У ребенка на руке пятна похожие на мозоль что это
Обновлено: 25.04.2024
Доброкачественные опухоли ногтя и возле ногтя
Некоторые околоногтевые и подногтевые поражения могут выглядеть как припухлости или локализованные опухоли. Наиболее распространенные поражения этой группы — бородавки — рассматривались выше.
Врожденный гипертрофичный латеральный край можно ошибочно принять за опухоль бокового ногтевого валика у младенца.
Линейные веррукозные эпидермальные невусы — это бородавчатые разрастания, которые обычно поражают только околоногтевую кожу, но иногда они могут стать причиной шероховатости ногтевой пластинки при поражении заднего ногтевого валика и его нижней поверхности.
Подногтевая папиллома, локализованный многоядерный дистальный подногтевой кератоз и онихопапиллома выглядит как маленькие кератотические узелки на гипонихиуме под свободным краем ногтевой пластинки. Обычно они связаны с продольной красной полоской на ногте. Продольная эритронихия может быть связана с малигнизацией и болезнью Боуэна.
Подногтевая бородавчатая дискератома также приводит к появлению маленького продольного обода или продольной красной линии на ногте.

а - Линейные веррукозные эпидермальные невусы.
б - Врожденный гипертрофичный латеральный край.
в - Травматическая киста.
Обширное, похожее на бородавку поражение бокового ногтевого валика пальца руки описано как онихолеммальный рог.
Кисты под ногтем и рядом с ногтем появляются спонтанно либо могут быть травматическими или ятрогенными. Кисты могут быть выстланы эпителием (травматическая эпидермальная киста), матричной тканью (матричная киста), тканью ногтевого ложа (онихолеммальная киста) или смешанной тканью. Ятрогенные кисты чаще всего появляются после хирургических вмешательств при вросшем ногте, когда латеральный матричный край ногтя не полностью удален. Травматические имплантированные кисты, в частности, могут разъедать кость или даже расти внутрикостно.
Описаны случаи единичной подногтевой сирингомы, поднимающей ногтевую пластинку пальца ноги эккринной сирингофиброаденомы, представленной в виде кератотической массы, которая замещает ноготь или ногтевое ложе.
Эккринная порома может появляться под ногтем или рядом с ним. Она представлена розовым, медленно растущим единичным образованием.
а - Онихолеммальный рог.
б - Имплантированная киста, разъедающая кость. а - Подногтевая папиллома.
б - Эккринная сирингофиброаденома.
У 25-летней женщины хондроидная сирингома деформировала ноготь большого пальца ноги. Рентгеновский снимок выявил литические изменения кости.
Онихоматрикома — это папилломатозная опухоль, обусловливающая усиленное формирование желтой субстанции ногтя с характерными проксимальными точечными кровоизлияниями. В зависимости от локализации опухоли она может дать начало росту узелка под задним ногтевым валиком или привести к появлению нарушений, напоминающих паронихию.
Существует несколько форм фибром, наиболее распространенная из которых — приобретенная фиброкератома пальцев. Она может располагаться на околоногтевых тканях и выглядеть как зубчик чеснока. Когда она берет начало из глубины проксимальной ногтевой борозды, образуется нарост, похожий на сосиску с кератотическим кончиком, который выступает из-под заднего ногтевого валика и лежит на ногтевой пластинке, что приводит к образованию продольного углубления. Когда фиброма берет начало из промежуточного слоя матрикса, она растет внутрь ногтевой пластинки и покрывается тонким слоем ногтевой пластинки, пока не отделяется и открывает кончик тонкой фиброкератомы. Дистальнее кончика фиброкератомы на ногтевой пластинке появляется узкая продольная впадина. Фиброкератомы, берущие начало от ногтевого ложа, дают начало формированию обода на ногтевой пластинке и могут наблюдаться под ногтевой пластинкой на гипонихиуме.
а - Эккринная порома.
б - Приобретенная фиброкератома на узкой продольной впадине. Онихоматрикома: а — клиническая презентация;
б — обнажение подногтевых тканей, показывающее ворсинку опухоли матрикса;
в — проксимальная часть ногтевой пластинки. Опухоли Кенена,
интерферирующие с ростом ногтя.
Опухоли Кенена — множественные фибромы ногтевого аппарата, чаще всего берущие начало от проксимальных и латеральных частей ногтя, а также от матрикса и ногтевого ложа. Образуясь в большом количестве, они могут медленно разрушать ногтевой аппарат. Это круглые или овальные, иногда гиперкератотические узелки, которые появляются примерно у половины пациентов с туберозным склерозом (болезнь Бурневилля—Прингла). Иногда узелки — единственный признак заболевания. Изменения ногтей варьируют от продольных углублений до малигнизации и полного разрастания ногтя. Иногда узелки остаются маленькими и многочисленными, напоминая опухоль матрикса ногтя.
Фиброма матрикса — редкое образование, в результате которого обычно формируется куполообразный узелок матрикса ногтя и обода в ногтевой пластинке. Часто фиброма матрикса приводит к деформации ногтя и формированию перегиба. Строма опухоли гистологически схожа с фиброзным компонентом онихоматрикомы (опухоль матрикса ногтя).
Около 50% поверхностных акральных фибромиксом находится в ногтевом аппарате. Это медленно растущие поражения, которые при достижении определенного размера или при локализации в ногтевом ложе могут деформировать ноготь.
Так называемые истинные фибромы ногтей очень редки. В зависимости от локализации внутри ногтевого аппарата они могут быть твердыми, круглыми или овальными, слегка приподнятыми или куполообразными. Кроме того, фибромы могут быть полипоидными. Такие фибромы приподнимают ногтевую пластинку или приводят к значительной дистрофии ногтя. Вопрос о том, относить ли большие фибромы к поверхностным акральным фибромиксомам, пока остается открытым.
Гистиоцитомы ногтевого аппарата встречаются очень редко. Описан случай ногтевой коллагеномы.
Рецидивирующие инфантильные фибромы пальцев, или инфантильный фиброматоз пальцев, — твердые или эластичные, плоские, круглые, куполообразные красноватые узелки, образующиеся обычно на дорсальной или аксиальной поверхности пальцев рук и ног и не затрагивающие большие пальцы рук и ног. Может возникать деформация ногтя из-за обширных поражений, расположенных вблизи ногтя. Они развиваются во время младенчества или иногда наблюдаются уже при рождении. У подростков или взрослых такие фибромы встречаются крайне редко. Часто фибромы бывают множественными. Обычно они спонтанно разрешаются после опухолевой стадии. Гистологические исследования выявляют плотноклеточную опухоль. Примерно 2% фибробластов содержат эозинофильные парануклеарные тельца без мембраны и пятен актиновых волокон, поэтому такие опухоли относятся к миофибробластомам.
Келоиды весьма редко локализуются в ногтях. Описан случай с очень крупными келоидами ногтевого ложа и матрикса большого и II пальца ноги после электрохирургического лечения около- и подногтевых бородавок.
а - Фиброма матрикса.
б - Рецидивирующие инфантильные фибромы пальцев. а - Келоиды при дистрофическом буллезном эпидермолизе.
б - Поверхностная акральная фибромиксома ногтевого ложа. а - Ювенильный гиалиновый фиброматоз II.
б - Гемангиома у двухмесячного ребенка.
Ювенильный гиалиновый фиброматоз II (Puretic-синдром) — очень редкое состояние, характеризующееся узелками на коже, мышечной слабостью и сгибательной контрактурой крупных суставов. Он представлен множественными безболезненными телесного цвета или красноватыми плотными узелками, которые склонны к росту на кончиках пальцев, где они также могут приводить к акроостеолизу. Гистологически в опухолях выявляется уменьшение количества нормального коллагена и скопление гиалинового вещества, содержащего хондроидные клетки. После удаления узелков часто наблюдается рецидив.
Сосудистые опухоли редко локализуются в ногтевом аппарате. Очень редко встречаются детские гемангиомы. Венозные мальформации могут расти из кости или мягких тканей, приводя к диффузной припухлости или симптому барабанных палочек.
Артериовенозные мальформации, как врожденные, так и приобретенные, могут вызывать образование синевато-пурпурных или коричневых бляшек и опухолей, клинически напоминающих саркому Капоши. Допплеровское исследование обычно выявляет шунт.
Ограниченная ангиокератома может поражать пальцы, проявляясь в виде пурпурных или черных узелков на их дорсальной стороне.
Варикозные ангиомы могут вызывать формирование плотных подногтевых узелков, в результате чего возникает красная продольная полоска на ногте и даже трещина ногтя. Другие поражения, приводящие к формированию синеватых или красноватых опухолей подногтевой и околоногтевой области, — гистиоцитоидная ангиома (псевдопиогенная гранулема) и ангиолимфоидная гиперплазия с эозинофилией, которая может обусловить формирование трещины ногтя. Маленькие красноватые узелки на кончиках пальцев ног у детей описаны как акральная псевдолимфоматозная ангиокератома у детей (APACHE-синдром).
Пиогенная гранулема — самое распространенное сосудистое поражение ногтевого аппарата. Это эруптивная ангиома, которая может появляться на любом участке ногтя в результате маленькой проникающей раны. Гранулема начинается как маленький красный узелок на ногтевом валике или гипонихиуме, который скоро становится эрозивным и образует эпителиальный воротник. При локализации на заднем ногтевом валике поражение может затрагивать матрикс и становиться причиной продольной впадины на ногтевой пластинке. Иногда гранулема прорастает через ноготь после перфорирующей травмы или продолжительного трения. Клинически сходные поражения грануляционной ткани наблюдаются при лечении ретиноидами, циклоспорином и индинавиром.
Кокковый ангиоматоз ногтевого валика наблюдался у молодых людей после применения иммобилизующей шины. Наблюдался рост опухоли, похожей на пиогенную гранулему, из-под заднего ногтевого валика. Такое нарушение связано с линиями Бо—Рейля или с онихомадезисом пораженных пальцев. Оно может быть частным случаем рефлекторной симпатической дистрофии.
Целый ряд других состояний может напоминать пиогенную гранулему или грануляционную ткань: это вросший ноготь, доброкачественные или злокачественные опухоли боковых ногтевых борозд и валиков (эрозивная нейрофиброма, карцинома клеток Меркеля, амеланотичная меланома).
а - Артериовенозная мальформация.
б - Синдром акральной псевдолимфоматозной ангиокератомы у детей — АРАСНЕ-синдром. а - Пиогенная гранулема после микротравмы, полученной вследствие трения об обувь.
б - Пиогенная гранулема, перфорирующая основание ногтевой пластинки, после травмы. а - Грануляционная ткань, связанная с вросшим ногтем.
б — Лимфангиома дистальной фаланги пальца.
в — Липома, поражающая ногтевое ложе.
При лимфангиоме образуется плоская подногтевая опухоль.
Липома редко локализуется в области ногтя. Чаще она образуется под ногтем или вокруг него, вследствие чего формируются «барабанные палочки», наблюдается выраженная припухлость дистальной фаланги или субтотальная дистрофия ногтя. Описан случай с чувствительной и болезненной припухлостью дистальной фаланги на большом пальце руки.
Миксомы обычно локализуются в подногтевой или околоногтевой области. В зависимости от их размеров и расположения они могут быть причиной «барабанных палочек», деформации ногтя, поднятия ногтя от ногтевого ложа или ограниченных околоногтевых узелков.
Ангиомиксома может разрушать большую часть ногтя.
Миксоидные псевдокисты (дорсальная киста пальца, слизистая киста, дистальный дорсальный ганглий) — дегенеративные поражения, которые обычно образуются в заднем ногтевом валике у пожилых людей. Женщины подвержены этому заболеванию больше, чем мужчины. Менее 10% миксоидных пссвдокист наблюдается на пальцах ног. Они представлены слегка выпуклыми или куполообразными, телесного цвета или прозрачными, тугими или флюктуирующими узелками, вследствие которых образуется продольная впадина на ногте из-за давления на матрикс. С поражением почти всегда сочетаются узелки Гебердена; некоторые авторы считают это этиологически существенным. Псеводкисты способны разрывать нижнюю поверхность заднего ногтевого валика. При этом в слепой мешок выделяется желатинообразное слизистое вещество. Около 30% псевдокист распространяется под матриксом и ногтевым ложем. Однако встречаются также исключительно подногтевые миксоидные псевдокисты. Они вызывают припухлость заднего ногтевого валика, гемипоперечный перегиб и характерный фиолетовый оттенок проксимальной части ногтевой пластинки. Трансиллюминация (диафоноскопия) позитивна. До сих пор неясно, поражаются ли при этом ганглии дистального межфалангового сустава. Однако гистопатологическое исследование, включавшее электронную микроскопию и иммуногистохимию, не выявило никакого материала, выстилающего кисту. При ранних поражениях всегда выявляется ограниченный миксоматозный очаг с медленно растущей концентрацией муцина. Позже образуются обширные муциновые озерки, которые давят на боковые стенки очага, придавая ему вид кисты. Со временем у 80% поражений развивается соединяющая ножка с дистальным межфаланговым суставом, которая становится видимой интраоперационно после внутрисуставной инъекции стерильного метиленового синего.

а, б, в - Миксоидная псевдокиста ногтя на пальце ноги (а) и руки (б).
Тот же пациент после выделения желатинообразного вещества (в).
г — Ангиомиксома ногтевого ложа. Подногтевая миксоидная псевдокиста (а).
Тот же пациент, наблюдается опухоль после удаления ногтя (б).
Обширные папилломатозные разрастания могут покрывать ногти пальцев ног при выраженной претибиальной микседеме.
Остеома кожи проявляется в виде твердых опухолей ногтевого ложа.
Подногтевые кальцификации очень распространены и могут проявляться в виде узелков в подногтевой области или в гипонихиуме.
Узловые кальцификаты могут быть врожденными или представленными медленно растущим твердым желтовато-белым бородавчатым узелком на стороне ногтя пальца руки или ноги. Рентгеновские снимки показывают плотную массу, которая состоит из множественных кальцифицированных фрагментов, связанных с дистальной фалангой.
Нейрофибромы очень редко локализуются в области ногтя. Они обычно единичны, поскольку не наблюдалось ногтевых нейрофибром при нейрофиброматозе типа I (болезнь Реклингхаузена). Нейрофибромы могут выглядеть как подногтевой узелок или масса, напоминающая ногтевую фиброму. Они деформируют весь ноготь или обусловливают его исчерченность, «барабанные палочки» или дистрофию ногтя.

а - Узелки Гебердена, связанные с миксоидной псевдокистой.
б — Дистальные подногтевые кальцификаты. Нейрофиброма: клиническая картина (а).
Тот же пациент: обнажение опухоли после удаления ногтя и поперечного рассечения луночки (б).
Описано утолщение околоногтевой кожи из-за систематизированных фибриллярных невром. Неврома Пачини на дистальной фаланге препятствует сгибанию пальца.
Истинные невромы заднего ногтевого валика проявляются значительным его утолщением при синдроме множественных слизистых невром.
Подногтевая периневринома может проявляться симптомом барабанных палочек на одном пальце или красным узелком размером с горошину в дистальной подногтевой области.
Миксому оболочки нерва в настоящее время уже не относят, как раньше, к невротекомам.
Хондрома мягких тканей вызывает припухлость и деформацию ногтя.
Папулезные меланоцитарные невусы часто возникают на дистальных фалангах. Они обычно светло-коричневые и куполообразные. Диаметр приобретенных поражений не превышает 5 мм. Врожденные поражения могут быть очень крупными, папилломатозными, темно-коричневого цвета и неправильной формы. Ложная болезнь Реклингхау-зена может быть вызвана сотнями интрадермальных невусов, расположенных на руках и ногах, включая кончики пальцев.
Голубые невусы редко наблюдаются в дистальных фалангах.

а - Дистальная подногтевая периневринома.
б — Меланоцитарный невус.
в - Ложные опухоли Реклингхаузена.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дисгидроз кистей рук - симптомы и методы лечения
Кожные заболевания на сегодняшний день являются достаточно распространенными. Часто можно встретить людей, страдающих от дисгидроза кистей рук или стоп. Многие считают, что причиной возникновения такого заболевания является закупорка сальных желез, но это не так. Волдыри на ладонях и пальцах свидетельствуют о нарушениях внутри.
Возможно, у вас есть какие-либо проблемы с желудочно-кишечным трактом, также есть вероятность, что у вас аллергия, которая проявляется как раз таки в пузырьках на ладонях. Дерматологи утверждают, что причиной может быть обычный стресс и нервное перенапряжение. Вашему вниманию предлагается информация касательно того, как понять, что у вас дисгидроз кистей рук, и как можно решить данную проблему.
Симптомы дисгидроза кистей
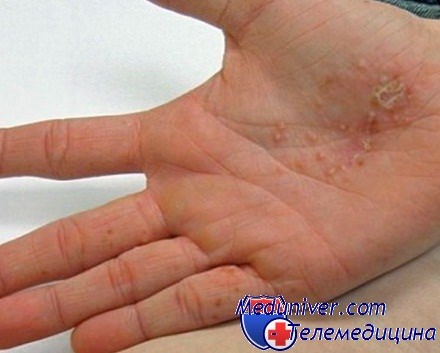
- Зуд. Перед тем как у вас появятся высыпания на ладонях, кожа будет чесаться. Достаточно неприятное ощущение, бороться с которым очень сложно. Некоторые пациенты сильно расчесывают руки до крови, что категорически запрещено из-за опасности попадания инфекции.
- Образование пузырьков. Это небольшие бугорки с жидкостью, которые появляются достаточно быстро. Они могут появиться отдельными волдырями, а могут сливаться в единое пятно. Ни в коем случае нельзя их разрывать или давить, иначе может попасть инфекция. Внутри пузырьков находится прозрачная жидкость, поэтому визуально есть сходство с ожогами.
- Вскрытие пузырьков. Спустя какое-то время эти пузырьки начинают вскрываться, из них выделяется прозрачная жидкость, а кожа становится грубой. Появляются шелушения и трещинки, которые со временем проходят. Если попадает инфекция, то возможно появление покраснений, воспалений и нагноений.
Если говорить о быстром процессе образования, то процесс выглядит так.
1. Появление зуда.
2. Появление пузырьков с жидкостью.
3. Небольшая отечность кистей рук.
4. Болевые ощущения в местах, где пузырьки лопнули.
5. Огрубение кожи, появление шелушений.
6. Процесс заживления и обновления клеток.
Достаточно сложный процесс для клеток, но занимает это несколько дней. Кожа может длительное время восстанавливаться, если вы не будете использовать различные мази. Для того чтоб четко прослеживать динамику заболевания необходимо регулярно проходить лечение у дерматолога, который вовремя выявит ваши проблемы и поможет грамотно подобрать оптимальные методы.
Как развивается дисгидроз рук у детей?
У детей дисгидроз появляется значительно реже, чем у взрослых, ведь они меньше контактируют с химией и иммунитет у них сильнее. На самом деле дисгидроз кистей рук и у взрослых и у детей проходит одинаково. Единственным недостатком является то, что дети чаще и сильнее расчесывают пузырьки с жидкостью и заносят инфекцию. Именно поэтому у них заболевание может прогрессировать сильнее, а процесс заживления может длиться до 1,5 недель. Позаботьтесь о том, чтоб ваш ребенок меньше трогал свои руки, обрабатывайте их мазью и не позволяйте ему их давить.

Методы лечения дисгидроза кистей рук
Многие считают, что избавиться от заболевания можно при помощи мази или таблеток, но стоит отметить, что в данном случае необходим комплексный подход. Это соблюдение диеты, режима дня, обработка пораженных участков кожи и медикаментозное лечение. Даже, если вы будете грамотно действовать и четко следовать инструкции дерматолога, могут быть обострения. Однако опускать руки не стоит, ведь чем раньше вы начнете бороться за чистую здоровую кожу, тем быстрее выздоровеете.
1. Диета. Этот метод уникальный тем, что помимо борьбы с дисгидрозом вы также оздоровите свой организм. В первую очередь стоит исключить из рациона продукты, которые у многих вызывают аллергию: все виды цитрусовых, шоколад, яйца, мед, жирное мясо и дрожжевую выпечку. Также ешьте меньше сладкого и забудьте о своих вредных привычках. Так вы очистите кожу не только на руках, но и на лице, что является плюсом. Перейдите на растительную пищу, употребляйте овощи и фрукты. Если сильно любите мясо и не можете от него отказаться, то в небольших количествах можете есть птицу и нежирную говядину. Благоприятно влияют кисломолочные продукты, поэтому больше ешьте творога, пейте кефир и домашние йогурты.
2. Режим дня. Если вы хотите быстрее выздороветь, то побеспокоиться нужно будет даже о режиме дня. Сон должен длиться не менее 8 часов в ночное время суток, важно, чтоб вам не мешал свет и посторонние звуки. Так вы сможете расслабиться и отдохнуть от дневной суеты. Исключите стрессы и конфликтные ситуации. Желательно, чтоб первые недели вашего лечения совпали с отпуском, так вы меньше будете волноваться. Людям, основная деятельность которых связана с физической активностью, необходимо дополнительно уделять отдыху пару часов в дневное время суток.
3. Общие методы лечения. Если дисгидроз развивается из-за нервного перенапряжения, то пациенту назначают успокаивающие. Ни в коем случае нельзя самостоятельно начинать медикаментозный курс без предварительной консультации врача. Если проблема в работе кишечника, то прописывают курс препаратов, которые выводят шлаки и токсины. Порой необходима дополнительная консультация эндокринолога и гастроэнтеролога для выявления возможных причин заболевания. Иногда для того, чтоб избавиться от дисгидроза кистей рук, необходимо полностью нормализовать обмен веществ.
4. Внешнее воздействие на заболевание. В первую очередь это мази, которые прописывает дерматолог. Необходимо четко следовать инструкции и систематизировать ваше лечение. Иногда это мази с антибиотиками, если есть вероятность того, что причиной заболевания стали бактерии. Дополнительно делайте ванночки с корой дуба, чередуя с ванночками с содой. Исключите моющие средства и стиральные порошки. Если вы используете крем для рук, обязательно проконсультируйтесь с дерматологом касательно состава продукта. Чистотел и цинковая мазь также отлично помогают избавиться от дисгидроза кистей рук за короткий промежуток времени.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Вирусная пузырчатка кистей, стоп и полости рта у детей
Вирусная пузырчатка кистей, стоп и полости рта - характерное, самопроизвольно разрешающееся вирусное заболевание, которое чаще всего вызывается вирусом Коксаки А16. Заболевание острозаразное, и, как и для других энтеровирусов, пик заболеваемости приходится на конец лета и начало осени.
Инкубационный период после инфицирования длится 4-6 дней. Через 1-2 дня продромального периода с лихорадкой, анорексией и болью в горле развиваются продолговатые тонкостенные везикулы серого цвета на красном или невоспаленном основании, диаметром 3-6 мм.
Как указывает название, очаги обычно развиваются на ладонях, подошвах и боковых поверхностях кистей и стоп, однако красные папулы и везикулы могут также появляться на ягодицах, туловище, лице, руках и ногах. В отличие от сыпи на слизистых (энантемы) при кори, для пузырчатки характерны быстро изъязвляющиеся везикулы, после которых в области языка, слизистой щек и задней поверхности глотки остаются эрозии на красном основании с четко выраженными краями.
Хотя очаги на коже и слизистых могут быть совершенно бессимптомными, иногда ощущается сильный зуд и жжение. Системные симптомы, в том числе лихорадка, диарея, боль в горле и увеличение шейных лимфоузлов, слабые или отсутствуют, проводится в основном поддерживающая терапия. Высыпания обычно разрешаются менее чем за неделю.
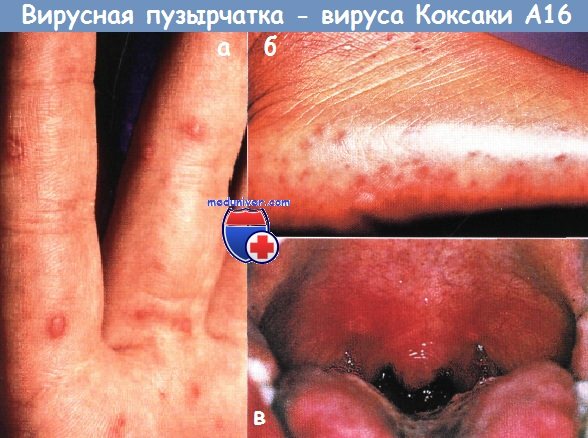
Вирусная пузырчатка кистей, стоп и полости рта, вызванная вирусом Коксаки А16.
Характерные продолговатые везикулы на красном основании показаны на
(а) ладонной поверхности пальцев и
(б) подошвенной поверхности стоп у детей с вирусной пузырчаткой
в - энантема в форме мелких желтых язвочек, окруженных красным ободком, обнаруживается на слизистой губ или щек, языке, мягком нёбе, язычке и передних нёбных дужках.
При развитии энантемы в отсутствие высыпаний на коже заболевание называется герпангина.
В конце 2011 г. и весной 2012 г. в Северной Америке распространился новый клинический вариант болезни, вызванный вирусом Коксаки А6, ранее известный в Азии и Африке. Хотя симптомы и высыпания также самопроизвольно разрешались, характерными для этого варианта были высокая температура и более распространенные кожные очаги.
Кожные высыпания напоминали инфекцию ВПГ, однако обнаружение типичных, ланцетовидных везикул энтеровируса на кистях и стопах является ключом к диагнозу.
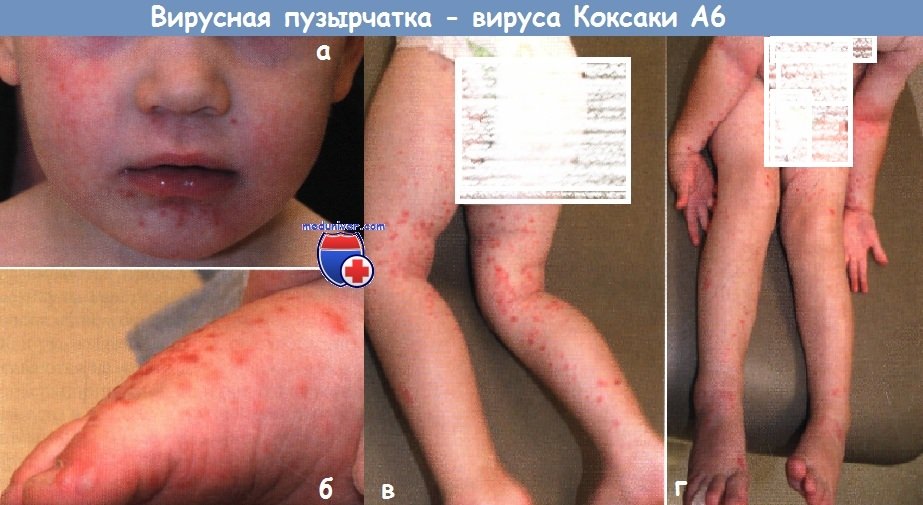
Вирусная пузырчатка, вызванная вирусом Коксаки А6.
У 2-летнего мальчика появилась высокая температура и по всему телу распространились везикулы и корки, которые концентрировались на (г) руках, (в, г) ногах и вокруг рта (а).
На нёбе у ребенка обнаружены эрозии и при внимательном рассмотрении ланцетовидные везикулы на красном основании на кистях и стопах (б).
Пузыри начали подсыхать через 2 дня и разрешились через 5 дней без терапии.
Видео этиология, патогенез сыпи у детей - экзантем (кори, краснухи, инфекционной эритемы, розеоле, ветряной оспе)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Что такое капиллярная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сафина Динара Адхамовича, сосудистого хирурга со стажем в 14 лет.
Над статьей доктора Сафина Динара Адхамовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Капиллярная мальформация — это врождённый порок развития капилляров кожи, который возникает из-за случайной мутации, не связанной с наследственностью. Данный генетический дефект приводит к появлению избыточного количества сосудов в коже, иногда нарушает связь поражённой области с нервной системой . Причём диаметр избыточных сосудов больше, чем у нормальных капилляров.
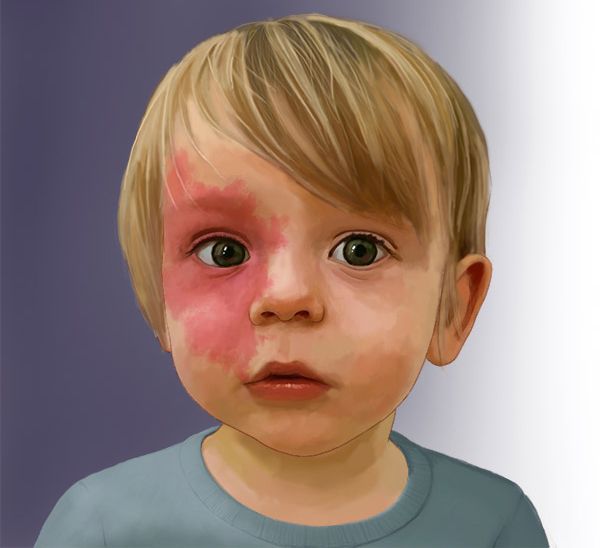
Капиллярная мальформация встречается у 0,3-0,5 % новорождённых, т. е. у 3-5 детей на 1000 новорождённых [2] [3] [4] . Одинаково часто возникает у мальчиков и девочек.
Понятие "капиллярная мальформация" включает в себя комплекс различных заболеваний и состояний. Всем им характерен порок развития капилляров кожи и их изменения. К таким заболеваниям относят "винное пятно" , капиллярную ангиодисплазию , невус Унна и др. [1] . По сути, данные изменения являются вариациями капиллярной мальформации.
По такому же принципу, из-за сходства с цветом красного вина, получило своё название и "винное пятно" — "portwine stain", или сокращённо PWS. Данный термин до сих пор используется в западной медицинской литературе, в том числе и в научной.
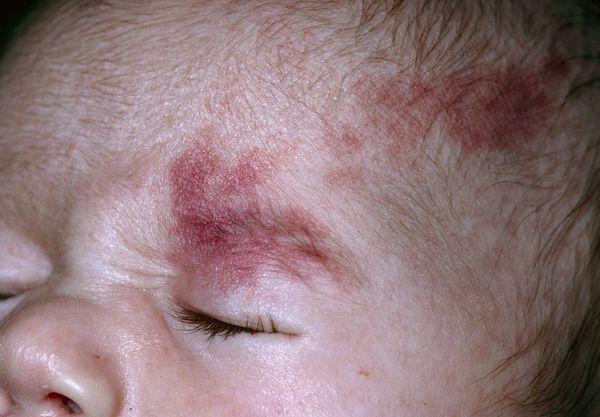
Термин "капиллярная ангиодисплазия" наиболее распространён в отечественной медицинской литературе. В переводе с древнегреческого языка он означает неправильное формирование сосудов. По сути, такой термин включает более широкий круг заболеваний, сопровождающихся различными патологиями капилляров.
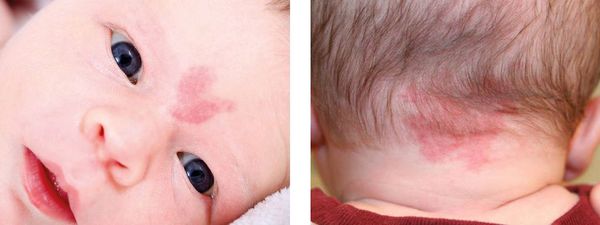
Невус Унна — это капиллярные пятна, возникающие на коже у новорождённых в области лба, между бровей, верхних век, носа, верхней губы и затылка. Данные пятна появляются из-за внутриутробного сдавления кожи между крестцом матери и костями черепа ребёнка. Капилляры за счёт длительного давления становятся более широкими и распластанными, но постепенно тонус капиллярной стенки нормализуется и цвет становится менее интенсивным.
Встречается невус Унна более чем у 50 % белокожих новорождённых детей [1] . Иначе его называют "поцелуем ангела", если пятна располагаются в области лба, век, носа, верхней губы, или "укусом аиста", если пятна располагаются в области затылка, а также лососевым и затухающим капиллярным пятном.
Пламенеющий невус — устаревшее название капиллярной мальформации. Данное название болезни появилось из-за ярко-красной окраски некоторых пятен, похожих на цвет пламени. Сейчас такой термин не используется.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы капиллярной мальформации
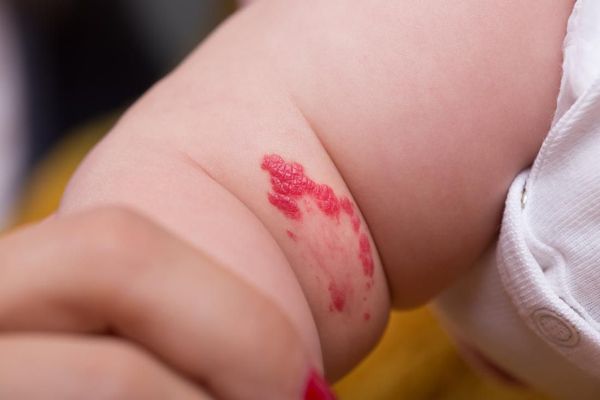
Для капиллярной мальформации характерно наличие пятна от бледно розового до фиолетового цвета. Располагается пятно на уровне кожи, иногда возвышается над ней в виде "булыжной мостовой".
Интенсивность цвета может меняться в течение дня, к примеру утром светлее, вечером темнее. Яркость пятна повышается при подъёме температуры тела или окружающей среды, во время физической нагрузки или кормления ребёнка. Но эти изменения носят обратимый характер: когда воздействие раздражающего фактора прекращается, пятно приобретает свой обычный цвет.
По размеру мальформация бывает разной: от небольшого пятнышка до обширного пятна, которое занимает половину лица, шеи, туловища, распространяется на руки и ноги. Причём это может быть как сплошное пятно, так и мозаичное, с участками здоровой непоражённой кожи.
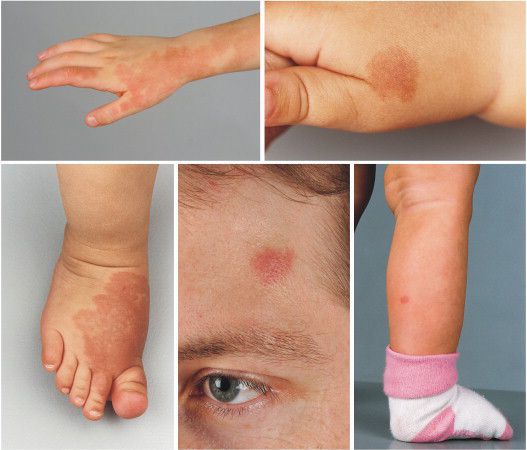
Наиболее частая локализация капиллярной мальформации — область лица и шеи [4] . Пятно может располагаться на любом участке лица и занимать различную площадь, переходя на волосистую часть головы, ушную раковину и слизистую оболочку рта.
Для пятна на лице характерен интенсивный цвет. Для пятна на лице характерен интенсивный цвет. При этом у 55-70 % пациентов отмечается разрастание мягких тканей (чаще вовлекаются губы), у 22-45 % — разрастание костной ткани (чаще верхней челюсти) и у 18 % — локализованные поражения кожи на пятне, например пиогенные гранулёмы — мясистые сосудистые узелки [5] .

В ряде случаев при определённом расположении пятна на лице можно заподозрить синдром Штурге — Вебера. В этом случае помимо винного пятна могут наблюдаться неврологические расстройства, например судороги, очаговый неврологический дефицит и умственная отсталость [13] .

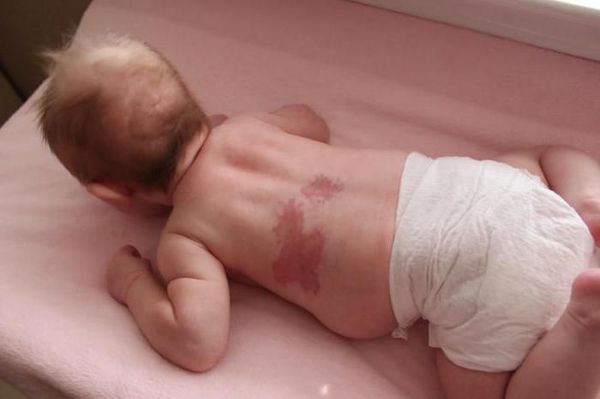
При расположении капиллярной мальформации на туловище или конечностях пятно, как правило, имеет бледно розовый цвет. С течением времени такая мальформация светлеет или наоборот темнеет до фиолетового цвета. Чаще такое происходит с пятнами на коже ног.
По мере взросления цвет и размер капиллярной мальформации медленно меняются. Как правило, с возрастом пятно темнеет, становится розовым или красным.
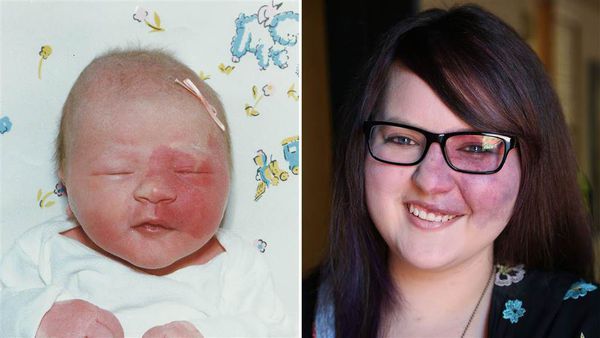
Поскольку капиллярная мальформация расположена в дерме и не имеет тенденцию к разрастанию, основной жалобой пациента будет стойкий косметический дефект, который может спровоцировать развитие депрессии и навязчивых состояний.
Патогенез капиллярной мальформации
Капиллярная мальформация — это врождённый порок развития сосудов. Появление данной патологии связано с возникновением случайной мутации в определённых генах [5] .
Такие генетические изменения не связаны с передачей по наследству. Эти мутации возникают на ранних этапах образования и развития эмбриона.
Некоторые причинные мутации уже выявлены [6] , но для ряда капиллярных мальформаций такие генетические изменения не определены. Например, у пациентов с невусом Унна специфические мутации не установлены. А для простых капиллярных мальформаций, в том числе и при синдроме Штурге — Вебера, выявлена случайная мутация в гене GNAQ, также возможны изменения в гене GNA11.
При сочетании капиллярной мальформации с другими патологиями наблюдаются изменения в других генах:
- при сочетании с артериовенозной мальформацией (АВМ) характерны изменения в гене RASA1 или EPHB4;
- при сочетании с микроцефалией — изменения в гене STAMBP;
- при сочетании с увеличением головного мозга и дефектом коры в виде мелких неглубоких извилин — изменения в гене PIC3CA.
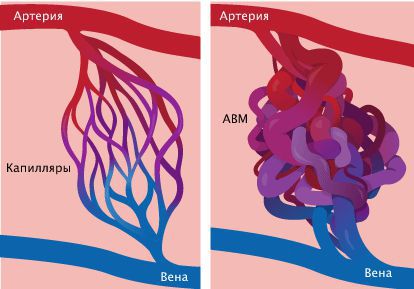
При врождённой геморрагической телеангиэктазии — синдроме множественных сосудистых мальформаций — в зависимости от типа определяются изменения в трёх генах:
- 1 тип — ENG;
- 2 тип — ACVRL1;
- 3 тип — SMAD4.
Нарушение закладки капилляров в дерме приводит к появлению расширенных сосудов. Выдвигались теории о том, что иннервация таких сосудов нарушается, особенно при расположении пятна на лице — в зоне иннервации тройничного нерва. Однако при расположении пятна на других участках тела признаки нарушения иннервации не наблюдаются.
Классификация и стадии развития капиллярной мальформации
Наиболее удобная классификация сосудистых аномалий создана Международным обществом по изучению сосудистых аномалий (ISSVA) [7] . Она постоянно дополняется новыми нозологиями и уточняется. Сейчас в этой классификации выделены следующие виды капиллярной мальформации:
- простая;
- сочетающаяся с другими видами сосудистых аномалий: капиллярно-венозная, капиллярно-лимфовенозная, капиллярно-артериовенозная;
- в составе синдромов, например синдрома Штурге — Вебера и синдрома Клиппеля — Треноне. Первый синдром сопровождается поражением кожи, глаз, нервной системы и внутренних органов. Характеризуется наличием капиллярной мальформации на коже лица, ангиомой сосудистой оболочки мозга и мягкой мозговой оболочки. Синдром Клиппеля — Треноне является редким врождённым заболеванием, при котором нарушается формирование кровеносных и лимфатических сосудов, кожи, мышц и костей. Сопровождается появлением винного пятна, пороками развития вен, разрастанием мягких тканей и костей.
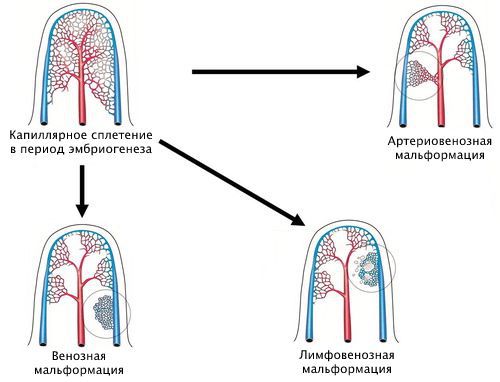
Хотя классификация ISSVA удобна в использовании, она не отображает всю полиморфность капиллярных мальформаций. Её следует дальше структурировать и дополнять.
Осложнения капиллярной мальформации
С возрастом цвет капиллярной мальформации может перейти к красным или бордово-фиолетовым тонам. Часто такое изменение совпадает с утолщением кожи в области пятна [4] [8] . Данный феномен можно объяснить постепенным увеличением диаметра капилляров, которое увеличивает застой крови в зоне пятна. Возникает патологический круг: увеличение диаметра и количества сосудов приводит к усилению кровотока, в свою очередь активный кровоток стимулирует появление новых капилляров. Постепенно участок поражённой кожи утолщается и деформируется.
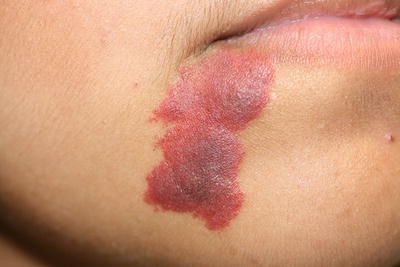
Активный кровоток в толще кожи приводит к появлению различных новообразований на поверхности капиллярной мальформации. Такие образования вынесены в отдельную группу — CEAN (cutaneous epithelioid angiomatous nodule), т. е. кожные эпителиоидные ангиоматозные узелки. Данная группа включает в себя редкие доброкачественные сосудистые новообразования, в состав которых входят гистиоциты — это эндотелиальные клетки, которые в основном находятся в дерме или под кожей. Такая группа опухолевидных образований впервые была описана итальяно-американским доктором J. Rosai в 1979 году [9] .
Кровотечение как осложнение не характерно для капиллярной мальформации из-за небольшого диаметра патологических сосудов. При порезе или другом повреждении кожи в области капиллярной мальформации не будет сильного кровотечения, оно остановится самостоятельно. Но следует помнить, что частое травмирование кожи, например при бритье, может спровоцировать появление кожных аденоматозных эпителиодных узелков на поверхности мальформации.
Диагностика капиллярной мальформации
Для постановки диагноза при простой капиллярной мальформации достаточно осмотра врача, который занимается лечением этой болезни. Проведения инструментальных или лабораторных исследований для такой формы патологии не требуется [5] . Но при сочетании мальформации с другими сосудистыми аномалиями или синдромами необходимо дополнительное обследование с участием команды врачей: педиатра, хирурга, ортопеда, генетика, онколога, специалиста лучевой диагностики, окулиста и дерматолога.
Одним из методов обследования, которые позволяют достоверно визуализировать капиллярную мальформацию, является дерматоскопия — визуальный осмотр кожи через прибор с большим увеличением.
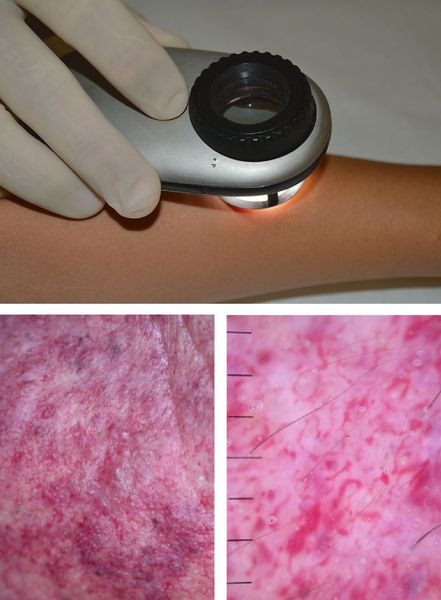
МРТ позволяет определить наличие сосудистого компонента в мягких тканях. В случае простой капиллярной мальформации такие изменения незначительны, поэтому информативность такого исследования минимальная. Учитывая, что у детей младшего возраста это исследование проводится под наркозом или седацией, рутинно выполнять МРТ детям не рекомендуется. Показаниями к МРТ служат: сочетанные формы сосудистых мальформаций и синдромальные формы заболевания, например синдром Штурге — Вебера.
Проведение КТ или МСКТ (мультиспиральной КТ) обязательно при подозрении на распространение патологических процессов на костные структуры, которые сопровождаются их утолщением или деформацией. При сочетанных сосудистых аномалиях и подозрении на проникновение патологических сосудов в костные структуры следует проводить МСКТ с контрастированием. Без введения контраста КТ не информативна.
Чем отличается младенческая гемангиома от капиллярной мальформации?
Гемангиома — это доброкачественная сосудистая опухоль, которая развивается после рождения ребёнка, способна расти и постепенно исчезать. Тогда как капиллярная мальформация — это врождённая сосудистая аномалия, которая появляется уже при рождении. Для неё не характерен пролиферативный рост, отмечается постепенное изменение в цвете.
Иногда гемангиомы возникают при рождении, например врождённые или младенческие гемангиомы. Чтобы отличить их от капиллярной мальформации, ребёнка с сосудистой патологией нужно показать профильному специалисту.
Лечение капиллярной мальформации
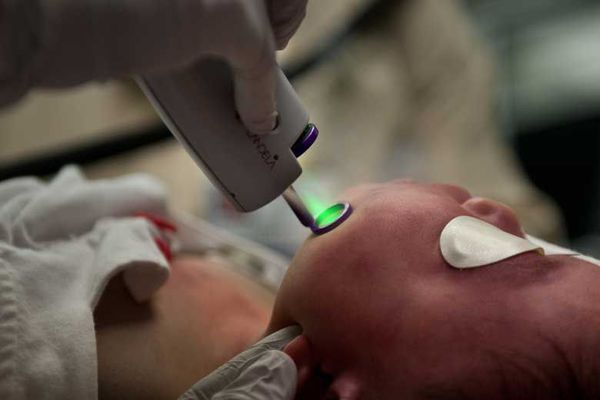
Лазерная терапия — основной метод лечения капиллярной мальформации. Она проводится только на селективных лазерах, так как их волны воздействуют исключительно на гемоглобин крови [2] [3] [4] [10] .
Лазерное излучение затрагивает верхние слой капилляров, при котором происходит резкий нагрев эритроцитов. В результате капилляр либо разрывается, либо резко сужается.
Лазерную терапию можно начинать в любом возрасте, но оптимальнее — с 1-го месяца жизни. Если лечение проводится под наркозом, лазерную обработку выполняют в среднем три раза в год, но не больше четырёх. Считается, что для успешной социализации в обществе нужно достичь максимального результата лечения до начала обучения в школе.
Лазерное лечение имеет свои осложнения : временные (обратимые) и постоянные (необратимые). Все они возникают из-за теплового воздействия лазерного излучения на ткани.
Отёк, покраснение и "синячки" относятся к временным осложнениям. Они свидетельствуют об эффективности проведённой процедуры и проходят, как правило, через 7-10 дней после лечения.
Необратимые изменения возникают при чрезмерном воздействии излучения на кожу. Полученный ожог может приводить к появлению рубца . Избежать этих осложнений можно при выборе грамотного специалиста и правильного лазера.
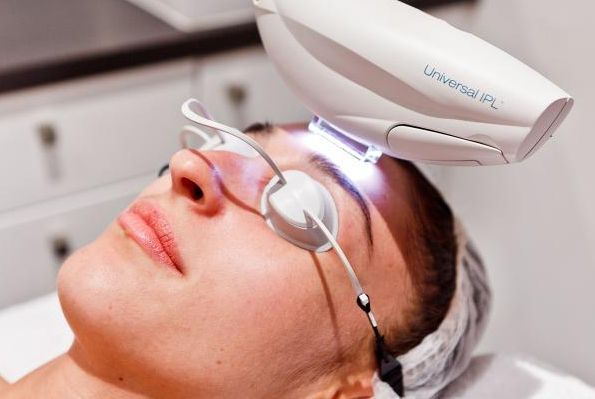
Другим аппаратным методом лечения является IPL — intensivepulselight, т. е. интенсивный импульсный свет. В отличие от лазера, IPL представляет широкополосный свет. По сути, это мощная лампа, для отсечения ненужных диапазонов которой используют специальные фильтры. Такая технология часто используется в косметологии для лечения кожных заболеваний, в том числе для лечения капиллярной мальформации.
До появления лазерных технологий основным методом лечения винных пятен было хирургическое удаление изменённой кожи с пластической коррекцией образовавшегося дефекта. Проводились многочасовые травматичные операции, которые часто оставляли уродующие шрамы, причинявшие больший дискомфорт, чем само пятно.
Склерозирование — ведение лекарственного препарата (склерозанта) через укол — используется при лечении комбинированных мальформаций, например капиллярно-венозной. В лечении простых винных пятен этот метод не используется из-за отсутствия полости, в которую нужно ввести препарат.
Применение бета-адреноблокаторов в виде системной ( пропранолол , атенолол ) или местной терапии ( тимолол , арутимол ) в лечении капиллярной мальформации неэффективно, так как они не действуют на капиллярную ангиодисплазию.
Помимо прочего, сейчас проводятся экспериментальные работы по использованию препарата сиролимуса в качестве системной и местной терапии, но пока широкого применения этот метод не получил.
Прогноз. Профилактика
Как показывают исследования, лазер полностью осветляет только 10-15 % капиллярных мальформаций [11] . В остальных случаях или остаются заметные участки пятна, или лечение совсем не приносит результата. Причина кроется не только в особенностях капиллярной мальформации, но и в нюансах работы лазеров. Однако несмотря на такие цифры, проведённое лечение улучшает качество жизни пациентов [12] .
Специфической профилактики для предупреждения капиллярной мальформации нет. Это врождённый порок развития. У каждого такого пятна есть свои особенности: количество и распределение сосудов в толще кожи, диаметр просвета и преобладание одного типа сосудов над другим. Чтобы лечение было эффективным, врач должен учесть эти нюансы, так как вместе они создают особенности кровоснабжения внутри каждой мальформаций. Иногда доктору удаётся выявить "питающие" сосуды, которые стали причиной неэффективности лазерной коррекции.
Моноизлучение лазеров также имеет свои особенности — определённая длина волны лучше воздействует только на определённую цель. Оператор не может изменить длину волны, но может путём изменения мощности и ширины импульса обработать другие слои кожи. Как показывает опыт, сложнее устранить мелкие капилляры, расположенные у поверхности кожи.
Читайте также:

