Какой врач лечит трофические язвы нижних конечностей при сахарном диабете
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Трофическая язва: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Трофическая язва – это дефект покровных (кожи или слизистых оболочек) и мягких тканей, который не заживает на протяжении более 6 недель и возникает на фоне микроциркуляторных нарушений вследствие внешних или внутренних причин. Патология не является самостоятельной болезнью, а развивается вследствие различных заболеваний при нарушении кровотока, оттока лимфы и ухудшении питания (трофики) тканей. Трофическая язва характеризуется неспособностью тканей к самозаживлению.
Механизм формирования язвы кроется в длительной ишемии тканей, скоплении продуктов распада клеток, медиаторов воспаления и иммунных клеток. Под действием этих факторов развивается локальный некроз и отслоение поверхностных тканей с образованием открытого дефекта.
Трофические язвы могут появиться на любом участке тела, но чаще всего они локализуются на нижних конечностях (стопах, лодыжках, голенях).
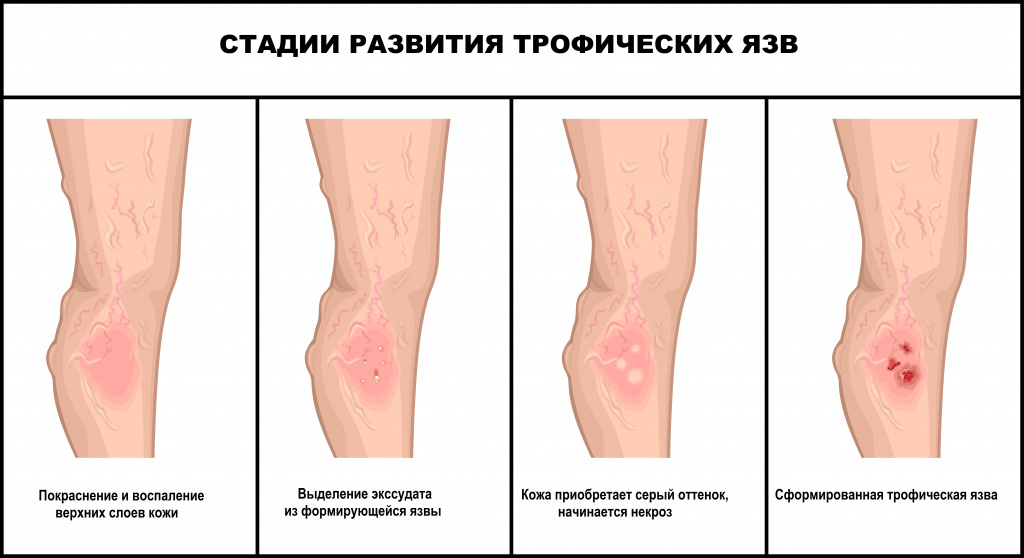
Предшествуют развитию язв сильная боль, отек, зуд и жжение кожи. На начальном этапе образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны становится неоднородной, приобретает синий оттенок, рана мокнет и болит. На последней стадии в патологический процесс вовлекаются клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже кости), при прикосновении начинается кровоточивость. Внешне трофическая язва выглядит как мокнущая рана.
Открытая трофическая язва – это всегда потенциальный источник инфекции, многократно повышающий риск развития рожистого воспаления, флегмоны, лимфаденита, сепсиса, газовой гангрены. Проникновение патогенных микроорганизмов в суставы и костную ткань (остеомиелит) может привести даже к ампутации конечности.
Трофическая язва, представляя собой хронический воспалительный процесс, имеет риск злокачественного перерождения (малигнизации).
Разновидности трофических язв
Трофические язвы не возникают сами по себе, а являются следствием уже имеющейся патологии. В зависимости от этиологического фактора они могут быть следующих видов:
- венозная – вызвана варикозной болезнью или хронической венозной недостаточностью;
- артериальная – спровоцирована патологией артерий, чаще облитерирующим атеросклерозом;
- диабетическая – вызваны комплексным поражением мягких тканей при сахарном диабете;
- гипертоническая – развивается при тяжелом течении артериальной гипертонии;
- инфекционная – наблюдается при сифилисе, туберкулезе;
- пиогенная – возникает у пациентов с иммунодефицитом;
- нейротрофическая – обусловлена нарушениями в работе нервной системы, чаще травмой позвоночника и инсультом.
При поражении только кожи говорят о поверхностной трофической язве. Если в процесс вовлекается подкожная жировая клетчатка, язва считается глубокой. При поражении мышц и костей дефект классифицируют как очень глубокий.
Малыми язвами называют дефекты площадью до 5 см², средними – до 20 см², большими – до 50 см², гигантскими – больше 50 см².
Возможные причины возникновения трофических язв
Причины образования трофической язвы могут быть разными, но они так или иначе связаны с нарушением кровообращения или обмена веществ. Спровоцировать процесс способны следующие заболевания:
- Венозная недостаточность, васкулит, варикоз и посттромбофлебитическая болезнь. Трофические изменения обусловлены нарушением оттока венозной крови. Более чем в 70% случаев язвы формируются из-за хронических патологий вен.
- Анатомические и воспалительные заболевания лимфатических сосудов – острый или хронический лимфостаз.
- Артериальная гипертензия, злокачественное течение гипертонической болезни (синдром Марторелля), облитерирующий атеросклероз, облитерирующий эндартериит и неспецифический аорто-артериит. Наблюдается хроническая ишемия и тяжелая гипоксия тканей, в результате изменения давления в артериях или нарушения их проходимости.
- Диабетическая микроангиопатия и полинейропатия. Сопровождается микроциркуляторными нарушениями в периферических областях, изменением кислотно-основного состояния тканей, повреждением нервов. Роль нейропатических нарушений признается ведущей, поскольку не только снижает потенциал тканей к регенерации, но и приводит к травматизации стопы (синдром диабетической стопы).
- Травмы. Язва может возникнуть в результате повреждения спинальных структур или периферических нервных волокон, а также после обморожений, глубоких ожогов. Они возникают в денервированных зонах и отличаются безболезненным течением и крайне плохой регенерацией. Появление трофических язв нижних конечностей у больных, перенесших травму, обычно связано с повреждением седалищного или большеберцового нерва.
- В результате инфицирования ссадин, микротравм, как последствие фолликулитов, фурункулеза, пиодермий. Более чем в 90% случаев это больные с вторичным иммунодефицитом.
- Язвы при системных заболеваниях соединительной ткани, как правило, возникают в виде местных проявлений при коллагенозах – системной красной волчанке, геморрагическом васкулите (некротическая форма). Их выраженность коррелирует с активностью аутоиммунного процесса.
- Специфические и инфекционные факторы – болезнь Базена, лепра (проказа), язва Бурули, тропическая язва, лейшманиоз, риккетсиоз, онхоцеркоз (вид гельминтоза), интоксикации и др.
Лечение осуществляет врач-флеболог или хирург. Перед началом лечения больному следует проконсультироваться с дерматологом, эндокринологом, кардиологом и терапевтом. При наличии в анамнезе травмы позвоночника пациента осматривает нейрохирург.
Диагностика и обследования при трофической язве
Для диагностики трофической язвы врачу достаточно провести обычный визуальный осмотр. Намного важнее выявить причину ее развития.
Лабораторные исследования
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
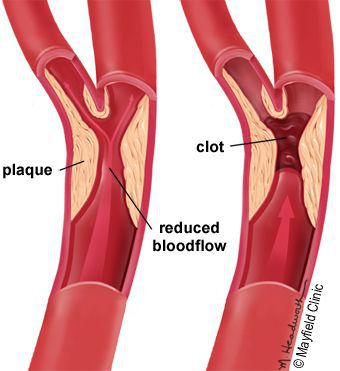
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
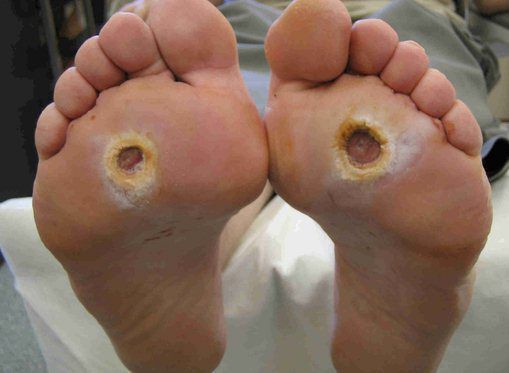
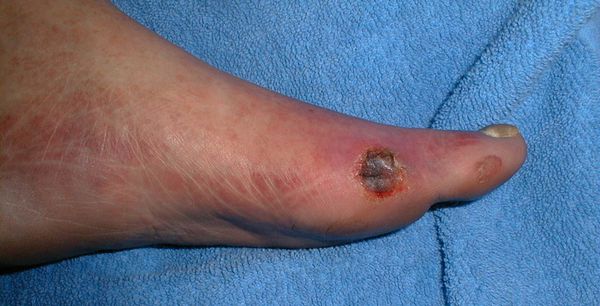
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

Трофические язвы появляются вследствие отторжения тканей, подвергшихся некрозу. Развиваются язвы из-за нарушений кровообращения на фоне некоторых заболеваний, в том числе варикоза, атеросклероза, тромбоза, сахарного диабета. Патология обнаруживается в 3% случаев, что считается довольно высоким показателем. С визитом к опытному врачу лучше не затягивать, ведь именно от скорости обращения будет зависеть, какое лечение трофической язвы выбрать. При раннем обращении можно обойтись неинвазивными методами, то есть избежать операции и ампутации.
Как выглядит трофическая язва
Еще до появления ран можно заметить предвестники заболевания. Вначале кожа приобретает более темный окрас из-за накопления распавшегося гемоглобина. Затем покровы становятся бледными и блестящими. Постепенно кожа повреждается и начинает зудеть. Сама язва выглядит как незаживающая рана различной площади и глубины поражения. Место расположения — стопы, лодыжки, голень.

Язвы развиваются при нарушении кровотока, оттока лимфы и ухудшении питания тканей. Нарушаются процессы регенерации, на фоне ухудшения трофики ткани подвергаются некрозу. Долго не заживающие открытые раны — это питательная среда для бактерий, поэтому повреждения требуют тщательной обработки. Из раны может выделяться сукровица или гной.
Стоит помнить, что симптомы трофической язвы – только верхушка айсберга. Фактически это результат прогрессирования основного заболевания, которое имеет свой характер и особенности. Оно не проходит само по себе и требует лечения под контролем врача.
Многие пациенты не знают о своем диагнозе, не догадываются, как лечить трофические язвы на ногах правильно и пытаются использовать домашние рецепты. На прием к специалисту они попадают, когда все перепробованные методики не дают эффекта, а общее состояние ухудшается.
Как начинается трофическая язва
Как было отмечено, язвы возникают на фоне нескольких заболеваний и состояний. Следует отметить провоцирующие факторы. Мокнущие раны могут появиться:
- У людей с избыточным весом.
- У тех, кто мало времени уделяет физическим упражнениям, предпочитая пассивные виды деятельности.
- У специалистов, занятых сидячей или стоящей работой, а также изматывающим физическим трудом.
- У прикованных к постели больных.
- У людей с болезнями вен и артерий.
- У пожилых людей.
Также стоит присмотреться к своему здоровью людям, страдающих от грибка стоп или ногтей. Любые быстро прогрессирующие эрозии требуют внимательного изучения. Особенно опасны любые повреждения кожи для диабетиков.
Причины язвенной болезни
Симптомы трофической язвы на ноге проявляются практически сразу. Предшествуют развитию язв сильные боли и отеки, зуд и жжение на коже. На начальном этапе на конечности образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии на поверхностном слое кожи. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны неоднородная, с синим оттенком, рана мокнет и болит. На последней стадии затрагиваются глубокие слои, клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже костные ткани), при прикосновении начинается кровоточивость.

У больного может быть только одна язва или несколько на обеих ногах. Их характер и течение болезни во многом зависит от основного диагноза. Диабетическая язва развивается на фоне пораженных нервов, артерий. Положение усугубляется тем, что при диабете чувствительность ступней снижается, первые признаки легко пропустить. При венозной недостаточности язвы становятся многочисленными, охватывая всю голень по окружности. При тромбозе язвы более глубокие, скорость их развития больше. Артериальные язвы мельче, чаще локализованы на стопе, пятке, пальцах, гноятся. Кроме того, незаживающие раны могут возникать из-за обморожений, раковых опухолей, воздействия токсинов, инфицирования во время операции.
Трофическая язва: какой врач занимается проблемой
Язвы такого рода — это не просто косметический дефект, площадь поражения бывает обширной. Необходимо записаться на прием к флебологу или хирургу. Есть эффективные способы, как вылечить трофическую язву на ноге, причем не все они требуют операции. После лечения рана полностью затягивается, но важно восстановить кровообращение на всем участке, иначе язва, затянувшись в одном месте, появится в другом.
Врач назначает стандартные лабораторные исследования для определения показателей крови, а также анализ тканей из раны. Для обнаружения проблемы назначается ультразвуковое исследование — дуплексное или триплексное сканирование. Диагностика выбирается в зависимости от подозрений на вид патологии: при проблемах с артериями это будут одни методики, при патологии вен — другие.
Как лечится трофическая язва
В зависимости от симптомов трофических язв и лечение будет назначено соответствующее. Если нет показаний к экстренной операции, выбирается медикаментозное лечение. Оно заключается в подборе препаратов, способных устранить воспаление, восстановить ток крови и ускорить заживление. Обязательно проводится наружная обработка ран. При сильных болевых ощущениях дополнительно выписывают обезболивающее. Если площадь поражения обширна, мертвые ткани удаляются хирургически.
Курс терапии обычно составляет от половины месяца до двух месяцев, курсы повторяют дважды в год. До того момента, как удастся вылечить трофическую язву, может пройти до полугода.

Современная методика лечения предполагает устранение причин, а не последствий болезни. Поэтому пациенту предлагают микрохирургические, эндоваскулярные операции для восстановления естественного кровотока. Среди них – открытые реконструктивные сосудистые операции, ЭВЛО, флебэктомия, ангиопластика и стентирование.
При первых симптомах трофических язв ноги лечение требуется незамедлительное. Осложнением является сепсис и гангрена. Чтобы не доводить до крайнего состояния, рекомендуем сразу обращаться к квалифицированным медикам.
В специализированном «Чеховском сосудистом центре» в Московской области в совершенстве знают, как лечить трофическую язву. Здесь применяются современные, безопасные и высокоэффективные методики лечения заболеваний сосудов. Наши врачи имеют большой опыт и подбирают тактику индивидуально, в зависимости от состояния здоровья пациента.

Одно из распространенных осложнений диабета — диабетическая стопа. Это не самостоятельное заболевание, а комплекс симптомов, указывающих на изменение анатомии и функциональности стопы. Под наблюдением врача можно не пропустить первые симптомы диабетической стопы и начать своевременное лечение. Итак, сегодня говорим о том, что такое диабетическая стопа и как ее лечить.
Определение диабетической стопы
Диабетическая стопа в начале заболевания может доставлять минимальное беспокойство, но со временем дискомфорт становится все более ощутимым. Иногда можно упустить момент и не заметить, как начинается диабетическая стопа, пока не появятся некрозы и язвы. Дело в том, что чувствительность снижается, а болевой синдром беспокоит диабетиков только по ночам и в период покоя, причем боль исчезает после ходьбы. Поэтому первые симптомы нередко игнорируются.

Диабетическая стопа — признаки и симптомы:
- Стопы имеют ярко выраженные признаки деформации.
- Появляются мозоли и трещины.
- Наблюдается сухость и шелушение кожных покровов.
- Ноги на ощупь теплые.
- Поверхность кожи нормальная, но иногда цвет может изменяться на багровый.
Даже определив симптомы диабетической стопы, лечение не назначается самостоятельно. Особенно опасны народные рецепты, не имеющие доказанной эффективности. Благодаря современным достижениям медицины можно существенно улучшить качество жизни и обойтись без удаления конечности, если вовремя обратиться за помощью в отделение РХМДиЛ.
Диабетическая стопа: причины
На фоне диабетической невропатии снижается чувствительность нервов. Развивается атеросклероз, возникает тромбоз, и как следствие — трофические язвы и гангрена. Двигательная активность ухудшается из-за изменения в костях.
Из-за атрофии мышц усиливается давление на ступню, особенно на область пальцев. Наблюдаются некротические изменения в мягких тканях. Даже ранние симптомы диабетической стопы требуют наблюдения у эндокринолога, хирурга и ортопеда.
Как лечить диабетическую стопу: препараты, методики, хирургия
Основная диагностика – визуальная, но требуются также результаты УЗИ определения состояния сосудов конечности, возможно – ангиография для более точной визуализации. После того как удается определить диабетическую стопу, принимается решение о терапии.
- Консервативное лечение включает подбор медикаментов для контроля сахарного диабета.
- При наличии инфекции подбираются антибиотики. Как лечить рану при диабетической стопе, решает врач, предварительно назначив анализ анаэробной флоры из язвы.
- Подбираются препараты для улучшения кровотока и прохождения нервных импульсов.
- Нередко проводится вскрытие абсцессов для устранения гноя и жидкостей.
- Для нормализации кровообращения показаны малоинвазивные операции.

Жизненно важно вовремя обнаружить симптомы диабетической стопы, иначе последствия могут стать необратимыми. Более чем в половине случаев можно обойтись без ампутации, в том числе с помощью эндоваскулярной хирургии: ангиопластика и стентирование, . Если возникли гнойно-некротические поражения и без удаления голени или бедра не обойтись, пациентам рекомендовано протезирование. Без протеза высока вероятность, что вторую конечность придется удалить через пару лет. Таким образом, есть несколько способов, как вылечить диабетическую стопу, и многое зависит от бдительности пациента.
Диабетическая стопа: какой врач лечит
Если обнаружены симптомы диабетической стопы при сахарном диабете, пациент попадает под наблюдение эндокринолога и хирурга. Для снижения давления на пораженные области подбирается специальная ортопедическая обувь. Только квалифицированные специалисты, врачи высшей категории, знают, как лечить симптомы диабетической стопы без тяжелых последствий для пациента. Они помогут восстановить подвижность и вести активную жизнь, насколько это возможно при сахарном диабете.
Какие бы симптомы диабетической стопы не беспокоили пациента, в «Чеховском сосудистом центре» приложат все усилия для сохранения здоровья конечностей. Записаться на прием вы можете в любой день недели, ведь в большинстве ситуаций пациентам требуется незамедлительная помощь. В 60 % случаев удается восстановить кровоток, устранить симптомы невропатии и остеопатии, а значит, избежать ампутации. Кроме лечения, значительную роль играет профилактика патологии. Чем раньше вы обратитесь за помощью к специалисту, тем более благополучен прогноз.

Язвенные образования на разных участках кожи, появляющиеся вследствие нарушения питания в тканях и вызванные рядом заболеваний (варикоз, лимфодерма, сахарный диабет, атеросклероз, ожоги и др.), называют трофическими язвами. Болезнь не может пройти сама – без квалифицированного вмешательства врачей. Вы можете обратиться в наш центр дл лечения трофических язв, где вы получите:
- Профессиональную качественную диагностику;
- Адекватное лечение;
- Реабилитацию под наблюдением врача;
- Индивидуальный внимательный подход к каждому пациенту.
В арсенале мы имеем всё необходимое для быстрого лечения трофических язв и восстановления в случае операционного вмешательства:
- Все врачи – высшей категории с опытом не менее 5 лет;
- Современное оборудование;
- Стерильный инструментарий;
- Инновационные разработки для лечения разных видов трофических язв ног;
- Индивидуальный подход к каждому пациенту с учетом особенностей его физиологии, возраста, сопутствующих заболеваний.
Окончательную цену лечения трофической язвы в нашем центре определяет комплекс необходимых мероприятий: от диагностики до возможной операции. Мы стремимся совместить высокое качество и низкие цены для наших пациентов. Поэтому не затягивайте с обращением - вы получите реальную помощь в избавлении от язвы. Наша клиника лечения трофических язв в Москве гарантирует лечение трофической язвы при диабете, варикозе и других болезнях сосудистого характера.
Признаки трофической язвы
Как только появились признаки заболевания – обращайтесь к нам для эффективного лечения трофических язв.
К первым симптомам этой серьёзной болезни можно отнести:
- Чувство тяжести в ногах;
- Звёздочки на коже;
- Зуд и жжение;
- Отёки нижних конечностей;
- Синюшный или коричневатый цвет отдельных участков кожи;
- Повышенную пигментацию;
- Снижение эластичности, блеск и маслянистый вид дермы.

Обращение за адекватным лечением сразу, позволит врачам выработать схему эффективного лечения трофической язвы ноги и обойтись без операций.
Начало болезни проявляется острой формой, при которой и следует начинать комплексное консервативное лечение. При отсутствии лечения трофических язв нижних конечностей заболевание продолжает развиваться и переходит в хроническую форму, которая чревата развитием тяжелых форм экземы, грибковых болезней, дерматита, впоследствии сепсиса и гангрены, даже злокачественных образований.
Обратитесь за диагностикой и лечением трофической язвы в Москве, к нам, и наши специалисты сделают всё возможное, чтобы сохранить Ваше здоровье.
Методы диагностики трофических язв
При обследовании пациента мы применяем новейшие технологии диагностики, которую проводят опытные врачи при помощи оборудования нового поколения. Трофическая язва возникает как последствие ряда заболеваний, соответственно для лучшего лечения необходимо собрать полный анамнез пациента. На первичном приеме наши специалисты проведут осмотр и направят Вас на лабораторную диагностику. На базе нашего центра можно пройти:

- Ультразвуковое дуплексное сканирование (УЗДС);
- ЭКГ;
- Холтеровское мониторирование;
- Суточное мониторирование артериального давления;
- ЭХО-КГ;
- Ангиографические исследования;
- Все виды лабораторных исследований.
Всё это даст возможность выбрать необходимое лечение трофических язв нижних конечностей в Москве - индивидуальное, комплексное, эффективное.
Лечение трофической язвы ноги
Лечением трофических язв в Москве многие годы занимается наша клиника, осуществляя комплексный подход для быстрого лечения трофических язв, который включает неинвазивные (без операций) и хирургические (при необходимости) методы.
Если лечение сухой трофической язвы нижних конечностей проходит традиционными методами, то гнойные, особенно запущенные язвы часто предполагают хирургическое вмешательство. Лечение диабетических трофических язв также проходит в индивидуальном порядке - в зависимости от стадии и на фоне терапии основного заболевания. Лечение трофических язв при диабете, варикозе требует комплексного подхода от соблюдения режима до правильного подбора препаратов, внимания к пациенту.
Самые новые эффективные методы лечения трофических язв нижних конечностей – в нашем центре
Мы проводим микрохирургические и восстановительные операции на сосудах нижних конечностей (под местной анестезией, без разрезов, боли и дискомфорта, шрамов и рубцов). Терапевтический эффект после таких мини-операций продолжителен и успешен. К таким передовым методам, используемым в нашей клинике при лечении трофических язв в Москве, относятся:
- Открытые реконструктивные сосудистые операции;
- Эндовазальная лазерная облитерация (ЭВЛО);
- Комбинированная флебэктомия;
- Ангиопластика;
- Минифлебэктомия; .
Чаще такие методы применяются для лечения трофических язв при варикозе. Такое лечение трофических язв эффективно, а инновационные методы позволяют обойтись без госпитализации и послеоперационных побочных реакций.
Цены на лечение трофической язвы
Практика излечения наших пациентов доказывает, что мы навсегда избавили от трофической язвы на ногах 95% из всех обратившихся в клинику, что доказывает эффективность практикуемых методов. Больше информации об услугах и ценах Вы найдёте в нашем прайс-листе. Запишитесь на консультацию через форму на сайте или по телефону.
Читайте также:

