Чем лечить лимфаденит от отита
Обновлено: 26.04.2024
Что такое средний отит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ходыревой Натальи Игоревны, ЛОРа со стажем в 5 лет.
Над статьей доктора Ходыревой Натальи Игоревны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Средний отит — это острое воспалительное заболевание слизистой оболочки среднего уха: слуховой трубы, барабанной полости, пещеры и клеток сосцевидного отростка. В норме среднее ухо заполнено воздухом, при отите в слуховой трубе накапливается жидкость [1] .
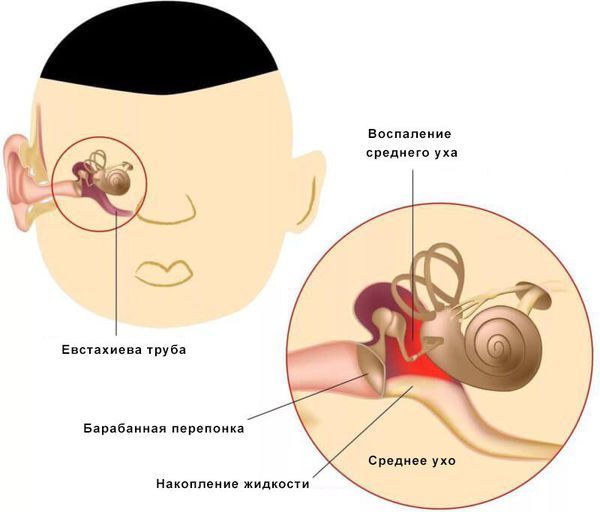
Средний отит можно заподозрить по трём ярким симптомам:
- боль в ухе;
- заложенность уха;
- снижение слуха;
У детей до одного года ярко выражены симптомы интоксикации: повышается температура, нарушается сон, ребёнок отказывается от еды [8] .
Основная причина возникновения среднего отита — воздействие вирусов и бактерий на слизистую оболочку полости носа и носоглотки. Чаще всего это пневмококк и гемофильная палочка, также встречается золотистый стафилококк, моракселла катаралис, гемолитический стрептококк группы А [1] .
Острый средний отит является наиболее частым осложнением острых респираторных заболеваний. В структуре болезней органа слуха острый средний отит встречается в 30 % случаев. В России его переносят ежегодно около 10 млн человек [1] .
Чаще всего средний отит встречается у детей до трёх лет, причины этого:
- наличие в полости уха эмбриональной соединительной ткани, рыхлой и студенистой, которая имеет малое количество кровеносных сосудов и является хорошей питательной средой для микроорганизмов (чаще встречается у детей до года, иногда — до трёх лет);
- недостаточное заполнение воздухом полости височной кости из-за эмбриональной соединительной ткани и даже околоплодной жидкости;
- характерная для детей анатомия среднего уха: широкая и короткая слуховая труба расположена почти горизонтально, поэтому при острых респираторных заболеваниях, частом положении ребёнка лёжа на спинке, неправильном кормлении, постоянном срыгивании — слизистое содержимое из полости носа, кусочки пищи и жидкости попадают в слуховую трубу, что запускает механизм воспаления.
Также причинами среднего отита могут стать:
- травма — механическое повреждение барабанной перепонки острым или тупым предметом, выраженное изменение атмосферного давления при резком снижении самолёта или погружении на большую глубину;
- сепсис;
- туберкулёз;
- аллергия;
- неправильное промывание носа (например, при наклоне головы вправо, влево, назад);
- резкие перепады атмосферного давления (у лётчиков, стюардесс, пассажиров самолёта чаще встречается аэроотит, у водолазов, у взрослых и детей после купания в водоёмах — мареотит) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы среднего отита
- Встречаются чаще:
- боль, заложенность, шум в ухе;
- снижение слуха;
- аутофония — усиленное восприятие своего голоса поражённым ухом;
- повышение температуры тела выше 38 °С.
- Встречаются реже:
- выделения из уха (слизистого бесцветного, слизисто-белого, жёлтого, зелёного цвета);
- головная боль, чаще локализованная в височной области;
- головокружение системного характера (при осложнениях);
- нистагм — непроизвольные колебательные движения глаз (при осложнениях среднего отита, например при лабиринтите) [4] .
В начале заболевания наиболее выражены такие симптомы, как боль и заложенность в ухе, снижение слуха.

Симптомы среднего отита у детей до одного года:
- беспокойство и плач;
- нарушение сна;
- срыгивание;
- отказ от еды;
- повышение температуры тела;
- положение головы на больном ухе;
- попытки прикрыть руками больное ухо;
- отсутствие реакции на игрушки;
- нистагм [1][8][9] .
Вышеперечисленные симптомы, кроме нистагма, развиваются в течение нескольких первых дней заболевания.
Симптомы при атипичном течении среднего отита:
- различный характер боли — от её отсутствия до резких болевых ощущений;
- фебрильная температура тела (более 38 °С);
- симптомы интоксикации (слабость, тошнота, головная боль, одышка, учащение пульса);
- неврологические симптомы (рвота, симптомы поражения оболочек головного и спинного мозга) [1][7][11] .
Патогенез среднего отита
Пусковой механизм развития заболевания — это воздействие вирусов и бактерий на среднее ухо. Выделяют три основных пути попадания инфекции: тубарный, транстимпанальный, гематогенный.
Тубарный путь попадания инфекции
Слуховая труба играет важную роль в защите от инфекции среднего и внутреннего уха, в эвакуации отделяемого и выравнивании давления в среднем ухе с атмосферным.
Тубарный путь характерен для острых респираторных заболеваний, попадания кусочков пищи и жидкости, несоответствия давления в среднем ухе и атмосферного. Эти причины приводят к повреждению мерцательного эпителия слуховой трубы, который обеспечивает перемещение слизи по поверхности эпителия из барабанной полости в носоглотку. В результате запускается ряд иммунологических реакций, которые приводят к воспалению, повышается проницаемость сосудистой стенки, следовательно, увеличивается секреция слизи.
При нарушении основных функций слуховой трубы физиологический транспорт слизи затруднён, в результате она скапливается в области глоточного устья. Это приводит к дисфункции слуховой трубы и нарушению дренирования среднего уха. Оставшийся в нём воздух всасывается слизистой оболочкой, из-за чего в среднем ухе снижается давление. В результате происходит выпот жидкости из сосудов микроциркуляторного русла, что является отличным субстратом для размножения бактерий. Скопившийся экссудат, протеолитические ферменты, распавшиеся лейкоциты повышают давление на барабанную перепонку, что приводит к её прободению (образованию отверстия) и выделению гноя из уха [1] [9] [11] .
Транстимпанальный путь попадания инфекции
Инфекция проникает в барабанную полость через наружное ухо при механическом повреждении барабанной перепонки [9] [11] .
Гематогенный путь попадания инфекции
Встречается реже, при инфекционных заболеваниях (скарлатина, корь, грипп). Тромбоз микроциркуляторного русла среднего уха приводит к некротическим изменениям в слизистой оболочке барабанной полости. В результате возникает обширная перфорация барабанной перепонки, часто перетекающая в хроническую форму [9] .
Классификация и стадии развития среднего отита
Выделяют три стадии развития заболевания:
- Катаральное воспаление.
- Гнойное воспаление:
- 2а — гнойное воспаление, нет перфорации;
- 2b — гнойное воспаление, с перфорацией.
- Разрешение:
- выздоровление;
- хронизация процесса;
- появление осложнений.
На первой стадии барабанная перепонка краснеет, утолщается, появляется боль в ухе, снижается слух, температура тела повышается до 37-38 °С. Без адекватной и своевременной терапии процесс переходит в гнойный.
На стадии 2b барабанная перепонка перфорируется, в наружном слуховом проходе появляется гнойное отделяемое, боль в ухе уменьшается, симптомы интоксикации (слабость, недомогание, высокая температура) отступают.
Третья стадия — это разрешение процесса. Выделяют три его формы:
- выздоровление — в результате своевременной и адекватной терапии барабанная перепонка восстанавливает свою целостность, слух, как правило, тоже приходит в норму, в месте перфорации появляется рубчик;
- процесс переходит в хронический;
- формирование отогенных осложнений (связанных с ухом) [6] .
Осложнения среднего отита
Осложнением отита может стать его переход в хроническую форму. Процесс становится хроническим по следующим причинам:
- снижение иммунитета;
- сопутствующие хронические заболевания дыхательной и пищеварительной системы;
- нарушение функции слуховой трубы.
Осложнения наступают в результате затянувшейся стадии 2а. Сохранение целостности барабанной перепонки приводит к тому, что вязкий и густой секрет не может эвакуироваться. Барабанная перепонка меняет форму, в барабанной полости появляются спайки, которые мешают нормальной работе системы слуховых косточек. Слух не возвращается в норму и без терапии ухудшается.
Также заболевание может стать хроническим при затянувшейся стадии 2b и при вновь повторяющихся острых средних отитах. В результате перфорации барабанной перепонки среднее ухо остаётся открытым и в него проникает инфекция из внешней среды. Возникает тугоухость, которая по мере обострения приводит к ухудшению слуха и развитию как отогенных осложнений, так и внутричерепных.
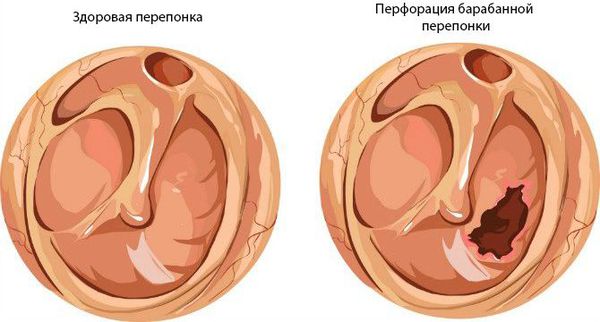
Хронический средний гнойный отит имеет две формы:
- мезотимпанит — воспаление только слизистой оболочки;
- эпитимпанит — поражение и костных структур.
Без адекватного лечения могут развиться следующие осложнения:
- Мастоидит — деструкция ячеек сосцевидного отростка. Проявляется болью в заушной области, её отёком и покраснением, общей интоксикацией, оттопыренностью ушной раковины. Для мастоидита характерны и атипичные формы. Они могут проявляться уплотнённым образованием на боковой поверхности шеи или заушной области, затруднённым поворотом головы, воспалением луковицы ярёмной вены (расширение, расположенное в яремной ямке височной кости), смертельным кровотечением из внутренней сонной артерии, опущением века, неподвижностью глазных яблок, отёком мягких тканей лица.
- Парез лицевого нерва — проявляется неподвижностью и асимметричностью поражённой стороны лица при попытке улыбнуться, нахмурить брови, разговаривать.
- Лабиринтит — воспаление внутреннего уха. Его признаки: головокружение, тошнота, рвота, нарушение равновесия, шум в ухе, снижение слуха.
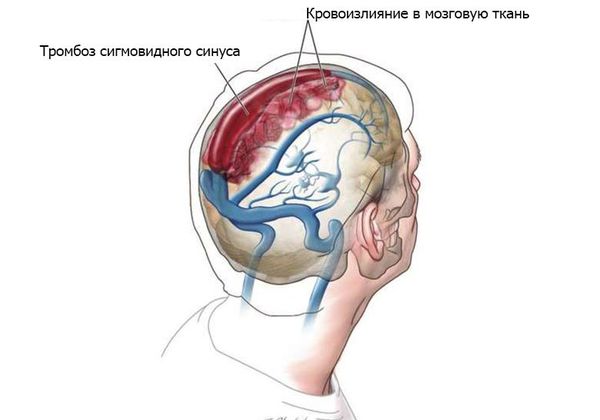
- Гнойные процессы внутри черепа: менингит, тромбоз сигмовидного синуса, субдуральный абсцесс (скопление гноя под твёрдой мозговой оболочкой головного мозга), экстрадуральный абсцесс (гной между твёрдой мозговой оболочкой и внутренней поверхностью костей черепа), абсцесс мозга, сепсис [8] .
Диагностика среднего отита
Диагностика среднего отита включает опрос и осмотр пациента, физикальное обследование, лабораторные и инструментальные методы.
Физикальное обследование проводится с помощью передней и задней риноскопии, фарингоскопии, отоскопии.
Для отоскопии применяют ручной отоскоп или специальный микроскоп. Метод позволяет разглядеть структуры в увеличенном виде и при необходимости прибегнуть к хирургическим способам лечения.

Общий анализ крови — позволит выявить воспалительный процесс в организме и узнать его тяжесть.
Обязательно проводят посев отделяемого из уха на микрофлору и грибы рода кандида.
Аудиометрия — для уточнения степени тугоухости и исключения сенсоневрального компонента снижения слуха. Пациента усаживают в шумоизоляционную кабину (или в шумоизолированное помещение) и надевают специальные наушники. Затем через аудиометр подают короткие звуковые сигналы сначала в правое, затем в левое ухо и просят пациента нажимать на кнопку или поднимать руку, когда слышен звук.

Импедансометрия — в ухо вставляется зонд со вкладышем, похожий на вакуумный наушник, который создаёт давление в наружном слуховом проходе. Затем в ухо транслируются короткие звуковые сигналы определённой частоты и интенсивности, пациент при этом молчит и не совершает никаких движений головой. Данное исследование позволяет определить подвижность барабанной перепонки, наличие экссудата в среднем ухе, объём наружного слухового прохода и барабанной полости, функцию слуховой трубы, подвижность слуховых косточек и рефлекс стременной мышцы.

Рентгенография височных костей по Шюллеру и Майеру позволит определить воздушность полости среднего уха, утолщение слизистой оболочки среднего уха и целостность структур.
Мультиспиральная компьютерная томография (МСКТ) височных костей является одним из наиболее информативных методов. МСКТ позволит установить характер и распространённость патологического процесса, выявить причины и индивидуальные особенности, визуализировать структуры, которые не просматриваются при рентгенографии.
При подозрении на наличие внутричерепных осложнений рекомендована магнитно-резонансная томография головного мозга (МРТ) [3] .
Лечение среднего отита
План лечения зависит от стадии процесса и наличия осложнений. Эффективность терапии выше, если начать её своевременно.
Цель лечения — снять воспаление в среднем ухе, убрать боль, восстановить функцию слуховой трубы и слух, нормализовать общее состояние пациента, предупредить развитие осложнений и уничтожить возбудителя заболевания.
Консервативное лечение
На первой стадии катарального воспаления назначают ушные капли, которые обладают местным противовоспалительным и обезболивающим действием, а также сосудосуживающие капли в нос и антигистаминные препараты.
На второй стадии гнойного воспаления при отсутствии перфорации добавляется приём внутрь антибактериальной терапии в течении 7-10 дней.
При второй стадии гнойного воспаления с перфорацией больное ухо ежедневно промывают до чистых вод тёплым стерильным физиологическим раствором. Антибактериальная терапия назначается системно и местно. Для этого через прокол барабанной перепонки в больное ухо закапывают тёплые антибактериальные ушные капли и добиваются прохождение капель в носоглотку — пациент чувствует вкус лекарственного препарата. При густом гнойном трудноотделяемом секрете назначают муколитики, например "Синупрет".
При повышении температуры назначаются жаропонижающие препараты. Если же исходом острого среднего отита стал хронический процесс или отогенные осложнения, лечение проводят в стационаре ЛОР-отделения.
Хирургическое лечение
При неэффективности консервативной терапии пациентам показано хирургическое лечение. Его цель — восстановить функции среднего уха и предотвратить проникновение инфекции.
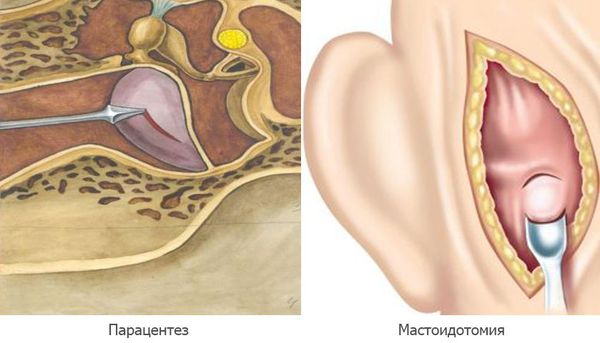
Парацентез — разрез или прокол барабанной перепонки показан при отсутствии спонтанной перфорации на 2а стадии острого среднего отита, при сохранении гипертермии и признаков интоксикации.
Мастоидотомия — вскрытие сосцевидного отростка и его промывание, выполняется при внутричерепных осложнениях. Устанавливается дренаж до устранения признаков воспаления и полного очищения ячеек сосцевидного отростка [11] .
Иногда пациенты при боли в ухе применяют средства народной медицины, например помещают в ухо зубчик чеснока или листья герани. Последствиями этого могут быть аллергические реакции, ожог, наружный отит. Ни в коем случае нельзя вставлять в уши инородные предметы, тем более в "лечебных целях".
Прогноз. Профилактика
При адекватном лечении прогноз благоприятный, возможно полное восстановление слуха. Без своевременной диагностики, правильного лечения и при нерациональной антибиотикотерапии процесс часто принимает затяжной характер. Это чревато переходом острого воспаления в хроническое и развитием осложнений, которые приводят к необходимости хирургического лечения, в том числе у нейрохирурга.
Для профилактики среднего отита следует:
- предупреждать острые респираторные и хронические заболевания верхних дыхательных путей;
- не допускать переохлаждения;
- соблюдать правила личной гигиены;
- при кормлении детей грудью или бутылочкой держать голову ребёнка в правильном положении (голова и тело ребёнка должны находиться в одной плоскости, его нос расположен напротив соска);
- избегать механических травм барабанной перепонки;
- не удалять ушную серу сторонними предметами и ватными палочками;
- соблюдать гигиену наружного уха;
- исключить самолечение;
- при первых симптомах заболевания обращаться к ЛОР-врачу.
Из-за нерационального и безрецептурного приёма антибактериальной терапии часто встречаются:
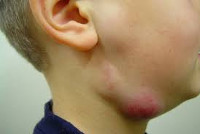
Лимфаденит у детей – это воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
МКБ-10
Общие сведения
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрической практике, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: врачом-педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и др.

Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
Более 70% случаев лимфаденита у детей связано с воспалительными процессами ЛОР-органов - тонзиллитом, синуситом, отитом. Лимфаденит у детей часто сопутствует инфекциям кожи и слизистых оболочек: фурункулам, пиодермии, гнойным ранам, экземе, стоматиту. Лимфаденит может осложнять течение различных бактериальных и вирусных инфекций у детей - скарлатины, дифтерии, ОРВИ, гриппа, паротита, ветряной оспы, кори. Наибольшее количество лимфаденитов у детей отмечается в осенне-зимний период вследствие увеличения числа инфекционных и обострения хронических заболеваний.
Лимфаденит у детей старше 6-7 лет может быть связан с воспалительными заболеваниями зубо-челюстной системы (пульпитом, периодонтитом, остеомиелитом). При этом нарастание симптомов лимфаденита у детей может происходить после затухания патологического процесса в первичном очаге. Причиной специфического лимфаденита у детей являются инфекционные заболевания с типичным для них поражением лимфатических узлов - туберкулез, инфекционный мононуклеоз, бруцеллез, актиномикоз, сифилис и др.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
По очагу поражения лимфадениты у детей разделяют на регионарные (шейные, подчелюстные, подмышечные, паховые и т. д.) и генерализованные; по этиологическому фактору - одонтогенные (связанные с патологией зубо-челюстной системы) и неодонтогенные.
Симптомы
Как правило, при лимфадените у детей поражаются лимфоузлы в области лица и шеи (наиболее часто - подчелюстные и шейные с одной или обеих сторон, реже - околоушные, щечные, затылочные, заушные), в отдельных случаях – подмышечные, паховые.
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Специфический лимфаденит, связанный с вакцинацией против туберкулеза («бецежеит»), может развиться у детей с низкой и измененной общей реактивностью, проявляясь хроническим кальцинирующим казеозным поражением подмышечных лимфоузлов. Генерализованный лимфаденит у детей отмечается при диссеминированном туберкулезе легких и хронической туберкулезной интоксикации; сопровождается характерным фиброзированием узлов («железы-камушки»).
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение лимфаденита у детей
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз и профилактика
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
1. Лечение острых лимфаденитов шеи в детской хирургической практике: Автореферат диссертации/ Джабарова Е.В. - 2012.
2. Оптимизация диагностики и лечения лимфаденита лица и шеи у детей: Автореферат диссертации/ Анохина И.В. - 2013.
3. Лимфадениты, лимфангоиты, лимфоаденопатии челюстно-лицевой области: учеб.-метод. пособие/ Н.Н. Черченко. – 2007.
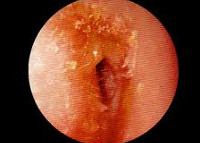
Наружный отит — воспаление наружного уха диффузного или ограниченного характера. Ограниченный наружный отит проявляется образованием фурункула с резко выраженным болевым синдромом в стадии инфильтрации и возможностью развития фурункулеза при его вскрытии. Диффузный наружный отит характеризуется разлитым воспалением слухового прохода, которое сопровождается болью и распиранием в ухе, серозным, а затем гнойным отделяемым. С целью диагностики наружного отита проводится осмотр и пальпация околоушной области, отоскопия, аудиометрия, бакпосев отделяемого из уха. Лечебные мероприятия при наружном отите состоят в промывании слухового прохода антисептиками, закладывании в него турунд с лекарственными препаратами, проведении общей антибиотикотерапии, противовоспалительного и иммуностимулирующего лечения.
МКБ-10
Общие сведения
Наружное ухо является периферической частью слухового аппарата человека. Оно состоит из наружного слухового прохода, имеющего хрящевую и костную части, и ушной раковины. От полости среднего уха наружное ухо отделено барабанной перепонкой. При локальном воспалении наружного слухового прохода говорят об ограниченном наружном отите. Он представляет собой гнойно-воспалительный процесс в области волосяного фолликула — фурункул. Разлитое воспаление слухового прохода, охватывающее его хрящевую и костную часть, в отоларингологии носит название диффузного наружного отита. Диффузный наружный отит характеризуется воспалительными изменениями как в коже, так и в подкожной жировой клетчатке слухового прохода, может сопровождаться воспалением барабанной перепонки.

Причины возникновения наружного отита
Причиной наружного отита является инфицирование кожи наружного слухового прохода. Возбудителем ограниченного наружного отита чаще всего является пиогенный стафилококк. Диффузный наружный отит может быть вызван стафилококками, гемофильной палочкой, пневмококками, клебсиеллой, синегнойной палочкой, моракселлой, грибками рода Candida и др. Наиболее часто занос инфекции в слуховой проход с развитием наружного отита наблюдается при гноетечении из перфорированной барабанной перепонки при остром и хроническом гнойном среднем отите, гнойном лабиринтите.
Проникновению возбудителя внутрь кожного покрова, выстилающего наружный слуховой проход, осуществляется в местах повреждений и микротравм. В свою очередь травмирование кожи слухового прохода возможно при травме уха, наличие в нем инородного тела, попадании агрессивных химических веществ, неправильном проведении гигиены уха, самостоятельных попытках извлечения серной пробки, расчесывании уха при зудящих дерматозах (экземе, крапивнице, атопическом дерматите, аллергическом дерматите) и сахарном диабете.
Возникновению наружного отита способствует постоянное увлажнение слухового прохода попадающей в него водой, которое приводит к снижению барьерной функции кожи. Благоприятным фоном для развития наружного отита также является снижение общих защитных сил организма, что наблюдается при авитаминозе, иммунодефицитных состояниях (например, при ВИЧ-инфекции), хронических инфекциях (туберкулез, сифилис, хронический тонзиллит, хронический пиелонефрит), сильном переутомлении (синдром хронической усталости).
Ограниченный наружный отит
Симптомы ограниченного наружного отита
В своем развитии ограниченный наружный отит проходит те же стадии, что и фурункул на поверхности кожи. Однако замкнутое пространство и обильная иннервации слухового прохода, в котором располагается фурункул при наружном отите, обуславливают некоторые особенности его клинической картины. Обычно ограниченный наружный отит начинается с ощущения сильного зуда в слуховом проходе, который затем перерастает в боль. Увеличение размеров фурункула уха в стадии инфильтрации приводит к сдавлению нервных рецепторов и быстрому нарастанию болевого синдрома.
Боли в ухе при ограниченном наружном отите по своей интенсивности превосходят боли, отмечающиеся при остром среднем отите. Они иррадиируют в висок, затылок, верхнюю и нижнюю челюсть, захватывают всю половину головы со стороны больного уха. Отмечается усиление болевого синдрома при жевании, что в некоторых случаях заставляет пациента с наружным отитом отказаться от приема пищи. Характерно увеличение интенсивности болей в ночное время, в связи с чем происходит нарушение сна. Инфильтрация при ограниченном наружном отите может достигать значительного объема. При этом фурункул полностью перекрывает просвет слухового прохода и приводит к снижению слуха (тугоухости).
Вскрытие фурункула при наружном отите сопровождается истечением гноя из уха и резким уменьшением болевого синдрома. Однако при вскрытии фурункула часто происходит обсеменение других волосяных фолликулов слухового прохода с образованием множественных фурункулов и развитием фурункулеза, отличающегося упорным течением и стойкостью к проводимой терапии. Множественные фурункулы при наружном отите приводят к полной обтурации слухового прохода и усилению клинических симптомов заболевания. Развивается регионарный лимфаденит. Возможно появление отечности в заушной области и оттопыривание ушной раковины, что требует дифференцировки наружного отита от мастоидита.
Диагностика ограниченного наружного отита
В первую очередь отоларинголог проводит осмотр уха и отоскопию. Во время осмотра врач производит оттягивание ушной раковины, что при наружном отите приводит к появлению резкой боли в ухе. Возникновение боли при надавливании на козелок уха говорит о локализации ограниченного наружного отита на передней стенке слухового прохода. Резкая болезненность при пальпации за ухом свидетельствует в пользу того, что фурункул располагается на задне-верхней стенке слухового прохода. При наружном отите в области нижней стенки резко болезненна пальпация над углом нижней челюсти.
Отоскопия при ограниченном наружном отите обнаруживает наличие в слуховом проходе фурункула. В начальной стадии наружного отита фурункул имеет вид припухлости красного цвета. Созревший фурункул практически перекрывает слуховой проход, после его вскрытия отоскопия выявляет гной и наличие кратерообразного отверстия на вершине инфильтрата.
Аудиометрия и исследование слуха камертоном у пациентов с ограниченным наружным отитом определяет кондуктивный тип тугоухости и латерализацию звукопроведения в сторону пораженного уха. Для определения возбудителя проводится бактериологический посев гноя из фурункула. Дифференцировать ограниченный наружный отит следует от других видов отита, эпидемического паротита, мастоидита, экземы наружного уха.
Лечение ограниченного наружного отита
В стадии инфильтрации ограниченного наружного отита проводят туалет наружного уха и обработку пораженного участка нитратом серебра. В слуховой проход вводят турунду с антибактериальной мазью. Ухо закапывают ушными каплями, содержащими антибиотик (неомицин, офлоксацин и пр.). Для снятия болевого синдрома назначают анальгетики и противовоспалительные препараты. Возможно применение УВЧ-терапии. Созревший фурункул может быть вскрыт при помощи разреза. После его вскрытия наружный слуховой проход промывают растворами антибиотиков и антисептиков.
При наружном отите с множественными фурункулами показана антибиотикотерапия. При подтверждении стафилококковой природы отита применяют антистафилококковый анатоксин или вакцину. С целью повышения иммунитета рекомендована витаминотерапия, иммунокоррегирующее лечение, процедуры УФОК или ВЛОК, аутогемотерапия.
Диффузный наружный отит
Симптомы диффузного наружного отита
Диффузная форма наружного отита начинается с ощущения распирания, зуда и повышения температуры в слуховом проходе. Очень скоро возникает болевой синдром, который сопровождается иррадиацией боли во всю половину головы и ее значительным усилением во время жевания. Выраженный болевой синдром при диффузном наружном отите приводит к нарушению сна и анорексии. Значительная отечность воспаленных стенок слухового прохода суживает его просвет и является причиной снижения слуха. Диффузный наружный отит сопровождается небольшим количеством выделений из уха, которые в начале носят серозный характер, а затем становятся гнойными. Отмечается увеличение регионарных лимфоузлов. При тяжелом течении заболевания возможно распространение воспалительного процесса на ушную раковину и мягкие ткани околоушной области.
Острый период диффузного наружного отита длится 2-3 недели. Затем на фоне проводимого лечения или самопроизвольно может произойти уменьшение симптомов заболевания и полное выздоровление пациента. Также диффузный наружный отит может принять затяжное течение и перейти в хроническую форму. Хронический наружный отит сопровождается образованием рубцов, которые уменьшают просвет слухового прохода и могут стать причиной стойкого снижения слуха.
Диагностика диффузного наружного отита
Выраженная болезненность при надавливании на козелок, оттягивании ушной раковины, пальпации в заушной области и над углом верхней челюсти свидетельствует о разлитом воспалении слухового прохода. Отоскопия при диффузном наружном отите обнаруживает тотальное покраснение и отечность кожного покрова, выстилающего слуховой проход, наличие эрозий с серозным отделяемым. В более позднем периоде наружного отита выявляется обтурация слухового прохода из-за выраженного отека его стенок, визуализируются язвы и трещины, выделяющие зеленовато-желтый гной. Аудиометрия свидетельствует о наличие тугоухости по кондуктивному типу. Латерализация звука происходит к больному уху. Бактериологическое исследование отделяемого из уха позволяет верифицировать возбудителя и установить его чувствительность к основным антибактериальным препаратам.
Дифференциальный диагноз диффузного наружного отита проводят с гнойным средним отитом, рожей, острой экземой и фурункулом слухового прохода.
Лечение диффузного наружного отита
Терапия диффузного наружного отита проводится системным применением антибиотиков, поливитаминных и антигистаминных препаратов. При необходимости осуществляется иммунокоррегирующее лечение. Местное лечение диффузного наружного отита заключается в ведении в слуховой проход турунд с желтой ртутной мазью, жидкостью Бурова, антибактериальными и гормональными мазями, закапывании ушных капель с антибиотиками. Гнойный характер отделяемого из уха является показанием для промывания слухового прохода растворами антибиотиков.
Наружный отит грибковой этиологии лечится противогрибковыми препаратами системного и местно применения.
Профилактика наружного отита
Для предупреждения инфицирования кожи слухового прохода с развитием наружного отита необходимо избегать расчесывания ушной раковины, травмирования уха и попадания в него инородных тел. При купании следует беречь ухо от попадания в него воды. Ни в коем случае нельзя самостоятельно пытаться удалить инородное тело уха, поскольку это часто приводит к травмированию кожи слухового прохода. Не следует очищать ухо от серы не предназначенными для этого предметами: шпилькой, зубочисткой, спичкой, скрепкой и т. п. Туалет уха должен производиться специальной ушной палочкой на глубину не более, чем 0,5-1 см от начала слухового прохода.
Лимфаденит (от лимфа и греч. aden - железа) - воспаление лимфатических узлов, нередко гнойное. Вызывается чаще стафило- и стрептококками, которые при лимфангите попадают в регионарные лимфатические узлы. Локализация большей частью в паху и подмышечной впадине.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Специфический. Причиной его является какое-либо инфекционное заболевание, для которого характерно поражение лимфатических лимфоузлов (туберкулез, сифилис, актиномикоз, инфекционный мононуклеоз, туляремия, чума и др.)
Неспецифический. Чаще всего вызывается стафилококками и стрептококками, реже другими патогенными микроорганизмами или смешанной микрофлорой.
По длительности заболевания:
- Острый (до 2 недель)
- Подострый (от 2 недель до 1 месяца)
- Хронический (свыше 1 месяца)
По характеру экссудата:
- Серозный
- Геморрагический
- Фибринозный
- Гнойный
По характеру морфологических изменений:
- Инфильтративный (серозный)
- Гнойный
- Гнойно-некротический
- Некротический
- Аденофлегмона
Этиология и патогенез
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина - фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла - некротический лимфаденит.
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение. При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад. Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку. При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит - воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация. Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
Клиническая картина
Клинические критерии диагностики
увеличение и болезненность регионарных лимфоузлов, локальная гиперемия и отек, симптомы интоксикации.
Cимптомы, течение
Острый лимфаденит
Острый лимфаденит начинается с боли в области пораженных регионарных узлов и их увеличения. При серозной и гиперпластической формах увеличенные лимфатические узлы хорошо прощупываются, болезненность их незначительна, общие явления могут отсутствовать или быть маловыраженными. При переходе процесса в нагноение боли увеличиваются, в области регионарного лимфатического узла появляется плотное болезненное уплотнение, повышается температура тела, исчезает аппетит. Малозаметная в начале заболевания покраснение и отек в этой области резко увеличиваются, контуры лимфатического узла утрачивают четкость, узел становится малоподвижен (периаденит).
Больной щадит пораженную область, т. к. движения усиливают боли (особенно сильной болезненностью отличается паховый гонорейный лимфаденит). Вскоре в области инфильтрата (воспалительного образования) начинается флюктуация вследствие гнойного расплавления лимфатического узла. Если абсцесс лимфатического узла не будет вскрыт вовремя, гной прорывается наружу или просачивается в глубину и по окружности, в процесс вовлекаются окружающие ткани. Возникает аденофлегмона, признаками которой служат быстро нарастающий плотный и болезненный инфильтрат в подкожной и межклеточной клетчатке, иногда с отдельными очагами размягчения, а при гнилостных формах - с газовой крепитацией (похрустыванием). Возможен переход нагноительного процесса на соседние лимфатические узлы. Высокая температура, учащенный пульс, озноб указывают на прогрессирующее гнойное воспаление. Общие явления особенно выражаются при стрептококковой и гнилостной инфекции.
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др. Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом. Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные. Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности. При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальный диагноз
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз м\у лимфаденитом и другими хиругическими заболеваниями, например:
У детей раннего возраста при поражении паховых узлов опухоль нередко принимают за ущемленную паховую грыжу. Внезапное начало заболевания, отсутствие стула, рвота, указание на наличие паховой грыжи в анамнезе позволяют отличить грыжу от лимфаденита.
Эпифизарный остеомиелит бедренной кости иногда приходится дифференцировать от воспаления глубоких тазовых лимфоузлов (высокая температура, боль, сгибательно-приводящая контрактура бедра). При обследовании ребенка удается установить, что в тазу над пупартовой связкой определяется болезненный инфильтрат, а в суставе сохраняются движения, хотя и в ограниченном объеме. Помогает диагностике ультразвуковое исследование малого таза.
Илеоцекальный мезаденит часто приходится дифференцировать с острым аппендицитом. Связь с вирусной инфекцией, регрессия клинико-лабораторных данных при динамическом наблюдении за больным на фоне применения спазмолитиков, дезинтоксикационной инфузионной терапии. В сомнительных случаях применяют ультразвуковое исследование, диагностическую лапароскопию.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Лечение
Лечение зависит от стадии процесса. Начальные формы лимфаденита лечат консервативно: покой для пораженного органа, УВЧ-терапия, активное лечение основного очага инфекции - заболевания (своевременное вскрытие абсцессов, флегмон, рациональное дренирование гнойника, вскрытие гнойных затеков), антибиотикотерапия с учетом чувствительности микробной флоры основного очага. Гнойные лимфадениты лечат оперативным методом: вскрывают абсцессы, аденофлегмоны, удаляют гной, раны дренируют. Дальнейшее лечение проводят по принципам лечения гнойных ран.
Прогноз
Профилактика
Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований ( панарициев , фурункулов).
Информация
Информация
1. Барыкина Н.В. Сестринское дело в хирургии: практикум. Ростов-на-Дону, 2005- 157с.
2. Максименя Г.В., Леонович С.И., Максименя Г.Г. Основы практической хирургии. Мн., 1998 – 321с.
3. Неотложная хирургия (справочное пособие для врачей)/ Под ред. А.А. Гринберга.-М.:Триада-Х., 2000 - 196с.
4. Чернов В.Н. Уход за хирургическими больными. М., 2004 – 78с.
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:

Что такое воспаление лимфоузлов?
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микроорганизмов (бактерии, грибы, вирусы) или их токсинов.
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
- транспортная (дренажная) – возвращение продуктов обмена из тканей в венозное русло, выведение экссудата и гноя из раневых очагов;
- кроветворная (лимфоцитопоэз) – образование, созревание и дифференцировка лимфоцитов;
- барьерная – обезвреживание и выведение попадающих в организм бактерий, вирусов, других чужеродных агентов.
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
В организме имеются следующие группы лимфатических узлов:
- лимфоузлы головы и шеи:
- затылочные;
- шейные;
- подчелюстные;
- подбородочные;
- подмышечные;
- локтевые;
- надключичные;
- подключичные;
- предпозвоночные;
- межреберные;
- окологрудинные;
- верхние диафрагмальные;
- поясничные
- брыжеечные;
- подвздошные;
- подколенные;
- паховые.
Причины патологии
Воспаление лимфатических узлов бывает неспецифическим и специфическим Источник:
Структура шейного лимфаденита у детей. Егорова А.А., Хаертынова А.Х. FORCIPE, 2019. с. 83-84 .Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
- ограниченные и разлитые гнойные процессы (абсцесс, карбункул, флегмона);
- тромбофлебит, трофические язвы;
- остеомиелит;
- кариес;
- заболевания лор-органов (отит, стоматит, ангина);
- кожные болезни (пиодермия, инфицированные экземы);
- детские инфекции (скарлатина, паротит).
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
- туберкулез;
- сифилис;
- гонорея;
- чума;
- ВИЧ (СПИД);
- туляремия.
Лимфаденопатия – увеличение лимфатических узлов, не всегда сопровождающееся воспалением, может возникать при злокачественных новообразованиях, аллергических реакциях, аутоиммунных патологиях. Увеличение, а иногда и воспаление, лимфоузлов иногда наблюдается как у мужчин, так и у женщин, занятых тяжелым физическим трудом, тренирующихся с высокими нагрузками, так как лимфатические узлы вынуждены пропускать через себя большое количество лимфы, оттекающей от тканей и мышц при интенсивной работе и ускоренном метаболизме Источник:
Лимфаденопатия при инфекционных заболеваниях. Ющук Н.Д., Кареткина Г.Н. Детские инфекции, 2003. с. 61-65 .Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
- увеличение и болезненность одного или нескольких лимфоузлов;
- высокая температура тела;
- слабость, головная боль;
- потеря аппетита.
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
- жалоб пациента – боль, общие симптомы;
- анамнеза – время начала заболевания, интенсивность развития, наличие сопутствующих патологий;
- общего осмотра – размер и консистенция лимфоузла, его подвижность, отек и гиперемия окружающих тканей.
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
- рентгенография грудной клетки;
- ультразвуковая доплерография лимфатических сосудов;
- рентгенография лимфатических сосудов с контрастом;
- компьютерная или магнитно-резонансная томография пораженных лимфоузлов;
- лимфосцинтиграфия.
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Дифференциальная диагностика лимфаденита проводится с кистозными образованиями, заболеваниями слюнных желез, гидраденитом, последствиями перенесенных миозитов, добавочной долькой молочной железы, поражениями узлов при злокачественных новообразованиях Источник:
Алгоритм диагностики и лечения больных паратонзиллярным абсцессом и шейным лимфаденитом. Фернандо Д.Р., Назарочкин Ю.В., Проскурин А.И., Гринберг Б.А. Российская оториноларингология, 2011. с. 165-169 .Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
- антибактериальная терапия – антибиотики широкого спектра действия либо, при выявленном возбудителе, направленного действия;
- противовирусные средства – при вирусной этиологии заболевания;
- противовоспалительные препараты – для снятия боли, снижения температуры, улучшения общего состояния;
- антигистаминные средства – для уменьшения проницаемости капилляров, снижения отечности;
- дезинтоксикационная терапия – энтеральным (обильное питье) или парентеральным (внутривенное капельное введение) путем, для выведения из организма продуктов распада бактерий, токсинов.
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
Читайте также:

