Как отличить цыпки от дерматита
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.

Многие кожные заболевания похожи между собой и нуждаются в дифференциальной диагностике специалистом. Одинаковая симптоматика может быть у дерматита и экземы, но все-таки у двух дерматологических заболеваний есть различия, которые влияют на постановку диагноза.

Дерматит — воспаление кожи, которое возникает при контакте с неблагоприятными факторами внешней среды, химическими веществами, средствами ухода и косметикой. Классический пример — профессиональный контактный дерматит, который появляется из-за постоянного контакта человека с некоторыми химическими веществами в ходе трудовой деятельности.
Для дерматита характерны следующие симптомы:
- сухость;
- шелушение;
- покраснение кожи;
- трещины;
- высыпания, пузырьки;
- зуд, ощущение покалывания.
Экзема — заболевание, которое часто проходит в хронической форме, периодически сопровождается обострениями, протекает с формированием очень сухих или мокнущих участков кожи, отека, шелушения, ухудшает качество жизни из-за жжения и зуда.
То есть симптомы и экземы, и дерматита очень похожи. Но в формировании экземы важную роль играет склонность организма определенным образом реагировать на раздражитель, то есть атопия. Поэтому экзему еще называют атопическим дерматитом.
Чем отличается экзема от дерматита
Экзема — частный случай дерматита. Вот чем обусловлены похожие симптомы воспаления. Но только у экземы наблюдается специфический механизм формирования, который не свойственен для всех дерматитов в целом.
Экзема имеет сложный механизм формирования, в котором принимают участие генетическая предрасположенность, иммунологическая дисфункция, нарушения эпидермального барьера. Главный симптом экземы — зуд. Он тоже возникает не при всех дерматитах. Больные атопическим дерматитом имеют мутации в гене, который кодирует филагрин, поэтому очень часто экзема трудно поддается лечению и периодически обостряется. Дерматит может возникнуть внезапно и также внезапно исчезнуть, не появляясь больше никогда, а экзема может годами докучать человеку, периодически обостряясь.
При экземе повышается иммуноглобулин Е в крови, что говорит об аллергическом компоненте заболевания, что нельзя назвать характерным признаком для всех дерматитов. Болезнь у человека, склонного к атопическим реакциям, могут спровоцировать:
- продукты питания, например, молоко, яйца, арахис;
- специфические аллергены, такие как пылевые клещи;
- некоторые косметические средства, духи;
- повышенное потоотделение;
- некоторые ткани с грубой текстурой;
- Staphylococcus aureus, которые колонизируют активно кожу из-за недостатка антимикробных пептидов.
Обычный дерматит не может возникнуть, если человек съест аллергенный для него продукт, например, арахис, а экзема вполне может появиться из-за погрешностей в питании. То есть сбой происходит во всем организме, но отражается это именно на коже в виде экземе. Привести к экземе могут патологии желудочно-кишечного тракта, застой желчи, д искинезия желчевыводящих путей.
Атопия, характерная для экземы, — предрасположенность к нетипичным, чрезмерным реакциям кожи, поэтому экзема возникает у определенного типа людей с конституциональными особенностями. Дерматит может возникнуть у каждого, например, при контакте с агрессивной бытовой химией, при этом у человека не будет наблюдаться признаков аллергической реакции.
Дерматит на руках – неприятное заболевание, которое может тревожить любого человека.
Правда, как отмечают медицинские работники, страдают от недуга в основном представительницы женского пола.
Под дерматитом понимают воспалительный процесс, который затрагивает кожные покровы.
Чем лечить дерматит на руках, часто интересуются пациенты у своих лечащих врачей, и каковы симптомы этой болезни.
Какие мази помогут, и есть ли народные рецепты, способные избавить от заболевания?
Причины дерматита на руках
Многих пациентов волнуют причины развития заболевания. Ведь симптомы редко появляются на пустом месте.
Как отмечают врачи, факторов, способствующих развитию патологии, может быть несколько.
Выделяют, например:
- Различные физические раздражители
В эту обширную группу входят физические явления, такие как трение, действие некоторых видов облучения, температурный режим.
Лучший пример действия физических факторов – дерматит холодового типа.
Развивается из-за резкого спазма периферических сосудов на холоде.
Отсутствие полноценного кровотока быстро приводит к воспалительной реакции.
- Раздражители биологической природы
В эту группу обычно входят различные растения.
Самый наглядный пример – действие крапивы на кожные покровы любого человека.
Однако важно иметь в виду, что симптомы патологии могут появляться и при контакте с другими растениями.
- Раздражители химического происхождения
В повседневной жизни мы постоянно сталкивается с различными химическими агентами.
Они могут вызывать негативную реакцию со стороны кожных покровов.
В первую очередь стоит вспомнить средства для стирки белья, а также для мытья посуды.

Подобные средства способны вызывать шелушение и раздражение кожных покровов, что и является яркой картиной дерматита.
Список аллергенов очень обширен и вариабелен для каждого отдельного человека.
Люди могут страдать от аллергии, проявляющейся поражениями кожи.
При контакте, например, с животными, пыльцой, продуктами питания, некоторыми медикаментами, косметическими средствами и др.
Предугадать, какой агент внешней среды станет аллергеном для того или иного человека бывает не просто сложно, но и вовсе невозможно.
Атопическая предрасположенность также может вести к поражению кожи.
Более того, в значительном числе случаев в качестве основополагающего фактора выступает именно она.
А остальные факторы лишь способствуют тому, чтобы заболевание расцветало буйным цветом.
Различные хронические патологии внутренних органов, эндокринные заболевания, неполадки в работе организма – все это может привести к тому, что кожный покров ответит воспалительной реакцией на любое стороннее воздействие.
В связи с этим при оценке тяжести и выборе способов его лечения стоит учитывать также общее состояние организма человека.
Дерматит у взрослого на руках может появляться по огромному числу причин.
Задача врача – установить их и дать рекомендации по грамотному прекращению воздействия на организм вредных факторов.
Дерматит на руках: разновидности болезни
Многие пациенты задаются вопросом о том, какие виды дерматита на руках встречаются в медицинской практике.
Вариантов заболевания очень много.
В первую очередь недуг принято делить на несколько разновидностей в зависимости от причины.
Наиболее часто диагностируются:
При атопии основной фактор развития заболевания – генетический.
Именно из-за наличия предрасположенности пациент страдает от проявлений патологии.
Контактный вариант – еще один частый вид заболевания, диагностируемый дерматологами.
В этом случае патология развивается из-за того, что кожные покровы пациента достаточно часто контактируют с различными раздражающими агентами.
Это могут быть, например, моющие и стирающие средства, неподходящие ткани и др.
О солнечном типа заболевания говорят в том случае, если у пациента появляются признаки патологии после пребывания на солнце.
В зависимости от того, насколько сильно выражена болезнь, даже кратковременное пребывание на солнце может приводить к негативным последствиям.
Заболевание аллергической природы развивается в том случае, если руки пациента контактируют с чем-либо, на что у него аллергия.
Это может быть, например, какой-либо продукт питания, неверно подобранный крем, мазь для ухода за кожей и др.
Существует множество других вариантов заболевания, которые знает любой хороший врач-дерматолог.
Важно также деление патологии на острую и хроническую.
Хронический дерматит на руках обычно имеет рецидивирующее течение.
Поддается лечению значительно сложней, чем острый вариант патологии.
Симптоматика дерматита рук
Симптомы поражения рук должны быть хорошо известны любому человеку.
Это поможет своевременно обнаружить заболевание и обратиться к врачу.
В результате удастся предотвратить переход острой формы в хроническую.
Об остром процессе говорят обычно следующие жалобы:
- интенсивный зуд в проблемной зоне, появление жжения, болевых ощущений;
- изменение цвета кожных покровов в зоне негативного воздействия на красный или темно-розовый;
- появление специфического отека, который в зависимости от тяжести болезни может значительно варьироваться по выраженности;
- сильный дерматит на руках может проявляться пузырьками, которые со временем лопаются, оставляя после себя болезненные, длительно заживающие эрозии и трещины, зоны шелушения.
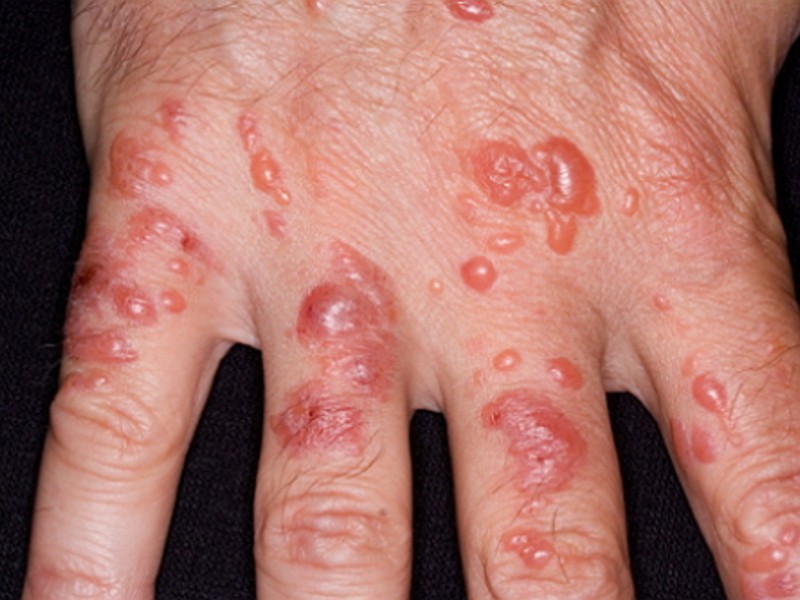
Хронические признаки дерматита на руках обычно отличны от острых.
Картина дополняется:
- утолщением некоторых слоев дермы;
- выраженным шелушением кожных покровов;
- изменением цвета кожных покровов на синюшный;
- образованием участков повышенной сухости, склонным к появлению трещин;
- постепенной атрофией эпидермиса.
Первые признаки дерматита на руках
Важно иметь в виду, что заболевание развивается далеко не сразу.
Нужно внимательно следить за собственным здоровьем кожи рук, чтобы не пропустить первые тревожные признаки.
В первую очередь дерматит на руках у ребенка или взрослого проявится следующими признаками:
- зуд кожного покрова;
- отечность;
- покраснение проблемной зоны;
- скачок местной температуры тела;
- возможны болевые ощущения.
Именно эти симптомы являются «красными флажками» и постепенно нарастают по мере ухудшения состояния пациента.

При осмотре кожи можно обратить внимание на то, что она напоминает по структуре треснутое стекло.
Это значит, что на ней сильнее видны ранее незаметные линии.
А также определяются очаги образований, напоминающих папулы, которые могут быть заполнены светлой жидкостью.
Также осмотр позволит определить наличие эрозий и трещин, которые остаются после того, как папулы с жидкостью прорвутся.
В большинстве случаев появление болевого синдрома связывают именно с образованием трещин и эрозий.
До того, как они сформируются, боли могут отсутствовать, даже если прочая симптоматика выражена явно.
Диагностика дерматита рук
Многие пациенты спрашивают, какой врач поможет при данном заболевании.
Обращаться стоит в первую очередь к дерматологу.
Этот медицинский работник сможет оценить симптомы болезни и дать оптимальные рекомендации относительно лечения.
Прежде чем будет назначена терапия, доктору необходимо будет провести ряд исследований.
С их помощью удастся установить, какова причина развития болезни.
Рекомендуется обычно сдать:
- анализы крови, а также мочу, чтобы установить, каково общее состояние организма, и нет ли каких-либо тревожных отклонений, свидетельствующих о хронических патологиях, не затрагивающих эпидермис;
- аллергопробы помогут установить, есть ли у обратившегося человека аллергия и, если есть, то на что именно;

- соскоб с кожи – еще один метод диагностики, который применяется для того, чтобы убедиться, что эпидермис человека не затронут никакими инфекционными процессами, которые могут вызывать неприятные симптомы;
- выполнение биопсии – исследование, которое показано далеко не всем пациентам, может потребоваться при подозрении на новообразования или другие злокачественные процессы в коже.
Важно помнить о том, что помимо консультации у дерматолога может потребоваться консультация аллерголога.
Это особенно важно в том случае, если у пациента диагностирована аллергия.
Что использовать для лечения дерматита рук
Применяются медикаментозные средства, которые могут использоваться как для приема внутрь, так и для наружной обработки кожных покровов.
Для приема внутрь рекомендуются:
- противоаллергические средства, которые купируют воспалительный процесс, облегчат общее состояние человека (Зодак, Зиртек, Кларитин и др.);
- сорбенты, которые помогут нормализовать работу ЖКТ, нормализовать процессы пищеварения, вывести из организма патологические вещества, способные запускать негативные реакции;
- витамины при дерматите на руках, необходимы для нормальной регенерации кожных покровов, адекватного противостояния инфекционным процессам.
Крем, гель или мазь – отдельная и очень важная часть терапии.
Местные средства способны останавливать воспалительный процесс, устранять зуд, увлажнять кожу, уменьшать интенсивность шелушения.
Сегодня существует огромное количество средств для местного ухода.

Например:
- Эплан – средство с выраженным антибактериальным, регенерирующим воздействием на кожные покровы, которое также используют при ожоговых поражениях кожи;
- Пантенол – одно из самых популярных и эффективных средств, которое способствует процессам регенерации, насыщает кожные покровы влагой;
- Радевит – средство на основе витамина A, имеющее яркий регенеративный эффект, также способно уменьшать выраженность зуда;
- Фенистил – противозудное средство, выпускаемое в основном в виде геля, обладает охлаждающим эффектом, устраняя желание расчесывать зоны поражения;
- Ла-кри – еще один эффективный успокаивающий крем, устраняющий шелушение, зуд, гиперемию, обладает также выраженным увлажняющим эффектом.
Важно помнить о том, что мало просто применять лекарственные средства.
Важным этапом в лечении контактного дерматита на руках и других видов патологии является своевременное устранение раздражающих факторов.
Это значит, что если выявлена аллергия, необходимо прекратить контакт с аллергеном.
Если причина в контакте с какими-то негативными факторами, рекомендуется избегать их действия и т.д.
Глюкокортикоиды и иммунодепрессанты при дерматите рук
Если не проходит дерматит на руках, несмотря на все усилия, врач моет прибегнуть к глюкокортикоидам или средствам из группы местных иммунодепрессантов.
Среди глюкокортикоидов чаще всего используют:
- Акридерм;
- Клобетазол;
- Локоид;
- Синолар и др.
Эти средства рекомендуется использовать только короткими курсами для того, чтобы устранить выраженный воспалительный процесс.
Важно помнить о том, что препараты при длительном использовании провоцируют развитие атрофии кожных покровов.
А также могут приводить к появлению системных эффектов.
Системные эффекты в основном появляются в том случае, если наносить их на зону лица, где кровоток очень интенсивен.
Но не исключено их появление и при использовании на конечностях.
Современная альтернатива глюкокортикостероидам – это иммунодепрессанты местного применения.
Часто используются Элидел при дерматите рук, а также Протопик.

В основе этих препаратов лежат вещества, которые способны устранить местные воспалительные реакции за счет подавления агрессивности иммунитета, облегчив состояние пациента.
Средства применяют с осторожностью.
Так как в некоторых случаях они могут провоцировать развитие бактериальных и грибковых инфекций.
Способы помощи ребенку при дерматите на руках
Лечение дерматита на руках у ребенка еще более сложное, чем у взрослого человека.
Объясняется это тем, что в детском возрасте использование многих лекарственных средств или существенно ограничено, или вовсе находится под запретом.
При появлении признаков болезни, необходимо обязательно показать малыша педиатру.
А не предпринимать попытки избавиться от болезни самостоятельно.
Только детский врач совместно с дерматологом и аллергологом смогут подобрать оптимально лечение, чтобы малыш не мучился от симптомов болезни.
В первую очередь рекомендуется устранить тот фактор, который провоцирует появление воспалительных кожных реакций.
Главное – правильно определить фактор.
Устранение патологического агента уже сыграет большую роль в терапии.
После назначают крема и мази без глюкокортикостероидов и иммунодепрессантов.
Рекомендуется отдавать предпочтение, например, Пантенолу или Радевиту.

Так как эти средства обладают высокой степенью безвредности.
А Пантенол и вовсе применяется, чтобы лечить у грудничков опрелости, что говорит о высокой степени его безопасности.
Препараты системного действия, иммунодепрессанты, а также глюкокортикостероиды стараются назначать в исключительных случаях.
Их применение рекомендовано, если устранение провоцирующего фактора и использование местных безопасных средств не дали достаточной эффективности.
Возможные осложнения при дерматите рук
Дерматит кистей рук – неприятное заболевание.
Она не только существенно снижает качество жизни пациентов, но и способно приводить к ряду серьезных осложнений.
Среди них:
- вероятность развития экземы, которая формируется в том случае, если на открытые ранки оседает бактериальная, грибковая или вирусная инфекция (заболевание довольно сложно поддается лечению и доставляет пациентам множество неудобств);
- вероятность формирования сепсиса в том случае, если организм человека недостаточно готов к тому, чтобы бороться с патогенными микроорганизмами, и пропустил их вглубь, позволяя попасть в кровь и органы;
- развитие психоэмоционыльных расстройств, которым способствуют постоянный зуд и жжение в зонах поражения.
Естественно, если дерматит лечить своевременно и полноценно, избежать осложнений болезни можно будет без особого труда.
Профилактика дерматита на руках
Лучшее средство от дерматита на руках – это своевременная его профилактика.

Чтобы не столкнуться с заболеванием, пациентам всех возрастов и обоих полов рекомендуется:
- использовать перчатки при мытье посуды и стирке белья, чтобы ограничить контакт кожи с агрессивными моющими средствами;
- выбирать средства для мытья посуды и стирки белья, которые будут иметь в своем составе минимум агрессивных реагентов;
- защищать руки перчатками или варежками в морозное время года;
- использовать качественные средства для ухода за кожей рук, обладающие высокой способностью к увлажнению;
- при наличии аллергии избегать контакта с аллергенами, которые могут спровоцировать обострение болезни;
- пользоваться увлажняющими кремами для рук, чтобы защитить кожные покровы от воздействия негативных факторов внешней среды и обеспечить достаточное увлажнение.
Если возник вопрос о том, как вылечить дерматит на руках, всегда необходима врачебная консультация.
Заниматься самолечением при этом заболевании не рекомендуется.
Так как оно довольно быстро хронизируется и в будущем может значительно снизить качество жизни пациента.
Обращение к медику защитит не только от хронизации процесса, но и от возможных осложнений.
При появлении дерматита на руках обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
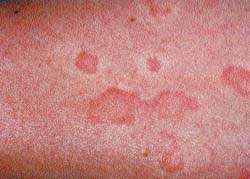 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
Читайте также:

