Заразен ли микоз у ребенка
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кандидоз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз – инфекционное заболевание, вызываемое дрожжеподобными грибками рода Candida. Оно обусловлено активным размножением грибка на слизистых оболочках полости рта, половых и внутренних органов и на коже.
Все представители рода Candida относятся к условно-патогенным микроорганизмам, то есть они постоянно присутствуют в составе нормальной микрофлоры. Но при снижении иммунитета, изменении гормонального фона и по ряду других причин эти грибки могут начать активно колонизировать слизистые оболочки и кожу.
Наиболее распространенные представители рода – Candida albicans и C. tropicalis. В 90-95% случаев урогенитального кандидоза именно C. albicans является доминирующим возбудителем.
![shutterstock_714362212 [преобразованный].jpg](https://www.invitro.ru/upload/medialibrary/d29/d29b49ccfe770f215bf7b01b406a2d2f.jpg)
Первый контакт с грибками рода Candida происходит во время прохождения ребенка по родовым путям. Однако в медицинской литературе описаны случаи обнаружения этих микроорганизмов в околоплодных водах, что свидетельствует о возможности вертикального (трансплацентарного) пути передачи. Также встречается передача грибка рода Candida при грудном вскармливании, кожном контакте ребенка с матерью, бытовым и пищевым путями.
Эти микроорганизмы вырабатывают эндотоксины и ферменты, вызывающие гибель клеток и некроз тканей, что способствует усилению адгезивной (прикрепление к клеткам слизистых оболочек или кожи) способности грибка и обеспечивает проникновение в ткани.
Гиперпродукция этих и ряда других веществ обуславливает патогенность представителей семейства Candida.
Причины возникновения кандидоза
- Экзогенные (внешние) факторы, способствующие проникновению грибков в организм:
- профессиональные вредности, приводящие к частым повреждениям кожи;
- длительное пребывание в теплой и влажной среде;
- нарушение целостности слизистых оболочек.
- Факторы, приводящие к снижению сопротивляемости организма:
- наличие хронических заболеваний;
- длительный прием препаратов, способствующих нарушению естественной микрофлоры;
- несбалансированное питание;
- частые стрессы, нарушения режима сна и отдыха.
- Нарушения обмена веществ (гиповитаминозы), заболевания иммунной системы (ВИЧ-инфекция), эндокринные патологии (сахарный диабет и пр.).
- Длительный прием некоторых препаратов: гормональных контрацептивов, системных глюкокортикостероидов, антибиотиков широкого спектра действия, цитостатиков.
- Длительное пребывание или проживание в местности с повышенной влажностью и температурой, комфортными для циркуляции спор грибков в окружающей среде.
По локализации процесса выделяют:
- Урогенитальный кандидоз.
- Кандидоз слизистой оболочки полости рта.
- Поверхностный кандидоз.
- Межпальцевый кандидоз.
- Кандидоз околоногтевых валиков и ногтей.
- Кандидоз желудочно-кишечного тракта.
Урогенитальный кандидоз (УГК) – широко распространенное заболевание: по данным медицинской статистики, около 75% женщин репродуктивного возраста хотя бы единожды регистрировали у себя симптомы УГК.
Выделяют острую и хроническую форму урогенитального кандидоза, кандидоз вульвы, вагины и других урогенитальных локализаций. В ряде случаев при диагностике используют уточнение: осложненный или неосложненный УГК, что отражает количество обострений в год и степень выраженности заболевания.
Симптомы женского урогенитального кандидоза
- Появление бело-желтых творожистых или сливкообразных выделений из половых путей. Интенсивность выделений может усиливаться перед менструацией, что связано с изменением гормонального фона.
- Неприятные ощущения, зуд в области гениталий, зачастую усиливающиеся при половом контакте или мочеиспускании.
- Покраснение и отечность слизистой вульвы и влагалища, наличие повреждений на коже половых органов (трещины, микротравмы).
- При хроническом течении УГК развивается сухость слизистых оболочек половых путей.
- Покраснение, отечность, неприятные ощущения в области половых органов.
- Беловатые выделения творожистой структуры из половых путей.
- Боль и жжение при половом контакте и при мочеиспускании.
Межпальцевый кандидоз локализуется в пространстве между пальцами. При этом отмечается покраснение участков кожи с последующим появлением пузырьков в прозрачным содержимым. Заболевание быстро распространяется в тесных коллективах (в детских садах, школах и т. д.).
Кандидоз слизистой оболочки полости рта (КСОПР)
Кандидоз полости рта вызывает неприятные ощущения, особенно при приеме пищи – жжение, боль, сухость. В зависимости от локализации процесса выделяют несколько форм кандидоза полости рта.
Часто КСОПР и желудочно-кишечного тракта сопровождает иммунодефицитные состояния: ВИЧ-инфекцию, синдром приобретенного иммунодефицита человека (СПИД) или врожденный иммунодефицит (например, при патологии Т-лимфоцитов). При наличии этих заболеваний кандидоз протекает с максимально выраженными симптомами, с трудом поддается лечению, носит агрессивный характер.
Самое частое проявление КСОПР – кандидозный стоматит, поражающий в основном грудных детей и взрослых с ослабленным иммунитетом.
При этой патологии слизистая оболочка полости рта краснеет, отекает, на ней появляются белесоватые пленки, имеющие творожистую консистенцию. На начальных стадиях болезни налет легко снимается. С течением заболевания пленки становятся плотнее, отделяются с трудом, при снятии обнажается кровоточащая слизистая оболочка.
При кандидозном стоматите возможно поражение языка, что проявляется покраснением спинки языка, появлением налета и слущиванием эпителия. Эти симптомы сопровождаются сильными болевыми ощущениями пораженной области при разговоре, приеме пищи и при пальпации (прощупывании) языка.
У курильщиков чаще других видов КСОПР развивается хронический гиперпластический кандидоз, сопровождаемый образованием белых, сливающихся между собой бляшек, которые возвышаются над поверхностью гиперемированной слизистой.
При этой патологии изменяется консистенция слюны: она становится вязкой и пенящейся; появляются неприятный запах изо рта, налет на слизистой серого или белого цвета. В 10-40% случаев эта клиническая форма кандидоза малигнизируется (т. е. приобретает злокачественный характер).
У пожилых людей чаще всего развивается хроническая атрофическая форма кандидоза полости рта. Слизистая оболочка при этом краснеет и отекает. Поражение часто локализуется под зубными протезами, что вызывает болевые ощущения.
Кандидозный хейлит и кандидоз углов рта в основном встречаются у детей и пожилых. Поражение обычно двустороннее, при этом образуются красные болезненные трещины в углах рта, покрытые легко снимающимся белым налетом или чешуйками. При длительном течении заболевания возможно присоединение бактериальной инфекции.
Диагностика кандидоза
Алгоритм диагностического поиска при кандидозе любой локализации включает в себя взятие материала с пораженной области с последующей его микроскопией, посевом для определения вида грибка и его чувствительности к антимикотическим (противогрибковым) препаратам.
В целях диагностики состояний, приведших к снижению иммунитета, используется общий анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Микроспория у детей — это микотическая инфекция кожного покрова, волосистой части головы, ногтевых пластин, вызванная грибками рода Микроспорум. Заболевание проявляется округлыми макулезными элементами на коже, которые окружены папулами и пустулами. На голове формируются очаги обламывания волос, покрытые серебристыми чешуйками. Ногти под действием грибка крошатся и слоятся. Для диагностики микоза назначается осмотр под лампой Вуда, микроскопическое и культуральное исследование биоматериала. Лечение предполагает применение местных и системных антимикотиков. Для контактных детей устанавливают карантин на 30 суток.
МКБ-10
Общие сведения
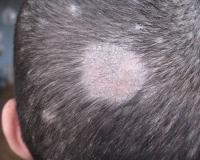
Микроспория («стригущий лишай») принадлежит к типичным заболеваниям детского возраста, на ее долю приходится 80-99% грибковых поражений кожи, регистрируемых в педиатрической практике. Частота встречаемости болезни неуклонно растет: в России распространенность микоза за 20 лет возросла 3 раза и составляет 240 случаев на 100 тыс. детского населения. Патология имеет эпидемиологическую опасность, при ее выявлении вводится карантин. Чаще всего микоз регистрируется у детей в возрасте 3-7 лет, но в современной педиатрии нередки случаи микроспории у грудных младенцев.

Причины
Проявления микроспории развиваются при заражении детей грибками, относящимися к роду Microsporum, семейству Monillaceae, классу Deyteromycetes. Науке известно более 20 вариантов микотической инфекции, распространенность которых зависит от географической зоны. В зависимости от среды обитания все грибки подразделяются на 3 категории:
- Антропофильные. Сюда относят возбудителей, которые поражают преимущественно человека и редко вызывают инфекцию у млекопитающих. Чаще других встречаются виды Microsporum ferrugineum и Microsporum Audoin.
- Зоофильные. Эти грибки обычно вызывают микозы у животных, но высеваются и у людей. К данной категории принадлежит Microsporum canis — наиболее распространенный вид грибка на территории России.
- Геофильные. Такие микотические возбудители обитают в почве и крайне редко провоцируют заболевание у человека. Заражение ними более характерно для взрослых («болезнь садовников»).
В 85% заражение детей происходит после контакта с кошками, которые являются основными носителями микозов. У животного частицы грибкового возбудителя находятся на шерсти и усах. Преобладает прямой путь инфицирования, когда грибок попадает на кожу пациента в ходе непосредственного контакта с кошачьей шерстью. Реже бывает непрямой путь, когда ребенок прикасается к предметам, загрязненным частицами микроспор.
Носителями инфекции могут быть не только бродячие кошки, как принято считать в обществе, но и представители элитных пород, таких как «мейн-кун», «британская». Возможно заражение микроспорией как от больных животных, так и от бессимптомных резервуаров инфекции. Кроме того, ребенок может получить «стригущий лишай» после контактов с собаками, кроликами, обезьянами, реже — с зараженными детьми в инкубационном периоде или вовремя не помещенными на карантин.
Патогенез
Инкубационный период для микроспории составляет от 5-7 дней при зоофильном возбудителе, до 4 недель — при антропофильной инфекции. Микоз отличается сезонностью заболеваемости и имеет 2 пика. Первый приходится на май-июнь, когда дети отправляются на дачи, в деревни и летние лагеря, где контактируют с большим количеством животных. Второй пик наблюдается в августе-сентябре во время ежегодных профилактических осмотров перед школой.
Попадая на поверхность кожи, возбудитель начинает активно размножаться и быстро распространяется на неповрежденные участки тела. При расположении вблизи устьев волосяных фолликулов споры прорастают в глубину и вызывают повреждение волос. Мицелий разрушает структуру кутикулы и внедряется в толщу волоса между его чешуйками. Таким образом гриб полностью окружает волосяную луковицу, формируя своеобразный чехол.
Симптомы микроспории у детей
Клинические проявления грибкового заболевания у детей определяются локализацией процесса. При микроспории гладкой кожи родители замечают на теле ребенка розовые пятна округлой формы, которые имеют четкие края и размер до 2-3 см. Постепенно центр элемента светлеет и покрывается мелкими шелушениями. Края пятна немного приподнимаются над поверхностью кожи, там образуются мелкие узелки, гнойнички и корки. Поражение, как правило, локализуется на открытых зонах тела.
Микроспория волосистой части кожных покровов головы, вызванная зоофильными грибками, характеризуется несколькими большими очагами (более 3,0 см в диаметре). Вследствие грибкового поражения волосы обламываются на высоте 4-6 мм, из-за чего болезнь и получила неофициальное название «стригущий лишай». Кожа этих очагов слегка гиперемирована, покрыта серебристыми чешуйками, которые прочно связаны с эпидермисом. Вокруг основных элементов появляются мелкие отсевы.
При микроспории, вызванной антропофильным возбудителем, поражение локализуется в основном на границе волосистой части и гладкой кожи головы. Очаги отличаются тем, что обламывание волос происходит на уровне 6-8 мм и больше, а также остается небольшая часть неповрежденных волосков. Как и при других формах патологии, субъективные проявления отсутствуют. При развитии активной воспалительной реакции беспокоит сильный зуд, из-за которого ребенок постоянно чешет голову.
Ногтевые пластины при инфицировании микроспорами поражаются в крайне редких случаях. Они утолщаются и приобретают желтоватый оттенок, часто ломаются и крошатся. Характерно распространение микроспории от свободного края ногтя к его ложу, но иногда повреждение начинается в центре пластины. Нетипичная локализация инфекции зачастую возникает на фоне травм дистальных фаланг пальцев.
Осложнения
При нарушении иммунного статуса ребенка микроспория из простой формы может переходить к инфильтративную и нагноительную. Лечение этих разновидностей микоза длительное, а после терапии существует риск появления рубцов. Инфильтративный вариант заболевания проявляется интенсивным воспалением в очаге, что характеризуется отечностью и гиперемией кожного покрова, зудом и дискомфортом в пораженной зоне.
Наиболее тяжело у детей протекает нагноительная форма, при которой в толще кожи и подкожной клетчатки образуются глубокие абсцессы. При этом увеличиваются регионарные лимфатические узлы, возникает общий интоксикационный синдром. После вскрытия и заживления гнойников остаются шрамы. Если лечение микроспории головы проводилось несвоевременно, существует вероятность очагового облысения.
Диагностика
Заподозрить инфекцию педиатр может при физикальном обследовании, когда детально осматривает волосистую зону головы и всю поверхность тела. Учитывая широкую распространенность болезни в педиатрии, постановка предварительного диагноза не составляет труда. Чтобы подтвердить микроспорию, требующую помещения ребенка на карантин, назначаются инструментальные и лабораторные методы диагностики:
- Люминисцентное исследование. При осмотре головы ребенка с помощью лампы Вуда в очагах микроспории появляется изумрудно-зеленое свечение, которое является патогномоничным признаком патологии. При недавнем инфицировании симптом может отсутствовать, поэтому для подтверждения диагноза несколько волосков эпилируют и тщательно сканируют лампой их фолликулы.
- Микроскопия. Проводится специфическая реакция с гидроокисью калия, для которой используют чешуйки с пораженных участков кожи или обломки волос. Под микроскопом видны нити септицированного мицелия, множественные мелкие споры, которые располагаются хаотично, напоминая мозаику.
- Культуральный метод. Адекватное лечение и профилактика микозов невозможна без определения вида возбудителя, для чего выполняется посев на питательную среду Сабуро. Диагностически значимые грибковые колонии вырастают на 10-й день. Они покрыты беловатым нежным пушком, расположенным в виде лучей. Обратная сторона колонии имеет желтый цвет.
Лечение микроспории у детей
На время лечения пациента с микроспорией помещают на карантин, который проходит в микологическом стационаре или дома. Если у ребенка поражена только гладкая кожа, лечение ограничивается местными противогрибковыми препаратами. Рекомендованы фунгицидные мази и кремы прямого действия, которые уничтожают возбудителя и способствуют регрессу клинической симптоматики. При активном воспалении показаны комбинированные средства с кортикостероидами.
При поражении грибком волос на голове обязательно используется системная антимикотическая терапия. Детям, страдающим микроспорией, назначают современные противогрибковые антибиотики в форме суспензии, которая удобна в применении. Лечение длительное: до первого отрицательного результата соскоба на грибы проводят интенсивный курс, а затем переходят на поддерживающую терапию. Волосы в пораженных участках сбривают еженедельно, голову моют раз в 3-4 дня.
Прогноз
Для пациентов с нормальной работой иммунной системы микроспория не представляет опасности. Лечение заболевания происходит успешно при условии его своевременной диагностики. Менее оптимистичный прогноз для детей с иммунодефицитными состояниями, у которых наблюдаются осложненные формы микотической инфекции. В таком случае могут остаться рубцы или очаги алопеции на всю жизнь.
Профилактика
Микроспория относится к эпидемиологически значимым заболеваниям, поэтому при выявлении у детей микоза группа детского сада или класс школы отправляется на карантин. Длительность изоляции составляет 30 дней — максимальный период инкубации болезни. Если за это время ни у кого не проявились симптомы грибкового процесса, дети могут возвращаться к занятиям. Карантин — основной метод первичной профилактики микроспории.
Когда больной ребенок соблюдает карантин дома, есть риск заразить других членов семьи. Чтобы этого не произошло, необходимо соблюдать гигиенические требования. У ребенка должна быть отдельная расческа, его постельное и нательное белье стирается отдельно, тщательно проглаживается с паром. Если инфицирование микроспорией произошло антропофильным грибком, нужно ограничить личные контакты с родителями (объятия, поцелуи).
Важная роль в профилактике принадлежит осмотру домашних животных, которые часто выступают источником заражения. Если обнаружены признаки грибка, проводится полноценное антимикотическое лечение с привлечением ветеринаров. Для предупреждения развития «стригущего лишая» необходимо сокращать число бездомных животных и устанавливать за ними ветеринарный надзор.
1. Заболеваемость микроспорией: эпидемиологические аспекты, современные особенности течения/ С.Б. Антонова, М.А. Уфимцева// Педиатрия, №2. — 2016.
2. Современные особенности эпидемиологии микроспории и трихофитии у детей/ Е.И. Ерзина, О.Н. Позднякова// Медицинские и фармацевтические науки. — 2012. - №1.
3. Современные особенности эпидемиологии, клиники и лечения микроспории. Н.П. Малишевская, С.Н. Нестеров// Лечащий врач. — 2006. - №1.
Микозы — это инфекционные поражения кожи и ее придатков, вызванные паразитическими грибами. Данная группа заболеваний — одна из самых частых дерматологических проблем у детей. Почти 40% всех обращений к дерматологу составляют именно микотические инфекции.
Как происходит заражение грибковой инфекцией?
Заразиться такой инфекцией возможно несколькими способами, включая передачу от человека с подтверждённым микозом, от животных, крайне редко от почвы. Самыми частыми локациями, где можно заразиться грибком, являются места с повышенной влажностью, бани, сауны, бассейны. Особенно благоприятной средой для жизни грибка являются деревянные покрытия, места застоя и скопления воды.
Само заражение происходит из-за патогенных чешуек с пораженной кожи, которые остаются на полу во время ходьбы голыми ногами людей с микотической инфекцией.
Важно учитывать, что заразиться грибковой инфекцией можно в общественных местах, где споры гриба могут попасть на руки, лицо и другие части тела здорового человека, например в педикюрном салоне, на пляже, в отелях. Также родители, страдающие микотической инфекцией, могут заразить собственного ребенка при тесном контакте и несоблюдении правил личной гигиены.
У детей грибковая инфекция развивается достаточно быстро за счет повышенной васкуляризации детской кожи, пониженной бактерицидности потовых и сальных желез, а также за счет незрелости иммунной системы. Все это влияет на размножение и проникновение грибка в эпидермис ребенка.
Какие бывают грибковые инфекции кожи?
Группа кератомикозов — заболевания, характеризующиеся поражением верхнего слоя кожи грибковой инфекцией. Кератомикозы могут поражать не только руки, ноги, тело, кожу лица и головы, но также волосы и ногти. Инфекционный процесс при данном заболевании не распространяется на глубокие слои кожи.
Дерматофитии характеризуются выраженным воспалительным процессом и нарушениями функций кожи.
Кандидозы (поражение кожи грибковыми инфекциями, вызванными дрожжеподобным грибом рода Candida) развиваются на поверхности кожи, изменяя ее pH и подавляя активность полезных для человека микроорганизмов.
Глубокие микозы (с поражением внутренних органов). Симптомы грибковых заболеваний, а также тяжесть процесса зависит от конкретного возбудителя, от локализации и площади инфекционного поражения. Также это влияет и на решение, как лечить заболевание.
Какие микозы наиболее часто встречаются у детей?
Выделяют ряд самых распространенных у детей микозов.
Микроспория
Микроспория — заболевание, вызываемое патогенными грибами рода Microsporum.
Возбудителями этого заболевания могут быть различные антропофильные, зоофильные, геофильные грибки Microsporum, но чаще всего анализ на грибковые инфекции кожи выявляет грибок M. сanis. Относится он к зооантропонозным инфекциям и напрямую связан с домашними животными. Основными источниками заражения являются кошки, собаки, реже — мелкие грызуны. Заражение происходит от больных микроспорией животных, а в коллективе — путем прямого или опосредованного контакта.
Дерматологический процесс при микроспории обычно носит ограниченный характер и представлен одним или несколькими пятнами округлой формы. Элементы с четкими приподнятыми границами, по периферии очагов возвышающийся валик, состоящий из воспалительных папул, чешуек, мелких корочек.
При поражении волосистой части головы визуализируются округлые очаги с обломленными волосами, примерно на высоте 3–5 мм от уровня кожи, таким образом создается впечатление выстриженного участка волос. Отсюда всем известное название — стригущий лишай.
Трихофития
Трихофития — грибковая инфекция, вызванная различными грибками рода Trichophyton.
Как и при микроспории, грибки могут быть антропофильными, то есть паразитировать на человеке, или зоофильными — на животных.
При антропофильной трихофитии к заражению приводит контакт с больным человеком, а также с зараженными предметами обихода. При несоблюдении санитарных норм в таких местах как парикмахерские, детские сады, школы, риск заразиться данным микозом повышается. Зооантропонозной трихофитией легче заразиться от молодых особей крупного рогатого скота и домашних животных. Инкубационный период при заражении данной грибковой инфекцией кожи от человека составляет около недели, а от животных — от 1–2 недель до 1,5–2 месяцев.
Дерматологический процесс представлен полиморфными высыпаниями на гладкой коже в виде папул, пятен, иногда пустул. Очаги обычно округлых и овальных форм с фестончатыми краями. При инфильтративно -нагноительной форме могут визуализироваться поражения в виде воспалительного инфильтрата, приподнятого над окружающей кожей, покрытого гнойно-геморрагическими корками.
При поражении волосистой части головы помимо характерных высыпаний, отмечаются такие симптомы как, потеря эластичности, блеска волос, обламывание волос на уровне кожи.
Отрубевидный лишай
Разноцветный или отрубевидный лишай — это поверхностная грибковая инфекция, вызванная грибками рода Malassezia.
Стоит отметить, что грибки рода Malassezia являются условно-патогенными микроорганизмами, присутствующими на коже многих людей. Но под влиянием ряда факторов возбудитель трансформируется из непатогенной формы в патогенную.
Факторами риска развития лишая могут быть повышенная потливость, изменение химического состава пота, уменьшение физиологического шелушения эпидермиса, а также чрезмерная инсоляция.
Процесс при отрубевидном лишае имеет распространенный характер, чаще всего он локализуется на у детей коже груди, спины, реже могут быть поражены участки на шее, животе, руках и ногах.
Высыпания представлены пятнами светло-коричневого или желтого цвета, неправильной округлой формы. Обычно данные высыпания никак не беспокоят, а иногда и вовсе оказываются незамеченными, поэтому часто остаются без лечения. Очень часто разноцветный лишай впервые выявляется после загара, т.к. пораженные участки не подвергаются загару и существенно отличаются по цвету от загорелой кожи.
Одним из анализов на данную грибковую инфекцию кожи у детей является проба Бальцера. Эту манипуляцию можно выполнить в домашних условиях. Необходимо взять йод и ватную палочку, провести по участку с высыпаниями и без. Если пораженный участок окрасился ярче, чем свободный от высыпаний, то проба Бальцера положительная и говорит о разноцветном лишае.
Эпидермофития
Эпидермофития — грибковое поражение гладкой кожи, которое чаще всего локализуется в паховой области и на стопах.
Возбудителем при эпидермофитии является Trichophyton mentagrophytes, но заражение им не всегда приводит к появлению симптомов. Развитию заболевания чаще всего способствуют трофические нарушения нижних конечностей, такие как сахарный диабет, атеросклероз, варикозная болезнь.
Дерматологическая картина при эпидермофитии характеризуется появлением на гладкой коже округлых пятен неправильной формы, розового или красного цвета, с бело-сероватым шелушением. Для эпидермофитии стоп характерны мелкие пузырьковые высыпания, которые со временем сливаются и образуют зудящие, болезненные многокамерные пузыри.
Онихомикозы
Онихомикозы — группа грибковых инфекций, которые поражают пластины ногтей. Для различных типов онихомикоза характерно утолщение, изменение формы и цвета ногтевой пластины с ее постепенным разрушением и поражением ногтевого валика.
Если у детей наблюдаются какие-либо видимые изменения ногтей, необходимо обратиться за консультацией и лечением к врачу-дерматологу, т.к. ониходистрофия может быть симптомом не только микоза, но и псориаза, красного плоского лишая, болезни Девержи и других грибковых и бактериальных инфекций кожи.
Как диагностируется грибковая инфекция кожи?
Диагностика микотической инфекции у детей проходит следующим образом:
Сбор анамнеза. На этом этапе врач выясняет, есть ли еще у кого-то в семье подобные высыпания, есть ли домашние животные, посещает ли ребенок спортивные секции, бассейны, дошкольные учреждения и т.д.
Осмотр кожи с помощью лампы Вуда. Золотисто-желтое свечение чешуек определяется при разноцветном лишае, ярко-зеленое при микроспории.
Соскоб волос, чешуек эпидермиса, роговых масс с ногтевого ложа с последующей микроскопией материала. Это позволяет обнаружить мицелий, споры и подтвердить грибковую инфекцию у детей.
Как лечить грибковые инфекции?
Лечение микозов заключается в медикаментозном применении:
противогрибковых паст, эмульсий, мазей, лаков;
комбинированных мазей при присоединении вторичной инфекции, т.е. если одновременно наблюдается грибковая и бактериальная инфекции кожи;
системных противогрибковых препаратов (при торпидности к наружной терапии или при тяжелых формах инфекции).
В основном, микозы развиваются у лиц, страдающих соматическими заболеваниями, со сниженным иммунитетом и различными патологиями. Поэтому, помимо соблюдения правил личной гигиены, важно следить за здоровьем в целом, укреплять иммунитет, придерживаться сбалансированного рациона питания и вести активный образ жизни.
Список литературы
Иванова М.А. Заболеваемость дерматомикозами детского населения Российской Федерации в 2011 г.: Современная микология в России / Материалы 3-го Съезда микологов России. — М.: Национальная академия микологии, 2012. — Т. 3. — С. 468
Хисматуллина З.Р., Альхашаш С., Айдыбаева М.Г., Дагхамин И. Клинические проявления зооан-тропонозной трихофитии. Современные проблемы науки и образования. 2020;5:145-45
Щелкунова О.А., Решетникова Т.Б. Современные клинико-эпидемиологические особенности микроспории и трихофитии. Сибирское медицинское обозрение. 2012;1:93-6
Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. Руководство для врачей. 2-е изд. М.: Бином-Пресс, 2008. С. 480
Потекаев Н.Н., Корсунская И.М., Серов Н.Д. Микотическая инфекция в России: заболеваемость, клинические характеристики, опыт терапии отечественными антимикотиками. Клин дерматол венерол 2006; 3: 92-95.
Корюкина Е.Б., Глоба Е.И., Г оловенко Н.А. и др. Современные аспекты диагностики и лечения ониходистрофий. Клин. дерматология и венерология. 2020; 19 (3): 373-80.
Lahfa M et al. Efficacy, safety and tolerability of an optimized avulsion technique with onyster* (40% urea ointment with plastic dressing) ointment compared to bifonazole-urea ointment for removal of the clinically infected nail in toenail onychomycosis: a randomized evaluator-blinded controlled study. Dermatology 2013; 226 (1): 5-12
Бурова С.А. Особенности лечения грибковых инфекций кожи и ее придатков в группах риска. Клиническая дерматология и венерология. 2014. № 1. С. 47-51.
В детской дерматологии насчитывается большое количество нозологий, но только некоторые из них являются высококонтагиозными и служат поводом в отказе ребенку посещать дошкольное учреждение.
Опасность заразных кожных заболеваний в том, что они легко распространяются в детском коллективе. Это происходит из-за тесного контакта между малышами, неполноценного соблюдения правил личной гигиены самими детьми, а также из-за того, что многие родители не осведомлены, какие же высыпания являются заразными, а какие нет.
Показатель заболеваемости инфекционными дерматозами среди детей дошкольного возраста в 2019 году составил 474,7 на 100 тысяч населения и вырос на 0,2% в сравнении с 2018 годом. Это свидетельствует о том, что в настоящее время нет достаточного просвещения населения о заразных кожных заболеваниях, в том числе и об их профилактике.
К инфекционным дерматозам, которые легко распространяются среди детей, относятся:
Как передаются гнойничковые кожные инфекции?
Пиодермии или гнойничковые заболевания кожи особенно распространены среди детей. Они часто встречаются в практике врача дерматолога, составляя 30–40% всех обращений.
Частота пиодермий в детском возрасте напрямую связана с недостатком личной гигиены самого ребенка и людей, окружающих его и непосредственно заботящихся о нем.
Пиодермии — это бактериальные инфекции кожи, вызванные различными патогенными бактериями. Основными возбудителями опасных кожных гнойничковых инфекций являются грамположительные кокки: стафило- и стрептококки. Также иногда причиной развития гнойничковых заболеваний кожи могут стать такие возбудители, как вульгарный протей, синегнойная и кишечная палочки и др.
Как передаются такие кожные инфекции? Заражение происходит за счет тесного контакта «кожа к коже», поэтому дети, которые посещают дошкольные учреждения, находятся в группе риска.
Существует ряд факторов, которые увеличивают риск заражения пиодермиями:
переохлаждение и перегревание (потливость);
микротравмы — ссадины, порезы, укусы, расчесы, потертости;
длительное и нерациональное использование антибиотиков;
наличие хронических неинфекционных дерматозов (атопический и себорейный дерматит, экзема, псориаз и др.);
нарушение обмена веществ, особенно углеводного;
нарушение питания, гиповитаминозы, анемии.
Симптомы пиодермий
Внешние признаки пиодермий схожи с симптомами многих дерматологических заболеваний. Самостоятельно поставить диагноз очень сложно, а определить возбудителя по внешнему виду высыпаний практически невозможно. Поэтому чаще всего необходимы лабораторные анализы на определение возбудителя заболевания.
Есть несколько моментов, которые помогут заподозрить пиодермию у ребенка:
на коже визуализируются гнойничковые элементы;
сыпь имеет тенденцию к распространению по телу;
высыпания влажные, мокнущие, с образованием корочек;
самая распространенная локализация пиодермий у детей — волосистая часть головы и кожа лица.
Для стафилодермии (именно так называется пиодермия, вызванная стафилококками) характерен глубокий характер распространения, а излюбленной локализацией является кожа волосистой части головы.
Для стрептодермии (поражение вызванное стрептококками) характерно формирование мелких пузырьков с мутным содержимым, которые окружены воспалительной каймой. Пузырьки могут лопаться при прикосновении, а на их месте образуются корочки серого цвета, которые отпадают совершенно безболезненно и не оставляют следов.
Лечение гнойничковых инфекций кожи:
При лечении пиодермий препаратами первой линии являются антибиотики. Подбираются они индивидуально на основе результатов бактериологического исследования элементов.
Поверхностная пиодермия редко является опасной кожной инфекцией и представляет какую-либо угрозу для ребенка. Обычно достаточно использования антибактериальной мази.
При тяжелой форме болезни или генерализованном процессе назначается антибиотикотерапия внутрь. Детям чаще всего выписывают антибиотики из группы пенициллинов, цефалоспоринов или макролидов. Терапия назначается на одну-две недели, в зависимости от распространенности и тяжести процесса.
При осложненных формах пиодермии, а также при заболевании грудных детей, лечение проводится в условиях стационара.
Какие существуют опасные грибковые кожные инфекции?
Микозы — это инфекционные поражения кожного покрова, вызванные патогенными грибами.
Грибковые заболевания кожи имеют обширную классификацию и включают в себя трихомикозы, кератомикозы, дерматомикозы, кандидоз, а также онихомикозы и др.
Одним из наиболее часто встречающихся заболеваний в дошкольных учреждениях является микроспория (относится к группе трихомикозов). В народе микроспория или, как ее еще принято называть, контагиозная дерматофития, известна под названием «стригущий лишай».
Микроспория является заболеванием, обладающим наиболее высокой контагиозностью из всей группы дерматофитий и вызывается она грибами рода Microsporum.
Заразиться стригущим лишаем можно от больных животных (кошек, собак), боль¬ного трихомикозом человека, чрезвычайно редко от почвы.
Как выглядит микроспория?
На гладкой коже очаги стригущего лишая имеют вид отечных, возвышающихся круглых пятен, которые покрыты чешуйками. Постепенно пятна увеличиваются в диаметре, и по их периферии формируется возвышающийся венчик. Очень часто в инфекционный процесс вовлекаются пушковые волосы, реже брови и ресницы.
Купание больного стригущим лишаем ребенка способствует распространению спор грибка по телу, в результате чего возникают десятки новых очагов.
Микроспория имеет весьма характерные симптомы. При поражении грибком волос они теряют жизнеспособность, ломаются и выглядят как «пеньки» длиной до 1 см. Именно поэтому за ней закрепилось название «стригущий лишай».
Еще одна опасная грибковая кожная инфекция из группы трихомикозов, которая часто встречается в детских коллективах, — трихофития, которая вызывается грибком рода Trichophyton violaceum.
Характерным проявлением трихофитии являются множественные очаги поражения диаметром от 1 до 2 см, расположенные изолированно друг от друга и покрытые чешуйками серо-белого цвета.
Для точной диагностики и дифференцировки грибка врач тщательно осматривает кожу и волосистую часть головы. Обязательно проводит микроскопическое исследование чешуек на грибы, а также осматривает очаги под люминесцентным фильтром (лампой Вуда): при наличии грибкового поражения элементы будут иметь зеленоватое свечение.
Основными лекарственными средствами для лечения трихомикозов и других грибковых заболеваний являются антимикотические препараты. Применяют как системные, так и наружные противогрибковые средства.
Профилактические мероприятия при микозах включают в себя: соблюдение мер личной гигиены, дезинфекционные мероприятия.
При выявлении в детских учреждениях больного с грибковым поражением кожных покровов его немедленно изолируют домой и проводят текущую дезинфекцию, а также осматривают детей, которые находились в контакте с больным.
Как передаются паразитарные кожные инфекции?
К паразитарным дерматозам, с которыми ребенка не пустят в детское дошкольное учреждение, относятся педикулез и чесотка.
Педикулез
Педикулез или вшивость — паразитарное заболевание, вызываемое вшами, которое передаётся контактным путем от человека к человеку. Вши откладывают яйца на волосах, на расстоянии 2–3 см от кожи, где они приклеиваются. Питаются вши кровью, и без хозяина могут прожить не более двух суток.
сильный зуд в области кожи головы (если педикулез вызван головными вшами), лобка (педикулез вызван лобковыми вшами) и по всему телу (педикулез вызван платяными вшами);
мелкие красные точки на коже (укусы вшей);
белые точки на волосах, на вид как перхоть — это гниды, яйца вшей;
плохой сон, постоянное беспокойство и раздражённость, вызванные зудом;
образование ранок и корочек при расчесывании.
Лечение вшивости основано на применении специализированных наружных средств и вычесывании гнид. Необходимо обработать не только голову «заболевшему», но и одежду, постельное белье, мебель.
Важно знать, что у детей до 3 лет местные средства для лечения педикулеза запрещены, в этом возрасте можно только вычесывать паразитов. При выявлении педикулеза у одного из членов семьи обработке подвергаются все, даже те, кто не заразился. Использование народных средств по типу керосина, уксуса и др. небезопасно и неэффективно.
Чесотка
Чесотка — высококонтагиозное заболевание, которое вызвано чесоточным клещом sarcoptes scabie. Заражение чесоточным клещом происходит при тесном контакте с заболевшим, а также при использовании зараженных предметов обихода (мочалки , полотенца и т.д.), при этом инкубационный период составляет 7–14 дней, то есть первые симптомы заражения проявляются не сразу после контакта.
Клинические проявления при чесотке:
интенсивный зуд в вечернее и ночное время (т.к. чесоточный клещ прогрызает ходы именно в ночное время);
иногда при чесотке визуализируются чесоточные ходы — они выглядят как тонкие полосочки телесного цвета на поверхности кожи;
на участках с тонкой кожей видны папулы и везикулы слегка красного цвета.
Если больной не обращается своевременно к врачу, высыпания могут распространиться на всю поверхность туловища и конечностей, а также может присоседиться вторичная бактериальная инфекция.
У взрослого человека чесоточный клещ не поражает область головы и шеи, а вот у ребенка, напротив, основными местами поражения являются голова, шея, ладони и подошвы.
Различают несколько форм чесотки:
Типичная — классическая клиническая картина с зудом, везикулами и характерными локализациями.
Малосимптомная чесотка наблюдается у часто моющихся людей, т.к. они смывают большое количество клещей.
Чесотка без ходов, если первоначальное заражение произошло личинкой клеща.
Норвежская чесотка является редким заболеванием и наблюдается у людей с иммунодефицитом.
Диагностика чесотки основана на грамотном сборе анамнеза, осмотре всего кожного покрова, дерматоскопии (использование дерматоскопа для поиска чесоточных ходов). Применяются лабораторные исследования и микроскопия на наличие чесоточного клеща.
При лечении чесотки терапевтические схемы должны быть направлены не только на лечение заболевшего, но и на профилактику заражения членов семьи.
При этом обязательно полное кипячение одежды, белья и обработка помещения, где был пациент с чесоткой. Клещ может жить при комнатной температуре без хозяина до 4 суток. Кипячение при 100 градусах убивает клеща, а при температуре в 60 градусов клещ умирает только через час.
Лечение заключается в использование местных специализированных средств по определенной схеме. Рекомендовано применение Бензилбензоата, 20% эмульсия для нанесения взрослым и 10% детям.
Какие опасные вирусные кожные инфекции часто встречаются в детских садах?
Помимо ветряной оспы, розеолы, краснухи и некоторых других вирусных заболеваний, встречающихся в детских коллективах, существуют вирусы, которые поражают непосредственно кожные покровы.
К таким заболеваниям относятся контагиозный моллюск и вирусные бородавки.
Контагиозный моллюск
Контагиозный моллюск — это достаточно распространенное у детей вирусное заболевание, которое вызвано поксвирусом.
Моллюск передается вследствие тесного контакта — через банные принадлежности, в бассейнах, спортивных секциях и т.д., а также путем самозаражения (аутоинокуляции), когда зараженный ковыряет элементы на своей коже, а потом трогает здоровые участки кожного покрова. Инкубационный период длится 2–6 недель, но может достигать 6 месяцев.
Для контагиозного моллюска характерны мелкие, плоские узелки 1,5–2 мм в диаметре. Они имеют беловато-жёлтый цвет с перламутровым оттенком. Со временем узелки увеличиваются в размерах и достигают 5–7 мм в диаметре, а также принимают полушаровидную форму с центральным пупкообразным вдавлением. При надавливании на такой узелок выходит творожистая белая масса.
После появления подобных симптомов необходимо показаться врачу-дерматологу для постановки диагноза и подбора тактики лечения.
Что делать, если врач подтвердил контагиозный моллюск? Одна из тактик — выжидательная, у иммунокомпетентных пациентов поражения обычно спонтанно регрессируют в течение 2–3 месяцев и бесследно исчезают в течение года. Чаще всего данная тактика применяется у детей дошкольного возраста и при высыпаниях на лице у более старших лиц.
В случае если врач и пациент склонны к выбору выжидательной тактики, ребенок должен отказаться от посещения детских образовательных учреждений до того момента, пока не пройдут высыпания.
Однако ситуация с саморазрешением контагиозного моллюска неоднозначна и поэтому на данным момент есть несколько методов терапии моллюска:
Криотерапия, использование жидкого азота для удаления элементов. Хороший и быстрый метод, но считается достаточно болезненным, что очень ограничивает его применение у детей при большом количестве элементов.
Подофиллотоксин — антимитотическое средство в виде геля или раствора. Стоит отметить, что безопасность и эффективность подофиллотоксина при применении у детей раннего возраста окончательно не установлены.
Раствор гидроксида калия показал свою эффективность при применении его местно на элементы у детей разного возраста. Однако исследования показали, что спустя 4–5 недель использования раствора есть риск побочного эффекта в виде гипер- или гипопигментации участка кожи, куда наносили средство.
Вирусные бородавки
Вирусные бородавки (verrucae) — доброкачественное пролиферативное заболевание кожи и слизистых оболочек, вызванное вирусом папилломы человека (ВПЧ). Существуют различные типы ВПЧ, которые имеют определённую тканевую специфичность, то есть поражают свойственную именно для них «местность». Как правило, ВПЧ 1, 2 и 4 типов выявляются при подошвенных бородавках; ВПЧ 2, 4, 26, 27, 29, 57 типов — при вульгарных бородавках; ВПЧ 3, 10, 28, 49 типов — при плоских бородавках.
Передача вируса и заражение происходит контактно-бытовым путём, половым и вертикальным (от матери к плоду). Инфицированию при контактно-бытовом пути передачи способствует наличие микротравм и воспалительных процессов кожных покровов.
В клетках базального слоя кожи вирус может находиться длительное время в латентном состоянии, а при наличии благоприятных факторов происходит активное размножение ВПЧ в эпителии, что приводит к изменению тканей.
Бородавки на коже выглядят как зернистые папулы телесного цвета, чаще всего болезненные при надавливании.
Лечение вирусных бородавок заключается в применение деструктивных методов, таких как:
Также существуют методы химической деструкции, например комбинация азотной, уксусной, щавелевой, молочной кислот и тригидрата нитрата меди. Но эти варианты могут иметь токсические побочные реакции, поэтому не являются методом выбора при лечении бородавок у детей!
Стоит отметить, что прижигание бородавок с помощью чистотела, картошки и других народных методов не является эффективным и безопасным. Такие способы могут привести к травматизации здоровой ткани и образованию рубцов.
Резюме: в детском саду ребенок активно контактирует с другими детьми, а значит имеет высокий риск заражения различными инфекционными дерматозами. Среди них есть как описанные выше опасные кожные инфекции, так и относительно безобидные заболевания, такие как герпес или себорейный дерматит.
Следите за гигиеной вашего ребенка и учите его правилам личной гигиены.
Будьте бдительны и во время вечернего купания осматривайте кожные покровы ребенка.
При любых высыпаниях у ребенка необходимо посетить врача-дерматолога для установки верного диагноза и назначения адекватной терапии.
Если у вашего ребенка подтвердилось инфекционное заболевание, следует сообщить об этом в детское образовательное учреждение.
Список литературы
Кубанова А. А., Кубанов А. А., Мелехина Л. Е., Богданова Е. В. Анализ состояния заболеваемости болезнями кожи и подкожной клетчатки в Российской Федерации за период 2003–2016 гг. Вестник дерматологии и венерологии. 2017;(6):22—33. DOI: 10.25208/0042-4609-2017-93-6-22-33
Рукавишникова В.М. Козюкова О.А. О микроспории у взрослых // Успехи медицинской микологии. — Т.8. — М.: Национальная академия микологии, 2006. — С. 210 — 212.
Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. Руководство для врачей. — М., ООО «Бином — пресс», 2004. — 440 с.
Кожные и венерические болезни. Руководство для врачей под ред. Ю.К.Скрипкина. — М.: Медицина, 1999, том. 1, с.271-275.
Ginter-Hanselmayer G. ./G Ginter-Ha nselmayer, P Nenoff, W Kurrat, E Propst, U Durrant-Finn, S Uhrlaß, W Weger//Hautarzt. −2016 -Vol.67 -№ 9 -P.689-699.
Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. −5-е изд., перераб. и доп. -М.: Деловой экспресс, 2016. −768 с.
Burg, S. Oxford Handbook of Medical Dermatology [Text]/ S. Burg, R. Matin, D. Wallis. — 2d edition. — OXFORD University Press, 2016. — 692 p.
Педикулез Волкова Е., Батырова Г.З. В сборнике: Материалы ХI Всероссийской научно-практической конференции студентов, магистрантов, аспирантов. Уфа, 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онихомикоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Онихомикоз – это грибковое поражение ногтя, при котором наблюдается изменение его цвета, толщины и отделение от ногтевого ложа. Онихомикоз - часто встречающееся заболевание ногтевого аппарата (не менее 50% всех заболеваний ногтей), которым болеет около 5,5% людей во всем мире. Взрослые болеют чаще, чем дети, поскольку распространенность онихомикозов увеличивается с возрастом (поражение ногтевых пластинок грибком встречается почти у 50% лиц старше 70 лет).
Причины возникновения онихомикоза
Онихомикоз могут вызывать грибы-дерматофиты, дрожжевые грибы и плесневые грибы-недерматофиты.
Дерматофиты становятся причиной заболевания в 60-70% случаев, при этом до 50% приходится на Тrichophyton rubrum. Плесневые грибы-недерматофиты вызывают около 20% всех онихомикозов, а дрожжевые грибы, в том числе Candida spp., - 10-20%.
Достаточно часто обнаруживается ассоциированное поражение грибами и бактериями, а также одновременное инфицирование ногтевой пластинки двумя и более грибами.
Развитию онихомикоза способствуют травмы опорно-двигательного аппарата, нарушение кровоснабжения конечностей (например, вследствие сердечной недостаточности, облитерирующего эндартериита или варикозного расширения вен), сахарный диабет, ожирение, плоскостопие, деформация стоп, курение, псориаз, иммунодефициты. К другим предрасполагающим факторам относят ношение тесной обуви, повышенную потливость, травмы ногтей. Высокий риск приобрести грибок есть у тех, кто участвует в спортивных мероприятиях, посещает общественные бани и бассейны, проживает с родственниками, у которых диагностирован грибок, или у тех, кто уже болел онихомикозом ранее.
Ногти на ногах поражаются чаще, чем на руках, что, вероятно, связано с их более медленным ростом, худшим кровоснабжением и с тем, что ношение тесной обуви создает среду, благоприятную для размножения грибка.
Заражение патогенными грибками может происходить при непосредственном контакте с больным онихомикозом, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.). В условиях повышенной влажности (в бассейнах, банях, душевых) грибы длительное время сохраняются и размножаются, особенно на неокрашенных деревянных поверхностях.
При заражении возбудитель проникает в ногтевую пластинку, ложе, матрикс и проксимальный валик ногтя. Ноготь не обладает эффективным клеточным иммунитетом, поэтому очень восприимчив к инфекции. Грибы производят ферменты, разрушающие ногтевую пластину, что облегчает их проникновение вглубь.
Частые очаги онихомикоза - подошвы и межпальцевые промежутки. Обычно грибы поражают ногтевую пластинку, начиная со свободного края, таким образом основные патологические процессы протекают не в самой пластинке, а под ней - в ложе ногтя.
Классификация онихомикоза
Различают нормотрофический, гипертрофический и онихолитический (атрофический) онихомикоз.
При нормотрофической форме пораженный ноготь сохраняет свою толщину и блеск, но меняет цвет.
При гипертрофической форме помимо изменения цвета наблюдается нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза (утолщения и искривления ногтя наподобие когтя мифической птицы грифона), частично разрушается, особенно с боков, нередко пациенты испытывают боль при ходьбе.
Для онихолитической формы характерна тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа - обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; в то же время проксимальная часть ногтя долго остается без существенных изменений.
Кроме того, применяют классификацию, основанную на локализации поражения ногтя: выделяют дистальный онихомикоз (с поражением ногтя у свободного края), латеральный (с поражением боковых сторон), проксимальный (с поражением заднего валика) и тотальный (с поражением всего ногтя).
Симптомы онихомикоза
Основное проявление онихомикоза – изменение цвета ногтевой пластинки: она белеет или становится желто-коричневой, может приобретать фиолетовый, зеленоватый или черный цвет. К другим клиническим проявлениям относят утолщение и зуд кожи в области ногтевых валиков (подногтевой гиперкератоз), отслоение ногтя от ногтевого ложа (онихолизис) и утолщение ногтевой пластинки (онихауксис). Для грибкового поражения ногтя характерен такой признак как дерматофитома - продольная полоса желтовато-белого или коричневатого цвета, локализующаяся в глубине ногтевой пластинки.
Ногти пальцев ног поражаются в 7-10 раз чаще, чем рук, причем чаще всего поражаются большие пальцы. Как правило, грибок одновременно присутствует на нескольких ногтях, нередко у больных онихомикозом выявляется также микоз стоп.
Диагностика онихомикоза
Диагностика онихомикоза основывается на данных клинической картины и результатах лабораторных исследований.
-
Проведение микроскопического исследования пораженных ногтевых пластинок.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
Читайте также:

