Такие симптомы как поражение слизистой оболочки рта шелушение кожи указывают на недостаток
Обновлено: 28.04.2024
Симптомы болезней губ, слизистой рта и их причины
Внутренние и кожные болезни часто проявляются изменениями губ, слизистой оболочки полости рта, десен и языка. В таблице ниже приведены наиболее часто встречающиеся изменения слизистых оболочек и заболевания, при которых они возникают. Поскольку изменения слизистой оболочки губ, полости рта или глотки наблюдаются при многих заболеваниях, ниже обсуждаются наиболее распространенные из них.
Трещины в области комиссур наряду с легким кровотечением и болью при открывании рта. Причинами образования трещин бывают плохо подогнанные зубные протезы или искусственные зубы, г рибковая инфекция, низкая общая сопротивляемость организма, сахарный диабет, железодефицитная анемия, неспецифическне пиогенные инфекции и сифилис.
Причину по возможности следует выяснить и устранить, перед тем как начать лечение. Рак кожи в области комиссуры на ранней стадии может напоминать трещины. Неспецифическое местное лечение проводится глюкокортикоидами в виде мазей или на специальной основе, обладающей адгезивной способностью по отношению к слизистой оболочке, а также давно испытанным средством -раствором генцианового фиолетового или пиоктанина.
В европейских странах применяется стандартизированная лекарственная форма в виде одного активного ингредиента, 0,1% водного раствора метилрозанилина хлорида (кристаллический фиолетовый). Применение этой лекарственной формы рекомендуется из-за ее надежности и низкой стоимости.
Хейлит может быть солитарным или острым, связанным с травмой, термическим ожогом (например, горячей пищей), воздействием химических веществ (табачный дым у курильщиков), солнечным ожогом или ионизирующим излучением.
Гранулематозный хейлит, или болезнь Мишера, представляет собой хроническое рецидивирующее заболевание, полная картина которого обычно включает синдром Мелькерссона-Розенталя, гранулематозный глоссит и паралич лицевого нерва. Патогенез этой клинической триады неизвестен, а лечение такое же, как при идиопатическом параличе лицевого нерв.
Поражение губы может наблюдаться и при туберкулезе и сифилисе или возникать при хроническом или рецидивирующем эрозивном или гиперкератотическом поражении слизистой оболочки губ, которое рассматривается как предраковое состояние (лейкоплакия, болезнь Боуэна), что всегда следует иметь в виду. При многих заболеваниях слизистой оболочки полости рта могут поражаться также губы.
Стоматит сочетается с гингивитом и воспалением слизистой оболочки щек и может развиться как первичное заболевание, обусловленное различными причинами, или иметь вторичный характер. При столь широком спектре причин, клиническая картина характеризуется значительным многообразием.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Диагностика и лечение заболеваний, локализующихся на слизистой оболочке и околоротовой области, представляют для врача-стоматолога определенную сложность в силу многообразия их проявлений в одних случаях и разительного сходства высыпаний — в других.
Клинические симптомы существенно изменяются как при наличии банальной инфекции, так и под влиянием лечения. Сходные жалобы и нечеткое развитие процесса зачастую не позволяют получить достаточное впечатление для определения возможного заболевания. В таких случаях диагностический поиск начинается с объективной оценки клинической картины, а именно внешнего вида элементов поражения. Субъективная картина (жалобы и описание анамнестических данных) подробно отражается в медицинской карте и в диагностическом алгоритме занимает свое важное место.
В качестве конкретного примера рассмотрим наличие белых пятен с локализацией на языке, слизистой щек и губ: белесоватые участки с неровными границами (рис. 1). Первый шаг в алгоритме размышлений врача — перечисление заболеваний, имеющих сходную визуальную картину. В данном случае следует назвать кандидоз, плоский лишай (ПЛ), географический язык, десквамативный глоссит, вторичный сифилис.
После тщательного осмотра возврат к анализу жалоб позволит привязать их к конкретному заболеванию. Если субъективных ощущений, парестетических или болевых, не отмечается, можно предположить плоский лишай, географический язык, вторичный сифилис. Для кандидоза и десквамативного глоссита характерны болевые ощущения при разговоре, приеме пищи, особенно острой, соленой. Боль может появляться при развитии воспалительно-гиперемической формы ПЛ либо при сифилисе в случае присоединении вторичной инфекции. Географический язык может сочетаться с кандидозом, сопровождаясь болевыми ощущениями. Таким образом, наличие субъективных жалоб не может служить патогномоничным признаком конкретного заболевания.
Выяснение из анамнеза начала заболевания позволит сделать следующий шаг в диагностическом поиске.
Кандидоз имеет четкое начало и сопровождает общие заболевания либо применение лекарственных препаратов, подавляющих бактериальную флору. Плоский лишай может существовать достаточно длительно (месяцы, годы), однако появляется в зрелом возрасте, нередко вызывается эмоциональным стрессом. «Географический язык» обнаруживается вскоре после рождения и остается на протяжении многих лет. Десквамативный глоссит (стоматит) возникает и рецидивирует, будучи связанным с общими заболеваниями, чаще всего — патологией желудочно-кишечного тракта (ЖКТ). При сифилисе высыпание вторичных элементов поражения имеет четкое начало и может появляться на фоне сохранившегося первичного аффекта.
Динамика элементов поражения носит свои характерные черты. Налет при кандидозе со временем занимает все большую площадь с переходом на соседние отделы СОПР, количество его увеличивается. При плоском лишае картина достаточно стойкая, лишь медленно и постепенно нарастает или изменяется клиника. «Географический язык» отличается «миграцией» рисунков.
Десквамация эпителия слизистой оболочки при общих заболеваниях может увеличиваться со временем, однако назначение противовоспалительных средств приводит к улучшению. При сифилисе элементы поражения постепенно исчезают, однако на языке картина «скошенного луга» достаточно стабильна.
Более детальное обследование позволяет выявлять особенности, присущие тому или иному заболеванию.
При кандидозном стоматите изменения наблюдаются на слизистой оболочке всей полости рта. При поражении отдельных участков заболевание в соответствии с локализацией называется кандидозным глосситом, хейлитом, ангиной.
Острый кандидоз возникает у грудных детей или ослабленных людей (болезни крови, гиповитаминозы), а также у лиц, получающих большие дозы кортикостероидов, цитостатики, антибиотики. Пациента беспокоят сухость во рту, нарушение вкусовых ощущений. Во время приема пищи, особенно соленой, кислой, острой, отмечается болезненность. Характерным признаком кандидоза является пенистая слюна, собирающаяся в ретромолярной области и на спинке языка. На гиперемированной отечной слизистой оболочке щек, неба, десен, языка появляются белесоватые участки, которые сливаются, образуя рыхлый «творожистый» налет белого цвета (рис. 2). После снятия налета обнажается гладкая гиперемированная слизистая оболочка.
Рис. 1. Элементы поражения локализуются на слизистой языка. Рис. 2. Налет на слизистой оболочке при кандидозном стоматите. Рис. 3. Хронический кандидозный глоссит. Рис. 4. Бляшки при плоском лишае на языке.
В дальнейшем налет может пропитываться фибрином, приобретая вид плотной пленки сероватого или желтоватого цвета, плотно прикрепляющейся к поверхности эпителиального слоя. Развивается псевдомембранозный кандидоз, характерный при ВИЧ-инфицировании.
Начальными симптомами кандидозного глоссита могут быть точечные покраснения краевых зон и кончика языка. При хроническом кандидозном глоссите появляются небольшие борозды с белыми налетами по краям и на дне. Очаги вначале обнаруживаются на основании языка, а в дальнейшем распространяются на остальные части, захватывая его боковые поверхности. На фоне атрофии нитевидных сосочков языка обнаруживается скудный белесоватый налет, который полностью не удаляется (рис. 3).
Кандидозное поражение красной каймы губ проявляется сухостью, гиперемией, отеком, шелушением. Могут возникать болезненные эрозии, мелкие трещины, тонкие серые чешуйки. Субъективные ощущения заключаются в напряжении, жжении. Заболевание отличается длительностью течения, рецидивами.
Диагноз «кандидоз» подтверждается результатами комплексных лабораторных исследований в динамике: микроскопических, культуральных (с определением вида гриба), в некоторых случаях — гистопатологических.
Грибы рода Candida обнаруживаются в виде дрожжеподобных клеток и псевдомицелия. Наличие псевдомицелия или цепочек из округлых или удлиненных почкующихся клеток при микроскопическом изучении материала считается достаточным для подтверждения диагноза. Преобладание дрожжевых клеток при единичных нитях псевдомицелия свидетельствует о поверхностном кандидозе. Преобладание нитчатой формы над клеточной указывает на паразитарную активность гриба и чаще определяется при висцеральных поражениях.
Плоский лишай (ПЛ) может начинаться незаметно, длиться годами и выявиться случайно при осмотре слизистой оболочки специалистом. В ряде случаев обилие высыпаний обращает на себя внимание пациента.
Этиология не всегда определяется. Нередко это психоэмоциональный стресс, токсико-аллергическое воздействие. Элементы поражения вначале могут появляться на слизистой оболочке, затем переходить на кожу или, наоборот, сыпь на теле предшествует поражению СОПР. Основным элементом всегда бывает папула: на коже вначале она белесоватая, затем бледно-розовая, далее красноватая, лиловая. Папулы имеют склонность к группированию. Наличие высыпаний на коже облегчает постановку диагноза.
На красной кайме губ папулы подвергаются ороговению, соединяются мостиками, образуют белесоватые участки в виде отдельных возвышающихся узелков, причудливых рисунков или сливающихся участков гиперкератоза с неровными очертаниями.
На слизистой оболочке ПЛ характеризуется наличием мелких белесоватых папул (диаметром до 2 мм). Последние несколько возвышаются, что вызывает дискомфорт, чувство стянутости или ощущение шероховатости. Папулы могут приобретать сероватый или перламутровый оттенок, имеют тенденцию к группированию с образованием причудливых рисунков в виде кружев, сетки, «морозного рисунка». Излюбленная локализация — слизистая щек по линии смыкания зубов, ретромолярная область, язык, десневой край. На языке элементы поражения могут сливаться в бляшки либо располагаться в виде кругов, полудуг, волнистых линий (рис. 4, 5). Папулы при ПЛ безболезненные, при поскабливании белесоватая поверхность не устраняется.
Экссудативно-гиперемическая форма характеризуется гиперемией, отеком слизистой, на которой расположены папулы, образующие типичную картину в виде узоров, сети, дуг. Присоединяются субъективные ощущения в виде болезненности во время приема пищи (горячей, острой, жесткой).
Голубоватое свечение в лучах Вуда элементов поражения на красной кайме и белое — на слизистой оболочке позволяет дифференцировать элементы поражения при ПЛ.
Этиология такого состояния, как «географический язык», окончательно не выяснена: возможны нейротрофические расстройства, заболевания желудочно-кишечного тракта. В ряде случаев «географический язык» выступает как вариант нормального строения и выявляется уже в детстве.
Субъективных ощущений может не быть, и тогда особенности внешнего вида языка выявляются при осмотре. Редко пациенты жалуются на покалывание, жжение, парестезию. Симптомы усиливаются при травмах слизистой оболочки, развитии гриба кандида, присоединении вторичной инфекции.
При развитии картины «географического языка» на фоне общего заболевания начинается процесс десквамации с появления небольшого участка помутнения эпителия, в центре его верхние слои ороговевшего эпителия слущиваются, обнажается розовый гладкий участок, который быстро растет по периферии. Множественные или одиночные очаги достигают диаметра 1—2 см, имея форму пятен, колец, полуколец, границы сливаются с окружающей слизистой оболочкой. В центре начинается нормальное ороговение нитевидных сосочков. Очаги наслаиваются, на фоне старых возникают новые, что придает поверхности языка вид географической карты (рис. 1). Может появляться незначительный кератоз в виде белесоватых полос. В отдельных случаях происходит пигментация этих участков (рис. 6). Процесс обычно не распространяется на нижнюю поверхность языка. Подобная картина редко встречается одновременно и на губах, щеках, деснах. Постоянным признаком является сохранение нитевидных сосочков языка.
Рис. 5. Плоский лишай в виде кружевного рисунка. Рис. 6. «Географический язык» сочетается с глубокой срединной бороздой. Рис. 7. Десквамация эпителия сочетается с налетом при гастрите. Рис. 8. Картина «скошенного луга» при сифилисе.
При цитологическом исследовании обнаруживаются эпителиальные клетки с включениями кератогиалина.
Десквамация эпителия, сочетающаяся с налетом, характерна при заболеваниях желудочно-кишечного тракта (ЖКТ). В таких случаях появляются неприятные ощущения в полости рта, боль, особенно во время приема пищи. Язык может быть отечным, и тогда на нем определяются отпечатки зубов. На языке, щеках, губах образуются трещинки, эрозии, участки повышенной десквамации (рис. 7).
Гастриту с пониженной секрецией свойственны сухость в полости рта, жалобы на жжение, боль в языке, особенно от острого, горячего, металлический привкус. На фоне атрофии нитевидных сосочков языка характерна десквамация эпителия. Нитевидные сосочки сглажены, грибовидные кажутся гипертрофированными.
При атрофическом гастрите развивается атрофический глоссит. Характерны жжения и боль в языке. Язык бледно-розовый, частично обложен налетом, нитевидные сосочки атрофированы.
При язвенной болезни желудка налет на языке может быть более или менее обильным, пигментированным, однако легко удаляется. Возможны жалобы на ощущение жжения (язык как будто ошпарен или посыпан перцем), болезненность и увеличение в размерах языка за счет отечности. На боковых поверхностях — отпечатки зубов.
Могут развиваться самостоятельные глосситы: «географический», «черный волосатый» язык. Нередко присоединяется грибковый стоматит.
Курс лечения общего заболевания приводит к улучшению состояния полости рта, однако не исключает рецидивов десквамативного стоматита (глоссита).
Вторичный период сифилиса при отсутствии лечения проявляется через 6—8 недель как свежий вторичный, а затем рецидивы его могут повторяться 3—5 и более лет, продолжаясь 1,5—2 месяца и характеризуясь более или менее обильными высыпаниями.
Около 50 % больных имеют проявления в полости рта, причем нередко это единственная локализация элементов поражения.
Наиболее часто обнаруживаются папулезные высыпания. Излюбленная локализация — миндалины, небные дужки, щеки (по линии смыкания зубов), язык. Красного цвета папулы, вначале небольших размеров, затем разрастаются до нескольких миллиметров и покрываются своеобразным сероватым налетом. После поскабливания шпателем обнажается эрозия мясо-красного цвета. Папулы проявляют склонность к самопроизвольному эрозированию. Присоединение вторичной инфекции приводит к появлению болезненности.
При локализации на спинке языка сифилитические папулы приобретают характерную картину «скошенного луга» — четко ограниченные овальные участки с гладкой поверхностью. Последняя образуется вследствие атрофии нитевидных сосочков (рис. 8).
Клиническая диагностика сифилиса базируется на характерных элементах поражения с обязательным подтверждением результатами лабораторных исследований по выявлению возбудителя или специфических реакций.
Заключение
Трудности в диагностике заболеваний, поражающих слизистую оболочку полости рта, бывают связаны с отсутствием четких различий субъективных и объективных симптомов. В таких случаях врач-стоматолог может использовать алгоритм диагностического поиска (не нарушая правила и порядок заполнения медицинской документации). После получения всего объема информации он последовательно исключает заболевания, которые не имеют характерных черт, присущих клиническим проявлениям у данного пациента.
Эритроплакия - стойкое красное пятно слизистой оболочки полости рта, которое не проявляется клинически. Термин "эритроплакия", как и "лейкоплакия", не отражает гистологических особенностей поражения.
Лейкоплакия курильщика впервые описана под названием "никотиновый лейкокератоз нёба", как проявление сплошного ороговения твердого и частично мягкого нёба, которые приобретают серовато-белый цвет. Заболевание возникает как реакция слизистой оболочки рта на длительное воздействие продуктами табака при курении или жевании.
Очаговая эпителиальная гиперплазия рта или языка (болезнь Хека) - вирусное заболевание, которое проявляется образованием множественных безболезненных папулонодулярных разрастаний слизистой оболочки полости рта, локализующихся обычно на языке, губах и щеках.
Примечание
В данную подрубрику включено:
1. "Лейкоплакия слизистой оболочки полости рта, включая язык" - K13.21, в том числе:
- другие поражения эпителия полости рта.
Из данной подрубрики исключены:
- "Carcinoma in situ эпителия полости рта" - D00.0-;

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Единой классификации не существует. Ниже приведены наиболее широко распространенные варианты.
Классификация лейкоплакии по клинико-морфологическим признакам
1. Плоская.
2. Веррукозная:
- бляшечная;
- бородавчатая.
3. Эрозивная.
4. Лейкоплакия курильщиков.
Классификация ВОЗ
В данной классификации не упоминаются лейкоплакия курильщиков и эрозивная лейкоплакия в виде отдельных форм, но сделан акцент на однородности (гомогенности) или неоднородности (негомогенности) поражения.
Негомогенная лейкоплакия делится в свою очередь на:
- эритроплакию - белое поражение со значительным красным компонентом;
- узелковую - белое поражение с зернистой поверхностью, выступающей над уровнем слизистой;
- пятнистую - белое поражение с незначительным красным компонентом;
- веррукозную - белое поражение с рифленой поверхностью); может упоминаться как собственно бородавчатая и бородавчатая пролиферативная.
Клиническая классификация эритроплакии
1. Гомогенная - полностью красная.
2. Эритролейкоплакия - в основном имеет красный цвет с отдельными белыми очагами.
3. Пятнистая эритроплакия - мелкие белые пятна разбросаны по всей красной поверхности эритроплакии.
Этиология и патогенез
Лейкоплакия
Этиология неизвестна, поэтому довольно часто употребляется термин "идиопатическая лейкоплакия". Для отдельных форм (лейкоплакия курильщиков, кератоз гребня альвеолярного отростка, очаговая эпителиальная гиперплазия) предполагается связь с некоторыми факторами (см. раздел "Факторы риска").
Патоморфологически выявляются различные изменения, ни одно из которых не является специфическим. Как правило, это явления гипер- и паракератоза, дисплазии и/или гипертрофии эпителия.
Дисплазия выявляется менее чем в 5% плоской лейкоплакии, тем не менее пятнистая лейкоплакия, эритролейкоплакия (особенно расположенные в передних отделах рта) наиболее часто являются диспластическими образованиями или могут иметь признаки неинвазивной карциномы.
Веррукозная лейкоплакия
Этиология неизвестна. Заболевание статистически не связано с курением, алкоголем или иммунодефицитом. В отдельных случаях идентифицировались такие факторы как вирус папилломы человека (особенно 13 и 16 типов) и врожденные мутации некоторых генов.
Лейкоэдема
Этиология неизвестна. Предполагается связь с различными хроническими раздражителями слизистой оболочки полости рта, эмоциональными факторами (невротическое скусывание слизистой, покусывание губ, сосание ногтей). Почти у 50% пациентов присутствуют невротические депрессии, неврастении и другие пограничные расстройства.
При лейкоэдеме в эпителии полости рта наблюдается деполимеризация кислых мукополисахаридов с нарушением равновесия фермент-субстратной системы "гиалуроновая кислота-гиалуронидаза". В процесс вовлекается одновременно как межклеточное основное вещество, так и склеивающая субстанция соединительной и эпителиальной ткани. В поверхностных слоях эпителия развиваются компенсаторно-пролиферативные процессы (акантоз Акантоз - утолщение эпидермиса и эпителия слизистых оболочек с удлинением межсосочковых отростков
, паракератоз Паракератоз - нарушение процесса ороговения клеток эпидермиса, характеризующееся наличием в роговом слое клеток, содержащих ядра, и отсутствием зернистого слоя
), явления дистрофии в виде появления большого количества неокрашивающихся "светлых" вакуолизированных клеток.
Эритроплакия
Этиология неизвестна. В большинстве случаев эритроплакия гистологически характеризуется как дисплазия эпителия, которая более склонна к злокачественной трансформации, чем лейкоплакия.
Очаговая эпителиальная гиперплазия рта или языка
Возбудителем служит вирус папилломы человека типов 13 и 32, который передается при поцелуях. Репликация вируса в эпителиальных клетках у детей и подростков приводит к образованию мягких разрастаний, которые представляют собой небольшие уплощенные папулы розового или белесовато-розового цвета. В дальнейшем папулы увеличиваются, могут сливаться, придавая пораженной слизистой оболочке вид "булыжной мостовой". Иногда разрастания спонтанно регрессируют, однако если они сохраняются длительное время, их иссекают.
Эпидемиология
Возраст: преимущественно взрослый
Признак распространенности: Редко
Соотношение полов(м/ж): 2
Лейкоплакия
Пол: преобладание мужчин.
Распространенность: менее 1%.
Возраст: в большинстве случаев от 40 до 70 лет. Примерно 80% пациентов имеют возраст старше 40 лет, что не исключает появления лейкоплакии у детей.
Лейкоэдема
Пол: несколько чаще у женщин.
Распространенность: часто.
Возраст: наблюдается преимущественно в молодом возрасте, в основном у детей и лиц до 30 лет.
Раса: преимущественно у лиц негроидной расы - 50-90% случаев; у лиц европеоидной расы - от 10% случаев.
Эритроплакия и пятнистая лейкоплакия
Пол: преимущественно мужчины.
Распространенность: редко.
Возраст: преимущественно старше 50 лет.
Пол: большинство случаев приходится на женщин, соотношение женщин и мужчин примерно 4:1.
Возраст: обычно наблюдаются у взрослых старше 40 лет; пик заболеваемости приходится на женщин в возрасте 60-70 лет.
Лейкоплакия курильщика
Пол: нет различий.
Возраст: в основном старше 50 лет.
Распространенность: напрямую коррелирует с распространенностью курения и жевания табака в популяции. Считается, что у одного из 100 лиц, употребляющих табак развивается данная патология.
Очаговая эпителиальная гиперплазия рта или языка
Пол: нет различий.
Возраст: преимущественно подростковый и молодой.
Распространенность: почти исключительно в закрытых общинах индейцев Южной и Северной Америки, эскимосов. Описанные случаи среди лиц европеоидной расы ограничиваются десятками (например, около 20 случаев в Швеции и столько же в Норвегии).
Оценочная распространенность 0,11% от всех пациентов европейской расы с заболеваниями слизистой оболочки полости рта.
Факторы и группы риска
В случаях неидиопатической лейкоплакии, инициация заболевания может зависеть от внешних местных факторов и/или предрасполагающих внутренних факторов.
Факторы, наиболее часто связанные с развитием лейкоплакии:
- употребление табака;
- употребление алкоголя;
- хроническое механическое раздражение слизистой (в том числе - протезами, имплантами, кариозными зубами, плохо посаженными пломбами, привычным покусыванием щек или языка, неправильным прикусом);
- кандидоз;
- гиповитаминоз А, В;
- эндокринные нарушения;
- вирусные поражения слизистой (для фокальной гиперплазии эпителия);
- генетическая предрасположенность (для некоторых состояний).
Клиническая картина
Клинические критерии диагностики
пятно; бляшка; папулы; эрозии; трещины; цвет белый; цвет серый; цвет опалесцирующий; цвет темный; цвет красный; цвет серо-синий; дискомфорт; шероховатая поверхность; неровная поверхность; ровная поверхность
Cимптомы, течение
Общая информация
Жалобы могут отсутствовать или же сводятся к чувству неловкости из-за шероховатости слизистой оболочки при разговоре, жевании. Некоторые больные ощущают жжение. Как правило, пациенты жалуются также на постоянную сухость во рту.
Плоская лейкоплакия
Относительно типичности локализации лейкоплакии на отдельных участках слизистой оболочки полости рта, существуют различные мнения. Обобщая имеющиеся данные, можно сказать, что лейкоплакия чаще встречается на слизистой оболочке щек по линии смыкания зубов, в области углов рта, на передней части спинки языка, в области дна полости рта, на твердом нёбе, иногда - на альвеолярном отростке.
По линии смыкания зубов плоская форма лейкоплакии имеет вид тонкой пленки сероватого цвета. Также здесь могут определяться отпечатки зубов.
При поражении углов рта очаг представлен в виде треугольника беловатого цвета с вершиной, обращенной в полость рта.
Если поражается красная кайма губ, то очаги лейкоплакии имеют вид серой пленки, иногда заходящей на слизистую оболочку губы.
Данная форма лейкоплакии редко располагается на языке, но если такие случаи встречаются, то обычно поражению подвергается слизистая оболочка боковых поверхностей языка. Очаги изменения имеют округлую форму белого цвета. В месте расположения элементов сыпи сосочки языка сглажены. Элементы поражения, локализующиеся на слизистой дна полости рта, представлены белой, трудно снимающейся пленкой.

При эрозивной лейкоплакии различной формы и величины эрозии образуются в очагах плоской и веррукозной лейкоплакии, возможно одновременное появление трещины. Эта форма заболевания может наиболее часто сопровождаться болевыми ощущениями.
Эритроплакия. Пятно преимущественно красного цвета любой локализации. Как правило, поверхность неоднородная, могут отмечаться эрозии.


Лейкоплакия курильщиков
Развивается остро. Клиническая картина проявляется как плоская лейкоплакия: во рту образуются четко ограниченные участки слизистой, которые выглядят как мутная, не снимаемая пленка. Эти пятна сначала имеют белый цвет, но со временем под действием табака темнеют до черного. На их фоне видны маленькие красноватые бугорки с крошечными отверстиями – воспаленными выводными протоками слюнных желез. При более тщательном осмотре можно найти очаги болезни на нижней губе, на слизистой оболочке щек.
Веррукозная лейкоплакия
Встречается в двух клинических формах: бляшечной и бородавчатой.
При бляшечной форме очаги лейкоплакии выглядят как ограниченные бляшки, которые возвышаются над окружающей слизистой оболочкой, имеют неправильную форму, шероховатую поверхность и четкие границы.
Бородавчатая форма встречается чаще, чем бляшечная. При ней определяются бугристые образования, возникающие над окружающей слизистой оболочкой; иногда имеются отдельные бородавчатые нарастания.
Слизистая, окружающая очаг воспаления выглядит несколько ярче обычной, заметно хроническое воспаление. Регионарные лимфатические узлы не увеличены.

Стоматоскопически определяется резко утолщенный слой эпителия. При люминесцентном исследовании веррукозная лейкоплакия обнаруживает интенсивное свечение тканей с желтоватым оттенком, при явлениях малигнизации Малигнизация - приобретение клетками нормальной или патологически измененной ткани (например, доброкачественной опухоли) свойств клеток злокачественной опухоли.
наблюдается фиолетовое свечение.
Очаговая гиперплазия
Заболевание поражает только слизистую оболочку рта, чаще всего внутреннюю часть губ, слизистую щек или дна рта. Тем не менее, в процесс также могут быть вовлечены десны и миндалины.
Очаговая гиперплазия чаще всего проявляется в виде мягкой гладкой полоски со слегка приподнятой вершиной и неровной поверхностью. Поражение, как правило, того же цвета, что и остальные части слизистой, но иногда бывает бледнее окружающих тканей. Часто выявляется несколько очагов поражений, каждый из которых - менее 1 см в диаметре.
При пальпации консистенция мягкая.

В динамике поражения могут уменьшаться и возрастать, соответствуя, по-видимому, периодам обострения течения инфекции. Более молодые пациенты, на ранней стадии имеют множественные узелковые очаги поражения, в то время как более старые пациенты имеют зачастую меньшее количество очагов или даже единственный очаг, представленный, как правило, плоской папулой.

Лейкоэдема
Проявляется пленчатыми или пятнистыми очагами с опалесцирующей, беловато-серого цвета морщинистой поверхностью, аналогичной лейкоплакии. При растяжении слизистой пятно приобретает нормальный цвет. Некоторыми авторами описывается как локальный отек эпителиального слоя.
Диагностика
Не существует никаких инструментальных методов диагностики, способных подтвердить диагноз. Однако выполнение фотографий большого разрешения с последующей цифровой обработкой может быть полезно для оценки процесса в динамике.
В ряде случаев (крайне редко) с целью дифференциальной диагностики может понадобиться рентгенография.
Лабораторная диагностика
1. Основным методом, подтверждающим диагноз, является биопсия, которая может выполняться неоднократно. Инцизионная биопсия предпочтительнее браш- или аппликационной биопсии. Последним достижением считается обработка изображений биопсии с применением компьютерного анализа.
2. Лейкоплакия довольно часто сочетается с кандидозной инфекцией. Различные тесты на наличие кандидозной инфекции считаются необходимыми.
3. При очаговой гиперплазии эпителия и веррукозной лейкоплакии полезными могут считаться тесты (ПЦР) на выявление вируса папилломы человека различных типов.
Дифференциальный диагноз
1. Карциномы полости рта.
2. Кератоакантома.
3. Остроконечные кондиломы.
5. Реактивный гиперкератоз.
6. Химические и термические поражения слизистой оболочки полости рта.
7. Плоский лишай.
8. Стоматит.
9. Поражения слизистой оболочки полости рта при ВИЧ-инфекции.
10. Linea alba buccalis.
11. Подслизистый фиброз.
Осложнения
1. Присоединение кандидозной инфекции.
2. Примерно 6-10% пациентов с оральной плоской лейкоплакией имеют риск развития рака слизистой оболочки полости рта. Веррукозная лейкоплакия имеет самый высокий риск малигнизации со смертностью 34-49%.
Лечение
Общие принципы терапии
1. Прекращение курения, жевания табака, употребления алкоголя, а также коррекция других раздражающих факторов, если они выявлены. Модификация факторов, в некоторых случаях, может привести к спонтанному излечению.
3. Фотодинамическая терапия считается перспективным методом, но требует дальнейшего изучения.
4. Системное применение ретиноидов сопряжено с их высокой токсичностью. Имеются отдельные исследования, показывающие эффективность применения бета-каротина. По-видимому, эффект сохраняется только при непрерывном приеме. Допустимо начальное применение локальных ретиноидов в течение 3-6 недель с последующей оценкой и принятием решения об операции.
5. Применение локальных цитостатиков (изотретиноин гель, 0,1%) изучается, но пока не имеет достаточной однородности эффекта. Необходимо применять длительными курсами (более 8 недель).
6. Применение интерферонов (локально и системно) обсуждается при очаговой гиперплазии.
Глоссодиния также встречается под названиями "синдром жжения полости рта", "глоссопироз", "вегеталгия", "симпаталгия", "стомалгия". Термин "синдром жжения полости рта" считается наиболее современным.
Примечание. Международное общество головной боли (The International Headache Society - IHS) характеризует СЖПР как "внутриротовое жжение, при котором отсутствуют (не могут быть найдены) медицинские или стоматологические причины" и рекомендует классифицировать его как G44.847 при распространении боли за пределы языка.
Таким образом, жалобы на жжение во рту могут быть симптомом другого заболевания и выделяются в отдельный синдром только при соблюдении условий, указанных выше.
Период протекания
Минимальный период протекания (дней): 120
Максимальный период протекания (дней): не указан
Диагноз " синдром жжения полости рта" обоснован, если длительность симптоматики составляет не менее 4-6 месяцев.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Некоторые авторы считают, что жжение во рту может быть первичным (то есть собственно СЖПР) и вторичным по отношению к системным или местным факторам. Однако, согласно определению СЖПР, "никакие причины возникновения синдрома жжения полости рта не могут быть идентифицированы". Таким образом, часто используемый термин "вторичный СЖПР" можно считать неправильным. СЖПР по сути является примером дизестезии или искажения ощущений.
Некоторые авторы считают СЖПР вариантом атипичной лицевой боли, поэтому в последнее время данный синдром иногда описывается как один из четырех отдельных синдромов хронической лицевой боли, наряду с атипичной лицевой болью, дисфункцией височно-нижнечелюстного сустава и атипичной одонталгией .
СЖПР был условно разделен на три основных типа, в том числе применяемых и для изолированных проявлений (только со стороны языка). Типы 1 и 2 протекают без ремиссии, 3-й тип характеризуется непостоянством симптомов. Наиболее часто встречается второй тип, наиболее редко - третий.
Типы синдрома жжения полости рта
Тип 1. Симптоматика у пациентов отсутствует после пробуждения, но прогрессирует в течение дня. Характерны непостоянные ночные симптомы. Считается, что к подобной клинике могут привести железодефицитная анемия и диабет.
Тип 2. Отмечаются непрерывные симптомы в течение дня и частое отсутствие ночной симптоматики. Этот тип связан с хронической тревогой.
Тип 3. Симптоматика характеризуется прерывистыми проявлениями в течение дня и отсутствием симптомов в ночное время. Имеются дни, когда симптоматика отсутствует. Как потенциальный механизм предлагается пищевая аллергия.
Этиология и патогенез
I. Если строго следовать определению синдрома жжения полости рта (СЖПР), то никакие найденные изменения в полости рта или диагностированные системные заболевания не могут служить этиологическими факторами развития данного синдрома. Другими словами этиологию СЖПР невозможно выявить "по определению".
II. Сторонники разделения синдрома на первичный и вторичный (чем-либо обусловленный). В качестве причины развития последнего, указывают сочетание эндогенных и экзогенных факторов (например, наличие патологии со стороны полости рта и/или системной патологии).
Местные факторы:
- раздражение слизистой оболочки рта острыми краями зубов, нерационально изготовленными протезами, разнородными металлами;
- повреждения при оперативных вмешательствах в полости рта, подготовкой зубов под коронки, нарушением окклюзионной высоты лица;
- аллергические реакции на чужеродные материалы.
Нередко СЖПР связывают с изменениями в полости рта, которые в действительности могут являться нормальными анатомическими структурами (например, сосочками или варикозным расширением вен).
Общие факторы:
- заболевания пищеварительного тракта, в том числе - печени, поджелудочной железы;
- сердечно-сосудистая патология;
- нейроэндокринная патология;
- витаминная недостаточность;
- перенесенные инфекционно-аллергические заболевания;
- катар верхних дыхательных путей;
- лекарственная болезнь;
- оперативные вмешательства.
Тем не менее, исходя из определения СЖПР, такой подход к этиологии является весьма спорным.
III. В настоящее время наиболее подходящими для идиопатического СЖПР считаются гипотезы психогенного и неврогенного путей его формирования, причем второму (нейропатия, дисфункция рецепторов, участков ядер, отдельных нервных волокон, в основном тройничного нерва) отдается предпочтение.
У больных с СЖПР в 30-100% случаев при обследовании выявляются изменения неврологического статуса в виде рассеянных микроорганических симптомов:
- умеренные нарушения конвергенции и аккомодации;
- дистония сухожильных и периостальных рефлексов;
- неустойчивость в позе Ромберга Поза Ромберга — положение стоя со сдвинутыми ногами, с закрытыми глазами и вытянутыми вперед руками
;
- вялость зрачковых реакций.
При этом особенности неврологического статуса не зависят от степени тяжести СЖПР.
СЖПР часто ассоциируется с заболеваниями желудочно-кишечного тракта и мочеполовой системы, однако клиническое значение этого факта пока неясно.
Эпидемиология
Возраст: преимущественно взрослый
Признак распространенности: Распространено
Не существует сколько-нибудь значимых общих данных распространенности синдрома жжения полости рта, вследствие вариабельности в трактовке заболевания. Известные данные по распространенности колеблются в диапазоне 0,7-15% консолидируясь в районе 4%.
Многие пациенты, испытывающие лишь периодические слабо выраженные симптомы, не обращаются за помощью. Вследствие сомнений врачи также склонны пропускать такой диагноз, увязывая возникающие и перемежающиеся симптомы с чем-либо ещё.
Женщины болеют чаще мужчин в 3-7 раз.
До 30 лет СЖПР диагностируется редко. Заболеваемость значительно увеличивается с возрастом (после 30 лет), достигая максимума для женщин в пременопаузе и менопаузе (заболеваемость в 3-12 раз больше, чем у женщин в более молодом возрасте).
Факторы и группы риска
Достоверно сильные и слабые факторы риска при синдроме жжения полости рта не определены. Среди предполагаемых наиболее общепризнанными считаются:
- женский пол;
- различные манипуляции в полости рта в анамнезе;
- стресс и сходные с ним состояния (например - тревога, депрессия).
Клиническая картина
Клинические критерии диагностики
ксеростомия; парестезии в области языка; боль в области языка; дисгевзия; дизосмия; жжение в полости рта; жжение передней части языка
Cимптомы, течение
Жалобы пациента и отсутствие их видимых причин являются краеугольным камнем диагностики глоссодинии. Хотя синдром жжения полости рта (СЖПР) является диагнозом исключения, наличие нескольких признаков поддерживает этот диагноз как предположительный уже на этапе предварительной диагностики.
Основные признаки:
- двусторонний дискомфорт в полости рта или языка (жжение/боли/парестезии);
- симптомы присутствуют почти постоянно в течение дня;
- симптомы отмечаются по крайней мере последние 4-6 месяцев;
Отсутствие любого из вышеперечисленных симптомов не исключает диагноз СЖПР.
Классическая триада симптомов, связанных с СЖПР:
- боль;
- нарушение вкусовых ощущений;
- сухость во рту.
Данные симптомы отмечаются почти непрерывно в течение не менее чем 4-6 месяцев. Полная триада наиболее часто встречается у женщин в перименопаузе и постменопаузе. Другие возрастные группы пациентов могут иметь меньшее количество симптомов (например, два из трех). Для каждого больного набор симптомов, их эмоциональная окраска бывают индивидуальными.
Боль и парестезии (в том или ином виде) являются, как правило, основным симптомом и выявляются почти в 100% случаев.
Боль
Больные описывают болевые ощущения как жжение, покалывание, онемение. Боль имеет двустороннюю локализацию, зачастую - на передних двух третях языка или его кончике. Болевые ощущения могут распространяться на твердое нёбо и губы. Слизистая оболочка щек и дна полости рта являются нетипичными локализациями боли. У пациентов с зубными протезами боль может распространятся на десны.
Степень выраженности боли варьируется от легкой до тяжелой. Она может быть постоянной или возникать только к концу дня. У разных больных еда и напитки могут усугублять симптомы или не оказывать на них влияния. Как правило, жалобы на на усугубление болей при приеме пищи предъявляют пациенты, которые сообщают об одновременном ухудшении симптомов сопутствующего поражения желудочно-кишечного тракта.
У небольшого количества пациентов боль может усиливаться при разговоре.
Типично постепенное нарастание парестезий к вечеру (1-ый тип); они полностью отсутствуют в момент приема пищи и ночью (2-ой тип), если у больного не нарушен сон.
Возможны ремиссии парестезий или их ослабление после проведения курса лечения, изменения окружающей больного обстановки.
Дисгевзия
Симптом встречается максимум в 70% случаев и имеет форму постоянного горького ("металлического") привкуса во рту или измененного восприятия вкусов (снижение ощущения сладости или наоборот, усиление ощущения сладкого или кислого).
Ксеростомия
Выявляется максимум у 64% больных. При этом жалобы на сухость во рту могут отсутствовать, но при тщательном и предметном опросе больные подтверждают наличие симптома.
Ксеростомия, как признак при СЖПР, не может быть объективно подтверждена количественными тестами слюноотделения. Хотя некоторые данные свидетельствуют об изменениях в составе слюны у пациентов с СЖПР, связь этих изменений с симптомами боли или нарушением вкусовых ощущений пока не ясна.
Осмотр должен включать:
- бимануальную пальпацию языка, миндалин и дна полости рта;
- пальпацию челюстей, мышц, лимфоузлов, щитовидной железы;
- тщательный осмотр каждого зуба (косвенные признаки бруксизма);
- оценку прикуса.
При истинном (идиопатическом) СЖПР никаких изменений выявить не удается или отмечается ассоциация с бруксизмом и другими парафункциональными состояниями.
Исследование кожи и ногтей может выявить возможную недостаточность питания, что может быть связано с болями при еде.
При исследовании суставов и кожи возможно обнаружение заболеваний соединительной ткани.
Полное неврологическое обследование должно проводиться с особым вниманием к вероятным сенсорным расстройствам, которые могут указывать, например, на скрытый диабет или дефицит витамина В12.
Диагностика
Синдром жжения полости рта является диагнозом исключения. Таким образом, все известные методы визуализации и исследования не выявляют патологии, которая может быть напрямую связана с имеющимися симптомами.
Лабораторная диагностика
Не существует никаких специфических тестов, способных доказать или опровергнуть диагноз синдрома жжения полости рта (СЖПР). Любые изменения переводят СЖПР из самостоятельной идиопатической патологии в разряд симптомокомплекса при другом заболевании.
У ряда пациентов выявляются изменения состава слюны (например, повышение IgA), но пока не ясно, каким образом это связано с клиникой СЖПР и являются ли эти изменения патогномоничным Патогномоничный - характерный для данной болезни (о признаке).
признаком.
Возможно снижение содержания эстрогена в крови (у женщин в менопаузе), которое может приводить к сухости и атрофии слизистых (в том числе - слизистой рта), но данный признак неспецифичен и нечувствителен, хотя определение его у женщин может быть полезным.
Диабет может приводить к периферической нейропатии, поэтому определение сахара крови и/или гликированного гемоглобина также является обязательным.
Аллергия часто выявляется и даже предполагается в качестве причины заболевания для пациентов с СЖПР 3-го типа (прерывистая симптоматика). Предполагаемыми раздражающими агентами могут служить:
- стоматологические материалы (амальгама, метилметакрилат, хлорид кобальта, цинк и пероксид бензоила);
- компоненты лосьонов (вазелин, сульфат кадмия, октилгаллат, бензойная кислота и пропиленгликоль);
- пищевые аллергены (арахис, каштан, корица, сорбиновая кислота, никотиновая кислота).
В качестве диагностики in vitro контактной аллергии лабораторные тесты могут быть использованы весьма ограниченно.
При анализах крови могут быть выявлены дефицит витаминов группы В (В1,В2, В6 и В12), а также цинка, фолиевой кислоты и железа.
В группе пациентов с СЖПР значительно чаще обнаруживалась инфекция полости рта. Наиболее часто высевались со слизистых оболочек Candida, Enterobacter, Fusospirochetals, Helicobacter pylori, Klebsiella. Следует отметить, что кандидозная инфекция не всегда вызывает видимые повреждения языка.
Таким образом, для диагностики методом исключения может проводиться довольно широкий спектр лабораторных тестов:
- общий анализ крови (включая СОЭ);
- уровень витаминов в сыворотке;
- содержание фолатов в сыворотке;
- ферритин;
- глюкоза в сыворотке крови натощак или HbA1c;
- анализ мочи на глюкозу;
- ТТГ;
- T4;
- тироксинсвязывающий глобулин;
- антитиропероксидаза (АТПО);
- антитела к тиреоглобулину;
- антимикросомальные антитела;
- лютеинизирующий гормон ( ЛГ, лютеотропин, лютропин);
- фолликулостимулирующий гормон (ФСГ);
- сиаловые кислоты;
- ревматоидный фактор;
- антинуклеарные антитела (ANA);
- типичные маркеры для синдрома Шегрена - анти SS-A - SSA/Ro, анти SS-B, - SSB/La, из которых SSB/La является более специфичным;
- бактериологическое исследование языка и слизистой рта, включая бакпосевы на грибки и анаэробы и исследование соскобов.
Изменения цвета слизистой полости рта (гиперпигментация, депигментация)
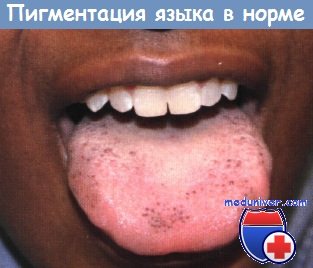
Физиологическая пигментация слизистой, опосредуемая меланоцитами, генетически обусловлена и выражена у лиц афроамериканского и азиатского происхождения, она также усиливается с увеличением возраста. Пигмент может проявляться диффузно или дискретно в форме линейного или пятнистого рисунка. Пигментация обычно сильнее выражена на слизистой оболочке щек вдоль линии прикуса, но может проявляться и на любой структуре в полости рта.
Поствоспалительная гиперпигментация
Поствоспалительная гиперпигментация может развиться после любой травмы слизистой оболочки полости рта. Кроме того, она часто наблюдается в связи с дерматологическими заболеваниями, вызывающими полнослойное поражение слизистых оболочек, такими как плоский лишай и красная волчанка. Пигментные изменения обычно сильнее выражены у лиц с более темной кожей.
Системная и локальная гиперпигментация
Пигментация слизистых оболочек может также дать ключ к диагностике некоторых системных заболеваний. Неравномерная или пятнистая гиперпигментация слизистой часто наблюдается при болезни Аддисона и иногда при акромегалии. При нейрофиброматозе и синдроме МакКьюна-Олбрайта в полости рта могут развиться пятна по типу «кофе с молоком».
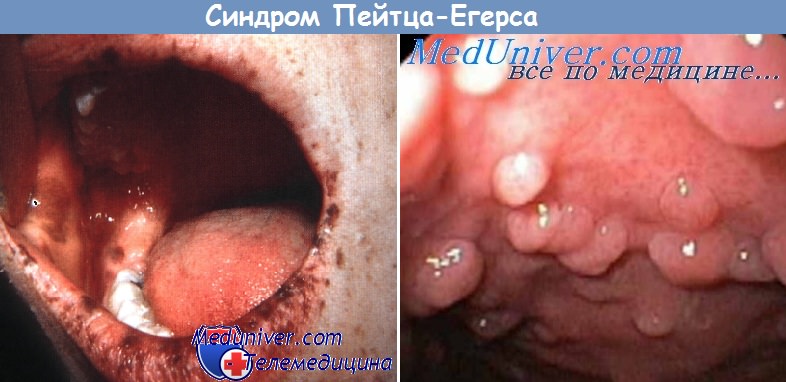
К другим системным заболеваниям, вызывающим пигментацию, относятся болезнь Вильсона, гемохроматоз, синдром Пейтца-Егерса, синдром приобретенного иммунодефицита и меланома. Ее причиной также может стать воздействие тяжелых металлов. Повышать содержание меланина в слизистой полости рта могут также некоторые системно применяемые лекарственные средства, в том числе антималярийные препараты, азитотимидин (зидовудин), пероральные контрацептивы, фенолфталеин, хлорпромазин и хинидин.
Синевато-зеленый пигмент миноциклина иногда может откладываться в деснах с одновременным поражением кожи или изолированно.
К очаговой или диффузной гиперпигментации слизистых оболочек полости рта может привести табакокурение или местное применение препаратов, содержащих тяжелые металлы. Растворы солей серебра, например, нитрата, могут стать причиной черной или серой пятнистой, соединения ртути - сине-серой, а препараты, содержащие олово и бронзу, - коричнево-черной окраски тканей полости рта.
Меланотические пятна
Меланотические пятна чаще всего встречаются на нижней губе, размеры их обычно менее 3 мм. Однако могут поражаться также слизистые оболочки щек, десен и нёба. Эти неопасные пятна обычно представляют собой веснушку, лентиго или пограничный невус, у взрослых их дифференцируют со злокачественной меланомой.
Наличие множественных пятен на губах вызвает подозрение на ряд синдромов и указывает на необходимость тщательного осмотра всей поверхности кожи, а также слизистых оболочек полости рта и гениталий.
Гипопигментация/депигментация
Утрата пигментации чаще всего наблюдается при витилиго, причем наиболее часто поражаются губы. При витилиго в периоральной области нередко развивается изоморфная реакция Кебнера, в результате которой очаги распространяются из уголков рта на внутреннюю поверхность губ, а иногда на всю красную кайму. У людей со светлой кожей очаги депигментации иногда практически незаметны, в то время как при наличии темной кожи они обезображивают внешность.
Витилиго.
Пятно депигментации распространилось с подбородка на красную кайму нижней губы. Меланотические пятна:
а - небольшой пигментный невус был замечен при рождении на левой стороне языка у этого младенца
б - очаги лентиго развились на нёбе Меланотические пятна:
а - на деснах
б - на нижней губе
Заболевания приводящие к пигментным изменениям слизистой полости рта
| Заболевание | Признаки в полости рта и на коже | Сопутствующие признаки |
| Синдром Ложье-Хунцикера | Пигментированные пятна на слизистой полости рта, гениталий; продольная меланонихия | Отсутствуют |
| Синдром Пейтца-Егерса | Пигментированные пятна на губах, слизистой полости рта, гениталий, дистальных участках конечностей; меланонихия, в том числе полосовидная | Гамартоматозные полипы; рак толстого кишечника или поджелудочной железы; опухоли яичников или яичек |
| Комплекс Карни (синдром NAME/LAMB) (от Nevi, Atrial myxomas, Myxoid neurofibroma, Ephelides/Lentigines, Atrial myxoma, Mucocutaneous myxomas, Blue nevi - невусы, атриальные миксомы, миксоидная нейрофиброма, веснушки/ лентиго, атриальная миксома, слизисто-кожные миксомы, голубые невусы) | Веснушки на слизистой полости рта, кожных покровах; невусы,лентиго | Пигментированная узловая адренокорти-кальная болезнь; фиброаденома молочных желез; опухоли яичек, щитовидной железы, гипофиза |
| LEOPARD-синдром (Lentigines, EKG abnormalities, Ocular hypertelorism, Pulmonary stenosis, Abnormalities of genitals, Retardation of growth, Deafness -лентиго, аномалии ЭКГ, глазной гипертелоризм, пульмональный стеноз, аномалии гениталий, задержка роста, глухота) | Очаги лентиго на слизистой полости рта | Задержка психического развития; гипертрофическая обструктивная миокардиодистрофия |
| Синдром множественных лентиго | Пигментированные пятна на коже и на слизистой полости рта | Отсутствуют |
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

