Стрептодермия чем отличается от пиодермии у
Обновлено: 27.04.2024
Пиодермия (от греч. pýon - гной и греч. dérma - кожа) - гнойное поражение кожи, возникающее в результате внедрения в неё гноеродных кокков. Одна из наиболее распространённых кожных болезней.
Что провоцирует / Причины Пиодермии:
Возбудители пиодермий - стафилококки и стрептококки. По этиологическому принципу различают стафилодермии и стрептодермии, которые в свою очередь подразделяются на поверхностные и глубокие.
Патогенез (что происходит?) во время Пиодермии:
Патогенез пиодермий сложен. В патогенезе важную роль играют эндогенные нарушения (сахарный диабет, болезни крови, отклонения в витаминном обмене, желудочно-кишечные расстройства, ожирение, заболевания печени, невропатии и др.), экзогенные воздействия (микротравмы, потертости, охлаждение, перегревание, загрязнение кожи, неполноценное питание и др.) и длительное лечение кортикостероидами и цитостатиками.
Симптомы Пиодермии:
Стафилодермии. Различают следующие разновидности стафилодермий: остиофолликулит, фолликулит, сикоз, эпидемическую пузырчатку новорожденных (поверхностные стафилодермии), фурункул, карбункул и гидраденит (глубокие стафилодермии).
Остиофолликулит - расположенная в устье волосяного фолликула небольшая пустула с плотной покрышкой, из центра которой выстоит волос; по периферии пустула окаймлена узким ободком гиперемии. При распространении нагноения в глубь фолликула остиофолликулит трансформируется в фолликулит, который клинически отличается от первого наличием инфильтрата в виде воспалительного узелка, расположенного вокруг волоса. Остиофолликулиты и фолликулиты могут быть единичными и множественными. Они локализуются на любом участке кожного покрова, где имеются длинные или хорошо развитые пушковые волосы. При инволюции образуется гнойная корочка, по отпадении которой обнаруживается синюшно-розовое пятно, со временем исчезающее.
Стафилококковый сикоз - множественные, кучно расположенные на синюшно-красной и инфильтрированной коже обычно подбородка и верхней губы остмофолликулиты и фолликулиты, находящиеся на различных стадиях эволюции и склонные к длительному, порой многолетнему, рецидивирующему течению.
Эпидемическая пузырчатка новорожденных - высококонтагиозное острое заболевание, поражающее новорожденных в первые 7-10 дней жизни. Характеризуется многочисленными пузырями различной величины с прозрачным или мутным содержимым и тонкой дряблой покрышкой. Поражается весь кожный покров, за исключением ладоней и подошв. Пузыри частью подсыхают с образованием тонких корок или, продолжая увеличиваться в размерах, сливаются друг с другом и вскрываются, приводя к формированию эрозивных поверхностей, иногда захватывающих всю кожу (эксфолиативный дерматит Риттера). Возможно вовлечение в процесс слизистых оболочек. Могут присоединяться общие явления, порой тяжелые, приводящие к летальному исходу.
Фурункул - гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей; клинически представляет собой островоспалительный узел с пустулой на верхушке. При вскрытии обнажается некротический стержень, по отторжении которого образуется язва, заживающая рубцом. Субъективно - боль. Фурункулы могут быть одиночными и множественными, течение их - острым и хроническим. Иногда присоединяются лимфадениты и лимфангиты, лихорадка. При локализации на лице, особенно в носогубном треугольнике, возможны менингеальные осложнения.
Карбункул - плотный глубокий инфильтрат багрово-красного цвета с явлениями резко выраженного перифокального отека, возникающий в результате некротически-гнойного воспаления кожи и подкожной жировой клетчатки. Через образующиеся отверстия выделяется густой гной, смешанный с кровью. По отторжении некротических масс образуется глубокая язва, заживающая грубым рубцом. Субъективно - мучительные боли. Общее состояние, как правило, нарушено. Карбункулы возникают у ослабленных и истощенных лиц на затылке, спине и пояснице. Крайне опасны карбункулы лица.
Гидраденит - гнойное воспаление апокринных потовых желез. В коже (обычно подкрыльцовых впадин) формируется островоспалительный узел, при вскрытии которого выделяется гной. Впоследствии процесс подвергается рубцеванию. Отмечается болезненность. Возможны общие нарушения, особенно при множественных гидраденитах, образующих массивные конгломераты. Гидраденит чаще встречается у полных женщин, страдающих потливостью.
Стрептодермии. Основным морфологическим элементом стрептодермий является фликтена - полость в эпидермисе с тонкой и дряблой покрышкой, заполненная серозно-гнойным или гнойным содержимым, расположенная на гладкой коже и не связанная с сально-волосяным фолликулом. Различают стрептококковое импетиго, буллезное импетиго и вульгарную эктиму.
Стрептококковое импетиго - контагиозное заболевание, поражающее детей и молодых женщин. Характеризуется высыпанием фликтен, окаймленных ободком гиперемии. Нередко покрышка фликтен разрывается с образованием поверхностных эрозий розово-красного цвета, отделяющих обильный экссудат. Экссудат, как и содержимое фликтен, быстро подсыхает с образованием медово-желтых корок, по отпадении которых обнаруживаются розовые пятна, вскоре исчезающие. При прогрессировании фликтены становятся множественными, могут сливаться в обширные очаги, покрытые массивными корками. Отмечается умеренный зуд или легкое жжение. Общее состояние обычно не нарушается. Процесс локализуется на любом участке кожи, чаще на лице, в частности в углах рта в виде трещины (заеда); иногда фликтена подковообразно охватывает ноготь (околоногтевое импетиго). При присоединении стафилококковой инфекции образуются янтарно-желтые пустулы, быстро подсыхающие в толстые рыхлые серозно-гнойные корки, иногда с примесью крови - возникает вульгарное импетиго, отличающееся большой контагиозностью, поражением обширных участков кожи, присоединением фолликулитов, фурункулов и лимфаденитов.
Буллезное импетиго - наиболее тяжелый вариант стрептококкового импетиго; развивается обычно у взрослых на стопах, голенях и кистях. Отличается крупными напряженными пузырями, имеющими серозный или серозно-кровянистый экссудат и толстую покрышку. Кожа вокруг них воспалена. Могут присоединяться лимфангиты, лимфадениты, общие нарушения, изменения в гемограммах.
Вульгарная эктима - единственная глубокая форма стрептодермии; развивается чаще у взрослых на голенях, ягодицах, бедрах и туловище. Возникает крупная глубоко расположенная фликтена с гнойным или гнойно-геморрагическим содержимым, подсыхающим в толстую корку, под которой обнаруживается язва. Заживление поверхностным, реже втянутым рубцом. Количество эктим варьирует от единичных до множественных. У ослабленных лиц они приобретают затяжное течение.
Прогноздля излечения при острых формах, как правило, благоприятный, при хронических, особенно протекающих на фоне тяжелых общих заболеваний, может быть плохим.
Диагностика Пиодермии:
Анамнез и клинические проявления помогают установить диагноз.
Лабораторная диагностика
Параклинические исследования: клинический анализ крови, общий анализ мочи, комплекс серологических реакций на сифилис.
Микробиологические исследования: исследование гноя из очагов поражения с выделением культуры и определением чувствительности к антибиотикам
Иммунологические исследования: определение популяций и субпопуляций Т- и В-лимфоцитов, сывороточных IgA, IgM, IgG и др.
Гистологические исследования.
Рекомендуется также консультация терапевта, эндокринолога, невропатолога.
Визуальные методы диагностики. Определяются более или менее распространенные гнойничковые элементы на коже.
Пиодермии требуют дифференциальной диагностики с сифилисом, васкулитами, туберкулезом, лейшманиозом, трихофитией, опухолями.
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Профилактика Пиодермии:
Гигиенический общий режим, полноценное и регулярное питание, занятия физкультурой и спортом. Лечение общих заболеваний. Предупреждение и немедленная обработка микротравм. Соблюдение правил личной гигиены. Изоляция детей, больных стрептококковым и вульгарным импетиго, из коллективов. Своевременное лечение начальных проявлений.
Первичная профилактика пиодермий включает систематические осмотры лиц, подверженных частым микротравмам, применение на производстве пленкообразующих защитных растворов и паст, своевременную обработку микротравм, оборудование рабочих мест, отвечающее санитарно-гигиеническим нормам, и др.
Вторичная профилактика пиодермий предусматривает регулярную диспансеризацию больных с различными формами пиодермии и противорецидивное лечение: повторные курсы витаминотерапии и ультрафиолетового облучения 2 раза в год, санирование очагов хронической инфекции, санирование зева и носоглотки.
К каким докторам следует обращаться если у Вас Пиодермия:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пиодермии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Показаны клиническая эффективность и безопасность препаратов, содержащих фузидиевую кислоту, в педиатрической практике при лечении пациентов с диффузной стрептодермией, вульгарным импетиго, атопическим дерматитом, осложненном стрептостафилодермией.
Clinical efficiency and safety of the medications containing Fuzidy acid, in pediatric practice in treatment of patients with diffusive streptococcal impetigo, impetigo vulgaris, atopic dermatitis, complicated by streptostaphyloderma.
Пиодермии являются наиболее распространенными кожными заболеваниями во всех возрастных группах. Бактериальные инфекции кожи являются междисциплинарной проблемой, они встречаются в практике хирургов, терапевтов, педиатров, гинекологов. Несмотря на очевидные успехи в разработке методов терапии пиодермий, в педиатрической практике могут возникать определенные трудности при разработке алгоритма лечения, обусловленные особенностями строения детской кожи, распространением сенсибилизации ко многим лекарственным средствам. Кроме того, широкое применение антибиотикотерапии привело к распространению резистентности ко многим препаратам.
В связи с этим особое внимание привлекают лекарственные средства для наружного применения, обладающие достаточной эффективностью и переносимостью. К ним относится фузидиевая кислота [1].
Препарат относится к лекарственным средствам с бактериостатическим типом действия, в высоких дозах в отношении наиболее чувствительных микроорганизмов проявляет бактерицидный эффект. Фузидиевая кислота ингибирует в микробной клетке синтез белка на уровне рибосом, она взаимодействует с так называемым фактором элонгации микробной клетки (фактор элонгации G, у прокариот — белок тип 2), который необходим для процесса транслокации на рибосоме при образовании пептидных связей. Под действием фузидиевой кислоты образуется комплекс фактора элонгации с органическими фосфатами клетки, нарушается функция фактора элонгации, гидролиз гуанозинфосфатов и прекращается процесс удлинения пептидной связи и синтез белка. Фузидиевая кислота не нарушает синтез белка в клетках эукариотов. Резистентность бактерий к фузидиевой кислоте развивается достаточно редко и медленно и, несмотря на длительное использование лекарственных средств, не имеет клинического значения. Среди чувствительных и устойчивых к метициллину стафилококков штаммы, резистентные к фузидиевой кислоте, регистрируются в различных странах в пределах 1–6%. В России, как правило, выделяются чувствительные штаммы. За последние годы препарат приобретает основное значение в терапии инфекций стафилококковой и стрептококковой этиологии, так как эффективен в отношении большинства полирезистентных штаммов.
В ранее представленных наблюдениях показана эффективность фузидиевой кислоты при пиодермиях [1], а в комбинации с топическими глюкокортикоидами — при аллергических дерматозах, сопровождающихся значительным распространением патогенной микрофлоры [2–5]. Представлены доказательства безопасности применения лекарственных средств, содержащих фузидиевую кислоту [4, 5].
В клинической практике используются препараты, содержащие фузидиевую кислоту: мазь и крем Фуцидин, а также комбинированные с топическими стероидами: мазь и крем Фуцикорт (с добавлением бетаметазона валерата), крем Фуцидин Г (с добавлением гидрокортизона).
Целью настоящего исследования было изучение клинической эффективности и безопасности препаратов, содержащих фузидиевую кислоту, в педиатрической практике.
Материалы и методы
Под нашим наблюдением находилось 56 детей в возрасте от 4 до 14 лет, в том числе 32 девочки, 24 мальчика. Диффузная стрептодермия была диагностирована у 12 пациентов, вульгарное импетиго — у 11 (у 6 детей — развившееся на фоне аллергического дерматита, у 5 — на фоне токсидермии), атопический дерматит, осложненный стрептостафилодермией, — у 33 пациентов.
Двум детям, страдавшим диффузной стрептодермией, ранее назначали синтомициновую эмульсию, при этом какого-либо терапевтического эффекта не отмечалось. Пациенты, страдавшие вульгарным импетиго, ранее получали антигистаминные и десенсибилизирующие средства внутрь, наружно — топические глюкокортикоидные средства, без выраженного эффекта. Все пациенты, страдавшие атопическим дерматитом, ранее получали повторные курсы антигистаминных, десенсибилизирующих средств внутрь и парентерально, наружно — топические глюкокортикоидные средства, анилиновые красители — с кратковременным терапевтическим эффектом. Десять пациентов ранее какой-либо терапии не получали.
Во всех случаях имелись характерные внешние клинические признаки перечисленных заболеваний. Пациенты с вульгарным импетиго и атопическим дерматитом предъявляли жалобы на зуд в очагах поражения.
Пациентам, страдавшим диффузной стрептодермией, назначали на очаги поражения на лице — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцидин.
Пациенты, страдавшие вульгарным импетиго, атопическим дерматитом, получали антигистаминные препараты, десенсибилизирующие средства. На очаги поражения на лице наружно назначали — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцикорт.
При проведении терапии оценивалась переносимость и эффективность лечения, а также показатели периферической крови, мочи.
Результаты
Непосредственное нанесение наружных средств, содержащих фузидиевую кислоту, не сопровождалось отрицательными эмоциями, беспокойством детей на протяжении всего курса терапии.
К концу 3-го дня от начала терапии у всех пациентов был отмечен регресс пиококковых высыпаний, уменьшение субъективных ощущений. На 10-й день терапии у всех пациентов, страдавших диффузной стрептодермией и вульгарным импетиго, отмечено выздоровление. У 16 пациентов, страдавших атопическим дерматитом, отмечено значительное улучшение, у 17 — улучшение.
Все наблюдавшиеся нами дети лечение переносили хорошо, побочных реакций и нежелательных явлений отмечено не было. Какого-либо негативного влияния терапии на показатели периферической крови и мочи отмечено не было.
Представленные результаты подтверждают высокую эффективность и безопасность фузидиевой кислоты при гнойничковых поражениях кожи. Использование различных лекарственных форм, содержащих фузидиевую кислоту, отличалось высокой комплаентностью.
Во всех случаях диффузной стрептодермии в результате монотерапии достигнуто выздоровление.
Использование комбинированных препаратов в комплексной терапии позволило достичь выздоровления при вульгарном импетиго и выраженных положительных результатов при столь тяжелом хроническом дерматозе, как атопический дерматит.
Для педиатрической практики особенно важна возможность выбора различных лекарственных форм препарата. Так, мазь Фуцидин была эффективна при назначении на очаги поражения диффузной стрептодермии на туловище, руках, ногах. Применение негалогенизированного топического стероидного средства с высоким уровнем безопасности — гидрокортизона в сочетании с фузидиевой кислотой (крем Фуцидин Г) позволило достичь положительных результатов при назначении его на очаги поражения на лице у детей при диффузной стрептодермии, вульгарном импетиго, атопическом дерматите. При выраженном зуде, сопровождавшем атопический дерматит, на очаги на туловище, руках, ногах оказалось эффективным использование мази Фуцикорт.
Курс лечения составил 10 дней, для достижения терапевтических результатов не потребовалось дополнительного назначения антибактериальных препаратов внутрь либо парентерально.
С другой стороны, достигнутый терапевтический эффект косвенно доказывает отсутствие резистентности стафилококковой и стрептококковой микрофлоры кожи к фузидиевой кислоте.
Отмечена хорошая переносимость как монотерапии, так и комплексного лечения с использованием фузидиевой кислоты.
Заключение
Анализ данных литературы и собственные наблюдения свидетельствуют о высокой безопасности и эффективности наружных средств, содержащих фузидиевую кислоту. В педиатрической практике целесообразно использовать различные лекарственные формы с учетом клинической картины и локализации процесса.
Выводы
- При первичных и вторичных пиодермиях у детей эффективно и безопасно применение препаратов, содержащих фузидиевую кислоту.
- При диффузной стрептодермии эффективна монотерапия препаратами фузидиевой кислоты, при вульгарном импетиго и атопическом дерматите — комплексная терапия с применением антигистаминных и десенсибилизирующих средств.
- В зависимости от клинических проявлений и локализации очагов поражения следует выбирать соответствующую лекарственную форму. Так, на очаги поражения на лице целесообразно использовать крем Фуцидин Г, на очаги на туловище, руках, ногах — при пиодермии мазь Фуцидин, при атопическом дерматите — мазь Фуцикорт.
Литература
- Schofer H., Simonsen L. Fusidic acid in dermatology: an updated review // Eur. J. Dermatol. 2010, Jan-Feb; 20 (1), p. 6–15.
- Веселова Л. В., Хамаганова И. В., Савина М. И. Лечение аллергодерматозов // Врач. 2007, № 2, с. 35–38.
- Alsterholm M., Flytstrom I., Bergbrant I. M., Faergemann J. Fusidic acid-resistant Staphylococcus aureus in impetigo contagiosa and secondarily infected atopic dermatitis // Acta Derm Venereol. 2010; 90 (1), p. 52–57.
- Fernandes P., Pereira D. Efforts to support the development of fusidic acid in the United States // Clin Infect Dis. 2011, 52, suppl. 7, s. 542–546.
- Rortveit S., Skutlaberg D. H., Langeland N., Rortveit G. Impetigo in a population over 8,5 years: incidence, fusidic acid resistance and molecular characteristics // J Antimicrob Chemother. 2011, vol. 66 (6), p. 1360–1364.
И. В. Хамаганова, доктор медицинских наук, профессор
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития России, Москва
Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность. Если пиодермия протекает с вовлечением глубоких слоев кожи, то после нее остаются стойкие рубцовые и пигментные изменения.
МКБ-10



Общие сведения
Пиодермии объединяют в себе гнойно-воспалительные кожные болезни, причиной которых является гноеродная микрофлора – пиококки, стафилококки и стрептококки. Примерно треть всех кожных заболеваний составляют различные пиодермии; первичные пиодермии возникают при поражении здоровой кожи, а вторичные являются осложнением заболеваний, при которых возможны повреждения кожи из-за зуда. Пиодермиями осложняется чесотка, экзема, а так же сахарный диабет и хроническая почечная недостаточность.
При неосложненных пиодермиях поражения кожи неглубокие и после выздоровления кожный покров полностью восстанавливается; если пиодермии принимают хроническое или затяжное течение, в процесс вовлекаются глубокие слои кожи, то остаются рубцы и пигментные пятна.
Причины пиодермий
На коже человека постоянно присутствует большое количество микроорганизмов, какие-то из них являются нормальной микрофлорой кожи, какие-то сапрофитной и транзиторной микрофлорой, которая при снижении защитных функций кожи способна вызывать пиодермии. В результате жизнедеятельности микроорганизмы выделяют ферменты, эндо- и экзотоксины, что и вызывает местную реакцию в виде пиодермий.
В патогенезе пиодермий важное место занимают условия труда и особенности кожи человека, возраст и состояние иммунной системы; снижение иммунологической реактивности человека и несоблюдение личной гигиены увеличивает вероятность возникновения пиодермий. В большинстве случаев пиодермии вызывает сапрофитная микрофлора, а потому пациенты не представляют опасности для окружающих.
Микротравмы, стрессовые ситуации, перегревание или переохлаждения являются факторами, которые снижают защитные функции кожи и повышают вероятность пиодермий; в группу риска попадают люди, страдающие сахарным диабетом, патологиями пищеварительной системы, нарушениями функции кроветворения и витаминного баланса, ожирение и истощение также угнетают местный иммунитет.
Кожа, склонная к выработке излишнего количества кожного сала, что случается при нарушениях ЦНС, наиболее уязвима для пиококков, так как изменение химического состава кожного сала снижает стерилизационные свойства кожи. Изменение гормонального фона или прием корткостероидов приводят к общим заболеваниям, которые являются предрасполагающими к пиодермиям.
Классификация пиодермий

Пиодермии классифицируют в зависимости от глубины и тяжести поражения, а так же в зависимости от возбудителя. Поверхностные пиодермии проявляющиеся остиофолликулитами, сикозами кожи – это чаще всего стафилодермии. Поверхностные стрептодермии и смешанные пиодермии клинически проявляются в виде импетиго вульгарного.
Глубокие стафилодермии проявляются в виде глубоких фолликулитов, гидраденитов, фурункулеза и карбункулеза. Глубокие воспаления кожи стрептококковой инфекцией заканчиваются язвенными поражениями кожи, протекающими по типу эктимы вульгарной. Язвенно-вегетатирующие хронические формы глубоких пиодермий чаще всего вызываются смешанной микрофлорой.
Лечение пиодермии

Лечением пиодермии занимается дерматолог. При пиодермиях волосы в очаге инфекции и вокруг него состригают, но не бреют, чтобы не допустить обсеменения патогенной микрофлорой участки здоровой кожи; если пиодермия носит генерализованный характер, то запрещаются водные процедуры, в том числе и мытье. Контакт с водой крайне не желателен, особенно в острой фазе заболевания.
Кожу вокруг пораженного участка обрабатывают спиртовыми растворами анилиновых красителей и дезинфектантами, хороший эффект оказывает салициловая кислота и раствор перманганата калия. Несмотря на то, что контакт с водой запрещен, ежедневно нужно тщательно мыть руки и обрабатывать ногти 2% раствором йода, чтобы предотвратить распространение инфекции, а также протирать здоровую кожу влажной губкой.
Питание в период лечения должно быть сбалансированным, лучше перейти на молочно-растительную диету, полностью исключить из меню экстрактивные вещества и алкоголь, ограничить употребление соли и простых углеводов. Если пациент ослаблен, имеет сопутствующие заболевания или пиодермия принимает затяжной или хронический характер течения, при присоединении симптомов интоксикации, медикаментозное лечение пиодермии целесообразно проводить антибактериальными препаратами. Перед назначением антибиотика проводят бакпосев отделяемого или соскоба, определяют возбудителя и его чувствительность к препаратам. Антибиотики пенициллинового ряда практически не назначают из-за их низкой эффективности, макролиды и тетрациклины дают хороший терапевтический эффект, но эритромицин и тетрациклин нежелательно применять для лечения детей и беременных.
Лечение комбинированными антибактериальными препаратами и цефалоспоринами (цефотаксим и др) назначают при инфицировании смешанной микрофлорой, так как эти препараты обладают широким спектром действия и устойчивы к изменчивости бактерий. Курс и дозировка препаратов назначаются индивидуально, исходя из тяжести течения пиодермий, обычно прием антибиотиков не должен быть меньше недели. Сульфаниламидные препараты менее эффективны при пиодермиях, но если у пациента непереносимость антибиотиков, то назначают сульфаметоксазол+триметоприм, сульфомонометоксин в нужных дозировках.
Активная специфическая иммунотерапия в сочетании с антибиотикотерапией и местным лечением дает хорошие результаты, особенно при хронических и вялотекущих процессах. Подкожное введение анатоксинов, специфических антигенов, стафилопротектинов два раза в неделю проводят в условиях поликлиники или в стационаре, если пациент находится на госпитальном лечении.
Для стимуляции неспецифического иммунитета прибегают к аутогемотрансфузии, переливанию компонентов крови, ультрафиолетовому облучению крови (УФОК); такие препараты как метилурацил, настойка лимонника и экстракт элеутерококка тоже стимулируют иммунную систему. Если имеются иммунные нарушения, то лечение пиодермий целесообразно проводить с назначением иммуностимуляторов группы препаратов тимуса; препаратов гамма-глобулинов и стимуляторов выработки интерферона. Витаминотерапия показана при всех видах пиодермий.
Профилактика пиодермий
Профилактика как для лиц, у которых нет в анамнезе гнойничковых заболеваний, так и для лиц с рецидивами пиодермий в анамнезе, заключается в соблюдении правил личной гигиены, в организации предупреждающих мер в быту и на производстве. Соблюдение санитарно-технических и санитарно-гигиенических норм на производстве существенно снижают заболеваемость пиодермиями в отдельно взятом учреждении. Кроме того своевременная обработка травм и микротравм позволяет исключить дальнейшее инфицирование ран и развитие пиодермий.
Регулярные профилактические медицинские осмотры с целью выявления хронических заболеваний пищеварительной системы, ЛОР-органов позволяют назначить лечение и не допустить развитие вторичных пиодермий. Для больных сахарным диабетом профилактика пиодермий заключается в более тщательном уходе за кожей, в своевременном ее увлажнении, чтобы не допускать мацерации и образования микротравм, так как при сахарном диабете даже небольшая царапина зачастую становится причиной обширных и глубоких пиодермий.
Глубокая пиодермия – группа гнойно-воспалительных поражений кожи (преимущественно ее глубоких слоев – дермы), обусловленных инфицированием тканей стафилококками, стрептококками или смешанной микрофлорой. Симптомы заболевания различаются в зависимости от выраженности воспаления и характера возбудителя, но обязательно включают в себя отек, болезненность, покраснение и образование гноя. Диагностика глубокой пиодермии основывается на внешних кожных проявлениях и микробиологических исследованиях для идентификации возбудителя. В лечении широко применяются хирургические приемы для обеспечения оттока гноя, местные и общие антибиотики, противомикробные и антисептические средства.
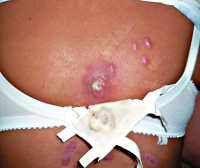
Общие сведения
Глубокая пиодермия – гнойное заболевание кожных покровов, особенностью которого является поражение дермы, подкожной клетчатки, глубоко расположенных волосяных фолликулов, потовых и сальных желез. Это состояние является одной из наиболее распространенных патологий в дерматологии – по разным данным, на нее приходится от 30 до 40% всех дерматологических заболеваний. Практически каждый человек минимум несколько раз в жизни страдал от проявлений различных форм глубокой пиодермии. Это объясняется высокой распространенностью возбудителей (стафилококков и стрептококков), их вирулентностью, огромным разнообразием штаммов. В большинстве случаев глубокая пиодермия не угрожает жизни человека и даже излечивается самостоятельно без специальной терапии, но иногда она может быть причиной интоксикации, источником метастатических гнойных очагов и даже причиной сепсиса.

Причины глубокой пиодермии
В широком плане, глубокая пиодермия – поражение кожи, обусловленное гноеродной микрофлорой, к которой относят стафилококков, стрептококков, синегнойную палочку и некоторые другие микроорганизмы. Однако более 95% случаев заболевания вызываются именно кокковой флорой, так как она широко распространена в окружающей среде и отчасти представлена даже на поверхности кожи здорового человека. При проникновении в ткани кожи через микротрещины, повреждения эпидермиса, вдоль волосяных стержней и по протокам кожных желез микроорганизмы начинают бурно размножаться. Выделяемые ими в процессе жизнедеятельности ферменты и различные токсины вызывают деструкцию клеток кожи. В результате этих процессов формируется первичный очаг, расположенный в дерме – симптомов глубокой пиодермии на этом этапе не наблюдается.
Сами микроорганизмы и выделяемые ими ферменты обладают сильными иммуногенными свойствами, поэтому практически сразу после формирования первичного очага происходит незамедлительная реакция иммунной системы. Традиционно первыми на инфицирование реагируют тканевые макрофаги, затем путем хемотаксиса в будущий очаг глубокой пиодермии попадают нейтрофилы, а затем и другие иммунокомпетентные клетки. Выделяемые ими биологически активные вещества приводят к местному отеку, покраснению, появлению болезненных ощущений. Клинически это соответствует первой стадии глубокой пиодермии – образованию воспалительного очага, который может иметь тенденцию к расширению.
На определенном этапе иммунитету удается локализовать воспаление, и его распространение в тканях останавливается. Нейтрофилы атакуют патогенные микроорганизмы и отчасти собственные ткани (вторичная альтерация) в очаге с формированием гноя – субстанции, состоящей из «осколков» возбудителей, разрушенных собственных клеток и погибших нейтрофилов. Развитие глубокой пиодермии облегчается при ряде обстоятельств – пониженном иммунитете, сахарном диабете, истощении, гиповитаминозах и других ослабляющих организм состояниях. Немаловажную роль играет пренебрежение правилами личной гигиены, избыточная продукция кожного сала, местное переохлаждение кожи. Для лиц с пониженным иммунитетом глубокая пиодермия опасна тем, что способна вызывать сильные поражения, стать причиной различных осложнений, некоторые из которых могут напрямую угрожать жизни человека.
Симптомы глубокой пиодермии
Существует несколько клинических разновидностей глубокой пиодермии, которые характеризуется разными возбудителями, выраженностью симптомов и типом поражаемых тканей. Все формы этого заболевания по характеру микрофлоры, вызвавшей воспаление, делят на стафилодермии, стрептодермии и смешанные разновидности, которые иногда называют стрептостафилодермиями. К глубоким пиодермиям, вызванным стафилококками, относят фурункулы, карбункулы, гидрадениты и глубокий фолликулит. Глубокие стрептодермии представлены вульгарной эктимой, а воспаления из-за смешанной микрофлоры – хронической язвенно-вегетирующей пиодермией.
Фурункул – разновидность глубокой пиодермии, особенностью которой является поражение волосяного фолликула гнойно-некротического характера с переходом на окружающие ткани. Его развитию может предшествовать поверхностное гнойное воспаление (фолликулит), однако возможно и первичное развитие глубокого процесса. На участке кожи, окружающей волос, формируется сначала очаг багрового цвета размером от нескольких миллиметров до 1-2 сантиметров, болезненный и плотный, его температура заметно выше окружающих кожных покровов. Затем глубокая пиодермия такого типа сопровождается появлением гноя, в центре которого будет стержень из некротизированной ткани. Гнойно-некротическое содержимое отторгается через 3-10 дней, на месте поражения кожи формируется небольшая язва, которая быстро рубцуется.
Карбункул – более тяжелая разновидность глубокой пиодермии, вызываемая стафилококковой флорой и характеризующаяся поражением глубоких слоев дермы и подкожной жировой клетчатки. В глубине кожи возникает плотный инфильтрат, кожные покровы над ним приобретают синюшно-багровый оттенок, становятся горячими и болезненными. Через несколько дней в очаге глубокой пиодермии начинают формироваться пустулы, происходит выделение гноя и некротических стержней, на месте поражения образуется язва. Все это сопровождается выраженными общими симптомами – интоксикацией, лихорадкой, болями стреляющего характера в месте карбункула. Отмечается регионарный лимфаденит и лимфангит. После разрешения этой формы глубокой пиодермии на месте поражения остается заметный рубец.
Гидраденит – форма глубокой пиодермии, при которой поражаются апокриновые потовые железы с развитием гнойного воспаления. Из-за этого характерная локализация патологических очагов – подмышечные впадины, околососковая и аногенитальная области. Гидраденит начинается с развития болезненного узла синюшного цвета, который за несколько дней значительно увеличивается в размерах и самопроизвольно вскрываются с выделением обильного количества гноя. Затем происходит постепенное заживление, рубцы образуются в крайне редких случаях. При этой форме глубокой пиодермии также отмечается регионарный лимфаденит и лимфангит, но общие симптомы выражены слабо. Гидрадениты, особенно в области подмышечных впадин, склонны к частым рецидивам.
Глубокий фолликулит – одна из наиболее легких форм глубокой пиодермии, которая отличается от обычного фолликулита более выраженным поражением волосяных луковиц. Симптоматика в целом сходна с фурункулом, однако проявления менее выраженные, общих симптомов практически никогда не наблюдается. Главный диагностический критерий, позволяющий дерматологу отличить фурункул от глубокого фолликулита – отсутствие гнойно-некротического воспаления, так как не образуется характерный некротический стержень.
Вульгарная эктима – форма глубокой пиодермии, вызываемая стрептококковой микрофлорой. Чаще всего поражает кожу голени у ослабленных больных, в крайне редких случаях возникает у здоровых людей. Эктима начинается с образования на поверхности кожных покровов пустулы с мутным содержимым серозного, иногда геморрагического характера. Затем пустула исчезает и на ее месте формируется типичный очаг глубокой пиодермии – болезненная язва с выраженным воспалительным ободком вокруг, дно образования покрыто слоем гноя. Через 2-3 недели после появления язвы начинается ее постепенное рубцевание с развитием заметного шрама.
Хроническая язвенно-вегетирующая пиодермия – кожное заболевание, возбудителями которого является смешанная микрофлора, наибольшую роль в развитии патологии играет золотистый стафилококк и стрептококки группы А. Глубокая пиодермия такого типа чаще всего развивается у ослабленных больных – истощенных лиц, страдающих алкоголизмом, пожилых людей. Характеризуется образованием на нижних конечностях эрозий неправильной формы с рваными краями, окруженных воспаленной кожей. Дно язвенных образований покрыто гноем, часто возникают выделения с неприятным зловонным запахом. Эрозии длительное время не заживают и склонны к частым рецидивам или поражению других участков кожных покровов.
Осложнениями любой разновидности глубокой пиодермии могут быть метастатические гнойные поражения регионарных лимфатических узлов и отдаленных органов. Особенно опасны в этом отношении глубокие фолликулиты и фурункулы, возникающие в пределах носогубного треугольника – имеющиеся там анастомозы кровеносных сосудов способствуют заносу инфекции в головной мозг и его оболочки. У ослабленных больных на фоне глубокой пиодермии могут возникать флегмоны и сепсис, являющиеся жизнеугрожающими состояниями. В редких случаях возможно развитие токсического шока.
Диагностика глубокой пиодермии
Диагностика различных форм глубокой пиодермии осуществляется посредством осмотра дерматолога (иногда может потребоваться консультация хирурга). Из дополнительных методов исследования наиболее часто применяют посев гноя для определения характера возбудителя и для выяснения его чувствительности к антибактериальным средствам. При развитии общих симптомов также в ряде случаев необходимо проведение общего анализа крови, в самых тяжелых случаях – бакпосев крови для диагностики сепсиса. Результаты осмотра зависят от формы глубокой пиодермии и стадии ее развития – это может быть просто воспалительный очаг, сформировавшийся гнойник, ранка или язва с гнойным отделяемым. При посеве определяются стафилококки или стрептококки, может обнаруживаться смешанная микрофлора. Микробиологические исследования посевов могут определить вид и штамм возбудителя, а также его чувствительность к антибиотикам.
Если имеется повышение температуры, головная боль, слабость то необходимо проведение общего анализа крови. Обычно при глубокой пиодермии определяются легкие неспецифические признаки воспаления – повышение скорости оседания эритроцитов, небольшой лейкоцитоз. В более тяжелых случаях наблюдаются уже выраженные изменения – значительный рост СОЭ, выраженный лейкоцитоз, выявляются изменения в распределении нейтрофилов. В крови появляется множество юных форм этой фракции лейкоцитов, что носит название нейтрофильного сдвига влево. Если есть подозрения, что глубокая пиодермия стала причиной сепсиса, производят посев крови на питательные среды – в норме кровь человека абсолютно стерильна, рост культур говорит о наличии возбудителя в крови. Для диагностики таких осложнений, как метастатические гнойные очаги могут применяться ультразвуковые, рентгенологические и другие методы клинических исследований.
Лечение глубокой пиодермии
При незначительных по выраженности гнойных поражениях без общих проявлений интоксикации рекомендуется ждать самопроизвольного разрешения глубокой пиодермии. Лечебные мероприятия сводятся к недопущению осложнений. При наличии волос вокруг гнойного очага их нужно аккуратно состричь – использование бритвы может привести к распространению инфекции. Мыть участок с очагом глубокой пиодермии не рекомендуется, допустимо только протирать кожу вокруг него дезинфицирующими растворами (хлоргексидином, раствором салициловой кислоты). Строго запрещается без участия дерматолога или хирурга самостоятельно вскрывать гнойник или каким-либо способом ускорять отделение гноя – это может привести к диссеминации возбудителя.
Если глубокая пиодермия характеризуется развитием крупных очагов с появлением общих симптомов (лихорадка, слабость, головные боли), то необходимо назначение антибактериальных средств, таких как эритромицин, тетрациклин, линкомицин – предварительно желательно сделать бактериальный посев и определить препарат, к которому наиболее чувствителен данный микроорганизм. Также при глубокой пиодермии применяют и противомикробные средства из группы сульфаниламидов – например, сульфаметоксазол+триметоприм. В последние годы в тяжелых случаях гнойных поражений кожи используют и иммунологические препараты – стафилококковый анатоксин, антистафилококковую гипериммунную плазму и ряд других.
При глубоком расположении значительного по размерам очага пиодермии прибегают к хирургическому вскрытию полости гнойника для формирования дренажа и оттока гноя. Кроме того, это позволяет доставлять антисептические и антибактериальные препараты непосредственно в область поражения, что ускоряет лечение. Вскрытие очага глубокой пиодермии должно происходить в стерильном помещении и осуществляться квалифицированным гнойным хирургом.
Прогноз и профилактика глубокой пиодермии
В большинстве случаев прогноз при развитии различных форм глубокой пиодермии благоприятный – после отделения гноя происходит заживление очага, довольно часто с образованием рубцов. Однако у ослабленных больных с низким уровнем иммунитета возможно развитие осложнений, некоторые из которых могут угрожать жизни и требуют лечения в условиях стационара. Для профилактики развития глубокой пиодермии необходимо придерживаться правил личной гигиены, своевременно обрабатывать кожные повреждения (ссадины, порезы) антисептиками. Кроме того, важно устранять возможные источники инфекции в организме – кариозные зубы, хронические инфекции ЛОР-органов.

Пиодермия (от древнегреческого πύον — гной и δέρμα — кожа) — это одно из наиболее часто встречающихся заболеваний кожи, которое является неприятным и часто сложным в лечении. Пиодермия — гнойное заболевание кожи, вызываемое деятельностью гноеродных кокков.
Пиодермия может протекать остро и хронически. Пиодермии могут иметь ограниченный и распространенный характер, быть поверхностными и глубокими. Наличие стрептококков и стафилококков на коже здорового человека — нормальное явление. Заболевание развивается под воздействием определенных причин.
Причины развития пиодермии и виды заболевания
Пиодермия может появиться первично на здоровой коже или вторично вследствие развития другого заболевания, особенно того, которое вызывает зуд. Предрасполагающими факторами являются:
- мелкие травмы кожи (ссадины, порезы, расчёсы);
- недостаточное соблюдение гигиены;
- частые переохлаждения или перегревания;
- эндокринные нарушения (избыток андрогенов);
- нарушения ЦНС;
- сахарный диабет;
- заболевания крови;
- наследственный фактор;
- ожирение, нарушение функции ЖКТ;
- заболевания печени;
- голодание, гиповитаминоз;
- нервопатии.

Различают стафилопиодермии (вызванные стафилококками) и стрептопиодермии (вызванные стрептококками). Но бывает и поражение кожи сразу обоими видами кокков — стрептостафиллодермия.
Стафилодермии развиваются обычно около волосяных фолликулов, сальных желез и апокриновых желез. Это остиофолликулит, фолликулит, сикоз. Острые стрептодермии: импетиго, диффузная поверхностная стрептодермия и эктима. Хронические: простой лишай лица.
Стрептодермиям характерно поражение верхних слоев кожи с образованием на пораженном участке тонкостенного пузырька с мутным содержимым и воспалением вокруг. Пузырьки обычно засыхают, образовывая серозно-гнойную корочку, которая позже отпадает.
Полезная информация по теме:
- Вызов дерматолога на дом
- Грибковые инфекции
- Сыпь на теле
- Венерические болезни
- Как сдать анализы
- Удаление бородавок
- Удаление кондилом
- Анализы на ИППП
- Удаление папиллом
- Кожная сыпь
- Пиодермия
- Строение кожи
- Анализы на грибы
- Диагностика половых инфекций
Лечение пиодермии
Лечение пиодермии назначает дерматолог после определения ее вида, исходя из локализации процесса, его запущенности и формы протекания заболевания. К специфическим средствам относятся:
- стафилло- и стрептококковые вакцины;
- антистафилококковый иммуноглобулин;
- антибиотики, сульфаниламиды.
- аутогемотерапия;
- лактотерапия;
- поливитамины;
- иммунотерапия;
- ультрафиолетовое облучение;
- противовоспалительные, антисептические мази, крема, растворы.
Лечение крайних форм: фурункула, карбункула, гидраденита может быть только хирургическим, после чего назначается консервативное лечение.
Прогноз излечения при острых формах, в основном, благоприятный. При хронических формах, особенно развивающихся на фоне тяжелых заболеваний, прогноз может быть менее оптимистичным.
Лечение пиодермии в частной клинике

Лечение пиодермии часто бывает сложным и длительным процессом. Успех лечения и его продолжительность во многом зависят от профессионализма врача-дерматолога. Часто приходится выявлять и лечить основное заболевание, приведшее к кожному воспалению.
Частные медицинские учреждения в Москве имеют многолетний опыт успешного лечения заболеваний кожи. Вы можете пройти платно диагностику и весь комплекс лечения. При необходимости хирургического лечения заболеваний кожи — в частных клиниках будет проведено такое лечение с соблюдением всех норм асептики и антисептики. В частной клинике возможен вызов дерматолога на дом.
Для вызова дерматолога на дом вы можете связаться с нашей Справочной по частным клиникам в Москве «Ваш доктор» и обсудить время прихода дерматолога к вам домой. У нас также можно найти дерматолога в близком к вашему проживанию районе и записаться на прием в клинике в удобное для вас время.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология - наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Читайте также:

