Синеет кожа на груди что это
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтые пятна на коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кожа – это самый большой орган человеческого организма, который выполняет ряд функций: защитную (барьерную), секреторную, терморегуляционную, дыхательную, иммунную, экскреторную. Кроме того, кожа - важнейшее рецепторное поле нашего организма, поскольку в ней находится множество нервных окончаний.
Цвет кожи определяется несколькими факторами - количеством пигмента, вырабатываемого специальными клетками кожи (меланоцитами), кровенаполнением сосудов кожи (чем меньше кровоток в поверхностных сосудах, тем бледнее кожа), а также отложением в ней различных веществ, поступающих в организм извне или образующихся в процессе жизнедеятельности человека.
Разновидности пятен на коже
При описании различных изменений кожи, в том числе пятен, используется множество характеристик.
Пятна различаются по цвету - желтоватые, красноватые, коричневые, «кофе с молоком» и даже зеленые и синюшные.
Элементы могут быть единичными или множественными, располагаться локально на отдельной части тела или диффузно по всей его поверхности.
Желтые пятна могут возникать первично или как результат развития других морфологических элементов (папул, пузырьков и т.д.).
Возможные причины появления желтых пятен на коже
Изменение цвета кожи чаще всего обусловлено чрезмерной продукцией меланина. Это происходит из-за увеличения количества меланоцитов на определенном участке кожи, их местной активации (в результате, например, воспалительных процессов в данной области) и общей активации – под действием ультрафиолетовых лучей, гормонов и других биологически активных веществ, образующихся в организме.
При нарушении работы эндокринной системы сначала изменения цвета носят локальный характер и имеют вид небольших пятен, которые далее распространяются по всей поверхности тела.
Чрезмерное потребление продуктов и биологических добавок, содержащих каротин, может приводить к появлению желтоватого оттенка кожи диффузно или локально.
Желтые пятна на коже могут сформироваться у заядлых курильщиков. Как правило, они располагаются на пальцах, которыми человек держит сигарету. Их образование связано с местным токсическим действием никотина и смол, содержащихся в сигаретах.
Стоит упомянуть и о веснушках, которые, конечно, не являются заболеванием, но имеют желтый или желтовато-рыжий цвет.
Как правило, они появляются еще в детском возрасте у людей со светлой кожей.
Заболевания, при которых могут появиться желтые пятна на коже
Гиперпигментированные желтовато-коричневые пятна могут стать следствием разрешения первичных кожных элементов на коже после кори или грибковых инфекций.
Хлоазма (желтоватые пятна, часто локализующиеся на коже лица) формируется при патологиях печени (хроническом гепатите, циррозе), женских половых органов (эндометрите, сальпингите и др.), при нарушении менструального цикла, а также часто возникают во время беременности.

Линейная (так называемая темная линия) или мелкопятнистая гиперпигментация на лбу, похожая на хлоазму, цвета «кофе с молоком» может быть ассоциирована с опухолями головного мозга и сирингомиелией.
Другим заболеванием, для которого характерно наличие пятен цвета «кофе с молоком», является нейрофиброматоз. Кроме специфической гиперпигментации кожи могут появиться нейрофибромы и другие доброкачественные новообразования.
Желтоватые пятна вокруг рта (пигментный околоротовой дерматоз Брока) нередко возникают на фоне заболеваний желудочно-кишечного тракта и неврозов.
Одним из проявлений синдрома Блоха–Сульцбергера (наследственное недержание пигмента) становится появление желтых пятен, расположенных по боковым поверхностям туловища и на конечностях.
Гиперпигментированные пятна могут быть проявлением новообразований кожи, крови и других органов и систем, а также различных эндокринных заболеваний – например, болезни Аддисона (недостаточности надпочечников) и патологий щитовидной железы.
К каким врачам обращаться при появлении желтых пятен на коже
Чтобы разобраться в причинах появления желтых пятен на коже, потребуется консультация дерматолога или эндокринолога .
Диагностика и обследования при появлении желтых пятен на коже
Установление причин локального пожелтения кожи начинается с выяснения возможных провоцирующих факторов. Затем врач назначает исследования, которые помогут установить или дифференцировать диагноз.
-
Клинический анализ крови с определением лейкоцитарной формулы позволяет выявить анемию и другие поражения системы крови, в т.ч. заподозрить лейкозы, а также признаки воспалительного процесса в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
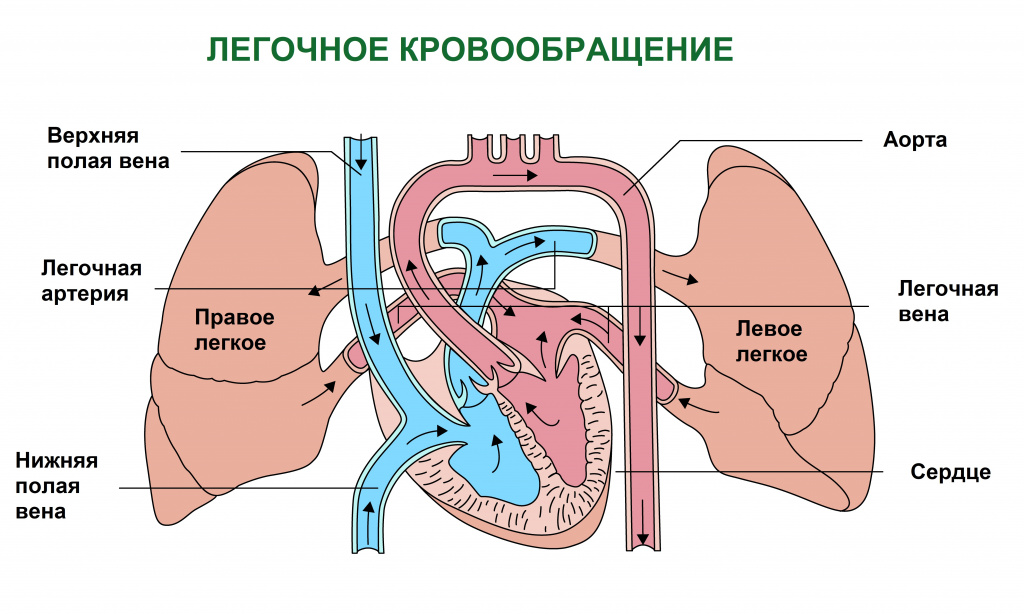
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
На сервисе СпросиВрача доступна консультация онколога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!



Здравствуйте!Это гематома.Если травм или ушиба не было, возможны проблемы со свертываемостью крови (например, низкие тромбоциты) или с сосудами. Вам надо дообследоваться - коагулограмма,общий анализ крови.



Пока что ничего угрожающего не вижу,похож конечно на подкожную гематомку,не припоминает,но может где то прикасалась,даже может после укуса какого то насекомого,но надо быть очень осторожным,потерпите еще неделю и обратите внимание на изменения цвета,должен стать зеленой,потом желтой,если ничего не произайдет,очная консультация маммолога.
Арам, скажите, пожалуйста, какие симптомы отличают гематому от инфильтративной злокачественной опухоли? На что сейчас обратить внимание, кроме изменений цвета?

Вы же сказали,что опухоль не пальпируется,не надо беспокоится,вам была сделан маммография,которая доказывает,что гематомка не связана с молочной железой,а насчет Рака,на ранних стадиях не бывает симптомов,выявляются маммографией,а чтоб пальпировалась,это 3-4 стадии,тогда и в процесс может вовлекаться кожа.Всеравно надо быть бдительной всегда,не бывают абсолютно одинаковые больные по развитию заболевания
На сервисе СпросиВрача Вы можете задать вопрос маммолоогу онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Здраствуйте. По данному заключению Birads1 означает что патологии в молочных железах нет. Кальцинат никакую угрозу жизни не несёт. Вы не делали фото когда у вас синеет грудь?



Ольга это покажет кровоток в тканях, как работают сосуду и доставляют кровь к тканям. Учитывая ваши жалобы у вас нарушено кровообращение.
Рустам, все поняла. Значит ничего, в принципе, страшного. Я знаю, что у меня с сосуда и проблема. Маммографии раз в два года?

У вас проблема с кровотоком. А сами молочные железы здоровы. Будет возможность обязательно сделайте доплерографию. Маммографию раз в два года

Если не лечить то да. Так как кровоток разносит кислород к тканям, если кровоток нарушен ткань получает мало кислорода вследствии чего настпает гипоксия ткани далее отмирание клеток ткани в двух словах процесс такой.


Здравствуйте. Вам необходимо проверить работу сердца и сделать доплер сосудов. Потому что с молочной железой у вас всё отлично

Здравствуйте!
По маммографии все хорошо. Кальцинаты это возможно обызвествленные кисты или фиброаденомы, опасности нет в них никакой. Рекомендую сделать ещё узи молочных желёз в дополнение.

Маммография почти годичной давности. На момент, когда ее делали у вас была эта жалоба? Если нет, надо переделать в динамике+узи молочных желез и регионарных зон.

Здравствуйте Ольга. Маммография у вас от 2020 года - прошел почти год. Если усугубление симптомов произошло после 2020 года - переделайте маммографию! Кроме того, в дополнение - УЗИ молочных желез. И обязательно - онкомаркеры: СА125 и СА 153 !
Скажите, а стентирования сосудов сердца у вас не было?
Читайте также:

