Сильные боли в спине при красной волчанке
Обновлено: 07.05.2024
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Системная красная волчанка (поражение кожи, суставов, почек, центральной нервной системы)
Журнал: Клиническая дерматология и венерология. 2011;9(6): 23‑26
Лалаева А.М., Пирятинская А.Б., Грибанова Т.В., Смирнова О.Н., Белова Е.А., Нечаева О.С. Системная красная волчанка (поражение кожи, суставов, почек, центральной нервной системы). Клиническая дерматология и венерология. 2011;9(6):23‑26.
Lalaeva AM, Piriatinskaia AB, Gribanova TV, Smirnova ON, Belova EA, Nechaeva OS. Systemic lupus erythematosus affecting the skin, joints, kidneys, and central nervous system. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(6):23‑26. (In Russ.).
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Представлено клиническое описание (результаты собственного наблюдения) больной системной красной волчанкой с поражением кожи, почек, центральной нервной системы. Наличие мультисистемных поражений с кожными проявлениями или без них нередко представляют сложность в своевременной постановке диагноза.
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Системная красная волчанка (СКВ) — аутоиммунное заболевание с преимущественным поражением соединительной ткани и сосудов [1]. Одной из важных причин его развития считают генетическую предрасположенность, нейроэндокринные нарушения, у женщин связанные с родами, абортом, гормональными дисфункциями, наступлением менопаузы, развитием аутоиммунного тиреоидита и др. Важную роль играют экзогенные факторы: механические повреждения кожи, ультрафиолетовое излучение, низкие и высокие температуры, бактериальные и вирусные инфекции, применение лекарственных препаратов (чаще антибиотиков, сульфаниламидов) [2]. Аутоиммунные нарушения возникают вследствие активации В-лимфоцитов, что приводит к образованию аутоантител, направленных против различных нуклеопротеиновых антигенов соединительной ткани. При лабораторном исследовании биоптатов кожи крупногранулярный тип свечения ядра свидетельствует о присутствии антинуклеарных антител, направленных против рибонуклеиновых антигенов (Sm, RNP, SS-A, SS-B и др.), а цитоплазматический — о присутствии антинуклеарных антител, направленных против антигенов цитоплазмы, рибосом и митохондрий. Наличие антинуклеарного фактора (АНФ) [2] и антител к экстрагируемому нуклеарному антигену в сыворотке крови (ENA-скрининг) связано с присутствием антинуклеарных антител к рибонуклеиновым антигенам, что также является подтверждением системного характера заболевания. Таким образом, выявленные положительные результаты АНФ и ЕNA у пациента могут свидетельствовать о наличии СКВ. Основным серологическим маркером системного поражения, и в частности почек, являются антитела (IgG) к двуспиральной ДНК, определяемые методом иммуноферментного анализа (ИФА)[3]. Несмотря на результаты многочисленных исследований, этиология данного заболевания не выяснена.
Заболевание чаще развивается у женщин, чем у мужчин (соотношение 8:1), в возрасте 20–30 лет [4]. Клинические проявления СКВ обусловлены отложением циркулирующих иммунных комплексов (ЦИК) в разных органах и системах. Наиболее частыми общими симптомами заболевания могут быть лихорадка, повышение температуры тела до 38—39 °С, поражение суставов, почек, сердца, легких [5], а при отсутствии высыпаний на коже нередко рассматриваются как проявления бактериально-вирусной инфекции [6]. Кожные проявления при СКВ составляют 70—85% и иногда появляются не сразу, а через 2—5 мес после начала заболевания, что значительно затрудняет своевременную диагностику и лечение. Характерно появление полиморфных высыпаний в виде пятен, иногда приобретающих рожеподобный характер, папул, везикул, уртикарных, буллезных и геморрагических элементов. На лице они могут быть представлены овальными или округлыми отечными пятнами розово-красного цвета, приобретающими затем застойно-синюшный оттенок, разной величины, с четкими границами, склонными к периферическому росту и слиянию. Высыпания симметрично располагаются на коже лица, нередко в форме «бабочки», тело которой находится на спинке носа, а крылья – на щеках, в области лба, подбородке, а также на ушных раковинах, туловище, конечностях. Постепенно на поверхности пятен появляется инфильтрация, а затем шелушение. При прогрессировании заболевания высыпания могут носить полиморфный характер. На ладонях и кончиках пальцев формируются стойкие эритематозно-синюшные пятна, телеангиэктазии, так называемые капилляриты [7, 8]. Разнообразие клинических проявлений на коже диктует необходимость дифференциальной диагностики с такими дерматозами, как контактный дерматит, розацеа, себорейный дерматит, полиморфный фотодерматоз, дерматомиозит и др. Течение заболевания может носить острый, подострый и хронический характер. При лабораторном исследовании в анализе крови в начале заболевания выявляют лейкопению, а затем — анемию, увеличение СОЭ, в анализе мочи — лейкоцитоз, нарастающую протеинурию.
Приводим результаты нашего наблюдения.
Больная Ф., 23 лет, госпитализирована в клинику дерматовенерологии Санкт-Петербургской ГМА им. И.И. Мечникова 22.04.10 с неясным диагнозом. При поступлении пациентка жаловалась на общую слабость, увеличение температуры тела, которая в вечернее время варьировала от 37,5 до 38,2 °С, озноб, лихорадку, боли в суставах кистей и стоп, поясничной области, потливость, потерю трудоспособности, аппетита, нарастающие в течение последних 6 мес, а также высыпания на коже лица, груди. В последний месяц к существующим симптомам присоединился болезненный надсадный кашель. Обращалась в медицинские центры Санкт-Петербурга на коммерческой основе с жалобами на болезненный кашель, повышение температуры тела до 39—40 °С,боли в пояснице.
Электрокардиограмма (ЭКГ) от 6.03.10: выявлены нарушение процессов реполяризации в области задней стенки и гипертрофия левого желудочка. В анализе крови от 08.04.10 все показатели в норме, лишь СОЭ составила 27 мм/ч. Общийанализ мочи от 08.04.10: лейкоциты – 3—4 в поле зрения (п/зр), эритроциты — 3—5 в п/зр. Ультразвуковое исследование (УЗИ) брюшной полости от 31.03.10: выявлены признаки гепатоза. Результаты исследования гормонов щитовидной железы от 09.04.10: тиреотропный гормон — 4,27 мкМЕ/мл, тироксин свободный — 1,06 нг/мл. Врачами центра диагностирован острый бронхит, по поводу которого больная получала офлоксацин в течение 10 дней по 400 мг 2 раза в сутки, канефрон — по 2 таблетки 3 раза в день. На фоне лечения появились высыпания пятен на лице, груди, которые вначале были ярко-розового цвета, затем приобрели застойно-синюшную окраску и четкие границы с тенденцией к периферическому росту и слиянию.
В анализе крови от 23.04.10: гемоглобин – 117 г/л, эритроциты — 4,3×10 12 /л, лейкоциты — 5,04×10 9 /л, лимфоциты — 1,08×10 9 /л, базофилы — 0,02×10 9 /л, эозинофилы — 0,15×10 9 /л, палочкоядерные — 2%, сегментоядерные — 69%, моноциты — 5%, СОЭ — 57 мм/ч. Анализ мочи от 23.04.10: лейкоциты — 6–8 в п/зр, эритроциты — 4–6 в п/зр, эпителий — 3—4 в п/зр, белок — 0,260 г/л, сахар — 0, ацетон — 0. Биохимический анализ крови: общий белок — 63 г/л, аланинаминотрансфераза — 24 ЕД/л, аспартатаминотрансфераза — 34 ЕД/л, креатинин — 75 мкмоль/л, мочевина — 4,9 мкмоль/л, С-реактивный белок (СРБ) — 7,31 мг/л. Флюорография от 23.04.10: органы грудной полости без патологии. Скрининг болезней соединительной ткани от 27.04.10: АНФ — 1:5120, крупногранулярный тип свечения ядра, цитоплазматический тип свечения – 1/1280. Обнаруженные антитела к экстрагируемому нуклеарному антигену (ENA-скрининг) и антитела к двуспиральной ДНК IgG методом ИФА — 423,36 МЕ/мл. Консультациягинеколога: выявлена эрозия шейки матки. Неоднократно в клинике осматривалась терапевтом, который диагностировал у пациентки наличие артериальной гипертензии.
В течение всего пребывания в клинике общее состояние пациентки оценивалось как средней тяжести. Она постоянно предъявляла жалобы на общую слабость, потливость, ознобы. Поставлен диагноз: СКВ. Результаты скрининга болезней соединительной ткани подтвердили наличие СКВ. Для лечения пациентка переведена во 2-е ревматологическое отделение СПб ГУЗ Клиническая ревматологическая больница №25, в которой находилась с 04.05.10 по 20.05.10.
ЭКГ: синусовая брадикардия, частота сердечных сокращений — 56 в минуту. В остальном — без существенных изменений. УЗИ брюшной полости: умеренная гепатомегалия за счет левой доли.
УЗДГ брахиоцефальных артерий и артерий основания мозга: на экстракраниальном уровне спектрограммы каротидного бассейна определяется избыточный кровоток с высокой периферической скоростью; асимметрия кровотока по ВСА с выраженным спектральным окном; в вертебробазилярном бассейне кровоток по позвоночным артериям в норме. На интракраниальном уровне — выраженная асимметрия кровотока по СМА, ОА кровоток в норме; венозный отток затруднен в передней черепной ямке; цереброваскулярная реактивность снижена. Индекс ЦВР справа — 1,1, слева — 1,2. Заключение: ангиодистония в рамках церебральной ангиопатии на фоне СКВ.
В клинических анализах крови отмечались колебания гемоглобина (104—116 г/л), эритроцитов (3,86—4,37×10 12 ), лейкоцитов (9,60—18,1×10 9 /л), тромбоциты в норме, палочкоядерные — 1%, сегментоядерные — 74—86%, эозинофилы — 1—4%, лимфоциты — 9—16%, моноциты — 3—5%, СОЭ — 10—23 мм/ч. В анализах мочи: удельный вес — 1005—1015, рН 6—7, плоский эпителий — 5—7 в п/зр, лейкоциты — 12—15 в п/зр, эритроциты — 20—30 в п/зр. В биохимических анализах патологии не отмечено.
Иммунологическое исследование: РФ — 57,7 МЕ/мл, СРБ — менее 60 мг/л, ЦИК — 0,067, АНФ — 1/2048, свечение — красное, диффузное, комплемент С3—0,37—0,47, С4—0,05. IgG — 9,7 v/ml, IgM — 8,5 v/ml, антитела к ДНК — 297, Le-клетки — 15 в п/зр. Протеинограмма: общий белок — 60 г/л, альбумины — 43,32 г/л, глобулины — 56,68 г/л, α1 — 3,5%, α2 — 9,84%, β — 9,9%, γ — 33,44%, А/Г — 0,76.
Заключение невропатолога: церебральная васкулопатия в рамках СКА; хроническая ишемия мозга, дисциркуляторная энцефалопатия с когнитивными нарушениями.
Получала следующее лечение: курантил, престариум, тенокс, преднизолон 40 мг/сут, конкор, гипотиазид, омез, кальций D3, гептрал внутривенно капельно, солумедрол по 500 мг внутривенно капельно №3, циклофосфан 1000 мг внутривенно капельно однократно, затем — 200 мг внутривенно капельно, актовегин внутривенно капельно №5.
Выписана из стационара с диагнозом: СКВ с поражением кожи, суставов, РЭС почек, центральной нервной системы. Осложнения: дисциркуляторная энцефалопатия. Сопутствующие заболевания: аутоиммунный тиреоидит, гипотиреоз, эрозия шейки матки.
Рекомендации: дальнейший прием преднизолона в дозе 40 мг вместе с 20 мг омеза утром, циклофосфан по 200 мг внутривенно капельно 3 раза в неделю, чередовать прием гепатопротекторов по 2 нед каждого месяца: эссенциале, гепабене, карсил, гептрал; продолжить прием витамина D3 и препаратов кальция, миокальцита, панангина, сосудистых и гипотензивных препаратов. При болях в суставах — церебрекс, мовалис, найз, местно — фастум-гель, крем долгит, хондроксид. Рекомендован контроль крови, мочи 1 раз в 10 дней, уровня трансаминаз и билирубина — 1 раз в месяц. Коррекция лечения должна проводиться ревматологом под контролем анализов.
После лечения общее состояние пациентки значительно улучшились, нормализовалась температура тела, значительно уменьшилась общая слабость, боли в суставах, снизилось артериальное давление. Проявления на коже стали бледнее, но полностью не разрешились. Представленное наблюдение демонстрирует сложность распознавания данного заболевания, достаточно быстрое и бурное развитие симптомов СКВ с поражением кожи, суставов, ретикуло-эндотелиальной системы, почек и центральной нервной системы.
Боль в плечевом суставе зачастую свидетельствует о серьезных проблемах в организме, независимо от того, возникает ли она в правой или левой руке. Заболевание плечевого сустава прогрессирует медленно и практически незаметно. Сначала могут возникать незначительные боли, преимущественно в вечернее время, затем их интенсивность увеличивается. При отсутствии своевременной грамотной терапии происходит постепенная деформация сустава, в результате чего резко снижается его функциональность.
Для того чтобы подобрать наиболее эффективную схему лечения, врачи клиники терапии Юсуповской больницы назначают пациентам комплексное обследование, результаты которого помогают выяснить первопричину возникновения боли в плечевом суставе.
Боли в плечевом суставе: причины возникновения
Чаще всего боль в плечевом суставе является симптомом следующих заболеваний:
тендинита – данный воспалительный процесс развивается вследствие повышенного физического напряжения. Тендинитом чаще всего страдают люди молодого и среднего возраста – приверженцы здорового образа жизни. Заболевание возникает в результате повышенных физических нагрузок и нерациональных занятий спортом. Для тендинита характерна ноющая боль в плечевом суставе, которая не ощущается в состоянии покоя и появляется при движении плеча
артрита – развитие этого воспалительного процесса в суставах, как правило. Обусловлено инфекциями, аллергическими реакциями, а также аутоиммунными заболеваниями. У больных появляется острая боль в плечевом суставе, которая сопровождается признаками воспаления: дискомфортом в состоянии покоя и особенно при движениях плечом, отеками, ограничением двигательной способности сустава
плечелопаточного периартрита – заболевания, при котором поражаются связки, капсулы и мышцы плечевого сустава. Чаще всего данная патология диагностируется у людей среднего и пожилого возраста. Развитие плечелопаточного периартрита связано с травмами, переохлаждением, чрезмерными нагрузками на плечевой сустав. У больных, страдающих этим заболеванием, при движении рукой возникает резкая боль в плечевом суставе, видимые изменения сустава при этом отсутствуют
артроза – это дегенеративно-дистрофическое заболевание повреждает плечевой сустав. Чаще всего артрозы выявляются у людей пожилого возраста, деятельность которых требовала регулярных нагрузок на плечевой сустав
перенесенных травм – данная причина возникновения боли в плечевом суставе является наиболее распространенной. Появление дискомфортных ощущений связано с чрезмерными нагрузками на плечевой сустав
бурсита – воспалительного процесса в суставной сумке, возникновение которого обусловлено чрезмерными механическими нагрузками на плечевой сустав. Увеличение интенсивности болевых ощущений отмечается при вращении плечом или отведении его в сторону. Кроме боли в плечевом суставе бурсит проявляется появлением припухлости в области сустава
остеохондроза – заболевания, при котором боль в плечевом суставе можно считать отраженной от шейного отдела позвоночника. При повороте головы у больных остеохондрозом отмечается появление незначительного хруста
метастазов и туберкулеза сустава – опасных заболеваниях, которые, к счастью, встречаются в крайне редких случаях. Для подобных патологий характерна сильная, долго непрекращающаяся боль в плечевом суставе, иррадиирущая в другие части тела
Учитывая многообразие причин, которые могут вызывать боль в плечевом суставе, при появлении данного симптома необходимо как можно быстрее обратиться к врачу для проведения комплексной диагностики, согласно результатам которой подбирается схема лечения заболевания.
array(6) < ["ID"]=>string(5) "29443" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(857) ["SRC"]=> string(118) "/upload/sprint.editor/195/img-1655741371-0079-914-089986f7f2b68bc1f3f8fc8113f5e6a87cbad3e5e429fb842350f02e1736712a.jpg" ["ORIGIN_SRC"]=> string(118) "/upload/sprint.editor/195/img-1655741371-0079-914-089986f7f2b68bc1f3f8fc8113f5e6a87cbad3e5e429fb842350f02e1736712a.jpg" ["DESCRIPTION"]=> string(0) "" >
Боли в плечевом суставе: диагностика
Болевой синдром в плечевом суставе может иметь различный характер. Боли могут быть практически незаметными и быстро проходящими либо, наоборот, невыносимыми, при которых утрачивается функциональность плечевого сустава. Степень эффективности терапии боли в плече напрямую зависит от своевременности её начала. Поэтому при появлении дискомфорта при движениях рукой необходимо обратиться к специалисту – травматологу-ортопеду, ревматологу, артрологу.
Опытным, высококвалифицированным врачам клиники терапии Юсуповской больницы для постановки диагноза бывает достаточно результатов физикального осмотра и жалоб пациента.
Дополнительно для уточнения диагноза назначается проведение инструментальных и клинико-лабораторных исследований:
- рентгенологического исследования;
- компьютерной томографии;
- магнитно-резонансной томографии;
- ультразвукового исследования пораженного сустава;
- полного исследования крови.
Залогом успешного лечения является качественная диагностика и выполнение больным всех рекомендаций врача.
Боль в плечевом суставе правой руки: причины
В зависимости от области поражения сустава больной ощущает боль, появляются другие симптомы нарушения. В области сустава возникает припухлость, у больного периодически поднимается температура, он ощущает слабость, постоянную или периодическую боль в суставе. Появляются проблемы с поднятием руки вверх или отведением руки в сторону, часто меняется настроение. Воспалительный процесс или инфекция становятся фактором, провоцирующим развитие дегенеративного процесса в суставной сумке, сухожилие, связках, суставе. Боль может отдавать в шею, лопатку, возникать при движении, отсутствовать в состоянии покоя или беспокоить во сне.
Причины боли в правом плечевом суставе – это различные воспалительные, инфекционные заболевания, травматическое поражение тканей. В зависимости от заболевания поражение сустава проявляется различными симптомами:
- Бурсит. Заболевание острой или хронической формы, характеризующееся воспалением синовиальной сумки сустава, обильным выделением экссудата и его чрезмерным накоплением в суставной сумке. Бурсит могут вызвать травмы плеча, воспалительные процессы в организме, остеомиелит, фурункулез, способствуют развитию бурсита различные заболевания, алкоголизм, большие физические нагрузки и лишний вес. Проявляется заболевание отечностью кожи в месте плечевого сустава, повышением температуры тела, общим недомоганием, ограничением движения руки в плечевом суставе.
- Тендинит. Заболевание характеризуется воспалительным процессом в сухожилиях плечевого сустава. Причиной воспалительного процесса становится травма, плохая осанка, различные заболевания суставов (подагра, ревматический артрит и другие), воспаление может развиться как побочный эффект от приема некоторых медикаментов. Тупая боль ощущается в тканях вокруг сустава во время движения рукой, болит кожа в месте воспаления, развивается отек.
- Капсулит. В большинстве случаев капсулит встречается в возрасте от 50 до 70 лет, поражает правый и левый плечевой сустав одинаково часто, реже болеют мужчины. Считается, что причиной развития капсулита может стать нейротрофическое нарушение в синовиальной оболочке и в капсуле сустава. Нередко капсулит развивается после инфаркта, у онкологических больных, при гипертиреоидизме, после инсульта, операции на сердце и других заболеваний. В этом случае диагностируют вторичный капсулит. Проявляется заболевание нарастанием болезненности в течение нескольких недель, усиливается ночью в положении лежа на стороне больного плечевого сустава. Такое состояние может длиться до года, затем наступает скованность сустава, движения ограничиваются.
- Артрит. Название относится к собирательным обозначениям различных поражений суставов. К первичным формам заболевания относятся: ревматический артрит, спондилит, подагра и псевдоподагра, остеоартроз, болезнь Стилла, встречается ювенальный и идиопатический артрит. Артрит может развиться при различных заболеваниях: гепатите, пурпуре, системной красной волчанке. При артрите отмечается покраснение кожи, боль, отечность и ограничение подвижности сустава, при движении слышится хруст.
- Травма сустава. Плечевой сустав самый подвижный из всех видов суставов человеческого тела. Его способность свободно вращаться, сгибаться, разгибаться часто приводят к травме, повреждению во время занятий спортом, физической нагрузки – это приводит к развитию воспалительного процесса.
- Периартроз. Заболевание характеризуется воспалительным процессом суставной капсулы, связок, сухожилий и других элементов сустава. Боль при периартрозе ноющая, усиливающаяся ночью, болевой период длиться от двух до девяти месяцев. Развивается ограниченность движения плечевого сустава, которая также длиться от трех до девяти месяцев. Снижаются болевые ощущения, наступает полная блокировка плеча – развивается склерозирующий капсулит. Такое состояние может продлиться от года до двух лет.
- Остеохондроз. Развивается как комплекс дистрофических нарушений в суставных хрящах. Остеохондроз шейного отдела позвоночника нередко становится причиной появления сильной боли в области плечевого сустава, сопутствующей сильной головной боли. Остеохондроз может поразить хрящи плечевого сустава.
Сильная боль в плечевом суставе правой руки становиться причиной снижения качества жизни. Боль и ограничение движения правого плечевого сустава приводит к снижению активности правой руки, больной не может выполнять определенные действия – качественно выполнять работу, ухаживать за собой. Лечение боли в правом плечевом суставе зависит от вида заболевания. При артрите, артрозе прибегают к комплексному лечению: назначают курс хондропротекторов, нестероидные препараты, анальгетики, гормональную терапию. Бурсит лечат с помощью лечебного массажа, различных методов физиотерапии, назначают болеутоляющие препараты.
Травмы и ушибы следует лечить с помощью холодных компрессов на место удара, в случае развития осложнений после травмы лечение проводится в зависимости от заболевания. Травмы плеча бывают следующего типа: вывих плеча, растяжение сухожилий, надрыв мышцы, травма ротаторной манжетки, другие виды травм. Наиболее часто с травматическими повреждениями плечевого сустава обращаются спортсмены. При получении травмы следует зафиксировать поврежденную руку, приложить к плечу холодный компресс, обратиться за помощью к врачу-травматологу. Плечелопаточный периартроз лечится с помощью физиотерапевтических процедур, медикаментозной терапии, проводятся занятия лечебной физкультурой, лечебные массажи.
Лечение капсулита зависит от стадии заболевания. При сильном болевом синдроме больному назначают нестероидные противовоспалительные средства – НПВП, пожилым людям предпочтительнее назначение ацеклофенака, который не характеризуется частыми осложнениями в области ЖКТ, сердца и почек. Также проводится внутрисуставное введение гормональных средств. Тендинит лечится с помощью холодных компрессов, нестероидных противовоспалительных препаратов, пораженная конечность фиксируется. Диагностику и лечение заболеваний плечевого сустава проводят в Юсуповской больнице. В больнице пациентам предлагают различные физиотерапевтические процедуры, занятия лечебной физкультурой с инструктором, лечебные массажи. Записаться на консультацию к врачу можно по телефону.

array(6) < ["ID"]=>string(5) "29445" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(818) ["SRC"]=> string(99) "/upload/sprint.editor/c3d/img-1655741526-6495-865-04a7898c587e938b84ee9e65b34cf97e.jpg.1200x818.jpg" ["ORIGIN_SRC"]=> string(99) "/upload/sprint.editor/c3d/img-1655741526-6495-865-04a7898c587e938b84ee9e65b34cf97e.jpg.1200x818.jpg" ["DESCRIPTION"]=> string(0) "" >
Боль в плечевом суставе левой руки
Плечевой сустав самый подвижный сустав организма, неправильное отношение к суставам приводит к их травме, развитию дегенеративных процессов в тканях суставов, сухожилий. Боль может появиться при отведении левой руки в сторону, усиливается при поднятии руки вверх на фоне общего благополучия. Со временем боль может усилиться или наоборот утихнуть, наступает фаза блокировки сустава. Больной не может двигать рукой, поднимать или отводить руку в сторону. При шейном остеохондрозе сильная боль в левой руке может возникнуть из-за образования межпозвоночной грыжи. Боль захватывает руку во всю длину при повороте головы в сторону.
Боль в суставе руки при поднятии вверх часто возникает при отложении кальция – происходит объизвествление суставных связок. Боль усиливается, становится постоянной, если солевые отложения есть в сухожилиях под лопаткой и ключицей. Движения левой рукой при отложении кальция затрудняются, больной испытывает сильную боль. Такое нарушение часто обнаруживают у людей старше 35 лет во время проведения рентгена. Нередкое явление – боль в суставах у спортсменов. Наиболее часто её ощущают спортсмены-тяжеловесы, бодибилдеры, гимнасты, акробаты. Большая нагрузка на связки, мышцы, сустав приводит к различным травмам: разрыву сухожилий, надрыву мышц, стрессу суставной сумки.
Острая боль в левом плече может быть симптомом сердечного приступа. Очень часто боль в плече беспокоит людей, выполняющих монотонную работу на конвейере, на станке и других рабочих местах, когда однообразные движения в течение дня выполняются левой или правой рукой. Болезненность в плечевом суставе левой руки может быть симптомом начала плечелопаточного периартрита. Плечелопаточный периартрит характеризуется сильной болью при вращении руки, при заведении руки за спину. Со временем больной с большим трудом поднимает руку вверх. При ухудшении состояния поднять руку вверх не может, с трудом надевает одежду, причесывает волосы.

array(6) < ["ID"]=>string(5) "29446" ["WIDTH"]=> int(1000) ["HEIGHT"]=> int(563) ["SRC"]=> string(86) "/upload/sprint.editor/c49/img-1655741557-2185-801-0ef2c8eae0032314560a5ec7cdc9cbea.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/c49/img-1655741557-2185-801-0ef2c8eae0032314560a5ec7cdc9cbea.jpg" ["DESCRIPTION"]=> string(0) "" >
Артроз левого плечевого сустава также становится причиной сильной боли в плече, движение больного сустава сопровождается хрустом. Артроз наиболее часто диагностируется после 40 лет, заболевание поражает людей, испытывающих большие физические нагрузки, занимающихся тяжелым физическим трудом – кузнецов, строителей, грузчиков и других специалистов. Также артроз поражает спортсменов – толкателей ядра, штангистов, теннисистов, спортсменов, суставы которых испытывают постоянную большую нагрузку, подвергаются ударам.
Воспаление левого плечевого сустава часто развивается при ревматоидном артрите, очень редко при подагре. Артрит сначала поражает коленные суставы, суставы руки, стопы, в последнюю очередь воспалительный процесс поражает плечевые суставы. Еще одной отличительной чертой заболевания является ограниченность сустава в утренние часы, в течение дня скованность исчезает, движение суставов восстанавливается, боль утихает. Артрит может сопровождаться повышением температуры, ознобом, ухудшением общего состояния.
Остались вопросы? Мы вам перезвоним
Мы с радостью проконсультируем вас и ответим на все интересующие вопросы.
Болезненные ощущения в кости, мышцах, суставе и предплечье
Боли в левом плечевом суставе и предплечье нередко возникают при заболеваниях сердца, печени, позвоночника, после инсульта, инфаркта, при гепатите, пневмонии, шейном остеохондрозе, опухолях тканей и органов грудной клетки, при других заболеваниях. Боль может указывать на нарушение функции костей, патологические изменения в сухожилиях:
- Локоть прижат к боку, рука разворачивается наружу внутренней стороной – сильная боль указывает на патологический процесс в инфраспинальном сухожилии.
- Сильная боль в левом плечевом суставе и предплечье при отводе верхней конечности в сторону или вперед указывает на поражение супраспинального сухожилия.
- Локоть прижат к боку, рука разворачивается наружной стороной к телу. Боль в плече при таком положении руки указывает на патологический процесс в подлопаточном сухожилии.



Диагностика и лечение заболевания
Сустав плеча имеет самое сложное анатомическое строение среди всех суставов человеческого организма. Диагностика заболевания при боли в плечевом суставе начинается с осмотра врача, проводится ряд специальных тестов, врач определяет внешние изменения в области сустава. Затем назначает ряд исследований:
- Биохимический анализ крови.
- Общий анализ мочи и крови.
- Рентген пораженного сустава.
- ЯМРТ – магнитно-резонансная терапия плечевого сустава.
- УЗИ сустава.
При развитии болезненных ощущений в суставах и костях важно точно определить причину заболевания. Исследуется кровь на инфекции, аутоиммунные заболевания, заболевания пищеварительного тракта, определяется уровень сахара. При подозрении на злокачественную опухоль проводятся исследования на онкомаркеры. Если боль появилась после хирургической операции, врач назначает УЗИ плечевого сустава, болеутоляющие препараты. Лечение боли в левом плечевом суставе начинается с фиксации руки для снижения нагрузки на сустав, сухожилия, мышцы.
Если боль вызвана мышечным спазмом назначают комплексное лечение – миорелаксанты + противовоспалительные средства. При воспалении суставов назначают нестероидные противовоспалительные средства, гормональную терапию, различные противовоспалительные мази, гели для наружного применения. Для снижения болевого синдрома, снятия воспалительного процесса, улучшения состояния сустава, для восстановления двигательной активности применяют методы физиотерапии, массаж, специальные упражнения лечебной физкультуры.
Полезны при заболеваниях плечевого сустава грязевые компрессы, бальнеотерапия, озонотерапия, лазеротерапия, гидропатия. Чтобы узнать, какое заболевание вызывает боль в области плечевого сустава, консультацию можно получить у следующих врачей: травматолога, ортопеда, ревматолога, невропатолога. В некоторых случаях требуется консультация онколога. Консультации всех этих специалистов можно получить в Юсуповской больнице. В терапевтической клинике Юсуповской больницы можно пройти диагностику и лечение заболеваний плечевого сустава. Записаться на консультацию к врачу можно по телефону.
Волчанка - аутоиммунное заболевание. При нем иммунитет организма в качестве объектов для нападения отбирает не бактерии чужеродного характера, а свои ткани, что ведет к воспалительному процессу, проявляющемуся отеками, болями и поражением всех тканей. Тяж

ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети

Системная красная волчанка – болезнь хроническая. Ее симптомы могут не проявляться в полной мере длительный отрезок жизни человека. Однако со временем они осложняются. В преобладающем количестве медицинских случаев болезнь поддается контролю и предотвращению поражения органов. Этот эффект достигается благодаря комплексному лечению медицинскими препаратами, ЛФК и контроля лечащего доктора. Системная красная волчанка является заболеванием, которое встречается чаще других, известных среди волчанок. Есть еще лекарственная, подострая, дисковидная и волчанка у новорожденного ребенка.
Еще совсем недавно людям, болеющим системной красной волчанкой, ставили неутешительный диагноз с этой болезнью, как приговор. С появлением качественных методов лечения, прогноз для этих людей улучшился. Сегодня порядка 70 % пациентов могут прожить более 20 лет с момента обнаружения у них этого непростого заболевания. Не секрет, что течение болезни индивидуализировано, периоды его обострений практически невозможно предугадать. Развитие волчанки в организме протекает очень медленно, что приводит к невозможности человеком вовремя диагностировать заболевание.
Обострение по-другому в медицине называется рецидивом или вспышкой заболевания. После обострения наступает ремиссия. У отдельных людей СКВ с невероятной быстротой прогрессирует в развитии. При таком стечение обстоятельств, периоды обострений и ремиссий наступают неожиданно. Предугадать вероятную тяжесть вспышки и ее длительность по времени невозможно. Не исключено проявление новой симптоматики болезни в периоды обострений.
От волчанки могут страдать не только взрослые, но и дети. Как правило, болезнь начинает свое развитие в подростковом периоде или позже. У детей данное заболевание протекает с большей степенью тяжести, чем у более взрослых пациентов. При этом чаще всего поражаются многие органы и системы жизнедеятельности. Это обусловлено разницей в скорости метаболизма у детей и взрослых. Люди, больные волчанкой, очень быстро устают даже от обычных дел, у них постоянно болят суставы, резко понижается способность к физической нагрузке. Наиболее известны такие осложнения рассматриваемого заболевания, как:
- трудность забеременеть
- проблемы сердечной направленности
- проблемы органов дыхательной системы
- проблемы системы кровообращения
- отклонения в работе почек
- нарушения в нервной системе
- психические отклонения.
Многие люди, страдающие заболеванием СКВ, на протяжении долгих лет способны сохранять прежнюю физическую нагрузку на свой организм. Но нередко встречаются случаи, когда необходима коррекция физической нагрузки вплоть до полной остановки активности.
Достаточному количеству пациентов с системной красной волчанкой ставятся прогнозы не отклоняющейся или почти не отклоняющейся от нормы продолжительности их жизни. Продолжительность жизни пациентов напрямую зависит от того, есть ли пораженные органы, важные для жизни. А также зависит от отклонения от их нормального функционирования. Волчанка не способна повреждать и деформировать различные суставы, как случается при прочих аутоиммунных болезнях. Препараты для лечения сложных случаев СКВ очень «тяжелые». У них имеется целый ряд побочных действий. При долгом лечении заболевания и приеме медикаментов часто трудно распознать, в связи, с чем произошла та или иная реакция организма – из-за заболевания или побочного действия медикаментов.
Раньше медикам не хватало информации о СКВ, патогенез заболевания был неясен, а больные рано уходили из жизни, особенно после осложнений болезни. Современные медицинские исследования позволили увеличить длительность жизни людей, больных СКВ. Так, к примеру, из всех заболевших после установки окончательного диагноза 90 % живут более 5, а 70 % - более 20 лет.
Причины
Системная красная волчанка (СКВ) относится к аутоиммунным болезням. Это говорит о том, что иммунитет человека ведет себя агрессивно по отношению тканей собственного организма, отторгая их, как чужие. Волчанка не относится к инфекционным болезням. До сих пор учеными так до конца и не изучен факт отторжения иммунитетом собственных тканей. Предположительно, этот процесс вызван генетическим сбоем работы иммунитета. Однако, многие ученые умы полагают, что аутоиммунную реакцию провоцирует влияние на человеческий организм сочетания целого ряда различных факторов.
Гормоны эстрогены причислены к причинам возникновения волчанки. Это связано с тем, что по статистике, женский пол больше подвержен болезни СКВ. Не смотря на пиковое значение гормонов, достигаемое в организме женщины в период ее беременности, заболевают они чаще всего после 45 лет при низком уровне эстрогенов.
Излишний ультрафиолет является причиной возникновения или рецидивом волчанки.
Некоторые медицинские препараты относятся к триггерам волчанки.
Курение может увеличить риск заболевания СКВ. Если больной пациент является активным курильщиком, прогноз его жизни ухудшается в разы.
К триггерам СКВ относятся некоторые инфекционные болезни, такие, как гепатит С, цитомегаловирус и парвовирус среди взрослого населения планеты, вирус Эпштейн-Барра у детей.
Также причиной заболевания может стать интоксикация такими химическими соединениями, как трихлорэтиленом.
К факторам группы риска можно отнести:
- женщин;
- все люди от 15 до 45 лет;
- люди, относящиеся к негроидной расе;
- присутствие в родословной больных волчанкой;
- прием медицинских препаратов, вызывающих появление СКВ.
Симптомы
У больных волчанкой людей может наблюдаться множество симптомов. Степень их проявления напрямую зависит от степени поражения органов. Рассмотрим более подробно все известные симптомы волчанки.
Быстрая утомляемость: это симптом является наиболее характерным признаком заболевания у человека. Усталость присуща всем больным волчанкой. Даже если течение заболевания не выражено ярко, у больных все равно заметно понижается физическая активность. Это, наряду с «бабочковидным» кожными высыпанием на лице, классический симптом волчанки.
Суставные и мышечные боли: У многих заболевших волчанкой проявляются периоды с обострением болевых синдромов в суставах (артриты) и мышцах. Более того, у 70 % больных первоначальным симптомом заболевания отмечались суставные и мышечные боли. Они, как правило, протекают совместно с отеками и чувством скованности в суставе по утрам. Артриты у больных волчанкой, чаще всего, случаются в мелких суставах, реже в коленном.
Изменения кожных покровов: Большинство заболевших отмечают появление высыпаний на коже лица, в области щек и носа в форме бабочки. Также характерны покраснения кожи в районе шеи, головы, на руках, груди и губах. Кожа в этих местах шелушится.
Повышенная чувствительность к солнечному свету: Кожные высыпания ухудшаются при прямом воздействии ультрафиолетового излучения. Поэтому частые времяпрепровождения на солнце или в солярии противопоказаны больным волчанкой. Кожа пациентов краснеет. Больше всего данный симптом проявляется у людей, обладающих светлой кожей.
Нарушения деятельности нервной системы: Нарушения нервной системы встречаются не так часто, однако они проявляются сильными болями головы. До конца так и не понятно, являются ли боли головы истинным симптомом волчанки или они больше обусловлены хронической усталостью и пребывание в состоянии постоянного стресса. Отметим, что нарушения процессов памяти и концентрации внимания не свойственны данному заболеванию.
Отклонения деятельности сердца: У заболевших иногда отмечается воспалительный процесс в сердечной сумке. По-другому это называется перикардит. Он выступает следствием резких болей в левой части груди, с отстрелами в плечо и область шеи.
Отклонения в нормальной работе легких: Больные порой страдают воспалением легочного мешка вокруг легких – плевритом. Это приводит к появлению сильного кашля и болей в груди в процессе дыхания.
Психические отклонения: К ним можно отнести депрессию и чувство тревоги. Однако появление этих отклонений может быть спровоцировано не только волчанкой, но и принимаемыми медикаментами, а также постоянными стрессами, без которых не обходится данная болезнь.
Повышение температуры тела: Фебрилитет наблюдается у многих больных людей долгое время, что нередко бывает первым тревожным звонком к диагностике волчанки.
Изменения веса: Многие заболевшие люди очень сильно худеют.
Оскудение волосяных покровов: В процессе болезни наблюдается интенсивное выпадение волос, особенно на голове в период активного роста площади кожных сыпей.
Увеличение лимфатических узлов на лицевой части головы.
Синдром Рейно: Синдром случается у немногих пациентов. Капилляры пальцев рук и ног сужаются. Пальцы становятся холодными и выглядят бледными и синюшными, что вызвано нарушением системы кровообращения.
Отечность: На руках и ногах пациентов появляются отеки из-за нарушения работы почек.
Небольшому числу пациентов свойственна анемия.
Диагностика
Очень часто своевременная диагностика СКВ не представляется возможной. Она занимает от недели до года. У всех людей волчанка протекает по-разному, порой появления новых характерных для болезни симптомов приходится ждать месяцами. Врачу нужна история болезни пациента, детальное обследование и определение критериев данной болезни. Существуют 11 критериев для дифференциальной диагностики болезни с иными заболеваниями. Если у больного определилось, хотя бы, 4 признака из всего списка, можно уверенно утверждать о факте болезни. Эти критерии способны появиться одновременно, а могут определяться в процессе длительного временного промежутка.
- «бабочкообразная» сыпь на коже лицевой части головы;
- сыпь дисковидной формы на коже лица, шеи, рук или поясницы;
- появление покраснений кожи от ультрафиолетового воздействия;
- появление язвочек в полости носа и рта, не сопровождающихся болевым синдромом;
- артрит 2 и более суставов, сопровождающийся болью и отеками;
- плеврит и перикардит;
- увеличение количества белка в моче, а также эритроцитов и клеток почек в моче;
- отклонения в работе нервной системы (беспричинные психозы);
- понижение числа эритроцитов, тромбоцитов и лейкоцитов в крови;
- высокая степень аутоиммунной активности;
- присутствие антиядерных антител в клетках.
Если зафиксировано присутствие антиядерных антител в клетках и признаки волчанки, то дополнительные обследования уже не нужны. Однако в исключительных случаях врач может назначить дообследование:
- ДНК анализ;
- подробный анализ мочи;
- анализ крови на тромбопластин;
- анализ крови на присутствие иных антител.
Способствуют выявлению изменению структуры внутренних органов:
- Анализ мочи на белок клеток, что выявляет почечные повреждения.
- Компьютерная или магнитно-резонансная томографии. Для детального осмотра внутренних органов, вторично пораженных волчанкой.
- Биопсия почек. Позволяет определить воспалительные процессы в тканях почек.
Лечение
Главной целью лечебного процесса СКВ является предотвращение периодов обострения, которым свойственно ухудшение таких неприятных последствий, как чрезмерная усталость, суставные и мышечные боли, увеличение кожных высыпаний, их шелушения. Необходимо стоять на учете и постоянно посещать лечащего врача. При обострениях главное с максимальной быстротой купировать все симптомы и снизить возможные отрицательные последствия ухудшения органов человека.
Ежедневное лечение протекания СКВ подразумевает:
- Избегание действия ультрафиолетового излучения. При возникновении острой необходимости пребывания на открытых солнечных лучах, защищать кожу тела с помощью одежды, лицо мазать солнцезащитными кремами.
- От высыпаний использовать крем с кортикостероидами.
- Применять нестероидные противовоспалительные средства для купирования суставных и мышечных болей. При неэффективности этой группы препаратов, использовать кортикостероиды.
- Использовать противомалярийные препараты при обильных высыпаниях.
Лечение отягощенного протекания волчанки может состоять из:
- Применения медицинских препаратов, подавляющих иммуннитет – иммунодепрессантов.
- Использования кортикостероидов в больших дозах.
Важно не забывать, что длительное применение стероидов увеличивает риск возникновения инфаркта и инсульта. В связи с этим, нужно вести контроль над повышением артериального давления и холестерина крови.
Крайне важным в лечении волчанки является соблюдение здорового образа жизни, поддержание сбалансированного питания, отказ от курения и алкоголя, умеренные физические нагрузки.

Обновлено: 24.05.2022

ЗАПИСАТЬСЯ НА ПРИЁМ
Получите консультацию ревматолога
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Мы проводим экспертную диагностику и лечение красной волчанки. Симптомы заболевания, данные анализов позволяют врачу уточнить форму и течение СКВ и назначить современную эффективную терапию, которая может включать прием, в том числе инновационных генно-инженерных лекарственных препаратов, проведение сеансов гемокоррекции.
Системная красная волчанка (СКВ) — хроническое воспалительное аутоиммунное заболевание. Чаще встречается у женщин.
Разновидности течения системной красной волчанки
- Острая дискоидная красная волчанка. Характерно изолированное поражение кожи без других проявлений заболевания. Благоприятный прогноз.
- Хроническая дискоидная красная волчанка. В 90% случаев возникает длительное изолированное поражение кожи лица и головы, реже возможно диффузное поражение кожных покровов (туловище, руки) с формированием болезненных при нажатии красных бляшек. Для данной формы также не характерно поражение внутренних органов, что позволяет делать благоприятный прогноз.
- Подострая кожная красная волчанка. При данном состоянии наряду с кожными изменениями характерно общее недомогание, астения, боли в мышцах и суставах. Возможно также поражение слезных и слюнных желез с появлением дискомфорта в глазах, чувства «песка в глазах», сухости во рту (синдром Шегрена).
- Системная красная волчанка. Для постановки данного диагноза необходимо сочетание определенного числа клинических, лабораторных и инструментальных признаков. Прогноз зависит от количества и степени поражения внутренних органов.
Симптомы СКВ, жалобы и клинические проявления
Покраснение (эритема) кожи лица в области щек и носа
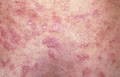
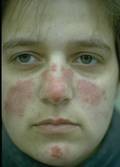
Это наиболее характерный симптом системной квасной волчанки, который возникает или усиливается при воздействии прямых солнечных лучей. Из-за характерной формы эта эритема стала называться «волчаночной бабочкой». Подобные кожные высыпания могут также возникать в других областях. Кожа пальцев рук часто меняет цвет под воздействием холода от белого до багрово-синюшного (феномен Рейно). Возможно образование язвочек на слизистой оболочке полости рта, а также трофические нарушения, приводящие к усилению выпадения волос (алопеции), ломкости ногтевых пластинок.
Боли и воспаление (отек) суставов
Встречаются часто, но не приводят к разрушению суставных структур, как это бывает при ревматоидном артрите. Наиболее часто поражаются мелкие суставы кистей, но возможны также артриты и крупных суставов. Характерными признаками воспалительной боли в суставах являются утренняя скованность (> 1 часа), нарастание болей в покое и ослабление их при движении.
Плеврит и перикардит
Частый симптом при волчанке — воспаление плевральных оболочек, выстилающих изнутри грудную клетку (плеврит), и сердечной сумки (перикардит), что может проявляться болями в грудной клетке при дыхательных движениях.
Поражение почек
При вовлечении в процесс внутренних органов наиболее часто происходит поражение почек, обычно при СКВ протекающее незаметно. Отеки и стойкое повышение артериального давления являются косвенными признаками этого тяжелого осложнения.
Воспалительные изменения нервной системы. Могут проявляться самым разнообразным образом (от головных болей и нарушений психоэмоциональной сферы до судорожных припадков).
Антифосфолипидный синдром. Также при системной красной волчанке возможно образование «иммунных агентов» (антител) к компонентам свертывающей системы крови. Данное состояние называется антифосфолипидный синдром и опасно развитием различных тромботических осложнений (тромбоз вен, инфаркт, инсульт). Наличие у пациента этих проявлений в молодом возрасте требует исключения СКВ и антифосфолипидного синдрома.
Неспецифические жалобы. Многие пациенты в начале заболевания замечают лишь неспецифические симптомы заболевания, такие, как общая слабость, повышение температуры тела, снижение веса, отсутствие аппетита.
Диагностика и лечение СКВ в Клиническом госпитале на Яузе
Диагностика системной красной волчанки на начальной стадии развития позволяет достичь быстрой и стойкой ремиссии заболевания и избежать развития тяжелых осложнений. При лечении волчанки мы применяем медикаментозную терапию (стероидные и нестероидные препараты, биологические генно-инженерные препараты), методы экстракорпоральной гемокоррекции.
При появлении симптомов СКВ обратитесь к ревматологам Клинического госпиталя на Яузе. Современные методы лечения при соблюдении профилактических мер позволяют годами и даже десятилетиями поддерживать состояние ремиссии, рожать детей, вести обычную нормальную жизнь.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги ревматолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-ревматолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-ревматолога повторный 3 600 руб.
- Консультации экспертов
- Прием (осмотр, консультация) врача-ревматолога Бородина О.О. 7 000 руб.
- Телеконсультации
- Удаленная консультация врача-ревматолога первичная 2 500 руб.
- Удаленная консультация врача-ревматолога повторная 2 500 руб.
- Помощь на дому
- Прием (осмотр, консультация) врача-терапевта с выездом на дом в пределах МКАД 5 500 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

БородинОлег Олегович Врач-ревматолог
Прием пациентов с 16 лет
Стоимость приема: 7000 ₽

Обновлено: 18.05.2022
-
/ / /
- Болезнь Бехтерева (анкилозирующий спондилит)

ЗАПИСАТЬСЯ НА ПРИЁМ
Получите консультацию ревматолога
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.


В Клиническом госпитале на Яузе проводится экспертная диагностика (рентген, МРТ, анализы) и эффективное комплексное лечение болезни Бехтерева с применением современных методов (в том числе, биологических генно-инженерных препаратов, гемокоррекции). Это обеспечивает быстрое купирование болей в спине и восстановление подвижности позвоночника.
- До 2% населения России страдают болезнью Бехтерева
- До 90% точность МРТ в выявлении анкилозирующего спондилита
- Около 70% пациентов с болезнью Бехтерева достигают стойкой ремиссии при своевременном лечении
Что такое болезнь Бехтерева
Серонегативные спондилоартропатии - воспалительные заболевания соединительной ткани, которые предположительно имеют инфекционное происхождение. Развиваются у людей с генетической предрасположенностью и у пациентов с поражением позвоночника, периферических и крестцово-подвздошных сочленений. К серонегативным спондилоартропатиям относится анкилозирующий спондилоартрит (болезнь Бехтерева). Истинная частота заболеваемости не известна из-за отсутствия четких диагностических критериев и малосимптомности течения, особенно у женщин. Развивается преимущественно в возрасте от 20 до 40 лет.
Причины развития болезни Бехтерева

Точные причины развития болезни Бехтерева до сих пор неизвестны. Как и при других ревматических заболеваниях, в основе лежит неправильная работа иммунной системы. Защитные функции организма направлены против клеток и тканей организма и таким образом вызывают воспалительные реакции. Анкилозирующий спондилит относится к числу аутоиммунных заболеваний.
Специалисты связывают его в конкретных случаях с генетическим наследованием. Наследственная предрасположенность лежит в основе возникновения болезни Бехтерева. Если у одного из родителей есть болезнь Бехтерева, риск заболевания ребенка оценивается от 4 до 15%.
Факторы, провоцирующие спондилоартрит
Факторы риска, способствующие развитию спондилоартрита:
- частые переохлаждения;
- инфекционные заболевания;
- гормональные нарушения;
- хроническое воспаление кишечника;
- воспалительное заболевание мочеполовых органов.
Причиной также может стать травма тазобедренного отдела или позвоночного столба.
Варианты спондилоартропатий
С учетом локализации и проявления клинической картины, выделяются следующие варианты заболевания:
- Центральная. В 50% случаев поражается позвоночник (чаще поражается крестцово-подвздошные сочленения, также поражаются поясничный, грудной и шейный отделы позвоночника).
- Периферическая. Развивается в молодом возрасте до 40 лет. Суставы
- могут выстрелить после инфекции, так называемая болезнь Рейтера. Болезнь
- затрагивает не только позвоночный столб, но и колени, голеностопы, тазобедренные суставы (чаще поражаются суставы нижних конечностей) и локтевые суставы (может и вовсе без позвоночника протекать).
При проведении дополнительных исследований отдельно были выделены внескелетные проявления. Это осложнение длительного течения заболевания без должного лечения. В процесс вовлекаются чаще всего почки, развивается IgA-васкулит.
Симптомы болезни Бехтерева и их особенности
Характерной особенностью патологического процесса на ранних стадиях является отсутствие клинической картины. Основные симптомы болезни Бехтерева включают боли в спине, сообщают о появлении дискомфорта во второй половине ночи.
Общие ранние признаки также включают:
- случайные боли в бедре, колене и плече;
- боль в пятке, изменение походки;
- боли или дискомфорт в одном или нескольких сухожилиях;
- повышенная усталость при достаточном отдыхе;
- потеря веса при постоянном потреблении калорий;
- боль при кашле или чихании.
Начиная с крестцово-подвздошных суставов, боль распространяется в обе ноги (бедро) и ягодицы. Дискомфорт в ягодицах чередуется с левой и правой стороны. Болезнь Бехтерева является хроническим заболеванием и часто протекает в виде вспышек. Пациенты испытывают периоды сильного дискомфорта и затухания. Со временем болезнь Бехтерева может прогрессировать, позвоночник становится более жестким и деформируется.
Возможные осложнения
Постепенно болезнь Бехтерева приводит к изменению осанки и двигательных функций. Поясничный отдел позвоночника сглаживается, грудной отдел позвоночника все больше изгибается, образуется горб. Для компенсации шея вытягивается, а тазобедренный и коленный суставы сгибаются. Из-за образования горба позвоночника поле зрения может быть ограничено при взгляде прямо. Большие суставы (бедро, колено, плечо, локоть) могут частично перемещаться. У 20 % пациентов возникают дальнейшие нарушения в организме:
- поражаются глаза (радужная оболочка);
- возникают сердечно-сосудистые заболевания или воспаление большой
- артерии тела (аортит);
- возможно воспаление суставов (артрит) пальцев рук, ног или сухожилий (энтезит);
- наблюдается снижение плотности костной ткани (остеопения) до потери костной массы (остеопороз);
- развиваются симптомы в кишечнике, предполагается связь с хроническими воспалительными заболеваниями, болезнью Крона или язвенным колитом.
Не редкость – осложнения со стороны нервной системы. В запущенных формах
присутствует высокий риск нарушения работы внутренних органов.
Этапы диагностики и лечения болезни Бехтерева
Необходима комплексная продолжительная терапия. На всех этапах обследования и терапии необходимо соблюдать преемственность: отделение ревматологии (стационар) – поликлиника – санаторий.
Первичная консультация специалиста
При подозрении на болезнь Бехтерева, медицинский работник может с помощью некоторых клинических тестов определить, насколько подвижен позвоночник и есть ли боль в крестцово-подвздошных суставах.
Для подтверждения диагноза назначается тест по признакам Шобера для:
- поясничного отдела;
- грудного (оценка сгибания по бокам);
- шеи (козелок-стена),
- грудного (дыхательная экскурсия),
- КПС (симптом Кушелевского, разведение ног в стороны).
Позволяет судить о подвижности поясничного и грудного отделов позвоночника, а также суставов. Пациент наклоняется вперед, стараясь дотянуться до ног кончиками пальцев рук. Врач измеряет, насколько возможно сгибание, используя предварительно нанесенные метки на коже.
Комплексная диагностика
Другие диагностические мероприятия:
- лабораторные исследования (СОЭ, СРБ (С-реактивный белок), HLA-B27, инфекции);
- обследование на наличие внесуставных очагов (общий анализ крови, ЭКГ, флюорография, колоноскопия, осмотр офтальмолога).
Существует ряд причин, влияющих на своевременную диагностику. К ним относятся:
- Клиническое и возрастное разнообразие развития заболевания.
- Легкая степень тяжести и разнообразие клинических симптомов в начале заболевания, особенно в детском возрасте.
- Отсутствие патогномоничных лабораторных признаков болезни.
- Территориальное удаление места жительства пациента от диагностических центров.
Индивидуальный план лечения
Индивидуально составляется программа лечебной гимнастики. Упражнения выполняются каждый день. Для укрепления мышечного корсета необходима ходьба на лыжах и плавание.
Фармакологические методы лечения
В обязательном порядке назначаются лекарственные препараты: терапией первой линии являются НПВП, далее индивидуальный подбор генно-инженерной терапии. Принимать лекарственные препараты следует только по назначению врача. Специалист подбирает дозировку с учетом особенностей организма пациента и сложности течения заболевания.
- НПВС. Для купирования болей на начальном этапе развития заболевания врач назначает нестероидные противовоспалительные средства (НПВС) (ибупрофен, диклофенак, мелоксикам, напроксен, нимесулид, целекоксиб, эторикоксиб). Данные препараты рекомендовано назначать долгими курсами, но в минимально необходимой дозировке. Это связано с тем, что они способствуют наступлению и поддержанию ремиссии заболевания, и тем самым снижают риск развития неподвижности позвоночника. НПВС необходимо назначать с осторожностью при заболеваниях желудочно-кишечного тракта, почек, печени, а также лицам с повышенным риском сердечно-сосудистых осложнений.
- Гормонотерапия и сульфасалазин. При недостаточной эффективности НПВС целесообразно локальное (внутрисуставное, околосуставное, в область энтезисов) введение глюкокортикостероидных гормонов (дексаметазон, дипроспан). При периферической форме заболевания (с поражением в первую очередь суставов конечностей) эффективно использование сульфасалазина. Однако данный базисный препарат практически не влияет на прогрессирование поражения позвоночного столба.
- Генно-инженерные биологические препараты. Если при тяжелом течении болезни не удается подавить активность вышеназванными средствами, показано назначение биологических (генно-инженерных) препаратов — ингибиторов ФНОα (инфликсимаб, этанерцепт, адалимумаб, голимумаб, цертолизумаб пэгол) или ингибиторов интерлейкина 17 (секукинумаб). Данные лекарственные средства показали высокую эффективность и значительное улучшение прогноза при анкилозирующем спондилите.
Немедикаментозные методы лечения
Особое значение при болезни Бехтерева имеют немедикаментозные методы лечения — физиотерапевтическое лечение, лечебная физическая культура, экстракорпоральная гемокоррекция, реабилитационные мероприятия. На тяжелых стадиях заболевания возможно рассмотрение вопроса о хирургическом лечении.
Важным аспектом лечения является своевременная коррекция сердечно-сосудистых факторов риска (курение, гипертония, повышенный холестерин), а также профилактика остеопороза (препараты кальция и витамина Д).
Рекомендован массаж, рефлексотерапия и магнитотерапия только при отсутствии воспалительной активности. Пациентам с болезнью Бехтерева также назначаются азотные, сероводородные и радоновые ванны.
Инновационные методы терапии
- Внутритканевая электростимуляция (ВТЭС). Используются импульсы низкочастотного тока. Стимулирует самовосстановление пораженных тканей, улучшается кровоснабжение, уходят боли.
- Ударно-волновая терапия (УВТ). Применяется для предотвращения кальцификации тканей и фиброзирования. Улучшается микроциркуляция крови, усиливаются регенерирующие процессы, восстанавливаются функции связок и мышц.
- Фотодинамическая терапия. С помощью светового излучения запускаются биохимические реакции. Снижается боль и отечность, восстанавливаются двигательные функции.
Организация спального места
Пациенты с болезнью Бехтерева должны спать только на ровной твердой поверхности без подушки для предотвращения развития позы гордеца или просителя.
Прогноз
Полностью излечиться от болезни Бехтерева невозможно. Но при соблюдении врачебных рекомендаций и грамотно подобранной терапии прогрессирование патологического процесса можно остановить. Пациенты должны постоянно наблюдаться у врача и проходить лечение в стационарных условиях в период обострения.
Профилактика и диета
Здоровый образ жизни может положительно повлиять на течение заболевания. Для пациентов с болезнью Бехтерева важны регулярные физические упражнения.
- сохранить подвижность;
- снизить лишний вес;
- укрепить мышцы;
- улучшить кровообращение и дыхательную функцию.
Рекомендованные врачом упражнения, следует регулярно выполнять дома. Виды спорта выбираются в зависимости от того, насколько далеко продвинулось состояние. При ревматических заболеваниях благоприятны легкие виды спорта, которые не сильно напрягают суставы и позвоночник, такие как плавание, езда на велосипеде или пешие прогулки.
Правильное питание играет важную роль во многих ревматических заболеваниях. Вспышки заболеваний и дискомфорт при болезни Бехтерева можно облегчить с помощью соответствующей диеты. В число запрещенных продуктов входят животные жиры (жирное мясо, колбасы, сало, яичные желтки).
Людям с болезнью Бехтерева следует по возможности воздерживаться от курения.
Употребление никотина подавляет действие лекарств, но самое главное, что курение даже у совершенно здоровых пациентов вызывает деструкцию хрящевой ткани, снижение минеральной плотности кости. Курящим пациентам часто требуются более высокие дозы препаратов.
Что можно употреблять в пищу:
- рыбу (сельдь, лосось, форель);
- молочные продукты;
- фрукты и овощи.
Свежие овощи и фрукты содержат витамины и микроэлементы, обладающие антиоксидантным действием. Они могут улавливать радикалы кислорода, участвующие в воспалительных процессах в организме.
Статистика и этиология заболевания
Анкилозирующий спондилит является одной из наиболее распространенных форм спондилоартропатий. Во многих случаях заболевание имеет легкие симптомы, что значительно затрудняет диагностику и делает невозможным соответствующую статистику.
Ранее считалось, что болезнь Бехтерева встречается у мужчин в 3 раза чаще, чем у женщин. Эта ошибка связана с более легкими симптомами у женщин, чем у мужчин, что касается окостенения или затвердевания позвоночника. Первые симптомы обычно появляются в возрасте от 20 до 25 лет и только в 5% случаев после 40 лет.
Начало заболевания тесно связано с HLA-B27, антигеном, который играет важную роль в функции иммунной системы. По этой причине предполагается, что это наследственная патология.
Наблюдение
Ревматолог и ортопед следят за состоянием пациента на протяжении всего лечения. Для контроля эффективности проводимой терапии врач выполняет регулярную диагностику с применением оборудования последнего поколения. При необходимости лечение корректируется.
Почему мы
- Врачи. Прием ведет высококвалифицированный врач-ревматолог с большим опытом работы в России и за рубежом.
- Безопасность. Лучевая диагностика на передовых цифровых системах Philips позволяет получить высокоточные изображения позвоночника по всей длине при минимальном рентгеновском облучении или без него (МРТ).
- Комплексный подход. Лечение болезни Бехтерева проводится при тесном сотрудничестве между разными специалистами нашего медицинского центра (ревматологами, ортопедами, спинальными хирургами, зарубежными консультантами).
- Инновации. Возможность эффективного лечения тяжелых форм заболевания новейшими генно-инженерными биологическими препаратами, методами экстракорпоральной гемокоррекции.
- Индивидуальный подход Специалисты составляют индивидуальный план лечения для каждого пациента, соответствующий активности заболевания, и осуществляют постоянное наблюдение, своевременно корректируя терапию.
- Эффективность. Быстрое купирование болей в спине, сохранение подвижности позвоночника, предупреждение развития тяжелых инвалидизирующих осложнений.
Почему хондропротекторы реально помогают?
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги ревматолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-ревматолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-ревматолога повторный 3 600 руб.
- Консультации экспертов
- Прием (осмотр, консультация) врача-ревматолога Бородина О.О. 7 000 руб.
- Телеконсультации
- Удаленная консультация врача-ревматолога первичная 2 500 руб.
- Удаленная консультация врача-ревматолога повторная 2 500 руб.
- Помощь на дому
- Прием (осмотр, консультация) врача-терапевта с выездом на дом в пределах МКАД 5 500 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

БородинОлег Олегович Врач-ревматолог
Прием пациентов с 16 лет
Стоимость приема: 7000 ₽
Читайте также:

