Почему ногти загибаются в кожу
Обновлено: 27.04.2024

Вросший ноготь: причины, симптомы, диагностика и лечение
Онихокриптозом называют врастание части ногтевой пластины в ткань ногтевого валика (если точно, боковой край). Чаще всего вросший ноготь обнаруживается на большом пальце ноги.
Появляются воспалительный процесс, отек, краснота и болезненные ощущения. Нередко только боль заставляет к врачу обратиться, когда уже терпеть невозможно и происходит нагноение. Из-за этого проблема становится хронической. По статистике хронический онихокриптоз приобретает половина пациентов.
Почему ноготь может врастать
Причины разные и условно делятся на внешние факторы и заболевания.
Внешние причины
- Незнание и несоблюдение правил проведения педикюра.


- Неудобная (не вашего размера) и узкая обувь (включая узкий нос).
Заболевания
- Вальгусные стопы и плоскостопие. Стопа деформируется, и из-за давления второго пальца искривляется большой.
- Беременность и послеродовой период. Врастать ноготь у женщин способен как на поздник сроках беременности, так и при лактации или через полтора-два месяца после родов.
- Болезни, связанные с неправильным питанием ногтевой пластины. Среди них сахарный диабет, заболевания сосудов и сердца, всевозможные эндокринные патологии и ожирение.
- Проведение лучевой или химической терапии при онкологии.

Какие симптомы говорят об онихокриптозе
Основных признаков пять, некоторые напрямую говорят об определенной стадии заболевания:
-
Постоянная боль у ногтя, которая становится особенно сильной, если надеваете не домашнюю обувь и ходите.

Диагностика
Как только заподозрили врастание ногтя, обязательно обращайтесь к специалисту по заболеваниям стоп либо хирургу.
Врачи попросят пройти несколько простых лабораторных исследований, чтобы максимально точно поставить диагноз. Это анализы крови:
- Общий. Помогает понять, на какой стадии воспаление.
- На глюкозу. Чтобы исключить наличие сахарного диабета.
Если у вас грибок, покажитесь дерматологу и придерживайтесь комплексной схемы лечения. Одного метода явно будет недостаточно. Появились осложнения? Тогда без дополнительной диагностики не обойтись.
Хирург непременно скажет сделать рентгенографию стопы, с ее помощью на кости обнаруживают нагноения и на пальце можно рассмотреть костный вырост (остеофит).
Если онихокриптоз у ребенка
Описанные ниже домашние средства можно и не пробовать, поскольку у детей все протекает серьезнее, им сложно выносить боль, труднее понять, что именно беспокоит. Сразу берите талончик к хирургу или записывайтесь к специалистам частных клиник.
Лечение в домашних условиях
Лечение в домашних условиях возможно только на начальных стадиях онихокриптоза или с целью профилактики, и требует соблюдения определенных условий:
- нужно носить только свободную обувь;
- соблюдать гигиенические правила;
- правильно стричь ногти;
- дважды в день менять носки.
Из домашних способов избавления от вросшего ногтя можно назвать шесть. Коротко опишем их ниже.
Прием нестероидных противовоспалительных препаратов
Показан при сильных болевых ощущениях. Нужно придерживаться инструкции и в целом не злоупотреблять таблетками. Использовать можно Нимесулид, Парацетамол, Ибупрофен и другие препараты из группы.

Дезинфицирующие ванночки
Для хорошего эффекта делают дважды-четырежды в день, регулярно. Растворяют в воде либо пищевую соду, либо раствор марганцовки, либо соль морскую. Ванночки размягчают ткань и помогают аккуратно удалить ноготь. Если это получается сделать, не забудьте потом протереть обработанные места йодом.
Компресс из лекарственных средств
Предназначен для снятия воспаления. Готовится из 10 миллилитров димексида, 20 — воды, 1 миллилитра дексаметазона и 1 ампулы анальгина. В растворе смачивают марлевый тампон, прикладывают к пальцу, накрывают целлофаном, забинтовывают и надевают поверх носок. Держат ночь, делают процедуру три-четыре дня. Если за указанное время не проходит, срочно к доктору.
Кипяток
Применяется исключительно в начале заболевания, не при абсцессе. Отекший, воспаленный палец на пару секунд помещают в очень горячую воду и достают обратно. Повторяют на протяжении минут 10-20. Должно получиться около 20-30 раз.
Раствор хлоргексидина
Смачивают им стерильный бинт и прикладывают в область между кожным валиком и ногтем. Как только высохнет, снова «сдабривайте» антисептиком. Ежедневно слегка продвигают бинт вперед, чтобы освободить ноготь.
Вертикальная бороздка
Она делается на роговом слое вросшего ногтя пилочкой для ногтей. Позволяет при затягивании поднять край проблемного участка.
Неплохо зарекомендовали себя в консервативном лечении и специальные лекарственные препараты: растворы и мази.
Уродерм
Главное действующее вещество — карбамид (мочевина), смягчающая ноготь и ткани и позволяющая легче производить обрезку. Наносить нужно на сухой палец, заправляя мазь лопаточкой между ногтевым краем и околоногтевым валиком. После процедуры надевают носки. Продолжительность — 3-4 дня, дальше пробуют состричь ноготь.
Мазь Вишневского
Показана при инфекциях. Состоит из березового дегтя, касторового масла, ксероформа. Наносить следует под повязку на ночь, с утра снимать. Срезать ноготь можно, если он вышел из-под валика.
Ноктинорм
Размягчает, избавляет от воспалительных и болевых симптомов. В нем экстракты маклеи и солодки, пальмовое масло, плюс горофит зверобоя, вазелин. Сначала ноги распаривают, а после на валик и всю пластину наносят бальзам. Достаточно одного-двух раз за день.
Хирургические методы
- Лазерное прижигание
Обычно к этой процедуре прибегают, если ноготь врос на уровне кутикулы. Относится к высокотехнологичным и позволяет добиться стойкой ремиссии. С помощью лазерного пучка выжигается часть проблемного ногтя и ростковые клетки, удаляются грануляции и воспалившаяся ткань.


Как вести себя после хирургического вмешательства
Резекция — довольно серьезная операция, требующая длительного восстановления. Поначалу обработанный участок будет болеть. Полное заживление происходит в течение месяца, и все время требуется контроль: максимально оберегать ногтевое ложе от попадания инфекции. Еще прибегают к таким мерам:
- Три-пять дней обрабатывают прооперированное место антисептическими средствами, например, перекисью водорода или хлоргексидином, используют антибактериальные мази (Гентаксан, Левомеколь и др.), стерильными материалами перевязывают палец. Дальше перевязка через день.
- В первые дни желательно вообще не наступать на ногу, а дальше придерживаться щадящего режима и избегать нагрузок.
- Если сильно беспокоят неприятные ощущения, можно принимать обезболивающие.
- Обувь разрешается только широкая, чтобы материалы не соприкасались с больным пальцем.
Ультрасовременные безоперационные и безопасные методы
Это оптимальное решение, поскольку проводится под контролем специалистов с использованием новейшего оборудования. Быстро и безопасно.

Подофикс (Podofix)
Подофикс — Это безоперационное лечение вросших ногтей, разработанное немецкими специалистами. Для коррекции используются небольшие скобы-пластины на ноготь, которые вполне можно покрыть лаком. Они практически незаметны, не вызывают дискомфорта, не требуют отказа от активного образа жизни. Эта скоба на клеевой основе показана и при стержневых мозолях, гипергрануляции, закручиваемости ногтей, в косметических целях.
Узнать подробнее и цена

- Комбипед (Combiped)
Комбинированная методика, конструкция сочетает в себе пластины Подофикс и скобы ЗТО (металлическая скоба и приклеивающая пластмассовая площадка). Легко устанавливается, выпрямляет ноготь, снимает болевой синдром.
Полное описание метода и цена
Возможные негативные последствия, если не начать своевременное лечение
- Абсцесс пальца
Гнойный процесс с покраснением и отеком.

Как не допустить врастания ногтя
Прежде всего, освоить азы педикюра. Правил не так много, вот главные:
- Делайте теплую ванночку для ног, чтобы ногти смягчились.
- Стригите прямо, закруглять не надо.
Что такое вросший ноготь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Костромин Р. А., хирурга со стажем в 6 лет.
Над статьей доктора Костромин Р. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вросший ноготь, или онихокриптоз — это заболевание, при котором ногтевая пластинка врастает в боковой край околоногтевого валика. Ткани вокруг ногтя воспаляются, краснеют, появляется болезненный отек с гноем. Чаще всего онихокриптозом поражаются большие пальцы стоп. В начальной стадии проявляется болью при ходьбе, а в дальнейшем неприятные ощущения не проходят и в состоянии покоя. При отсутствии специализированного лечения заболевание часто рецидивирует. Периоды воспаления сменяются периодами ремиссии годами, а лекарственное лечение (противовоспалительная, антибактериальная терапия) дает кратковременный эффект.
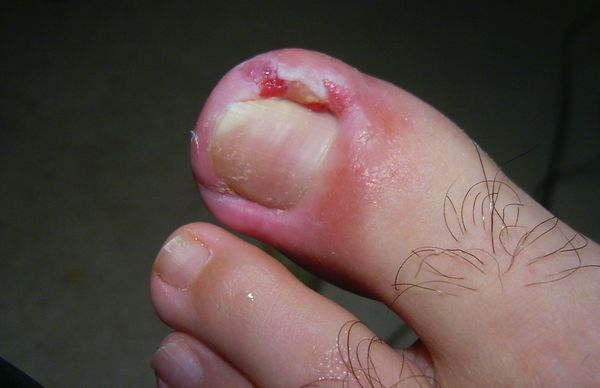
Основные причины возникновения заболевания:
- Неправильный уход за пальцами стоп:
- если углы ногтя выстригать слишком глубоко, это приведет к неправильному росту ногтевой пластины и врастанию в мягкие ткани околоногтевого валик;
- ношение тесной обуви с узким носком механически вдавливает кожный валик в ногтевую пластинку. Это провоцирует воспаление, которое в дальнейшем развивается в онихокриптоз. В молодом и трудоспособном возрасте тесная обувь — основная причина появления вросшего ногтя;
- длительное сдавливание пальцев стоп гипсовой лангетой, либо другой иммобилизующей или корригирующей повязкой также может привести к врастанию ногтя.
- Анатомические особенности строения стопы и пальцев[1]:
- врожденные и приобретенные костные деформации — плоскостопие, широкая стопа, вальгусная деформация первого пальца стопы;
- физиологически крупные, мясистые околоногтевые валики.
- Факторы, приводящие к вторичному развитию вросшего ногтя:
- грибковое поражение пальцев стоп (онихомикоз): ногтевая пластинка утолщается, деформируется и врастает в околоногтевой валик;
- травма стопы;
- сахарный диабет, подагра и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вросшего ногтя
Жалобы при обращении к врачу чаще всего одни и те же: боль в области большого пальца стопы, которая появилась либо без видимой причины, либо после травмы или ношения неудобной обуви. Для заболевания характерно усиление интенсивности боли, отёк и гиперемия околоногтевого валика, появление гноя и разрастание грануляций, называемых «дикое мясо» (в связи со схожестью по цвету с сырым мясом).
Клинически выделяют три стадии развития заболевания [3] :
- Умеренный, либо незначительный отёк и инфильтрация ногтевого валика без изменения ногтевой пластинки, выделения гноя и «дикого мяса». Боль чаще всего появляется при движении и ношении обуви.
- Выраженный отёк околоногтевого валика, его увеличение и деформация, «наплыв» тканей на ногтевую пластинку, появление гноя, уплотнение ногтевой пластинки, её тусклость;
- Резкий отёк и гиперемия околоногтевых валиков, выраженные гипергрануляции, «дикое мясо», гной. Ногтевая пластинка истончается, становится ломкой и подвижной.
Все стадии развития заболевания могут осложняться воспалительным процессом.
Патогенез вросшего ногтя
При разборе патогенеза (механизма появления и развития болезни) онихокриптоза важно учитывать особенности строения и роста ногтя [4] .
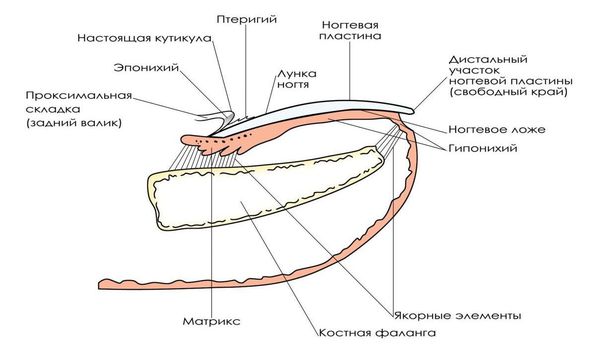
Рост ногтя происходит постоянно, в течение всей жизни человека. Скорость роста составляет около 0,1 мм в сутки, ноготь полностью обновляется через 100 дней.
Ногтевая пластинка образуется в герминативной зоне (матрикс) и в дальнейшем продвигается по ногтевому ложу. При удалении части ногтевой пластинки и сохранении матрикса ноготь вырастет вновь и вызывает те же проблемы, происходит рецидив заболевания.
Ногтевая пластина не растёт в ширину, и врастание ногтя возникает исключительно из-за воспаления околоногтевого валика. В процессе развития болезни мягкие ткани околоногтевого валика травмируются об острый край ногтевой пластины. Начинается воспалительный процесс с отёком мягких тканей, из-за которого они ещё больше вдавливаются в ноготь. В результате постоянной травматизации начинает разрастаться грануляционная ткань (довольно мягкая и пористая, воспринимаемая незнающим человеком как «лишняя кожа»). Постепенно отёк и воспаление нарастают, всё больше причиняя дискомфорт. Присоединяется грибковая и бактериальная среда, возникает изменение цвета пораженного околоногтевого валика, локальное повышение температуры и выделение гноя. Носить привычную обувь становится практически невозможно, попытки опереться на больной палец вызывают острую боль. Далее воспалительный процесс приобретает хроническое течение, грануляционная ткань уплотняется, ногтевая пластинка деформируется, и воспаление может распространиться на костную ткань [5] .
Классификация и стадии развития вросшего ногтя
Классификация Д.И. Муратова (1972) наиболее полно отражает причины и патогенез заболевания. Автор подразделяет течение заболевания на четыре степени тяжести [6] :
Первая степень: обычная форма ногтя, жалобы на боль в ногтевой фаланге пальца, умеренная отёчность и покраснение бокового валика на первом пальце стопы.
Вторая степень: форма ногтя выпуклая, его толщина колеблется в пределах 0,5-1 мм, виден врастающий край. Угол врастания ногтя варьирует от 15 до 30 градусов.
Третья степень: ноготь принимает башневидную форму, края глубоко врастают в окружающие ткани. Толщина ногтевой пластины составляет 2,5 мм, а угол врастающего края достигает 30-45 градусов.
Четвертая степень: форма ногтя приобретает вид рога или когтя, его толщина более 2,5 мм, угол искривления врастающего края более 45 градусов, наблюдаются клинические симптомы трофических изменений матрикса, тканей ногтевого ложа и ногтя.
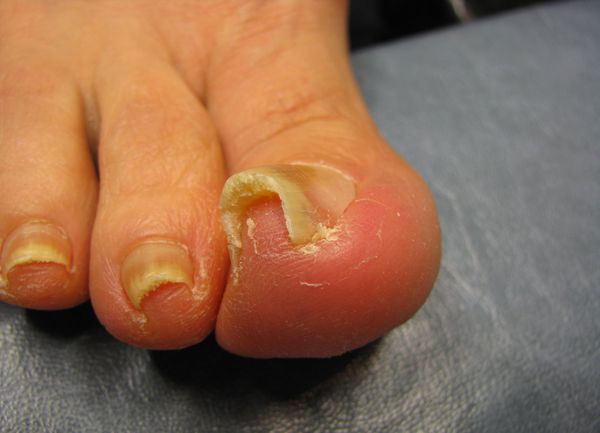
Осложнения вросшего ногтя
Осложнения при несвоевременном лечении вросшего ногтя связаны с развитием инфекционно-воспалительного процесса, который выражается в следующих патологических состояниях [7] :
- Абсцесс пальца стопы — формирование полости с гнойным содержимым, отёк и покраснение всей ногтевой фаланги. Требует хирургического вмешательства.
- Остеомиелит ногтевой фаланги пальца — инфекционный процесс переходит на кость, необходимо медикаментозное и оперативное лечение. При позднем обращении может потребоваться ампутация фаланги пальца.
- Гангрена пальца стопы — необратимое повреждение (некроз) мягких тканей стопы. Единственный способ лечения при таком состоянии — ампутация ногтевой фаланги или всего пальца.
- Лимфангиит или лимфаденит — распространение инфекции по лимфатической системе с поражением лимфатических сосудов или лимфатических узлов. Требует комплексного лечения с назначением противовоспалительной и антибактериальной терапии.
Сахарный диабет, облитерирующий атеросклероз сосудов нижних конечностей и иммунодефицит повышают вероятность развития осложнений. Также к факторам риска относят курение, ожирение, старческий возраст. Снижение местных защитных реакций приводит к более частому выявлению микозов. Кроме того, длительно существующий вросший ноготь может стать причиной формирования фибром и злокачественных новообразований.
Диагностика вросшего ногтя
Диагностика вросшего ногтя начинается с выявления характерных жалоб, причин развития заболевания и предрасполагающих факторов. При осмотре врач устанавливает наличие анатомических особенностей, стадию развития заболевания, наличие осложнений, проводит сравнительный осмотр другой конечности.
Характерный вид пальца, наличие предрасполагающих факторов и анатомических особенностей, признаки воспаления, гнойные выделения и грануляции позволяют без труда поставить диагноз и определить степень тяжести процесса [8] .
При подозрении на возможность осложнений, а также для уточнения причин развития заболевания врач использует дополнительные методы диагностики:
- Общий анализ крови — для исключения признаков общего воспалительного процесса.
- Рентгенологическое исследование стоп. Рентгенограмма предназначена для выявления распространения гнойного воспаления, перехода патологического процесса на кости фаланг, а также для уточнения анатомических особенностей стопы (степени отклонения первого пальца стопы, оценки степени плоскостопия).
- Посев гнойного отделяемого для изучения вида возбудителя. Это необходимо, чтобы определить чувствительность бактерий к антибиотикам при длительном рецидивирующем течении заболевания и неэффективности терапии.
Лечение вросшего ногтя
На начальном этапе развития заболевания назначается консервативное лечение с устранением предрасполагающих факторов заболевания. Рекомендуется уменьшение нагрузки на палец, ограничение ходьбы, ношение свободной обуви (по возможности ходьба без обуви), прикладывание холода к месту воспаления, гигиена стоп, исключение травматизации, компрессы с антисептическими растворами. Не рекомендуется применение мазей, таких как ихтиоловая мазь или мазь Вишневского. Если воспаление проходит, то больному рекомендуется соблюдать осторожность и при рецидиве воспаления снова обратиться к хирургу.
При неэффективности проводимой терапии, более поздней стадии заболевания или рецидивирующем течении показано хирургическое вмешательство.
В настоящее время известно более 150 способов хирургического и консервативного лечения вросшего ногтя [2] [9] . Однако желаемый результат (минимальный риск рецидива, высокий косметический эффект, высокая скорость восстановления) дают лишь некоторые из них.
Наиболее эффективные и часто применяющиеся хирургические операции:
- Краевая резекция ногтевой пластинки без резекции околоногтевого валика — включает в себя удаление 1-2 мм вросшего края ногтевой пластинки с разрушением ростковой зоны удалённого фрагмента для исключения рецидива. Операция выбора при незначительно и умеренно изменённом околоногтевом валике без выраженных грануляций и «дикого мяса».
- Краевая резекция ногтевой пластинки с резекцией околоногтевого валика (операция по Бартлетту, по Шмидену) — дополнена одним из вариантов резекции околоногтевого валика. Показана при выраженном изменении околоногтевого валика, обильных грануляциях и наличии «дикого мяса». В данном случае резецированный околоногтевой валик ушивается однорядными узловыми швами. Данный вид операции более травматичный, однако при проведении операции значительно снижается риск рецидива.
- Полное удаление ногтевой пластинки (операция Дюпюитрена) используют всё реже в связи с высоким риском рецидива, высокой интенсивностью боли после операции и низким косметическим эффектом. Операция выбора при сильном поражении ногтевой пластины, например, при онихомикозе.
- Радиоволновой и лазерный методы. В чистом виде применяются редко, однако могут дополнять краевую резекцию. После удаления вросшей части ногтя радиоволновым методом врач воздействует на фрагмент ростковой зоны с целью его разрушения и профилактике рецидива. Ту же процедуру хирург может сделать при помощи лазера.
Любая операция может производиться в условиях малой операционной, не требует длительной предоперационной подготовки и выполняется под местной анестезией. Раствор анестетика (новокаин, лидокаин) вводится в основание большого пальца. Полный анестезиологический эффект достигается через 7-10 минут после введения анестетика.
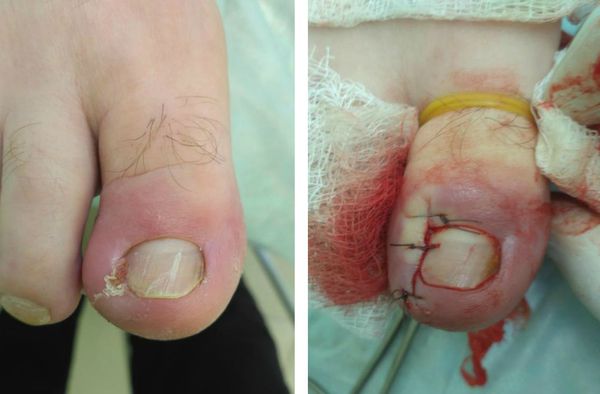
При правильном проведении анестезии операция по удалению вросшего ногтя абсолютно безболезненная и занимает от 10 минут, в зависимости от сложности и распространённости процесса. Перед анестезией врач обязан уточнить у пациента наличие аллергии на анестетик и другие лекарственные препараты. После операции накладывается тугая асептическая повязка с антисептиком. Перевязки в послеоперационном периоде достаточно проводить один раз в день под контролем врача. Швы снимаются на 7-14 сутки, в зависимости от объёма операции и способностей организма к восстановлению.
Вышеперечисленные методики требуют исключительно квалифицированного лечения. Если воздействие будет недостаточным, велика вероятность рецидива заболевания. В случае избыточного воздействия могут быть повреждены участки ростковой зоны, что вызовет стойкую деформацию ногтя на всю жизнь.
Существует большое количество научных работ, исследующих способы комбинированного лечения вросшего ногтя. Рассмотрены способы криодеструкции, динамической деструкции фенолом, озонотерапии, ультразвука, КВЧ-облучение и т. д., однако широкого распространения данные методики не получили [10] [11] [12] .
Отвечу на наиболее частые вопросы пациентов:
- После операции можно уйти домой на своих ногах, можно водить машину и вести привычный образ жизни.
- Эффект анестезии сохраняется до 2 часов, после чего появляется боль в области послеоперационной раны. Для послеоперационного периода заранее расписывается обезболивающая терапия с учётом аллергии и сопутствующих заболеваний пациента.
- После операции повязка может незначительно пропитаться кровью, но при сохранении признаков кровотечения необходимо в неотложном порядке обратиться к лечащему доктору.
Прогноз. Профилактика
При своевременном обращении к врачу, правильном проведении операции и соблюдении необходимых рекомендаций риск рецидива остается достаточно низким.
Хирургическое лечение — самый эффективный способ лечения данного заболевания. Консервативные методы способны устранить проблему лишь на самых начальных стадиях [2] и используются с операцией в комплексе.
Операция по удалению вросшего ногтя обычно не требует особой подготовки и может проводиться в условиях частных медицинских центров. При правильном выборе анестезии она абсолютно безболезненная, занимает от 10 минут и имеет низкий процент рецидива. Операция устраняет заболевание, улучшает косметический эффект и повышает качество жизни пациента, не ограничивая его повседневную активность.
Для профилактики вросшего ногтя необходимо устранить причины его возникновения:
- носить удобную обувь;
- соблюдать гигиену в уходе за ногтями;
- правильно подрезать ногти: по прямой линии, проходящей не ниже верхушки пальца;
- края ногтя подпиливать пилочкой по углам, чтобы они были гладкими и не травмировали кожу.
Помимо этого, рекомендуется корректировать сопутствующие заболевания: нормализовать сахар в крови при сахарном диабете, контролировать массу тела при ожирении, вылечить онихомикоз (грибок стопы), носить ортопедическую обувь при плоскостопии и силиконовые вкладыши при вальгусной деформации пальцев стопы.
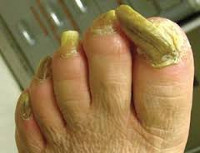
Онихогрифоз – разновидность ониходистрофии, характеризующаяся деформацией ногтевой пластинки в виде когтя грифона. Клинически онихогрифоз делится на две стадии. Ранняя проявляется в утолщении ногтя, изменении его прозрачности, окрашивании в грязно-жёлтые тона, искривлении ногтевой пластинки, часто с врастанием в кожу. Поздняя сопровождается перекручиванием тканей роговых пластинок, появлением исчерченности, болями при ходьбе. Патологию диагностируют клинически с забором крови на RW и сахар, применяют дерматоскопию, берут соскоб с ногтя для исключения микоза, при необходимости проводят профильные консультации. Лечение заключается в удалении ногтевой пластинки.
МКБ-10
Общие сведения
Онихогрифоз – редкое дистрофическое поражение ногтевой пластинки, преимущественно локализующееся на ногах, связанное с изменением околоногтевых тканей, гипертрофией роговых пластинок, их уплотнением, перекручиванием роговых слоёв и искривлением в виде когтя мифической птицы (грифона). В современную дерматологическую практику термин «онихогрифоз» был введён немецким врачом и физиологом Р. Вирховом. Как правило, онихогрифоз – заболевание пациентов пожилого и старческого возраста, в очень редких случаях может встречаться даже у детей. Нередко онихогрифоз диагностируют у спортсменов. Частой сопутствующей патологией является плоскостопие. Патологический процесс не имеет гендерной и сезонной составляющей, неэндемичен. Актуальность проблемы связана с возможной микотической или сифилитической этиологией онихогрифоза, болевыми ощущениями, появляющимися при ходьбе, снижением качества жизни пациентов.

Причины онихогрифоза
Точная причина развития заболевания не установлена. Считается, что онихогрифоз возникает под воздействием экзогенных и эндогенных триггеров. К первым относят травмы, обморожения, тесную обувь, локальное нарушение кровоснабжения околоногтевых тканей, неаккуратную обработку ногтевых пластинок, ангидроз, местные инфекции кожи. Во вторую группу включены иммунные нарушения, сенсибилизация кожи, метаболические изменения в дерме, возрастные эндокринные сбои, физиологическое старение тканей, хронические дерматозы, варикоз, кератозы. Подобные изменения ногтей также могут наблюдаться при сифилисе. Описаны редкие случаи врождённого онихогрифоза, причиной которого становятся неустановленные генные мутации. Патогенез заболевания не изучен до конца. Единственным точно установленным фактом в развитии онихогрифоза является нарушение питания ногтевой пластинки.
Если в основе онихогрифоза лежит травма, ношение тесной обуви, отморожение, происходит образование подногтевой гематомы, которая механически сдавливает околоногтевые ткани, нарушая их питание и вызывая изменения в матрице ногтя. Роговые клетки утолщаются за счёт внутриклеточного удерживания экссудата, в них происходят диспропорциональные нарушения обменных процессов. Одновременно повреждённые кератиноциты начинают выделять провоспалительные цитокины, инициирующие воспаление в дерме. Т-лимфоциты продуцируют интерлейкины, которые усиливают экссудативные и пролиферативные процессы в околоногтевых тканях и в матрице ногтя. Набухшие, изменившие свой состав роговые клетки эпидермиса начинают усиленно делиться.
Один слой роговых клеток обгоняет другой, кератиноциты наслаиваются друг на друга, изменяя полотно ногтевой пластинки, её форму и цвет. Образовавшийся гиперкератоз нарушает связь ногтя с ногтевым ложем. Формируется гипертрофированный ноготь. Нечто похожее, за исключением образования подногтевой гематомы, происходит, если причиной онихогрифоза становится инфекция или гипогидроз. Хроническое воспаление провоцирует инфильтрацию ногтевого ложа, стимулирует процессы ороговения в матриксе и по всей длине роговой пластинки с образованием гиперкератотического ногтя.
Если же онихогрифоз спровоцирован эндогенными триггерами, то в основе изменения роговых пластинок лежат иммунные нарушения на фоне возрастных изменений физиологических свойств кожи и её придатков. Матрица ногтя с возрастом становится тоньше, в ней уменьшается количество воды, липидов. В эпидермисе и дерме запустевает часть кровеносных сосудов. Всё это приводит к нарушению питания придатков кожи, трофическим нарушениям, изменениям в химическом составе ногтя.
На этом фоне любое воздействие на кожу запускает воспаление в дерме, усиливает процесс пролиферации кератиноцитов в сочетании с неправильным ростом роговых клеток, которые образуют ногтевую пластинку. Возникает подногтевой гиперкератоз, ноготь утолщается, меняет окраску, деформируется, частично теряет связь с ногтевым ложем, со временем приобретая форму когтя. Усугубляет онихогрифоз сосудистая недостаточность, которая развивается у многих пациентов старше 60 лет, лекарственная сенсибилизация и сахарный диабет (повышенная ломкость сосудов).
Классификация и симптомы онихогрифоза
В практической дерматологии принято различать врождённый и приобретённый онихогрифоз. Это важно для назначения адекватной терапии, которая зависит от причины патологического процесса. Клинически выделяют две стадии развития онихогрифоза. На ранней стадии заболевания возникает боль в мягких тканях около ногтевой пластинки и под ней. Такие ощущения доставляют пациентам дискомфорт при ходьбе, поскольку патологический процесс локализуется чаще всего на больших пальцах ног. Боль усиливается при малейшем надавливании на ногтевую пластинку. Со временем ноготь начинает утолщаться, возникает неестественный роговой нарост, возвышающийся над уровнем ногтевого ложа. Если толщина ногтя превышает 1 мм, уже можно говорить о начале онихогрифоза. Ноготь темнеет, становится плотным, плохо поддаётся обработке, края ногтевой пластинки могут врасти в кожу.
Во второй стадии онихогрифоза на гипертрофированной ногтевой пластинке появляются глубокие поперечные и продольные полоски. Цвет ногтя меняется на грязно-жёлтый с чёрно-серым оттенком. Роговые слои начинают перекручиваться, при этом становятся настолько твёрдыми, что ношение даже удобной обуви причиняет сильную боль. Обработать ноготь без предварительного размягчения не представляется возможным, он выходит за пределы верхушки пальца и начинает загибаться внутрь, приобретая форму птичьего клюва. Иногда направление роста ногтя становится винтовым или спиральным, он закручивается. Его длина достигает 4-6 см, поверхность приобретает бурый оттенок, на ней появляются бугорки и шероховатости. Форма напоминает рог животного. Пациенты не могут без посторонней помощи надеть обувь, передвигаются с трудом. Такой онихогрифоз возникает у больных старческого и пожилого возраста.
Диагностика и лечение онихогрифоза
Онихогрифоз диагностирует дерматолог или подолог. Диагноз не представляет затруднений из-за типичной клиники и анамнеза. При необходимости назначают профильные консультации (эндокринолог, сосудистый хирург, иммунолог-аллерголог). Приобретённый онихогрифоз требует забора крови на RW и определения уровня сахара крови (при позднем сифилисе и сахарном диабете возникает подобная деформация ногтевой пластинки). Обязательно исключение микотической инфекции. Для этого проводят дерматоскопию, используют лампу Вуда, микроскопируют соскоб с поражённого ногтя или осуществляют посев патологического материала на питательные среды.
Если к проявлениям онихогрифоза присоединяется вторичная инфекция, обязательно устанавливают возбудителя пиодермии путём посева отделяемого пустул с определением чувствительности к антибиотикам. Терапия патологии может быть эффективной только при выяснении точной причины онихогрифоза. Чем раньше пациент обращается к специалисту – тем лучше результат. Смысл терапии – уменьшение толщины ногтевой пластинки, возвращение ногтю нормальной формы. Для этого необходимо частично или полностью удалить ногтевую пластинку. Способ удаления выбирает подолог. При консервативном варианте сначала размягчают ноготь специальной пастой, нанося её на поражённую пластинку на 30-40 минут. После этого пасту смывают тёплой водой, а размягчённую часть ногтя удаляют механическим соскабливанием.
Курс состоит минимум из 3-5 процедур. Одновременно внутрь назначают витамины, наружно используют восстанавливающие мази на основе ретинола и желатина. Альтернативой являются кератолитические пластыри. В тяжёлых случаях ноготь удаляют полностью (хирургически или лазером). На руках в эстетических целях сохраняют основу ногтя. Внутрь применяют витамины, минералы, препараты ретинола и токоферола. Курс лечения составляет до 4-6 месяцев. Профилактика онихогрифоза заключается в избегании травм, ношении удобной обуви, коррекции сопутствующих заболеваний, правильной обработке ногтевых пластинок, защите рук от средств бытовой химии. Прогноз сомнительный, полное излечение зачастую невозможно.
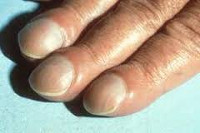
Деформация ногтей – различные изменения поверхности и формы ногтевых пластин, вызванные эндогенными или экзогенными причинами. Наиболее часто встречаются следующие виды деформации ногтей: продольные или поперечные бороздки, выпуклые ногти в виде часовых стекол, вогнутые ложкообразные ногти, плоские ногти, деформация по типу «наперстка» и др. Для определения причин, вызвавших деформацию ногтей, необходимо обращение к дерматологу (микологу, подологу). При деформации ногтей может потребоваться проведение местной и системной терапии, коррекции или резекции/удаления ногтевой пластины.
Общие сведения
В норме ногтевые пластинки имеют гладкую, ровную, слегка выпуклую форму; ровные края, правильные очертания; бесцветную (матовую или слегка блестящую) поверхность, эластичную структуру. Сквозь полупрозрачную ногтевую пластинку просвечивает ногтевое ложе, богатое капиллярами и потому имеющее розоватый цвет. Деформация ногтей - изменение состояния ногтевой пластины, при котором ногти теряют однородность своей структуры, нормальную толщину и выпуклость. В дерматологии различные виды деформации ногтей относят к ониходистрофиям. Изменение внешнего вида ногтей – это не просто безобидный косметический недостаток. Довольно часто деформации ногтей (искривление поверхности, потеря прозрачности, дисхромия и др.) являются следствием хронических дерматозов и соматических заболеваний, требующих незамедлительного лечения.

Причины деформации ногтей
Врожденные деформации ногтей обусловлены пороками эктодермы, из которой, начиная с конца III месяца внутриутробного развития, начинает формироваться ногтевое ложе, ногтевые валики и ногтевая кожица, а с VII-VIII месяца - ногтевые пластинки. В клинической практике чаще встречаются приобретенные деформации, возникающие вследствие неблагоприятных эндо- и экзогенных воздействий на матрицу ногтя и другие структуры, в результате чего нарушается питание и рост ногтей.
Примерно половина случаев деформаций ногтей вызвана их грибковым поражением – онихомикозами (поверхностным белым, подногтевым дистальным, подногтевым проксимальным, тотальным дистрофическим). Распространенными причинами деформации ногтей являются кожные заболевания: псориаз, экзема, красный плоский лишай. Довольно часто к изменению формы ногтевых пластин приводит их механическое повреждение: ушибы, защемление, неправильная обработка кутикулы при проведении маникюра или педикюра, неправильное подрезание ногтей. При этом деформацию ногтей может вызвать не только травма самой ногтевой пластинки, но и ногтевого ложа или ногтевого валика. У лиц с психопатическим расстройством личности нередко наблюдается привычка к искусственному повреждению ногтевых пластин (онихотилломания).
Изменение структуры и формы ногтей может быть обусловлено взаимодействием с различными химикатами: моющими и чистящими средствами, удобрениями, растворителями, ацетоном и другими агрессивными веществами. Деформации ногтей часто наблюдаются у лиц определенных профессий (например, парикмахеров), а также женщин, часто прибегающих к наращиванию ногтей, декоративному покрытию ногтей лаками сомнительного качества (особенно содержащих формальдегид). Кроме этого, ониходистрофия может быть связана с применением некоторых лекарственных веществ (в частности, антибиотиков), проведением химиотерапии и т. п.
Часто ногти изменяют свою структуру вследствие дефицита витаминов и микроэлементов: у детей раннего возраста - при гиповитаминозе D; у взрослых – при недостатке витамина В1, дефиците кальция, железодефицитных анемиях. В некоторых случаях деформация ногтей является следствием белкового голодания, например, у лиц, следующих жестким диетам. Большую группу причин, вызывающих вторичную деформацию ногтей, составляет хронические заболевания внутренних органов (легких, сердечно-сосудистой системы, ЖКТ), эндокринные расстройства, коллагенозы, общие инфекции, онкологические процессы.
Виды и характеристика деформации ногтей
Различные деформации ногтей не являются строго патогномоничными признаками определенного заболевания, однако по виду ногтевых пластин можно с высокой степенью достоверности судить о наличии той или иной патологии.
«Гиппократовы ногти» или ногти в форме «часовых стекол» имеют выпуклую шаровидную форму и обычно сочетаются с деформацией пальцев в виде «барабанных палочек». Такие ногти чаще всего служат отражением гипертрофической легочной остеоартропатии (бронхоэктатической болезни, эмфиземы или туберкулеза легких, гнойного плеврита, абсцесса легких, рака легких). Также подобная деформация ногтей характерна для врожденных пороков сердца «синего типа», затяжного септического эндокардита, сердечной недостаточности, аневризмы аорты, билиарного цирроза печени. Иногда «гиппократовы» ногти являются наследственной или врожденной особенностью, не связанной с какими-либо патологическими состояниями.
Онихогрифоз или деформация ногтей в виде «птичьего когтя» характеризуется искривлением и утолщением ногтевых пластин. Ногти приобретают форму рога или спирали; становятся очень плотными, изменяют цвет на желтый, грязно-серый или черный. Подобная деформация ногтей развивается в пожилом и старческом возрасте, в результате ношения узкой обуви, ожогов или обморожения пальцев, онихомикозов, генерализованного кандидоза и т. д.
Койлонихия – ложкообразная деформация поражает только ногтевые пластины пальцев кистей. Поверхность ногтей становится вогнутой, однако их толщина и структура не изменяется. Ложкообразная деформация ногтей может быть обусловлена механической травматизацией, воздействием кислот и щелочей, наследственностью; реже – заболеваниями (болезнью Аддисона, железодефицитной анемией, брюшным тифом и др.).
Платонихия (плоские ногти) чаще является врожденной аномалией, однако возможно развитие деформации при воздействии профессиональных факторов, псориазе, циррозе печени и др. В этом случае обычно поражаются все ногтевые пластинки.
Поперечные бороздки на ногтях (линии Бо) могут появляться после перенесенного гриппа, желтухи, при болезни Рейно, сирингомиелии, анорексии. Глубина бороздок зависит от тяжести поражения матрикса ногтя и может достигать 1 мм. Цвет углублений не отличается от цвета всей ногтевой пластинки. При наличии множества бороздок и гребешков ноготь приобретает волнистую форму. Продольные бороздки на ногтях (ребристые, гофрированный ногти) обычно свидетельствуют о неправильном или несбалансированном питании, дефиците витаминов, нарушениях всасывания в кишечнике.
Наперстковидная или точечная деформация ногтей характеризуется наличием множества точечных ямок на поверхности ногтевой пластины. Мелкие углубления имеют диаметр от 0,3 до 1-1,5 мм и глубину до 1 мм; их количество может варьировать от 2-3 штук до нескольких десятков. Такая форма ониходистрофии типична для экземы, псориаза, ревматизма, туберкулеза легких. При различных видах деформаций ногтей часто встречаются лейконихия (белые пятна на ногтях), ломкость, расслоение ногтей, врастание ногтевой пластины.
Диагностика и лечение деформации ногтей
При появлении деформации ногтей необходимо обратиться к дерматологу или специалисту более узкого профиля – подологу или микологу. Во время осмотра ногтевых пластин под лампой-лупой врач оценивает форму, цвет, толщину, твердость, прозрачность ногтей. Определить причину ониходистрофии может помочь микроскопия ногтевых пластинок на грибы, спектральный анализ на микроэлементы, анализ содержания витаминов в крови. Возможно, пациенту с деформацией ногтей потребуется консультация других специалистов - пульмонолога, кардиолога, хирурга и др.
Лечение ониходистрофии должно быть нацелено на устранение первопричины, повлекшей за собой деформацию ногтей. Так, при онихомикозе проводится курсовое лечение грибкового заболевания, медикаментозная обработка ногтевых пластинок, при необходимости - удаление ногтя хирургическим, лазерным или радиоволновым методом. В терапии ониходистрофий находят применение сосудистые средства (никотиновая кислота, пентоксифиллин), физиотерапия (УВЧ, дарсонвализация, амплипульстерапия). Коррекция вросших и деформированных ногтей может производиться с помощью В/S-пластин, скоб, полускоб Goldstadt. В качестве косметической меры для сокрытия дефекта может использоваться протезирование ногтевых пластин.
Отрастанию здоровой ногтевой пластины способствует полноценное питание, прием витаминно-минеральных комплексов, домашних уход за ногтями (ванночки для рук и ног с морской солью и эфирными маслами, увлажняющие кремы для ногтевых пластин). Среди салонных процедур ухода за руками и ногами следует обратить внимание на парафинотерапию, массаж, европейский или аппаратный маникюр и педикюр, покрытие ногтей лечебными лаками. Во время лечения деформации ногтей рекомендуется отказаться от нанесения декоративных лаков, полировки ногтей, наращивания ногтей.
Предупредить деформацию ногтей позволяет исключение травм ростковой зоны ногтя при маникюре и педикюре, отказ от ношения тесной обуви, защита рук при работе с агрессивными жидкостями, использование качественных средств для ухода за ногтями. Чрезвычайно важным представляется своевременное выявление и терапия фоновых заболеваний.
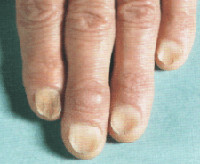
Койлонихия – разновидность ониходистрофии, при которой ногти, деформируясь, приобретают ложкообразную форму с сохранением цвета и гладкости ногтевой пластинки. Клинически койлонихия делится на две стадии. На начальной стадии заметно лишь небольшое углубление в центре ногтя, на поздней изменяется подногтевое пространство, края ногтя загибаются вверх. Диагностируют койлонихию с помощью водного теста, обязательна консультация узких специалистов, исключение микоза. На поздней стадии требуется развернутое клинико-лабораторное обследование. Лечение состоит в устранении причины заболевания, коррекции сопутствующей патологии. Наружно используются окклюзивные повязки с противовоспалительными препаратами, витаминно-минеральными комплексами.
Общие сведения
Койлонихия – одна из форм дистрофического изменения ногтевой пластинки, сопровождающаяся её истончением и вогнутой деформацией. Это полиэтиологическое заболевание, которое не вызывает никаких субъективных ощущений и проявляется только эстетическим дефектом ногтевых пластинок. Койлонихия – одна из самых распространённых форм ониходистрофии. Все койлонихии возникают только на чересчур тонкой по сравнению с нормой ногтевой пластинке. Койлонихия не имеет гендерной, возрастной и сезонной составляющей, регистрируется на всех континентах и широтах. Актуальность проблемы связана с нарушением качества жизни пациентов, обусловленном изменениями ногтевых пластинок, а также с редкими случаями койлонихии, которые рассматриваются как фактор риска развития плоскоклеточного рака пищеварительного тракта (синдром Пламмера-Винсона-Патерсона-Келли).

Причины койлонихии
У вогнутой деформации ногтевой пластинки множество причин. В современной дерматологии койлонихию предположительно относят к врождённым наследственным ониходистрофиям. Считается, что на фоне генетической предрасположенности койлонихия может развиваться в качестве симптома многих соматических заболеваний. Патогенные триггеры, вызывающие приобретённую койлонихию, могут быть, как экзогенными, так и эндогенными. К экзогенным относят травмы, контакт с химическими веществами, интенсивное ультрафиолетовое излучение, резкие температурные перепады; к эндогенным – инфекции, эндокринные расстройства, анемии и другие соматические патологии. Отдельно выделяют койлонихию в качестве составляющей синдрома Пламмера-Винсона-Патерсона-Келли, являющегося предтечей плоскоклеточного рака пищевода.
Точный механизм врождённой койлонихии неизвестен, но исследование случаев наследственной койлонихии в нескольких поколениях позволяет рассматривать значительную часть случаев заболевания, как генодерматоз. Вероятно, генные мутации происходят на уровне гена EDA, если койлонихия ассоциирована с эктодермальной дисплазией, или в генах, которые связаны с процессом кератинизации, поскольку общей причиной патологии является изменение толщины ногтя. Известно, что синтез кератинов строго индивидуален для каждого типа эпидермальных клеток. В наследственном варианте койлонихии мутируют в основном гены, отвечающие за синтез двух типов кератинов рогового слоя: К1 и К10. Клетки поверхностного слоя эпидермиса в результате таких мутаций теряют способность усваивать оптимальное количество белка, необходимое для построения нормальной роговой пластинки. В результате ноготь становится тонким, теряет свою привычную прочность, начинает деформироваться с центральной части.
Приобретённые койлонихии развиваются по-другому. Основой патологии в данном случае является нарушение кератинизации – биохимических изменений в кератиноцитах при их миграции на поверхность кожи от пролиферативного базального слоя к ригидному роговому. В структуре эпидермиса все кератиноциты в процессе синтеза кератина объединяются в пары, создавая димеры, отвечающие за состояние разных отделов ногтевой пластинки при формировании сложных полимеров, из которых состоит ноготь. Если в роли патологического триггера-антигена выступает травма, то нарушается синтез кератинов К6, К16, К19, ассоциированных с центральной частью ногтевой пластинки. Повреждённые кератиноциты начинают выработку биологически активных веществ, которые вызывают воспаление в подногтевом пространстве, нарушая трофику дермы и эпидермиса.
В результате замедляются процессы белкового обмена, меняется трофика тканей. Ноготь, имеющий в своём составе несколько роговых пластин, становится однослойным, тонким, подверженным деформации. Если в основе койлонихии лежат инфекции или соматические заболевания, нарушается синтез кератина в кератиноцитах зернистого слоя эпидермиса К2е. Одновременно в подногтевом пространстве возникает воспаление, вызванное цитокинами. Таким образом, с одной стороны растёт тонкий дистрофичный ноготь, а с другой для купирования воспаления и замещения возникшего подногтевого дефекта начинается усиленная пролиферация клеток дермы, активизируются внутриклеточные ферменты. Так возникает ложкообразное вдавление ногтя при койлонихии.
Классификация койлонихии.
Современная практическая дерматология выделяет врождённые койлонихии – ложкообразные ногтевые пластинки, формирующиеся из-за генных мутаций, которые определяют наследственный характер патологии, и приобретенные койлонихии – разновидность ониходистрофий, сформировавшихся у пациентов с течением времени.
В число врожденных койлонихий включают:
- Кератоз Меледа – врожденная прогрессирующая акрокератома, ладонно-подошвенный трансградиентный кератоз Сименса, наследуется по аутосомно-рецессивному типу. Чаще всего возникает в результате инцеста. Клинически сочетается с поражением кожи рук и ног, проявляется гиперемией, шелушением, сопровождается атопией и пиодермией.
- Монилетрикс – наследуемая по аутосомно-доминантному типу чёткообразная атрофия и потеря волос.
- Синдром сочетанного поражения ногтей и коленной чашечки – мутации гена LMX1B с аутосомно-доминантным наследованием. Сочетается с поражением костей и почек, клинически проявляется дисплазией ногтей и надколенника.
- Недержание пигмента (болезнь Блоха-Сульцбергера) – редкая наследственная аномалия развития эктодермы, включающая поражения ногтей, кожи, зубов и глаз.
- Трихотиодистрофия – аутосомно-рецессивное наследственное заболевание с ломкостью волос и ногтей из-за минимума матричных белков.
Приобретенными койлонихиями являются:
- Временные койлонихии новорожденных – деформация ногтей из-за их физиологической тонкости. По мере взросления ногти приобретают нормальную форму без терапевтического вмешательства.
- Койлонихии как симптом хронических соматических заболеваний (инфекции, анемия, патологии щитовидной железы).
- Койлонихии при симптоме Пламмера-Винсона-Патерсона-Келли, сопряжённого с плоскоклеточным раком пищевода.
Симптомы койлонихии
В клиническом течении патологического процесса выделяют две стадии. На ранней стадии койлонихии истончённая ногтевая пластинка становится плоской, в центре появляется небольшая ямка. Цвет и гладкость поверхности ногтя не меняются. Без терапевтического вмешательства процесс переходит в позднюю стадию, которая характеризуется вовлечением подногтевых тканей и дальнейшими дистрофическими изменениями всей ногтевой пластинки, что приводит к хрупкости ногтя, его краевой отслойке и загибанию концов кверху. Ноготь начинает крошиться по краям, по-прежнему имеет телесный цвет и гладкую поверхность с отсутствием шероховатости, однако загнутые концы вогнутой ногтевой пластинки придают ему очень неэстетичный вид, что становится причиной дискомфорта пациентов.
Нарастает подногтевой гиперкератоз, в редких случаях присоединяется околоногтевое шелушение кожи. Локализуется процесс чаще всего на втором и третьем пальцах рук, в редких случаях вовлекаются ногти на ногах. Описаны случаи койлонихии с локализацией только на ногах, сопровождающиеся неудобствами из-за механического раздражения ногтя при надевании носков, чулок. Все клинические проявления койлонихии никогда не сопровождаются субъективными ощущениями. Параллельно обостряются симптомы заболевания, на фоне которого развилась койлонихия, при этом тяжесть основной патологии определяет степень поражения ногтевой пластинки.
Диагностика и лечение койлонихии
Клинический диагноз ставит дерматолог. Обычно диагностика не вызывает трудностей, основывается на анамнезе и клинических проявлениях. Практически в 100% при подозрении на койлонихию проводят простой водный тест, который заключается в помещении капли воды на поверхность ногтя в его центральной части. Если капля не растекается, диагноз койлонихии считается подтверждённым. На втором этапе диагностики обязательно исключают микотическое поражение ногтевой пластинки с проведением дерматоскопии и микроскопированием соскоба с повреждённого участка ногтя. При поздней койлонихии осуществляют полное клинико-лабораторное обследование (гипохромная анемия, гормоны щитовидной железы) с обязательной консультацией эндокринолога, кардиолога, гематолога, генетика и онколога. Дифференциальный диагноз койлонихии проводят с псориазом ногтей, онихомикозами, гнёздной плешивостью, гемохроматозом, болезнью Аддисона, болезнью Рейно, красной волчанкой, другими формами ониходистрофий.
Адекватная терапия койлонихии может быть назначена только после установления причины заболевания. Поэтому после полного обследования пациенты обычно проходят лечение у профильного специалиста. Если триггером койлонихии стала травма или контакт с химически патогенным веществом, устраняют эту причину. Наружная терапия сводится к назначению окклюзивных повязок с растворами и кремами, процентная концентрация которых зависит от степени поражения ногтевой пластинки. Используются противовоспалительные препараты, мочевина, витамины, минералы. Схему лечения дерматолог подбирает индивидуально для каждого пациента. При своевременном лечении прогноз благоприятный.
Читайте также:

