Периоральный дерматит почему болезнь стюардесс
Обновлено: 25.04.2024
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпес

К нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко. После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу.
Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи.
Все мы знаем, что ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться при первых теплых лучах солнца, а у некоторых людей, только при длительном и интенсивном облучении, например во время отдыха в южных, тропических странах.
Классификация
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды
- эндогенные – вызываемые внутренними факторами
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватка витаминов в организме, нарушение обмена веществ, а также любое состояние, вызывающее ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие, противодиабетические и мочегонные препараты, также может стать причиной проявления солнечной крапивницы.
К таким препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия). - Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на, вполне до этого, нормальные вещи.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорка в бассейне, работа с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т.д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей с гнойным содержимым; по времени — могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия.
- Краснота на открытых участках тела
- Пятна, напоминающие ожоги
- Сыпь
- Зуд, жжение
- Шелушение
- Отеки
- гнойничковые высыпания
- бронхоспазм (приступ удушья)
- солнечным обмороком – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться.
Диагностика
Не смотря на все вышенаписанное, заранее не паникуйте, не настраивайте себя на то, что может случиться, ведь всего не предвидишь.
Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование.
Медикаментозное лечение солнечной аллергии
Важно! – обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что провоцируют заболевание внутренние расстройства организма, лечение должно быть направлено на преодоление, как внешних последствий, так и внутренних причин солнечной аллергии.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии

Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, при том, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- готовясь к сезону «отпусков» начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- целесообразно избегать солнечного облучения между 10 и 14 ч — в период максимального излучения в спектре 290—320 нм.
- помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- старайтесь чередовать пребывание на солнце и в тени;
- при долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т.д.;
- при предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- не используйте косметику, не предназначенную для применения на солнце;
- по возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу. Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи. Однако далеко не всегда солнечные лучи так приветливы, как нам казалось. Если вы заметили появление высыпаний и пятен на открытых участках тела, на которые попадало солнце, а также зуд, жжение кожи или ощущение «мурашек», «пощипывания», «покалывания» – или любые другие признаки фотодерматоза — стоит обратиться к аллергологу или дерматологу за развернутой консультацией.
Ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины и симптомы солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться как при первых теплых лучах солнца, так и при длительном и интенсивном облучении, например, во время отдыха в южных, тропических странах.
Классификация фотодерматозов
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды;
- эндогенные – вызываемые внутренними факторами.
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватке витаминов в организме, нарушении обмена веществ, а также любом состоянии, вызывающем ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие. Противодиабетические и мочегонные препараты, также могут стать причиной проявления солнечной крапивницы. К фотосенсибилизирующим препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия).
- Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на солнечное излучение.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорки в бассейне, работы с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т. д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей или пятен, покрывающих практически всю поверхность кожи. Что касается времени – они могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия и проявиться в виде:
- красноты на открытых участках тела;
- пятен, напоминающих ожоги;
- сыпи;
- зуда и жжения;
- шелушения;
- отеков.
Реже бывают следующие симптомы:
- гнойничковые высыпания;
- бронхоспазм (приступ удушья);
- солнечный обморок – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться. Также важным отличием служит четкость границ пятен или других высыпаний, которая свойственна только для солнечной крапивницы.
Диагностика солнечной аллергии

Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование:
-
(скарификационные, prick-тесты, patch- тесты). Кожные аллергопробы являются быстрым, безопасным и самым достоверным методом обследования в иммунологии. Тестирование проводится пациентам от 5 до 50 лет; ; к бытовым, эпидермальным, пыльцевым, грибковым, пищевым, лекарственным и бактериальным аллергенам, а также яду насекомых;
- определение уровня специфических иммуноглобулинов к пищевым антигенам – диагностика пищевой непереносимости; , секрета из полости носа.
Лечение фотодерматоза

Обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что заболевание провоцируют внутренние расстройства организма, лечение должно быть направлено на преодоление как внешних последствий, так и хронических заболеваний и очагов инфекции.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии
Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, притом, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- Готовясь к сезону «отпусков», начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- Целесообразно избегать солнечного облучения между 10 и 14 часами — в период максимального излучения в спектре 290—320 нм.
- Помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- Старайтесь чередовать пребывание на солнце и в тени;
- При долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т. д.;
- При предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- Постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- Используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- Не используйте косметику, не предназначенную для применения на солнце;
- По возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.

Какие факторы провоцируют развитие периорального дерматита?
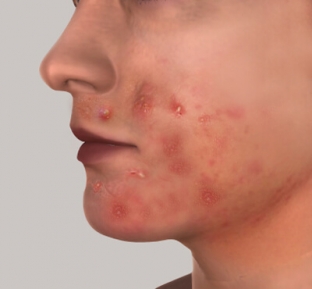
Периоральный дерматит (ПД; синонимы: dermatitis perioralis, стероидный дерматит лица, розацеа периоральная, розацеаподобный дерматит, аллергический периоральный дерматит, периоральный себорейный дерматит, болезнь стюардесс) – это хронический рецидивирующий розацеаподобный дерматоз неясного генеза с периоральной локализацией полусферических мелких папул, папуло-везикул и редко – папуло-пустул на диффузно воспаленной эритематозной коже.
Провоцирующими факторами периорального дерматита являются:
- наружное применение сильнодействующих глюкокортикостероидов (ГКС; особенно фторированных);
- применение ингаляционных ГКС;
- использование косметики;
- ультрафиолетовое облучение;
- наличие очагов хронической инфекции;
- наличие тяжелых инфекционных заболеваний;
- гормональные дисфункции;
- прием противозачаточных средств;
- применение фторированных зубных паст;
- использование в стоматологии амальгамы (с содержанием соединений ртути);
- употребление жевательной резинки;
- использование различных лекарственных микстур, предназначенных для полоскания рта;
- применение прополиса.
Основные причины развития периорального дерматита
У пациентов с периоральным дерматитом выделяют культуру Fusobacterium, что предполагает бактериальную природу заболевания. Причиной болезни может быть длительное применение различных очищающих, увлажняющих косметических средств, фторированных продуктов. Также ПД нередко возникает у пациентов, страдающих атопическим дерматитом.
По данным некоторых авторов, в большинстве случаев периоральный дерматит является идиопатическим, то есть не вызван провоцирующими факторами, а связан с врожденным нарушением барьерной функции эпидермиса и повышенной чувствительностью кожи.
Клинические проявления и симптомы периорального дерматита
В начальный период периорального дерматита на фоне эритемы возникают папулы и пустулы. Сначала на фоне гиперемических пятен появляются мелкие папулы (диаметром 1–2 мм). Позже папул становится значительно больше, они сливаются в бляшки, окруженные по периферии дочерними элементами – папулами, везикулами или пустулами. Бляшки красные, шелушащиеся. Комедонов нет. Телеангиэктазии на коже наблюдаются редко.

Локализация. Первые высыпания, как правило, отмечаются вокруг рта. Узкий ободок вокруг красной каймы губ остается непораженным. Мелкие папулы (1–2 мм) и пустулы могут появляться и вокруг глаз (изредка – только вокруг глаз). Иногда поражаются лоб и надпереносье, назолабиальная область. У детей обычно встречается периоральный дерматит с периназальной и/или периокулярной локализацией либо без таковой.
Субъективно в периоды обострений пациенты с периоральным дерматитом ощущают легкое жжение и зуд, чувство стянутости кожи. Нередко отмечается усиление неприятных ощущений и гиперемии после приема горячей пищи, алкогольных напитков, смены температуры воздуха и погодных условий (холод, жара, ветер, солнце).
Высыпания появляются постепенно, в течение нескольких недель или месяцев. Без лечения ПД тянется месяцами и годами, стихая и обостряясь. Рецидивы не исключены даже при правильном лечении. Какими препаратами проводится лечение периорального дерматита, читайте в нашей следующей статье.
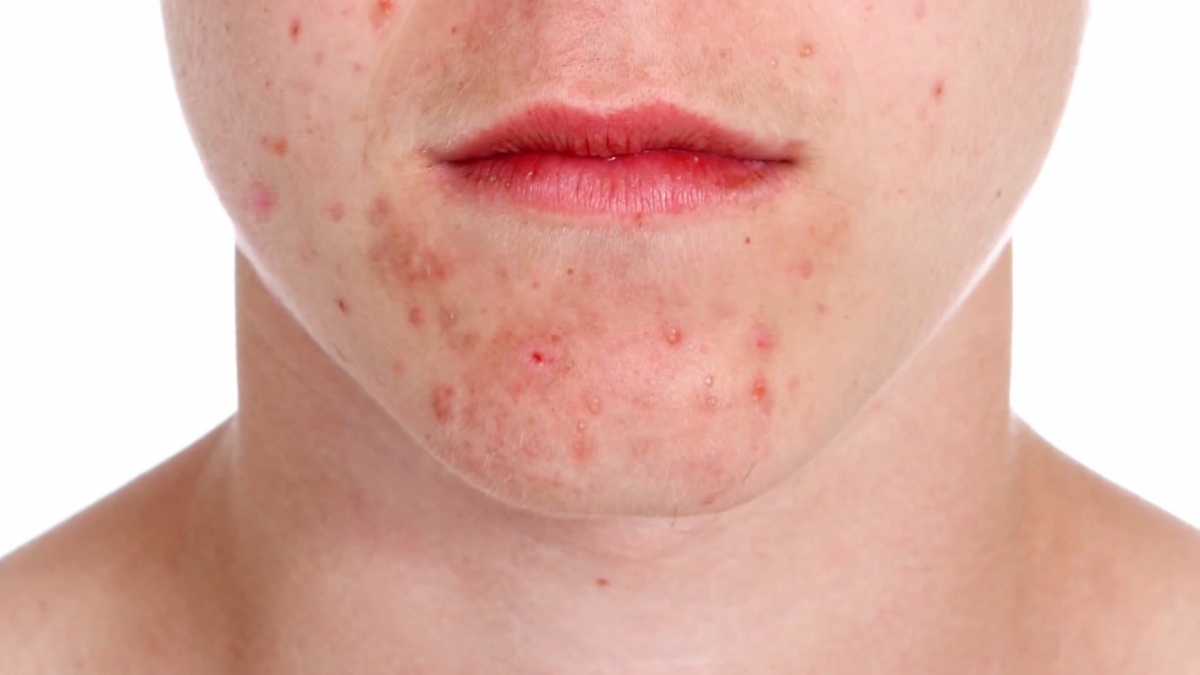
Периоральный дерматит, называемый еще идиопатическим дерматитом, стероидным дерматитом лица, «болезнью стюардесс», розацеа периоральной, розацеаподобным дерматитом, светочувствительным себореидом, является заболеванием, которое поражает исключительно кожу лица. Проявление данного заболевания – персистирующая эритема, развитие которой происходит в периоральной области, с небольшими папулопустулами и папулами.
Особенность периорального дерматита заключается в выраженной резистентности к традиционным средствам противовоспалительного действия, применяемым наружно. Заболевание поражает преимущественно женщин возраста 20-40 лет, имеющих I-II фототип кожи по классификации Fitzpatrick.
Причина и механизм развития периорального дерматита
Причины развития данного заболевания на сегодняшний день до конца не изучены. Периоральный дерматит относится к группе розацеаподобных дерматитов, так как имеет схожую клиническую картину и локализацию высыпаний, однако без таких выраженных изменений реактивности сосудов, как при розацеа. Гистопатологическая и клиническая картина при периоральном дерматите также несколько иная.
Основной фактор, который инициирует данное заболевание, заключается в бесконтрольном применении препаратов кортикостероидного действия (топические фторированные кортикостероиды). Данная группа препаратов характеризуется выраженным противовоспалительным действием и, как следствие, быстрым наступлением эффекта, что побуждает пациентов к применению глюкокортикостероидных препаратов для лечения любых воспалительных процессов, локализованных на коже лица. Вследствие длительного, беспорядочного использования глюкокортикостероидов в эпидермальном и дермальном слоях кожи происходит развитие атрофических изменений, обусловленных «геномным» эффектом препаратов данного вида, а также диссоциация резидентной микрофлоры.
Кроме того, факторами, которые могут провоцировать заболевание, являются:
- водостойкая декоративная косметика,
- зубная паста с содержанием фтора,
- жевательные резинки,
- инсоляция,
- оральные контрацептивы.
Периоральный дерматит: симптомы
Периоральный дерматит поражает, как правило, более молодую возрастную группу, чем розацеа, благодаря чему несложно дифференцировать данные заболевания. Периоральный дерматит имеет быстрое развитие, отличается локализованным и симметричным характером и выражается в возникновении нефолликулярных, полусферических лентикулярных папул диаметром 1-2 мм, имеющих розово-красный цвет, не склонных к слиянию, а также единичных восковидных полупрозрачных амикробных пустул и папулопустул на фоне неярко выраженной эритемы. Зачастую воспалительный процесс сопровождается чувством жжения. Течение эритемы при периоральном дерматите – монотонное, не усиливается приливами, что отличает данное заболевание от розацеа. Папулы более мелкие, часто сгруппированные в очаг поражения, который покрыт чешуйками беловатого оттенка. Поражение возникает преимущественно в периоральной области, узкий ободок визуально непораженной кожи окружает красную кайму губ. В некоторых случаях происходит развитие изолированного симметричного блефарита либо сочетанного поражения периорбитальной и периоральной области.
В начале заболевания развиваются умеренно выраженные фолликулярные и перифолликуллярные инфильтраты, имеющие различный клеточный состав. Вследствие неадекватной наружной терапии могут сформироваться небольшие гранулемы.
Лечение периорального дерматита
Для успешного лечения заболевания необходимо устранить факторы, которые являются причинами возникновения периорального дерматита. В первую очередь нужно отменить прием топических стероидов. Рекомендовано также прекратить использование фторсодержащих зубных паст, водостойкой декоративной косметики (особенно тонирующих средств), жевательных резинок, исключить интенсивную инсоляцию, а также возможные сопутствующие хронические патологии эндокринной и пищеварительной систем.
Лечение периорального дерматита схоже с терапией, которая применяется при розацеа. Необходимо организовать адекватный бережный уход за кожей. Лечение проводится препаратами для гиперчувствительной кожи, а также средствами, которые рекомендованы для пациентов, страдающих куперозом. Эффективно наружное применение препаратов, содержащих азелаиновую кислоту, клиндамицин и метронидазол.
В случаях ярко выраженной эритемы и отеках кожи выполняются примочки с растворами танина и борной кислоты. Если выраженная эритема отсутствует, а папулезные высыпания существуют достаточно длительное время, лечение проводят препаратами, содержащими серу.
Альтернативой глюкокортикостероидам при периоральном дерматите являются препараты для наружного применения, в состав которых входит пимекролимус.
Дополнительными средствами борьбы с периоральным дерматитом являются системные мероприятия. Необходимо сформировать доверительные отношения между пациентом и врачом. Пациент должен быть проинформирован о том, что после отмены глюкокортикостероидных средств кожный процесс может обостриться. Ввиду высокой косметической значимости кожного процесса пациенту может быть назначен прием анксиолитических препаратов и проведение сеансов индивидуальной психотерапии.
С целью снижения вероятности развития вторичной дисхромии и сокращения длительности заболевания назначаются физиотерапевтические методы лечения. Одним из методов физиотерапии при периоральном дерматите является микротоковая терапия, оказывающая на кожу лица комбинированное действие. Электрические токи, имеющие малую силу и низкую частоту, способствуют восстановлению микроциркуляции, нормализации распределения жидкости и усилению лимфоотока в пораженном участке кожи. Благодаря курсам терапии микротоком происходит постепенное восстановление нормальной трофики, быстрое разрешение отеков и ускорение репарации тканей.
Периоральный дерматит – хроническое заболевание кожи, основными проявлениями которого являются очаги воспаления и шелушения кожи вокруг рта, в области носогубного треугольника и подбородка. Заболевание часто носит рецидивирующий характер. В медицинской практике описывается как «околоротовой» или «розацеаподобный» дерматит, а также «болезнь стюардесс» в связи с частым наличием заболевания именно у женщин этой профессии.
Периоральный дерматит на фото
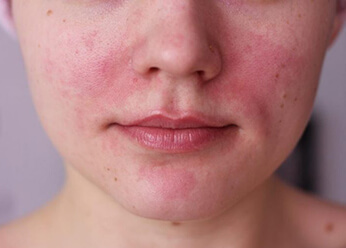
Фото 1.
Периоральный дерматит.
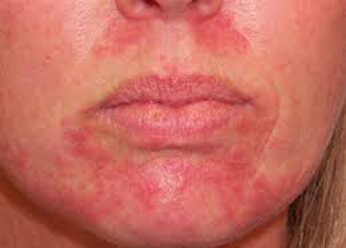
Фото 2.
Периоральный дерматит.
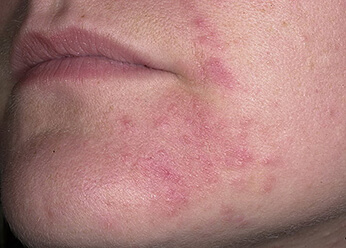
Фото 3.
Периоральный дерматит.
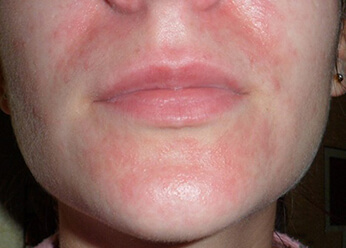
Фото 4.
Периоральный дерматит.
Причины периорального дерматита
Периоральный дерматит, фото которого можно посмотреть на медицинском сайте, чаще всего развивается вследствие нерационального использования различных уходовых и/или лекарственных препаратов. Также существуют и другие причины, поддерживающие течение заболевания. Их можно разделить на экзогенные и эндогенные.
Факторы экзогенного происхождения:
- компоненты средств для создания макияжа и ухаживающая косметика. Фальсифицированная продукция с некачественными ингредиентами;
- Длительная терапия гормональными (глюкокортикостероидными) кремами;
- проведение ингаляций с добавлением фторсодержащих кортикостероидов (Дексаметазон, Триамцинолон, Бетаметазон, Флупреднизолон);
- прием пероральных контрацептивов;
- длительное применение зубной пасты с содержанием фтора;
- смена климатических условий, высокая влажность воздуха, обветривание;
- ультрафиолетовое излучение, продолжительные инсоляции;
Факторы эндогенного происхождения:
- хронический очаг инфекции (воспалительный процесс пазух носа, небных миндалин, кариес, кавернозные полости в зубах);
- хронические болезни пищеварительного канала, нервной системы;
- отклонение от нормы уровня гормонов;
- нарушение микробиома кожи лица;
- чувствительная и нежная кожа лица.
Статистически выявлено, периоральным дематитом на лице страдают чаще всего женщины в возрасте от 20 до 40 лет, отмечаются случаи поражения детской кожи при применении кортикоидных средств в форме аэрозолей и спреев, прорезывании зубов, чрезмерной саливации и позднего отлучения от соски.
Симптомы периорального дерматита
Отмечается определенная локализация высыпаний. Чаще поражается кожа носогубного треугольника, подбородка и уголков рта, в редких случаях отмечается сыпь на щеках, в области лба и периорбитальной зоне.
По характеру элементов сыпи различают обычную и гранулематозную форму болезни. Болезнь дебютирует с появления единичных или множественных папул склонных к слиянию, цвет варьирует от бледно-розового до выраженного красного. По виду напоминает угревые высыпания. Кожные покровы гиперемированы.
После заживления элементов формируются корочки, которые легко сшелушиваются. В случае принудительного устранения корок остается гиперпигментация.
Высыпания располагаются группами или изолировано над верхней губой, постепенно распространяясь на близрасположенные участки. Важным клиническим симптомом служит отсутствие вокруг красной каймой губ размером 3-4 мм. Нанесение увлажняющей косметики усиливает клиническую картину.
В детском возрасте иногда встречается гранулематозная форма болезни, при которой высыпания окрашены в бежевый, бледно-розовый или светло-коричневый оттенок.
Лечение периорального дерматита
Для лечения периорального дерматита потребуется соблюдение этапной терапии, которая заключается в прекращении контакта с триггером, соблюдении гипоаллергенной диеты и применении лекарственных средств.
Изначально приступают к так называемой «нулевой терапии». Особенность заключается в прекращении использования зубной пасты с содержанием фтора, гормональных (глюкокортикостероидных) кремов, декоративной косметики и других средств по уходу. В случае выполнения ингаляций с кортикоидами необходимо пересмотреть тактику лечения, вследствие чего лечащий специалист принимает решение отмены препарата или замены на аналогичное средство.
Лечение с включением гипоаллергенной диеты при периоральном дерматите на лице помогут сократить степень подсыпаний, выраженность клинических симптомов или привести к длительной ремиссии заболевания. Питание должно содержать:
- Белковая пища: нежирная телятина, индейка, кролик; речная рыба (окунь, карп, щука); морская рыба (треска и окунь морской); субпродукты (печень куриная, язык говяжий); нежирный творог, кефир, сливочное масло.
- Растительные продукты: крупы (рисовая, перловая, гречневая, кукурузная, овсяная, пшенная); овощи (зеленый салат, кабачок, картофель, цветная капуста, огурец, белокочанная капуста); ягоды и фрукты (крыжовник, белая черешня и шелковица, яблоки, груши, арбуз); растительное масло рафинированное.
- Напитки: кисломолочные (айран, тан); негазированные минеральные воды; компот из сушеных яблок и груш; некрепкий зеленый и черный чай.
- Десерты: сухое галетное печенье (Мария, Белогорье); сухофрукты (чернослив, изюм, курага).
Избегать приема пищи с консервантами, красителями и подсластителями. Стоит отказаться на время этапной терапии от копченых, соленых и пряных блюд.
При выяснении причины периорального дерматита потребуется выполнение лабораторных и инструментальных диагностических методик, и затем назначение медикаментозного этиотропного лечения у взрослых. Прием лекарств необходим, когда гипоаллергенная диета и исключение триггерных факторов не приносят пациенту облегчения. Лекарственная терапия включает применение наружных (негормональные противовоспалительные средства из группы ингибиторов кальциневрина или антибактериальные мази и гели) и системных средств (антибиотики тетрациклиновой группы, антигистаминные препараты и другие).
По завершению основного курса назначают витаминные комплексы и иммуномодулирующую терапию.
Народное лечение периорального дерматита
Используется в комплексной терапии с основными лекарствами или в период улучшения состояния. Лечение народными средствами периорального дерматита подразумевает применение успокаивающих, подсушивающих и ранозаживляющих примочек, отваров и компрессов. Специалисты не рекомендуют монотерапию, особенно в период обострения.
Рецепты приготовления растительных лекарств:
Настой ромашки и календулы: столовая ложка ромашки и столовая ложка календулы заваривается в 400 мл горячей воды, настаивается на протяжении 45-55 минут. Полученный отвар процеживают. Проводят аппликации на воспаленные зоны длительностью 15-20 минут.
Лечение народными средствами эффективно в случае длительного применения и правильного подбора компонентов. Кроме того, могут возникать трудности ввиду развития побочных реакций непереносимости растительного сырья или точного соблюдения пропорций отвара, настоя или лосьона.
Лостерин при периоральном дерматите
Линия средств Лостерин создана специально для лечебно-профилактических мероприятий при хронических дерматопатиях наряду с базовой терапией. Особенность препаратов заключается в отсутствии гормональных компонентов, отдушек и красителей, что практически исключает появление непереносимости и аллергических реакций. При длительном применении нет синдрома привыкания,
При периоральном дерматите на лице применяют в первую очередь такую форму Лостерина, как крем.
Содержащиеся в креме «Лостерин» натуральные компоненты оказывают противовоспалительное, противозудное и успокаивающее воздействие. Способствуют естественной регенерации эпидермиса, повышению барьерной функции, устраняют стянутость и раздражение.
Профилактика периорального дерматита
Профилактические меры направлены на предупреждение повторного контакта с раздражающим фактором, пациенту рекомендовано:
- соблюдение личной гигиены;
- своевременная терапия заболеваний внутренних органов, устранение очага хронической инфекции;
- регулярная санация ротовой полости;
- избегать нанесения кортикостероидных мазей на различные участки тела;
- использование только качественной косметической продукции в небольших количествах;
- смена фторсодержащей зубной пасты;
- придерживаться регулярного и сбалансированного питания.
В качестве лечебно-профилактических мероприятий могут назначаться криомассаж и электрофорез.
Аллергический дерматит – это кожное воспаление, проявляющееся реакцией на определенное вещество. В отличие от контактного дерматита, симптомы которого появляются после непосредственного взаимодействия кожи с аллергеном, триггеры аллергического дерматита – пыль, пыльца, перо, шерсть животных, различные запахи (духи, парфюмерные композиции). Поэтому нередко аллергический дерматит носит сезонный характер, например, в период цветения.
В переводе с греческого языка «атопия» означает чужеродный. Именно как незаконное вторжение в свои владения рассматривает наш организм проникновение внутрь него аллергенов. Ответная реакция, которая при этом возникает – активная выработка иммуноглобулина. Внешние проявления этой внутренней «войны» мы и наблюдаем на коже. Появляются вначале припухлости и покраснения, затем начинается зуд, ребенок расчесывает высыпания, что и приводит к образованию трещин и шелушению.
По статистике заболевания, связанные с нарушением работы иммунной системы, с каждым годом диагностируются все чаще. Если раньше многие болезни проявлялись лишь у подростков и взрослых, то сегодня ими болеют и малыши. Атопический дерматит - один из таких недугов. Особый дискомфорт он доставляет ребенку в том случае, если локализован на попе.
Причины возникновения дерматита могут быть разные, и одна из них — неправильное питание.
Если вы хотите избавиться от неприятных симптомов дерматита (покраснение, зуд, высыпания и т.д.), прежде всего необходимо начать со своего рациона и исключить продукты-аллергены. В этой статье мы расскажем, чем можно питаться при дерматите, а каких продуктов лучше избегать.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Здравствуйте подскажите пожалуйста год назад появилось пятно на ступни не грибок, иногда зудит и шелушится сказали экзема похоже на псориаз что делать чем лечить перепробовала все не чего не помогает пятно только становится больше
Валентина, здравствуйте! Если точный диагноз не установлен, то подбирать какое-то пробное лечение будет неправильно. Постарайтесь получить второе мнение по диагнозу у дерматолога на очной консультации, возможно, на консилиуме.
Здравствуйте! Подскажите, а какое действие имеет мазь Солантра при папуло-пустулезной розацеа? Эффективна? Чем можно лечить «розовые угри»?
Здравствуйте, Марина. Препарат обладает противовоспалительным эффектом и влияет на микрофлору кожи. В своей практике не часто назначаю этот препарат, предпочтение отдаю вариантам системной терапии (изотретиноин в малых дозах). Не занимайтесь самолечением, найдите своего врача и добивайтесь стойкой ремиссии!
Чем лечить раздражение на руке?
Здравствуйте, Ольга Игоревна. Во-первых, следует исключить провоцирующие факторы, которые вызывают воспалительную реакцию. Как лечебное средство Вы можете использовать крем «Лостерин» 2-3 раза в день – он поможет восстановить структуры кожи, уберет воспаление и безопасен для длительного применения.
Периоральный дерматит – хроническое заболевание кожи, основными проявлениями которого являются очаги воспаления и шелушения кожи вокруг рта, в области носогубного треугольника и подбородка. Заболевание часто носит рецидивирующий характер. В медицинской практике описывается как «околоротовой» или «розацеаподобный» дерматит, а также «болезнь стюардесс» в связи с частым наличием заболевания именно у женщин этой профессии.
Периоральный дерматит на фото

Фото 1.
Периоральный дерматит.

Фото 2.
Периоральный дерматит.

Фото 3.
Периоральный дерматит.

Фото 4.
Периоральный дерматит.
Причины периорального дерматита
Периоральный дерматит, фото которого можно посмотреть на медицинском сайте, чаще всего развивается вследствие нерационального использования различных уходовых и/или лекарственных препаратов. Также существуют и другие причины, поддерживающие течение заболевания. Их можно разделить на экзогенные и эндогенные.
Факторы экзогенного происхождения:
- компоненты средств для создания макияжа и ухаживающая косметика. Фальсифицированная продукция с некачественными ингредиентами;
- Длительная терапия гормональными (глюкокортикостероидными) кремами;
- проведение ингаляций с добавлением фторсодержащих кортикостероидов (Дексаметазон, Триамцинолон, Бетаметазон, Флупреднизолон);
- прием пероральных контрацептивов;
- длительное применение зубной пасты с содержанием фтора;
- смена климатических условий, высокая влажность воздуха, обветривание;
- ультрафиолетовое излучение, продолжительные инсоляции;
Факторы эндогенного происхождения:
- хронический очаг инфекции (воспалительный процесс пазух носа, небных миндалин, кариес, кавернозные полости в зубах);
- хронические болезни пищеварительного канала, нервной системы;
- отклонение от нормы уровня гормонов;
- нарушение микробиома кожи лица;
- чувствительная и нежная кожа лица.
Статистически выявлено, периоральным дематитом на лице страдают чаще всего женщины в возрасте от 20 до 40 лет, отмечаются случаи поражения детской кожи при применении кортикоидных средств в форме аэрозолей и спреев, прорезывании зубов, чрезмерной саливации и позднего отлучения от соски.
Симптомы периорального дерматита
Отмечается определенная локализация высыпаний. Чаще поражается кожа носогубного треугольника, подбородка и уголков рта, в редких случаях отмечается сыпь на щеках, в области лба и периорбитальной зоне.
По характеру элементов сыпи различают обычную и гранулематозную форму болезни. Болезнь дебютирует с появления единичных или множественных папул склонных к слиянию, цвет варьирует от бледно-розового до выраженного красного. По виду напоминает угревые высыпания. Кожные покровы гиперемированы.
После заживления элементов формируются корочки, которые легко сшелушиваются. В случае принудительного устранения корок остается гиперпигментация.
Высыпания располагаются группами или изолировано над верхней губой, постепенно распространяясь на близрасположенные участки. Важным клиническим симптомом служит отсутствие вокруг красной каймой губ размером 3-4 мм. Нанесение увлажняющей косметики усиливает клиническую картину.
В детском возрасте иногда встречается гранулематозная форма болезни, при которой высыпания окрашены в бежевый, бледно-розовый или светло-коричневый оттенок.
Лечение периорального дерматита
Для лечения периорального дерматита потребуется соблюдение этапной терапии, которая заключается в прекращении контакта с триггером, соблюдении гипоаллергенной диеты и применении лекарственных средств.
Изначально приступают к так называемой «нулевой терапии». Особенность заключается в прекращении использования зубной пасты с содержанием фтора, гормональных (глюкокортикостероидных) кремов, декоративной косметики и других средств по уходу. В случае выполнения ингаляций с кортикоидами необходимо пересмотреть тактику лечения, вследствие чего лечащий специалист принимает решение отмены препарата или замены на аналогичное средство.
Лечение с включением гипоаллергенной диеты при периоральном дерматите на лице помогут сократить степень подсыпаний, выраженность клинических симптомов или привести к длительной ремиссии заболевания. Питание должно содержать:
- Белковая пища: нежирная телятина, индейка, кролик; речная рыба (окунь, карп, щука); морская рыба (треска и окунь морской); субпродукты (печень куриная, язык говяжий); нежирный творог, кефир, сливочное масло.
- Растительные продукты: крупы (рисовая, перловая, гречневая, кукурузная, овсяная, пшенная); овощи (зеленый салат, кабачок, картофель, цветная капуста, огурец, белокочанная капуста); ягоды и фрукты (крыжовник, белая черешня и шелковица, яблоки, груши, арбуз); растительное масло рафинированное.
- Напитки: кисломолочные (айран, тан); негазированные минеральные воды; компот из сушеных яблок и груш; некрепкий зеленый и черный чай.
- Десерты: сухое галетное печенье (Мария, Белогорье); сухофрукты (чернослив, изюм, курага).
Избегать приема пищи с консервантами, красителями и подсластителями. Стоит отказаться на время этапной терапии от копченых, соленых и пряных блюд.
При выяснении причины периорального дерматита потребуется выполнение лабораторных и инструментальных диагностических методик, и затем назначение медикаментозного этиотропного лечения у взрослых. Прием лекарств необходим, когда гипоаллергенная диета и исключение триггерных факторов не приносят пациенту облегчения. Лекарственная терапия включает применение наружных (негормональные противовоспалительные средства из группы ингибиторов кальциневрина или антибактериальные мази и гели) и системных средств (антибиотики тетрациклиновой группы, антигистаминные препараты и другие).
По завершению основного курса назначают витаминные комплексы и иммуномодулирующую терапию.
Народное лечение периорального дерматита
Используется в комплексной терапии с основными лекарствами или в период улучшения состояния. Лечение народными средствами периорального дерматита подразумевает применение успокаивающих, подсушивающих и ранозаживляющих примочек, отваров и компрессов. Специалисты не рекомендуют монотерапию, особенно в период обострения.
Рецепты приготовления растительных лекарств:
Настой ромашки и календулы: столовая ложка ромашки и столовая ложка календулы заваривается в 400 мл горячей воды, настаивается на протяжении 45-55 минут. Полученный отвар процеживают. Проводят аппликации на воспаленные зоны длительностью 15-20 минут.
Лечение народными средствами эффективно в случае длительного применения и правильного подбора компонентов. Кроме того, могут возникать трудности ввиду развития побочных реакций непереносимости растительного сырья или точного соблюдения пропорций отвара, настоя или лосьона.
Лостерин при периоральном дерматите
Линия средств Лостерин создана специально для лечебно-профилактических мероприятий при хронических дерматопатиях наряду с базовой терапией. Особенность препаратов заключается в отсутствии гормональных компонентов, отдушек и красителей, что практически исключает появление непереносимости и аллергических реакций. При длительном применении нет синдрома привыкания,
При периоральном дерматите на лице применяют в первую очередь такую форму Лостерина, как крем.
Содержащиеся в креме «Лостерин» натуральные компоненты оказывают противовоспалительное, противозудное и успокаивающее воздействие. Способствуют естественной регенерации эпидермиса, повышению барьерной функции, устраняют стянутость и раздражение.
Профилактика периорального дерматита
Профилактические меры направлены на предупреждение повторного контакта с раздражающим фактором, пациенту рекомендовано:
- соблюдение личной гигиены;
- своевременная терапия заболеваний внутренних органов, устранение очага хронической инфекции;
- регулярная санация ротовой полости;
- избегать нанесения кортикостероидных мазей на различные участки тела;
- использование только качественной косметической продукции в небольших количествах;
- смена фторсодержащей зубной пасты;
- придерживаться регулярного и сбалансированного питания.
В качестве лечебно-профилактических мероприятий могут назначаться криомассаж и электрофорез.
Животные в доме — это причина хорошего настроения и теплых отношений в семье. В большинстве случаев появление питомца развивает чувство ответственности, заботы о ближнем, дружбы и любви.
Но люди, страдающие дерматитом, задаются вопросом: как ужиться с животным в одном доме, чтобы здоровье не пострадало?
Дерматит – это воспаление кожи, вызванное различными факторами. Дерматит поражает самые разные участки тела, включая грудь. Наиболее часто дерматит на груди встречается у женщин во время беременности / кормления и сопровождается покраснением кожи, сыпью, шелушением и сильным зудом.
Процент людей, страдающих от кожных заболеваний различной степени тяжести, сегодня возрос в разы по сравнению с ситуацией прошлых лет. Некоторые болезни почти не мешают человеку, другие же причиняют серьезные физические и психологические неудобства. Одним из наиболее неприятных заболеваний является себорейный дерматит кожи лица. Он приносит одинаково высокий уровень дискомфорта и женщинам и мужчинам. Первые переживают по поводу невозможности спрятать пораженную кожу под слоем макияжа, а для вторых ситуация усугубляется раздражением, проявляющимся после ежедневного бритья.
По статистике заболевания, связанные с нарушением работы иммунной системы, с каждым годом диагностируются все чаще. Если раньше многие болезни проявлялись лишь у подростков и взрослых, то сегодня ими болеют и малыши. Атопический дерматит - один из таких недугов. Особый дискомфорт он доставляет ребенку в том случае, если локализован на попе.
Закажите бесплатную доставку



Задайте вопрос
о заболеваниях кожи

Сергеев Юрий Юрьевич
Вопросы и ответы
посмотреть все вопросы
Здравствуйте подскажите пожалуйста год назад появилось пятно на ступни не грибок, иногда зудит и шелушится сказали экзема похоже на псориаз что делать чем лечить перепробовала все не чего не помогает пятно только становится больше
Валентина, здравствуйте! Если точный диагноз не установлен, то подбирать какое-то пробное лечение будет неправильно. Постарайтесь получить второе мнение по диагнозу у дерматолога на очной консультации, возможно, на консилиуме.
Здравствуйте! Подскажите, а какое действие имеет мазь Солантра при папуло-пустулезной розацеа? Эффективна? Чем можно лечить «розовые угри»?
Здравствуйте, Марина. Препарат обладает противовоспалительным эффектом и влияет на микрофлору кожи. В своей практике не часто назначаю этот препарат, предпочтение отдаю вариантам системной терапии (изотретиноин в малых дозах). Не занимайтесь самолечением, найдите своего врача и добивайтесь стойкой ремиссии!
Чем лечить раздражение на руке?
Здравствуйте, Ольга Игоревна. Во-первых, следует исключить провоцирующие факторы, которые вызывают воспалительную реакцию. Как лечебное средство Вы можете использовать крем «Лостерин» 2-3 раза в день – он поможет восстановить структуры кожи, уберет воспаление и безопасен для длительного применения.
Читайте также:

