Передается ли фурункул половым путем и из-за чего
Обновлено: 30.04.2024
Бывают такие случаи, когда на теле человека появляются фурункулы. Причинами их возникновения являются авитаминоз, снижение иммунитета, сахарный диабет, истощающие хронические болезни.
Внедрение инфекции в организм происходит через повреждённый кожный покров (трещины, ранки).
Развитие фурункулов не происходит на лишённой волос коже (ладони, подошвы). Чаще всего они наблюдаются на кожных участках, подверженных загрязнению (тыльная поверхность кисти рук, предплечья), а также трению (поясница, шея, ягодичная область бедра).
В единичном числе фурункул, как правило, не способствует возникновению интоксикаций. Однако при расположении в таких местах, как в носу, слуховом проходе, на лице, шее, самочувствие может стать хуже, появится озноб, жар, ухудшение зрения, боль и напряжение затылочных мышц.
Что же делать при возникновении фурункула?
Главное – его содержимое не стоит выдавливать, поскольку это может поспособствовать распространению инфекции. Массировать зону вокруг образования также не стоит.
Маленький прыщ может зажить за 7 дней и без лечения, но частенько на данном кожном участке появляются остаточные шрамы. Большие фурункулы, а ещё и те, которые располагаются на лице, нуждаются в профессиональном лечении, в противном случае инфекция может сильно распространиться и затронуть головной мозг, да ещё и довести процесс до гнойного менингита.
В каких ещё случаях необходимо обращаться к медикам?
Фурункул спустя несколько суток ещё не созрел и уже начал формироваться стержень? Нужно сделать вскрытие нарыва и убрать гной.
Если фурункул находится в несподручной области (на ягодицах и т.п.) или же фурункулов сформировалось несколько, хирург удалят гной и назначит антибиотики, которые поспособствуют наиболее скорой ликвидации инфекции.
В лёгких случаях могут назначаться мази с антибиотиком и сульфаниламидными средствами. На ранней ступени развития фурункул ещё можно обложить антибиотиком вместе с новокаином или сделать электрофорез. Если у вас высокая температура, то назначается строгий постельный режим.
Заразен ли фурункул?
При его созревании и дальнейшем раскрытии выделяется гной, который инфицирует кожные покровы и вызывает формирование новых фурункулов. А также он способен попадать в кровь и таким образом распространяться на все части тела.
Если гнойные образования всё время повторяются, то лучше сдать анализ крови для проверки уровня сахара, поскольку это может быть признаком диабета.
При множественном появлении фурункулов, помимо местного лечения, назначают ещё и аутогемотерапию (в/м инъекции собственной крови по 5 мл через день).
А вот при профилактике самым главным будет уже соблюдение личной гигиены, обработка кожных микротравм, поддержка иммунитета витаминно-минеральными комплексами, ну и, конечно же, физкультура.
Постарайтесь следовать данным советам, и многих проблем вам удастся избежать.
Фурункулез – кожное заболевание, которое выглядит неприятно и приносит много страданий больному. Поэтому многих интересует, передаются ли фурункулы от человека к человеку. Причиной гнойно-воспалительного заболевания служат гноеродные бактерии, чаще всего золотистый стафилококк. Так как эти микроорганизмы передаются от одних людей другим, можно предположить, что фурункулез тоже переходит подобным образом. Так что же собой представляет фурункулез, заразен или нет, и как передается?
Происхождение болезни
Причиной возникновения фурункулеза является стафилококк золотистый, но в некоторых случаях болезнь могут спровоцировать бактерии стафилококка другого вида –эпидермального. Обе бактерии присутствуют в окружающей среде. 70% людей на планете являются их носителями.
Микроорганизмы могут переходить от зараженного человека к другим людям, но на совершенно здоровом болезнь не развивается, так как для этого нужны дополнительные благоприятные для бактерий факторы. Проще говоря, для заражения фурункулезом не так важен патогенный микроорганизм, как факторы, способствующие его размножению. Такие факторы могут быть внешними и внутренними.
Чаще всего основной причиной возникновения болезни является ослабленный иммунитет у человека. Внешние причины могут быть такими: травмы эпидермиса, дерматологические патологии, а внутренние факторы (внутренние причины) – это:
- снижение иммунитета;
- хронические заболевания;
- витаминный дефицит;
- аутоиммунные расстройства (диабет);
- избыточный вес;
- болезни системы ЖКТ;
- анемия;
- патологии нервной системы.
Этапы развития
Фурункулез представляет собой гнойничковое местное воспаление с образованием обширного уплотнения – инфильтрата. Фурункулы образуются в волосяных фолликулах, сальных железах и в жировой ткани, которая находится под кожным покровом у человека.
При наличии благоприятных факторов бактерии-возбудители начинают активно размножаться, питаться и выделять отходы, чем и провоцируют развитие гнойного процесса. Фурункул проходит определенные стадии развития до прорыва капсулы с гноем, из которой затем выходит гнойный стержень:
- На начальной стадии образуется небольшой узел в основании волосяного фолликула.
- Через несколько дней на месте узла вырастает конусообразный чирей с некротическим образованием в центральной части.
- Вместе с фолликулом поражаются сальные железы и прилегающие слои кожи. Созревшее образование вызывает сильный отек тканей и может сопровождаться болезненностью.
- Затем гнойный очаг вскрывается, из него выходят гнойные массы в обильном количестве, а в очистившейся ране формируется язва со стержнем зеленоватого оттенка.
- В итоге стержень выходит вместе с остатками гноя и кровью, после чего болезненные ощущения утихают.
Этот процесс достаточно длительный и доставляет массу дискомфортных ощущений. При особо тяжелых формах фурункулеза образуются карбункулы – скопления гнойных очагов. Лечить болезнь желательно медикаментами после консультации с дерматологом, но также можно практиковать лечение народными средствами.
Особенности локализации
Излюбленным местом для фурункулов является область паха, а также они образуются чаще всего на пояснице, затылке и ягодицах. Подобное гнойное воспаление может выскочить на любом участке тела, где есть волоски (это основной фактор риска). Нередко фурункулы вскакивают на лице, шее, в зоне подмышек.
Заразен ли фурункул для окружающих
Так как чирей служит очагом бактериальной инфекции и источником вредных агентов, то он безусловно заразен. Но подхватить эту болезнь без наличия дополнительных благоприятных факторов невозможно. Точнее, можно подцепить бактерию, особенно через контакт с гноем и кровью из чирья, но она не разовьется в здоровом организме настолько, чтобы спровоцировать инфекцию.
Даже если контактировать тесно с нарывом другого человека, заражение не произойдет. Передача невозможна даже при половых контактах с партнером, у которого присутствуют фурункулы на интимных органах, если нет к этому предрасположенности. Следовательно, ответить на вопрос, заразный или нет фурункулез, можно так: сама болезнь нет, а ее возбудитель – да.
Передается ли от матери к ребенку
Зная, как передается заболевание, логично будет спросить: заразно ли оно для ребенка при контакте с матерью, если у нее есть чирьи? Как известно, дети, особенно грудные, очень слабы и имеют еще не до конца сформированный иммунитет, а значит, у них есть предрасполагающие факторы к заражению.

Залогом нормального, правильного развития грудных детей является материнское молоко. Поэтому переставать кормить ребенка при наличии вышеописанной проблемы не стоит.
Можно ли заразиться фурункулами при половом контакте
Половым путем могут передаваться бактерии, также существует вероятность попадания гноя в ранки на слизистых, что может спровоцировать воспаление. Но сам фурункулез таким образом не передается, так как для его развития нужны более серьезные причины, а именно совокупность неблагоприятных факторов.
Если человек здоровый, то передача именно чирьев от больного здоровому невозможна, даже если они расположены в интимной зоне. Но не стоит забывать, что есть еще и другие, более серьезные инфекции и ЗППП (болезни, передающиеся половым путем), поэтому предохраняться во время половых контактов нужно обязательно.
Риск заражения в медицинской и косметологической клинике
Многие волнуются, можно ли подцепить фурункул в клиниках, например, у косметолога или дерматолога. Ответ категоричен: нет, так как все инструменты перед использованием и после косметологических или медицинских процедур проходят тщательную дезинфекцию, поэтому передаваться через них ничего не должно. Такая обработка уничтожает не только стафилококк, но и более опасные бактерии, вирусы, грибки.
Но если воспользоваться услугами косметолога на дому или в малоизвестном салоне, где инструменты не обрабатываются вообще или обрабатываются неправильно, тогда можно подцепить не только стафилококк.
Можно ли заразиться в бане или бассейне от другого человека
Стафилококки обитают в любом общественном месте, в том числе и в банях, саунах, бассейнах, туалетах. И что же выходит, фурункулез передается в этих общественных заведениях? Нет, именно чирьями там заразиться невозможно, а вот стафилококками – запросто, но без перечисленных благоприятных факторов они не вызовут фурункулез.
Терапия фурункулов
Первым делом нужно пойти в больницу к дерматологу и найти точную причину фурункулеза. Лечить чирьи самостоятельно не рекомендуется, так как без устранения причины болезнь не исчезнет и в скором времени даст рецидив. Вскрывать фурункулы в домашних условиях тоже нельзя, так как гной и некротическая ткань останутся в ране и спровоцируют осложнения.
Врач направит на анализы для полноценной оценки состояния здоровья. Затем он подберет лечение, которое обычно состоит из таких процедур:
- прием антибиотиков;
- устранение причины воспаления;
- соблюдение диеты;
- иммунотерапия.
Антибиотики при фурункулезе используются для уничтожения бактерий (стафилококка), чаще всего назначаются препараты с широким спектром эффективности, а именно Амоксициллин, Метициллин, Оксациллин.
Если чирей не может вскрыться самостоятельно или фурункулы множественные, тогда следует пойти к хирургу, который правильно вскроет и качественно прочистит гнойничок.
Профилактика заражения и рецидивов
Для профилактики заражения стафилококком нужно просто соблюдать гигиену: мыть руки после контакта с людьми, у которых есть признаки фурункулеза, и поверхностями в общественных местах, мыть остальные части тела регулярно, следить за чистотой одежды, убирать в жилых и рабочих помещениях. Чтобы не столкнуться с заболеванием, нужно:
- вести активный здоровый образ жизни;
- снижать чрезмерный вес;
- употреблять здоровую пищу (чем больше количество витаминов, тем лучше);
- укреплять иммунитет;
- отказаться от мучного и вредных привычек;
- проводить своевременное лечение хронических заболеваний;
- контролировать уровень сахара в крови.
Не стоит бояться всего вокруг в надежде не подцепить стафилококк, нужно просто следить за своим здоровьем и соблюдать базовые правила личной гигиены. Тогда никакие заболевания, в том числе фурункулез, не побеспокоят.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сифилис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сифилис — это системное инфекционное венерическое заболевание, вызываемое бледной трепонемой (Treponema pallidum), передающееся преимущественно половым путем. Сифилис может вызвать серьезные проблемы со здоровьем при отсутствии лечения. Инфекция поражает кожу, слизистые оболочки, нервную систему, внутренние органы и опорно-двигательный аппарат.
Бледная трепонема представляет собой микроорганизм спиралевидной формы. Вне организма Treponema pallidum гибнет при нагревании, высушивании, под влиянием большинства антисептиков, кислот и щелочей. Сохраняется при низких температурах и во влажной среде.
Причины появления сифилиса
Чаще всего источником инфекции являются больные ранними формами сифилиса (в первые два года после заражения) с мокнущими высыпаниями на коже и слизистых оболочках.
- половой путь (наиболее частый и типичный путь инфицирования; заражение происходит через поврежденную кожу либо слизистые оболочки);
- трансплацентарный путь (передача инфекции происходит от больной матери плоду через плаценту и ведет к развитию врожденного сифилиса);
- трансфузионный путь (при переливании крови от донора, больного сифилисом в любой стадии);
- контактно-бытовой путь (является редким; регистрируется преимущественно у детей в результате бытового контакта с родителями, имеющими сифилитические высыпания на коже и/или слизистых оболочках);
- профессиональный путь (инфицирование персонала лабораторий, работающего с зараженными экспериментальными животными, а также акушеров-гинекологов, хирургов, стоматологов, патологоанатомов, судмедэкспертов при выполнении профессиональных обязанностей).
По данным официальной государственной статистики, наблюдается постепенное снижение заболеваемости сифилисом в целом по России. В 2018 году показатель составил 16,7 случая на 100 тыс. населения. На фоне снижения общей заболеваемости сифилисом отмечается рост числа больных нейросифилисом с преобладанием его поздних форм. Более 70% случаев приходится на молодежь в возрасте от 18 до 30 лет.
Классификация заболевания
По Международной классификации болезней 10-го пересмотра:
А50 Врожденный сифилис.
А51 Ранний сифилис.
А52 Поздний сифилис.
А53 Скрытый сифилис, неуточненный как ранний или поздний.
Симптомы сифилиса
Инкубационный период начинается с момента внедрения в организм возбудителя сифилиса и заканчивается появлением первичных симптомов. В среднем продолжительность инкубационного периода составляет от 2 недель до 2 месяцев.
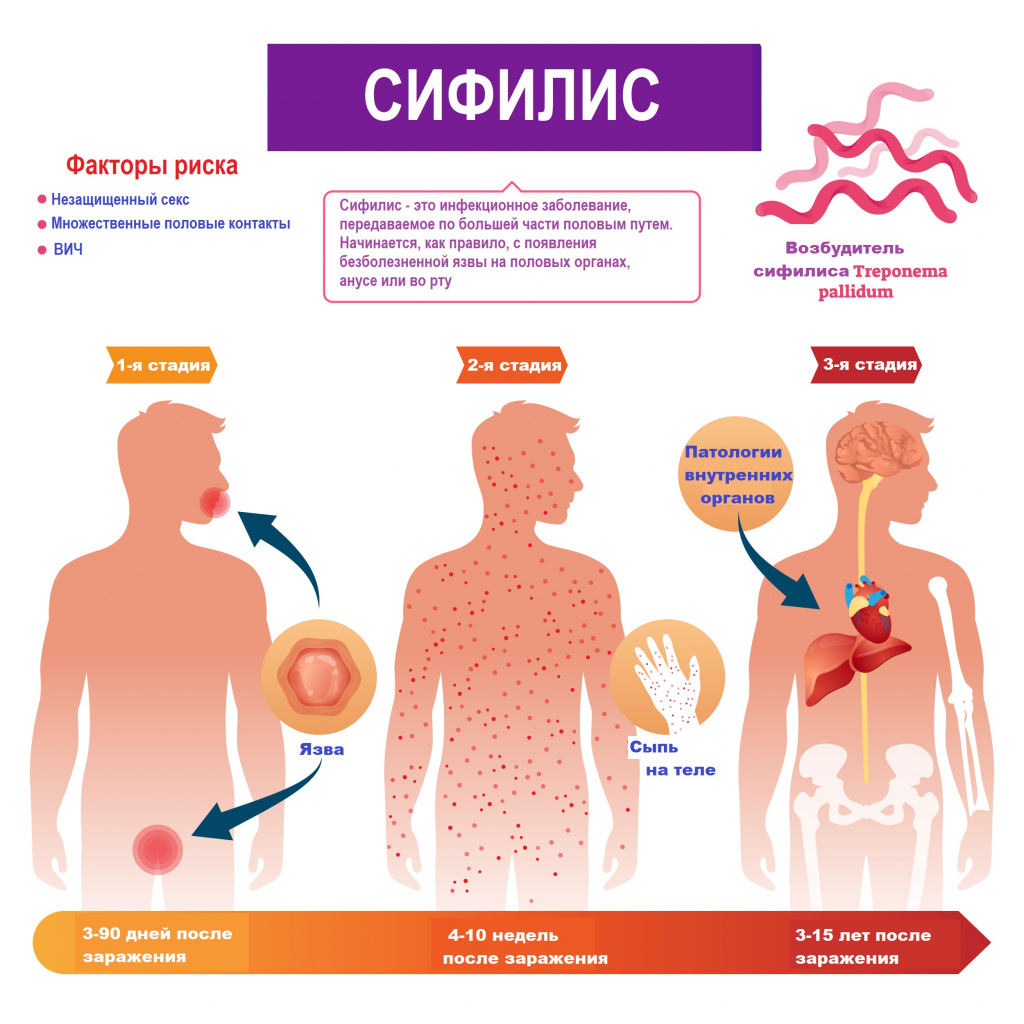
Болезнь по мере развития проходит 3 последовательные стадии.
1-я стадия. В месте контакта с инфицированной средой появляется язва (шанкр) округлых очертаний с плотными ровными краями и темно-красным дном. При трении из язвы может выделяться жидкость, содержащая живые трепонемы. Через 1–2 недели после появления первых признаков сифилиса начинают воспаляться лимфоузлы. К этому моменту трепонемы уже активно распространяются по организму и размножаются на слизистых внутренних органов. Первичные язвы обычно безболезненные, сохраняются от 3 до 6 недель и заживают самостоятельно. Однако отсутствие внешних проявлений не является поводом для отказа от лечения. Возбудитель болезни с током крови и лимфы распространяется по тканям и органам.
2-я стадия обычно начинается с появления сыпи на одном или нескольких участках тела. Сыпь может появляться через несколько недель после того, как заживает язва. Образуются шершавые красные или красно-коричневые пятна в области груди, шеи, на верхней части спины (ожерелье Венеры), которые не беспокоят и причиняют только эстетический дискомфорт. Сыпь может появиться на различных частях тела, в том числе, на ладонях рук и подошвах ног. Другие симптомы включают лихорадку, увеличение лимфатических узлов, боль в горле, очаговое выпадение волос, головную и мышечную боль, потерю веса, усталость. Возможны остаточные явления первичного сифилиса, поражения внутренних органов, опорно-двигательного аппарата и нервной системы. У каждого десятого пациента обнаруживают сопутствующие патологии костей, суставов, нервной системы. При ранних формах сифилиса чаще всего развиваются только функциональные расстройства пораженных внутренних органов и опорно-двигательного аппарата. Симптомы вторичного сифилиса могут проходить самостоятельно без лечения. На какое-то время больной чувствует облегчение, но болезнь прогрессирует или приобретает хроническое течение.
Без правильного лечения инфекционное заболевание переходит в латентную бессимптомную форму. Она может продолжаться многие годы.
3-я стадия. Третичный сифилис очень опасен и может начаться спустя несколько лет при бессимптомном течении инфекции. Хотя при отсутствии лечения третичный сифилис развивается не всегда. В группе риска - люди с иммунодефицитом и ослабленным здоровьем. На этой стадии высыпания бледнеют и чаще появляются на участках кожи, подверженных трению. Возможно развитие серьезных патологий сердца, желудочно-кишечного тракта, дыхательных путей, головного мозга. Заболевание поражает внутренние органы и может привести к летальному исходу.
Без лечения сифилис имеет тенденцию распространения на мозг и нервную систему (нейросифилис) или на глаза (сифилис глаза). Причем это может произойти на любой из стадий заболевания.
Симптомы нейросифилиса:
- сильная головная боль;
- нарушение координации движений;
- частичный или полный паралич;
- онемение конечностей;
- психические отклонения (слуховые и зрительные галлюцинация, деменция и т. д.).
Диагностика сифилиса
Основу диагностики сифилиса составляет выявление возбудителя заболевания или его генетического материала.
-
Неспецифический антифосфолипидный (реагиновый) тест - современный аналог реакции Вассермана.
Синонимы: Анализ крови на сифилис; Неспецифический антифосфолипидный (реагиновый) тест, современный аналог реакции Вассермана (RW). Nontreponemal test; Rapid plasma reagin test; Syphilis screening test; STS. Краткое описание исследования RPR тест RPR тест – чувствительный нетрепонемный тес.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
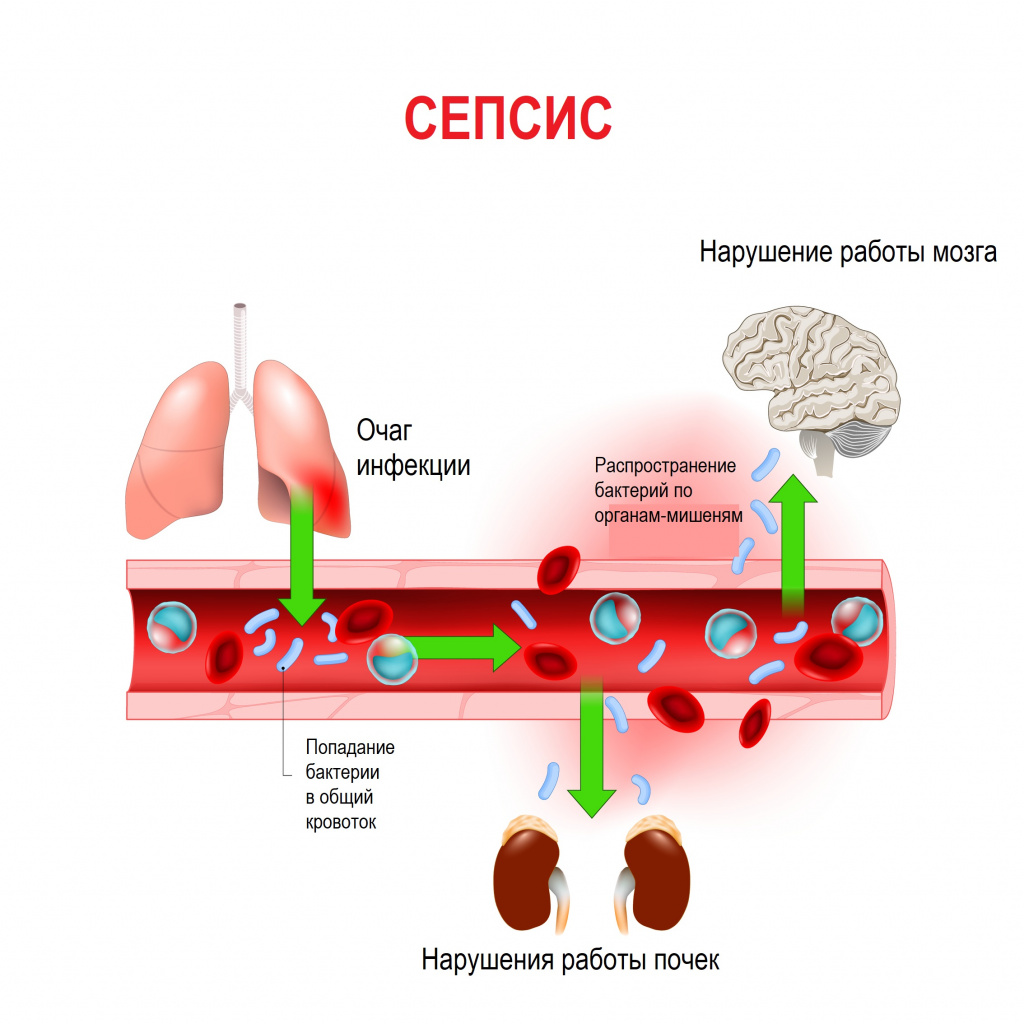
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
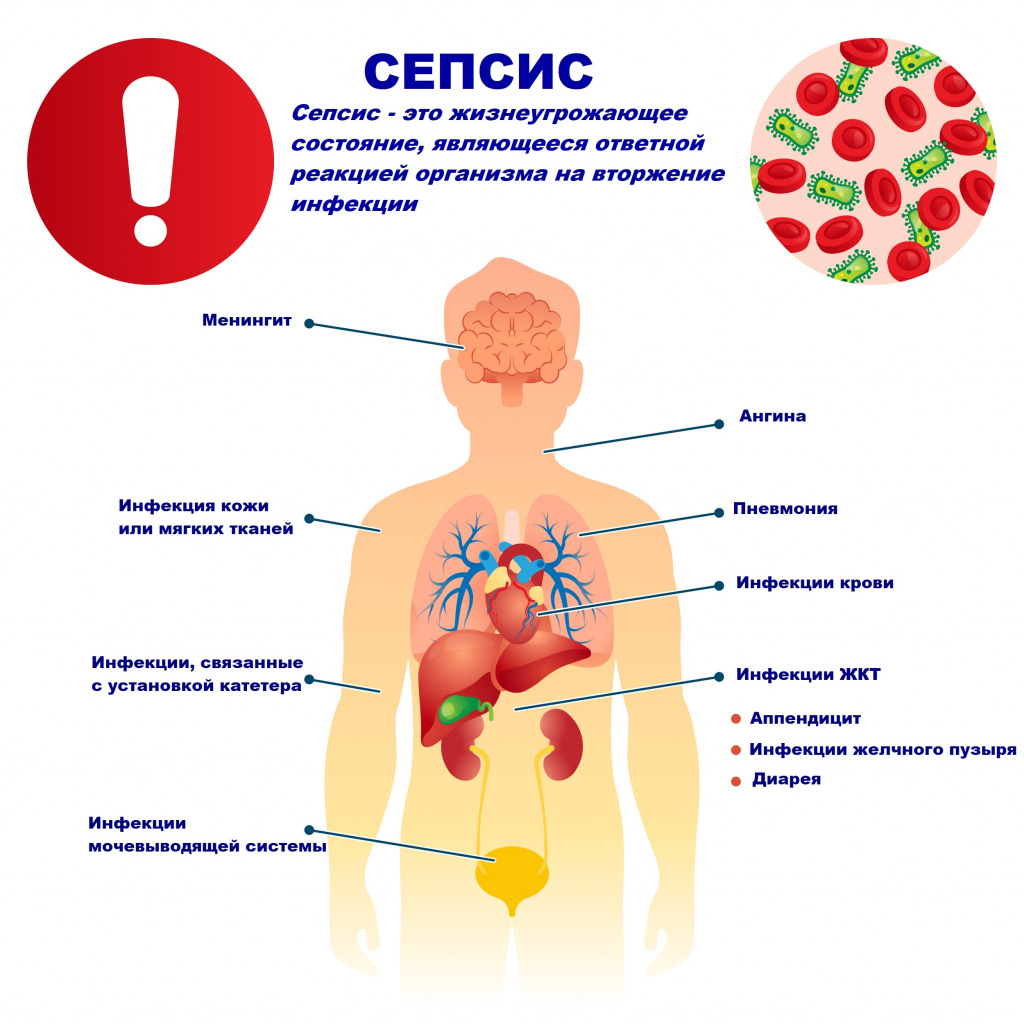
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
Первичный гнойно-воспалительный очаг может возникать прямо у места входных ворот или во внутренних органах. В норме иммунные клетки организма быстро очищают кровь от чужеродных агентов. Но при ослабленном иммунитете инфекционный процесс распространяется и генерализуется, формируются вторичные септические очаги. Бактерии, «путешествуя» по крово- и лимфотоку, активно производят токсины, что приводит к интоксикации и может стать причиной инфекционно-токсического (септического) шока.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Диагностика сепсиса
Для постановки диагноза «сепсис» необходимо наличие установленного или предполагаемого очага инфекционного процесса и два или более признака синдрома системной воспалительной реакции.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

