Перед месячными чешется все тело что это может быть
Обновлено: 28.04.2024
Откуда такой разброс в цифрах? Все дело в определении синдрома. Если относить сюда легкое недомогание, сопровождаемое дурным расположением духа и пришедшееся на последние дни перед месячными, то можно, пожалуй, и 95% насчитать.
Основная причина предменструального синдрома — сдвиги в гормональной половой сфере, которые болезненно затрагивают буквально все системы и органы. Причем проявления ПМС весьма многообразны и непредсказуемы. Падение или подъем артериального давления, головные боли, головокружение, боли в области сердца, отеки, нагрубание молочных желез, нарушение сна, раздражительность, плаксивость, агрессивность или депрессия - вот список основных симптомов.
Немало случаев, когда проявления ПМС имитируют заболевания органов желудочно-кишечного тракта со всеми вытекающими отсюда неприятностями. Тут и расстройства стула, и тошнота, и рвота, и метеоризм, и полная потеря аппетита. Встречаются и аллергические проявления ПМС: ни с того ни с сего на коже появляются высыпания по типу крапивницы, тело зудит и чешется, из носа течет, глаза слезятся.
Но какую бы маску ни надел предменструальный синдром, его всегда можно распознать по главному признаку: все вышеописанные страдания носят четкий циклический характер. Волна недомоганий накатывает в середине цикла, когда происходит овуляция — созревание и выход яйцеклетки из яичника. Она постепенно нарастает, превращаясь в "девятый вал" перед самым началом менструации, и сразу же исчезает с ее приходом. Если ваши недомогания носят именно такой циклический характер, надо поспешить на прием нк гинекологу-эндокринологу. Он назначит необходимые исследования, чтобы выявить, чем обусловлены нарушения гормонального баланса, каков их характер. А потом с помощью современных лекарственных, гомеопатических средств, физио- и витаминотерапии поможет их скорректировать.
ДОЛГО, НО НАДЕЖНО
Лечение ПМС довольно продолжительное и включает психотерапию, прием транквилизаторов, стероидных гормонов, антигистаминных препаратов, диуретиков, синтетических витаминов… В общем, дорого и сложно. Но как правило, к медикаментозному лечению прибегают лишь в случаях действительно тяжелых - при множественных и очень болезненных симптомах.
Остальные женщины предпочитают потерпеть, пока само пройдет. Либо бороться только с теми симптомами, которые больше других мешают жить: с головной болью, тошнотой, низким или высоким давлением… Ученые подсчитали: женщины, считающие терпение единственно возможным средством от ПМС, страдают от его проявлений в среднем 144 дня в году. Жертвы эти абсолютно напрасны, а иногда и вредны. Попробуем пойти в обход и найти натуральные заменители всех необходимых препаратов.
При ПМС избегайте любых стрессовых ситуаций , не переутомляйтесь на работе и дома, спите не меньше 8 часов, ежедневно гуляйте и наслаждайтесь природой не меньше часа в день.
БЫСТРО И ПРОСТО
Витамины. При любых проявлениях ПМС рекомендуются повышенные дозы витаминов А и Е, поскольку они влияют на гипоталамо-гипофизарную систему. А именно в ней, по мнению специалистов, все и разлаживается. Витамин А оказывает также антиаллергическое и антиэстрогенное действие – то и другое нам подходит.
Проще всего проглотить витаминный препарат. Весь вопрос в том, сколько именно. Жирорастворимые витамины, как известно, требуют осторожности, особенно если вы еще и курите. Некоторые исследования показывают, что риск развития онкологических заболеваний на фоне курения и одновременного приема бета-каротина в больших дозах повышается. Так что в данном случае лучше вместо капсул съедать по миске тертой моркови с растительным маслом: так мы получим оптимальную дозу обоих витаминов в оптимальной форме. А если еще полить это все лимонным соком.
Успокоительные и стимуляторы. Для тех, у кого во время ПМС преобладают процессы возбуждения (беспокойство, говорливость, агрессивность), подойдут успокоительные природные средства – корень валерианы, пустырник, кора калины, корень пиона.
Тем, у кого преобладают процессы торможения (апатия, вялость, плаксивость), помогут стимулирующие женьшень, элеутерококк, лимонник или обычный крепкий чай. Но все эти средства хороши для гипотоников. При повышенном артериальном давлении полезно пить настой или настойку боярышника (цветков или плодов) или сушеницы топяной.
Отеки при ПМС связаны с расстройством натриево-калиевого баланса, поэтому, увеличивая выведение натрия и хлора с мочой, разумно было бы одновременно увеличить поступление калия в организм. Так что ешьте больше кураги или печеной картошки – а лучше и то, и другое.
ОБОЙДЕМСЯ БЕЗ АНАЛЬГЕТИКОВ
А как же быть с головной болью? Для многих женщин именно она – основная проблема и главное проявление ПМС.
Скажем сразу: трав «от головы» не существует. Хотя легкое болеутоляющее действие присуще некоторым растениям. И пока мы готовили и пили все перечисленное выше, головная боль, возможно, уже прошла. Если она была связана с отеками – то исчезла, когда мы выгнали лишнюю воду. Если с повышенным или пониженным артериальным давлением – то прошла как только мы нормализовали давление. Кому то помогли успокоительные настои, кому то – крепкий чай с сиропом шиповника… Ну а если голова продолжает болеть, стоит принять привычное вам болеутоляющее.
Зуд кожи – это раздражение сенсорных рецепторов, представляющих собой свободные нервные окончания. Сильное раздражение сенсорных рецепторов ощущается как боль, незначительное – как зуд. Однако порою зуд вытерпеть гораздо сложнее; человек неизбежно начинает чесаться, а делать это не следует. При сильном зуде человек может расчесать себя до крови. Следует помнить, что расчёсывании кожа травмируется, а через ранки в организм может попасть инфекция. Расчесывание часто становится причиной развития местного воспаления.
Каким бывает и чем вызывается зуд кожи?
Различают локализованный и генерализованный зуд кожи.
Локализованный зуд кожи
Локализованным называют зуд, сосредоточенный в каком-либо одном месте. Наиболее часто такой зуд отмечается в области:
- заднего прохода (при геморрое, глистах, воспалении прямой кишки);
- наружных половых органов (в случае заболевания этих органов, а также у женщин – в период климакса);
- волосяного покрова головы (педикулёз).
Локализированный зуд может вызываться также сухостью кожи, укусами насекомых и аллергическими реакциями.
Зуд по всему телу
Генерализованный (то есть распространённый по всему телу) зуд может вызываться различными причинами, среди которых:
- заболевания печени (в том числе – вирусный гепатит);
- эндокринные заболевания (например, сахарный диабет);
- некоторые заболевания крови;
- заболевания кожи;
- психические расстройства;
- некоторые онкологические заболевания.
Оставьте телефон –
и мы Вам перезвоним
Когда при зуде следует обратиться к врачу?
Консультация врача необходима, если зуд:
- продолжается в течение значительного времени (более недели);
- создаёт значительный дискомфорт, мешает спать;
- распространяется на всё тело (то есть имеет место генерализированный зуд);
- сопровождается другими тревожащими симптомами (сыпью, утомляемостью, потерей веса, изменением стула и т.п.).
К какому врачу надо обращаться при зуде?
В случае локализованного зуда кожи следует обращаться к врачу-дерматологу. Иногда аллергическое происхождение зуда является несомненным; в этом случае рекомендуется посетить аллерголога-иммунолога. Женщинам при зуде в области половых органов требуется консультация гинеколога.
Если же зуд кожи является генерализованным, то в первую очередь следует обратиться к терапевту. Скорее всего, потребуется комплексное обследование, чтобы установить причину зуда.
Квалифицированный и опытные врачи "Семейного доктора" помогут Вам выявить причину зуда и назначат эффективный курс лечения.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Предменструальный синдром (ПМС) – это широкий спектр симптомов и дискомфортных состояний, связанных с менструальным циклом, которые часто встречаются у женщин молодого и среднего возраста. Эти симптомы появляются за 1-2 недели перед менструацией и исчезают сразу же или через 1-2 дня после её начала. Три из четырёх женщин испытывают ПМС в какой-то период своей жизни.
Проявления ПМС могут варьироваться от слегка заметных до весьма серьезных. Эти изменения физического и эмоционального состояния могут влиять на образ жизни женщины и её отношения. Контролировать влияние состояния предменструального синдрома на вашу жизнь поможет консультация врача-гинеколога, который посоветует вам различные варианты лечения и изменения образа жизни, способные вам помочь.
Оставьте телефон –
и мы Вам перезвоним
Причины предменструального синдрома
Современная медицина пока не имеет полной информации о механизме возникновения предменструального синдрома. Существует множество теорий, описывающих причины ПМС. В первую очередь выделяют гормональные изменения и химические процессы в головном мозге.
Течение менструального цикла регулируется колебаниями гормонального фона. Исследователи полагают, что симптомы ПМС могут быть связаны с высокими показателями эстрогена, пролактина и альдостерона, а также с дефицитом прогестерона.
Определенные химические вещества в головном мозге также могут играть роль в ПМС. Прежде всего, речь о серотонине, одном из основных нейромедиаторов. Концентрация этого вещества колеблется во время менструального цикла. Серотонин регулирует настроение, и при его дефиците могут наблюдаться расстройства настроения и депрессия, связанные с ПМС. Низкий уровень серотонина также вызывает усталость, тягу к еде и проблемы со сном.
Пищевые предпочтения также могут влиять на протекание ПМС. Усугублению симптомов способствует слишком солёная и жирная пища, употребление кофеина и алкоголя. Считается, что низкий уровень некоторых витаминов (например, витамина B6) и минералов также влияет на ПМС.
Более высокому риску ПМС подвержены женщины, страдающие ожирением или мало либо совсем не занимающиеся физическими упражнениями. В группе риска также и те, кто курит, страдает заболеваниями щитовидной железы, у кого низкий уровень сахара в крови.
Симптомы предменструального синдрома
Симптомы предменструального синдрома довольно индивидуальны; у каждой женщины это состояние может проявляться по-своему. Всего насчитывается порядка 150 возможных симптомов ПМС. Их разделяют на две группы: физические, эмоциональные, в последнюю группу включаются и поведенческие симптомы.
Особо выделяют предменструальное дисфорическое расстройство (ПМДР) как наиболее тяжелую форму ПМС. ПМДР характеризуется более выраженными симптомами, прежде всего из группы эмоциональных и поведенческих.
Среди физических симптомов наиболее часто встречаются:
- чувство наполненности и вздутие живота. Вы можете ощущать скопление газов. Также возможна задержка жидкости;
- болезненность молочных желез;
- расстройство кишечника, проявляющееся запором или диареей;
- усталость и повышенная утомляемость; , тошнота или рвота; и боль в спине. Также могут быть боли в мышцах и суставах. ПМС может усугубить мигрень или астму;
- повышенная чувствительность к шуму и яркому свету; и повышенное потоотделение;
- кожные симптомы, такие как появление прыщей или повышение жирности кожи;
- дискомфорт в тазу и даже боль.
В первую очередь выделяют следующие эмоциональные и поведенческие симптомы:
- нетипичная тяга к сладкому;
- чувство безнадежности и печали;
- чрезмерное напряжение, беспокойство и нервозность;
- перепады настроения: приступы слезливости и вспышки гнева;
- потеря или, наоборот, усиление полового влечения;
- проблемы самооценки и чувство вины; некоторые женщины могут страдать от иррациональных и усиленных страхов; , которые могут проявляться как проблемы с засыпанием, рваный сон или чрезмерная сонливость;
- замедленность и вялость движений.
Методы лечения предменструального синдрома
Много можно сделать самостоятельно. Вы можете добиться облегчения симптомов предменструального синдрома с помощью таких простых мер, как:
- пить много воды;
- придерживаться сбалансированной диеты, выбирая блюда, богатые клетчаткой, из овощей и фруктов, с низким содержанием соли, сахара и кофеина;
- регулярно заниматься спортом;
- избегать недосыпаний и стресса;
- не употреблять алкоголь.
Не рекомендуется активно пользоваться обезболивающими препаратами без консультации с врачом.
Обязательно обратитесь к врачу, если вы тяжело переносите предменструальный синдром, и он мешает вашей повседневной жизни. Для того чтобы доктор получил необходимый объём информации, если это возможно, записывайте симптомы ПМС, их частоту, тяжесть и то, как вы их переносите. Записей за три месяца будет достаточно.
Для того чтобы исключить состояния, которые могут вызывать подобные симптомы, вам могут быть назначены лабораторные и инструментальные исследования.
В зависимости от вашей ситуации, вам могут быть назначены:
витамины и минералы (в том числе B6, E, гамма-линоленовая кислота (GLA), кальций, магний), если есть основания предполагать, что симптомы связаны с их дефицитом;
обезболивающие, такие как аспирин, ибупрофен и другие нестероидные противовоспалительные препараты (НПВП). Они помогут уменьшить головную боль, боль в спине и мышцах, болезненность груди и боль в области таза;
диуретики (если есть проблемы с выводом жидкости). Применение данных препаратов уменьшает вздутие живота, болезненность груди, препятствует набору веса (за счёт жидкости при ПМС возможно увеличение веса до 1 кг);
антидепрессанты и успокаивающие препараты – для облегчения эмоциональных симптомов ПМС;
гормональные препараты – чтобы сбалансировать уровень гормонов.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

Уже само слово «зуд» вызывает соответствующую реакцию. Когда симптом появляется регулярно или совсем не проходит, это становится мучительно. Если вы страдаете от него уже более 2 недель, это повод обратиться к врачу. Особенно, если зуд сопровождают другие симптомы.
Самая безобидная причина зуда
К распространенным причинам кожного зуда без высыпаний относится обычная сухость кожи. Ежедневный душ – это правильно, но частый контакт с моющими средствами сушит, особенно у людей, имеющих склонность к этому. Именно сухость выступает самой частой причиной кожного зуда у пожилых людей. На коже при этом наблюдаются очаги шелушения.
В обоих случаях нужно просто начать использовать средства, увлажняющие кожный покров. Пожилым людям нужно обязательно пить достаточно воды. У них притуплено чувство жажды, а недостаток влаги может сказаться на коже. То же касается и других людей, которые потребляют в день мало воды и имеют сопутствующие хронические заболевания.
Самая серьезная причина
Опасная причина кожного зуда – злокачественная опухоль. Это один из первых признаков, который у ряда людей появлялся за целых 5 лет до обнаружения болезни. Чаще такой симптом сопровождает карциному желудка, рак кишечника, молочной железы, простаты, легких, головного мозга или поджелудочной. От зуда страдают 25% людей с лимфомой Ходжкина, которая выступает причиной кожного зуда ночью. Многие, зная связь симптома с такими заболеваниями, вовремя приходят на обследование и «ловят» болезнь на ранней стадии.
В отношении ночного времени нужно сказать, что ночью усиливается любой зуд, не только тот, что сопровождает лимфому. Это объясняется суточными ритмами организма, когда кровеносные сосуды к вечеру и ночи расширяются. В результате температура кожи повышается, а зуд усиливается.
При каких заболеваниях может быть зуд: болезни кожи и других органов
Первую группу причин кожного зуда составляют хронические воспалительные болезни кожи. Здесь идет речь о дерматологическом зуде. Такой симптом вызывают многие неинфекционные заболевания кожи:
- себорейный дерматит; ; ;
- контактный дерматит; ; ;
- аллергия (крапивница).
Аллергическая реакция может возникать на косметические средства, краски или покрытия тканей, соки некоторых растений, продукты питания. Особенность аллергии и болезней кожи, сопровождающихся зудом, заключается в том, что при нем есть высыпания. Если их нет, то скорее всего проблема в другом. Более серьезные причины у генерализованного кожного зуда. Человек ощущает, что у него чешется все тело. Это особенно сильно сказывается на психологическом состоянии. И причины такого кожного зуда без сыпи абсолютно разные:
- заболевания крови;
- эндокринные болезни (сахарный диабет, гипер- и гипопаратиреоз);
- неврологические заболевания (рассеянный склероз, постгерпетическая невралгия, травмы периферических нервов, нарушения мозгового кровообращения);
- синдром Шегрена (системная сухость кожи);
- хроническая почечная недостаточность;
- обструкция желчных путей;
- болезни печени (гепатит, цирроз);
- паразитарные инвазии.
Перечисленные заболевания вызывают системный зуд. Его вызывают продукты обмена веществ, которые циркулируют в крови. Это и есть причины кожного зуда при заболеваниях разных органов и систем. К примеру, при желтухе появление симптома провоцирует повышенный билирубин, а при почечной недостаточности – избыток продуктов азотистого обмена.
Может ли зуд быть из-за психосоматики
Другой причиной кожного зуда выступает психосоматика. Если человек находится в состоянии стресса или депрессии, эмоционального потрясения или переутомления, на нервной почве он может ощущать, что у него чешется тело. Часто работает сила внушения. Даже при прочтении статьи вы можете ощутить на теле зуд.
Как найти причину и ослабить зуд до приема врача
Причин кожного зуда очень много, и они разные: от простой сухости кожи до серьезных заболеваний вроде злокачественных опухолей. Чтобы выяснить природу симптома, необходимо обратиться к врачу. Специалисту важно знать:
- как начинается зуд (постепенно, резко);
- как протекает (непрерывно, с переменами);
- какой имеет характер (колющий, жгучий);
- с чем связан (с работой, появлением новых домашних животных, поездкой, психологической травмой).

- принять холодный душ или приложить на некоторое время холодный компресс (смоченное полотенце);
- нанести какое-либо увлажняющее средство, лучше лосьон с ментолом, оказывающий охлаждающее и успокаивающее действие.
Это поможет немного успокоить зуд до момента, пока вы не посетите врача. Затягивать с обращением не стоит, поскольку зуд – это симптом, сопровождающий разные заболевания. И пока не устранить причину, не уйдет и признак. Чем раньше обнаружить заболевание, тем выше шансы восстановить здоровье без последствий и быстрее избавиться от мучительного симптома.
Что такое синдром беспокойных ног? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Вячеславовича, кардиолога со стажем в 18 лет.
Над статьей доктора Александрова Павла Вячеславовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
Данное расстройство также носит название "синдром Уиллиса — Экбома" или "синдром Витмака — Экбома" в честь авторов, изучавших его. Впервые основные признаки синдрома в медицинской практике в 1672 году описал выдающийся английский врач, анатом, невролог и физиолог Томас Уиллис. В 1861 году немецкий клиницист Теодор Витмак также описал симптоматику синдрома, дав ему название "Anxietas tibiarum" — "беспокойство ног" [4] .
Окончательно термин "синдром беспокойных ног" в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
По данным исследований, распространённость синдрома составляет 2,5-15 % [5] . Чаще он встречается у пациентов среднего и пожилого возраста, хотя он может возникнуть у людей в любом возрасте. Женщин он беспокоит чаще, чем мужчин [6] .
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
- дефицита витаминов группы B, а также магния, тиамина и железа (например при анемии );
- тяжёлой почечной недостаточности;
- поражения артерий и вен ног ( хронической венозной недостаточности и др.);
- сахарного диабета;
- амилоидозе;
- полиневропатии; ; ; ; ;
- поражения спинного мозга вследствие травм;
- заболеваний щитовидной железы ( гипотиреоза , тиреотоксикоза и др.); ;
- беременности [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, "выкручивание". Они могут жаловаться на распирание или ощущение давления, "мурашки" или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.
Появление признаков синдрома беспокойных ног, как правило, носит циркадный характер, т. е. зависит от времени суток. Наибольшей выраженности они достигают с полуночи до 2-4 часов утра [3] . В случае тяжёлой формы данного расстройства симптомы могут проявляться круглосуточно [8] . Поэтому у больных также имеются нарушения сна , в частности инсомния ( бессонница ). Она характеризуется трудным засыпанием, тревогой и меньшим количеством часов сна, что является причиной дневной сонливости и утомляемости в течение дня. Бессонница значительно снижает работоспособность, способствует развитию депрессии и тревожного расстройства [6] .
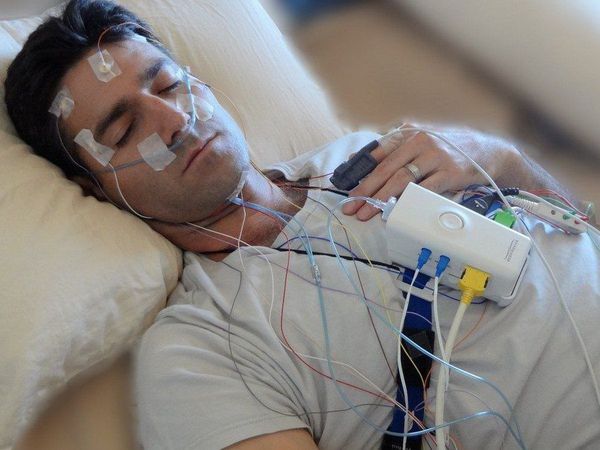
У подавляющего большинства пациентов с синдромом беспокойных ног периодически наблюдаются непроизвольные ритмичные кратковременные подёргивания ногами [6] . Как правило, они возникают в первой и второй фазе медленного сна, поэтому сами больные и их близкие могут не замечать таких движений. Обычно этот симптом выявляется во время полисомнографии — специального исследования, которое проводится в лабораториях, изучающих сон.
Патогенез синдрома беспокойных ног
По данным исследований, у пациентов с синдромом беспокойных ног снижен запас железа в головном мозге и в спинномозговой жидкости [7] [8] . Нехватка этого элемента приводит к недостатку дофамина и миелина, а также снижению синтеза энергии в нейронах. Среди специалистов, изучающих данную проблему, превалирует мнение, что в основе этих изменений при синдроме беспокойных ног лежит нарушение передачи дофамина в центральной нервной системе. Однако к настоящему времени нет единого объяснения тем процессам, которые приводят к развитию первичного синдрома беспокойных ног.
Чёткая зависимость симптомов расстройства от суточного цикла объясняется тем, что именно на вечернее время у пациентов приходятся наиболее низкие показатели дофамина и его метаболитов в цереброспинальной жидкости и межклеточном пространстве [8] [12] . Кроме того, чёткий циркадный ритм проявлений синдрома может отражать вовлечённость гипоталамуса. Этот отдел промежуточного мозга является эндокринным центром, который регулирует суточные циклы различных физиологических процессов в организме.
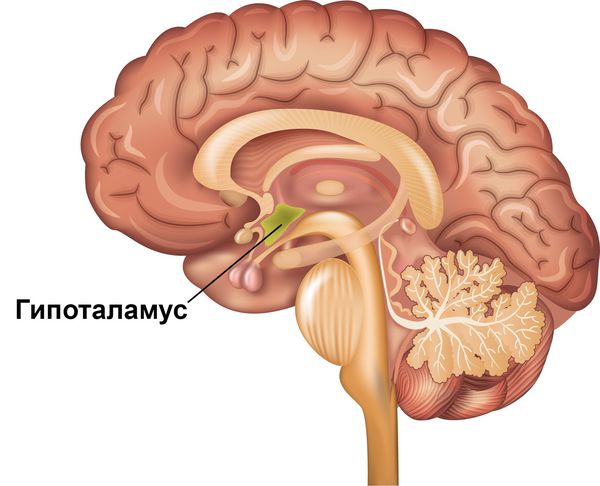
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
- лёгкая степень — неприятные ощущения в ногах беспокоят эпизодически, существенных нарушений сна не наблюдается, качество жизни пациента практически не страдает;
- умеренная степень — неприятные ощущения в ногах беспокоят меньше двух раз в неделю, сон и качество жизни вследствие этого умеренно нарушены;
- тяжёлая степень — неприятные ощущения в ногах беспокоят два раза в неделю и чаще, сон и качество жизни резко нарушены.
По своей длительности синдром может быть острым, подострым и хроническим. При острой форме расстройства симптомы беспокоят пациента не более двух недель, при подострой — не более трёх месяцев, при хронической — дольше трёх месяцев [13] . Однако в целом течение заболевания хроническое. Периоды ремиссии синдрома могут длиться как несколько дней, так и несколько лет [14] .
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
В качестве осложнений синдрома можно рассматривать инсомнию (бессонницу) и вызванные ею изменения: беспокойство, стресс и другие нарушение психики и поведения. Из-за того что пациенту приходится постоянно просыпаться по ночам, в течение дня он становится сонным, раздражительным, эмоционально неустойчивым. В связи с нехваткой энергии он быстро утомляется, снижается его физическая и умственная работоспособность, возникают проблемы с концентрацией внимания. Всё это ухудшает качество жизни и сказывается на здоровье больного. В частности женщины с диагностированным синдромом беспокойных ног имеют повышенный риск развития клинической депрессии [9] . Как правило, после исчезновения признаков синдрома депрессия регрессирует [14] .
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
При постановке диагноза врачи ориентируются на диагностические критерии , разработанные Международной группой по исследованию синдрома беспокойных ног (IRLSSG) [10] . Согласно этим критериям, обновлённым в 2012 году, у пациента с данным синдромом должны присутствовать все пять признаков заболевания:
- Вынужденное движение ногами, как правило, сопровождается или вызывается дискомфортом и неприятными ощущениями в ногах.
- Неприятные ощущения в ногах и связанное с ними желание двигать конечностями возникают или усиливаются в период отдыха или неактивности в положении лежа или сидя.
- Потребность двигать ногами и неприятные ощущения полностью или частично устраняются движениями, такими как ходьба или потягивание (по меньшей мере, на время движения).
- Неприятные ощущения в ногах и п озывы к движению появляются или ухудшаются в вечернее или ночное время, но не в течение всего дня.
- Перечисленные выше симптомы не являются проявлением другого медицинского или поведенческого состояния.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
- периферической полинейропатии;
- сосудистых заболеваний ( варикозной болезни вен, атеросклероза артерий нижних конечностей, эндартериита, тромбоза глубоких вен );
- отёков нижних конечностей;
- миалгии (мышечной боли);
- артрита и других заболеваний суставов;
- тревожного расстройства;
- позиционного дискомфорта;
- заболеваний щитовидной железы;
- крампи — внезапных болезненных непроизвольных сокращений мышц ног продолжительностью от нескольких секунд до нескольких минут;
- акатизии — патологической "неусидчивости" из-за дискомфортных ощущений, не связанных с положением тела или временем суток (часто является результатом приёма нейролептиков).
Для постановки диагноза также необходимо исследовать запасы железа в организме, оценить функцию почек, щитовидной железы, углеводный обмен. Для этих целей выполняется общий анализ крови. Также можно определить уровни ферритина, трансферрина, общей железосвязывающей способности сыворотки, фолиевой кислоты, витамина В 12 , глюкозы, гликированного гемоглобина, креатинина, мочевины, мочевой кислоты, альбумина, тиреотропного гормона и свободного тироксина [3] .
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
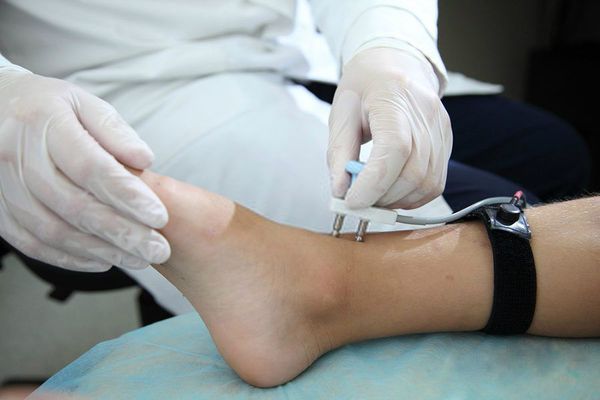
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
- 0 баллов — синдром отсутствует;
- 1-10 баллов — синдром в лёгкой степени;
- 11-20 баллов — синдром в умеренной степени;
- 21-30 баллов — синдром в тяжёлой степени;
- 31-40 баллов — синдром в очень тяжёлой степени.
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.

Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Эффективными средствами при всех формах синдрома являются прамипексол и леводопа/бенсеразид . Они используются в качестве препаратов первой линии [8] . Лечение начинают с минимальных доз. С течением времени малые дозы прамипексола становятся недостаточно эффективными для купирования симптомов. В таких случаях возможно увеличение дозировок до достижения эффекта или временная смена лекарственного средства.
Если применение препаратов первой линии невозможно, рассматривают назначение препаратов второй линии: клоназепама , габапентина или прегабалина . В тяжёлых случаях возможно использование опиоидных анальгетиков и антиконвульсантов [14] .
Терапия проводится длительно (несколько лет). Иногда лечение требуется только во время ухудшения клинической картины. В некоторых случаях для поддержания периода ремиссии препараты применяются пожизненно [14] .
При лечении синдрома беспокойных ног во время беременности рекомендуется придерживаться методов немедикаментозной терапии, также возможен приём фолиевой кислоты и препаратов железа (при его дефиците). Медикаментозное лечение возможно только при тяжёлом течении болезни. В таких случаях назначают клоназепам или леводопу [14] .
Прогноз. Профилактика
Синдром беспокойных ног — это длительно текущее хроническое заболевание, однако с правильно подобранным лечением оно поддаётся контролю. Прогноз для жизни благоприятный. При этом неприятные ощущения в ногах могут рецидивировать, что требует повторных длительных курсов лечения.
С возрастом проявления синдрома могут постепенно ухудшаться, особенно при наличии сопутствующих заболеваний. Поэтому при данной патологии важна ранняя диагностика и лечение [15] .
Если симптомы расстройства слабы, не вызывают значительного дневного дискомфорта или не влияют на способность человека засыпать, то это состояние не нуждается в лечении.
Меры профилактики первичного синдрома не разработаны в силу его генетической природы. Профилактика вторичного синдрома заключается в лечении заболеваний, которые могут привести к его развитию.
Дефицит железа и витаминов группы В может возникать при нарушении всасывания этих веществ в кишечнике, после операций на желудке, при соблюдении строгих диет. В таких ситуациях будет полезен профилактический приём витаминов и препаратов железа.
Читайте также:

