На лбу покраснение и воспаление что это
Обновлено: 01.05.2024
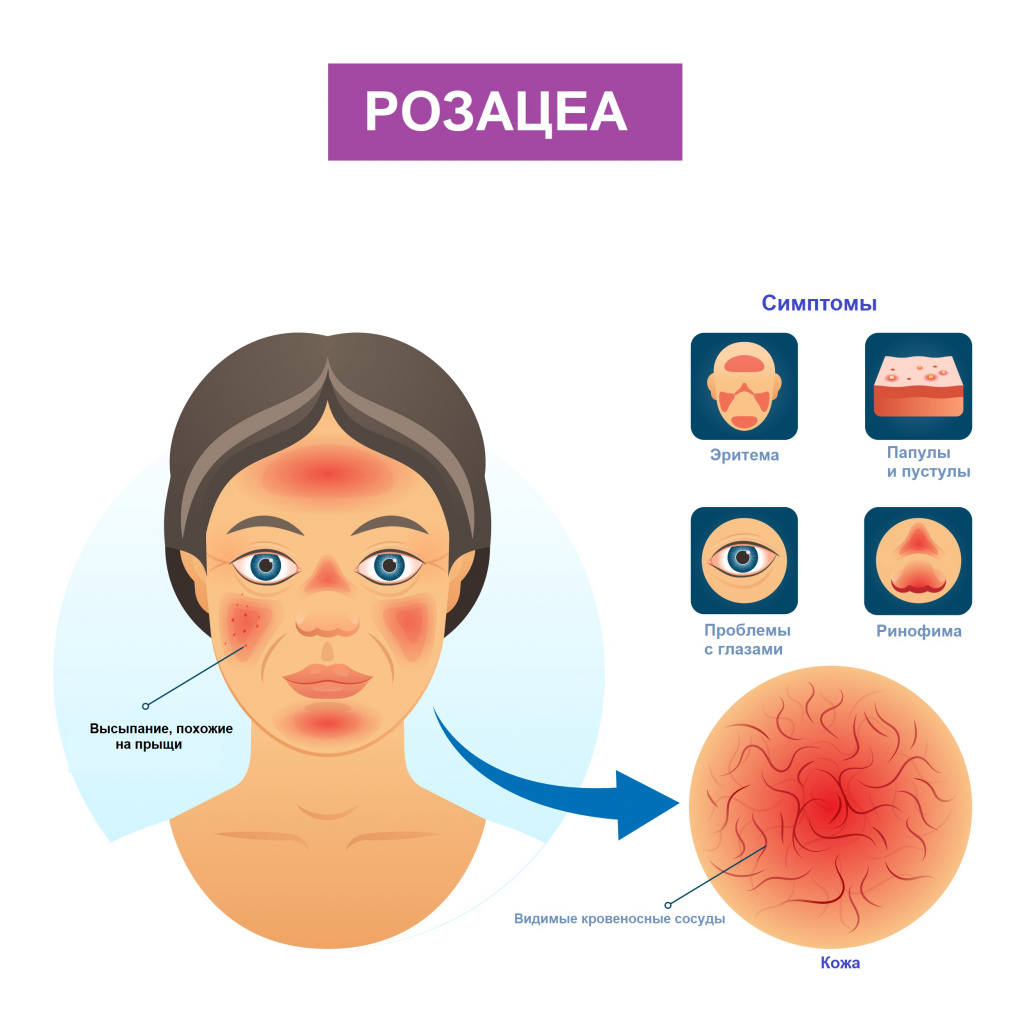
Розацеа — это хроническое и прогрессирующее воспаление кожи, которое возникает в центральной части лица, то есть на щеках, подбородке и лбу. Первоначально она характеризуется кратковременным покраснением, которое со временем превращается в стойкий красный оттенок. Со временем на коже могут появиться мелкие расширенные кровеносные сосуды или высыпания, которые часто путают с прыщами.
Первые симптомы розацеа обычно возникают у людей старше 20 лет, а обострения обычно наблюдаются в возрасте от 30 до 50 лет. Женщины болеют этим кожным заболеванием кожи лица чаще, чем мужчины. Заболевание создает не только серьезные эстетические, но и психологические проблемы, влияющие на качество жизни.
Люди с розацеа обычно жалуются на симптомы покраснения, жжения и нагрева кожи лица. На запущенных стадиях болезни появляются другие симптомы — видимые сосуды, папулы, пустулы, зуд.
Розацеа развивается в следующих стадиях:
- эритроз — это стадия, когда покраснение в центральной части лица становится стойким (эритема);
- купероз — это постоянное покраснение и видимые на поверхности мелкие кровеносные сосуды;
- папуло — пустулезная розацеа — воспалительный процесс сосудов и окружающей соединительной ткани, проявляющийся красными папулами (небактериального происхождения). На этом этапе может возникнуть кожный зуд. Это стадия, которая лучше всего отражает болезнь;
- фима — это поздняя стадия заболевания, при которой кожа лба, щек или подбородка увеличивается после удаления соединительной ткани кожи и сальных желез.
Гиперчувствительная кожа
Эпизодическое покраснение кожи — расширение сосудов, вызывающее временное покраснение в области щек, лба, носа, подбородка. Покраснение может быть спровоцировано солнечным светом, стрессом, острой пищей или другими раздражающими факторами. Если покраснение сохраняется (10 минут и более), следует рассмотреть возможное заболевание.
Гиперчувствительная кожа характеризуется сильными ощущениями жжения, покалывания, растяжения или даже боли. Структура сверхчувствительной кожи отличается от структуры здоровой кожи: нервные окончания расположены ближе к поверхности эпидермиса и также отличаются повышенной чувствительностью.
Гиперчувствительную кожу следует не только успокаивать, но и использовать средства, влияющие на биологические причины гиперчувствительности: недостаточный кожный барьер, воспаление, вызванное кератиноцитами, и нейрогенное воспаление.
Шаг первый: избегайте провокационных и усугубляющих факторов:
- ультрафиолетовые лучи (солнце);
- некоторые лекарства (например, сосудорасширяющие);
- алкоголь;
- острые и горячие блюда и напитки;
- эмоциональный стресс;
- холодная погода и ветер;
- интенсивные занятия спортом;
- горячие ванны или сауны;
- жаркая погода;
- некоторые косметические продукты (например, продукты с SLS, агрессивными кислотами, обезвоживающие спирты, раздражители, солнцезащитные кремы).
Второй этап: специальная дерматологическая косметика для чувствительной покрасневшей кожи.
Для чувствительной покрасневшей кожи важно использовать средства по уходу за нежной кожей, специально разработанные с учетом биологии покрасневшей кожи. Такие продукты успокаивают и защищают чувствительную кожу от внешних раздражителей, уменьшают ощущение тепла и подавляют покраснение кожи.
Лучшие ингредиенты: экстракты растений — алоэ, ромашка, календула, лаванда, овес, биотехнологические инновации: полисахариды — гиалуроновая кислота, бета-глюкан, растительные сахара — ксилит, глюкозиды, увлажнители — глицерин, сорбит, пироглутамат натрия, масло ширит, пантенол, масло арганы, масло авокадо, растительные воски, аллантоин, бисаболол, PHA (полигидрокси) кислоты и низкие концентрации молочной и азелаиновой кислот.
Каждое утро готовьте лицо ко дню, умывая его мягким очищающим средством, увлажняющим тоником, сывороткой и кремом, уменьшающим покраснение, и не забывайте о естественной защите от солнца. Вечером тщательно очистите раздраженную кожу лица специальной мицеллярной водой или смойте мягким молочком или очищающим средством. Избегайте игристых очищающих средств и спиртовых тоников, так как они могут только усилить покраснение и зуд. Оживите чистую кожу с помощью увлажняющих средств, уменьшающих покраснение — тоников и спрея. Нанесите увлажняющий и ночной восстанавливающий крем.
Важно еще раз упомянуть, что покрасневшая кожа — это чувствительная кожа, поэтому мы не должны использовать пенообразователи (особенно сульфаты — SLS и SLES), осушители, спирты, раздражающие вещества, такие как жесткие консерванты, средства по уходу за кожей (феноксиэтанол и др.) и аллергены, такие как эфирные масла, ментол, гераниол, лимонен и другие, а также химические солнцезащитные кремы.
Для страдающих розацеа созданы основы под макияж и маски на зеленой основе — хотя сначала они выглядят ужасно, но средства зеленого цвета нейтрализуют красный цвет и отлично его маскируют.
Розацеа — приговора нет, следуя советам и рекомендациям дерматологов, это заболевание хорошо контролируется, а его симптомы легко преодолеваются с помощью правильного образа жизни и косметики!

Розацеа – это хронический дерматоз, который проявляется сначала приступообразными покраснениями кожи лица с последующим возникновением стойкой эритемы, телеангиэктазий и папуло-пустулёзных высыпаний на лице, и может приводить в дальнейшем к неравномерному увеличению отдельных частей лица (главным образом – носа, реже – лба, подбородка, ушных раковин) вследствие разрастания соединительной ткани и сальных желёз.
Синонимы
acne rosacea, розовые угри, красные угри.
Эпидемиология
Возраст: заболевание чаще всего начинается в возрасте 17-50 лет (пик заболеваемости в 35-45 лет), хотя может развиться и у людей старше 50 лет.
Анамнез
Заболевание начинается постепенно с периодически возникающих эпизодов приступообразного покраснения кожи лица (носа, щек, средней части лба, иногда верхней части груди), провоцируемых различными триггерными факторами (теплой или холодной погодой, солнечным светом (УФО), холодным ветром, горячими напитками или горячей (острой) пищей, физическими упражнениями, алкоголем, сильными эмоциями, косметикой, медикаментами и др.). Приступы сопровождаются ощущениями жжения и/или покалывания кожи (эритемато-теленгиэктатический подтип розацеа). Впоследствии эритема становится стойкой и на ней появляются телеангиэктазии и папуло-пустулёзные высыпания (папуло-пустулёзный подтип розацеа). Спустя годы от начала заболевания у некоторых пациентов (как правило, у мужчин) может развиться неравномерное утолщение кожи носа, реже – лба, подбородка и/или ушных раковин, напоминающее апельсиновую кожуру (ринофима, метофима, гнатофима, отофима), которое сопровождается увеличением этих частей лица, приводя к выраженным косметическим дефектам (фиматозный подтип). У больных розацеа нередко встречается поражение глаз, причем у 20% пациентов оно возникает раньше, а у 50% - уже после возникновения высыпаний на лице, изредка глаза и кожа поражаются одновременно. Поражения глаз протекают достаточно легко и наиболее часто представлены блефаритом и конъюнктивитом, реже – иритом и кератитом, при этом характер проявлений глазных симптомов не соответствует тяжести кожного процесса. Конъюнктивит характеризуется гиперемией конъюнктивы глаз и век, фотофобией, жжением, зудом и ощущением наличия песка в глазах. Блефарит проявляется эритемой, шелушением и появлением корочек по краю век (окулярный подтип розацеа).
Классификация:
- эритемато-теленгиэктатический;
- папуло-пустулёзный;
- фиматозный;
- окулярный;
- люпоидная (гранулематозная) розацеа – когда на фоне нормальной или незначительно гиперемированной кожи лица появляются множественные мономорфные желтовато-бурые или коричневато-красные папулы, реже папуло-пустулы, которые дают при диаскопии симптом «яблочного желе». Элементы оставляют после себя атрофические рубчики;
- розацеа, вызванная грамотрицательными бактериями. Характерным симптомом заболевания является появление большого количества милиарных пустул желтоватого цвета на фоне типичных проявлений розацеа. Заболевание устойчиво к терапии системными антибиотиками и метронидазолом. Этиологически и клинически идентично грамнегативному фолликулиту при вульгарных угрях. Возбудителями являются: Klebsiella; Proteus; Escherichia colli; Pseudomonas; Acitenobacter и др.;
- конглобатная розацеа – редкий вариант розацеа, наблюдающийся в основном у женщин. Имеет выраженное сходство с конглобатными угрями. Характеризуется появлением на фоне застойной эритемы лица абсцедирующих узлов, вскрывающихся свищевыми отверстиями. Течение заболевания хроническое и нередко прогрессирующее. От конглобатных угрей отличается наличием других симптомов розацеа и локализацией патологического процесса только на лице;
- фульминантная (молниеносная) розацеа. Точное нозологическое место данной клинической формы заболевания не установлено, возможно, она представляет собой разновидность конглобатной розацеа. Впервые описана под названием пиодермия лица. Возможно, это особое заболевание кожи лица, отличающееся как от акне, так от пиодермии. Заболевание встречается только у молодых женщин, локализуется исключительно на лице (на лбу, щеках и подбородке). Процесс начинается внезапно, кожа лица становится диффузно красной, на этом фоне появляются множественные абсцедирующие узлы и сливные, дренирующие синусы. На поверхности созревших абцедирующих узлов формируются множественные пустулы. Себорея является постоянным симптомом заболевания;
- болезнь Морбигана (стойкий розацейный отёк) характеризуется тем, что на лбу, в области переносицы и на щеках одновременно с эритемой появляется выраженная отёчность кожи, которая впоследствии приобретает плотный характер – при надавливании ямка не остаётся. Отёк обусловлен лимфостазом и носит рефрактерный характер.
Течение
постепенное начало с последующим хроническим течением с периодическими обострениями и ремиссиями.
Этиология
точно не установлена.
Предрасполагающие факторы
- наследственность (такой же дерматоз имеется у родственников);
- приём внутрь (наружное применение) лекарственных препаратов (цефалоспоринов, рифампицина, ванкомицина, офлоксацина, ципрофлоксацина, метронидазола, фурадонина, блокаторов кальциевых каналов, ингибиторы АПФ, гидралазина, витаминов, глюкокортикоидных (стероидных) гормонов, циклоспорина, наружных косметических средств и др.);
- употребление горячей пищи и напитков;
- употребление острой (пряной) и консервированной пищи;
- злоупотребление алкоголем;
- стресс;
- воздействие холода (в т.ч. холодного ветра);
- воздействие тепла (в т.ч. работа в горячем цехе);
- воздействие солнечного света (УФО);
- занятия спортом (тяжелым физическим трудом), особенно в условиях жаркого влажного климата.
Жалобы
На изменение цвета (покраснение) кожи лица (носа, щёк, лба) сначала нестойкое, а впоследствии стойкое; жжение (зуд) и/или ощущение парестезий (чувства ползания мурашек) в месте эритемы, возникновение сетчатого или ветвистого фиолетово-красного сосудистого рисунка на коже в области покраснения. Появление угревидных высыпаний на лице, значительно позже – на изменения лица, сопровождающиеся увеличением отдельных его частей (носа, лба, подбородка, ушных раковин), кожа которых приобретает неровный бугристый вид. Больные отмечают повышенную чувствительность кожи лица к УФО и другим «триггерным» факторам. Некоторые пациенты могут предъявлять жалобы на светобоязнь и чувство песка в глазах, реже – на стойкий плотный отёк и покраснение всего лица (что наиболее характерно для редкого варианта розацеа – болезни Морбигана).
Дерматологический статус
процесс поражения кожи носит распространённый, симметричный характер, пятнистые высыпания на лице могут группироваться с образованием эритемы-бабочки.
Элементы сыпи на коже
- воспалительное пятно красного или синюшно-красного цвета более 2 см в диаметре (эритема), имеющее округлую форму или форму бабочки (что характерно для локализации на лице). Границы пятна размытые (нерезкие), при диаскопии (надавливании прозрачным стеклом) оно исчезает полностью. Эритема сначала нестойкая (проходит в течение нескольких десятков минут), а впоследствии становится стойкой и имеет тенденцию к периферическому росту (слиянию с другими пятнами).
- приобретённые телеангиэктатические пятна красного или синюшно-красного цвета, древовидной (сетчатой) или полосовидной формы от 0,5 см в длину и более, располагающиеся на фоне эритемы. При диаскопии пятна исчезают полностью или иногда пульсируют, для них характерен периферический рост без разрешения (слияние с другими пятнами) с образованием древовидного (сетчатого) рисунка на эритематозном фоне;
- полушаровидные округлые папулы красного или синюшно-красного цвета цвета от 0,2 до 0,5 см в диаметре, расположенные на фоне эритемы и телеангиэктазий. При диаскопии папулы полностью обесцвечиваются. Впоследствии на поверхности папул могут формироваться пустулы (гнойнички). Просуществовав несколько дней, элементы, как правило, бесследно разрешаются;
- нестерильные конические или полушаровидные пустулы, располагающиеся на поверхности полушаровидных папул или на фоне эритемы от 0,2 до 0,5 см в диаметре, подсыхающие с образованием гнойных или гнойно-геморрагических корок. Гнойнички в дальнейшем разрешаются бесследно, в редких случаях возможно формирование рубцов;
- корки бурого или желтовато-серого цвета, образующиеся в результате подсыхания пустул на поверхности эритемы или на поверхности полушаровидных папул;
- очень редко обнаруживаются атрофические рубчики красного или перламутрово-белого цвета на месте разрешившихся папул или папуло-пустул;
- при фиматозном подтипе розацеа (чаще всего на носу) могут обнаруживаться узлы, связанные с гипертрофией железистой и/или соединительной ткани, красного, синюшно-красного или телесного цвета. Размеры узлов колеблются от 1 до нескольких см в диаметре, они имеют мягко-эластическую консистенцию и чёткие контуры, полушаровидно возвышаясь над уровнем окружающих тканей. Кожа над узлами бугристая, неровная, напоминает апельсиновую кожуру, при пальпации узлы могут быть подвижными. В дальнейшем они могут увеличиваться в размерах и сливаться друг с другом.
Элементы сыпи на слизистых
воспалительные пятна ярко-красного цвета, имеющие неправильную форму и образующиеся на конъюнктиве глаз и век, размеры их, как правило, не превышают 2 см. В дальнейшем пятна могут увеличиваться или существовать в неизменном виде, разрешаясь впоследствии бесследно.
Придатки кожи
Локализация
лицо: щёки, нос, скуловые дуги, подбородок и область вокруг рта, лоб, брови, конъюнктива глаз и век, волосистая часть головы, ушные раковины, реже – область декольте, очень редко – эпигастральная область.
Дифференциальный диагноз
С вульгарными угрями, демодикозом, системной красной волчанкой, периоральным дерматитом, себорейным дерматитом, саркоидозом кожи (lupus pernio), хроническим фотодерматитом.
Сопутствующие заболевания
гастродуоденит, язвенная болезнь желудка и/или двенадцатиперстной кишки, холецистопанкреатит, холестаз, колит (неспецифический язвенный колит, болезнь Крона), халазион, конъюнктивит, кератит, себорейный дерматит.
Диагноз
Наличие характерных высыпаний (стойкой эритемы в течение 3 месяцев) в местах типичной локализации (в центральной части лица без поражения периокулярных участков). В сомнительных случаях для подтверждения диагноза проводят гистологическое исследование биоптата кожи из очага поражения.
Патогенез
Полностью заболевания полностью не изучен. Розацеа, с позиций отечественной дерматологической школы, представляет собой ангионевроз, преимущественно в зоне иннервации тройничного нерва, обусловленный различными причинами: наследственной ангиопатией, нейровегетативными и микроциркуляторными расстройствами, внешними температурными воздействиями, употреблением горячей пищи и напитков, медикаментов, злоупотреблением алкоголем, УФО, эмоциональными стрессами, нарушением гормонального статуса, возможно - фокальной инфекцией на коже лица (клещи Demodex folliculorum и выделенная из них бактерия Bacillus oleronius, Propionibacterium acne, а также эпидермальный стафилококк) и дисфункцией пищеварительного тракта, нередко связанной с Helicobacter pylori. У пациентов с розацеа отмечается повышенный уровень кателицидинов ‒ белков, обеспечивающих защиту кожи от инфекционных агентов.
В 60-80% случаев у больных розацеа выявляют поражения желудочно-кишечного тракта в форме хронического гастрита, хронического колита, хронического холецистопанкреатита.
Вес отдельных провоцирующих факторов остаётся малоизученным. В результате воздействия указанных выше тригерных факторов развивается функциональная недостаточность периферического кровообращения, приводящая к нарушению трофики эпидермиса и дермы, дистрофическим и гипертрофическим изменениям коллагеновых волокон и сально-волосяного аппарата с развитием ответной воспалительной реакцией.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент

Себорейный дерматит – хроническое дерматологическое неинфекционное заболевание грибкового происхождения, при котором на кожных покровах возникают воспаленные и шелушащиеся участки. Патология преимущественно развивается на лице и волосистой части головы, однако может затронуть и любые участки тела.
Себорейный дерматит приносит пациенту немало неприятных ощущений – пораженные места чешутся и зудят. Однако зачастую на первое место выходит психологический дискомфорт. Ведь при патологии на коже появляются четко очерченные покраснения, покрытые чешуйками, что выглядит неэстетично и часто внушает пациенту сомнения в собственной внешней привлекательности. Заболеванию свойственны смены периодов ремиссий и обострений.
Лечение себорейного дерматита должен осуществлять только врач-дерматолог. Самодеятельность в данном вопросе недопустима: это может привести к осложнениям, а также инфицированию пораженных участков кожи.
Особенности себорейного дерматита
Заболевание может развиться у человека любого возраста, начиная с младенческого. Преимущественно наблюдается у подростков и молодых людей, после 40 лет возникает гораздо реже. У мужчин заболевание развивается намного чаще, чем у женщин. Это объясняется тем, что на увеличение количества секрета сальных желез (себума) влияет повышенный уровень мужских половых гормонов тестостерона и дигидротестостерона.
Возбудителем себорейного дерматита считают условно-патогенные микроорганизмы рода Malassezia – Malassezia globossa и Malassezia restricta. Это дрожжеподобные грибки, которые обитают на коже у 80% людей и являются частью микрофлоры организма. Однако при определенных условиях (снижении иммунитета, гормональном дисбалансе) они начинают активно размножаться, вследствие чего возникает шелушение, а в ряде случаев его дополняют воспаления.
Это интересно! Название Malassezia этот род грибков получил по фамилии открывшего их микробиолога – французского ученого Л. Малассе.
Сальные железы обычно концентрируются вокруг волосяных луковиц, но на некоторых участках тела сальные железы находятся не рядом с волосяными фолликулами – например, на ушных раковинах. Жировой секрет необходим для смазки кожи и волос: он создает на их поверхности пленку, защищающую их от неблагоприятного воздействия окружающей среды.
Как развивается себорейный дерматит
Развитие заболевания происходит следующим образом. Сальные железы человека продуцируют секрет, богатый жирными кислотами. Грибки Malassezia, живущие рядом с сальными железами, «питаются» этим секретом. Перерабатывая его, они выделяют жирные кислоты, раздражающие человеческую кожу и разрушающие защитный барьер, а также делающие токсичной олеиновую кислоту, входящую в состав себума.
В норме регенерация (отшелушивание омертвевших клеток и образование новых) эпидермиса, самого верхнего слоя кожи, происходит примерно за месяц. Активность грибков ускоряет этот процесс. В результате кожа начинает сильно шелушиться.
Расположение сальных желез на коже бывает разным. На одних участках их больше, на других меньше, на каких-то они вовсе отсутствуют. Заболевание развивается чаще всего в тех местах, где сальных желез и волосяных фолликулов больше всего. Наиболее распространенная разновидность патологии – себорейный дерматит на голове, на ее волосистой части. Также заболевание часто может затрагивать лицо:
- носогубный треугольник;
- лоб;
- крылья носа;
- ушные раковины и области за ушами;
- брови и надбровья;
- скулы;
- усы и бороду.
На теле себорейный дерматит локализуется на следующих участках:
- Наружных половых органах.
- Предплечьях.
- В подмышечных впадинах.
- Пупке.
- Груди.
- Области между лопаток.
Сальные железы полностью отсутствуют на коленях и стопах. Поэтому на них заболевание не развивается.
Себорейный дерматит может сопровождаться себостазом. Так называют застой секрета в сальных железах. Эта патология способна привести к развитию инфекции, гнойных процессов.
Виды себорейного дерматита
Заболевание может быть врожденным и приобретенным.

Врожденная форма встречается редко. В этом случае у ребенка с самого рождения повышена секреция сальных желез. Такое заболевание является неизлечимым. Обычно себорейный дерматит – это все же приобретенная патология.
По форме, в зависимости от активности сальных желез, себорейный дерматит бывает:
При сухой форме выделяется недостаточно жирного секрета. Кожа пересыхает, растрескивается. При сухом себорейном дерматите не бывает очагов острого воспаления. Для него характерно наличие обилие мелкой сухой перхоти на волосистой части головы. Такая разновидность заболевания чаще всего наблюдается у подростков.
При жирной форме из жировых желез выделяется избыточной количество густого секрета, склеивающего чешуйки отшелушивающейся кожи. Волосы приобретают неопрятный, сальный вид. Кожа становится слишком жирной. Этот тип заболевания характерен для молодых женщин.
Для смешанной формы характерно наличие очагов жирного и сухого дерматита на разных участках тела и головы. Чаще всего данная разновидность встречается у мужчин.
Причины развития себорейного дерматита
Выделяют три основные причины себорейного дерматита:
- Иммунная. Ослабление иммунитета наблюдается при системных и инфекционных заболеваниях, недостатке витаминов и микроэлементов в организме, неправильном питании и малоподвижном образе жизни. При снижении иммунитета любой сопутствующий фактор может вызвать незамедлительное развитие себорейного дерматита.;
- Гормональная. К гормональным причинам относятся патологии органов внутренней секреции (надпочечников, щитовидной железы, яичников) и другие состояния, при которых возникает гормональный дисбаланс. Гормоны отвечают и за секрецию сальных желез. Поэтому при избытке некоторых из них происходит повышенная выработка себума. Часто себорейный дерматит наблюдается в период полового созревания, когда происходит гормональная перестройка организма.;
- Нейрогенная. На активность сальных желез влияет также и центральная нервная система. Она управляет вегетативной системой, ответственной за уровень выработки себума. Поэтому себорейный дерматит часто наблюдается при заболеваниях нервной системы (маниакально-депрессивных психозах, шизофрении, энцефалите, параличах, болезни Паркинсона).
К сопутствующим факторам, «запускающим» развитие болезни, относятся:
- стрессы;
- несоблюдение правил личной гигиены;
- избыточный вес;
- нарушения работы ЖКТ;
- злоупотребление сладкой, острой, соленой пищей;
- применение косметики, раздражающей кожу;
- гиподинамия (малоподвижный образ жизни);
- прием антидепрессантов, гормонов, психотропных препаратов;
- гипергидроз (повышенное потоотделение);
- резкая смена климата.
В группе риска находятся пациенты:
- С иммунодефицитными состояниями (ВИЧ, СПИД).
- С болезнями желудочно-кишечного тракта.
- Подверженные частым стрессам.
- С наследственной предрасположенностью.
У младенцев себорейный дерматит возникает при повышенном содержании гормонов в материнском молоке. Как правило, после окончания периода грудного вскармливания симптомы заболевания исчезают.
Признаки себорейного дерматита

Симптомы патологии начинают проявляться, если количество грибков Malassezia превышает 50% от общей микрофлоры (ниже 50% – норма). Примерно у каждого пациента в этом случае возникает перхоть – предвестник заболевания. При повышении концентрации грибков до 80% и более развивается непосредственно сам себорейный дерматит.
Его основные симптомы:
- Покраснение кожи;
- Зуд и болезненность;
- Шелушения – мелкие или крупные чешуйки.
Также на коже могут наблюдаться другие симптомы:
- Желтовато-красноватые пятна.
- Папулы (красноватые уплотнения).
- Группы пузырьков.
- Трещинки.
- Крупные бляшки с четкими очертаниями.
- Утолщение рогового слоя кожи.
- Плотные корочки на волосистой части головы.
Осложнения себорейного дерматита
Важно как можно раньше начать лечение себорейного дерматита, так как при его прогрессировании способны возникнуть осложнения:
- Угревая сыпь.
- Абсцессы.
- Себорейная экзема.
- Алопеция (облысение).
- Стрептодермия (инфекционное заболевание кожи).
- Пиодермия – гнойной поражение кожи.
Особенно опасно запускать себорейный дерматит на лице, близко к ушам или голове, так как он часто становится причиной развития конъюктивита, блефарита (воспаления век), отита.
Диагностика себорейного дерматита
Для постановки диагноза необходимы:
- Осмотр дерматолога, трихолога.
- Дифференциальная диагностика с псориазом, атопическим дерматитом, лишаем и другими заболеваниями со схожей клинической картиной.
- Дерматоскопия – исследование кожи под микроскопом.
- Анализы крови: общий, биохимический, на гормоны, сахар.
Дополнительно могут понадобиться:
-
.
- Анализ кала на дисбактериоз. , брюшной полости.
- Трихограмма.
Лечение себорейного дерматита
- Назначение местных и системных антибактериальных, противогрибковых, противовоспалительных, антигистаминных препаратов.
- Прием витаминов.
- Применение лечебной косметики (мазей, кремов, шампуней) для кожи лица, тела и волосистой части головы.
- Специальная диета.
Диета является важной частью лечения, так как неправильное питание провоцирует обострение кожных заболеваний. Она подразумевает отказ от острой, мучной, жареной, сладкой, копченой и соленой пищи. Также исключается алкоголь.
Питаться рекомендуется фруктами и овощами, отварным нежирным мясом, кисломолочными изделиями. Важно включать в рацион продукты, богатые витаминами А, С и B, селеном, цинком.
В Поликлинике Отрадное вы можете записаться на прием к дерматологу в любое удобное для вас время, без очередей. Врач установит причину развития заболевания и назначит индивидуальное лечение, благодаря которому вы скоро вернетесь к привычному образу жизни.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Розацеа: причины появления, симптомы, диагностика и способы лечения.
Определение
Розацеа – хроническое заболевание кожи, характеризующееся эритемой (покраснением), наличием папулопустулезных элементов (узелков), фим (бугристости) и поражением глаз.
Причины появления розацеа
Розацеа чаще развивается у женщин в возрасте 30-50 лет. Мужчины болеют реже, но тяжелее. Это заболевание свойственно людям с белой кожей и сочетает в себе генетическую предрасположенность и триггерные факторы.
Причины розацеа до конца не изучены. Возникновение заболевания может быть обусловлено сосудистой патологией, иммунологическими расстройствами, болезнями желудочно-кишечного тракта, изменениями в эндокринной системе.
К триггерным факторам, запускающим этот процесс, относятся: сильный стресс, воспалительные заболевания или воздействие температур, включая резкие перепады от жары к холоду и наоборот.
Патологии желудочно-кишечного тракта, вероятнее всего, не являются ведущими в развитии заболевания. Однако у пациентов с розацеа часто встречаются сопутствующие патологии ЖКТ: гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронические воспалительные заболевания кишечника, хронические гепатиты; нередко в желудке обнаруживается бактерия Helicobacter pylori.
Половые гормоны могут оказывать влияние на состояние микроциркуляции (движение крови по мелким сосудам) кожи и на развитие иммунного воспаления. Их дисбаланс - одна из возможных причин развития заболевания.
Клещи рода Demodex обычно присутствуют на коже здорового человека. Однако отмечается достоверное увеличение из количества у больных розацеа.

Классификация заболевания
В зависимости от характера кожных проявлений выделяют несколько подтипов розацеа.
- эритематозно-телеангиэктатический;
- папулопустулезный;
- фиматозный, или гипертрофический;
- глазной, или офтальморозацеа;
- гранулематозный.
В зависимости от выраженности клинических симптомов подтипа выделяют степени тяжести: легкую, средне-тяжелую и тяжелую.
Симптомы розацеа
Заболевание имеет хроническое течение с периодами обострения и ремиссии.
При эритематозно-телеангиэктатическом подтипе розацеа пациент отмечает покраснение кожи лица, реже - шеи и груди. Вначале покраснение появляется только в ответ на провоцирующие факторы, но по мере развития заболевания приобретает стойкий характер. Пациента беспокоит ощущение жжения и покалывания в области эритемы, сухость, чувство стягивания кожи. Отмечается повышенная чувствительность кожи к наружным лекарственным препаратам, средствам для ухода за кожей, солнцезащитным средствам и ультрафиолетовому излучению.
При папулопустулезном подтипе на фоне стойкой эритемы в центральной части лица возникают беспорядочно расположенные ярко-розовые папулы - узелки или бугорки размером 3–5 мм. В дальнейшем формируются полостные элементы - пустулы со стерильным содержимым. Пациенты жалуются на жжение, покалывание в месте высыпаний. Шелушение обычно отсутствует.
При фиматозном, или гипертрофическом подтипе помимо стойкой эритемы, множественных телеангиэктазий, папул и пустул отмечается утолщение кожи, неравномерная бугристость и формирование шишковидных образований — фим. Поражается кожа носа, реже – лба, подбородка, ушных раковин, век.
При офтальморозацеа наблюдается покраснение, жжение и зуд глаз; ощущение инородного тела и пелены перед глазами; светочувствительность, вплоть до светобоязни. Офтальморозацеа часто диагностируется при наличии кожных симптомов, однако у некоторых больных глазные симптомы появляются раньше кожной симптоматики, что затрудняет диагностику.
При гранулематозной розацеа покраснение кожи лица выражено незначительно, но присутствуют желтые, коричневые или красные папулы, которые впоследствии могут приводить к формированию рубцов. Пациентов беспокоит сухость кожи лица и ощущение стянутости.
Диагностика розацеа
Диагноз, как правило, устанавливается по результатам физикального осмотра и анализа жалоб пациента. Дополнительные лабораторные и инструментальные исследования обычно не требуются.
В затруднительных ситуациях при постановке диагноза может быть проведена биопсия кожи для исключения других кожных заболеваний, таких как волчанка или саркоидоз.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Перед назначением лекарственной терапии ретиноидами и на протяжении всего курса лечения необходим ежемесячный контроль крови. Для этого назначают биохимическое исследование: общего билирубина, АЛТ, АСТ, триглицеридов, общего холестерина, глюкозы, креатинина, щелочной фосфатазы.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на щелочную фосфатазу; Фосфатаза щёлочная. ALK PHOS; ALKP; ALPase; Alk Phos. Краткое описание определяемого вещества Щелочная фосфатаза Щелочная фосфатаза катализирует щелочной гидролиз сложных эфиров фосфорной кислоты и органических соединений. Понятие «щелоч.
К каким врачам обращаться
Лечением пациентов с розацеа занимаются дерматологи. При подозрении на офтальморозацеа может потребоваться консультация офтальмолога, так как при тяжелом течении заболевания есть риск ухудшения зрения.
В ряде случаев эффективное лечение гастроэнтерологических заболеваний терапевтом или гастроэнтерологом может способствовать уменьшению частоты обострений розацеа.
Лечение розацеа
Надо понимать, что розацеа – это хроническое заболевание, поэтому достичь его полного излечения нельзя. Задача терапии состоит в том, чтобы вывести пациента в ремиссию, убрать признаки розацеа. Тем не менее, они могут возникнуть снова в течение жизни.
Перед началом любой терапии розацеа врач должен подробно рассказать пациенту о триггерных (провоцирующих) факторах и о необходимости их максимально возможного уменьшения. Триггерами обычно являются слишком горячая и холодная пища, резкие перепады температур, алкоголь, избыточная физическая нагрузка, стресс, многие косметические средства. Основными рекомендациями в лечении являются: бережное очищение кожи, использование увлажняющего крема и регулярное нанесение солнцезащитных средств с фактором защиты от 30 до 50.
Терапию розацеа следует выстраивать в соответствии с диагностированными подтипами болезни. Терапевтическое воздействие выбирают в зависимости от активности процесса.
Эритематозно-телеангиэктатическая розацеа
Эритема достаточно хорошо реагирует на применение топических адренергических агонистов, которые индуцируют сужение поверхностных сосудов и уменьшают эритему в течение нескольких часов. Однако они не действуют на телеангиэктазии - для их удаления применяют световые методы воздействия - лазеры и источники импульсного света (IPL). Хорошего эффекта можно добиться с помощью средств, содержащих бримонидин.
К препаратам второй линии относятся некоторые антигипертензивные средства, но, по мнению экспертов, они еще не имеют хорошей доказательной базы безопасного и эффективного применения.
Папулопустулезная розацеа
В лечении этого подтипа розацеа применяют системные препараты в виде низких доз доксициклина, а также моноциклина, азитромицина и изотретиноина. Для местной терапии назначают метронидазол, азелаиновую кислоту и ивермектин. Отек снимают при помощи дренажных препаратов с кофеином. Для лечения тяжелых проявлений папулопустулезного подтипа розацеа дополнительно применяют физиотерапевтические методы воздействия.
Фиматозная розацеа
Фиматозный подтип является наиболее сложным для лечения и требует комбинации местных и системных противомикробных препаратов, а также лазерной и/или радиочастотной обработки гипертрофированной ткани.
Однако ремоделирование кожи можно проводить только при отсутствии воспалительной реакции, поскольку измененные ткани очень чувствительны к различным раздражителям, что чревато обострением розацеа.
Офтальморозацеа
В зависимости от характера протекания патологического процесса назначаются противовоспалительные препараты и увлажняющие капли. При прогрессирующем течении заболевания и наличии угрозы для зрения требуется применение антибиотиков.
Все лечебные средства важно наносить на кожу и принимать в строгом соответствии с назначением врача. Терапию розацеа необходимо начинать при появлении первых симптомов, поскольку сосуды имеют тенденцию необратимо расширяться.
Важно помнить, что розацеа требует динамического наблюдения, т.к. успех терапии определяется не только положительной динамикой, но и стабилизацией достигнутого результата.
Профилактика обострений розацеа
Для предупреждения усиления выраженности эритемы показан бережный уход за кожей с использованием специализированных средств для чувствительной кожи. Необходимо избегать провоцирующих факторов, защищать кожу от УФ-лучей и отказаться от посещения соляриев.
Тщательно следить за рационом питания, уменьшив долю молочных продуктов, приправ и ароматизаторов. К рецидивам розацеа может приводить избыточное употребление томатов, шпината, гороха, авокадо, винограда, инжира, цитрусовых.
- Клинические рекомендации. Розацеа. Российское общество дерматовенерологов и косметологов. 2019 . 34 с.
- Юсупова Л.А., Юнусова Е.И., Гараева З.Ш., Мавлютова Г.И., Валеева Э.М. Клинические варианты и терапия больных розацеа. Лечащий врач, журнал. № 6. 2019.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Зуд кожи головы: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Желание почесать голову, наверняка, знакомо каждому. У некоторых людей почесывание головы связано с эмоциональным напряжением, у других – с неправильным уходом за волосами, у третьих - является симптомом дерматологической проблемы или заболевания внутренних органов и систем.
Разновидности кожного зуда
Кожный зуд может быть хроническим (более 6 недель) или носить ситуативный характер, являясь защитным рефлексом, направленным на удаление попавших на поверхность кожи раздражающих веществ или объектов.
Зуд кожи головы классифицируется по тому же принципу, что и любой другой кожный зуд:
- дерматологический, или пруритогенный зуд (при кожных заболеваниях – атопическом дерматите, псориазе, чесотке, педикулезе и др.);
- системный зуд (при патологиях внутренних органов – первичном билиарном циррозе, болезни Ходжкина и др.);
- неврологический/нейропатический (при поражении нервной системы);
- психогенный (при стрессах и эмоциональном напряжении);
- идиопатический (неустановленной этиологии);
- соматоформный (при психических расстройствах);
- многофакторный (при сочетании двух и более вышеперечисленных факторов).
Патологии кожи волосистой части головы
- Сухость эпидермиса. Возникает в результате нарушения работы сальных желез, проявляется снижением выработки кожного сала, что ведет к ломкости волос, появлению мелкой перхоти и гиперреактивности (повышенной чувствительности) кожи.
- Механическое или химическое травмирующее воздействие на кожу головы. К таким воздействиям относят частое использование средств для укладки волос, острую расческу, сушку волос горячим воздухом, окраску волос агрессивными красителями, мытье головы шампунями с агрессивными ПАВ.
- Мышечное перенапряжение часто развивается у людей, которые предпочитают тугие прически с длительной жесткой фиксацией волос, а также у тех, чей род деятельности требует пребывания в одной и той же позе в течение длительного времени. Такое перенапряжение вызывает спазм мышц спины, шейно-воротниковой зоны и нарушение микроциркуляции, что, в свою очередь, приводит к неприятным болезненным ощущениям в области кожи головы, зуду.
- Педикулез. Заражение вшами все еще встречается в популяции. Оно происходит от инфицированного человека при использовании общих бытовых предметов (расчески, полотенца), одежды (шапки, резинки для волос).
Клиническая картина этого заболевания: зуд и жжение кожи, шелушащиеся пятна розового или алого цвета, окруженные раздраженной кожей.
Себорея может развиться у пациентов с сахарным диабетом, болезнью Паркинсона, синдромом приобретенного иммунодефицита.
Частые стрессы могут вызвать зуд кожи головы. Это объясняется повышенным выбросом адреналина в кровь, что приводит к периферической вазоконстрикции (спазму сосудов) и, как следствие, к ухудшению кровоснабжения и питания эпидермиса.
При появлении зуда кожи головы необходимо обратиться к трихологу или дерматологу, которые помогут установить причину патологии и назначат необходимые обследования.
Диагностика и обследования при наличии зуда кожи головы
Диагностика педикулеза заключается в тщательном осмотре головы пациента с целью обнаружения вшей и гнид.
Для выявления грибкового поражения проводят цитологическое исследование.
При подозрении на гиповитаминоз врач может назначить ряд анализов крови для верификации диагноза - например, определение концентрации витаминов, при нехватке которых отмечается ухудшение состояния кожи, волос и ногтей.
Читайте также:

