Лучевая эритема что это такое
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Эритема кожи при радиационном поражении. Эритемно-буллезная и язвенно-некротическая реакции на радиацию
Микроскопические изменения отмечают главным образом в эпидермисе. Он отечен, утолщен, хорошо выражен полиморфизм клеток шиповатого и базального слоев, большинство клеток увеличено в размерах, цитоплазма со светлыми вакуолями, ядра крупные, часто гиперхромные, во многих клетках имеют неправильную форму, увеличивается количество многоядерных клеток.
Наблюдают выраженные явления белковой и жировой дистрофии. По мере развития внутриклеточных процессов наблюдается постепенная атрофия эпидермиса. Последний истончается и в некоторых участках представлен только одним слоем полиморфных клеток. Однако при эритемной реакции клетки базального слоя обычно не утрачивают способности к регенерации.
В собственно коже морфологические изменения незначительны. Наблюдают резкое полнокровие вен, артерий и капилляров, могут всречаться небольшие круглоклеточные инфильтраты. В течение этой стадии происходит полная эпиляция. Основная эритема продолжается 3—4 нет, после чего исчезает. На пораженном участке восстанавливается волосяной покров, кожа пигментирована.
Эритемно-буллезная и язвенно-некротическая реакции являются наиболее тяжелыми лучевыми поражениями кожи. Они развиваются при однократном облучении в дозах соответственно 2000 и 3000 Р и выше. В клинико-морфологическом течении этих реакций прослеживают закономерную стадийность. После облучения в массивных дозах уже через 15— 30 мин, реже через несколько часов можно наблюдать первичную реакцию в виде преходящей рефлекторной гиперемии.
Затем следует латентный период, продолжительность которого с увеличением дозы уменьшается. Так, при облучении в дозе свыше 10 000 Р период выраженных клинических проявлений наступает на 5—7-е сутки, а в некоторых случаях при очень высоких дозах он может отсутствовать. Начальными проявлениями поражения являются гиперемия и экссудация.
В облученных участках кожи развивается плотный отек, она приобретает багрово-синюшный цвет, иногда с глянцевидным оттенком, лишена волосяного покрова. Через неделю или позже появляются пузыри, заполненные желтоватой жидкостью.
После вскрытия пузырей и отторжения некротизированных пластов эпидермиса образуются эрозированные участки, покрытые буроватыми корочками. Под ними медленно развивается эпителизация, завершающаяся через 2—3 мес.
Микроскопические изменения при этих реакциях характеризуются нарастанием дистрофических и некробиотических изменений в эпидермисе и собственно коже. Наблюдают выраженный отек и утолщение эпидермиса, набухание и полиморфизм клеток, преимущественно шиповатого и базального слоев, вакуолизацию цитоплазмы, полиморфизм и гиперхроматоз ядер, кариорексис и карпопикноз. Резко уменьшается количество митозов.
Развивается лучевой некроз эпидермиса. Увеличивается экссудация, вследствие чего образуются пузыри на границе эпидермиса и собственно кожи. При нарушении целости базальной мембраны некроз распространяется на сосочковый и более глубокие слои собственно кожи. В зоне некроза встречают мелкие кровоизлияния, некротизированный участок окружен скопления ми лейкоцитов. Эпителизация поверхностных эрозийно-некротических участков происходит с периферии под лейкоцитарным валом.
В более тяжелых случаях процесс переходит в стадию формирования лучевой язвы. Для нее характерно поражение всех элементов собственно кожи и подлежащих тканей, а также распространение процесса за пределы облученного участка. Сформированная лучевая язва представляет собой конусообразный участок некроза собственно кожи, а в тяжелых случаях также подкожной жировой клетчатки и мышц.
Дном язвы являются некротизированные ткани, эпидермис по краям утолщен. Окружающие язву ткани составляют так называемую зону реактивных изменении. В ней наряду с дистрофическими изменениями отмечают явления пролиферации. Причем начало репаративных процессов может наблюдаться уже в деструктивной фазе развития лучевой язвы. По течению можно выделить подострую и хроническую формы лучевых язв.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучевая терапия опухоли. Значение лучевой терапии в дерматоонкологии.
До настоящего времени не утратила своего значения лучевая терапия эпителиальных новообразований кожи, обеспечивающая гибель опухолевых клеток путем повреждения хромосомного аппарата и торможения митотическои активности. При этом следует учитывать, что большинство пролиферирутощих клеток опухоли радиочувствительны на стадии митоза и сразу после нее, непролиферирующие же клетки отличаются очень низкой радиочувствительностью и легко восстанавливают повреждения, давая рост новым клеткам. Невозможность уничтожения 100% злокачественных клеток из-за нахождения их в разных периодах жизненного цикла требует фракционирования суммарной дозы облучения.
Применяют следующие методы лучевой терапии: использование электронного пучка, низковольтную или ортовольтную рентгенотерапию, а также близкофокусную рентгенотерапию и имплантацию радиевых игл. Показаниями для проведения лучевого лечения являются: плоскоклеточный рак кожи, базалиома (в частности, кистозная и язвенная формы), эритроплазия Кейра, болезнь Боуэна, рецидивные эпителиальные новообразования кожи, возникшие после других методов лечения и локализующиеся вблизи естественных отверстий (глаза, носа, ушные раковины и т.д.). Лучевое лечение проводят больным с наличием противопоказаний к хирургическому лечению, лицам пожилого возраста, а также при диаметре новообразования, не превышающем 20 мм. Оно также проводится в качестве адъювантной герапии при глубоких инвазивных и метастатических раках кожи.
Лучевая терапия обычно безболезненна и хорошо переносится больными. В то же время она сопровождается развитием местных лучевых реакций нормальных тканей в облучаемой зоне. Степень их выраженности зависит как от методики облучения (уровень разовых и суммарных поглощенных доз, ритм облучения, размер полей), так и от распространенности опухоли, состояния нормальных окружающих тканей и др. Существенное влияние на течение лучевых реакций оказывает и общее состояние больного. Острые лучевые реакции кожи, как правило, ограничиваются эритемой и явлениями сухого эпидермита, которые не требуют перерыва в лечении, проходят самостоятельно или купируются 5% метилурациловой или пар-мидиновой мазью. При проведении лучевой терапии нередко имеется и риск развития лучевых осложнений (лучевых дерматитов, конъюнктивитов, катаракты, перихондритов, трофических язв, общей слабости, потери аппетита, головных болей и головокружения, лейко- и лимфопении, тромбоцитопении идр.), наблюдающихся примерно в 18% случаев. Это требует постоянного контроля состояния периферической крови и коррекции осложнений путем назначения гемостимулирующих препаратов, витаминов, дезинтоксикационной терапии, симптоматического лечения и т.д. Лучевая терапия неэффективна при склерозирующих формах опухолей и малоэффективна при наличии фистул и рубцов.
В ряде случаев, особенно в зависимости от площади воздействия, период заживления кожи после лучевой терапии может продлиться до 8 недель. Ограничивает ее применение и развитие неудовлетворительных в косметическом отношении атрофических рубцов с депигментацией и телеангиэктазиями, особенно часто возникающих в области груди и конечностей, а также невозможность повторного использования при развитии рецидива опухоли. Рубец после лучевой терапии существенно затрудняет диагностику рецидива. Важно отметить, что лучевая терапия приводит к нарушению кровоснабжения кожи, костей и мягких тканей, ухудшая заживление ран, в связи с чем рецидив после применения лучевой терапии очень сложно поддается и хирургическому лечению. В таких случаях также затруднено проведение пластических реконструктивных операций.
Для лечения эпителиальных новообразований кожи наиболее широко применяется фракционная близкофокусная рентгенотерапия, которая осуществляется путем ежедневного воздействия на очаг; поглощенная разоваядоза составляет 3-5 Гр (300-500 рад), общая суммарная доза — 50-70 Гр (5000-7000 рад).
При опухолях, расположенных в области губ, ушных раковин, век, с выраженной инфильтрацией подлежащих тканей методом выбора является внутритканевая гамма-терапия.
По данным литературы, косметический эффект после проведения лучевой терапии в 57,2% случаев был хорошим, в 24,8% — удовлетворительным и в 11,1% — плохим; однако частота осложнений варьировала от 4,9 до 80% случаев; рецидивы же после лучевой терапии базалиомы отмечались в 5-20% случаев.
Частота рецидивирования выше при локализации опухоли на волосистой части головы, носу, в периорбитальной области, а также при большей площади очагов поражения.
Суммируя приведенные данные, необходимо отметить, что несмотря на появление новых, более эффективных и более безопасных методов, рентгенотерапия не утратила своего значения при ряде злокачественных новообразований кожи и может явиться методом выбора при лечении некоторых форм базалиомы, плоскоклеточного рака кожи, эритроплазии Кейра, болезни Боуэна.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
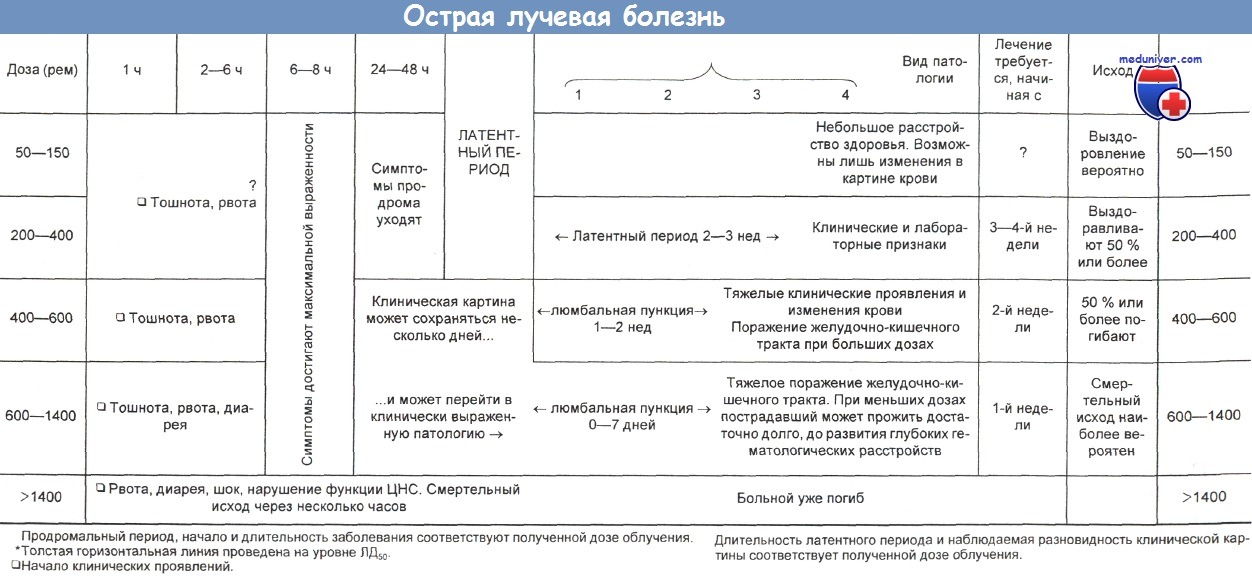
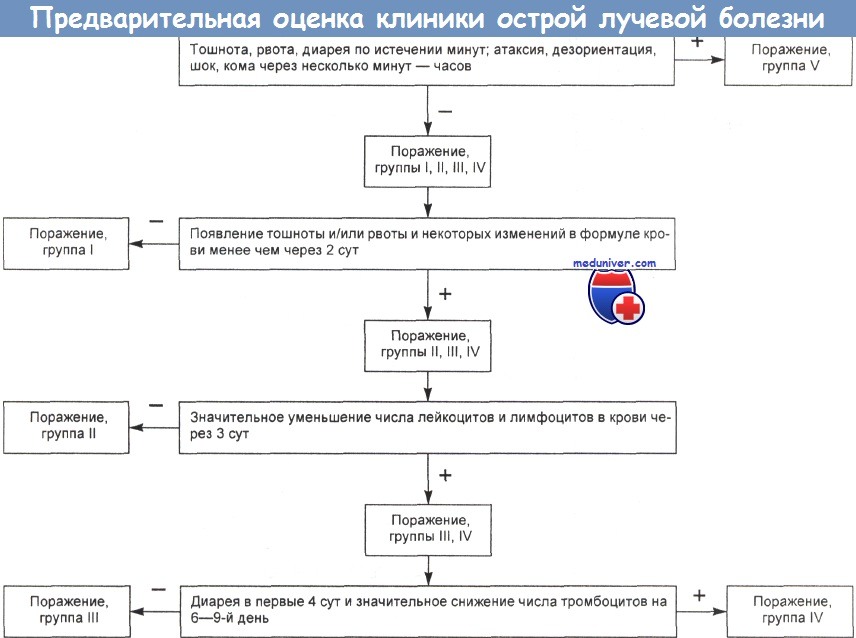
Причины и клиника острой лучевой болезни (радиоактивного поражения)
а) Обзор клиники острого радиационного синдрома:
1. Ранний продромальный период — от нескольких часов до 1—2 дней:
- Тошнота
- Рвота
2. Латентная стадия — от нескольких дней до нескольких недель:
- Хорошее самочувствие
3. Третья стадия — с начала 3-й до 5-й недели:
- Внезапное развитие тяжелого поражения желудочно-кишечного тракта
- Кровоточивость
- Инфекции
- Эпиляция
4. Четвертая стадия — недели — месяцы:
- Выздоровление
б) Подгруппы пораженных:
- Синдромы. Различными уровнями чувствительности к радиоактивному облучению обладают 3 главные системы органов, которые реагируют на воздействие проникающей радиации и поэтому участвуют в формировании соответствующих синдромов.
1. Синдром поражения сердечно-сосудистой и центральной нервной систем (более 2000 рад). Уровень облучения — сверхлетальная доза, всегда смертельная. Немедленное появление тошноты, рвоты, диареи с кровью, необратимой гипотензии, апатии, атаксии, судорог, а затем комы. Отсутствует какой бы то ни было продром или латентная фаза. За 3—6 ч формируется четкая клиническая картина. Смертельный исход наступает через 48 ч. Поражение проявляется в радиационном некрозе эндотелия и сосудистом коллапсе.
2. Желудочно-кишечный синдром (от 1000 до 3000 рад). Быстро появляются (за 3—12 ч) перфузная диарея, тошнота и рвота. Через 24—48 ч признаки болезни проходят. Отмечается уменьшение числа лимфоцитов в крови. Латентный период, продолжающийся 1 нед или менее, сменяется стадией, когда слизистая оболочка желудочно-кишечного тракта полностью обнажается, что проявляется профузной диареей, фульминантной лихорадкой, развитием инфекций и кровоизлияний. Все это либо заканчивается наступлением смерти, либо переходит в гематологический синдром.
3. Гематологический синдром (200—1000 рад). Для продромального периода характерны тошнота, рвота и анорексия. Он начинается через 2—6 ч после воздействия высокой дозы или через 6— 12 ч — при меньших уровнях облучения.
Гематологический синдром:
1. На раннем этапе — снижение абсолютного числа лимфоцитов в периферической крови (первые часы), которое сохраняется в течение нескольких дней или недель.
2. Кратковременное (на несколько дней) увеличение числа лейкоцитов, которое удерживается 1—2 дня и затем снижается. Максимальная лейкопения регистрируется через 2—5 нед.
3. Высокие дозы облучения приводят к тяжелому агранулоцитозу на 7—10-й день, что является плохим прогностическим признаком. Период восстановления может занять от нескольких недель до месяцев.
4. Через 1—2 нед отмечается снижение числа тромбоцитов в крови. Максимальное снижение наблюдается через 4—5 нед. Если произошло массивное облучение, то глубокая тромбоцитопения развивается рано. Процесс возвращения к нормальным показателям может занять несколько месяцев.
5. Что касается красного ростка, то здесь отмечается медленное уменьшение числа ретикулоцитов, степень выраженности которого зависит от суммарной дозы и тяжести острой лучевой болезни. Кровопотеря через желудочно-кишечный тракт или в ткани может привести к ранней анемии.
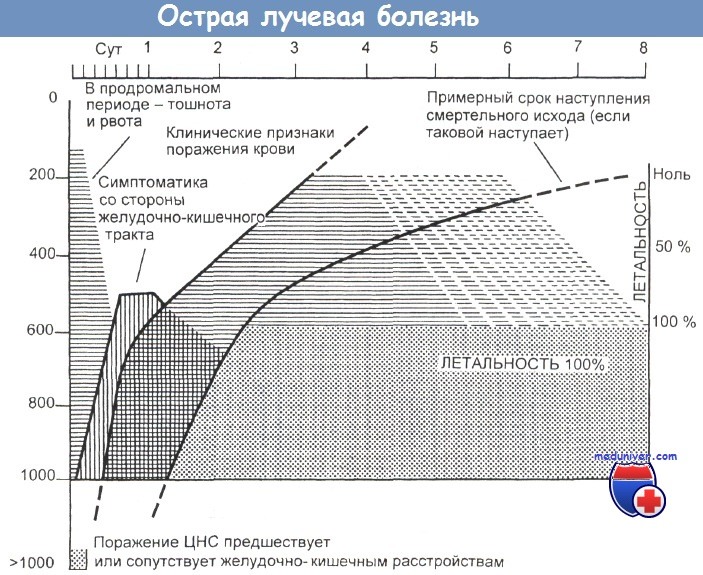
Острая лучевая болезнь.
Временные закономерности развития главных событий в соответствии с дозой облучения.
в) Симптомы и признаки в продромальном периоде:
- Тошнота и рвота. Появление этих симптомов вместе с внезапной кровянистой диареей сразу после экспозиции свидетельствует о возможном летальном исходе. Начало по прошествии 2— 3 ч указывает на облучение в высокой дозе. Развитие симптомов через 6— 12 ч и их исчезновение до конца первых суток свидетельствуют о получении сублетальной дозы (100—200 рад). Указанные факты необходимо документировать с самого начала и при каждом последующем обследовании, а также различать их и естественную реакцию организма на перенесенный стресс и возбуждение.
- Гипертермия. Значительное повышение температуры тела в первые часы после облучения расценивается как свидетельство неблагоприятного прогноза. Лихорадка и озноб, возникающие в первые сутки, указывают на аналогичную ситуацию.
- Эритема. Облучение в дозах от 1000 до 2000 рад обусловливает эритему пораженной кожи в первые 24 ч. При меньших дозах (400 рад) она реже наблюдается и возникает позже.
- Гипотензия. Гипотензия сопровождает сверхлетальные уровни облучения всего тела. Падение систолического давления более чем на 10 % рассматривается как значимое.
- Неврологические расстройства. Спутанность сознания, атаксия, судороги и кома в первые 2—6 ч после облучения указывают на воздействие радиации в сверхлетальной дозе. Четкая регистрация времени появления и длительности этих признаков позволяет врачу быстро и на ранних стадиях оценить состояние пострадавших от радиоактивного инцидента, распределить их по группам.
- Изменение числа лимфоцитов как реакция на облучения. Оказалось, что лимфоциты периферической крови чрезвычайно чувствительны к радиоактивному облучению. Удалось продемонстрировать четкую зависимость между дозой радиоактивного облучения и числом лимфоцитов в циркуляции. Всем лицам, подпадающим под категории радиоактивного поражения "от вероятного до тяжелого", необходимо максимально быстро провести анализ крови с подсчетом формулы и повторить его через 24 и 48 ч. В табл. 70.16 представлена интерпретация рассматриваемого показателя через 48 ч после облучения:
1. Число лимфоцитов, превышающее 1,5 х 10 9 /л, — облучение незначительное.
2. Число лимфоцитов от 1,0 до 1,5 х 10 9 /л — относительно небольшая доза. Умеренно выраженная депрессия костного мозга через 3 нед. Прогноз при условии проведения соответствующей терапии хороший. Пострадавший — возможный кандидат на трансплантацию костного мозга.
3. Число лимфоцитов от 0,5 до 1,0 х 10 9 /л — тяжелое радиационное поражение. Появление синдрома кровоточивости и инфекций в первые 2—3 нед. Трансплантация костного мозга показана в первую неделю после облучения.
4. Число лимфоцитов менее 0,5 х 10 9 /л — потенциально летальное поражение. Кишечный синдром и неизбежно возникающая панцитопения. Трансплантация костного мозга малоэффективна.
Схема взаимосвязи между абсолютным количеством лимфоцитов и клинической картиной в первые 2 сут после облучения. Изменение относительного количества клеточных элементов периферической крови
в остром периоде после облучения всего тела. Типичные изменения гематологической картины после облучения всего тела в дозе 450 рад.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучевые повреждения кожи, часто называемые лучевым ожогом, могут иметь различное клиническое проявление.

Лучевые повреждения кожи (развитие лучевых ожогов). Рис. 5. Эритема. Рис. 6 — 8. Развитие пузырей. Влажный радиоэпидермит. Рис. 9. Эрозия. Рис. 10. Рубец ; видны дисхромия, телеангиэктазии и каемка гиперпигментации.
Эритема — временное покраснение кожи на месте облучения; развивается на 13—14-й день после однократного и через 2—6 недель после фракционного облучения.
Стойкая эпиляция развивается при однократном или фракционном облучении волосистой части головы. Сухой эпидермит развивается через 7—10 дней после однократного или через 2—3 недели после фракционного облучения. Клинически проявляется эритемой, отечностью кожи с последующим пластинчатым шелушением. Восстановление облученной кожи неполное. Кожа остается атрофированной, сухой, эпилированной. Позднее появляются телеангиэктазии, неравномерная пигментация.
Влажный радиоэпидермит сопровождается резким покраснением и отеком кожи, появлением пузырей, наполненных прозрачной желтоватой жидкостью, которые быстро вскрываются, при этом обнажается базальный слой эпидермиса. Через 1—2 дня начинается эпителизация.
Влажный эпидермит заканчивается стойкой атрофией волосяных фолликулов, сальных и потовых желез, значительным истончением кожи, потерей ее эластичности, депигментацией (дисхромией), появлением телеангиэктазии. Позднее может выявиться гиперкератоз (избыточное ороговение) и склероз подлежащей подкожной жировой клетчатки. После облучения жестким рентгеновским или амма-излучением спустя 6—9 мес. и позже выявляется медленно прогрессирующая атрофия мышечной ткани и остеопороз костей. Наиболее резкая степень атрофии мышц и задержка роста костей наблюдаются у детей.
При лечении злокачественных опухолей влажный радиоэпидермит допустим только на малых по размеру полях облучения.
Лучевая язва может развиваться остро в ближайшие дни и недели после интенсивного однократного облучения, подостро через 6—10 недель, а также через несколько лет после облучения. Острое течение характеризуется интенсивным покраснением кожи вскоре после облучения, сопровождающимся резким отеком, сильными болями, нарушением общего состояния. На отечной, с застойной гиперемией коже появляются крупные пузыри нередко с геморрагическим мутным содержимым. По отторжении эпидермиса обнажается некротизированная поверхность, покрытая неснимающимся налетом, в центре которой образуется язва. В течение длительных сроков происходит отторжение некротизированной ткани, образование вялых и нестойких грануляций и эпителизация язвы. Нередко заживления не происходит. Подостро развивающаяся лучевая язва часто является исходом длительно протекающего влажного эпидермита. В окружающих язву тканях в пределах облученного поля в течение ближайших месяцев развивается резко выраженная лучевая атрофия.
Поздняя лучевая язва обычно развивается на фоне резко атрофированных тканей на месте облучения. Образование язвы происходит по типу острого лучевого некроза тканей в области всего поля облучения, захватывающего не только кожу, но и подлежащие ткани, подкожную клетчатку, мышцы, кости. В ряде случаев на атрофированной коже появляется поверхностная экскориация (ссадина), которая постепенно углубляется и увеличивается в размерах, превращаясь в глубокую язву.
Лучевая атрофия кожи и лучевая язва нередко заканчиваются развитием лучевого рака.
Результатом лучевого воздействия на кожу и подкожную жировую клетчатку нередко является индуративный отек тканей.
Индуративный отек развивается в результате поражения не только кровеносных, но и лимфатических сосудов, что ведет к нарушению оттока лимфы, отеку и склерозу кожи и подкожной клетчатки. Кожа и подкожная клетчатка облученного поля постепенно становятся плотными, возвышаются над уровнем нормальной кожи, при надавливании остается ямка. Кожа гиперпигментирована, покрыта телеангиэктазиями или приобретает красновато-синюшный оттенок, становится болезненной. Под влиянием травмы или без видимой причины в области индуративного отека может возникать некроз кожи, ведущий к образованию глубоких лучевых язв.
Эритема не требует специального лечения; необходима только защита от любого вида раздражения кожи: солнечной инсоляции, теплового, химического и механического воздействия, обмывания, особенно с мылом. Все перечисленные раздражители способствуют увеличению степени повреждения.
Допускается смазывание покраснений поверхности кожи индифферентным жиром, маслами, преднизолоновой мазью.
Влажный эпидермит лечат открытым способом, без повязки. Мокнущую поверхность обрабатывают ежедневно или через день спиртовым раствором генцианвиолета. При необходимости накладывают повязки с линиментом алоэ, тезановой эмульсией, облепиховым маслом, рыбьим жиром. Эпителизация заканчивается через 1 — 2 недели.
Лечение лучевой язвы заключается в радикальном хирургическом удалении язвы и окружающих измененных лучевым воздействием тканей. Нерадикальное вмешательство, т. е. оставление части облученных тканей, ведет к расхождению швов и образованию сначала незаживающего дефекта, позднее вновь превращающегося в язву. После иссечения язв малого размера возможно наложение швов без дополнительной пластики. При больших язвах операция заканчивается пластикой лоскутами из окружающих тканей или лоскутами по Филатову.
Перед операцией необходима длительная подготовка, заключающаяся в борьбе с инфекцией, для чего используются антибиотики; для очищения язвы от некротизированных тканей применяют 5—10% раствор дибунола в линетоле, пелоидин, винилин (бальзам Шостаковского); для стимуляции образования грануляций применяют метациловую мазь, рыбий жир, линол, линимент алоэ. Для улучшения кровоснабжения окружающих язву тканей и увеличения ее подвижности по отношению к подлежащим тканям, а также улучшения нервной трофики применяют циркулярную -новокаиновую блокаду 0,25% раствором.
Читайте также:

