Менингоэнцефалит герпетической этиологии что это
Обновлено: 02.05.2024
Диагностика герпетического энцефалита по КТ, МРТ
а) Терминология:
1. Сокращения:
• Энцефалит, вызванный вирусом простого герпеса (D)
2. Определение:
• Инфекционное поражение паренхимы головного мозга, вызванное вирусом простого герпеса 1 типа (ВПГ1)
• Обычно развивается при реактивации вируса у иммунокомпетентных пациентов
б) Визуализация:
1. Общие характеристики герпетического энцефалита:
• Лучший диагностический критерий:
о Изменение сигнальных характеристик коры медиальных отделов височных и нижних отделов лобных долей в сочетании с ограничением диффузии на ДВИ
о Высокая вероятность вовлечения поясной извилины и контрлатеральной височной доли
• Локализация:
о Лимбическая система: обычно височные, островковые доли, обсубфронтальная область, поясные извилины
о Возможно поражение конвекситальной поверхности полушарий головного мозга, коры задних отделов затылочных долей
о Обычно двустороннее, но асимметричное поражение
о Обычно наблюдается «щажение» базальных ганглиев
о У младенцев и детей наблюдаются атипичные паттерны патологических изменений (могут быть вызваны ВПГ1 или ВПГ2):
- Изначально может наблюдаться поражение больших полушарий головного мозга
о Поражение среднего мозга и моста (мезенромбэнцефалит) встречается редко
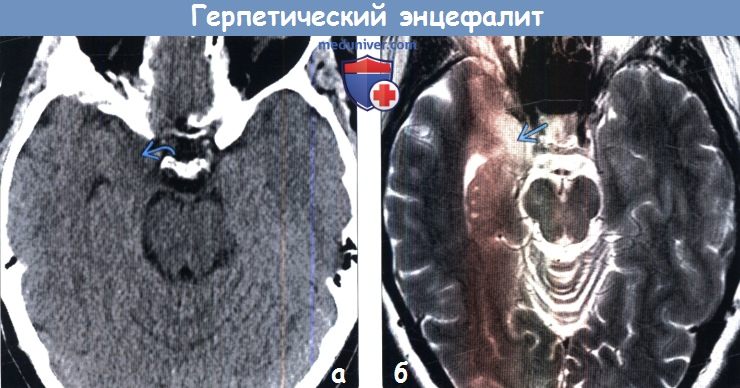
(а) Бесконтрастная КТ, аксиальный срез: у пациента 45 лет с лихорадкой и изменениями психического состояния в медиальном отделе правой височной доли определяется подозрительный участок слабого изменения плотности мозговой ткани.
(б) МРТ, Т2-ВИ, аксиальный срез: у того же пациента в медиальном отделе правой височной доли определяются изменения интенсивности сигнала. При исследовании СМЖ методом полимеразной цепной реакции (ПЦР) был выявлен ВПГ1. На ранних этапах течения герпетического энцефалита может сохраняться нормальная КТ-картина.
2. КТ признаки герпетического энцефалита:
• Бесконтрастная КТ:
о На ранних этапах заболевания изменения при КТ отсутствуют:
- Снижение плотности, легкий масс-эффект в медиальных отделах височных долей, островка
- Кровоизлияния обычно встречаются на поздних этапах заболевания
о Преимущественное поражение лимбической системы; «щажение» базальных ганглиев
о Наиболее ранние КТ-признаки появляются на третий день после появления симптомов
• КТ с контрастированием:
о Фрагментарный или гиральный характер контрастирования височных долей (признак поздней острой/подострой стадии)
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ (изменения появляются на 24-48 часов раньше, чем на КТ)
• Советы по протоколу исследования:
о Мультипланарная МРТ с получением корональных Т2-ВИ и/или FLAIR-изображений, ДВИ, Т2* GRE, постконтрастных T1-ВИ томограмм
в) Дифференциальная диагностика герпетического энцефалита:
1. Острый инсульт головного мозга:
• Характерно соответствие бассейнам кровоснабжения (СМА, ПМА, ЗМА)
• Острейшее развитие симптоматики в отличие от 2-3 дневного анамнеза гриппоподобного состояния при герпетическом энцефалите (ГЭ)
• Снижение коэффициента диффузии при остром инсульте
• Инсульт в бассейне кровоснабжения ПМА может имитировать картину при герпетическом энцефалите (ГЭ)
2. Эпилептический статус:
• При активных судорогах возможно нарушение гематоэнцефалического барьера, что обусловливает изменения сигнальных характеристик и накопление контрастного вещества
• Гиперперфузия при височной эпилепсии может имитировать герпетический энцефалит (ГЭ)
• При эпилептическом статусе кровоизлияния отсутствуют
3. Лимбический энцефалит:
• Редкий паранеопластический синдром, связанный с первичной опухолью, часто локализованной в легких
• Предрасположенность к поражению лимбической системы, часто двустороннего характера
• Нет кровоизлияний
• Картина при нейровизуализации может быть неотличима от ГЭ
• Симптомы развиваются на протяжении недель и месяцев (в отличие от острого течения ГЭ)
• Новообразование с инфильтрирующим типом роста
• При глиомах низкой степени злокачественности возможно поражение медиальных отделов височной доли, что обусловливает развитие эпилепсии
• При глиоматозе головного мозга возможно поражение лобных и височных долей, также возможен двусторонний характер поражения
• Появление симптомов обычно вялотекущее
4. Другие энцефалиты:
• Лимбическая система обычно не поражается
• При нейросифилисе возможно поражение медиальных отделов височных долей, что может имитировать герпетический энцефалит (ГЭ):
о Возможно вовлечение мозговых оболочек, кровеносных сосудов (облитерирующий эндартериит)
• Лихорадка Западного Нила может имитировать клиническую картину при герпетическом энцефалите (ГЭ), но заболевание обычно протекает с поражением базальных ганглиев и/или таламуса
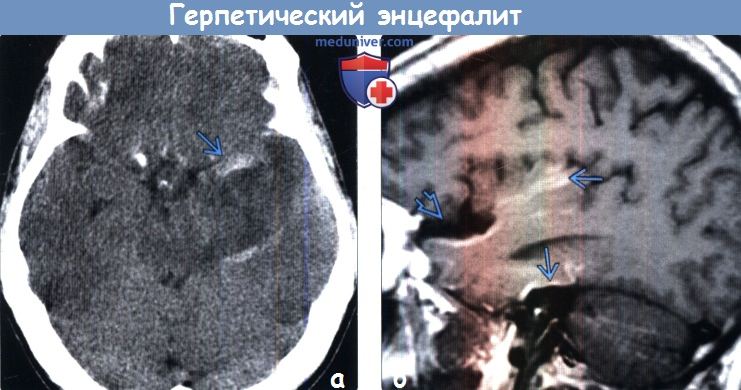
(а) Бесконтрастная КТ, аксиальный срез: у молодого взрослого с изменениями психического состояния в левой височной доле определяется отек и геморрагический компонент. Несмотря на раннее начало лечения ацикловиром данный пациент погиб. Смертность среди пациентов с герпетическим энцефалитом (ГЭ) варьирует от 50 до 70%.
(б) МРТ, Т1-ВИ, сагиттальный срез: у пациента через две недели после развития клинической картины герпетического энцефалита определяется потеря объема мозговой ткани височной доли. Кроме того, визуализируются линейные повторяющие ход извилин участки повышения интенсивности сигнала, которые расположены в структуре коры височной доли и характерные для подострого кортикального кровоизлияния.
г) Патология:
1. Общие характеристики:
• Этиология:
о Первичная ВПГ1-инфекция обычно встречается в ЛОР-органах, куда попадает при контакте с инфицированными биологическими жидкостями:
- Распространение по черепным нервам (язычный нерв, ветви тройничного нерва) в ганглии
- Находится в латентном состоянии в ганглии тройничного нерва
- Реактивация вируса может происходить спонтанно или при воздействии различных факторов:
Локальная травматизация, иммунодефицит, изменения гормонального фона, эмоцинальное напряжение
2. Стадирование и классификация герпетического энцефалита:
• Семейство герпес-вирусов включает ВПГ1, ВПГ2, вирус Эпштейна-Барр (ВЭБ), цитомегаловирус (ЦМВ), вирус варицелла-зостер (ВВЗ), вирус В, ВПГ6, ВПГ7
• ВПГ1 встречается у взрослых и детей
• ВПГ2 чаще встречается у младенцев
• ВПГ1 и ВПГ2 являются ДНК-содержащими вирусами
• Вирусы являются облигатными внутриклеточными патогенами
3. Макроскопические и хирургические особенности:
• Геморрагический, некротизирующий энцефалит:
о Характерны выраженный отек, массивный некроз мозговой ткани с кровоизлияниями
о Вовлечение височных долей, коры островковой коры, глазничной поверхности лобных долей
о Менее часто поражается поясная извилина и кора затылочных долей
4. Микроскопия:
• Выраженные периваскулярные «манжеты», интерстициальное лимфоцитарное воспаление
• Внутриядерные включения в инфицированных клетках (нейронах, глии, эндотелиоцитах):
о Обычно это эозинофильные ядерные включения Каудри типа А
• При иммуногистохимическом исследовании выявляются вирусные антигены, антитела к ВПГ1
• При хроническом течении: микроглиальные узелки
д) Клиническая картина:
1. Проявления герпетического энцефалита:
• Наиболее частые признаки/симптомы:
о Лихорадка, головная боль, судорожные приступы ± продромальный период вирусного заболевания
о У детей заболевание часто проявляется неспецифическими симптомами:
- Поведенческие изменения, лихорадка, головные боли, судорожные приступы
о Обычно развивается у иммунокомпетентных пациентов:
- ВПГ1 не характерен для пациентов со СПИД
• Другие признаки/симптомы:
о Изменения психического состояния
о Очаговая или диффузная неврологическая симптоматика (< 30% случаев)
• Клинический профиль:
о При исследовании СМЖ определяется лимфоцитарный плеоцитоз, ↑ содержания белка
о Наиболее точным методом диагностики является исследование СМЖ методом полимеразной цепной реакции (ПЦР):
- Чувствительность/специфичность приближается к 95-100%
- Возможно получение ложноотрицательных результатов, если СМЖ была забрана менее, чем через 72 часа после появления симптомов
о ЭЭГ: волны высокого напряжения в височных областях на фоне генерализованного замедления ритма
о Для постановки диагноза может появиться необходимость в биопсии головного мозга
2. Демография:
• Возраст:
о Может развиться в любом возрасте
о Наиболее часто встречается у подростков и молодых взрослых
о Возраст 1/3 всех пациентов < 20 лет
• Пол:
о М = Ж
• Эпидемиология:
о ВПГ1 является возбудителем ГЭ в 95% случаев о Наиболее частая причина спорадического энцефалита со смертельным исходом
о Наиболее частая неэпидемическая причина вирусного менингоэнцефалита
о У взрослых герпетический энцефалит (ГЭ) обычно связан с реактивацией вирусной инфекции
о У младенцев связан с инфекцией у матери
о Встречаемость: 1-3/1 млн
3. Течение и прогноз:
• Может прогрессировать до комы и смерти:
о Уровень смертности: 50-70%
о Снизить смертность и улучшить исход заболевания могут быстрая диагностика, раннее начало лечения противовирусными средствами
• У 2/3 пациентов, переживших данное заболевание, наблюдается выраженный неврологический дефицит, несмотря на терапию ацикловиром
• Остаточные явления включают нарушения памяти, потерю слуха, некупируемую эпилепсию, изменения личности
4. Лечение:
• Противовирусная терапия с внутривенным введением ацикловира
е) Диагностическая памятка:
1. Обратите внимание:
• При подозрении на герпетический энцефалит (ГЭ) немедленно начинайте в/в терапию ацикловиром
• При одностороннем поражении герпетического энцефалита (ГЭ) может имитировать инсульт или опухоль: часто полезен анамнез
• Диагноз лимбического энцефалита ставится при отрицательных результатах всех тестов на ГЭ и при подостром развитии симптоматики
• Острое начало заболевания позволяет отличить ГЭ от поражения головного мозга иной этиологии
2. Советы по интерпретации изображений:
• На ранних этапах заболевания КТ-картина часто остается нормальной, в ранней диагностике наиболее чувствительным методом является МРТ с FLAIR/ДВИ
• Данные нейровизуализации часто имеют ключевое значение в постановке диагноза
Герпетический энцефалит — это диффузное или очаговое поражение мозгового вещества, вызванное герпесвирусами ВПГ-1, ВПГ-2, Varicella Zoster. Основные симптомы болезни: фебрильная лихорадка, прогрессирующее угнетение сознания, судорожные приступы. По завершении острого периода инфекции в течение длительного времени сохраняются резидуальные неврологические нарушения. Для установления диагноза необходимо проведение ПЦР-диагностики ликвора, томографии головного мозга, электроэнцефалограммы. Лечение патологии включает противовирусные препараты, противоотечную, нейрометаболическую и противосудорожную терапию.
МКБ-10
Общие сведения
Энцефалит герпетического происхождения составляет до 15-20% всех вирусных воспалительных процессов в мозговой ткани. Симптомы встречаются с частотой 4-5 случаев на 1 млн. населения, причем до трети больных составляют дети, а еще около 20% приходится на возрастную категорию старше 60 лет. Заболевание не теряет своей актуальности в современной неврологии, поскольку для успешного исхода патологии необходимо вовремя поставить диагноз и начать лечение, а промедление в оказании медицинской помощи чревато смертью пациента.

Причины
Болезнь в 95% случаев вызывается вирусом простого герпеса 1 типа, что объясняется высокой распространенностью возбудителя. По данным ВОЗ, около 2/3 населения мира в возрасте до 50 лет инфицированы ВПГ-1. На втором месте по частоте находится Varicella Zoster Virus (VZV) — возбудитель ветряной оспы, опоясывающего герпеса. Энцефалит, вызванный ВПГ-2, встречается редко, преимущественно у иммунокомпрометированных пациентов.
Ведущим среди факторов риска служит сниженный иммунный статус. Герпетическая инфекция протекает латентно, активизируется на фоне нарушения общей резистентности организма (при переохлаждении, стрессе, менструации у женщин). В группе риска находятся люди с врожденными и приобретенными иммунодефицитами, больные, получающие лечение иммуносупрессивными препаратами. К триггерам относят реинфицирование другими штаммами герпесвирусов, сопровождающееся аутоиммунными реакциями.
Патогенез
Первичное заражение ВПГ-1, как правило, происходит в детстве при попадании вирусных частиц на слизистые оболочки, после чего возбудитель начинает размножаться, мигрирует в нервные ганглии, где длительное время находится в состоянии латентной инфекции. Заражение ВПГ-2 наблюдается после начала сексуальной жизни через слизистые половых путей, а дальнейший путь развития патогена сходен с ВПГ-1.
Симптомы болезни в большинстве случаев возникают при реактивации инфекции под действием провоцирующих факторов. Герпесвирусы проникают в головной мозг гематогенным путем либо по нервным стволам (через тройничный или обонятельный нерв). Из гассерова узла они распространяются на таламус, подкорковые ядра, кору больших полушарий. При распространении по ольфакторному тракту первой страдает лимбическая система (гиппокамп, височная кора).
Симптомы герпетического энцефалита
В типичном течении острого мозгового воспаления выделяется несколько последовательных стадий: ранняя, период разгара болезни, регресс признаков, стадия остаточных явлений. В 70% патология манифестирует с внезапно возникшей высокой лихорадки (более 39°С), сопровождающейся интенсивными головными болями в лобно-височной зоне, сильной сонливостью, рвотой, не связанной с приемом пищи.
На вторые-третьи сутки симптомы дополняются нарушениями сознания: больные начинают путаться во времени и пространстве, не узнают родственников, испытывают разнообразные галлюцинации. По мере усугубления тяжести состояния появляются фокальные или генерализованные судорожные припадки. Изредка наблюдается оперкулярный автоматизм — повторяющиеся причмокивающие или сосательные движения.
В среднем через 3 дня заболевание переходит в стадию разгара. Основное проявление — глубокое угнетение сознания вплоть до комы. Пациенты не отвечают на звуковые и тактильные раздражители, однако двигательные реакции на болевые стимулы остаются в пределах нормы. Также могут возникать симптомы декортикации или децеребрации, аритмичное дыхание, двусторонние моторные нарушения.
Если пациенту было предоставлено комплексное лечение, с 3-4 недели начинается обратное развитие симптомов герпетического энцефалита. Этот этап длится от нескольких месяцев до 1 года, характеризуется постепенным восстановлением временно утраченных неврологических функций. По окончании третьей стадии около 80% больных имеют стойкие резидуальные (остаточные) явления, которые могут сохраняться пожизненно.
Осложнения
В остром периоде прогностическим неблагоприятным является прогрессирование отека мозга, что чревато его вклинением. При височно-тенториальной форме вклинения возникает триада признаков: потеря сознания, гемипарез, анизокория. Симптомами транстенториальной формы являются отсутствие реакции зрачков на свет, фиксация глазных яблок по срединной линии, двусторонний гипертонус мышц. Зачастую нарушается работа дыхательного центра.
Патология имеет тяжелое течение, при отсутствии своевременной медицинской помощи летальность достигает 70%. Даже если проводится этиотропное лечение, смертельный исход регистрируется у 15-20% пациентов, чаще у младенцев, пожилых людей, больных из группы риска. У выздоровевших полный регресс неврологической симптоматики наблюдается только в 20% случаев, а остальные сталкиваются с резидуальными симптомами.
Наиболее опасным хроническим осложнением заболевания считается прогрессирующее вегетативное состояние (акинетический мутизм), характеризующийся необратимым разрушением высших психических функций. У больных сохранено сознание, витальные функции (дыхание, кровообращение), однако полностью отсутствует познавательная деятельность. Такие пациенты не говорят, не реагируют на внешние раздражители, требуют постоянного ухода.
К типичным последствиям герпетической формы энцефалита относится синдром Клювера-Бьюси, при котором развиваются тяжелые длительные расстройства психической и когнитивной сферы. Симптомы расстройства включают ажитированное состояние, агрессивность, патологическую гиперсексуальность. Также наблюдаются интеллектуальные нарушения, проблемы с концентрацией внимания, ослабление памяти.
Диагностика
Обследованием пациента занимаются инфекционисты, неврологи, врачи экстренной помощи и реанимационного отделения. Заподозрить энцефалит удается по острому началу, наличию фебрильной лихорадки, сочетанию общемозговых и очаговых симптомов. Для подтверждения заболевания, уточнению этиологии воспалительного процесса назначаются следующие методы исследования:
- Нейровизуализация. «Золотым стандартом» диагностики является МРТ головного мозга, чувствительность которой при выявлении очагов поражения достигает 100% на ранней стадии болезни. При недоступности этого метода либо на более поздних этапах герпетического энцефалита применяется КТ головного мозга.
- Электроэнцефалография. В острый период ЭЭГ показывает очаговые или диффузные нарушения биоэлектрической мозговой активности: высокоамплитудные дельта- и тета-волны, появление комплексов «острая‒медленная волна».
- Люмбальная пункция. Цереброспинальная жидкость имеет нормальную прозрачность, при микроскопическом исследовании обнаруживается лимфоцитарный плейоцитоз (около 100 клеток в 1 мл), повышение количества белка, снижение уровня глюкозы.
- ДНК-диагностика. Чувствительность ПЦР-исследования ликвора на герпесвирусы составляет 96-98%, а специфичность достигает 94%. Поскольку в ранний период инфекции не исключены ложноотрицательные результаты, тестирование обязательно повторяют на 4-й день заболевания.
Лечение герпетического энцефалита
Консервативная терапия
Герпетический энцефалит характеризуется быстрым нарастанием неврологического дефицита, прогрессированием общемозговых симптомов, поэтому комплексное лечение должно начинаться в максимально ранние сроки. Наилучшие шансы на полное выздоровление у пациентов, которые начали получать этиотропные препараты в первые сутки манифестации болезни. Лечение заболевания включает следующие группы медикаментов:
- Противовирусные средства. Препаратом выбора является ацикловир, вводимый внутривенно капельно при подозрении на герпетический энцефалит еще до лабораторного подтверждения диагноза. Критерий завершения терапии — отрицательный тест ПЦР ликвора.
- Интерфероны. При тяжелых формах энцефалита целесообразно сочетать иммуномодуляторы с этиотропными противовирусными медикаментами. Применяются интерфероны или индукторы интерферонов, усиливающие неспецифическую резистентность организма.
- Глюкокортикоиды. В основном назначаются для купирования мозгового отека. Также гормоны используются в случае рецидивирующей герпетической инфекции, при которой в организме развивается аутоиммунный процесс.
- Диуретики. Лекарства показаны при отеке-набухании головного мозга. Экстренная дегидратация проводится с помощью осмодиуретика маннитола или салуретика фуросемида. Также рекомендованы онкодегидратанты (альбумин), глицериновые растворы для зондового введения в желудок.
- Антиконвульсанты. Медикаменты «первой линии» для устранения судорожного синдрома — бензодиазепины. При их недостаточной эффективности лечение усиливается препаратами для наркоза, барбитуратами.
Реабилитация
Благотворное влияние на состояние ЦНС после перенесенного герпетического энцефалита оказывают витаминные комплексы (витамины группы В, аскорбиновая кислота) в сочетании с антиоксидантами. Восстановительное лечение также включает ноотропы и нейрометаболические препараты для улучшения когнитивных мозговых функций. Коррекция иммунологического статуса проводится адаптогенами, актопротекторами, неспецифическими иммуномодуляторами.
Для восполнения энергозатрат организма, стимуляции репаративных процессов показано адекватное по калорийности и витаминному составу энтеральное питание. Большое внимание уделяется физиотерапевтическим процедурам, массажу и лечебной физкультуре, направленным на улучшение двигательной функции. При наличии показаний рекомендуются занятия с логопедами, дефектологами.
Прогноз и профилактика
Несмотря на проводимое этиотропное лечение, прогноз при герпетическом энцефалите остается неблагоприятным, показатель летальности составляет 15-20%. У большинства выздоровевших сохраняется неврологический дефицит. Для предупреждения заболевания необходима рациональное лечение герпеса кожи и слизистых оболочек, своевременное консультирование больных с диссеминированной герпетической инфекцией.
2. Менингиты и энцефалиты: уч. пос. для врачей/ Д. А. Валишин, Р. Т. Мурзабаева, А. П. Мамон, М. А. Мамон, Л. В. Мурзагалеева. — 2012.
3. Герпетическое поражение нервной системы/ М.Н. Лебедюк, М.Э. Запольский, Ю.И. Горанский// Украинский журнал дерматологии, венерологии, косметологии. — 2011. — №2.
4. Герпетический энцефалит/ Т.В. Матвеева, Н.В. Токарева, Г.А. Шакирзянова// Неврология. — 2006. — №16.

Из общего числа вирусных энцефалитов на долю герпетического приходится в среднем 10-20%. По материалам ВОЗ смертность от герпетической инфекции занимает второе место после гриппа в структуре смертности от вирусных инфекций. Диагностика вирусных нейроинфекций сложна, требует материальных и технологических затрат, высококвалифицированного медицинского персонала. Процент расшифровки вирусных нейроинфекций в ведущих клиниках мира редко превышает 40-50%. Описан клинический случай благоприятного исхода герпетического менингоэнцефалита у пациентки на фоне консервативной терапии. Ключевые слова: вирусный менингит, герпетический менингоэнцефалит, герпетическая нейроинфекция, ликворофильтрация.


Авторы: проф. д.м.н. Шмырев В.И., проф. д.м.н. Девяткин А.В., к.м.н. Каленова И. Е., Гаврилов Д.Ю., Шаринова И.А., Литвинов Н. И.
Введение
Возбудителем герпетического менингоэнцефалита может быть вирус простого герпеса 2-го типа (ВПГ-2) и вирус ветряной оспы и опоясывающего герпеса. Летальность при этой патологии составляет 15-20%, а без противовирусной терапии 70%. У выживших пациентов часто сохраняется стойкий неврологический дефицит.
Наиболее распространёнными формами герпетического поражения ЦНС являются энцефалиты, которые могут протекать, как на фоне других органных поражений (генерализованная кожно-висцеральная форма), так и изолировано.
Герпетический энцефалит (ГЭ) встречается с частотой 2—4 на 1 млн населения в год. На детский возраст приходится около трети всех случаев.
ПГ обладают дерматонейротропизмом. Это означает, что в первую очередь они поражают кожу, слизистые с многослойным эпителием, глаза и ЦНС. В последнем случае развиваются наиболее тяжелые, угрожающие жизни патологические процессы в виде энцефалитов, менингоэнцефалитов, менингоэнцефаломиелитов и т.д.
ГЭ может развиться в связи как с реактивацией латентно существующей в головном мозге инфекции (по современным представлениям, примерно у 2/3 больных), так и с экзогенным инфицированием высоковирулентным штаммом вируса (у 1/3 больных).
ВПГ способны проникать в ЦНС гематогенным путем или по нервным стволам (главным образом по ветвям тройничного нерва и обонятельного тракта). Считается уже доказанным, что они распространяются в основном нейрональным путем. Из гассерова узла вирус попадает в подкорковые ядра, ядра ствола, таламус и достигает коры головного мозга. При распространении вируса по ольфакторному тракту поражаются гиппокамп, височные извилины, островок и поясная извилина (т.е. лимбическая система), а затем в большинстве случаев захватываются средний мозг, ствол и полушария головного мозга.
По клиническим проявлениям ГЭ — классический пример энцефалита. Для него характерны четыре основных синдрома: синдром нарушения сознания, гипертермический синдром, судорожный синдром и синдром очаговых нарушений.
Герпетический энцефалит начинается остро (обычно после 1—5 суток клиники ОРИ) с внезапного повышения температуры (как правило, более 39°С), которая плохо снижается даже на фоне приема жаропонижающих препаратов. Нарушается сознание: вначале может быть кратковременное (в течение нескольких часов) возбуждение, которое сменяется заторможенностью, сонливостью, вялостью. В последующем угнетение сознания прогрессирует до полной его потери. Чаще на фоне высокой лихорадки нарушение сознания проявляется в виде выраженного, глубокого, стойкого его угнетения (кома разной степени). Возвращается сознание постепенно, причем после его стойкого восстановления сохраняются признаки синдрома очаговых нарушений. При этом нередко поражаются лобные доли головного мозга, что клинически проявляется мнестико-интеллектуальными нарушениями. Синдром очаговых нарушений может включать также нарушение функций любых черепных нервов с развитием соответствующей клиники. Возможны парезы по типу гемиплегии, асимметрия и выпадение рефлексов, появление патологических рефлексов. Еще одна особенность ГЭ — стойкий судорожный синдром. Судороги чаще носят генерализованный характер. Характерной особенностью ГЭ является также гипертермический синдром, однако иногда встречаются так называемые «холодные» ГЭ.
Летальность при ГЭ до появления ацикловира составляла 70—74%. Сегодня, при своевременно начатой адекватной этиотропной терапии, она снизилась до 5—6 %. Тем не менее, как уже отмечалось, герпетическое поражение головного мозга представляет собой некротический процесс, поэтому после ГЭ высока вероятность возникновения неврологических последствий. Они могут носить как временный, так и постоянный характер. Однако на фоне современной противовирусной терапии не только снизилась летальность, но и улучшились исходы ГЭ у выживших пациентов.
Менингит при герпетическом поражении центральной нервной системы развивается обычно на фоне энцефалита, т.е. протекает как менингоэнцефалит (ГМЭ). Причем воспаление оболочек мозга носит серозный характер.
Изолированное поражение мозговых оболочек ВПГ встречается редко. Поставить диагноз герпетического менингита только по клиническим признакам невозможно. Требуются специальные методы лабораторного обследования. Однако при затяжном или рецидивирующем серозном менингите наряду с другими исследованиями необходимы обследования на наличие ВПГ.
Описание клинического случая
В неврологическом отделении для больных с острыми нарушениями мозгового кровообращения с палатами реанимации и интенсивной терапии наблюдалась женщина 28 лет с диагнозом: «Острый герпетический менингоэнцефалит. Отек головного мозга. Правосторонний гемипарез. Обострение хронического правостороннего гайморита. Диффузный двусторонний эндобронхит. Эндоскопическая операция на правой верхнечелюстной пазухе от 17.04.10г.: подслизистая вазотомия нижних носовых раковин. Трахеостомия от 28.04.10г.»
Анамнез заболевания.
В конце ноября- начале декабря 2009 года пациентка наблюдалась амбулаторно с невралгией тройничного нерва.
В конце марта 2010 года пациентка выезжала на Кубу.
Больная отметила ухудшение состояния 5 апреля 2010 года, когда появилась заложенность носа. 12.04.10 г. вознила выраженная головная боль. 15.04.10 головная боль усилилась, появилось головокружение, дезориентация, тошнота, рвота, гипертермия (температура тела 38.8 С). Госпитализирована в КБ №1 в ЛОР-отделение с диагнозом острый гнойный гайморит.
Течение заболевания.
Пациентка 28 лет поступила в Лор отделение 17.04.10 по поводу правостороннего гайморита.
КТ придаточных пазух носа от 17.04.10: КТ картина правостороннего гайморита. Незначительное утолщение слизистой в левой лобной пазухе. Гипертрофия нижних носовых раковин. Искривление носовой перегородки.
Проведена эктренная операция: подслизистая вазотомия нижних носовых раковин.
Биопсия содержимого правой верхнечелюсной пазухи: Присланы участки отечной и резко воспаленной полипозно-измененной слизистой оболочки, окаймленной респираторным эпителием с признаками гиперсекреции.
При микробиологическом исследование от 20.04.2010 мазков из зева и носа выявлено: Acinetobacter spp.-обильный рост, чувствителен к моксифлоксацину, ванкомицину.
В день поступления нарастала общемозговая симптоматика, появилась дезориентация, пациента была консультирована неврологом. В неврологическом статусе при поступлени: Оглушение. Дисфорична, дезориентирована в месте, времени и собств. личности. Ригидность затылочных мышц 3 п, с-м Кернига с 2-х сторон, Зрачки D=S, фотореакции живые, нистагм в крайних отведениях. Сухожильные рефлексы живые, симметричны. Патологических стопных знаков нет. ПНП и ПКП выполняет с интенцией с 2х сторон, больше справа.
Взят анализ ликвора, диагностирован серозный менингит (в ликворе: цитоз более 800/3 с преобладанием лимфоцитов более 50%, с небольшим повышением белка, реакция Панди отрицательная).
При микробиологическом исследовании ликвора микрофлора не выделена.
В ОАК при поступлении: Hв- 116г/л, эритроциты-3,69х1012, тромбоциты-223, лейкоциты-12,4х109, п/я-14%, с/я-76%, эо-1%, баз-0%, лимф-7%, мон-2%, СОЭ-36мм/ч.
В биохимическом анализе крови и коагулограмме, общем анализе мочи при поступлении изменений не выявлено.
КТ головного мозга при поступлени: патологических изменений головного мозга не выявлено.
С 18.04 в реанимационном отделении по поводу серозного менингита. Проводилась дезинтоксикационная, противоотечная терапия, несмотря на проводимое лечение состояние пациентки с отрицательной динамикой. Появилась очаговая неврологическая симптоматика (правостронний глубокий гемипарез, патологические стопные знаки), угнетение сознания до комы, несколько эпизодов тонико-клонических судорог.
19.04.10г проведено повторное МРТ головного мозга от. ( см. рисунок №1): В базальных отделах височной доли имеется энцефалитический очаг размерами 57*39*50 мм. Перифокальный отек не выражен. Срединные структуры не изменены.
Заключение: картина выявленных изменений в левой гемисфере в височной области наиболее вероятно может соответствовать воспалительным изменениям (энцефалит). Дифференцировать с ишемическими изменениями.
19.04.10 г. был взят анализ ликвора для ПЦР диагностики возбудителей вирусных нейроинфекций, микробиологического исследования.Отмечено снижение цитоза до 610/3.
20.04.10 Появились дыхательные нарушения, пациентка была переведена на ИВЛ. С 28.04 наложена трахеостома.
В исследовании ликвора от 19.04 обнаружено ДНК вируса 1 и 2 типов. В связи с герпетической этиологией процесса начата противовирусная терапия.
27.04.10 повторно выполнено КТ головного мозга: КТ картина воспалительных изменений (энцефалит) обеих гемисфер -отрицательная динамика, с наличием зон отека мозга в очагах поражения.
Больная была консультирована инфекционистом, нейрохирургом, в переводе отказано в связи с отсутствием эпидемиологической опасности для окружающих, тяжести состояния пациентки.
На фоне проводимой терапии положительная динамика: нарастание уровня бодрствования до оглушения, пытается выполнить элементарные команды. В контрольных исследованиях ликвора - снижение цитоза до 147/3 от 26.04.10, лимфоциты около 70%. Анализ ликвора в динамике табл.1
Постепенно снижен уровень дыхательной поддержки, 03.05.10 пациентка переведена на самостоятельное дыхание.
Проведен консилиум с участием инфеционистов, неврологов, реаниматологов для решения о необходимости перевода больной в инфекционную больницу.
Заключение: Острый менингоэнцефалит, вызванный вирусом простого герпеса 1 и 2 типа (HSV ДНК в ликворе) с очагами церебромаляции головного мозга.Учитывая эндогенный характер инфекции, в изоляции не нуждается.Показан перевод больной в отделение нейроинфекции клинической инфекционной больницы№1 гор. Москвы.
Пациентка переведена в КИБ№1.
В неврологическом статусе на момент перевода сознание на уровне оглушения, выполняет простые инструкции, сохраняется быстрая истощаемость, правосторонний гемипарез более выраженный в ноге, впечатление о сенсо-моторной афазии.
Через 1 месяц после перевода в КИБ№1 повторно госпитализирована в Клиничесую больницу№1 УД Президента РФ. Пациента была осмотрена неврологами, в неврологичесом статусе: В сознании. Эмоционально лабильна, расторможена, критика снижена. Речевых нарушений не выявлено. Умеренно выраженное мнестико-интеллектуальное снижение (21 балл по шкале MMSE). Менингеальных знаков нет. Состороны ЧМН: без патологии. Парезов, нарушений чувствительности, патологических стопных знаков нет.
Лечение:
1. комплексная этиотропная терапия -зовиракс 1500 мг/сут с 20.04.10, в течении 12дней, цефтриаксон 4 г /сут в/в, с 30.04 зовиракс в/в кап 1000 мг/сут, дополнительно циклоферон 250 мг в/в меронем 3-4 г/сут, таваник 500 мг/сут В/в .
2. При поступлении проведена процедура экстракорпоральной фильтрации ликвора однопрокольным «маятниковым» методом,на фоне которой уменьшились общемозговые симптомы (головная боль, тошнота, дезориентация), взят повторный анализ ликвора, отмечено значительное снижение клеточного состава ликвора с 783/3 (нейтрофилы 198, лимфоциты 586), до 202/3 (нейтрофилы 89, лимфоциты 113). Осложнений после процедуры у пациентки не было.
3. Также проводилась противоотечная, нейропротекторная, метаболическая, противосудорожная, иммуностимулирующая терапия.
Заключение.
Описан клинический случай течения герпетического менингоэнцефалита на фоне консервативной терапии, проведения процедуры ликворофильтрации с благоприятным исходом.
Список литературы.
1. Ющук Н.Д., Климова Е.А., Деконенко Е.П., Федосеенко Г.И.// Герпетические нейроинфекции-2003. Москва ГОУ ВУНМЦ МЗ РФ.-с.4-32.
2. Лобзин Ю.В., Пилипенко В.В., Громыко Ю.Н.// Менингиты и энцефалиты.- 2006 Фолиант.Санкт-Петербург.- с.65-70
3. Протас И.И.//Герпетический энцефалит. -2000. Минск: ООО «Мет».-с.12-126
4. СорокинаМ.Н., Безухих С.М.// Поражение нервной системы при герпетической инфекции-1996. Спб.: СПбНИИДИ.-с.5-30
5. Гинцбург А.Л., Романова Ю.М. // Полимеразная цепная реакция диагностике и контроле лечения инфекционных заболеваний. – 1998. – № 2. – С. 35 39.
6. Нестеренко В.Г., Бехало В.А., Ловенецкий А.Н.// Клиника, лечение и лабораторная диагностика герпесвирусных заболеваний человека: Руководство для врачей/. – М., 1998. – 46 с.
7. Рахманова А.Г., Пригожин В.К., Неверов В.А. и др //Инфекционные болезни: Руководство для врачей общей практики/. – М.–СПб, 1995. – 304 с.
8. Исаков В.А., Борисова В.В. Лабораторная диагностика герпесвирусных инфекций// Неизвестная эпидемия: герпес. – Смоленск, 1997. – С. 20-31.
9. Сорокина М.Н., Безух С.М.// Поражения нервной системы при герпетической инфекции. – СПб, 1996. – 35 с
10. Weber B.// Biology of herpes virus infections and tagers of anti viral therapies Int. Meet. Skin Therapy Update.-1994- – EADV, EADV Board. – 1994. – P.46
Менингоэнцефалит – это тяжелое воспалительное заболевание инфекционной природы, поражающее центральную нервную систему (оболочки мозга, его вещество, в иных случаях – спинной мозг). Болезнь представляет собой как бы сочетание двух патологических состояний: менингита, при котором поражаются мягкие мозговые оболочки, и энцефалита, протекающего с поражением мозгового вещества.
Заболевание могут вызывать различные микроорганизмы: бактерии, вирусы, простейшие и даже свободноживущие в пресных водоемах амебы. Многие из них переносятся иксодовыми клещами, поэтому пик заболеваемости отмечается в периоды активной жизнедеятельности насекомого. Кроме этого, болезнь может быть самостоятельной или стать осложнением других инфекционных процессов в организме (грипп, пневмония, туберкулез, корь, паротит и многие другие).
Менингоэнцефалит, как самостоятельное заболевание, чаще диагностируется у детей (менингококковая инфекция), хотя не исключено и у взрослых, нередко имеет летальный исход, часто оставляет последствия в виде более или менее грубых изменений структур головного мозга, реже – проходит абсолютно бесследно.

Лечение менингоэнцефалита всегда сложно, поскольку для его начала необходимо выявить возбудителя (терапия вирусных и лечение бактериальных инфекций между собой не имеют ничего общего).
Причины воспалительного процесса в ЦНС
Менингоэнцефалит отличается особой полиэтиологичностью, ведь посодействовать развитию патологического процесса могут самые разные обстоятельства. Наряду с инфекционными возбудителями, свою отрицательную роль могут сыграть инфекционно-аллергические и токсические факторы. Все причины, вызывающие менингит и энцефалит, являются одновременно предпосылками формирования сочетанного заболевания (воспаление мозга и мягкой мозговой оболочки). От этого тяжесть изолированного заболевания и его прогноз, естественно, усугубляются.
И все же наиболее частой причиной опасного воспаления, локализованного в ЦНС, являются инфекции:

- Бактериальные – это всевозможная кокковая флора (стрепто-, стафило-, пневмо-, менингококки), листерии, туберкулезная палочка и пр.;
- Вирусные – и широко распространенные, и редкие даже для необъятной территории РФ вирусы: клещевого энцефалита, кори, ветрянки, гриппа, герпеса, бешенства, паротита, лихорадки Западного Нила и др.;
- Инфекции, вызываемые простейшими, такими, как токсоплазма, малярийный плазмодий;
- Болезни, обусловленные проникновением в организм мутантных видов амеб, обитающих в пресных водоемах.
Предрасполагающим фактором при данной патологии является возраст – у детей, ввиду недостаточного развития системы иммунитета и несостоятельности гематоэнцефалического барьера, менингоэнцефалит диагностируется намного чаще, нежели у взрослых. Правда, пожилых людей в данном случае можно приравнять к детям – иммунитет у них низкий, противостоять инфекциям организм в полной мере уже не может. Группу риска в отношении этого воспалительного процесса также составляют пациенты, имеющие острую или хроническую патологию ЛОР-органов – синуситы, гаймориты, мастоидиты и пр. У таких больных, как правило, в качестве осложнения развивается гнойный менингоэнцефалит.
Как возбудителю удается проникнуть в головной мозг из внешней среды?
Каким способом инфекционный агент попадает в организм – зависит от вида возбудителя, например:
иксодовый клещ: переносчик клещевого энцефалита
Наиболее частый путь проложен иксодовыми клещами, которые при укусе приносят нейротропный вирус. Кстати, клещ способен внести сразу несколько возбудителей (микст-инфекция), которые весьма сложно идентифицировать лабораторными методами в кратчайшие сроки. Такой вариант нередко встречается у взрослых, которые любят проводить время в парках, и лесах, но не очень заботятся, чтобы по максиму одеждой и обувью защитить свою кожу;
Инфицирование возбудителем оболочек мозга происходит преимущественно гематогенным путем, на втором месте лежит лимфогенный путь распространения, однако прямое попадание бактериальной флоры при прорыве гнойных полостей либо открытых черепно-мозговых травмах также не исключается.
Как классифицируют данный воспалительный процесс?
Пациента может и не интересовать, как называют данный процесс врачи, однако они различают следующие формы заболевания:
- Первичный менингоэнцефалит, который развивается вследствие инфицирования арбовирусом (при укусе клеща), вирусом герпеса, бешенства, возбудителем тифа, в результате проникновения в ЦНС бледной трепонемы (нейросифилис);
- Вторичный процесс – он, как правило, выступает в качестве осложнения другой патологии инфекционной природы (ветрянка, корь, туберкулез, гнойные заболевания ЛОР-органов, вызванные бактериальной флорой).

Характер течения воспалительного процесса в центральной нервной системе также может включать несколько форм:
- Молниеносный вариант – болезнь развивается бурно, состояние пациента резко ухудшается в считанные часы, нередко в подобной ситуации наступает смерть;
- Острый менингоэнцефалит – клиническая картина разворачивается довольно быстро, однако не так стремительно, как в случае молниеносной формы, поэтому у врачей есть больше времени для оказания помощи;
- Подострое течение – здесь отмечается медленное развитие стертой симптоматики;
- Хронический воспалительный процесс – вялое развитие событий, признаки воспаления в головном мозге выражены слабо, болезнь протекает с ремиссиями и обострениями.
Кроме этого, менингоэнцефалиты различаются по характеру воспалительной реакции, которую определяет качество цереброспинальной жидкости:
- Серозные – ликвор прозрачный, небольшое количество белка, численность лимфоцитов резко повышена;
- Гнойные – на фоне мутного (гнойного) ликвора огромное количество лейкоцитов;
- Геморрагические – ликвор из-за примеси крови приобретает красноватый оттенок, в ликворе, помимо белых клеток крови, большое количество эритроцитов.
Причиной гнойного менингоэнцефалита в большинстве случаев выступает бактериальная инфекция (гноеродная кокковая флора, синегнойная палочка и др.), развитие серозной и геморрагической формы преимущественно обязано воздействию вирусов.
Общие симптомы
Сложность диагностики менингоэнцефалита состоит в том, что возбудитель в первые часы болезни о себе ничего «не говорит», а каждая форма может иметь свои специфические признаки, которые, впрочем, могут напоминать широкий круг патологических состояний. Однако общие симптомы, характерные, в общем-то, для всей группы болезней под названием «менингоэнцефалиты» знать полезно, это:
общие менингеальные знаки
Высокая температура тела;
Безусловно, сам пациент или его родственники вряд ли могут разобраться во всех менингеальных знаках, но некоторые из них многие люди легко могут освоить самостоятельно. Например, попробовать голову пациента наклонить так, чтобы подбородок коснулся грудины: при отсутствии менингеальных симптомов это получается легко, больной будет реагировать даже на малейшее движение вниз.
Заподозрив опасный недуг, можно попросить человека с подозрением на менингоэнцефалит пассивно согнуть ногу (лежа на спине) под углом 90 градусов (тазобедренный и коленный сустав), а затем заставить его разогнуть конечность. При раздражении мозговых оболочек это не получится, поэтому данное состояние следует расценивать как менингеальный знак (симптом Кернига).

Отдельные формы
Описываемое патологическое состояние классифицируют еще и по роду возбудителя и если он достоверно установлен, болезнь представляют в более точном варианте, указывающем на ее виновника. К примеру, герпетический менингоэнцефалит (он же, естественно, и вирусный), туберкулезный, подразумевающий бактериальную природу, название амебный уже указывает на то, что виновником заболевания стали простейшие.
Вирусный менингоэнцефалит ( на примере герпетического)

Герпетический менингоэнцефалит, основной причиной которого является ДНК-содержащий вирус простого герпеса как первого, так и второго типа, может встречаться в виде самостоятельной формы (у взрослых на фоне падения иммунитета) либо выступать в качестве составляющего компонента генерализованной вирусной инфекции (у новорожденных и детей раннего возраста). Известно, что ВПГ обнаруживается у взрослых людей в более, чем 90% случаев. Ввиду широкого распространения возбудителя, избежать встречи с ВПГ удается единицам, однако наиболее высока вероятность «подхватить» его присутствует при прохождении через родовые пути инфицированной женщины и в раннем детском возрасте (воздушно-капельный путь передачи). Наиболее опасным считается внутриутробное инфицирование плода, которое и приводит к тяжелым последствиям (до 2/3 новорожденных погибают в младенчестве, остальных ждет участь инвалидов детства).
Что ожидать от герпетического менингоэнцефалита, заранее предугадать невозможно, его течение довольно вариабельно:
- Острый менингоэнцефалит;
- Хронический процесс;
- Развитие болезни под маской других патологических состояний центральной нервной системы (новообразования, эпилепсия, инсульты, слабоумие);
- Почти бессимптомное течение.
Первые признаки данного заболевания:
- Интенсивная головная боль, локализующаяся в большинстве случаев в лобной и теменной области;
- Высокая температура тела;
- Нарушение сознания, изменение поведенческих функций, вплоть до полной неадекватности;
- Общемозговая симптоматика, на фоне которой нередко можно наблюдать очаговые проявления.
Вирусный характер болезни (особенно в случае острого менингоэнцефалита) не сулит пациенту ничего хорошего: нередко к деструктивным изменениям в головном мозге прибавляется ДВС-синдром, усугубляющий и без того тяжелое состояние больного.
Терапевтическое воздействие производится преимущественно за счет противовирусного препарата – ацикловира (виролекс), который заметно повышает шансы на жизнь, однако, к сожалению, не защищает от тяжелых последствий.
Видео: лекция о герпетическом энцефалите у детей
Бактериальный менингоэнцефалит (туберкулезный и др.)
Виновниками туберкулеза ЦНС и мозговых оболочек, который в 70% случаев приводит к туберкулезному менингоэнцефалиту, являются микобактерии (Mycobacterium tuberculosis). Представляя собой самую тяжелую форму туберкулезного поражения головного мозга, данная форма заболевания дает довольно яркую клиническую картину:
- Выраженную головную боль, неподвластную анальгезирующим средствам;
- Прогрессирующее недомогание и общую слабость, потерю аппетита;
- Тошноту, рвоту, светобоязнь;
- Снижение концентрации внимания;
- Вегетативные расстройства;
- Выраженную общемозговую симптоматику;
- Присутствие менингеальных знаков;
- Симптомы очаговых поражений (нарушение двигательных функций, поражение ЧМН), что говорит о вовлечении мозговых оболочек и вещества мозга;
- Развитие гидроцефалии.

Течение болезни при более-менее благоприятных обстоятельствах (летальность составляет приблизительно 30%) – долгое и мучительное, оставляющие серьезные последствия.
Основное лечение менингоэнцефалита бактериальной природы – антибиотики.
Видео: лекция о туберкулезном менингоэнцефалите
Амебный менингоэнцефалит
Амебный менингоэнцефалит является результатом проникновения в организм (обычно посредством верхних дыхательных путей) мелких свободноживущих простейших, называемых амебами.
Помимо пресных водоемов, не исключено встретить амебу в воде из-под крана, в горячих водах минеральных источников или в сбрасываемых электростанциями, а также в почве, на овощах и грибах. В редких случаях амеба может населять носовые ходы детей, не причиняя им особого вреда.
Амебный менингоэнцефалит наиболее часто диагностируют у детей и у взрослых людей молодого возраста. Патологическое состояние может проявлять себя в виде двух форм:

- Острый менингоэнцефалит с инкубационным периодом от 2 дней до 2 недель и довольно внезапным началом. Клинические проявления дебютируют резкой головной болью, тошнотой и рвотой, быстрым подъемом температуры тела. При этом варианте болезни сначала проявляют себя симптомы менингита (менингеальные знаки, общемозговая симптоматика), признаки поражения вещества мозга несколько задерживаются и развиваются позже. Данная форма крайне опасна, большей части пациентов не удается прожить более недели от появления начальных признаков;
- Гранулематозный амебный менингоэнцефалит характеризуется вялым течением, могут пройти недели, а то и месяцы. Симптомы на начальной стадии больше похожи на развитие объемного образования в головном мозге либо многоочагового поражения, проявляясь, судорожными припадками, напоминающими эпилептические, гемипарезом, личностными изменениями. В иных случаях симптомы психического расстройства выходят на первый план, затрудняя диагностику.
- Амфотерицин В + рифампицин + хлорамфеникол;
- Амфотерицин В + рифампицин + кетоконизол.
Последствия менингоэнцефалита
Людям, перенесшим подобное опасное состояние, от данной болезни можно ожидать различных «сюрпризов» в дальнейшем. Случаев, когда менингоэнцефалит (любого происхождения) вылечился, как насморк, не так уж и много. Обычно хоть маленькие, едва заметные или посторонним людям вовсе незаметные, последствия остаются. Это зависит от многих факторов: когда человека постиг недуг, какой возбудитель «постарался», как протекал процесс, какое состояние иммунитета и др. Степень выраженности последствий будет зависеть от того, как глубоко проникнет патологический процесс, какие зоны захватит, насколько будут поражены структуры центральной нервной системы (ЦНС).

Самые выраженные последствия ожидают в случае внутриутробного инфицирования вирусом. Если малыш не погиб в утробе матери, то впоследствии ей предстоит бороться с гидроцефалией, эпилепсией, психическими расстройствами. Такие дети хоть и плохо растут, но умственное развитие еще больше отстает. Кроме этого, учитывая поражение центральной нервной системы на ранних этапах ее становления, парезы и параличи считаются естественным явлением.
Менингоэнцефалит особую опасность представляет для детей, ведь в случае благоприятного завершения процесса, оболочки и вещество мозга все равно оказываются не настолько здоровы, как до болезни. Часто затормаживается дальнейшее развитие ЦНС, страдает интеллект и, хотя некоторые дети продолжают неплохо успевать в школе (кому повезло), точные науки начинают им даваться с трудом. Кроме этого, всегда остается опасность развития судорожного синдрома и эпилепсии.
У взрослых тоже возникают проблемы, наименьшие из них – снижение слуха и зрения. И еще, казалось бы, интеллектуальные способности сформированы, поэтому и неприятностей с этой стороны не ожидается. Ан нет, различные виды слабоумия, психические расстройства на фоне эпилептических припадков, парезов и параличей могут подстерегать любого человека, пусть он вчерашний ученый или простой работяга.
Однако некоторым действительно везет, кроме диспансерного учета у невролога и периодических осмотров, им больше ничто не напоминает о пережитых страданиях.
Герпетический энцефалит у ребенка - причины, клиника, диагностика, лечение
Первичные энцефалиты характеризуются наличием вирусов и их репликацией в клетках-мишенях в ЦНС. Хотя большое число вирусов может индуцировать первичный энцефалит, в Западной Европе одним из наиболее распространенных возбудителей является вирус простого герпеса. Энтеровирусы также могут стать причиной первичного энцефалита. Однако в других странах, включая Северную Америку, важнейшим этиологическим фактором являются арбовирусы.
Не менее 90% случаев связаны с вирусом простого герпеса 1 типа, хотя и ВПГ-2 является широко распространенным возбудителем диссеминированной инфекции и энцефалитов новорожденных (Kennedy и Chaudhuri, 2002). До появления ацикловира смертность от герпетического энцефалита составляла более 70% и менее 3% пациентов выживали без тяжелых последствий. В западных странах заболевание среди всех возрастных групп встречается от 1 на 200000 до 1 на 400000 населения в год, что составляет около 10% всех тяжелых вирусных инфекций ЦНС.
31% случаев относятся к возрасту до 20 лет, из них 12% среди детей от 6 месяцев до 10 лет (Whitley et al., 1982b; Whitley и Kimberlin, 2005).
Первоначально большинство случаев герпетического энцефалита приписывали реактивации латентной вирусной инфекции, но геномный анализ вирусных штаммов от пациентов показал, что случаи энцефалита вызываются путем первичной инфекции, реактивации латентной инфекции и реинфекции новыми штаммами (Whitley и Alford, 1982). Первичное инфицирование у новорожденных и детей раннего возраста встречается в норме.
Герпетический энцефалит крайне цитопатический, патоморфологически характеризующийся некротическими поражениями, которые чаще всего имеют геморрагический характер с обширными участками размягчения и, в тяжелых случаях, с полной утратой нейрональных и глиальных элементов. Повреждение преобладает в орбитальной, средней височной, поясной и островковой коре и в некоторых случаях может распространяться на ствол мозга (Duarte et al., 1994). У перинатально инфицированных новорожденных повреждение обычно распространяется по всему мозгу. Внутриядерные эозинофильные включения (тельца Каудри типа А) можно обнаружить в нейронах, олигодендроцитах и астроцитах, а вирус может быть выделен из ткани и СМЖ.
Клиническим симптомам энцефалита в 60% случаев предшествуют продромальные явления, которые могут быть чисто системными, такими как лихорадка и недомогание, но встречаются и более специфичные при наличии очевидных расстройств памяти и поведения. Продромальная фаза обычно длится несколько дней с усилением симптомов угнетения сознания, патологического поведения и высокой лихорадки. Наиболее полная картина включает симптомы, обычные для всех случаев энцефалита, т.е. вялость, оглушенность или кома и судорожные припадки.
Судороги особенно часто встречаются и повторяются в случаях герпетической инфекции и почти всегда бывают очаговыми, особенно поражая лицо и верхнюю конечность, отражая грубую асимметрию повреждений, что несомненно является патологическим. Может также встречаться эпилептический статус фокальных судорог. ВЧД зачастую повышено, и отек зрительного сосочка представлен у 15% пациентов. Часто становятся заметны гемиплегия и афазия, нередко они являются первой находкой у более старших детей и подростков. Могут проявляться изменения, указывающие на очаговый некроз височнобазальных структур, такие как аносмия, обонятельные галлюцинации и расстройства поведения (Whitley et al., 1981).
Во многих случаях, однако, клинические особенности не специфичны, но ВПГ-инфекцию всегда необходимо иметь в виду из-за ее распространенности, потенциальной тяжести последствий и в связи с возможностью излечения (Rose et al., 1992). У новорожденных и детей раннего возраста фебрильные судороги, обычно частичные, часто являются доминирующим симптомом и могут оставаться обособленными в течение нескольких дней. Такие случаи могут представлять особенно сложную диагностическую проблему. Puchhammer-Stockl et al. (1993) сообщали о пяти случаях, представленных как «осложненные фебрильные судороги», в обследовании пациентов (n=151) с энцефалитом, вызванным ВПГ по данным ПЦР диагностики. У трех из них в ликворе не было цитоза и только у одного были подтверждающие признаки на МРТ.
С момента появления более чувствительного метода ПЦР для диагностики герпесных энцефалитов спектр заболеваний ЦНС, вызываемых этим вирусом у взрослых и детей, расширился за счет включения более легких и атипичных форм (Dennett et al., 1996). Общепризнано, что заболевание у пациентов с иммуносупрессией протекает длительнее (Kleinschmidt-DeMasters и Gilden, 2001).
В отличие от диффузных медленных волн на ЭЭГ при других менингитах, запись при ВПГ обычно очень асимметрична, и часто выявляется четкий очаг спайков при патологически замещенной фоновой активности. Низкая амплитуда в одной или многих областях, особенно над височной долей, не является необычной. В этих же областях часто имеются периодические комплексы через 1-3 секунды, но обычно они имеют транзиторный характер (Mizrahi и Tharp, 1982). Периодические комплексы возникают чаще всего между 2-15 сутками болезни и реже выявляются в более поздние сроки (Schauseil-Zipf et al., 1982). Они не специфичны, но могут встречаться при энцефалите, вызванном М. pneumoniae (Hulihan et al., 1992) или вирусом Эпштейна-Барр.
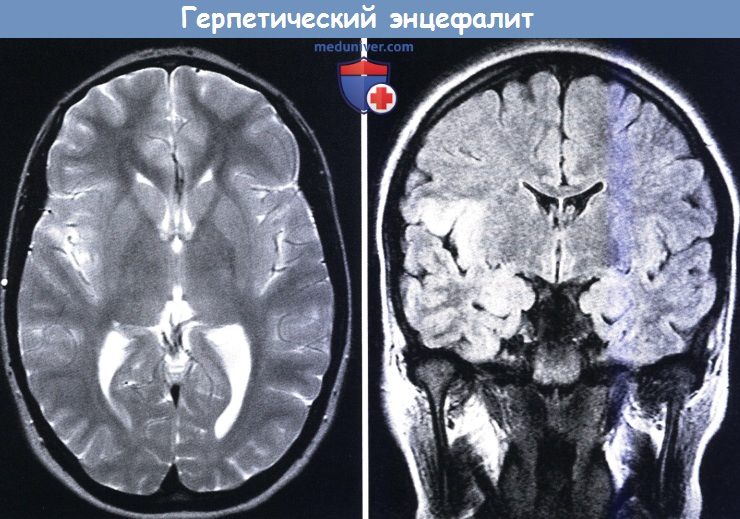
FLAIR (слева) и Т2-взвешенное (справа) МРТ:
гиперинтенсивные зоны в правой островковой коре и задне-базальной части лобной доли как вторичные проявления герпетического энцефалита.
Сканирование мозга может дать нормальные показатели в первые 24-48 часов после начала заболевания, а изменения на МРТ визуализируются до изменений на КТ (Kapur et al., 1994). На МРТ можно увидеть очаговый отек в средних отделах височной и орбитальной поверхности лобных долей, коры островка и угловой извилины. Патологическая КТ обычно показывает сниженное затухание в одной или обеих лобных или височных долях и иногда участки гиперэхогенности, представляющие небольшие кровоизлияния, в более чем 50% случаев также может быть смещение срединных структур (Greenberg et al., 1981; Dutt и Johnston, 1982).
В ходе течения болезни может наблюдаться начальное распространение поражения (Koskiniemi и Ketonen, 1981). Позже постепенно появляется и остается атрофия паренхимы с отчетливым преобладанием в перисильвиевой и височной области, иногда развивается кальцификация. Полное исчезновение патологических изменений на КТ у детей отмечается редко, но бывает у взрослых.
Ликвор может быть нормальным у 20-25% пациентов. В большинстве случаев он находится под повышенным давлением и содержит избыточное количество клеток, обычно лимфоцитов, и менее, чем 50 мононуклеаров/мм 3 приблизительно в четверти случаев (Whitley et al., 1982b). СМЖ часто геморрагическая или ксантохромная из-за некротического и геморрагического характера поражений.
Диагностика герпетического энцефалита основана на ПЦР амплификации ДНК вируса простого герпеса из ликвора. Этот метод высоко чувствительный (>95%) и специфичный (>95%), но могут встречаться ложноотрицательные результаты ПЦР в образцах, взятых рано, в течение первых 24-48 часов или позднее, через 10-14 дней и у пациентов, получавших лечение ацикловиром (Lakeman и Whitley, 1995; Koskiniemi et al., 1996; Davis, 2000). Количественное соотношение ДНК-копий вируса в миллилитре ликворной жидкости и степени повреждения ЦНС до сих пор не изучалось (Tyler, 2004). При отрицательном результате ПЦР наличие четырехкратного увеличения титра антител против ВПГ-1 инфекции в СМЖ является значимым, но требуется не менее 10-14 дней для их появления (Koskiniemi et al., 1984).
Изначально антитела принадлежат к классу IgM, позднее сменяющимся типом IgG. Они связаны с наличием олигоклонального белка в СМЖ (Mathiesen et al., 1988). Антитела и олигоклональные структуры могут персистировать годами, после приступа герпетического энцефалита (Tardieu и Lapresle, 1980), отражая сохранение ВПГ в ЦНС.
При наличии анамнестических, клинических и/или полученных при визуализации признаков герпетического энцефалита лечение должно быть начато немедленно. Биопсия мозга показана только в исключительных случаях детям, у которых после сканирования мозга предполагается другой диагноз, требующий иного лечения, а не для подтверждения диагноза ВПГ. Такие диагнозы могут включать абсцессы мозга, опухоли или гранулематозный менингит (Whitley et al, 1989). Другие состояния, имитирующие герпетический энцефалит, такие как паранеопластический лимбический энцефалит или митохондриальная энцефаломиопатия с лактоцизом и инсультоподобные эпизоды (MELAS) (Johns et al., 1993), у детей встречаются редко.
Лечение герпетического энцефалита проводится аналогом нуклеозидов — ацикловиром, который ингибирует ДНК-полимеразу ВПГ и таким образом, вирусную репликацию (Skoldenberg et al., 1984; Whitley et al, 1986). Ацикловир фосфорилируется в активную форму с помощью вирусной тимидин-киназы в ВПГ инфицированных клетках и поэтому нетоксичен для здоровых клеток хозяина. В оригинальном рандомизированном контролируемом исследовании Skoldenberg et al., смертность среди взрослых с лечением ацикловиром составила 19% в отличие от 70% смертельных исходов без лечения, существенные последствия встречались в 14%, а 56% пациентов были выписаны с полным выздоровлением.
Даже при начале лечения вскоре после начала заболевания почти у двух третей выживших сохраняются остаточные неврологические расстройства, а у детей в возрасте менее 12-18 месяцев наблюдались наиболее неблагоприятные прогнозы по показателям заболеваемости и смертности (Whitley и Kimberlin, 2005). Среди последствий выделяют гемиплегию (Rautonen et al., 1991), билатеральный оперкулярный синдром (van der Poel et al., 1995) и тяжелую эпилепсию, которая у новорожденных может проявляться в виде инфантильных спазмов. Часто наблюдаются изменения в поведении. Обычно имеется афазия из-за частых поражений височной локализации, которая может быть глобальной или более специализированной.
Резистентные штаммы ВПГ у детей встречаются редко; они более распространены у пациентов с ослабленным иммунитетом, которых часто лечили ацикловиром и в таких случаях может потребоваться использование других противовирусных средств, таких как фоскарнет или цидофовир (Whitley, 2002). Применение кортикостероидов совместно с противовирусными препаратами оправдано для устранения отека, но в связи с сопутствующим риском снижения реакции хозяина их использование не рекомендуется (Wood et al., 1994).
Как и у взрослых, лечебная дозировка ацикловира у детей составляет 10 мг/кг (или 500 мг/м 2 ) внутривенно каждые 8 часов (доза в мг/м 2 несколько превышает общую суточную дозу при дозировании в мг/кг). Внутривенное введение препарата рекомендовано для поддержания адекватной дозы, проникающей в ЦНС. В целом дети очень хорошо переносят ацикловир, хотя при высоких дозах при отсутствии достаточной дегидратации возможна нефротоксичность. В подтвержденных случаях курс терапии проводится 21 день; более короткие курсы лечения были связаны с повышенным риском рецидивов. Дети раннего возраста и новорожденные, по всей видимости, более подвержены риску или рецидиву (Davis, 2000; Ito et al„ 2000; Love et al., 2004; Valencia et al., 2004).
Хотя в некоторых случаях рецидив обусловлен возвратом вируса в ЦНС, другим этиологическим фактором может быть иммуноопосредованный механизм, связанный со вторичной демиелинизацией (Barthez et al., 1987; Pike et al, 1991; Rautonen et al., 1991; De Tiege et al., 2003, 2005). Рецидив у детей может быть связан с хореоатетоидным синдромом, который имеет плохой прогноз (Barthez et al, 1987; Shanks et al., 1991; Wang et al., 1994; Valencia et al., 2004). Рецидив также может быть связан с отсутствием выработки антител против ВПГ в ликворе (De Tiege et al., 2006).
У новорожденных более высокая доза ацикловира (20 мг/кг внутривенно каждые 8 часов до 21 дня) увеличила эффективность по показателям смертности и заболеваемости (Kimberlin et al., 2001). Увеличение дозы сопровождалось легкой нейтропенией у большинства пациентов, но при более тяжелой форме проводили поддержку колониестимулирующим фактором гранулоцитов. В связи с более обширным и диффузным поражением ЦНС и незрелым иммунным ответом у новорожденных, рекомендуется повторить исследование СМЖ методом ПЦР после лечения для подтверждения очистки от вирусов (Kimberlin, 2004). Кроме того, постоянная профилактика высокими дозами перорального ацикловира в первые 1-2 года жизни рекомендуется для снижения риска реактивации вируса и дальнейшего поражения ЦНС (Tiffany et al., 2005). Спорным остается вопрос о необходимости профилактики младенцам и детям после неонатального периода.
Обычная клиническая дилемма возникает при отрицательном результате ПЦР ликвора в случае начатого лечения пациента с фебрильным энцефалитом. Можно ли остановить начатое лечение ацикловиром, особенно с учетом того, что трехнедельное внутривенное введение препарата весьма обременительно для маленьких детей? Если не было выявлено иного диагноза, наш прагматичный подход при таких обстоятельствах допускает раннее прекращение лечения ацикловиром только в тех случаях, если клинически состояние ребенка возвращается к нормальному, данные ЭЭГ в пределах нормы, и УЗ-сканирование мозга хотя бы 5-7 дней не выявляет патологии. Но при выявлении очаговых патологических изменений при УЗ-сканировании или ЭЭГ необходимо провести полный курс (21 день).
Другие герпесвирусные энцефалиты. Они менее распространены и чаще всего связаны с иными механизмами, чем прямое внедрение.
• Вирус ветряной оспы. Первичное инфицирование ВОГ (ветряной оспы) может вызвать как постинфекционный энцефалит, обычно мозжечковый энцефалит, так и первичный энцефалит, чаще с более размытым проявлением, возникающим в первые пять дней вместе с высыпанием новых везикулярных элементов. Сообщалось о нескольких случаях раннего преэруп-тивного начала энцефалита (Maguire и Meissner, 1985). Манифестация патологии ЦНС, вызванной ВОГ, также встречается при повторной инфекции ветряной оспы или даже без каких-либо кожных поражений, что более характерно для взрослых или для пациентов с ослабленным иммунитетом (Koskiniemi et al., 2002). Количественный анализ ДНК ВОГ в ликворе показывает повышенные уровни у пациентов с более тяжелым течением заболевания (Aberle et al., 2005). Ветряная оспа может вызывать и синдром Рейе.
Ветряночный церебеллит обычно имеет легкое течение, проявляясь острой атаксией у детей с недавней перенесенной инфекцией в анамнезе и в большинстве случаев с полным выздоровлением через несколько недель. В одном из небольших исследований у некоторых детей с таким постинфекционным состоянием были выявлены высокие титры аутотоантител, реагирующих на ткань мозга или мозжечка (Adams et al., 2000). Лечение ацикловиром (500 мг/м 2 /дозу через каждые 8 часов) может быть эффективным против острого энцефалита, но не требуется при постинфекционном церебеллите.
• Герпесвирусы человека 6 и 7 типов. Первичная инфекция ВГЧ 6 типа чаще всего протекает бессимптомно, но может быть связана с детским инфекционным синдромом, называемым «внезапная экзантема» или «roseola infantum» (Asano et al., 1992, 1994). Первичное инфицирование также связано с фебрильными судорогами, сопровождавшимися сероконверсией, по крайней мере, в трети случаев по данным крупного эпидемиологического исследования в США (Hall et al., 1994). Настоящее происхождение первичного заражения ВГЧ 7 типа до сих пор не очень понятно, но с этим вирусом связывают также внезапную сыпь и воздействие на ЦНС (Ward, 2005). Проспективное исследование детей в возрасте до трех лет с фебрильным энцефалитом в Великобритании показало, что у 17% детей имеется первичное инфицирование либо ВГЧ-6, либо ВГЧ-7, и у двух обнаружено первичное заражение обоими типами вируса (Ward et al., 2005).
Диагноз энцефалита, вызванного ВГЧ-6/7, основывается на выделении вируса из ликвора и/или сероконверсии в крови. Эти вирусы имеют отношение также к энцефалитам у у детей с ослабленным иммунитетом.
• Вирус Эпштейна-Барр. Большинство случаев инфицирования ВЭБ на раннем этапе жизни бессимптомно; позднее могут развиваться симптомы инфекционного мононуклеоза. Неврологические проявления инфекции В-клеточным лимфотропным вирусом герпеса встречаются редко, но первичное инфицирование может быть связано с энцефалитическими поражениями (Domachowske et al., 1996; Hung et al., 2000). Другие неврологические проявления включают острый паркинсонизм с последующим полным выздоровлением (Hsieh et al., 2002); энцефалит ствола мозга, имитирующий опухоль (Angelini et al., 2000); и постинфекционные энцефалитные синдромы (Weinberg et al., 2002). Реактивация латентной инфекции ВЭБ также может проявляться в виде неврологического заболевания, и в одном из исследований наблюдалась связь с продолжительными последствиями, включающими гиппокампальный склероз (Hausler et al., 2002).
ДНК вируса может быть амплифицирована из СМЖ в течение острого энцефалита, хотя более высокие уровни ДНК ВЭБ обнаруживаются у пациентов с иммунодефицитом с вызываемой ВЭБ лимфомой ЦНС (Weinberg et al., 2002).
• Цитомегаловирус. Инфицирование плода ЦМВ может привести к тяжелому повреждению ЦНС, тогда как первичная инфекция в детском возрасте обычно имеет бессимптомное течение, хотя в редких случаях возможно заболевание, подобное инфекционному мононуклеозу. Как и при всех других герпесвирусах, первичная инфекция может быть представлена в виде латентной с последующей реактивацией. Она также обычно бессимптомная, исключая хозяев с ослабленным иммунитетом, у которых могут развиваться симптомы сочетанных заболеваний.
Читайте также:

