Контрастные компрессы при сухой коже
Обновлено: 28.04.2024
Мы продолжаем публиковать главы из книги "Паллиативная помощь онкологическим больным" под редакцией Айран Солмон (начало см. "СД" №1' 2000). Тема данной публикации - помощь при таком достаточно распространенном у онкологических больных симптоме, как зуд.
Зуд распространяется при посредстве тех же рецепторов и по тем же проводящим путям, что и боль. К факторам, усиливающим зуд, относятся беспокойство пациента, невозможность занять себя какой-либо деятельностью и сопутствующая этому скука, сухость кожи, вызванная обезвоживанием, или же, напротив, мацерированная кожа; расширение сосудов вследствие жары, близость данного участка кожи к зоне сильного зуда.
Причин возникновения зуда достаточно много. Этому, в частности, способствует генетическая предрасположенность. Так, у 10% людей наблюдается дермография (реакция побледнения и последующего покраснения кожи, как от удара бичом) в том месте, где до этого была проведена линия каким-либо твердым предметом. У таких людей с большой вероятностью образуется порочный круг: зуд - расчесы - усиление зуда - усиление расчесов.
Причиной возникновения зуда может стать нарушение снабжения кожи водой и, как следствие, сухая, шелушащаяся кожа (ксероз) или влажная, мацерированная кожа.
Зуд может быть вызван и первичными заболеваниями кожи. Например, чесоткой, педикулезом, а также аллергическим контактным дерматитом, атопическим дерматитом, крапивницей, буллезным пемфигоидом, герпетиформным дерматитом. Можно перечислить целый ряд кожных аллергенов, которые наиболее часто воздействуют на пациентов хосписа. Это кремы, мыло и другие субстанции, содержащие пахучие вещества, препараты неомицина, спирт (может входить в состав противозудных средств и салфеток для протирания кожи), ланолин (полученный из шерсти овцы), резина (покрытие матрасов и подушек).
Существуют и эндогенные причины возникновения зуда. Например, побочное действие какого-либо лекарственного препарата, механическая желтуха, почечная недостаточность, паранеопластические реакции, особенно при болезни Ходжкина, а также инфильтрация кожи метастазами.
Зуд при почечной недостаточности связан с увеличением количества тучных клеток, а также двухвалентных ионов (магний и кальций) в кожных тканях. Для быстрого облегчения зуда у больных с гиперкальциемией на фоне вторичного гиперпаратиреоидина достаточно нормализовать уровень кальция в организме. В других обстоятельствах гиперкальциемия зуда не вызывает.
5-гидрокситриптофан (серотонин) также вовлечен в процесс возникновения зуда, о чем свидетельствует эффективность антагонистов серотонина при зуде на фоне застоя желчи или почечной недостаточности.
Эффект от применения орального антагониста опиоидов (налтрексон) при застое желчи указывает на вовлечение в процесс появления зуда механизмов, связанных с опиоидными рецепторами.
Среди гематологических причин возникновения зуда может быть недостаток железа в организме, первичная полицитемия.
Зуд могут вызвать и расстройства эндокринной системы, такие как заболевания щитовидной железы, гиперпаратиреоидизм, диабет (зуд обычно локализованный и связанный с кандидозом), а также расстройства психики.
Сухость кожи наблюдается практически у всех пациентов с распространенным раковым процессом. Независимо от того, имеются ли эндогенные причины возникновения зуда или нет, необходимо принимать меры по уменьшению сухости кожи и проводить эти мероприятия следует столь же упорно, как и специфическое лечение других причин. В большинстве случаев (за исключением больных лимфомой или почечной недостаточностью) тщательный уход за кожей способен существенно облегчить зуд.
Наружный слой кожи (ороговевший или кератиновый) нуждается в увлажнении для сохранения своей защитной функции. Вода удерживается в слое жира, который выделяется на поверхность кожи сальными железами. При сухости кожи кератиновый слой сокращается и отшелушивается, обнажая дерму и формируя тонкие отпадающие чешуйки. Обнаженная дерма становится ранимой и провоцирует возникновение зуда. Расчесы, в свою очередь, усиливают воспаление. Так образуется порочный круг, который можно разорвать, увлажняя кожу и сохраняя увлажнение с помощью смазывающего вещества (любриканта) и, тем самым, восстанавливая слой кератина.
Чем больше концентрация масла в смазывающем веществе, тем большим увлажняющим эффектом он обладает. Вот список любрикантов по мере уменьшения концентрации масел: сальные любриканты (вазелин, желтый мягкий парафин, парафиновое желе), затем мази, кремы (суспензия воды на масле) и, наконец, лосьоны (суспензия масла в воде).
Если кожа пациента слишком сухая, то, прежде всего, необходимо прекратить использование мыла. После мытья (ванной или душа) следует нанести на кожу мягкий крем или лосьон. На ночь локальную область зуда нужно покрыть влажной повязкой, а затем влажную повязку покрыть сухой. Защитить растрескавшиеся участки можно с помощью специальной пленочной повязки, например, Opsite, Tegaderm или Bioclusive.
В случае, когда кожа, наоборот, слишком влажная, кератин вбирает в себя воду, разбухает и мацерируется - повреждается. Разрушается защитный барьер, что приводит к инфицированию (обычно дрожжевой формы, реже - стафилококками и стрептококками) и, как следствие, к воспалению и зуду.
Чаще всего места поражений находятся там, где одна поверхность кожи соприкасается с другой поверхностью. Это область промежности, между ягодицами, область паха, под молочными железами, между пальцами рук (особенно при сопутствующем артрите), между пальцами стоп, вокруг пролежней, язв, вокруг стом.
При уходе за влажной кожей прежде всего необходимо убрать избыток влаги с помощью хирургического спирта, фена с прохладным потоком воздуха. При инфицировании следует применять противогрибковые растворы, например, клотримазол и нистатин. При достаточно выраженном воспалении хороший эффект может дать применение 1%-ного раствора гидрокортизона в течение 2-3 дней. Нужно избегать абсорбирующих порошков, например талька, так как его избыток может спровоцировать образование на поверхности кожи твердого царапающего слоя.
Затем следует защитить кожу подходящим барьерным слоем. Для этого применяется паста оксида цинка (на те области, где соприкасаются две кожные поверхности) или барьерный крем. Нужно следить за тем, чтобы не появился аллергический контактный дерматит от применения лекарств с местным действием. Он может возникнуть в результате применения противозудных средств и не отличаться от первичного поражения.
Барьерный слой не принесет пользы, если избыток влаги вызван потливостью. Поэтому не следует использовать барьерный крем или мазь под молочными железами или в области паха, за исключение тех случаев, когда необходима защита кожи от выделений из местной раны или от мочи.
В рамках общего ухода за пациентом, который испытывает зуд, медсестра должна тщательно остригать ногти больного и следить за тем, чтобы не было сильных расчесов, позволяя ему лишь мягкое поглаживание области зуда.
Не нужно использовать мыло (оно изменяет рН кожи и обладает пересушивающим эффектом), а также следует избегать горячих ванн. Осушать кожу нужно осторожно, промокая мягким полотенцем. Одежда пациента должна быть легкой и свободной, а нательное и пастельное белье - из натуральных волокон, лучше из хлопка.
Если у пациента появился зуд, то следует отнестись более внимательно к назначенным лекарственным средствам, особенно к опиоидам. Зуд может быть вызван аллергической реакцией.
При назначении антигистаминных препаратов пациентам с поздними стадиями рака и страдающим зудом нужно помнить, что больному прежде всего должен быть обеспечен адекватный уход за кожей. Сам по себе антигистаминный препарат без ухода за кожей принесет мало пользы. Также не следует злоупотреблять местнодействующими антигистаминными кремами, так как их длительное применение может вызвать контактный дерматит.
В качестве местных мер при зуде хороший результат дает использование кротамитона (юракса) 2-3 раза в день, который имеет мягкое противозудное действие и уменьшает шелушение. Если кожа воспалена, но отсутствует инфицирование из-за расчесов, следует рассмотреть возможность системного применения кортикостероида, например, дексаметазона (2-4 мг 1 раз в день) или преднизолона (10-20 мг 1 раз в день). Если местный зуд связан с поздней стадией рака молочной железы, то назначают нестероидные противовоспалительные средства. Эти препараты уменьшают выработку простогландинов опухолью (простогландины увеличивают чувствительность нервных окончаний к веществам, вызывающим зуд).
Особо следует остановиться на холестатическом зуде. Зуд при механической желтухе будет переноситься легче, если уменьшить желтуху, например, установкой пластиковой трубки в общий желчный проток. Если это невозможно, то нужно рассмотреть применение других мер, так как уход за кожей хотя и важен, но сам по себе снизить холестатический зуд не сможет. Например, в этой ситуации возможно применение таких лекарственных препаратов, как метилтестостерон, рифампицин, левомепромазин, ондастерон.


Наш эксперт – дерматокосметолог Анна Ярошенко.
Ледяное умывание
Эффект. Хороший тонус кожи и свежий цвет лица.
Как проводить. Кожу лица, шеи и декольте очистить от косметики и загрязнений и протереть кубиками льда, приготовленными из натурального сырья. Время процедуры – не дольше 3 минут. Передвигать льдинку надо по массажным линиям, идущим дугообразно, от центра лба, уголков глаз, носа и губ вверх, обходя чувствительную зону вокруг глаз. По окончании процедуры подождать, пока кожа сама высохнет, и нанести увлажняющий крем.
Как часто применять. В идеале – утром и перед сном ежедневно. В этом случае эффект от процедуры будет более выраженным.
Противопоказания. Купероз, очень чувствительная кожа, гнойнички.
Рецепты. На 1 ст. ложку сухих лекарственных растений – стакан кипятка. Настоять, остудить, процедить, разлить по формам и поставить в морозилку. Нормальной коже подойдёт лёд из настоев мяты, тысячелистника, валерианы, подорожника. Для сухой кожи – из ромашки, мяты, шалфея, петрушки, липового цвета. Жирной коже понравятся ледяные умывания из зверобоя, полыни, мать-и‑мачехи, хвоща полевого, календулы и коры дуба. Они хорошо снимают красноту, увлажняют и успокаивают раздражение.

Компрессы
Эффект. Горячий компресс поможет вернуть увядающей коже эластичность и мягкость и разгладит морщины, так как ускоряет регенерацию. Холодный компресс улучшит цвет лица и сузит поры, сделает менее заметными мимические морщины. Контрастный – чередование горячих и холодных температур – особенно эффективен при возрастных изменениях, так как помогает восстановить эластичность мышц и активизирует кровообращение.
Как проводить. Наносят компрессы и примочки только на очищенную кожу лица, шеи и век. Для горячих компрессов махровое полотенце пропитывается водой температурой 37–40 градусов (можно с добавлением подходящих типу кожи эфирных масел), отжимается и кладётся на лицо. Держать, пока не начнёт остывать, а затем повторить ещё раз. Общее время процедуры – не более получаса (при сухой коже меньше). Холодные компрессы, для которых используется вода со льдом, надо непрерывно держать всего несколько секунд, общее время процедуры – не более 10 минут. Затем нанести на лицо увлажняющий крем.
Как часто применять. Не чаще 1–2 раз в неделю. Эти методы хороши не только для экспресс-ухода. Горячие компрессы делают перед многими косметическими процедурами – например, чисткой, пилингом. А также перед нанесением сывороток. Холодные – после косметического ухода (особенно чистки).
Противопоказания. Холодные компрессы разрешены для всех, а горячие противопоказаны при прыщах и воспалении на коже. Нежелательны они и при жирной коже с расширенными порами.
Рецепты. Тёплые примочки можно делать не только из тёплой воды, но и из чая, а также подогретого молока, холодные – из отваров трав. Проводя контрастные процедуры, нужно попеременно прикладывать примочки разной температуры к лицу и шее, начинать следует с тёплой, а заканчивать – холодной.

Маски
Эффект. Помогают улучшить обменные процессы, кровоснабжение и питание кожи.
Как проводить. Маски наносятся по косметическим линиям: от подбородка к мочкам ушей, затем от уголков губ к середине ушной раковины, после от носа к вискам и затем от середины лба к вискам и волосистой части головы, избегая области вокруг глаз и губ. Держать 15–20 минут. Смывать водой, без мыла (жирной коже нужна более прохладная вода, сухой– тёплая). В завершение нанести увлажняющий крем.
Как часто применять. Чтобы достичь видимого результата, маски нужно наносить систематически: для нормальной и сухой кожи один раз, а для жирной – два раза в неделю, курс – 15–20 процедур.
Противопоказания. Аллергия на ингредиенты. На всякий случай лучше сначала нанести маску на тыльную сторону запястья. Если через четверть часа на коже не возникнет покраснения, зуда, раздражения, можно смело накладывать такую массу на всё лицо.
Рецепты. В ход может пойти практически всё, что есть в холодильнике. Для отбеливания кожи подойдут огурцы, от кругов под глазами – варёная картошка, для увлажнения кожи – клубника.
Главное, чтобы маска была всегда свежей. Оставлять её на завтра (даже в холодильнике) не стоит. При сухой коже в маску добавляют оливковое масло и сливки, при жирной – косметическую глину и яичный белок.

Быстрые рецепты
Для подтяжки и смягчения кожи век
1 яичный белок, 1 ч. ложка муки и 2 ч. ложки мёда. Держать 20 минут, смыть тёплым отваром трав и нанести питательный крем.
От гусиных лапок и мешков под глазами
Измельчить и положить в марлю натёртый сырой картофель, свежее яблоко или огурец, тыкву, морковку, банан. Приложить компресс к глазам на 20 минут. Смыть кипячёной или фильтрованной водой или процеженной чайной заваркой.

От припухлости век
Приложить к глазам охлаждённый пакетик использованного чёрного чая. Также можно прикладывать ватные диски, смоченные в оливковом масле или отваре семян укропа.
От шелушения кожи
1. Нанести на сухой участок кожи чуть подогретое растительное масло, смешанное с равным количеством мёда. Можно использовать миндальное, персиковое или масло ростков пшеницы. Держать маску 20 минут. Удалить влажным ватным диском, нанести на лицо тонкий слой крема.
2. Любые кислые ягоды или фрукты измельчить в пюре, добавить сметану и соль по 1 ч. ложке. Через 15 минут умыться и нанести увлажняющий крем.
Розацеа и купероз на лице – два заболевания, которые до сих пор многие не различают. Эти болезни кожи связаны с патологией сосудов, имеют общие симптомы и проявления, из-за чего происходит путаница. Чем отличается купероз от розацеа, следует знать, чтобы навсегда избавиться от сосудистых патологий кожи.
Отличие купероза от розацеа: ответы врача-косметолога
Розацеа и купероз – это разные болезни со множеством схожих признаков. Если купероз связан с патологическим изменением сосудов, то розацеа – болезнь, которая сопровождается специфическими уплотнениями.
Что такое купероз и розацеа?
Розацеа и купероз – разновидности сосудистых патологий, которые характеризуются появлением расширенных сосудов. В итоге кожа приобретает красноватый оттенок.
Розацеа – хроническое поражение кожи, протекающее с высыпаниями и покраснениями. Именно поэтому патология получила наименование, которое говорит само за себя, – розовые прыщи.
Сегодня пока не существует точных объяснений, почему возникает розацеа. Заболевание могут спровоцировать диеты, дисбаланс гормонов, предрасположенность. Способствуют возникновению розацеа употребление алкоголя, стрессы, переохлаждения, аллергии – любые факторы, которые провоцируют расширение сосудов.

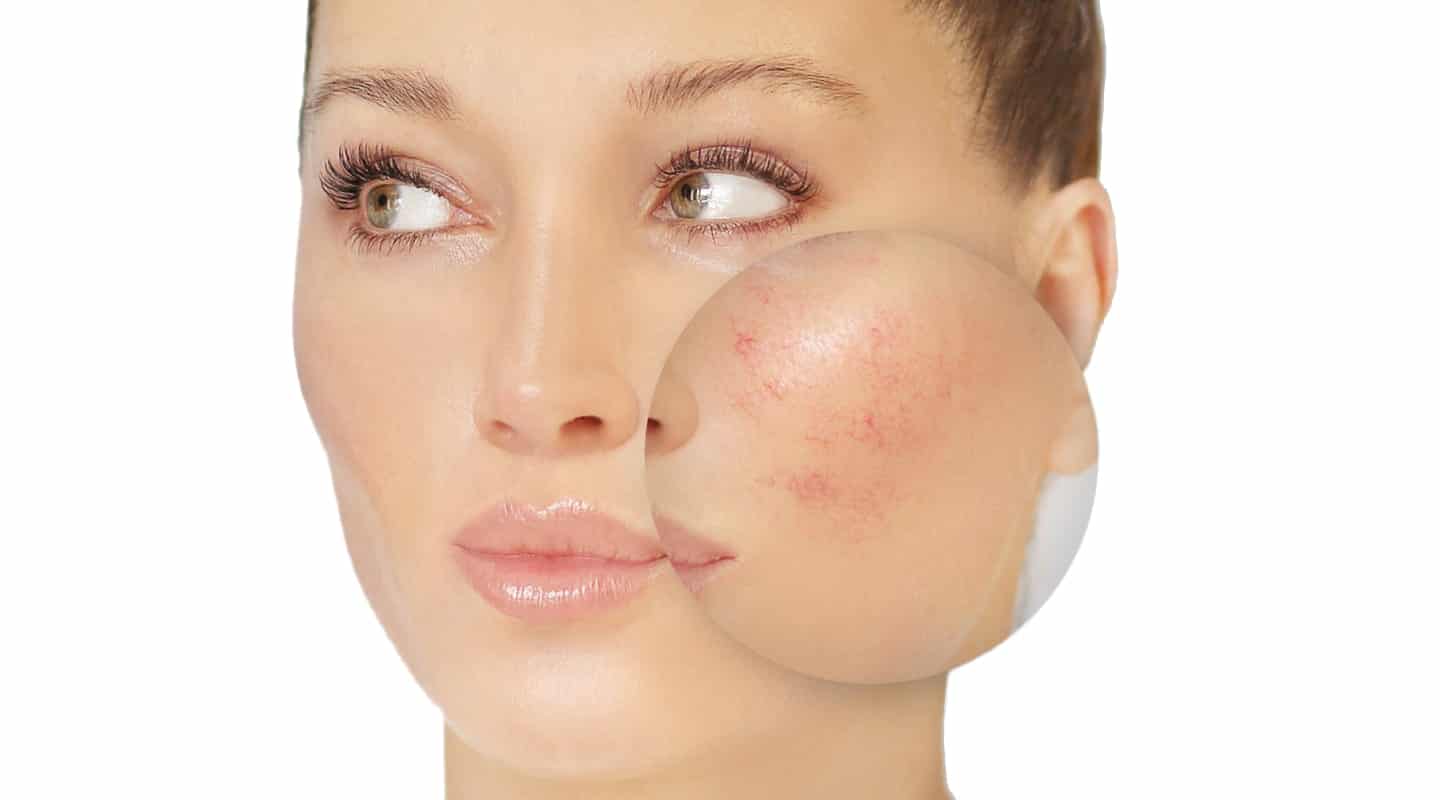
Купероз – расширение мелких капилляров, которое вызывает покраснения кожи. Из-за расширений стенки сосудов истончаются и утрачивают эластичность. Сосуды переполняются кровью, придавая коже красноватый оттенок. Если заболевание прогрессирует, на коже формируются устойчивые сеточки из сосудов, покрывающие значительные зоны лица.
Купероз можно отнести к физиологической особенности, которая требует лечения. Длительные проявления купероза приводят к недостатку в клетках кожи кислорода и питательных компонентов. Кожа теряет воду, становится сухой, ухудшается её цвет, преждевременно запускаются процессы увядания.
Как выглядят розацеа и купероз? На коже появляются сосудистые звездочки и сеточки. Зачастую они возникают в Т-зоне. Наиболее подвержены сосудистым патологиям обладательницы чувствительной светлой кожи.
Какие отличия купероза и розацеа?
Что такое купероз и розацеа понять легко. Но заболевания сложно отличить друг от друга без квалифицированной помощи. Купероз или розацеа определить можно по симптомам. Главное отличие – купероз никогда не сопровождается гнойными воспалениями, кожа гладкая, без уплотнений.
Купероз и розацеа на лице имеют отличия в симптоматике. При куперозе поражаются малые и большие кровеносные сосуды, из-за чего кожа приобретает красноватый оттенок. В редких случаях купероз сопровождается огненным цветом кожи – возникает чувство, что кожа горит, но на самом деле болезненных симптомов нет.
В отличие от купероза розацеа сопутствуют болезненные ощущения. Кроме покраснений образуются гнойные воспаления, неровный рельеф. Отличие розацеа от купероза на лице – зуд.
Разница между куперозом и розацеа – течение заболевания. Розацеа проходит в несколько стадий:
- Эритематозная. Возникает временное покраснение кожи. В последующем покраснение приобретает стойкий характер.
- Папуло-пустулезная. В зоне покраснения появляются высыпания, наполненные красноватой жидкостью. Они возникают из-за нарушений метаболизма в коже и расширения сосудов. Кровь просачивается в окружающие ткани, окрашивая их в характерный цвет.
- Фимозная. На коже формируются уплотненные узелки и бляшки.
- Риноформа. Сопровождается увеличением размеров носа. Эта стадия характерна только для мужчин.
Как понять, что у тебя розацеа?
«Как понять, у меня купероз или розацеа?» – распространенный вопрос к врачу-косметологу.

Характерные признаки розацеа:
- Розовые высыпания. Со временем розовые бугорки наполняются гноем, под ними располагается покрасневшая кожа
- Покраснения лица в Т-зоне
- Возникновение сосудистой сеточки
Как ставят диагноз розацеа?
Независимо от характера болезни (купероз, демодекоз, розацеа), лечению предшествует диагностика. Врач-косметолог определит, розацеа или купероз у пациента. Потребуется осмотр, анализ крови, в отдельных случаях – соскобы пораженных зон кожи. При необходимости врач назначит УЗИ внутренних органов, чтобы исключить заболевания, которые могут провоцировать кожные реакции.
Задача врача-косметолога не только устранить внешние проявления розацеа на коже, но и установить причину заболевания. Для этого необходимо исследовать состояние ЖКТ и эндокринной системы – исключить гастриты, колиты, дисбаланс гормонов и т.д.
Что нельзя есть при розацеа?
Розацеа и купероз на лице – заболевания, к лечению которых нужно подходить комплексно. В первую очередь, это касается питания. Чтобы избавиться от розацеа, из рациона нужно исключить опасные и вредные продукты:
- Сладкое и мучное. Они содержат сахара, которые провоцируют воспаления
- Молочные продукты. Прогестерон, которым богаты молочные продукты, усиливает функции сальных желёз – гнойных воспалений на коже становится больше.
- Алкоголь. Научно доказано, что алкогольные напитки сами по себе не вызывают розацеа, но усугубляют течение болезни. Алкоголь расширяет сосуды и вызывает дополнительный румянец на лице.
- Продукты, содержащие кофеин (чай и кофе). Стимулируют выработку гормона кортизола, который запускает стресс. Стрессовые ситуации нередко приводят к появлению воспалений на коже.
- Консервированные, маринованные, соленые, жареные и острые продукты. Приводят к возникновению прыщей на коже, расширяют сосуды, ослабляют иммунитет.
- Цитрусовые и сладкие фрукты. Вызывают кожные воспаления.
Можно ли вылечить розацеа навсегда?
Независимо от того, телеангиэктазия, купероз или розацеа, лечение должно быть комплексным. Особенность розацеа в том, что несмотря на внешние признаки, причины скрываются глубоко в организме. И чтобы избавиться навсегда от розацеа, нужно установить и устранить причину заболевания.
Лечение розацеа и купероза проводят в нескольких направлениях. Как правило, эндокринолог и косметолог разрабатывают комплексный план терапии, который нацелен на быстрое устранение внешних проявлений заболевания и глубокое лечение причин розацеа.
Лечение розацеа и купероза состоит из следующих этапов:
- Правильный уход за кожей. Тщательная гигиена, подбор косметических средств, ежедневное использование крема с SPF защитой. Кислотные пилинги, средства, содержащие спирт, грубые скрабы противопоказаны при розацеа.
- Терапевтическое лечение. Основано на использовании антибактериальных и антисептических средств, которые устраняют причины и последствия акне.
- Медикаментозное лечение. В зависимости от показаний пациенту могут быть назначены медикаменты, гормональные препараты и т.д.
- Аппаратное лечение. Устранение сосудистых звездочек аппаратными методами.
Какие косметические процедуры можно делать при розацеа?
При лечении купероза и розацеа на лице не обойтись без косметологических процедур. Но далеко не все они разрешены при сосудистых патологиях.
Эффективно избавиться от купероза и розацеа помогают:
- Фотолечение. Импульсный свет воздействует на патологические ткани. Мишени лучей – микроорганизмы и измененные капилляры. Под влиянием фотовспышек разрушаются старые коллагеновые волокна, запускается выработка новых. Главная особенность фотолечения – способность к склеиванию сосудов. Лучи нагревают сосуд до 60 градусов, что провоцирует свертывание крови и сосуды становятся пустыми.
- Плазмотерапия. Процедура основана на использовании аутогенной плазмы. Плазмотерапия запускает процессы восстановления клеток кожи, нормализует метаболизм, насыщает кожу полезными веществами. В дерме усиливается синтез коллагена, уменьшаются процессы воспаления.
Можно ли вылечить розацеа лазером?
Устранить купероз и розацеа можно лазером. Сосудистые сетки прижигают лазерными лучами. Метод эффективен на разных стадиях заболевания – как на начальной, так и в запущенных случаях.
Лазерные лучи быстро и надолго устраняют покраснения и сосудистые звездочки с поверхности кожи. От стадии розацеа и купероза зависит количество сеансов.
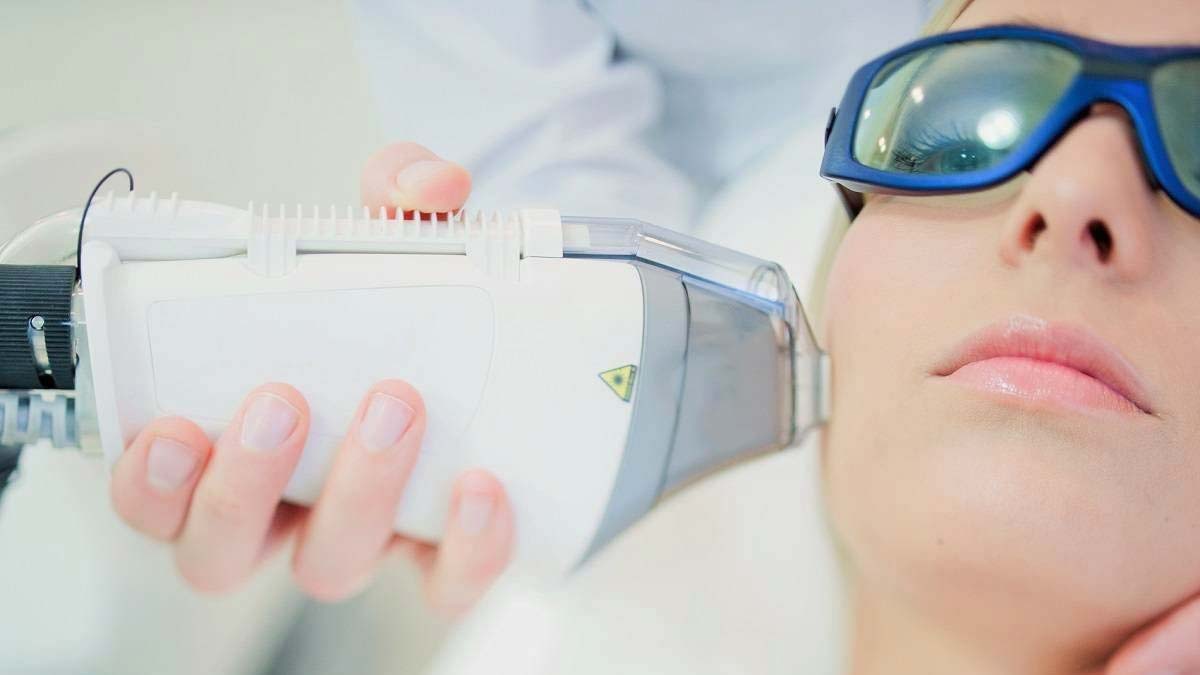
Удаление лазером купероза и розацеа – действенный метод от сосудистых звездочек. Процедура позволяет получить выраженный результат, не требует длительного периода восстановления. Эффект от процедуры длится несколько лет.
Сколько стоит лазерное лечение розацеа?
Прежде чем приступить к устранению купероза и розацеа лазером, врач-косметолог проведет диагностику – определит тяжесть заболевания и подберет эффективный комплекс процедур. Длительность корректировки кожных дефектов определяется запущенностью заболевания. От количества сеансов зависит стоимость лазерного лечения.
Можно ли делать химический пилинг при розацеа?
Купероз или розацеа на лице – заболевания, требующие бережного ухода за кожей. Агрессивные химические пилинги могут только усугубить течение заболевания. Непрофессионально проведенный кислотный пилинг провоцирует стойкие покраснения – кожа после процедуры долго заживает. Неквалифицированный подход к терапии и неграмотный подбор домашних средств усугубят течение заболевания. Как лечить розацеа и купероз на лице, знает врач-косметолог.
При розацеа и куперозе показаны только деликатные пилинги (например, с использованием миндальной или молочной кислоты). Антиоксидантные монопилинги назначают при эритематозной форме розацеа. Поверхностный миндальный пилинг не вызывает шелушений и жжения.
При пустулезной форме можно использовать комбинации азелаиновой и молочной кислоты. Они угнетают выработку активных форм кислорода, регулируют образование секрета кожных желёз. Кислотный состав для пилинга врач подбирает индивидуально в зависимости от характера и течения заболевания.
Что такое купероз и как от него избавиться?
Купероз может быть как самостоятельным проявлением изменений в коже, так и признаком серьезных болезней. Купероз протекает в несколько стадий:
- Быстрое покраснение без явных причин. Через время краснота пропадает без последствий – сосуды еще эластичны, чтобы восстановить свое первоначальное состояние.
- На коже появляется характерный узор из сосудов. Это признак того, что сосуды не могут вернуться к нормальному состоянию.
- Хронические нарушения циркуляции крови и недостаток питания клеток кожи.
Как лечить розацеа и купероз знает врач-косметолог. Избавиться от кожных патологий можно комплексно, установив причину заболевания. Если купероз вызван болезнью внутренних органов, в первую очередь лечить нужно их. Применение только наружных средств устранит проявления купероза, но не застрахует от появления новых сосудистых звёздочек. Сочетание методов терапии, которые дополняют друг друга, позволит добиться стойкого результата.
Почему появляется купероз?
Купероз на лице и розацеа отличаются причинами возникновения. Купероз вызывают следующие факторы:
- аутоиммунные заболевания
- резкие температурные перепады – бани, ледяные компрессы
- злоупотребление веществами, которые сужают сосуды – алкоголь, никотин
- продолжительное воздействие ультрафиолета
- постоянные стрессы
- хронические патологии ЖКТ и сердечно-сосудистой системы
Что нельзя делать при куперозе?
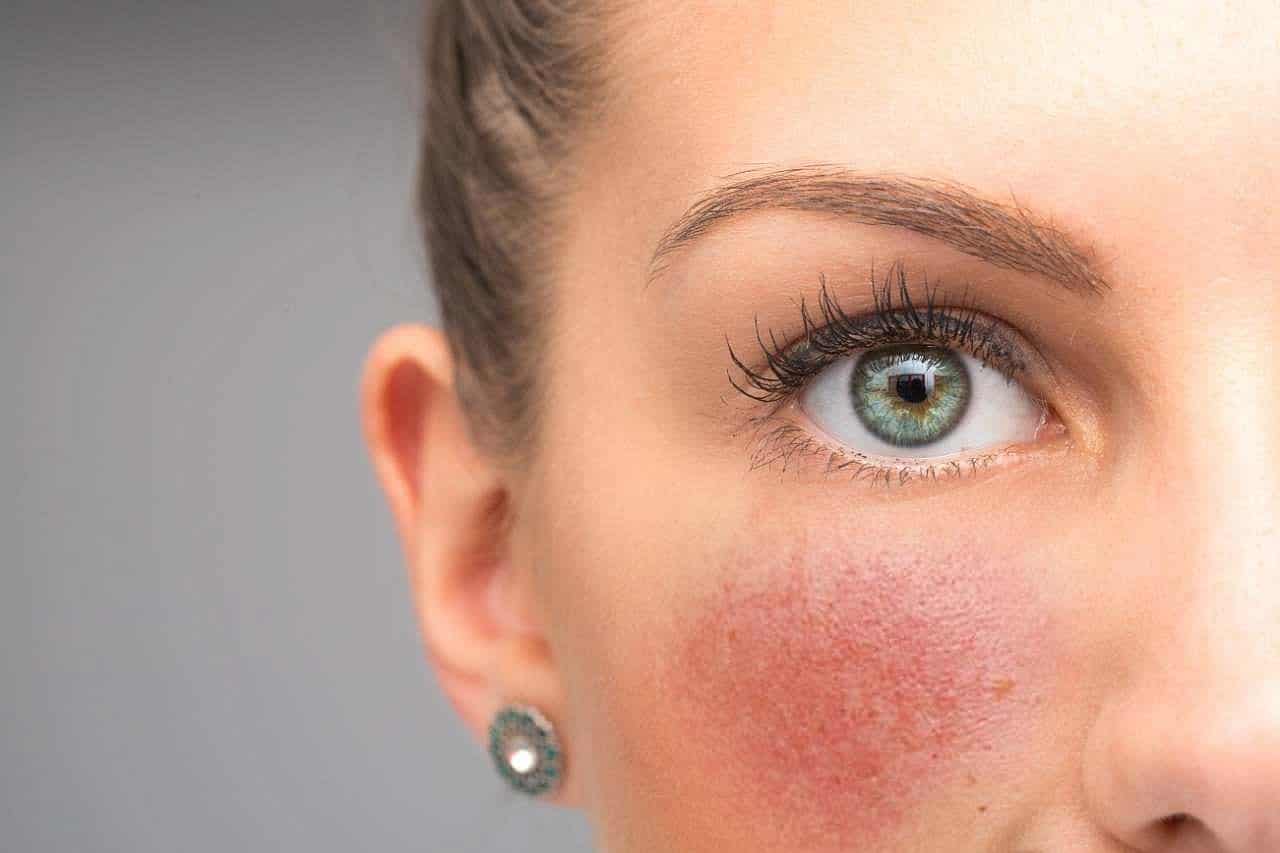
Розацеа и купероз хотя и не одно и то же, но имеют сходные ограничения. При куперозе стоит отказаться от следующего:
- бани и сауны
- искусственный загар в солярии
- травматические чистки лица
- лазерные шлифовки
- косметические средства с кислотами и спиртом
- скрабы и пилинги с жесткими частичками
- термальные маски
- контрастные умывания
Акне, купероз и розацеа следует лечить, исключив из рациона вредные продукты:
- алкоголь и газированные напитки
- хлебобулочные изделия, конфеты и пирожные
- все виды красного мяса
- консервированные, острые и соленые продукты
Как лечить купероз?
Чем лечить купероз и розацеа зависит от тяжести заболевания. Врач-косметолог проведет диагностику и подберет оптимальные методы устранения сосудистых патологий.
Эритроз, купероз и розацеа – заболевания, требующие комплексного подхода. Чтобы успешно устранить дефекты, нужно скорректировать рацион питания, физическую активность, гормональный фон, правильно подобрать домашний уход.
Лечение купероза и розацеа включает:
- Диета. Из рациона исключают продукты, которые провоцируют ломкость сосудов (алкогольные напитки, кофе, сладкое, острые и горячие блюда).
- Ежедневный уход. При куперозе используют щадящие средства ухода, не содержащие спирт и агрессивные компоненты.
- Очищение. Для купероза характерно обезвоживание кожи. Если использовать для умывания мыльные средства, они будут провоцировать разрушение защитной липидной пленки на поверхности кожи – чувствительная кожа будет терять воду. Чтобы исключить обезвоживание, при куперозе применяют деликатные очищающие средства. Для умывания нельзя применять горячую или холодную воду.
- Увлажнение и питание. Косметолог подберет средства, содержащие витамины и аминокислоты, которые укрепляют стенки сосудов. Чтобы уберечь кожу от ультрафиолета, следует применять дневные крема с SPF защитой.
Лечение купероза и розацеа базируется на применении косметологических процедур. Их подбирает врач-косметолог относительно особенностей организма и запущенности заболевания.
Как лечить купероз и розацеа – новые методы:
- Мезотерапия. Микроинъекции укрепляют стенки капилляров и нормализуют движение крови. Процедура показана в качестве профилактики и лечения сосудистых патологий.
- Лазеротерапия. Лазерные лучи прижигают стенки сосудов, позволяют быстро избавиться от сосудистых сеток.
- Фототерапия. Вспышки света помогут устранить обширные сосудистые сеточки, пигментные пятна, акне и морщины.
Автор статьи: Чем отличается купероз от розацеа

Охремчук Елизавета Дмитриевна
С отличием окончила лечебный факультет Кировской медицинской академии, затем клиническую ординатуру на кафедре неврологии и клиническую интернатуру на кафедре дерматовенерологии Краснодарского государственного медицинского университета. Профессиональная переподготовка по программе «Косметология».
Среди поводов плохого утреннего настроения у женщин отёчность лица – одна из самых досадных. Смотришь в зеркало, и лучше бы не смотрела, не просыпалась, не была и такой и вообще. А если предстоит важное свидание или трудный рабочий день, в течение которого нужно выглядеть на все 100, ситуация становится еще более удручающей.
К счастью, уже давно существует немало методов борьбы с этой неприятностью. В этой статье мы рассмотрим причины, почему у женщин отекает лицо и глаза по утрам, и методы устранения этой проблемы.

Отёк глаз и лица у женщин по утрам: причины и лечение
Появление такого вида сложностей возникает из-за нарушения процесса выведения жидкости из межклеточного пространства. И игнорировать их нельзя. Хотя их основанием могут быть достаточно безопасные факторы.
- К примеру, проблема может возникнуть из-за слишком длинного сна. Из-за того, что вода вовремя не выводится, и для снижения нагрузки на мочевыделительную систему, жидкость начинает задерживаться в межклеточном пространстве.
- К отёку ведет избыточное употребление питья перед сном. Во время сна все системы работают медленнее, и тело не успевает полностью переработать поступившее.
- Неправильное питание влияет на концентрацию натрия и белков в крови, и провоцирует опухание.
- И хроническое недосыпание приводит к сбою в процессах микроциркуляции жидкости. И места, где кожа наиболее эластичная, первым проявляет последствия такого изменения. Чаще всего в виде опухания век.
- Злоупотребление алкоголем не только нарушает циркуляцию жидкости в организме, но и усиливает жажду.
- Сильная пересушенность воздуха в помещении также вызывает некоторую отёчность.
Помимо внешних существуют и более важные причины появления этого нарушения. К примеру, при беременности, особенно в ее последнем триместре, женщины часто страдают от отёков. Редко, но все же встречаются люди с наследственной предрасположенностью к накоплению жидкости в тканях.

Остеохондроз шейного отдела позвоночника нарушает кровообращение, и вызывает застой лимфы, что также провоцирует появление этой проблемы. Аллергическая реакция (в том числе на косметику) тоже приводит к опуханию. Причем интенсивность этого процесса иногда бывает такой, что появляется опасность удушья. Этот симптом аллергии или снимается приемом лекарственных препаратов или проходит сам, компрессы и другие народные средства бессильны.
Сложности с микроциркуляцией возникают:
- при заболеваниях сердца и сердечно-сосудистой системы;
- при почечных патологиях;
- в случае онкологии;
- из-за сахарного диабета и нарушения обмена веществ;
- при возникновении очага инфекции в челюстно-лицевой области;
- и т. д.
Поэтому, если проблема возникает регулярно без каких-либо объяснимых причин или же ее проявление несимметрично – обращайтесь к врачу. Подобные нарушения бывают симптомом опасного заболевания.

Общие рекомендации по устранению
Первая и главная рекомендация – начать вести здоровый образ жизни:
- Регулярный сон по 8–10 часов.
- Сбалансированное питание с уменьшением количества солей. Уменьшите потребление газированных напитков, кофе, жирного, копченого и жареного.
- Введите в рацион продукты - естественные диуретики: цитрусовые, морковь, арбузы, яблоки, дыни и т. д.
- Отказаться от курения и злоупотребления алкоголем.
- Пить мочегонные чаи, морсы и настои из: брусники и ее листьев, клюквы, ежевики, калины, рябины.
- Если отёки появляются после сна, смените подушку на более высокую и упругую.
И, конечно, стоит на всякий случай проконсультироваться у врача о причинах возникновения этой проблемы. Потому что самолечением в этом случае можно заниматься только, когда Вы знаете, что нарушение не вызвано серьезным заболеванием.
Например, отёчность щек часто появляется в результате травмы, болезней зубов и полости рта, аллергии, воспаления лимфоузлов и других заболеваний.
Против аллергии необходимо использовать только специальные лекарства, другие методы не помогут. Да и опухлости, связанные с воспалением лицевого нерва, не стоит лечить с помощью различных холодных компрессов, так как они только ухудшат ситуацию. Поэтому, если Ваши щеки без видимых причин начали выглядеть как-то не так, стоит обращаться в поликлинику.
Уменьшить вероятность опухания после сна можно с помощью диуретиков:
- Естественных. Продукты и напитки со таким эффектом мы частично перечислили выше.
- Медицинских. К ним относятся Торасемид, Амилорид и другие. Также можно попробовать снять отёк с помощью геля Леотон, который в первую очередь используется для ног. Поскольку гель не предназначен для лица, применять его нужно с большой осторожностью, избегая попадания в глаза.
Применение медицинских препаратов и мочегонных сборов следует согласовать с врачами. Приведем еще несколько рецептов для улучшения циркуляции жидкости в тканях:
- Мочегонное средство на основе ежевики. Нужно 80 гр листьев ежевики, и по 10 гр листьев мать-и-мачехи и листьев березы. Ингредиенты смешивают и заливают кипятком (1:2). После чего держат на водяной бане в течение 15 минут. Получившийся настой процеживают. Отвар надо пить утром и днем по одному стакану. Обычно курс занимает до полутора до двух недель.
- Настой травы медвежьи ушки антисептически воздействует на мочевыделительную систему, поэтому будет особенно полезен при заболеваниях почек. Тут нужна 1 ст. ложка сбора. Ее заливают стаканом горячей воды и настаивают в термосе 2 часа. Получившийся настой процеживают. Принимать средство нужно 2 раза в день по половине стакана.
- Льняное семя. Оно хорошо помогает выводу излишков жидкости. Для эффекта нужно ежедневно съедать 1 чайную ложку перемолотых семян. Их можно добавлять и в каши и другие блюда, поскольку они не обладают ярко выраженным или неприятным вкусом и запахом. Длительность приема – 1 месяц.
Как убрать отёчность лица?

Если нарушение не вызвано серьезными заболеваниями, его уменьшают с помощью следующих средств:
- Массажа. Аккуратно, не растягивая, нужно похлопать, пощипать и разгладить кожу от центра к краям. Массаж лучше проводить с применением крема. В который иногда добавляют каплю масла ромашки, лаванды или мяты или же воспользоваться фитобиокомплексом «Цитрон» от компании «Альпика».
- Обработайте кожу кусочком обыкновенного льда. Также можно замораживать зеленый чай, соответствующие травяные настои или тоник AQUAton компании «Альпика». Достаточно близкое воздействие окажет холодный компресс. Оба способа очень эффективны и легко справятся даже с сильным отёком. Но у этого метода есть широкий спектр противопоказаний – купероз, гайморит, синусит, воспаление лицевого нерва или восстановление после него и т. д.
- Вместо льда и холодного компресса иногда используют готовые гелевые маски. Их хранят в холодильнике. И при необходимости накладывают на проблемную область на 3-5 минут. Ограничения аналогичны предыдущим способам.
- Для снятие припухлостей с кожи полезна маска из свежего охлажденного огурца. Для этого его нужно тщательно вымыть, нарезать кружочками и положить их. Время воздействия маски – 10–15 минут. Противопоказаний у нее нет.
- Очень действенна маска из мелко натертого картофеля. Ее длительность 15 минут. После чего маску удаляют с кожи, и умываются прохладной водой. Для закрепления результата полезен массаж.
- От отёчности из-за переутомления и недосыпа поможет примочка из зеленого чая. Столовую ложку чая заливают 90-градусным кипятком, и настаивают в течение 10 минут. После чего получившимся настоем смачивают салфетку и накрывают ею лицо. Процедура длиться до четверти часа. По окончанию – умойтесь прохладной водой.
Как убрать отёчность век?

Чтобы вернуть своим векам здоровый вид можно применить следующие методики:
- Компрессы из охлажденных пакетиков зеленого или ромашкового чая или кубиков льда. Лед может быть обыкновенный, а можно для более эффективного воздействия воспользоваться замороженными настоями трав: шалфея, лаванды, ромашки, мяты, зверобоя. Положите пакетик или кубик в марлю и приложите к проблемным местам на 10–15 минут.
- Или приложите охлажденные чайные ложки. Просто подержите их в стакане с ледяной водой или холодильнике и можно прикладывать. Этот способ хорош тем, что не требует особых усилий, и подходит для дома и офиса.
- Также поможет легкий массаж в области верхних век с использованием крема и масел.
- Для того чтобы убрать тёмные круги воспользуйтесь следующими средствами:
- Приложите охлажденные кружки огурца, и опухоль спадет за 15–20 минут.
- Также можно сделать марлевый компресс на проблемную область с мелко нарезанной зеленью петрушки.
- Тут тоже будет полезна маска из протертого картофеля или его сока (на ватных дисках).
- Массаж с применением масел и кремов достаточно действенное средство и в случае нижнего века.
Кроме того существуют средства специально предназначенные для того, чтобы убрать отёчность и тёмные круги под глазами. Например, серия средств CONTOUR, крем-Вуаль, сыворотка HydroMAX от компании «Альпика».

Как быстро убрать отёчность лица и под глазами с помощью косметических средств?
Сухость кожи — это недостаток влаги в организме, который влечёт за собой множество отклонений и расстройств общего состояния здоровья. Для поддержания здорового внешнего и внутреннего вида необходимы регулярные процессы гидратации, или увлажнения мягких тканей. Нарушение увлажнения ускоряет старение и фотостарение, провоцирует формирование глубоких морщин, снижает выработку коллагена и приводит к более серьёзным патологиям. Чтобы вылечить сухую кожу и вернуть эластичность, необходимо обращаться к дерматологу — только врач сможет обнаружить причину симптома и назначить подходящее лечение.

Причины сухости кожи
В медицине симптом называется ксероз или ксеродермия. Сопровождается ороговением поверхности эпидермиса, зудом, шелушением, покраснением, появлением трещин и глубоких пор. Признаки указывают на расстройства деятельности сальных желез. Причины сухости кожи:
- Заболевания кожных и подкожных слоёв;
- Аллергические реакции на внешние и внутренние факторы;
- Генетическая предрасположенность к симптому;
- Замедление выработки эластана и коллагена;
- Аномальное ороговение верхнего эпидермиса;
- Сбои гормонального фона и обмена веществ;
- Инфекционные и грибковые заболевания;
- Нарушения желудочно-кишечного тракта;
- Дефицит микроэлементов и витаминов групп А, В, С, Е;
- Повреждения липидной прослойки из жира и корнеоцитов;
- Закупорка стенок кровеносных микрососудов;
- Расстройства нервной системы;
- Обезвоживание организма;
- Болезни эндокринной и мочеполовой систем;
- Почечная недостаточность, болезни печени;
- У женщин — возраст после 45 лет, климакс;
- Увеличение количества токсинов в крови и тканях.
Кроме аутоимунных нарушений жизнедеятельности, на состояние кожи влияют гигиена, окружающие факторы и образ жизни:
- Злоупотребление горячими ваннами и жарким воздухом;
- Перепады температур (жара, мороз, солярий, сауна, пляж);
- Употребление табака, алкоголя, наркотиков;
- Ненормированный график сна, отдыха и работы;
- Недостаточное количество воды в ежедневном рационе;
- Отсутствие или неправильный уход за кожей лица и тела;
- Недостаток увлажнения имеющихся морщин и пор;
- Использование мыла, скраба, спиртового лосьона;
- Косметологические чистки, пилинг и другие процедуры.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы сухости кожи
Ксероз может быть приобретён по различным причинам, обнаружиться в раннем возрасте, что говорит о врождённом симптоме, или появиться в зрелом возрасте из-за естественных изменений в организме. Ксеродермия развивается постепенно — специалисты выделяют три степени сухости кожи. Некоторые признаки, например, шелушение или отслаивание чешуек эпидермиса, могут сопровождаться болью. Избавиться от боли обычно помогают увлажняющие мази, но для лечения стоит обязательно посетить врача. Терапия назначается в зависимости от вида и характера течения симптома.
Атопическая сухость кожи
Врождённое обезвоживание кожных покровов, которое диагностируется у маленьких детей и может самостоятельно проходить. При этом вылечить патологию невозможно — облегчить состояние помогают специальные препараты и косметические средства.
Приобретённая сухость кожи
Обычно диагностируется у людей из группы риска — это заболевания крови, кожи, ЦНС, пациенты дерматолога и кожвендиспансера, а также люди, чрезмерно увлекающиеся загаром, горячей водой, косметологическими очищающими процедурами. Внешние факторы, питание, экология и неправильный образ жизни способствуют образованию трещин на коже и повышенной сухости, что впоследствии может привести к воспалительным процессам.
Сенильная сухость кожи
Такой тип ксероза характерен после 40-50 лет. Возрастные изменения происходят под влиянием старения, ультрафиолетового излучения, засушливого климата. Чтобы избежать пересушенности, необходимо ещё в молодом возрасте позаботиться о здоровье и здоровом образе жизни.
Степени развития сухости кожи
- Первая. Выраженные симптомы отсутствуют — шелушение, зуд и другие признаки возникают после непосредственного контакта с раздражителем. После применения увлажняющего средства симптоматика уходит.
- Вторая. Характерные признаки (ощущение стянутости, жжение, отслоение чешуек) сопровождаются покраснением. Обычного средства для увлажнения недостаточно, необходима консультация дерматолога.
- Третья. Отчётливо заметны внешние проявления пересушенной кожи — красные зудящие пятна, ороговевшие чешуйки эпидермиса, выраженные морщины. Могут появиться воспаления и отёки, а также инфицирование стафилококками, дерматит, экземы.
Методы диагностики
Самостоятельно определить уровень пересушенности кожных покровов можно, нажав пальцем — если остался отчётливый след, значит, кожа сухая и тонкая. Для более точного диагноза необходимо посетить врача для обследования. На приёме дерматолог осматривает больного, проводит пальпацию и опрос пациента. Для получения достоверной клинической картины понадобится сдать общие анализы крови и мочи, возможно, биохимический анализ крови. Дополнительно назначается диагностика эпидермиса на выявление экземы, псориаза, дерматита, куратоза, ихтиоза и других болезней в области дерматологии.
В клинике ЦМРТ можно обследовать лицо и тело с помощью инновационных методик:
Читайте также:

