Чем лечить бородавки на локтях у детей
Обновлено: 27.04.2024
Бородавки у ребенка - причины появления и способы удаления. Советы дерматолога
Бородавки – это доброкачественные новообразования на коже, возбудителем которых являются несколько типов вируса папилломы человека. Чаще всего бородавки возникают на различных частях тела после перенесенного заболевания или у детей, иммунитет которых еще не до конца сформирован. В любом случае пусковым механизмом появления бородавок является резкое ухудшение защитных сил организма. Ведь вирус папилломы человека присутствует в организме каждого человека, а активизируется он только при снижении иммунитета.
В большинстве случаях передается вирус папилломы человека ребенку от матери во время родов или бытовым путем при использовании предметов общего обихода с взрослыми членами семьи. Попадание вируса в детский организм далеко не всегда провоцирует появление бородавок, этому процессу способствуют множество факторов, среди которых самые распространенные следующие: недостаток витаминов в организме для поддержания иммунитета, неправильное питание, несоблюдение правил личной гигиены, царапины и порезы на коже, через которые вирус папилломы легче всего проникает в эпидермис.
Выглядят бородавки как наросты небольших размеров на кожном покрове. В зависимости от локализации и внешнего вида различают следующие их разновидности:
1. Вульгарные или обыкновенные бородавки. Этот вид бородавок имеет куполообразную форму серо-коричневого цвета. В основном локализуются они на локтях, пальцах и других частях рук, а также на слизистых оболочках. Обыкновенные бородавки наиболее распространены у детей и чаще всего вызывают беспокойство у родителей. Ведь пораженные ими зоны кожи становятся неровными и шероховатыми, что заставляет детей расчесывать их, пытаясь соскрести наросты.
В результате вирус распространяется на близлежащие участки кожи и новообразования приобретают множественный характер, слившиеся в одном месте.
2. Плоские или юношеские бородавки. Как видно из названия, этот вид бородавок практически не выступает над поверхностью кожи. Чаще всего он появляется у детей на лице, руках, локтях и коленях. Цвет плоских бородавок может быть разным от телесного до темно-коричневого. Пигментированные плоские бородавки иногда ошибочно принимают за веснушки, но в отличие от них они более опасны.
Любое повреждение плоских бородавок приводит к быстрому распространению вируса, в результате чего их на коже может появиться несколько сотен.
3. Подошвенные или плантарные бородавки. К счастью, этот вид бородавок встречается у детей редко, так как они являются самыми болезненными. Как правило, подошвенные бородавки появляются после посещения бассейнов, при ношении тесной и неудобной обуви. Локализуются наросты на плюсневой области ног и пятках, представляя собой плотную ороговевшую структуру грязно-серого цвета. Если подошвенные бородавки приносят сильную боль при ходьбе, крайне важно их правильно удалить, не принимая их за мозоли и натоптыши.
Все виды бородавок являются безопасными и могут превратиться в злокачественные новообразования только в случае их неправильного самолечения. Важно: прежде чем приступить к удалению бородавки у ребенка обратиться к дерматологу и провести лабораторные исследования, чтобы не спутать бородавку с плоским красным лишаем, контагиозным моллюском, бородавчатым туберкулезом или злокачественным новообразованием.
Плоские бородавка
Если бородавки носят одиночный характер и не доставляют ребенку беспокойства, то никаких мер чтобы удалить его, если даже он находиться на видном участке тела, не стоит. Часто детские бородавки исчезают самостоятельно по мере укрепления иммунитета ребенка и его взросления. Редко единичные бородавки держатся у детей дольше 18 месяцев, поэтому не следует принимать попытки удалить их раньше этого времени.
Начинать лечение следует в тех случаях, если количество или размеры бородавок увеличиваются, доставляя физический или психологический дискомфорт ребенку. Прежде чем принять меры для удаления новообразования на теле ребенка обязательно надо обратиться к дерматологу, который должен назначить терапию, которая в основном включает в себя следующие мероприятия:
- применение специальных мазей от бородавок. Для выведения бородавок обычно назначают оксолиновую, фторурациловую и теброфеновую мазь, более эффективны прижигающие препараты «Суперчистотел», «Дуофирм», «Ферезол» и «Солкодерм». Чтобы избежать повреждения нежной детской кожи прижигать бородавки этими растворами надо только по назначению врача.
- использование пластырей с салициловой кислотой. Сейчас в аптеках можно купить специальный салициловый пластырь для удаления бородавок, который надо наклеить на новообразование и оставить на 2 дня. По истечении этого времени размягченная бородавка должна удалиться вместе с пластырем, если этого не произошло, процедуру придется повторить.
- хирургическое лечение. Наиболее эффективными способами удаления бородавок считаются хирургические методы электрокоагуляции, креодеструкции и лазерного удаления. Однако прибегать к ним следует только в тех случаях, когда применение двух предыдущих способов лечения не принесли положительных результатов.
Появление бородавок на любой части тела ребенка должны служить для родителей сигналом о том, что нужно менять его меню питания и образ жизни. Особенно это касается тех случаев, когда бородавки появляются вновь после удаления. Срочно принимайте меры для повышения иммунитета ребенка, исключите из рациона питания вредные для здоровья продукты, заменив их блюдами из богатых витаминами овощей, зелени, фруктов и ягод. Хорошо помогает укреплять иммунитет занятия спортом и закаливание.
В последние годы многие врачи склоняются к мнению, что появлению бородавок у детей способствуют стрессы и страхи. Поэтому во многих случаях избавиться от детских бородавок невозможно без проведения курса психотерапии и обеспечения спокойной обстановки в семье.
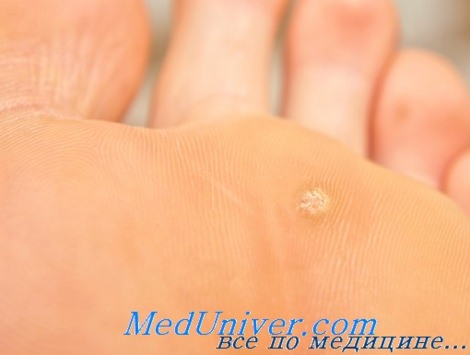
Подошвенная бородавка
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Контагиозный моллюск у детей – распространенное вирусное заболевание кожного покрова и слизистых оболочек. Встречается преимущественно в детском возрасте. Развивается при инфицировании вирусом MCV (Molluscum contagiosum virus). Возбудитель представляет собой крупный (от 200 до 300 нм) двуспиральный ДНК-вирус, размножающийся в цитоплазме инфицированных клеток эпителия. Выделено четыре генотипа MCV 1-4, среди которых наиболее распространенным является первый. MCV-2 диагностируется преимущественно у взрослых и передается при незащищенных половых актах.
Распространяется контагиозный моллюск на коже детей контактным и непрямым путем. Заразиться можно через инфицированные предметы. Инкубационный период длится от 2 до 6 месяцев. MCV-инфекция наблюдается среди детей в возрасте от 1 до 12 лет. Однако чаще всего папулы возникают в период от 1 до 4 лет. Встречается заболевание у 1,2-22% населения.

Виды контагиозного моллюска
В подавляющем большинстве случаев размер папул составляет от 1 до 5 мм. При надавливании на узел, с него выходит пробка, которая имеет творожистую консистенцию и бело-желтый цвет.
Основные виды контагиозного моллюска у детей:
Классический. Узелки образуются над уровнем кожного покрова, имеют полушаровидную форму. В центре присутствует небольшое углубление. Как правило, узелки расположены единично.
Гигантский. Папулы располагаются на коже отдельно. Они могут сливаться между собой, образуя крупные бляшки, которые в диаметре могут достигать 20 мм.
Педикулярный. Папулы отличаются наличием тонкой ножки. На коже располагаются кучно, образуя бляшки. Количество, как правило, варьируется в пределах 10 шт.
Генерализованный. Сопровождается появлением крупных и обильных высыпаний. Количество папул достигает нескольких десятков.
Первоначально узелки, возникающие на половых органах, можно спутать с бородавками или герпетическими высыпаниями. Однако, в отличие от герпетических поражений, эти папулы безболезненны.
Причины развития контагиозного моллюска у детей

Заболевание развивается в результате заражения вирусом контагиозного моллюска. Этот вирус, называемый MCV, относится к семейству Poxvirus(Поксвирусов).
Вирус может легко распространяться через:
Прямой контакт «кожа к коже». Инфекция возникает, когда кожа ребенка непосредственно соприкасается с пораженным участком тела другого ребенка или взрослого.
Контакт с загрязненными предметами. Вирус может также распространяться при контакте с инфицированными предметами, такими как полотенца, игрушки, одежда, смесители или дверные ручки.
Ослабленный иммунитет. Дети с ослабленной защитной функцией организма из-за основных заболеваний, таких как СПИД, могут страдать от быстрого прогрессирования MCV.
Механическое повреждение кожи. Раздражение, вызванное повреждениями из-за таких действий, как царапание или трение, может распространить вирус на соседние участки.
Среди основных предрасполагающих факторов развития моллюска у ребенка следует выделить атопический дерматит. Дисфункция иммунной системы и повреждение кожного покрова способствует проникновению вируса.
Симптоматика контагиозного моллюска
Заболевание характеризуется появлением на коже крошечных, безболезненных папул телесного цвета. Они обычно имеют центральное ядро, состоящее из белого воскообразного вещества. Характерно, что в верхней части образований есть крошечная точка или углубление. На более поздних стадиях эти шишки могут увеличиваться в размерах и округляться.
Как правило, узелки имеют диаметр от 2 до 5 мм и располагаются линейно. Они часто возникают на травмированных участках кожного покрова. В отличие от других поражений кожи, они обычно не выглядят красными или опухшими до тех пор, пока их не поцарапают. При повреждении или раздражении папулы воспаляются.
У детей узелки обычно возникают на шее, лице, руках, предплечьях и подмышках. Могут развиваться на любом участке тела, за исключением ладоней и подошв. У взрослых они могут появиться на фоне заболеваний, передающихся половым путем (ЗППП), при этом обычно располагаются на половых органах, ягодицах, внутренней поверхности бедер и нижней части живота.
Сыпь – основной признак моллюска. Папулы имеют некоторые характерные признаки: ·
сначала появляются маленькие пятна размером с булавочную головку;
растут в течение нескольких недель, пока не достигают размера горошины;
папулы мягкие и гладкие и могут иметь небольшую вмятину в центре;
часто узелки безболезненны, но могут вызывать зуд, боль, покраснение и/или небольшой отек;
при механическом повреждении возможно присоединение бактериальной инфекции.
Новообразования могут появляться отдельно или группами. У большинства детей отмечается наличие от 1 до 20 узелков.
Постановка диагноза при контагиозном моллюске

Врачи обычно диагностируют это состояние визуально, осматривая папулы, потому что знают, как выглядит моллюск у ребенка и ни с чем его не спутают.
Если в области гениталий появляются папулы, врачи могут рассматривать инфекцию как ЗППП и проводить дальнейшие исследования. Взрослые, у которых наблюдается контагиозная сыпь генитального моллюска, должны быть обследованы на заболевания, передающиеся половым путем. Чрезвычайно большое количество этих папул может свидетельствовать о скрытом дефиците иммунной системы.
Лечение контагиозного моллюска
Перед тем, как избавиться от моллюсков у детей , следует ознакомиться с основной информацией и проконсультироваться с врачом. Противовирусной специфической терапии не существует. Врачи рекомендуют проводить медикаментозное лечение, несмотря на то, что заболевание является доброкачественным и может самостоятельно регрессировать. Это связано с тем, что MCV-инфекция легко распространяется и может передаваться другим детям.
Папулы при контагиозном моллюске обычно самостоятельно регрессируют через некоторое время. Используется выжидательная тактика.
Удаление контагиозного моллюска у детей осуществляется с помощью малоинвазивных методов, таких как:
криодеструкция жидким азотом или сухим льдом (необходимо несколько аппликаций);
лазеротерапия (избавляет от 90% образований после первой процедуры);
вылущивание (кюретаж) изогнутым пинцетом или кюреткой с дальнейшей обработкой 5% раствором зеленки или йода.
Эти методы могут быть болезненными для пациентов детского возраста. Поэтому врачи могут назначить местную анестезию, чтобы уменьшить дискомфорт.
Медикаментозная терапия имеет несколько альтернативных подходов. Лечения контагиозного моллюска у детей требует индивидуального подбора препаратов , исходя из распространенности процесса, возраста пациента и наличия сопутствующих заболеваний. Неосложненные формы болезни лечатся в амбулаторных условиях. Мази для лечения контагиозного моллюска у детей применяются для прижигания в процессе выдавливания, устранения новообразований. Диссеминированные формы требуют назначения системной терапии противовирусными препаратами на основе интерферона. Основным направлением в консервативной терапии является элиминация возбудителя и деструкция высыпаний.
Наиболее действенным и пригодным средством для лечения моллюска у пациентов детского возраста является гидроксид калия. Предварительная консультация с врачом является обязательной.
Прогноз и меры профилактики при контагиозном моллюске

Болезнь не вызывает серьезных осложнений. У детей со здоровым иммунитетом состояние обычно улучшается само по себе, но на это иногда требуется много времени. Узелки могут находиться на коже несколько месяцев или даже лет, прежде чем пропадут полностью.
В конечном счете исчезают, не оставляя никаких шрамов, если только кожа не была чрезмерно повреждена. В большинстве случаев они исчезают в течение 6–18 месяцев. Дети с ослабленным иммунитетом могут страдать от быстрого ухудшения этого кожного заболевания. В очень редких случаях это состояние может длиться дольше 2 или даже 5 лет.
Профилактика контагиозного моллюска подразумевает:
- соблюдение личной гигиены (мытье рук и пр.);
- исключение контакта с инфицированными людьми;
- использование индивидуальных полотенец и других средств гигиены;
- предотвращение расчесывания и натираний новообразований на кожном покрове.
При появлении папул на коже недопустимо заниматься самолечением. В обязательном порядке следует обратиться к педиатру или дерматологу в клинику «РебенОК» в Москве. В медицинском центре работают специалисты, имеющие большой практический опыт. Они проведут диагностику и рекомендуют, чем лечить контагиозный моллюск у детей , опираясь на вид заболевания и индивидуальные особенности организма пациента.
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна – большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Лишай – это обобщенное название обширной группы кожных заболеваний, спровоцированных грибками (микозами) и вирусными агентами. Эти болезни объединяет схожесть внешних проявлений – пятен, склонных к шелушению. Характерные особенности – различные поражения тела и кожи головы, покрытой волосами, реже ногтевых пластин и слизистых оболочек.
Заболевание вызывает дискомфорт как физический, так и психологический. Лишай представляет небольшие папулезные высыпания на коже, сопровождающиеся зудом и шелушением. Папулы имеют воспалительную природу. Узелковый элемент образуется в слоях кожи, хорошо снабжаемых кровью. Это приводит к появлению небольшой отечности вокруг папулы.
Лишай у детей может вызвать присоединение вторичной инфекции или развитие хронического состояния. При стригущей форме болезни возникает риск необратимого пятнистого облысения. Поэтому следует знать, как выглядит лишай у ребенка и принять необходимые лечебные меры. При появлении первичных симптомов рекомендуется обратиться в клинику «РебенОК» к детскому дерматологу.
Виды болезни
Все виды лишая у детей требуют немедленного лечения. Необходима грамотная диагностика для выбора адекватной терапии. Некоторые виды заболевания излечиваются полностью и не несут в себе опасности. Опоясывающая форма может привести к поражению спинного и головного мозга, а также к дальнейшей инвалидизации.
Заболевания кожи, объединенные в группу «лишай», различаются по симптомам, возбудителям и причинам возникновения. Встречаются у 90% детей различных возрастных групп. Всего насчитывается 7 видов болезней кожи этого типа.
Опоясывающий
Имеет вирусно-герпетическое происхождение. При первом контакте происходит развитие ветряной оспы. На момент выздоровления вирус сохраняется в нервных узлах. Ослабление иммунитета, длительный прием антибиотиков или препаратов гормонального ряда могут активировать вирус.
На фоне опоясывающего лишая появляется опасность развития конъюнктивита, стоматита, неврита глазодвигательного и зрительного нерва. Если происходит поражение глаз, то без своевременного лечения возникает риск потери зрения. Дети с ослабленным иммунитетом подвергаются риску возникновения миелита, энцефалита или менингита.
Линейный (полосовидный)
Причиной развития болезни могут быть невриты периферических нервов. Появляется очаговое высыпание на ногах, руках, иногда на лице или теле. Линейный лишай чаще поражает детей дошкольного возраста. Девочки страдают от этой разновидности болезни в 2-3 раза чаще, чем мальчики. Заболевание хорошо поддается лечению. Продолжительность терапии составляет 2-4 месяца.
Стригущий
Источником стригущего лишая являются грибки микроспорум и трихофитон. Микроспория и трихофития могут поражать лицо, голову, плечи и шею. Этот вид болезни является очень заразным. Передается контактно-бытовым путем. Заразиться можно от кошек, собак, морских свинок, хомячков, кроликов.
У детей со слабым иммунитетом происходит образование гнойного инфильтрата. При заживлении остаются глубокие шрамы. В запущенной стадии этот вид болезни распространяется на все тело, приводит к истощению детского организма. Только врач знает, как распознать лишай у ребенка. Поэтому родители должны быть предельно внимательны, а также своевременно обращаться за помощью.
Этот вид болезни опасен развитием осложнений, особенно со стороны нервной системы. Может сопровождаться лимфаденитом, фолликулитом, пиодермией.
Шиповидный
Заболевание не сопровождается поражением внутренних органов и заметным ухудшением общего состояния. Может протекать десятилетиями. У некоторых больных происходит самостоятельное заживление, без применения лечения.
Розовый
Эритематозно-плоскоклеточный дерматоз или болезнь Жибера имеет вирусную природу. Вирус герпеса 6 или 7 типа провоцирует развитие заболевания. Чаще всего это происходит в весной и осенью. Появляется розовый лишай у ребенка на ноге, на руке или в паху.
Отмечается склонность к рецидиву. Воспаления нет, но есть характерное шелушение. Локализуется по всему телу, за исключением конечностей, а также головы. В основном образуется розовый лишай на спине у ребенка.
Встречается преимущественно у взрослых, детей старше 10 лет. Длительность заболевания составляет от 4 до 6 недель. Спровоцировать может стресс или простуда. Частое раздражение пораженных мест приводит к образованию гнойного инфильтрата. Появляется риск возникновения гидраденита, импетиго, фолликулитов.
Красный плоский
Этот вид лишая встречается реже в 2,5 раза по сравнению с остальными. Локализуется во рту, на слизистых оболочках, предплечьях, голеностопных, лучезапястных суставах в виде плоских бляшек 3-6 мм в диаметре.
По природе возникновения относится к аутоиммунным болезням. Спровоцировать его могут стрессы, гормональные нарушения, воздействие токсинов, а также длительный прием некоторых лекарственных препаратов.
Отрубевидный
Относится к числу наименее агрессивных. Возбудителем является дрожжевой грибок Питироспорум (Pityrosporum), который постоянно обитает на коже человека и активируется при несоблюдении правил гигиены. Часто встречается у детей в подростковом возрасте.
Причины болезни
Каждая форма болезни имеет конкретные причины возникновения. Например, у розового лишая имеется инфекционно-аллергическая природа, у разноцветного и стригущего – грибок, у опоясывающего – вирусы.
Часто причиной появления лишая у детей является контакт с больным человеком или бродячим животным. К возбудителям опасного заболевания относятся вирусы и грибки. Антропофильные возбудители колонизируют на коже человека, зооантропофильные не только на коже людей, но также на шерсти животных. Зона обитания геофильных грибков – почва. Известно, что любой возбудитель лишая может длительное время находиться в организме человека, не проявляя себя до момента воздействия определенных факторов.
Факторы-катализаторы, провоцирующие развитие заболевания:
несоблюдение правил личной гигиены;
плохие экологические условия;
нарушение гормонального фона;
перенесенные вирусные заболевания;
длительный прием некоторых лекарственных средств;
контакты детей с уличными животными;
патологии аутоиммунного характера;
недостаток в организме витаминов, необходимых микроэлементов в результате несбалансированного питания;
перенесенные сопутствующие заболевания;
нарушение функции сальных, потовых желез;
частые стрессы, неврологические расстройства.
Заболеть лишаем можно при посещении образовательных, развлекательных учреждений, в которых не соблюдаются необходимые санитарные меры.
Симптомы и признаки болезни
Лишай у взрослых и детей может проявляться в виде единичных или множественных очагов. Округлые бляшки с четко-выраженными границами имеют чешуйчатую поверхность и возникают в разных частях тела.
Основные симптомы некоторых видов лишая:
Отрубевидный. Возникают симптомы лишая на лице у ребенка, в подмышечных впадинах, груди, шее, спине, плечах. Отрубевидный лишай представляет собой небольшие темные, четко очерченные пятна. Встречаются красновато-коричневые высыпания. Пораженные участки кожи на солнце не темнеют. Сопровождается зудом и сильным потоотделением. Шелушение по внешнему виду напоминает отруби.
Стригущий. Гладкая кожа покрывается возвышающимися четко очерченными красными пятнами с характерными чешуйками серого цвета. На волосистой части головы наблюдаются розовые пятна в области затылка, темени и висков. После образования небольшого шелушения, появляется несколько крупных очагов, диаметр которых достигает 5 см. Постепенно наблюдается отторжение волос, что приводит к образованию залысин. Со временем может начаться зуд, который продолжается, пока активное проявление не станет бессимптомным. Детей со слабым иммунитетом беспокоят головные боли, повышается температура, наблюдается снижение аппетита.
Красный плоский. Сыпь имеет синеватый или красный цвет. Очаги поражения образуются на местах травм (рубцов, ожогов, царапин). Может поражать ногтевые пластины, с образованием борозд, углублений и помутневших участков. Красный плоский лишай на теле у ребенка сопровождается сильным зудом.
Опоясывающий. Локализуется вдоль расположения нервов, на одной стороне тела в виде пузырчатой сыпи с дальнейшим образованием корочки. Наблюдается резкое повышение температуры, зуд, слабость, боль и покалывание в местах, где позже появляются высыпания. Увеличиваются регионарные лимфоузлы. Основным проявлением является боль разного характера. Через несколько дней после первых симптомов появляются заполненные жидким содержимым пузырьки, достигающие в диаметре 0,5 см. Позднее жидкость внутри мутнеет, на месте пузырьков образуются корочки. После них остается легкая пигментация.
Розовый. Первичный очаг представляет собой единичную овальную бляшку ярко-розового цвета размером 2-5 см. Мелкие высыпания диаметром 1-2 см появляются в течение недели. Пятна имеют шелушения в центре и красную окантовку. Сопровождается небольшим зудом.
Линейный. Полоса может быть от 2 до 30 см в длину, шириной 0,5-2 см. Бледно-розовая сыпь иногда не заметна на коже. Имеет вид небольших плоских мелких узелков, покрытых серыми чешуйками. Иногда чешуйки образуют корку коричневого цвета. В местах высыпаний ощущается онемение кожи.
Шиповидный. Сыпь имеет вид мелких папул в форме конуса с характерным шипом на верхушке. Цвет у такого образования неяркий, розово-синюшный. Ороговевшие фолликулярные папулы образуются симметрично в области живота, на сгибах конечностей, ягодицах, шее. Поверхность сыпи может быть покрыта мелкими белыми чешуйками. Пациентов не беспокоят субъективные ощущения. Иногда в области элементов появляется зуд и легкая эритема.
Многие виды лишая имеют схожие симптомы. Появление розового пятна на коже малыша, должно стать поводом для беспокойства. Далее происходит разрастание высыпаний, появляется шелушение и зуд. Как вылечить лишай у ребенка может знать только профильный специалист. Вовремя обратившись за помощью, вам удастся улучшить состояние малыша.
Диагностика болезни
Прежде чем лечить лишай у ребенка, врач рассматривает причины, и устанавливает, к какому виду относится заболевание. Диагностируют детские болезни, относящиеся к группе «лишай», дерматолог, инфекционист или миколог.
Благодаря высоким технологиям и современным методам обследования, специалисты диагностической лаборатории быстро и точно определяют лишай на коже ребенка. Лечение, начатое вовремя – это важный шаг на пути к выздоровлению.
Порядок проведения диагностики:
визуальное обследование поверхности кожи;
специальные пробы (изучение соскоба кожи с помощью светового микроскопа);
бакпосев образца для определения микрофлоры;
осмотр пораженных зон под лампой Вуда.
При подозрении на красный плоский лишай дополнительно назначается биопсия и морфологическое исследование кожи. Отрубевидный тип заболевания определяется с помощью йодной пробы Бальцера. При нанесении йода на кожу, пораженные участки приобретают насыщенный коричневый цвет, здоровая кожа слегка желтеет.
Диагностика опоясывающего лишая предусматривает исследование крови методом ИФА. Ребенок направляется на консультацию к детскому инфекционисту и неврологу. Обязательно проводится дифференцирование лишая от заболеваний со схожими симптомами: экзема, псориаз, гнездная алопеция, корь, краснуха.
Лечение болезни
Появился у ребенка лишай. Что делать? В первую очередь надо обратиться к врачу. Только дерматолог после тщательного обследования может поставить правильный диагноз. Терапия лишая у ребенка проводится в зависимости выраженности симптомов и вида заболевания.
Методы лечения заболевания грибковой природы:
бляшки обрабатываются противогрибковыми мазями;
назначаются системные антимикотики;
применяются противогрибковые шампуни.
Лечение опоясывающего лишая:
назначаются противовирусные лекарственные препараты широкого спектра действия и нестероидные противовоспалительные средства;
проводится дезинфекция зоны очаговых высыпаний специальными средствами, чтобы исключить образование нагноений;
продуктивна физиотерапия (УФ-облучение, криотерапия, лазеротерапия).
выраженный болевой синдром предусматривает рефлексотерапию и новокаиновые блокады.
Методика лечения красного плоского лишая:
определение очагов инфекции, имеющих хронический характер;
исследование ЖКТ (желудочно-кишечного тракта);
выявление заболеваний нервной системы;
сильный зуд снимается антигистаминными средствами;
назначаются седативные препараты.
Высыпания при полосовидном лишае обрабатываются отшелушивающими кремами и мазями. Методы борьбы с шиповидным видом болезни направлены на укрепление иммунитета. Назначаются жирорастворимые витамины.
Терапия детского лишая должна сопровождаться обязательным соблюдением следующих требований:
Регулярная смена постельного, нижнего белья.
Исключение длительного контакта кожных высыпаний с водой.
Регулярная дезинфекция всех предметов личной гигиены.
Обеспечение ребенка гипоаллергенной диетой.
Исключения расчесывания пораженных мест.
Ограничение контакта больного ребенка с другими детьми.
Профилактика лишая
Основной профилактикой заболевания является своевременное, а также грамотное обучение детей правилам личной гигиены. Следует проинформировать ребенка о существовании болезни и обо всех последствиях. Малыш должен иметь представление о том, к чему приводит контакт с бездомными животными.
Главные профилактические правила:
Исключение контакта ребенка с уличными животными.
Наблюдение за состоянием домашнего животного, если у него есть доступ к открытой среде.
Научить ребенка не пользоваться предметами личной гигиены, одеждой, головными уборами других людей.
Быстрая изоляция малыша в случае подозрения на заболевание, оказание немедленной медицинской помощи.
Периодические профилактические осмотры в местах постоянного или временного пребывания детей.
Восстановительные меры: сбалансированное питание, достаточное пребывание на свежем воздухе, умеренная регулярная физическая активность. Важно, сократить пребывание на солнце, так как грибок в тепле быстро разрастается.
Заключение
Важно знать, как и чем лечить детский лишай. Этот процесс занимает много времени и требует терпения. Необходимо придерживаться рекомендаций врача относительно сроков лечения и соблюдения карантина. Не всегда исчезновение внешних проявлений является свидетельством полного выздоровления.
При обнаружении лишая у ребенка, лечение должно проводиться незамедлительно. Последствия самолечения могут быть непредсказуемыми. Не все знают, чем лечится лишай у детей. Неправильное использование лекарственных средств не даст желаемого результата.
Противомикробные препараты при опоясывающем лишае бесполезны, так как у этого вида заболевания герпетическая природа возникновения. Для профилактики рекомендована вакцинация от ветряной оспы.
Неправильное лечение приводит к длительному течению болезни и серьезным осложнениям. Именно поэтому при появлении первичной симптоматики нужно проконсультироваться со специалистом.
Для лечения лишая у детей обращайтесь в медицинский центр «РебенОК» в Москве. У нас работают опытные специалисты, которые изучают анамнез заболевания и назначают лабораторные анализы при необходимости. На основании полученных результатов врач подбирает эффективное лечение.
Юсупова Л.А., Хайретдинова К.Ф. Современный взгляд на проблему красного плоского лишая, 2015 г. [Электронный ресурс]
Дворянкова Е.В., Красникова В. Н., Корсунская И.М. Красный плоский лишай в детской практике, 2018 г. [Электронный ресурс]
Сирак С.В., Ханова С.А, Копылова И.А., Сирак А.Г. Современные принципы комплексной терапии красного плоского лишая, 2013 г. [Электронный ресурс]
Бородавка на локте может появиться у ребенка или взрослого человека. Чаще они возникают у детей, тогда как для взрослых более характерными являются другие локализации: лицо, гениталии, кисти рук.
Гипертрофические бородавки на локтях чаще всего вызваны типами ВПЧ 2, 4 или 7.
Плоские бородавки вызывают типы 3 и 10.
В большинстве случаев эти образования не опасны.
Они могут пройти через несколько лет даже без лечения, так как иммунитет выработает антитела к вирусу и избавиться от него.
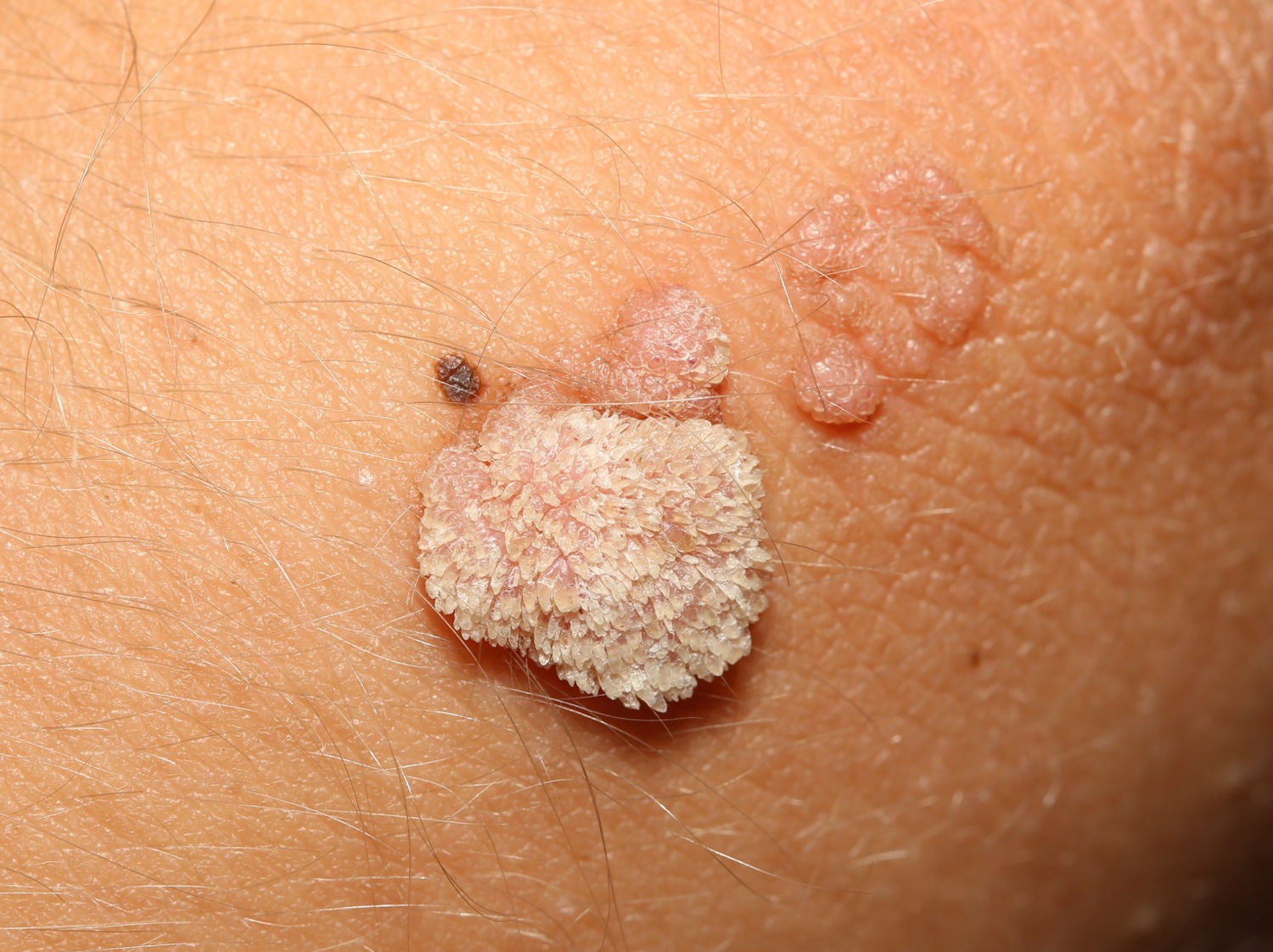
Изредка бородавка перерождается в плоскоклеточный рак кожи.
Если пациент обращается через 2 года и более после её появления на локте, обязательно проводится биопсия для исключения злокачественного перерождения.
Бородавки на локтях у ребенка
У детей бородавки намного чаще встречаются в нетипичных зонах.
В процессе игр они контактируют между собой самыми разнообразными частями тела.
Поэтому вирусы способны поражать любые участки кожи.
Бородавки могут появляться в самых разнообразных местах.
Но для инфицирования кожных покровов вирусом папилломы, на них должны быть микроповреждения.
На локтях часто бывают микротрещины кожи.
Там у детей появляются ссадины, царапины.
Это входные ворота для папилломавирусной инфекции.
Чтобы вирус мог внедриться в кожу, он должен проникнуть в базальные клетки эпителия.
Репликация происходит в многослойном плоском эпителии.
Пик заболеваемости бородавками приходится на возраст 12-16 лет.
Для детей инкубационный период может быть меньше, чем для взрослых.
Он составляет от 1 до 6 месяцев.
Как выглядят бородавки на локтях у ребенка, зависит от того, каким типом вируса он заразился.
Всего существует более 150 типов, которые способны поражать человека.
У ребенка бородавка может быть удалена в клинике.

Если же её не удаляют, то в большинстве случаев образование самопроизвольно регрессирует в среднем через 2 года.
Изредка бородавки на локтях существуют постоянно, и даже могут увеличиваться в размерах.
Это возможно у детей с иммунодефицитными состояниями.
Признаки бородавки
Бородавка с виду похожа на множество других образований, которые могут появляться на локтях.
Но она имеет некоторые отличительные признаки, по которым врач способен понять, что это именно бородавка, а не что-либо другое.
Какие они могут быть:
- серые
- коричневые
- полукруглые
- шершавые
- ороговевшие
У детей они появляются очень часто не только на локтях, но также на коленях, подошвах и возле ногтей.
Отличительной особенностью бородавки является множество черных точек на её поверхности.
Они представляют собой закупоренные тромбами мелкие капилляры.
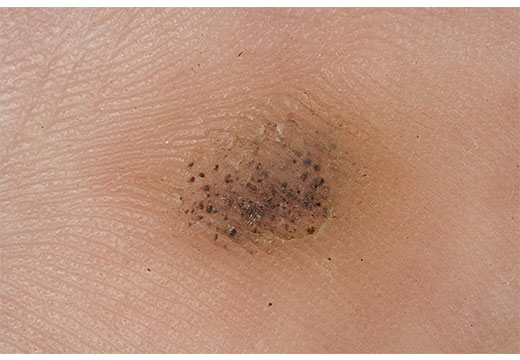
Иногда формируются нитеобразные бородавки.
Это пальцеобразные выступы, которые могут иметь телесный цвет.
Располагаются на узком или широком основании.
У детей часто встречаются плоские бородавки на локтях.
Они обычно появляются на месте ссадины.
Выглядят как розовые, желтые или коричневые папулы.
Они минимально возвышаются над уровнем кожных покровов или располагаются вровень с ней.
Бородавки имеют высоту не более 1-3 мм.
На локте может появиться как одно образование, так и сразу несколько.
Плоские бородавки обычно распространены по всей зоне повреждения кожи.
Например, если на локте была царапина, они расположены линейно.
Никаких субъективных ощущений плоские бородавки не дают.
Но они плохо поддаются консервативному лечению и длительное время не проходят.
Может ли из бородавки развиться рак кожи?
ВПЧ – одна из вероятных причин рака кожи.
Это одна из наиболее часто встречающихся в мире злокачественных опухолей.
По данным ВОЗ, она занимает 5 место по распространенности в мире среди онкологических патологий.
Ежегодно регистрируется более 1 миллиона новых случаев.
Но большинство ВПЧ-ассоциированных опухолей появляются на:
- голове и шее
- гениталиях
- возле ногтей
При локализации бородавки на локте теоретические шансы перерождения в злокачественную опухоль есть.
Но они настолько низкие, что большинством врачей не принимаются во внимание.
Основные из них:
- существование бородавки на одном месте более 2 лет
- её рост
- появление изъязвления или другие патологические изменения
В большинстве случаев бородавки на конечностях вызваны неонкогенными типами папилломавируса.

Поэтому перерождение в рак кожи маловероятно.

Клинический случай №109
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием дерматолога | 900.00 руб. |
Диагностика бородавки на локте
При появлении бородавки на локте диагностические процедуры в большинстве случаев не требуются.
Такую бородавку можно удалить, даже не сдавая никаких анализов.
В некоторых ситуациях, которые перечислены выше, врач может порекомендовать гистологическое исследование образования.
В таком случае его стоит удалить хирургическим или радиоволновым методом, либо с помощью электрокоагуляции.
Удаленная бородавка отправляется в лабораторию для исследования, в ходе которого выяснятся, нет ли признаков злокачественного перерождения.
Если на локтях появляются слишком крупные или множественные кожные образования, врач может порекомендовать сделать иммунограмму.
Это анализ крови на показатели иммунной системы.

Обычно неблагоприятное течение папилломавирусной инфекции указывает на иммунодефицит.
По результатам иммунограммы иммунолог может назначить лечение.
В течение нескольких месяцев оно улучшит показатели иммунной системы.
Часто такая терапия приводит к излечению папилломавирусной инфекции.
Как удаляют бородавки на локтях?
Существует множество способов удаления бородавок.
Наибольшее распространение получили физические методы.
Они самые быстрые и эффективные.
Применяются:
- криотерапия
- лазерное удаление
- радиоволновое удаление
- электрокоагуляция
- хирургическое иссечение
Альтернативные способы борьбы с бородавками:
- цитотоксическое лечение – применение мазей от бородавок, длится несколько недель и не гарантирует положительный результат;
- химическая коагуляция – самый простой и недорогой метод, но не всегда эффективный и не самый безопасный (возможны ожоги окружающей кожи и формирование рубцов).
✔ Криотерапия
Бородавку на локте часто удаляют жидким азотом.
Но эта методика может применяться лишь при образованиях маленького размера.

Она недорогая, в большинстве случаев эффективная, но обладает рядом недостатков.
Суть метода:
- Врач прикладывает к бородавке тампон с жидким азотом.
- На образование воздействует температура до минус 196 градусов.
- Жидкость в клетках замерзает.
- При оттаивании образуются кристаллы, которые разрывают клеточные мембраны.
- Ухудшается кровообращение в зоне воздействия.
- Бородавка отмирает.
- После заживления отрастает молодая кожа.
Основные минусы процедуры:
Но есть и преимущества:
- Криодеструкция – бескровная процедура.
- Большинству пациентов не нужна анестезия.
- Удаление жидким азотом недорого стоит.
- Процедура доступна в любой клиники, так как не требует специального оборудования.
Криодеструкция может выполняться по разным методикам.
Иногда это одна аппликация жидкого азота.
Продолжительность её составляет от 10 до 60 секунд.
Чаще делают два цикла замораживания и размораживания.
В этом случае меньше риск, что бородавка будет удалена не полностью.
В то же время снижается вероятность образования рубца на локте.
Время аппликации снижается.
Оно составляет от 10 до 30 секунд.
После криодеструкции в зоне воздействия холода через несколько дней появляются пузырьки и изъязвления.
Срок заживления – до 2 недель.
✔ Лазер
Лазером могут быть удалены бородавки средних размеров.

Это болезненная процедура, поэтому она проводится с анестезией.
В область воздействия делается укол тонкой иглой.
После введения анестетика чувствительность кожи локтя полностью исчезает.
Врач может удалять бородавку лазером, а пациент при этом ничего не чувствует.
После того как действие анестезии прекращается, боли нет.
Суть метода:
- Вводится анестетик в основание бородавки.
- Врач выпаривает образование лазером – оно полностью разрушается.
- На поверхности кожи локтя образуется плотная белая пленка.
- После отхождения корочки открывается нормальная здоровая кожа.
Преимущества лазера:
- Эффективность, близкая к 100%: врач удаляет бородавку под контролем зрения, полностью контролируя этот процесс.
- Рана получается стерильной, так как лазер уничтожает всех бактерий – инфекционные осложнения не развиваются.
- После лазерного воздействия рана быстро заживает.
- Нет боли и воспаления кожи локтя после процедуры.
- Рану закрывает плотная фибриновая пленка – она препятствует инфицированию и обеспечивает регенераторные процессы.
- Мгновенная коагуляция сосудов позволяет врачу работать в сухом операционном поле (кровь не вытекает из сосудов и не препятствует обзору, позволяя полностью удалить бородавку под зрительным контролем).
Но есть и недостатки:
- Лазер не подходит для удаления крупных бородавок.
- Не остается материала для биопсии, так как образование разрушается полностью.
✔ Электрокоагуляция и радиоволновое удаление
Оба метода используют электрический ток.

Радиоволновой метод считается более совершенным, так как используются электромагнитные волны высокой частоты.
В отличие от низкочастотных, они не нагревают окружающие ткани.
Радиоволна может применяться как для разрушения бородавки на локте, так и для иссечения.
Поэтому с её помощью можно удалять образования любого размера.
Для радиоволнового метода характерны те же самые преимущества, что и для лазера.
К тому же, после радиоволнового воздействия можно ушить рану.
Поэтому при необходимости даже крупная бородавка может быть иссечена и отправлена на гистологическое исследование.
Системное лечение бородавок
При появлении бородавок на локтях их можно легко удалить.
Но у 30% пациентов они появляются повторно.
Для предотвращения рецидива, а также для профилактики осложнений (в том числе плоскоклеточного рака кожи), пациенту назначают системную терапию.
Бородавки часто появляются, увеличиваются в размерах и количестве, рецидивируют после удаления у людей со сниженным иммунитетом.
К тому же сама папилломавирусная инфекция негативно сказывается на состоянии иммунной системы.
Поэтому важно не только удалить бородавку на локте – это лишь симптом заболевания – но и удалить вирус из организма.
Для этого используют разные препараты:
Многочисленные исследования показывают, что такой подход увеличивает эффективность терапии и снижает риск повторного появления бородавок на локтях.
Как избавиться от бородавки на локте в домашних условиях?
Некоторые люди пытаются избавиться от бородавки самостоятельно.
Это возможно, но весьма рискованно.
Сразу стоит сказать, что большинство методов, которые вам рекомендуют в интернете, неэффективны, небезопасны или болезненны.
В том числе:
- заговоры;
- перевязывание нитками;
- воздействие на образование яблоком, чистотелом, льдом, картофелем, рябиновой кашей и т.д.;
- обработка перекисью водорода, уксусной кислотой, йодом, спиртом.
Реальные способы, как можно избавиться от бородавки дома:
- купить в аптеке подофиллотоксин (Кондилин) и наносить его в течение нескольких недель, с перерывами, по указанной в инструкции схеме;
- купить в аптеке Солкодерм или аналогичное ему средство и удалить бородавку химическим методом (препарат опасен и предназначен исключительно для врачебного применения);
- купить в аптеке криосистему для домашнего удаления бородавок жидким азотом (например, Вартнер Крио).
Нужно понимать, что домашние способы удаления образований на локте менее надежны и не всегда безопасны.
О Вартнере Крио в интернете опубликованы сотни отрицательных отзывов.
Он вызывает обморожение и воспаление кожи, но часто не позволяет избавиться от бородавки.

Воздействовать на локоть концентрированными растворами щелочей и кислот небезопасно.
Потому что расположение неудобное, вы можете обжечь здоровую кожу.
У некоторых следы остаются на всю жизнь, которая создают ещё больший эстетический дефект, чем сама бородавка.
Наиболее безопасный метод – цитотоксический.
Он не всегда эффективен, но иногда человеку действительно удается удалить таким способом небольшого размера бородавку на локте.
Продолжать использование препарата нужно до полного её исчезновения, но не более 5 недель.
Если за этот срок бородавка не исчезла, стоит воспользоваться другим, более действенным способом.
Домашнее удаление имеет некоторые недостатки:
- у вас нет опыта, поэтому процедура может быть выполнена неправильно, что снижает её эффективность;
- слишком длительное воздействие химического вещества или жидкого азота на бородавку может привести к повреждению глубоких слоев кожи и формированию рубцов;
- даже при не очень рельефных, но при этом обширных по площади рубцовых изменениях кожи может нарушиться функция локтевого сустава;
- бородавки часто не удаляются полностью или рецидивируют;
- химическими веществами люди часто обжигают расположенную рядом с бородавкой кожу, и следы могут остаться на всю жизнь.
Бородавка на локтях: куда обратиться?
Если у вас на локтях появились бородавки, приходите в нашу клинику.
Вас осмотрит опытный врач-дерматолог.
Обычно одного только осмотра достаточно, чтобы понять, является ли образование на коже бородавкой.
При необходимости у нас могут быть выполнены диагностические исследования для оценки риска злокачественного перерождения и оценки состояния иммунитета.
В большинстве же случаев бородавку можно удалить без дополнительных анализов.
По показаниям мы направляем материал в лабораторию для гистологического исследования.
При выявлении признаков нарушенного иммунитета может быть выполнена иммунограмма.
У нас работает врач-иммунолог, который подберет эффективное противовирусное и иммуномодулирующее лечение.
Комплексная терапия позволит вам не только избавиться от бородавки на локте, но и не допустить повторного её появления.
При появлении бородавок обращайтесь к автору этой статьи – дерматологу в Москве с многолетним опытом работы.
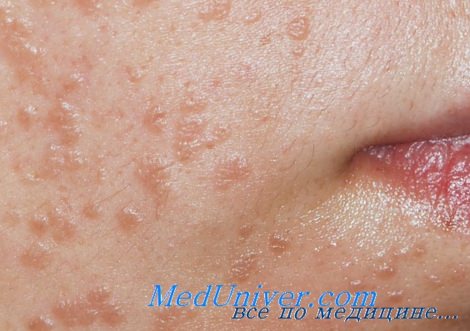
а) Пример из истории болезни. У 16-летней девушки, обратившейся к врачу, отмечаются множественные плоские очаги на лбу. Высыпания начались с нескольких очагов, распространившихся за последние три месяца. Были диагностированы плоские бородавки, и в качестве начальной терапии назначен имиквимод местно.
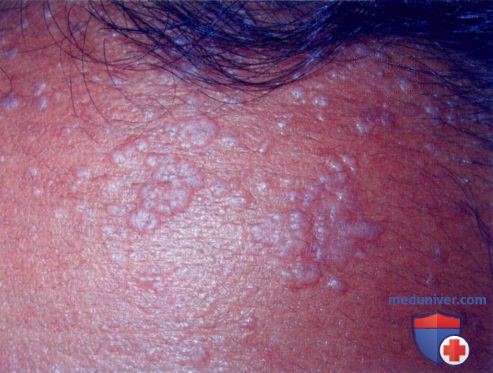
Плоские бородавки на лбу у пациентки
б) Распространенность (эпидемиология):
• Плоские (ювенильные, юношеские) бородавки (verruca plana) чаще всего встречаются у детей и молодых взрослых.
• Плоские бородавки - самая редкая форма бородавок, но в случае возникновения они обычно бывают многочисленными.
в) Этиология (причины), патогенез (патология):
• Как и остальные типы бородавок, плоские бородавки вызываются вирусом папилломы человека (ВПЧ).
• Плоские бородавки могут распространяться линейно после расчесов или травмы, например, в результате бритья.
• Лечение плоских бородавок особенно проблематично, поскольку они существуют длительно, расположены обычно на косметически значимых участках и устойчивы к терапии.
Плоские бородавки на щеке Плоская бородавка при увеличении. Обратите внимание на типичную маленькую папулу с уплощенной поверхностью Плоские бородавки над коленным суставом у молодой женщины, которые, возможно, распространились во время бритья ног
г) Клиника плоских бородавок. Множественные мелкие папулы с уплощенной поверхностью розового, светло-коричневого или светло-желтого цвета.
д) Типичная локализация на теле. Плоские бородавки обычно наблюдаются на лбу, вокруг рта, на тыльной стороне кистей, а также на участках сбривания волос, таких как нижняя часть лица у мужчин и голени у женщин.
е) Анализы при заболевании. Хотя биопсия обычно не требуется, при необходимости диагноз можно подтвердить, исследовав биоптат, полученный методом тангенциального иссечения.
ж) Дифференциальная диагностика плоских бородавок:
• Папулы с плоской поверхностью, которые можно принять за плоские бородавки наблюдаются при плоском лишае. Необходимо выявить характерные признаки плоского лишая, такие как симметричное расположение элементов, лиловый оттенок окраски и сетчатые очаги на слизистой полости рта (полосы Уикхема - сетчатый тонкий белый рисунок на очагах). Типичное расположение очагов плоского лишая иное, чем плоских бородавок. Наиболее характерные места поражения - лодыжки, запястья и спина.
• Очаги себорейного кератоза имеют более темную пигментацию и выглядят как «насаженные» или «наклеенные» образования, при внимательном рассмотрении заметны «роговые кисты».
• Плоскоклеточная карцинома подозревается, если наблюдается неравномерный рост, пигментация, изъязвление очагов или резистентность к терапии, особенно при локализации образования на открытых воздействию солнца участках и при иммунодефицитпых состояниях.
Плоские бородавки Плоские бородавки
з) Лечение плоских бородавок:
• Специфической противовирусной терапии, которая бы воздействовала на ВПЧ, в настоящее время не существует.
• Вариантами лечения плоских бородавок являются салицилаты, 5 фторурацил, криотерапия или третиноин.
• Лечение местными препаратами салициловой кислоты в форме жидкости или пластыря является наиболее эффективным для всех типов бородавок. Согласно данным, полученным в пяти плацебоконтролируемых исследованиях, успех был достигнут в 73% случаев. Применяется четыре курса лечения. Салициловая кислота более приемлема для лечения очагов на ногах, чем на лице.
• При плоских бородавках может применяться 5-фторурацил (крем Efudex 5%, Flouroplex 1%). Крем наносится на пораженные участки два раза в день в течение 1-5 недель. Поскольку препарат вызывает повышенную фоточувствительность, в период лечения необходима защита от воздействия солнечного излучения. После применения препарата иногда остается стойкая гипо- или гиперпигментация, но эту нежелательную реакцию можно свести к минимуму, используя аппликатор с ватным наконечником для точного воздействия на очаг, устраняющего захват прилегающих участков.
• Также при плоских бородавках может применяться криохирургия. Участки, подвергнутые криотерапии, как правило, хорошо заживают, и дополнительной анестезии не требуется, что важно, когда плоские бородавки занимают большую площадь. Жидкий азот подается до тех пор, пока границы шарика заморозки не превысят пределы очага на 1-2 мм: при плоских бородавках для этого обычно требуется 5-10 секунд. В зонах заморозки могут наблюдаться гипонигментация, потеря волос и разрушение потовых желез. Методика проведения и реакция на лечение те же, что и при обычных бородавках.
• Еще один метод терапии - применение крема третиноина в концентрациях 0,023%, 0,05% или 1,0%. Препарат наносится перед сном на весь пораженный участок. Частоту применения подбирают индивидуально, добиваясь легкого мелкого шелушения и эритемы. Важно обеспечить защиту от солнца. Лечение может потребовать нескольких недель или месяцев, в конце концов, оказавшись неэффективным. В поддержку этого метода не найдено ни одного опубликованного исследования.
и) Консультирование врачом пациента:
• Чтобы предотвратить распространение бородавок, пациенты не должны прикасаться к очагам и расчесывать их.
• Для профилактики распространения бородавок бритвы, которыми пользуются в области очагов, не должны применяться на здоровой коже или другими людьми.
к) Наблюдение пациента врачом:
• Для оценки эффективности лечения необходимо запланировать повторную встречу с пациентом через 2-3 недели после окончания курса лечения.
л) Список использованной литературы:
1. Williams Н, Pottier A, Strachan D. Are viral warts seen more commonly in children with eczema? Arch Dermatol. 1993;129:717-720.
2. Gibbs S, Harvey I.Topical treatments for cutaneous warts. Cochrane Database of Systematic Reviews 2006, Issue 3. Art. No.: CD001781. DOI: 10.1002/14651858.CD001781. pub2.
3. Lockshin NA. Flat facial warts treated with fluorouracil. Arch Dermatol. 1979;115:929-1030.
4. Lee S, Kim J G, Chun SI.Treatment of verruca plana with 5% 5-fluorouracil ointment. Dermatologica. 1980; 160:383-389.
5. Culler K, Kagen MH, Don PC, McAeer P,Weinberg JM.Treatment of facial verrucae with topical imiquimod cream in a patient with human immunodeficiency virus. Acta Derm Venereol. 2000;80:134-135.
6. Kim MB.Treatment of flat warts with 5% imiquimod cream, 1 Eur Acad Dermatol Venereol 2006;20( 10): 1349— 1350,
7. Schwab R A, Elston DM.Topical imiquimod for recalcitrant facial flat warts. Cutis. 2000;65:160-162.
Читайте также:

