Какая мазь от шишек на пятках
Обновлено: 28.04.2024
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте.
Это ахиллобурсит - воспаление синовиальной сумки в области ахиллого сухожилия.
Хороший эффект дает блокада с дипроспаном в область бурсы. С этой целью необходимо обратиться к травматологу или хирургу

Также можно начать приём таб. Найзилат 1т2р.д 14дн, местно диклофенак гель 2р.д, фиксация голеностопного сустава эластичным бинтом. Ультразвук с гидрокортизоновой мазью1 %14 процедур.
В плановом порядке :рентген голеностопного сустава.
Будьте здоровы!


Это много ! Там уже сформировавшаяся киста , - гигрома и радикально изменить ситуацию можно только проводя операцию! Нужно иссекать её !
Это не тяжелая операция , выполняется под местным обезболиванием за 15 - 20 минут !
А консервативное лечение может лишь незначительно изменить ситуацию, но это не решение проблемы !
Обратитесь к опытному хирургу очно и всё будет хорошо !
Удачи Вам !

Это выход синовиальной жидкости суставной в околосуставное пространство. Правильно было бы сделать УЗИ сустава, Я возможно там можно будет обойтись бинтованием и аспирацией содержимого шприцем, или блокадой. Пока можно будет попробовать туго бинтовать это место но, но диагноз В любом случае нужно поставить при очном осмотре

Здравствуйте. Это ахиллобурсит. Необходимо сходить к хирургу поликлиники или травматологу. Он сделает блокаду с дипроспаном, ей сразу будет легче

Здравствуйте стоит сделать рентген стопы и по возможности узи мягких тканей данной области. Посетить хирурга с результатом. Возможно можно прооперироватт данное образование. Будьте здоровы.

Здравствуйте.
Если образование плотное, то рентген и УЗИ делать просто необходимо.
Это для того чтобы определиться с диагнозом.
Фото то мы видим, а вот потрогать не можем. Поэтому с обследованием надо посетить травматолога.
Ну а дальше по ситуации назначит лечение.
Здоровья Вам
Что такое пяточный бурсит?
Ахиллово сухожилие - самое большое сухожилие в теле человека. Это анатомическое образование, которое прикрепляет икроножные мышцы к пяточной кости, особо уязвимо для травм из-за ограниченного кровоснабжения и комбинации сил, воздействующих на сухожилие.
Пяточный бурсит, или ахиллобурсит - болезненное воспаление плоской наполненной жидкостью сумки (бурсы), которая обеспечивает амортизацию и снижает трение в областях, где кожа, мышцы, сухожилия и связки трутся о кости при движении.
Воспаление может развиваться в бурсе между кожей задней части пятки и ахилловым сухожилием - это, так называемый, задний пяточный бурсит, или перед местом прикрепления ахиллова сухожилия к пяточной кости - передний бурсит.
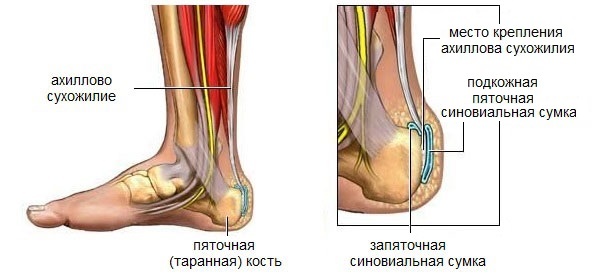
О причинах патологии и о том, как лечить бурсит пятки вы узнаете из этой статьи.
Рис. 1 Ахиллово сухожилие
Причины бурсита пятки
Пяточный бурсит возникает в результате падения или ушиба, или имеет постепенное начало из-за повторяющихся травм бурсы при обычной физической активности - беге, а также в результате чрезмерной нагрузки.
Причины бурсита пятки:
- Перетренированность у спортсменов. Чаще всего бурсит развивается у легкоатлетов при чрезмерном увеличении дистанции бега или интенсивности тренировок.1
- Тесная или плохо сидящая обувь - создает чрезмерное давление на заднюю часть пятки.
- Деформация Хаглунда (костный нарост на задней части пяточной кости).
- Изменение оси сустава. Смещение оси подтаранного сустава (с точки зрения его отклонения от вертикальной оси) по отношению к ахиллову сухожилию может привести к асимметричной силовой нагрузке на сухожилие, нарушающей нормальную биомеханику сустава, что создает предпосылки для воспаления бурсы.3
- Сопутствующие заболевания. Системные болезни, сопровождающиеся поражением суставов, такие как подагра, ревматоидный артрит, серонегативные спондилоартропатии, способствуют развитию воспаления и в окружающих сустав тканях.
Обувь, которая резко сужается внутрь к задней части пятки - например, туфли на высоком каблуке или туфли-лодочки, также провоцирует или ухудшает деформацию Хаглунда, что способствует развитию заднего бурсита ахиллова сухожилия.
Факторы, предрасполагающие к развитию ахиллобурсита:
- плохая гибкость (особенно икроножных мышц)
- мышечная слабость
- тугоподвижность суставов, особенно голеностопного, подтаранного или суставов стопы
- костные аномалии пяточной кости
- не соответствующая уровню физической подготовки человека или чрезмерная тренировка
- недостаточная разминка или периоды восстановления после занятий спортом
- неадекватная реабилитация после перенесенной ранее травмы ахиллова сухожилия
- нарушения равновесия или стабильности позвоночника
- лишний вес
Симптомы бурсита пятки
Боль. Наиболее частый симптом пяточного бурсита - боль вокруг места прикрепления ахиллова сухожилия к кости. С началом нагрузки на ногу, такой, как ходьба или бег, зона воспаления начинает болеть, но симптом уменьшается по мере продолжения нагрузки.
Нарушения ходьбы. Часто присоединяется хромота, а ношение обуви со временем может становиться все более болезненным.
Внешние признаки. В зоне воспаления образуется значительная припухлость и покраснение.
Дополнительные симптомы могут включать:
- скованность голеностопного сустава
- мышечный спазм
- проблемы с равновесием
- уменьшенный диапазон движения в стопе
Если бурсит развивается из-за других заболеваний, симптомы появляются постепенно. В задней части пятки нарастает боль, отек и повышение температуры над местом поражения. Становится трудно ходить и носить обувь. На тыльной стороне образуется слегка красное опухшее болезненное пятно. При увеличении воспаленной сумки припухлость распространяется и сбоку по обеим сторонам пятки.
Диагностика
Диагностика основывается, как правило, на сборе анамнеза и осмотре врача.
Анамнез. Факты, которые важны при постановке диагноза пяточного бурсита, это:
- Характеристики обуви - например, ношение туфель на высоком каблуке или плотной спортивной обуви.
- Любые недавние изменения в обуви - новая спортивная обувь, переход от плоской подошвы к высоким каблукам или от кроссовок к спортивным балеткам или бутсам.
- Односторонний или двусторонний процесс - основное хроническое заболевание с артритом обычно протекает с бурситом пятки левой ноги и одновременно правой, тогда как изолированный бурсит чаще односторонний.
- Особенности физической активности - расстояния, виды нагрузок, периодичность занятий спортом.
Лабораторные анализы. Если бурсит нельзя объяснить местными факторами, например, плохо сидящей обувью или частым бегом, или если есть системные признаки ревматологических поражений, применяются специальные исследования, такие как определение в крови:
- уровня мочевой кислоты (подагра)
- ревматоидного фактора (ревматоидный артрит)
- скорости оседания эритроцитов (СОЭ) и С-реактивного белка - при других воспалительных поражениях суставов.
Методы визуализации
- Рентгенография используется для подтверждения диагноза, а также для выявления переломов, деформаций костей, остеопороза.
- Магнитно-резонансная томография - иногда применяется для определения, находится ли воспаление в подкожном пространстве, подсухожильной бурсе или же в самом сухожилии, однако рутинно этот метод обследования обычно не назначается.
- Ультразвуковое исследование бурсы - может быть потенциально полезным инструментом для диагностики патологии ахиллова сухожилия.
К какому врачу обратиться
Обычно с первичными жалобами пациенты обращаются к ортопеду-травматологу, хирургу или ревматологу. Врач, заподозрив пяточный бурсит или его вторичную природу, назначит дополнительное обследование и направит на консультацию к смежным специалистам.
Оценка состояния пациента с пяточным бурситом проводится каждые 4-6 недель, пока симптомы полностью не исчезнут или не будут находиться под адекватным контролем.
Основные методы лечения
Острая фаза заболевания
- Устранение раздражающего фактора - замена обуви, функциональный покой.
- Холод на область задней части пятки и голеностопного сустава и контрастные ванночки - несколько раз в день по 15-20 минут.
- Постепенное прогрессивное растяжение ахиллова сухожилия - может помочь уменьшить сдавление сумки.
- Прием нестероидных противовоспалительных средств уменьшает отек, воспаление и боль.
- Инъекции кортикостероидов в область бурсы применяются для устранения воспалительного процесса, но имеют риск спровоцировать разрыв ахиллова сухожилия.
- Микротоки на область воспаления.
Упражнения на растяжение
Упражнения на растяжение ахиллова сухожилия выполняются при установке пораженной ступни на пол и наклоне вперед к стене до тех пор, пока не почувствуется легкое натяжение по задней поверхности пятки и голеностопного сустава.
Растяжка сохраняется в течение 20-60 секунд, затем следует расслабление.
Для получения максимальной пользы от программы лечебно-восстановительной физкультуры, следует повторять несколько растяжек за 1 подход несколько раз в день. При этом нужно избегать баллистических (резких, с подергиваниями) растяжек, чтобы не спровоцировать клиническое обострение.
Если человеку, и особенно спортсмену, приходится снижать уровень активности на фоне лечения бурсита, стоит рассмотреть альтернативные виды занятий для поддержания спортивной формы, такие как плавание, аквааэробика и другие водные упражнения.
Фаза восстановления
На этапе восстановительного лечения следует продолжать физиотерапию и физические упражнения с постепенным увеличением активности.
Частичная иммобилизации в деротационном сапоге или гипсе на 4-6 недель возможна, если симптомы устойчивы к другим видам лечения.
Хирургическое лечение
Хирургического вмешательства применяется при значительном сохранении или прогрессировании симптомов пяточного бурсита, несмотря на консервативную терапию.
Хирургические методы включают:
- Удаление деформации Хаглунда
- (например, удаление заднего верхнего выступа пяточной кости)
- Удаление воспаленной бурсы
- Удаление ахиллова сухожилия
- Сшивание разрыва или отрыва ахиллова сухожилия
- Эндоскопическое удаление воспаленной бурсальной ткани и резекция выступающей кости.
Последствия и прогноз
Хроническая боль. Боль в задней части пятки при бурсите может стать хронической и прогрессирующей, что приведет к хромоте - “анталгической походке” - и снижению спортивных результатов.
Повреждение сухожилия. Разрыв ахиллова сухожилия может быть вторичным по отношению к хроническому воспалению и/или вследствие инъекции кортикостероидов.
У большинства пациентов с пяточным бурситом сочетание местного лечения, прием противовоспалительных и обезболивающих препаратов, упражнения для растяжения ахиллова сухожилия и модификации обуви оказывается достаточным для устранения обострений бурсита.
В целом, у пациентов со стойкими симптомами, не поддающимися лечению консервативными методами, хирургическая коррекция является эффективным решением проблемы.
Спортсмены с пяточным бурситом могут вернутся без ограничений к занятиям своими видами спорта после того, как будет очевидно:
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый день
Нужно сделать рентген пяточной кости
Сдать общий анализ крови,срб ,мочевую к—ту .
В качестве помощи можно принимать намесил порошок 1 пакет 1 р/д 7 дней

Екатерина, добрый вечер!
-У Вас болит именно это образование или болит в области подошвенной поверхности стопы?
-болит при нагрузке или и в покое тоже?
-когда появилось образования, была ли травма?
-шишечка Ваша твердая как костная структура или плотно-эластичная? Подвижная или нет?
Надежда, болит при ходьбе, иногда прям даже когда лежу дёргает немного, она знаете не твёрдая, но и не подвижная туда сюда не ходит, травм не было, уже вот год эта шишка, но за последний месяц стала вот она какая то больше увеличалась!
Надежда, а что это может быть ? Мне кажется что у меня болит стопа вот от этой шишки, а именно прям вот пятка остальная часть стопы не болит

Екатерина, шишечка может оказаться фибромой(доброкачественное образование из соединительной ткани).
Расположена она в таком месте, что постоянно подвергается трению и травматизации, поэтому лучше сделать узи данного образования для подтверждения диагноза. И если это фиброма удалите ее под местной анестезией с последующим гистологическим исследованием, дабы она Вам больше не приносила никакого дискомфорта.
Но болит так сильно врядли она.
Скорее всего у Вас либо пяточная шпора, либо подпяточный фасциит.
Для подтверждения шпоры нужно выполнить рентген данной стопы в боковой проекции.
В домашних условиях пока до очного осмотра рекомендую Вам:
-Найз по 1т*2р в день 5 дней после еды, если есть проблемы с желудком, то под защитой омепразола.
-компрессы с раствором Димексид(развести лекарство с водой в соотношении 1:4, ложка лекарства:4 ложки воды, смочить марлю и прикладывать к больному месту на 30-60 мин). При хорошей переносимости можно 2р в день.
-подпяточник (либо купить , либо смастерить самой из паралона)
Это то, что можно делать дома.
Далее лечение можно скорректировать(добавить физиотерапию ) в зависимости от результата обследования.
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Мазь продолжать пока болят. Ультразвук конечно лучше на обе конечности. Можно дополнить курсом нпвс пероральных типа найза и омепразол обязательно. Так же нужна удобная обувь и ногам покой. А так в целом лечение правильное.



Здравсивуйте!
Брлит не нарост на пятке, а утолщенная и воспаленная подошвенная фасция.
Не и надо лечить- убирать воспаление.
Единсивеннвый реально эффективный способ- серия блокад с дипроспаном.Там, где еше есть нецифровые рентгенаппараты- можно попробовать договориться о сеансе рентген- терапии.
К этому- ношение стелек, ванночки с морской солью, нпвс внутримышечно- ксефокам 8 мг 10 иньекций

Здравствуйте.
Боль в области пяточных костей по причине пяточных шпор-это плантарный фасциит.
Самый радикальный и действительно верный способ избавиться от проблемы - увт(ударно-волновая терапия).
Но сначала надо попробовать полечиться консервативно :- сделать плантографию и подобрать индивидуальные ортопедические стельки на постоянное ношение,
-носить удобную мягкую обувь
-местно димексид гель +Диклофенак гель 2р.д 10дн
-ультразвук с гидрокортизоном 14р на обе пятки
-т мелоксикам 7.5 2р.д 10дн с омепразолом 20мг 2 р д.
-блокады в болевые точки с дипроспаном, до 3х ращ. При выраженном болевом синдроме.
Будьте здоровы!


Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саковича Никиты Валерьевича, ортопеда со стажем в 9 лет.
Над статьей доктора Саковича Никиты Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
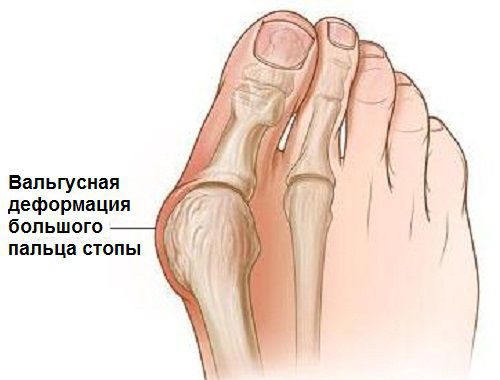
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
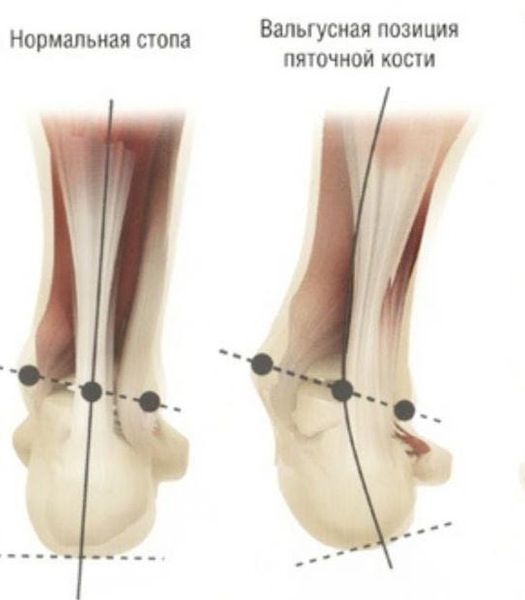
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность; [10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной. [15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца; [13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок; [9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
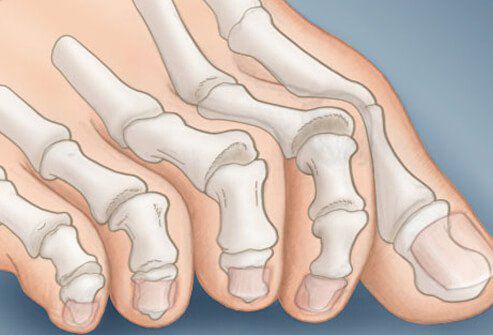
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
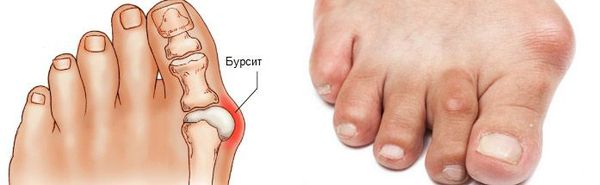
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
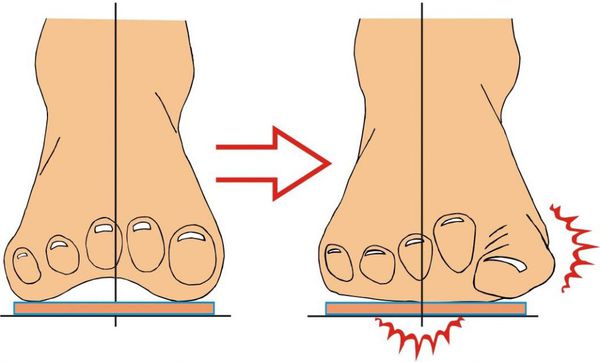
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
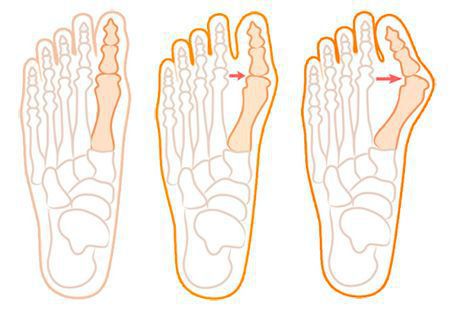
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм. [2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине. [7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
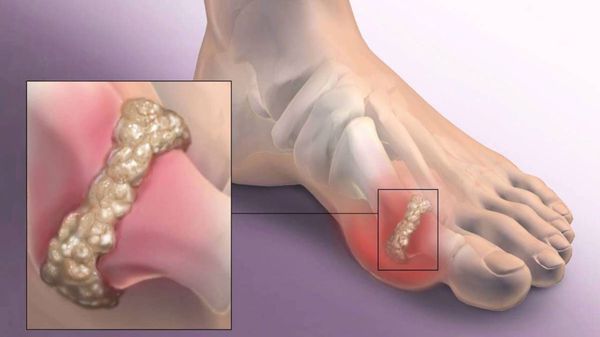
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
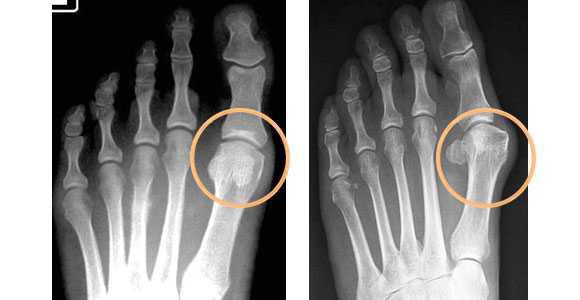
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
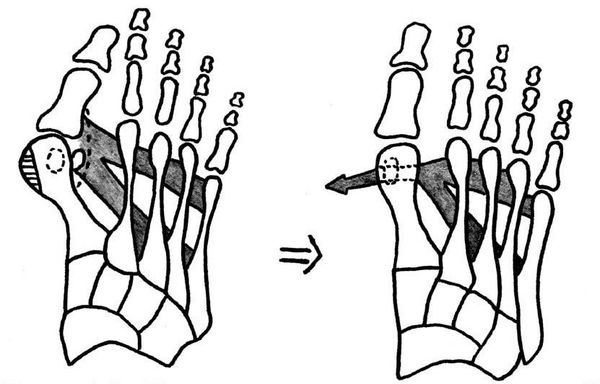
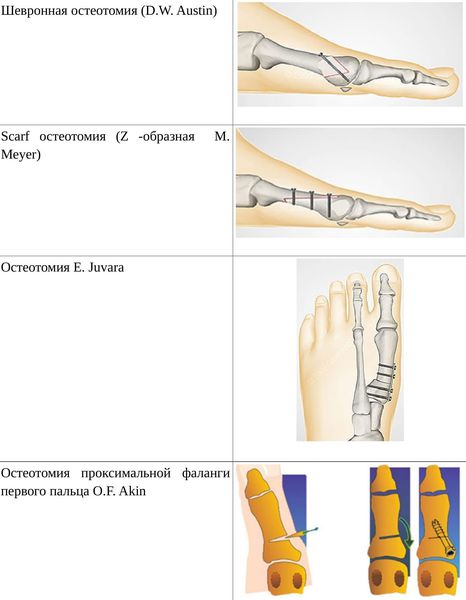
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез. [1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
Читайте также:

