Чем лечить болячки на пятках
Обновлено: 27.04.2024
Лечение трофической язвы на пятке производится по поэтапной схеме, определенной специалистом на основании данных развернутой диагностической картины.
Причинами образования пяточных язв зачастую выступают сахарный диабет, нарушения артериального кровотока нижних конечностей, неврологические заболевания или их сочетание.
Особенности лечения
Для медикаментозной терапии применяют такие фармпрепараты:
- Антибиотики;
- Противовоспалительные нестероидные средства;
- Гистамины;
- Антисептики;
- Заживляющие мази;
- Раневые поверхности;
- Витамины и ферментные препараты;
- Антикоагулянты и дезагреганты;
- Прочее.
Основная цель лечебного процесса – создание условий для хорошей пролиферации эпидермиса.
Они достигаются путем:
- Снятия отечности (возвышенное положение ног, ношение компрессионного трикотажа, применением диуретиков и т.д.);
- Правильного туалета повреждений (удаление экссудата и струпа с помощью жидких антисептиков или ферментов, при необходимости – выскабливание);
- Лечебных аппликаций (губчатые гидроактивные, гидрогелиевые или обычные марлевые повязки с разными пропитками, влажные компрессы, всасывающие гидроколлоидные пленки);
- В отдельных случаях – местной терапией кортикостероидами, антибактериальными препаратами;
- Общим улучшением состояния здоровья и лечением сопутствующих заболеваний-первопричин.
Также пациенты имеют возможность воспользоваться методикой реконструктивной кожной пластики.
Современные достижения в этой области показывают отличные результаты. Но такой подход тесно переплетается с необходимостью коррекции венозного или артериального кровотока (особенно, когда не удается достичь положительной динамики раневого процесса).
Немаловажную роль в оздоровлении отыгрывают методы физиотерапии:
- Инфракрасное облучение;
- Озоновые, воздушные ванны;
- Аэроионотерапия;
- Ультратонотерапия;
- Гальванизация;
- Пелоидетерапия;
- Электрофорез вазо-дилататоров;
- УВЧ- или СВЧ-терапия;
- Аэрозольтерапия;
- ДУФ или СУФ-облучение;
- Высокочастотная магнитотерапия;
- Дарсонвализация;
- Гелиотерапия;
- Ультрафонофорез;
- Электрофорез лекарственными растворами;
- Другое.
Диагноз за один прием со 100% точностью
Поставим диагноз со 100% точностью, благодаря применению инновационного оборудования и современных технологий
Укажите контактный номер, чтобы получить консультацию или записаться на первичный прием.
Адрес:
115280, Москва, ул. Ленинская Слобода, 19 (вход в стеклянные двери), 3 этаж, каб. 306
График работы:
| Понедельник | 9:00 до 20:00 |
| Вторник | 9:00 до 20:00 (операционный день) |
| Среда | 9:00 до 20:00 |
| Четверг | 9:00 до 20:00 (операционный день) |
| Пятница | 9:00 до 20:00 |
| Суббота | 9:00 до 20:00 |
Как добраться:
Пешком: Станция метро Автозаводская. Последний вагон из центра, при выходе из подземного перехода повернуть на лево. Вдоль улицы Мастеркова добраться до пешеходного перехода. На пешеходном переходе повернуть на лево и идти прямо 300м до бизнес центра "ОмегаПлаза1"
На автомобиле:
Выйти на улице Ленинская Слобода, но если необходимо припарковать машину - лучше машину оставить на платной парковке напротив клиники (100 рублей/ 1 час) или на городской парковки вдоль улицы Ленинская слобода.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
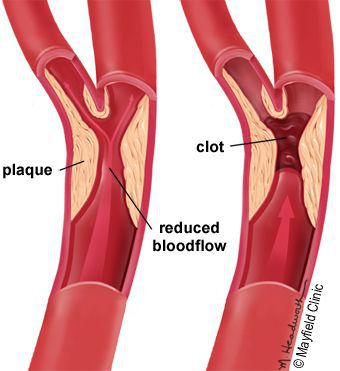
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

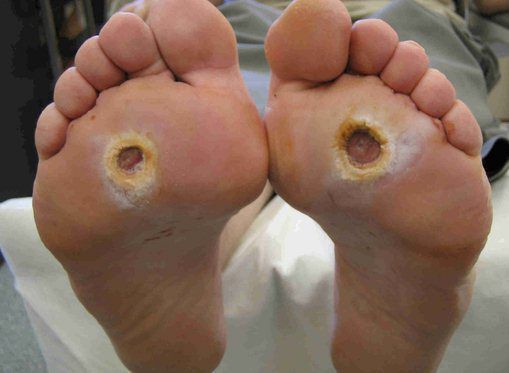
- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Трофические язвы – это тяжело заживающие раны, образующиеся на нижних конечностях в области голени или стопы. Причиной их появления зачастую выступает нарушение кровообращения в тканях. В 90% язвы на ногах возникают именно из-за сбоев в работе венозных клапанов. Чаще всего от этого осложнения, вызванного венозной (80% случаев) или артериальной (20% случаев) недостаточностью, страдают пациенты в возрасте 60 лет и старше.
В России проживает 35 миллионов человек с венозной недостаточностью, из которых у 5 миллионов впоследствии развиваются трофические язвы.
Причины развития трофических язв
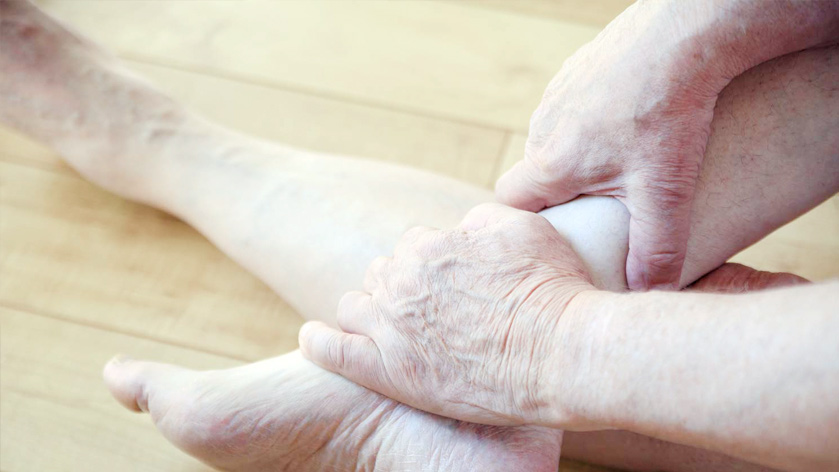
В норме кровь из нижних конечностей гонится по направлению к сердцу с помощью мышечной помпы. Венозные клапаны на этом пути препятствуют обратному кровотоку. Если клапан смыкается не полностью, тогда происходит рефлюкс крови в полость вены, которая начинает увеличиваться, образуя застой, что впоследствии приводит к образованию язвы.
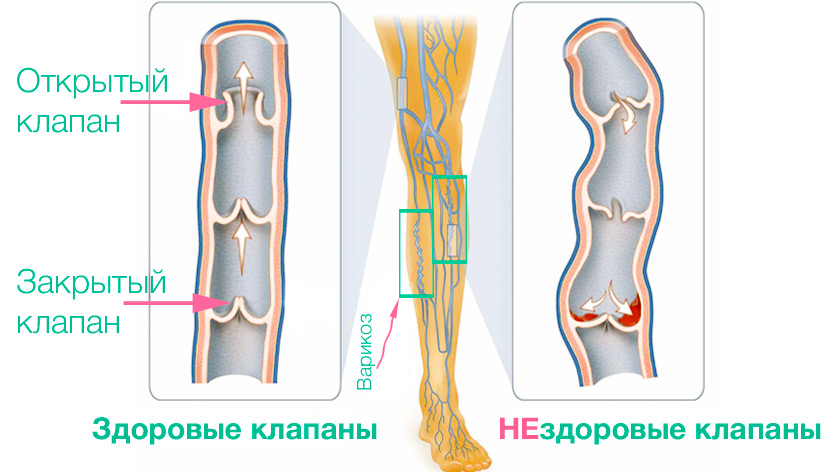
Факторы, повышающие риск появления венозных трофических язв:
- варикоз, флебит, тромбоз глубоких вен,
- травмы или операции,
- наследственность,
- венозная недостаточность.
Определить наличие такого типа недостаточности можно по боли, тяжести, зуду и отеку ноги, пигментации, разрушению и экземе кожи.
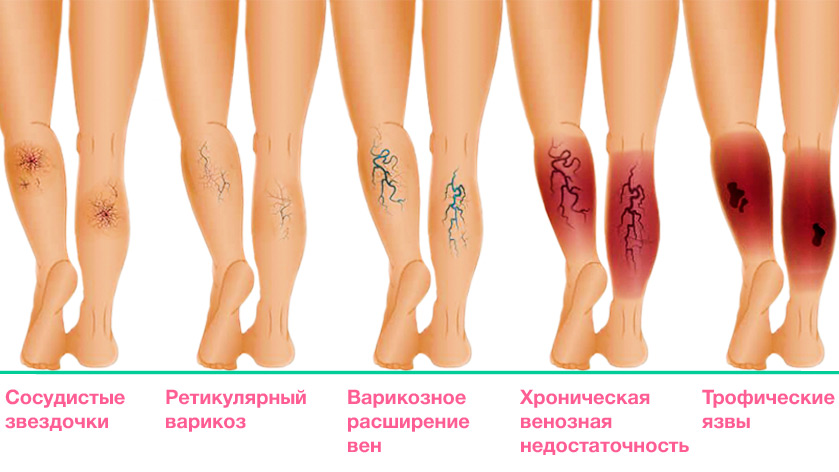
Факторы риска для развития артериальных язв:
- артериосклероз сосудистой стенки – образование бляшки, сужающей просвет сосуда,
- ишемия сердца, инсульт, сахарный диабет,
- ожирение,
- малоподвижный образ жизни.
Артериосклероз внешне проявляется в истончении кожи на ногах, потере волос, а ногти становятся толще. Из-за атрофии мышц и подкожной жировой клетчатки ноги бледные и прохладные, болят при нагрузке.
Чем опасно такое осложнение?
Если пациент игнорирует трофические язвы на ногах и их лечение, тогда ему предстоит столкнуться с рядом негативных последствий:
- сильная боль,
- развитие дерматита вокруг пораженного участка кожи,
- инфицирование раны,
- перетекание заболевания в хроническую стадию, что грозит более частыми рецидивами и более длительной терапией, которая длится от полугода.
Лечение трофических язв нижних конечностей включает 2 аспекта: работу врача и уход пациента за ногами. Как правило, доктор прибегает к консервативному способу лечения, который в каждом случае индивидуальный:
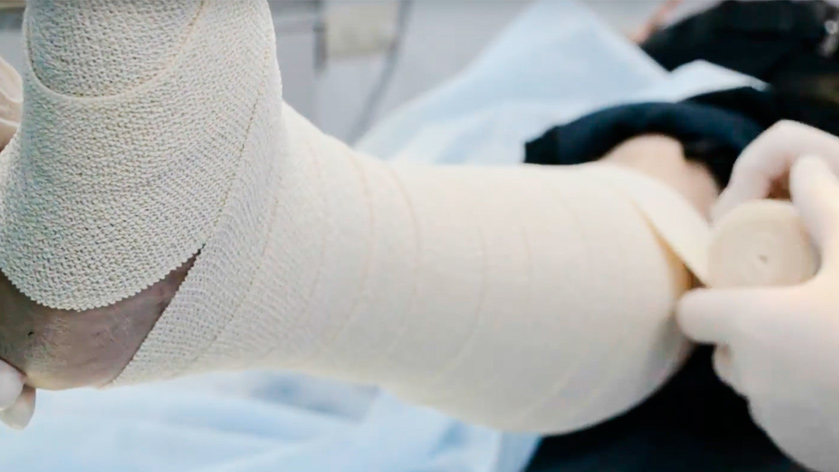
- компрессионная терапия – для возвращения к норме венозного кровотока, что приводит к закрытию язв даже без хирургии:
-
из воздухопроницаемых бинтов и бинтов с окисью цинка,
- специальные компрессионные гольфы,
- промывание и накладывание повязок (сорбционных, интерактивных и т.д.),
- подбор препаратов против воспаления, инфекций, для ускорения заживления тканей.
Домашнее лечение трофических язв, помимо выполнения всех указаний врача, подразумевает:

Трофические язвы появляются вследствие отторжения тканей, подвергшихся некрозу. Развиваются язвы из-за нарушений кровообращения на фоне некоторых заболеваний, в том числе варикоза, атеросклероза, тромбоза, сахарного диабета. Патология обнаруживается в 3% случаев, что считается довольно высоким показателем. С визитом к опытному врачу лучше не затягивать, ведь именно от скорости обращения будет зависеть, какое лечение трофической язвы выбрать. При раннем обращении можно обойтись неинвазивными методами, то есть избежать операции и ампутации.
Как выглядит трофическая язва
Еще до появления ран можно заметить предвестники заболевания. Вначале кожа приобретает более темный окрас из-за накопления распавшегося гемоглобина. Затем покровы становятся бледными и блестящими. Постепенно кожа повреждается и начинает зудеть. Сама язва выглядит как незаживающая рана различной площади и глубины поражения. Место расположения — стопы, лодыжки, голень.

Язвы развиваются при нарушении кровотока, оттока лимфы и ухудшении питания тканей. Нарушаются процессы регенерации, на фоне ухудшения трофики ткани подвергаются некрозу. Долго не заживающие открытые раны — это питательная среда для бактерий, поэтому повреждения требуют тщательной обработки. Из раны может выделяться сукровица или гной.
Стоит помнить, что симптомы трофической язвы – только верхушка айсберга. Фактически это результат прогрессирования основного заболевания, которое имеет свой характер и особенности. Оно не проходит само по себе и требует лечения под контролем врача.
Многие пациенты не знают о своем диагнозе, не догадываются, как лечить трофические язвы на ногах правильно и пытаются использовать домашние рецепты. На прием к специалисту они попадают, когда все перепробованные методики не дают эффекта, а общее состояние ухудшается.
Как начинается трофическая язва
Как было отмечено, язвы возникают на фоне нескольких заболеваний и состояний. Следует отметить провоцирующие факторы. Мокнущие раны могут появиться:
- У людей с избыточным весом.
- У тех, кто мало времени уделяет физическим упражнениям, предпочитая пассивные виды деятельности.
- У специалистов, занятых сидячей или стоящей работой, а также изматывающим физическим трудом.
- У прикованных к постели больных.
- У людей с болезнями вен и артерий.
- У пожилых людей.
Также стоит присмотреться к своему здоровью людям, страдающих от грибка стоп или ногтей. Любые быстро прогрессирующие эрозии требуют внимательного изучения. Особенно опасны любые повреждения кожи для диабетиков.
Причины язвенной болезни
Симптомы трофической язвы на ноге проявляются практически сразу. Предшествуют развитию язв сильные боли и отеки, зуд и жжение на коже. На начальном этапе на конечности образуются глянцевые пятна темных оттенков, которые со временем превращаются в эрозии на поверхностном слое кожи. На второй стадии процесс затрагивает не только эпителий, но и подкожные слои, кожа по краям раны неоднородная, с синим оттенком, рана мокнет и болит. На последней стадии затрагиваются глубокие слои, клетчатка, мягкие ткани (мышцы), иногда твердые (сухожилия и даже костные ткани), при прикосновении начинается кровоточивость.

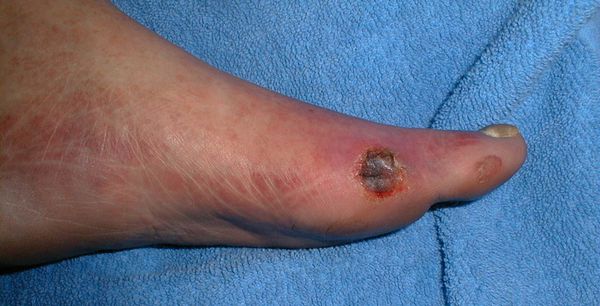
У больного может быть только одна язва или несколько на обеих ногах. Их характер и течение болезни во многом зависит от основного диагноза. Диабетическая язва развивается на фоне пораженных нервов, артерий. Положение усугубляется тем, что при диабете чувствительность ступней снижается, первые признаки легко пропустить. При венозной недостаточности язвы становятся многочисленными, охватывая всю голень по окружности. При тромбозе язвы более глубокие, скорость их развития больше. Артериальные язвы мельче, чаще локализованы на стопе, пятке, пальцах, гноятся. Кроме того, незаживающие раны могут возникать из-за обморожений, раковых опухолей, воздействия токсинов, инфицирования во время операции.
Трофическая язва: какой врач занимается проблемой
Язвы такого рода — это не просто косметический дефект, площадь поражения бывает обширной. Необходимо записаться на прием к флебологу или хирургу. Есть эффективные способы, как вылечить трофическую язву на ноге, причем не все они требуют операции. После лечения рана полностью затягивается, но важно восстановить кровообращение на всем участке, иначе язва, затянувшись в одном месте, появится в другом.
Врач назначает стандартные лабораторные исследования для определения показателей крови, а также анализ тканей из раны. Для обнаружения проблемы назначается ультразвуковое исследование — дуплексное или триплексное сканирование. Диагностика выбирается в зависимости от подозрений на вид патологии: при проблемах с артериями это будут одни методики, при патологии вен — другие.
Как лечится трофическая язва
В зависимости от симптомов трофических язв и лечение будет назначено соответствующее. Если нет показаний к экстренной операции, выбирается медикаментозное лечение. Оно заключается в подборе препаратов, способных устранить воспаление, восстановить ток крови и ускорить заживление. Обязательно проводится наружная обработка ран. При сильных болевых ощущениях дополнительно выписывают обезболивающее. Если площадь поражения обширна, мертвые ткани удаляются хирургически.
Курс терапии обычно составляет от половины месяца до двух месяцев, курсы повторяют дважды в год. До того момента, как удастся вылечить трофическую язву, может пройти до полугода.

Современная методика лечения предполагает устранение причин, а не последствий болезни. Поэтому пациенту предлагают микрохирургические, эндоваскулярные операции для восстановления естественного кровотока. Среди них – открытые реконструктивные сосудистые операции, ЭВЛО, флебэктомия, ангиопластика и стентирование.
При первых симптомах трофических язв ноги лечение требуется незамедлительное. Осложнением является сепсис и гангрена. Чтобы не доводить до крайнего состояния, рекомендуем сразу обращаться к квалифицированным медикам.
В специализированном «Чеховском сосудистом центре» в Московской области в совершенстве знают, как лечить трофическую язву. Здесь применяются современные, безопасные и высокоэффективные методики лечения заболеваний сосудов. Наши врачи имеют большой опыт и подбирают тактику индивидуально, в зависимости от состояния здоровья пациента.

Трофическая язва – крайне неприятное и опасное заболевание, требующее немедленного лечения. Однако терапия для каждого случая индивидуальна, так как причин возникновения патологии очень много. Чтобы избавиться от симптомов заболевания, необходимо пройти качественную диагностику, обратившись к квалифицированным специалистам.
Тромбофлебит – что это?
Болезнь представляет собой нарушение кровотока или лимфатической системы, которые характеризуются образованием открытой раны преимущественно на нижних конечностях. Они, в свою очередь, заживляются крайне сложно, местная терапия практически не помогает. Осложнения происходят в случае присоединения инфекции, что приводит к более серьёзным последствиям заболевания.
Патология склонна к рецидивам и показывает малую способность к заживлению.
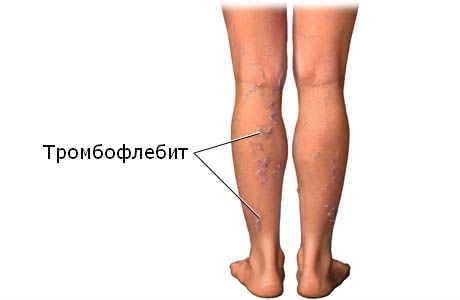
Чаще всего люди приходят на приём к доктору с язвами, локализующимися в области стопы, голени или лодыжки. Он жалуется на использование различных способов лечения, но. Как правило, ни один из способов не приносит ожидаемого облегчения. Наоборот, язва становится только больше и глубже.
Болезнь наиболее часто диагностируется у пациентов пожилого возраста, а также у людей, страдающих сахарным диабетом, варикозным расширением вен и другими патологиями, которые характеризуются нарушением кровообращения в области образования дефекта.
Чтобы устранить трофические язвы на ногах, требуется незамедлительно посетить врача и пройти полную диагностику состояния здоровья. Доктор не только качественно обработает рану, но и назначит соответствующую терапию, способную заживить рану и наладить кровообращение в области поражения тканей.

Симптомы
Трофические язвы конечностей не образуются одномоментно. Они проходят несколько этапов, прежде чем появится кровоточащая рана, которая быстро покрывается гноем.
- Сначала проявляется отёчность, которая сильно чешется и зудит.
- Кожа становится похожа на тонкий пергамент.
- Проявляется синюшность и несвойственная пигментация тканей.
- Часто наблюдается озноб во время сна.
- Появляются судороги мышц икр в ночные часы, во время сна.
- На истончившейся коже возникают капли желтоватой, прозрачной жидкости типа сукровицы.
Далее появляется язва с острыми и уплотнёнными краями. Очень быстро в незаживающую рану поселяются патогенные микроорганизмы, что приводит к нагноению раны.
Ноги более подвержены образованию сложных и глубоких язв, так как здесь часто происходит замедление движения крови в сосудах и венах. Ограниченное питание тканей и нарушения лимфатической системы приводит к образованию открытых ран.
Причины
Основной причиной развития открытых ран называют нарушение кровоснабжения в определённой части организма. Чаще всего это нижние конечности, так как замедленный кровоток и образование тромбов характерны для этой области.
У пациентов, страдающих сахарным диабетом, трофические язвы главным образом локализуются на большом пальце стопы или пятках.
Распространёнными причинами возникновения дефектов называют:
- Недостаточность венозная в хроническом виде, развивающаяся из-за варикоза вен, посттромботического заболевания, после некоторых операций или в результате аномального строения вен с рождения;
- Хроническая форма артериальной недостаточности, развивается в результате заболевания сахарным диабетом, гипертонической болезни или патологий артерий ног;
- нейротрофические расстройства, которые формируются в результате серьёзных травм позвоночника;
- свищи вен и артерий, они бывают врождённые и приобретённые;
- лимфедема;
- изменения травматического характера, к примеру после обморожения, радиационного воздействия или ожога;
- инфекции, в том числе вирус герпеса, туберкулез или гнойные воспаления;
- опухоли различной этиологии, как доброкачественные, так и злокачественные;
- внешнее воздействие, в том числе употребление наркотических и психотропных препаратов.
Также причиной развития трофических язв нижних конечностей может стать совокупность нескольких причин из перечисленного списка.
Далеко не у всех пациентов с перечисленными заболеваниями и патологиями возникают трофические язвы. Существует ещё ряд факторов, которые могут стать решающими в развитии кожного дефекта. К примеру, избыточная масса тела, а также чрезмерные физические нагрузки или долгое пребывание в одном положении. Последнее относится не только к «сидячей» работе, но и к людям, которые по причине травм, операций или нарушений деятельности организма вынуждены лежать.
Пожилые люди чаще страдают данной проблемой, так как в силу возраста нарушается кровообращение в нижних конечностях, образ жизни малоподвижен, а также существует ряд хронических заболеваний. Кроме того, с течением лет иммунная система организма ослабевает.
Патогенез

Чаще всего болезнь наблюдается в результате нарушения естественного кровотока в венах и артериях нижних конечностей, а также проблемах с течением лимфы. Кровь становится гуще, медленнее передвигается по сосудам, продукты обмена скапливаются в мелких капиллярах. В результате ткани истончаются, нарушается система регенерации клеток. Возникает ситуация. Когда даже малейшая царапина может стать причиной разрастания трофической язвы.
Повреждённые клетки тканей и некроз становится благоприятный средой для размножения патогенной микрофлоры. Бактерии вызывают нагноение, а также распространяют инфекцию по организму. Это может приводить к таким осложнениям как гангрена и сепсис, с последующей ампутацией конечности.
У людей с низким порогом чувствительности, к примеру, страдающих диабетом, повышен риск развития трофических язв, так как они могут вначале не замечать ран на ногах.
Классификация и стадии
Лечение трофических язв связано с особенностями их происхождения. При этом применяют обширную классификацию, по которой делят патологии на многочисленные разновидности. Патологию делят на несколько групп, которые формируются в зависимости от причины возникновения болезни, а также интенсивности её течения и заживления при квалифицированной терапии.

Классификация трофических язв, следующая:
- Венозные. Их развитие связано с варикозом и образованием тромбов в глубоких венах.
- Артериальные. Связаны с развитием атеросклеротических бляшек.
- Диабетические. Они связаны с повышенным содержанием сахара, нарушениями кровообращения в капиллярах, патологии нервов.
- Гипертонические. Наблюдаются при течении синдрома Мартореля.
- Системные. Появляются при системных нарушениях организма, к примеру, нарушениях обмена веществ, васкулите и других заболеваниях.
- Нейротрофические. Возникают на фоне патологий или травмирования нервных стволов.
- Рубцовые. Образуются в местах, где проводились оперативные вмешательства и остались шрамы.
- Застойные. Происходят в результате недостаточного кровоснабжения и предельной отёчности конечностей, чаще это случается при сердечно-сосудистых патологиях.
- Пиогенные. Запущенные состояния гниения, когда человек не следит за собственной гигиеной.
- Специфические и инфекционные. Связаны с параллельным течением опасных заболеваний пациента, к примеру, туберкулёзом или сифилисом.
- Малигнизированные. Образованы опухолями на коже.
- Лучевые.
- Возникшие в результате внешнего воздействия, например, ожогов или обморожения.
Также существует разновидность трофических язв, которые образуются в результате самостоятельного членовредительства пациента самому себе. Их называют искусственными. Чаще всего пациент пытается симулировать состояние болезни таким образом.
Согласно официальным классификациям, выделяют несколько основных стадий заболевания. Первая стадия предполагает возникновение поверхностной раны. Она располагается на нижней конечности, ткани вокруг синюшные, кожа истончена, наблюдается отёчность и боль в центре дефекта. Сама рана сухая и пока не загноившаяся.
Вторая стадия обусловлена ухудшением состояния раны. Она увеличивается в размерах, появляются бугры и неровности, края синюшного цвета. Язва мокнущая с гнойным налётом, затрагивает все слои кожи.
На третьей стадии уплотняется дно язвы и её стенки, кожа вокруг становится болезненной и сильно отёчной. Четвёртая стадия характеризуется постоянно мокнущей раной, при нажатии на края которой проявляется кровь. Кожные покровы бледные, тонкие, неживые.
Пятая стадия предполагает начало процесса заживления раны. Она очищается от гноя и начинает затягиваться. На шестой стадии трофическая язва заживляется, образуется плотный рубец.
Диагностика
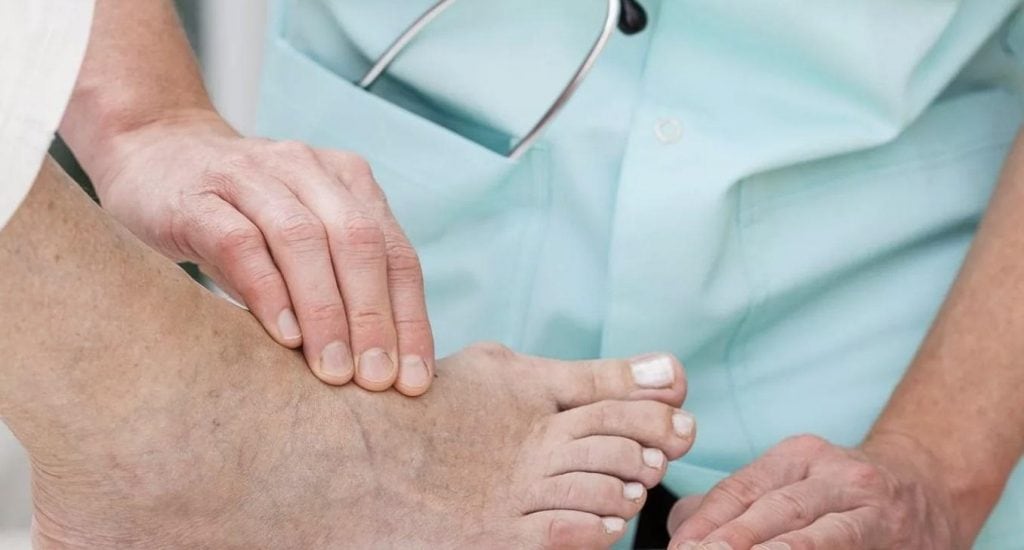
Пациент, заметивший на своих конечностях язву, должен незамедлительно обратиться к врачу. Это может быть хирург или флеболог. В первую очередь квалифицированный доктор проводит визуальный осмотр и собирает анамнез пациента. Затем назначаются стандартные анализы и изучается карта пациента.
Только после установления причин возникновения трофических язв назначаются специальные анализы и проводятся специфические диагностические мероприятия.
Для назначения анализов учитывается возраст пациента, его хронические и сопутствующие патологии, учитывается количество язв и места их локализации. Для начала доктор назначает стандартные виды анализов: моча, биохимический и общий анализ крови. В рамках анализа крови определяется количество сахара и холестерина. Это очень важные показатели.
Если рана мокнущая, можно взять выделяемую жидкость на бакпосев, а также провести гистологию и цитологию. Это позволяет определить агрессивность трофических язв, а также определить тип присоединившейся патогенной микрофлоры.
Для верности диагноза также проводится ультразвуковое исследование венозного кровотока. Если предполагается нарушение артериального потока, направляют на МРТ с введением контрастного вещества, чтобы определить место нарушения.
Лечение
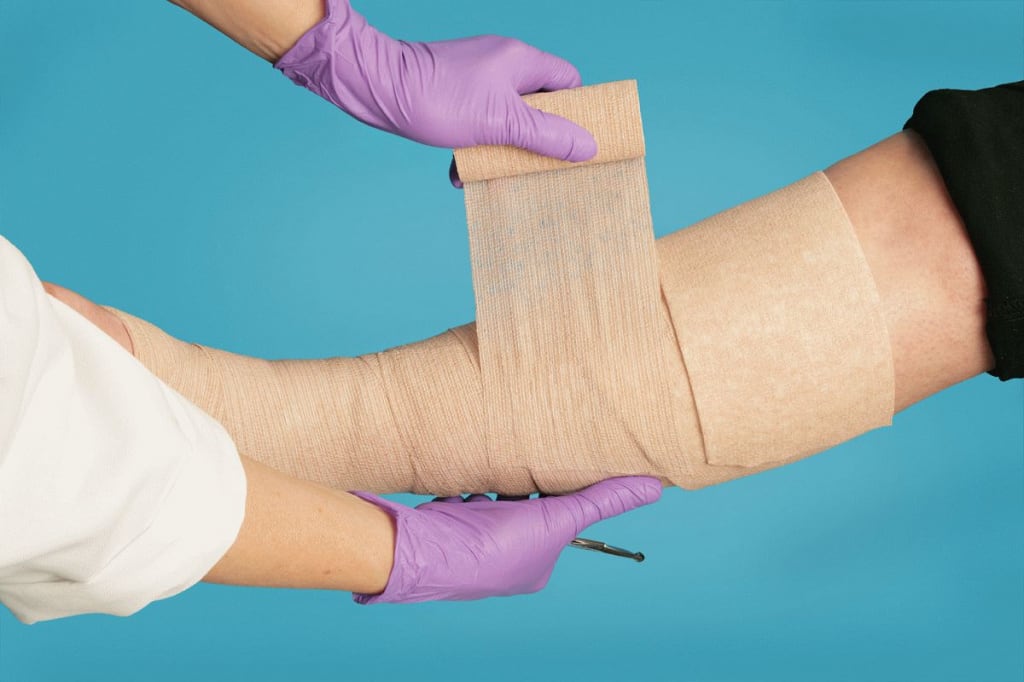
Спрашивая, как лечить трофическую язву, пациент должен понимать, что это не просто использование препаратов и мазей. Здесь важен комплексный подход, чтобы искоренить причину возникновения дефектов тканей, восстановить кровообращение и улучшить регенерацию. В противном случае предполагается возникновение рецидивов.
В зависимости от сложности заболевания применяют консервативное лечение мазями и другими препаратами, возможно, с использованием физиотерапии и рецептов народной медицины. При запущенных случаях показанием может стать оперативное вмешательство.
Трофическую язву можно также вылечить при помощи ЭВЛК. Данный способ лечения актуален, если причина недуга заключается в больной вене, которая нарушает кровоток и тем самым провоцирует развитие язвы на нижних конечностях
Консервативная терапия

Если человеку не требуется срочное хирургическое вмешательство, как правило, врач назначает консервативное лечение. Оно включает использование компрессионного белья для восстановления нормального кровообращения в конечностях. А также применение широкого спектра лекарственных препаратов.
В качестве компрессии используют специальные чулки или эластичные бинты.

Медикаментозная терапия включает регулярные профессиональные обработки раны, а также использование веществ против воспаления, инфицирования раны и стимулирующих заживление дефекта. В комплексе назначаются антибиотики широко спектра, препараты для восстановления нормального тока венозной крови, противовоспалительные и трофические вещества.
Антибиотикотерапию применяют при явных признаках инфекции: покраснение раны, гнойные выделения, повышение температуры тела пациента.
Длительность приёма антибиотиков варьируется в зависимости от запущенности патологии и ответа патогенной микрофлоры на применение препаратов против трофических язв. Курс длится от 2–3 недель вплоть до двух месяцев непрерывного приёма таблеток или инъекций. При сильных болях используются подходящие пациенту обезболивающие.
Показано также использование средств против свёртываемости крови, препаратов, улучшающих приток венозной крови и её нормальную циркуляцию. Не менее важно использовать мази против варикозного расширения вен. На фоне общей терапии используют местные обработки, обязательно антисептиком, а затем нетугая повязка с мазями для трофических язв. Они заживляют и способствуют регенерации клеток.
По мере заживления начинают применять специальные пластыри для данного заболевания.
Нельзя перетягивать область поражения, применяя тугие повязки. К ране нужно обеспечить свободный доступ кислорода, чтобы заживление происходило быстрее.
Хирургическое вмешательство
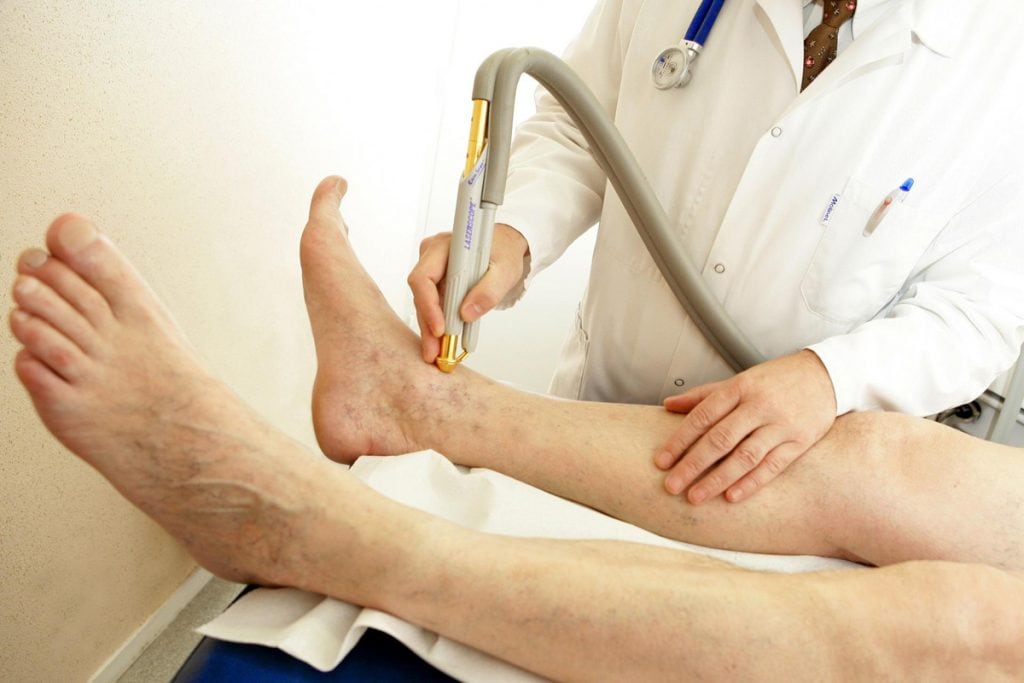
Если размеры поражения превышают показатели 50–70 мм требуется помощь хирурга. Он убирает некротические ткани, зачищает гной и при необходимости проводит замещение отсутствующего кожного покрова путём трансплантации.
Операция по восстановлению кровообращения в повреждённом сосуде проводится одновременно с лечением трофической язвы.
Если язва осложнена обширным некрозом, особенно это касается пальцев ног, назначается ампутация части конечности. В настоящее время существуют щадящие методы восстановления кровотока с помощью лазера или специального клея, однако положительный исход применения подобной процедуры может предусмотреть только врач.
В рамках лечения и восстановления пациенту назначаются физиотерапевтические процедуры. К примеру, лечение дарсонвалем, озонотерапеия, СУФ и инфракрасное облучение, лазерная корректировка и магнитотерапия. При домашних обработках, наряду с антисептиками, используются примочки с отварами трав.
Лекарства и препараты

В каждом индивидуальном случае лекарственные средства подбираются для конкретного пациента. В начале терапии доктор может назначить антибиотики широкого спектра, но после получения результатов биохимии и бакпосева назначения могут быть скорректированы.
В качестве веществ, способствующих ускорению процесса восстановления тканей и обменных процессов, применяют Актовегин или Пентоксифиллин. Для заживления и устранения варикоза применяют венотоники. Это мази для лечения варикоза – Флебодия 600, Детралекс или Троксевазин. Для местных обработок можно использовать Мирамистин или Хлоргексидин.
Курс лечения и особенности обработок назначается только наблюдающим доктором. Самолечение в этом случае недопустимо и не принесёт желаемого выздоровления. Заживление у всех проходит по-разному. Первые улучшения пациент заметит спустя 2 – 3 недели с момента начала терапии. Стойкий эффект можно увидеть спустя три месяца, а при обширных поражениях тканей – через полгода.
Профилактика

Предупредить развитие незаживающих язв на ногах можно только своевременным лечением болезней, способствующих нарушению кровообращения нижних конечностей. Важно наладить качественный режим жизни с достаточными физическими нагрузками, сбалансированным питанием и контролем веса. Не стоит забывать о регулярном посещении доктора для контроля состояния пациента.
Если имеются предпосылки к образованию варикоза, следует подобрать подходящий компрессионный трикотаж, выбрать удобную обувь, защитную одежду, чтобы предотвратить мелкие травмы. Обязательно соблюдать режим труда и отдыха.
Вопрос – Ответ
Несмотря на обилие информации, многие пациенты до сих пор не могут вовремя определить образование трофических язв и обращаются в кабинет доктора слишком поздно. Мы ответим на ряд самых популярных вопросов об этом заболевании.
Ангелина Б., 68 лет, г. Минск
Страдаю трофическими язвами несколько лет. Хотелось бы узнать, можно ли применять для местной обработки перекись и зелёнку?

Применение перекиси водорода возможно при ежедневных обработках и очищения ран перед наложением чистого бинта. Манипуляции важно проводить пару раз в сутки, утром и вечером после душа. Вместо перекиси водорода рекомендуют более щадящий раствор хлоргексидина. Зелёнка – популярное средство в медицинских аптечках россиян. Её также можно использовать при обработках, но наносить её исключительно на края раны, чтобы избежать инфицирования. Мазать саму рану не нужно, такое лечение неэффективно. В случае с трофическими язвами лучше применить мази для лечения конкретно этой патологии.
Вера Борисовна П., 52 года, г. Гродно
Страдаю сахарным диабетом и хотелось бы спросить, можно ли мазать трофические язвы инсулином?
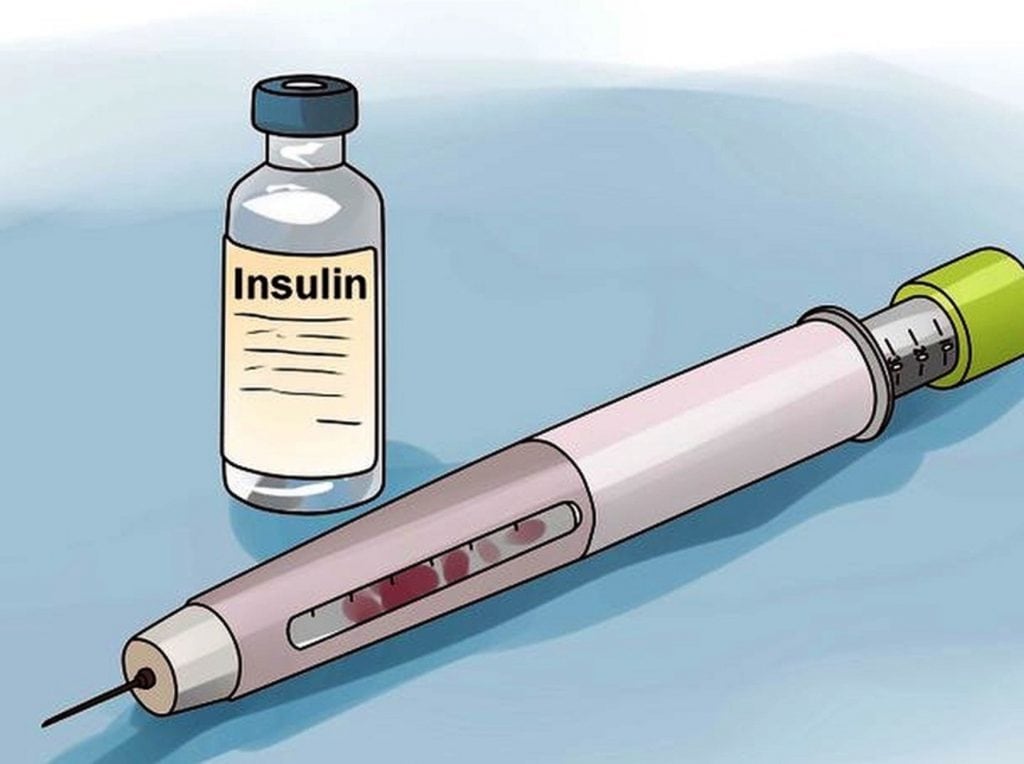
Применение инсулина необоснованно. Нет никаких научных данных об эффективности данного препарата на открытых ранах. Кроме того, использование терапевтических средств без назначения доктора способно привести к различным осложнениям и ухудшению состояния пациента.
Виктор С., 62 года, г. Минск
Как проводить гигиену ран?
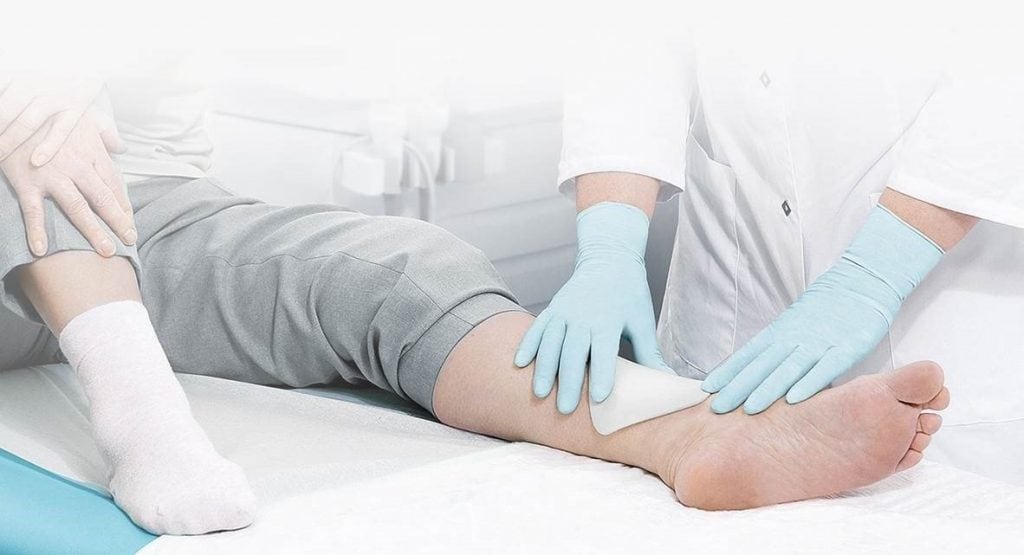
Достаточно подставить ногу под струю чистой воды и подержать в течение пары минут. Иногда рекомендуется использовать брусок хозяйственного мыла, но не каждый способен спокойно перенести эту процедуру. После промывания рану слегка просушивают и обрабатывают антисептиками, а затем накладывают чистую повязку. Подобные обработки проводятся дважды в сутки. Желательно, чтобы пациенту помогал кто-то из близких, чтобы не упустить развитие некроза и загноение.
Читайте также:

