Как заражаются половыми бородавками
Обновлено: 26.04.2024
Кондиломы появляются при заражении вирусом папилломы человека (ВПЧ), выглядят не эстетично, в некоторых случаях причиняют боль, без должного лечения могут перерасти в злокачественное образование. Чтобы защитить себя надо знать, где локализуются кондиломы, как они передаются и какие необходимо соблюдать предосторожности.

Рис. 1 Кондиломы вызывает вирус папилломы человека (ВПЧ), и они передаются половым путем
Как передаются кондиломы?
Вирус папилломы человека вызывает появление различных бородавок и папиллом на теле, а также остроконечных кондилом.
Есть два пути передачи инфекции: контактно-бытовой и половой. Первый путь характерен для передачи бородавок и папиллом на теле, второй — для передачи остроконечных кондилом.
Папилломавирус является самым распространенным и стойким к воздействиям окружающей среды. Этот вирус не погибает в агрессивной среде, выживает в бане, бассейне и душе. Поэтому заражение происходит легко.
Особенно быстро вирус размножается в организме людей с ослабленным иммунитетом. Снижение защитных функций организма происходит:
- при стрессе;
- простуде;
- нехватке витаминов;
- недосыпании;
- переутомлении;
- длительной антибиотикотерапии.
На бытовом уровне передача инфекции и распространение кондилом происходит редко, но не исключено. Для этого одновременно нужны 3 условия:
- выживаемость микроорганизмов во внешней среде;
- низкий иммунитет у человека;
- микротравма слизистой.
Члены семьи могут заразиться кондиломами, если не принято пользоваться отдельными полотенцами, а также через другие предметы личной гигиены.
Известен еще и третий путь передачи ВПЧ-инфекции — от матери плоду. В этом случае вирус попадает в организм ребенка при прохождении через инфицированные родовые пути. Вероятность заражения папилломавирусом, таким образом, очень высока и превышает 50%.
Передача ВПЧ-инфекции может происходить от человека, не имеющего видимых кондилом на теле. Носитель вируса может даже не знать о заболевании.

Рис. 2 Множественные кондиломы у людей с ослабленным иммунитетом
Общая характеристика кондилом
Кондиломы бывают остроконечные и плоские. Обычно кондиломы встречаются только на коже и на слизистой с переходным эпителием. Во внутренних органах кондилом не находят. Излюбленным местом их локализации являются промежность, гениталии, задний проход и ротовая полость.
Кондиломы обычно встречаются группами. При наличии сниженного иммунитета, влажности кожи и плохой гигиены кондиломы могут сливаться между собой, формируя опухолеподобные разрастания из кондиломатозных масс.
По внешнему виду кондиломы напоминают цветную капусту за счет зернистости поверхности. Свежие кондиломы имеют нежно-розовый цвет и легко ранимы, а давние образования часто встречаются с признаками ороговения и шероховаты на ощупь.
Бессимптомно болезнь протекает от 4-х недель до 3-х месяцев. При отсутствии постоянного полового партнера, носитель вируса может и не вспомнить когда заболел.
Важно!
При крепком иммунитете выработанные антитела препятствуют заражению вирусом папилломы.

Рис. 3 Кондиломы редко передаются бытовым путем
Как защититься от кондилом?
При повышении иммунитета до нормального уровня кондиломы исчезают сами. Главное, чтобы за время нахождения ВПЧ в организме они не переродились в раковую опухоль.
От вируса проще защититься, чем избавиться. Поэтому профилактика ВПЧ-инфекции и кондилом имеет большое значение.
Презерватив не может гарантированно защитить человека от венерических заболеваний. Он только снижает риск заражения.
Главными же препятствиями на пути вируса папилломы являются крепкий иммунитет и культура половых отношений.
Бородавки по своей природе доброкачественные новообразования кожи.
Обычно бородавка имеет вид узелка или сосочка.
Бородавки вызывает вирус папилломы человека (ВПЧ).
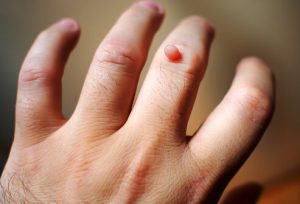
Рис. 1. Что такое бородавка.
Бородавки передаются, через предметы которыми пользовался больной. Способствующими факторами для появления бородавок являются психические травмы, снижение иммунологической активности, вегетоневроз, акроцианоз и повышенная потливость кожи.
Бородавки бывают разного размера от 1-15 мм, все зависит от вида бородавки и того, где она расположена. А также есть возможность слияния нескольких бородавок, которые могут образовать огромную бородавку с широким основанием.
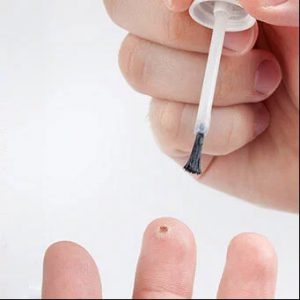
Рис. 2. Бородавку можно попробавать удалить самим.
Изначально цвет бородавки одинаковый с цветом кожи. С течением времени бородавка становится бурой или черной, своим цветом она обязана грязи, которая пристает к шершавой поверхности.
Виды бородавок
Существуют 4 вида бородавок:
- Обыкновенные или простые бородавки. Обыкновенные бородавки представляют собой ороговевшие папулы в диаметре 1-10 мм. Бородавки образуются на наружной поверхности кистей рук.
- Подошвенные бородавки подвид обыкновенных бородавок. Подошвенные бородавки появляются в местах, где происходит самое сильное давление обуви. Подошвенные бородавки особенно часто встречаются у лиц с сильно потеющими ногами. Обычно подошвенная бородавка — это одиночная мелкая ороговевшая папула или бляшка желтовато-серого цвета с неровной грубой поверхностью. Но иногда на одной стопе встречаются 3 и более бородавок. Подошвенные бородавки отличаются своей болезненностью, мешают ходьбе. Они также могут вызвать временную потерю трудоспособности.
- Плоские или юношеские бородавки – четко отграниченные папулы с гладкой поверхностью, диаметром 1-5 мм. Плоские бородавки возвышаются на 1-2 мм над окружающей кожей. Данный вид бородавок возникает обычно у детей и молодых людей. Плоские бородавки округлые или неправильной формы, располагаются на наружной поверхности кистей рук, голенях, на лице. Появлению бородавок способствует раздражение кожи.
- Кондиломы или остроконечные бородавки – мелкие розовые кожные наросты. Такие бородавки могут сливаться, образовывая узелковые разрастания мягкой консистенции. Генитальные бородавки появляются на мужских и женских половых органах. Этот вид бородавок передается при половом контакте, особенно если в паховой области есть маленькие трещинки или травмы. Если на бородавки не обращать внимания, то они могут разрастись и причинить вред здоровью Часто остроконечные бородавки могут сопутствовать другим инфекционным половым заболеваниям. Если генитальные бородавки появляются у женщин, то повышается вероятность развития рака шейки матки.
- Старческие бородавки или кератомы – частая доброкачественная опухоль кожи. Старческие бородавки начинают появляться в среднем и преклонном возрасте из кожи. До конца не ясно как это происходит, но считается, что бородавки формируются из клеток базального слоя кожи или кератиноцитов, поверхностной части волосяного фолликула. Старческие бородавки не являются истинными бородавками и их появление не связано с ВПЧ-инфекцией. Старческие бородавки в основном множественные, обычно появляются на лице, груди и шее. Старческие бородавки не поражают слизистые. Количество старческих бородавок у одного человека обычно не превышает 20 штук. Диаметр варьируется от 0.2 — 6см. Клиническая картина старческих бородавок зависит от локализации и сроков старческих их существования. Ранняя симптоматика старческих бородавок – плоские, мелкие пятна или папулы, которые имеют четкие границы, розовую или желтую окраску, «гофрированную» поверхность, покрытую жирными корками. Со временем старческие бородавки становятся плотным и густо покрываются трещинами. Иногда со временем классические старческие бородавки обретают грибовидную форму, темно-коричневую или черную окраску. В отдельных случаях старческая бородавка имеет куполообразную форму, при этом консистенция образования мягкая, а границы нечеткие, иногда даже зазубренные. В этом случае бородавка может напоминать меланому. Старческие бородавки развиваются медленно, но озлокачествлению не подвергаются.
Причины появления бородавок.
Причиной появление бородавок является ВПЧ, которым заражен почти каждый человек.
Основной причиной появления бородавок считается ослабленная иммунная система человека.
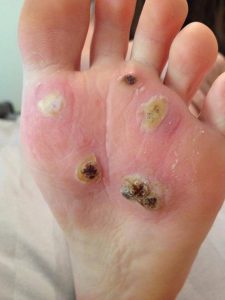
Рис. 3. Бородавки на подошве стопы называют подошвенными бородавками.
Бородавки передаются:
- При личном контакте с больным.
- При пользовании одними вещами и необработанными инструментами для маникюра.
- При хождении босиком в общественной бане или бассейне.
- При половом контакте могут появиться остроконечные бородавки.
- При ношении тесной обуви.
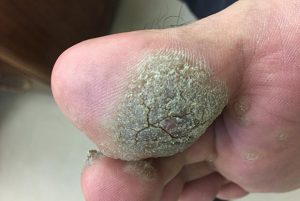
Рис. 4. Подошвенные бородавки могут сливаться в одну.
Благоприятной средой для появления бородавок считается ослабленный иммунитет, стресс, недосыпание и неправильное питание.
Профилактика бородавок. Как не заразиться бородавками?
- Строго выполняйте правила личной гигиены.
- Раны обрабатывайте йодом или зеленкой.
- Чаще мойте руки после контакта с больным.
- Нормализуйте питание.
- Избегайте стрессов.
- В общественные бани и бассейны ходите в личной обуви.
- Используйте чистящие средства, надевайте перчатки.
- Носите обувь только из натуральных материалов.
- В личной жизни имейте только одного полового партнера.
Медицинские способы избавления от бородавок.
Если вы заметили появление бородавок, то первым делом обратитесь к врачу-дерматологу.
Только врач может правильно назначить лечение и определить способ избавления от бородавок.
К методам удаления бородавок относятся:
- Криодеструкция (замораживание бородавок жидким азотом),
- Электрокоагуляция (удаление бородавки током),
- Лазерная коагуляция (удаление бородавки лазером),
- Хирургическое иссечение бородавок,
- Химические методы ( применяются редко).

Рис. 5. Генитальные бородавки называют кондиломами.
Иногда против бородавок используют другие средства, но перед тем как использовать нижеприведенные средства проконсультируйтесь с врачом.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Вирус папилломы человека заражает базальные клетки эпидермиса, трансформирует их, клетки начинают делиться и в результате образуется папиллома. Для запуска инфекционного процесса достаточно единичных частиц вируса. Инфицированные стволовые клетки базального слоя служат постоянным источником заражения вновь появляющихся эпителиальных клеток. Поэтому неэффективна терапия, направленная на удаление поверхностных слоев эпидермиса, без воздействия на клетки базального слоя.
Вероятность и частота развития генитальной папилломавирусной инфекции во многом зависят от сексуального поведения человека. Риски заражения ВПЧ повышаются при:
- раннем начале половой жизни (до 17 лет),
- частой смене половых партнеров,
- незащищенных половых актах,
- наличии заболеваний урогенитального тракта
- связи с партнерами, имеющими генитальные поражения, вызванные ВПЧ
- гомосексуальной ориентации, как у мужчин (существенно повышена частота анального рака), так и у женщин.
- практически всех случаев рака шейки матки,
- инвазивных раков аногенитальной области (50% из них вызывается 16-м типом вируса).
- нескольких разновидностей злокачественных новообразований верхних дыхательных путей и кожи.
Важными особенностями инфекции является длительный инкубационный период (от нескольких месяцев до нескольких лет), что в значительной мере затрудняет ее диагностику и лечение.
Возрастные группы зараженных генитальной ВПЧ-инфекцией
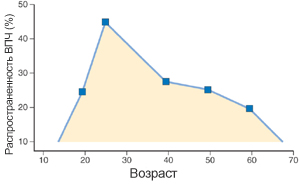
Чаще всего, вирус папилломы человека (ВПЧ) передается половым путем, поэтому основной пик инфицирования приходится на людей молодого, сексуально активного возраста. Большинство случаев заражения ВПЧ приходится на возраст наивысшей половой активности - 16-30 лет.
По данным различных исследований, частота инфицирования ВПЧ в возрастной группе 16 - 29 лет составляет 45 - 81%. Среди лиц, живущих активной половой жизнью, особенно в возрасте до 30 лет, ВПЧ-инфекция с одинаковой частотой поражает и мужчин, и женщин. Многолетние исследования показали, что папилломавирусные поражения шейки матки встречаются у 20-46% у женщин, живущих активной половой жизнью. С такой же частотой удается выявить поражения нижнего отдела полового тракта у сексуально активных мужчин.
После 30 лет частота выявления вируса снижается, но возрастает частота дисплазий и рака шейки матки у женщин, и пик частоты приходится на 45 лет.
Пути заражения генитальной ВПЧ-инфекцией
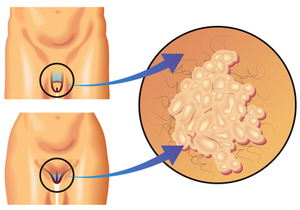
Заражение ВПЧ происходит после контакта с больным человеком, а также вирусоносителем, не имеющим клинических проявлений. Воротами для вируса служат мелкие дефекты кожи и слизистых оболочек. Традиционными органами-мишенями для ВПЧ являются кожные покровы и слизистые оболочки аноурогенитальной области и верхних дыхательных путей.
Генитальная инфекция имеет высокую контагиозность и приобретается во время нескольких первых половых контактов с зараженным партнером. Передача вируса может происходить при вагинальном и анальном сексе, а также при орально-генитальных контактах. При однократном половом контакте заражение происходит примерно в 60% случаев. В 65-70% случаев папилломы (кондиломы, бородавки) выявляются у обоих половых партнеров. Инфицирование половых органов происходит при наличии микротравм в области гениталий (механическая травматизация, бактериальные микроповреждения и т.д.). Резервуаром ВПЧ могут служить уретра, семенная жидкость и секрет предстательной железы.
Другой вид распространения инфекции – аутоинокуляция (перенос заражения), происходящая при бритье, эпиляции, обкусывании ногтей, расчесах кожи и т.п. Кроме того, заражение некоторыми видами ВПЧ может произойти при вдыхании его частиц, контактно-бытовым способом (через поверхности, контаминированные вирусом) или через медицинские инструменты.
При половом заражении папилломавирусная инфекция чаще всего приводит к развитию аногенитальных бородавок, остроконечных кондилом, обычно обусловленных ВПЧ 6-го и 11-го типов. У одного больного может быть несколько типов ВПЧ одновременно - инфицирование может происходить как одним, так и несколькими типами этого вируса. Папилломавирусная инфекция гениталий часто бывает многоочаговой и ассоциированной более чем с одним типом вируса папилломы человека. Кроме того, среди инфицированных ВПЧ статистически значимо чаще выявляются различные ИППП.
Инкубационный период при генитальной ВПЧ-инфекции обычно варьирует от нескольких месяцев до нескольких лет. Проявлениям папилломавирусной инфекции (ПВИ) аногенитальной локализации нередко в течение нескольких месяцев предшествуют негенитальные формы папиллом. Прогрессия инфекции высокого онкогенного риска в кожную дисплазию и рак обычно происходит в сроки от 5 до 30 лет, и редко в сроки, не превышающие 1 года. В большинстве случаев генитальная ВПЧ инфекция остается нераспознанной.

Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Записаться на прием
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.

Причины появления
«Из-за чего появляются кондиломы?» — вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Читайте также:

