Как вылечить застарелый прыщ
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Акне: причины появления, симптомы, диагностика и способы лечения.
Определение
Акне (аcne vulgaris) чаще называют угрями. Это хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся открытыми или закрытыми комедонами, папулами, пустулами, кистами.
Комедоны - невоспалительные мелкие узелки белого или черного цвета, которые создают ощущение неровного рельефа кожи, проявление скопления кожного сала и кератина в волосяном фолликуле.
Папулы (узелки) - бесполостные образования, выступающие над уровнем кожи, плотной или мягкой консистенции.
Пустулы - полостные элементы сыпи, возникающие в результате гнойного процесса.
Причины появления акне
Акне - один из самых распространенных дерматозов. Пик заболеваемости приходится на возраст 15-18 лет (юношеские угри), причем склонны к акне как юноши, так и девушки. Позднее акне (акне тарда) преобладает у женщин.
Выделяют несколько основных факторов, влияющих на развитие угревой сыпи: фолликулярный гиперкератоз, гипертрофия сальных желез, микробная колонизация и воспалительный процесс.
Триггером является генетически обусловленное увеличение количества андрогенов в организме и/или повышенная чувствительность рецепторов клеток сальных желез к производным тестостерона. В результате избыточной продукции кожного сала (себума) возникает гиперкератоз, способствующий образованию пробки в устье фолликулов. Это приводит к скоплению в нижней части фолликула кератиновых масс, избытка кожного сала и различных бактерий. Затем последовательно происходит расширение верхней части волосяного фолликула и образование микрокомедона. Микрокомедон, содержащий кератин, кожное сало и бактерии, продолжает расширяться, стенка фолликула разрывается, и начинается воспалительный процесс. Повышенная секреция себума приводит к росту микроорганизмов (Propionibacterium acnes, Staphylococcus epidermidis, грибов рода Pityrosporum).
Среди причин развития акне нередко называют снижение числа лактобактерий в желудочно-кишечном тракте, приводящее к увеличению уровня липидов в крови.
Кроме того, замечено, что акне чаще страдают люди, в рационе питания которых много продуктов, богатых жирами и быстрыми углеводами.
- Юношеские угри:
- Угри взрослых:
- Угри детского возраста:
- Угри, вызванные экзогенными причинами.
- Угри, вызванные механическими факторами.
- Акнеформные высыпания.
- легкие формы течения акне;
- средние формы течения акне;
- тяжелые формы течения акне.
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
- Запись опубликована: 22.06.2022
- Reading time: 7 минут чтения
- Острая одышка. Возникает внезапно и быстро обостряется. Может быть связана с новым заболеванием или с ухудшением основного хронического заболевания.
- Хроническая одышка. Характеризуется медленным и прогрессирующим началом, иногда даже в течение месяцев или лет. Больной обычно не сразу замечает, что страдает одышкой, начиная это осознавать, когда заболевание уже запущено.
- Нарушения вентиляции легких. Основные причины: астма, эмфизема, хронический бронхит, бронхоэктазы.
- Уменьшение объема движений стенок грудной клетки. Причины: кифосколиоз.
- Ослабление дыхательной мускулатуры. Причины: синдром Гийена-Барре, миастения. Вызывают увеличение дыхательных усилий.
- Скопление экссудативной жидкости в плевральной полости. Вызывает одышку за счет усиления дыхательной работы и стимуляции легочных рецепторов при ателектазе паренхимы легкого.
- Нарушения газообмена. Сопровождают пневмонию, отек легких, удушье (аспирационная пневмония и острый респираторный дистресс-синдром).
- Повышение дыхательной активности с последствием в виде гипервентиляции. Возникает при острой гипоксемии и гиперкапнии из-за стимуляции легочных рецепторов в случае легочной эмболии, интерстициального отека легких, острого бронхиального спазма и т.д.
- астма;
- пневмония;
- бронхит;
- бронхиолит;
- ларингит;
- трахеит;
- аллергический ринит;
- ХОБЛ — хроническая обструктивная болезнь легких;
- тромбоэмболия легочной артерии — сгусток крови в легочной артерии;
- интерстициальная болезнь легких;
- отравление угарным или углекислым газом;
- пневмоторакс — коллапс легких;
- муковисцидоз;
- инфаркт легких;
- обструкция верхних дыхательных путей;
- дыхательная недостаточность;
- плеврит — воспаление оболочки, окружающей легкие;
- отек легких — избыток жидкости в легких;
- легочная артериальная гипертензия — высокое кровяное давление в кровеносных сосудах легких;
- саркоидоз — гранулематозное заболевание, поражающее в основном легкие;
- туберкулез;
- рак легких;
- рак гортани;
- эмфизема легких;
- респираторная аллергия;
- асбестоз;
- СОАС — синдром абструктивного апноэ во сне;
- бронхоэктазы.
- застойная сердечная недостаточность;
- инфаркт миокарда;
- стабильная и нестабильная стенокардия;
- перикардит — воспаление тканей, выстилающих сердце;
- тампонада перикарда;
- дефекты клапанов;
- стеноз аорты;
- митральный стеноз;
- аортальная недостаточность;
- митральная недостаточность;
- рестриктивная дилатационная гипертрофическая кардиомиопатия;
- сердечная аритмия;
- одышка от неврологических заболеваний;
- опухоль головного мозга;
- печеночная энцефалопатия;
- болезнь Гийена-Барре;
- миастения Гравис;
- рассеянный склероз;
- БАС — боковой амиотрофический склероз;
- мышечная дистрофия Дюшенна и Беккера; .
- лихорадка;
- боль; ;
- язва желудка или двенадцатиперстной кишки;
- грыжа пищеводного отверстия диафрагмы; ;
- эндокардит;
- ожоги;
- гастроэзофагеальный рефлюкс;
- анкилозирующий спондилоартрит;
- сепсис;
- септический шок.
- чувство стеснения в груди;
- хрипы;
- кашель.
- высокая температура;
- озноб;
- кашель с мокротой;
- боль в груди, связанная с дыханием или кашлем;
- хронический кашель с большим количеством мокроты;
- одышка во время физической активности;
- хрипы при дыхании;
- чувство стеснения в груди.
- низкое давление — гипотония;
- тахикардия;
- тахипноэ; — усиливается при дыхании;
- кашель — иногда с выделением крови, т.е. кровохарканьем;
- потеря сознания — обморок;
- поверхностное дыхание; ;
- цианоз.
- давление, боль или спазмы в центре грудной клетки: боль — распространяется за пределы груди, в сторону плеча, руки, спины, а иногда даже до зубов и челюсти;
- одышка; ;
- тошнота и рвота.
- пароксизмальная одышка — ощущение нехватки воздуха ночью; ;
- тахипноэ — повышенная частота дыхания; ; — генерализованная усталость; — снижение выработки мочи; — повышенный диурез в ночное время;
- растерянность; ;
- возбуждение и нервозность; ;
- тургор яремных вен;
- гепатомегалия — увеличение объема печени.
- На протяжении какого времени и при каких обстоятельствах возникла одышка, резко или с постепенным нарастанием? ?
- Какими заболеваниями болеет или болел ранее?
- осмотр грудной клетки;
- пальпацию;
- перкуссию;
- аускультацию.
- При бронхоспазме, связанном с приступом бронхиальной астмы или интерстициальным отеком легких в результате ишемии миокарда, пациент жалуется на одышку и стеснение в груди.
- При обострении астмы, хронической обструктивной болезни легких и при нервно-мышечных заболеваниях, одышка усиливается во время физических нагрузок.
- При застойной недостаточности кровообращения или тромбоэмболии легочной артерии, больной будет испытывать ощущение нехватки воздуха или внезапную необходимость сделать вдох.
- При сердечных патологиях одышка возникает при нагрузках и в покое, особенно в положении лежа (ортопно́э), вынуждая пациента сидеть.
- При астме свист и хрипы могут быть аускультированы к дыханию.
- Для пневмонии характерен притупленный легочный звук при перкуссии грудной клетки.
- Пациент с эмфиземой лёгких, развившейся в результате астмы или ХОБЛ и с уменьшением дыхательного объема из-за легочного фиброза или ограничения грудной клетки будет жаловаться на невозможность глубоко дышать (недостаточное дыхание).
- Человек с плохой физической подготовкой будет жаловаться на тяжелое, быстрое и чрезмерно активное дыхание и усталость.
- гипотония;
- отклонение трахеи, например, при пневмотораксе;
- изменение психического состояния — спутанность сознания; ;
- шум, скрип, свист при дыхании; — синюшность кожи, особенно слизистых оболочек и конечностей;
- дыхательные звуки отсутствуют при аускультации.
- Анализ крови. Определяет количество лейкоцитов, эритроцитов, тромбоцитов, гематокрита и уровня гемоглобина в крови.
- Анализ газов крови. Показывает содержание pH, pO2, насыщение кислородом, pCO2 и бикарбонаты в крови.
- Культуральное исследование мокроты. Проводится для выявления микроорганизмов, вызывающих пневмонию.
- Анализ на D-димер. Проводится при подозрении на легочную эмболию.
- Анализ на маркеры поражения миокарда — сердечный тропонин и КФК-МБ. Назначаются при подозрении, что одышка возникает из-за инфаркта миокарда.
- Анализы на про-BNP и BNP, вырабатываемые левым желудочком. Проводится при подозрении на застойную сердечную недостаточность.
- Тест на IgE в крови. Показывает респираторную аллергию.
- Анализ на СОЭ и ПЦР. Это показатели воспалительных/инфекционных заболеваний.
- рентген грудной клетки;
- МРТ — магнитно-резонансная томография;
- УЗИ — ультразвуковое исследование;
- ЭКГ — электрокардиограмма;
- эхокардиограмма.
- вдавленные участки кожи, ямочки (или атрофические рубцы);
- выпуклые, бугристые области, нередко с участками эритемы (гипертрофические);
- области дисхромии (поверхность кожи пятнистая, с участками усиленной пигментации).
-
а) комедоны;
б) папулопустулезные угри;
в) узловато-кистозные угри;
г) молниеносные угри.
-
а) поздние угри;
б) инверсные угри;
в) bodybuilding acne;
г) конглобатные, или нагроможденные акне.
-
а) угри новорожденных;
б) угри детей.
Пациенты обычно предъявляют жалобы на сальность кожи, появление комедонов, папул, пустул, болезненность и зуд в месте высыпаний.
При папулопустулезных акне (самых распространенных высыпаниях) наблюдаются закрытые и открытые комедоны, папулы и пустулы. Закрытый комедон - это белесые папулы диаметром 1-2 мм, лучше всего заметные при растягивании кожи. При сдавливании такого комедона его содержимое выделяется с трудом. Закрытые комедоны часто воспаляются с образованием пустул. Открытые комедоны — это черные точки, размером 0,5-1,0 мм. Консистенция открытых комедонов плотная серовато-белая, форма - грушевидная.

У новорожденных акне возникают на фоне гормонального криза новорожденных и в большинстве случаев самостоятельно регрессируют без следа, проявляются единичными или множественными поверхностными папулами, пустулами, закрытыми и открытыми комедонами и милиумами (небольшими поверхностными кистами).
Детские акне наблюдаются редко, их появление связано с повышением андрогенов в организме на фоне врожденной гиперплазии коры надпочечников, вирилизирующих опухолях.
Юношеские акне являются самым распространенным поражением кожи, чаще всего они локализуются в центральной части лица (на носу, лбу, подбородке).
Новые высыпания обычно перестают появляться после 22-23 лет, но в некоторых случаях формируется персистирующая форма акне (постъювенильные акне), поздние акне, или акне тарда.
Симптомы акне тяжелой степени (конглобатная, или узловая форма) - глубокие воспалительные узлы и кисты, которые могут сливаться, возвышаясь над кожей. Когда узлы вскрываются, появляются язвы, которые долго не проходят. После регресса на их месте формируются рубцы постакне.
Возникновение инверсных акне связывают с метаболическим синдромом, инсулинорезистентностью. Воспалительный процесс происходит в апокриновых потовых железах с возникновением и вскрытием подкожных инфильтратов в подмышечных впадинах, в области пупка и промежности, вокруг сосков с последующим формированием рубцовых изменений. Заболевание протекает хронически с частыми рецидивами.
Молниеносные акне регистрируют у лиц мужского пола. Для заболевания характерны боли в крупных суставах, повышение температуры тела, возникают крупные элементы с некротическими корками и кровянисто-гнойным отделяемым на фоне уже имеющихся акне.
Механические угри (аcne mechanica) считается проявлением истинной угревой болезни – высыпания становятся следствием длительного трения или давления на кожу твердыми головными уборами, лобными повязками, тугими воротничками, грубыми шарфами, одеждой из грубой ткани.
Летние акне (Майорка-акне) появляются на открытых солнцу участках лица и тел, а также в результате применения средств с УФ-фильтрами.
Косметические акне провоцируются и поддерживаются косметическими средствами ухода за кожей. Изопропилмиристат, масло какао, ланолин, бутилстеарат, стеариловый спирт и масляная кислота, которые входят в состав средств, обладают наибольшим комедогенным эффектом.
Диагностика акне
С целью уточнения причины возникновения акне могут быть рекомендованы следующие обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Почему появляются закрытые комедоны на лице, как бороться с ними и как ухаживать за проблемной кожей — обо всем этом расскажем прямо сейчас.


Анастасия Зарипова Автор

Александр Прокофьев Дерматолог

Екатерина Турубара Эксперт
Что такое закрытые комедоны
Черные точки, угри, гнойнички, узелки, сальные пробки и подкожные прыщи — все это проявления акне, или угревой болезни. Звучит не очень красиво, да и выглядит так же. Несовершенства доставляют массу неприятностей, начиная от чисто физических неудобств и заканчивая настоящими психологическими проблемами.
Чтобы понять, что такое закрытые комедоны, для начала разберемся, что же такое угревая болезнь. Согласно общепринятому мнению, это хроническое кожное заболевание, которое в большинстве случаев проявляется в период полового созревания. Однако справедливости ради стоит отметить, что и у взрослых акне — не такая уж редкость.
Как развивается акне: сначала вскакивает прыщ, потом еще, а дальше начинается маленький персональный ад и постоянная борьба с ним. Но это внешняя сторона вопроса.

"По усредненным данным, 40-50% мужчин и женщин в возрасте 20-30 лет и 20% — в возрасте 40-50 лет в той или иной степени страдают от акне и/или его последствий".
Изнутри все выглядит, как в научно-фантастическом фильме. В сальных железах увеличивается секреция кожного сала, параллельно формируется гиперкератоз (накапливаются клетки рогового слоя). Все это влечет за собой цепную реакцию: нарушается отток себума (кожного сала), закупориваются протоки сальных желез (клетки рогового слоя не успевают отшелушиваться), начинается воспалительный процесс в сальных железах. Так возникают прыщи. Они же — комедоны.
Об открытых комедонах можно почитать здесь. Остановимся подробнее именно на закрытых и попытаемся выяснить, можно ли их убрать.
Закрытые комедоны — это устья протоков сальных желез, заполненные омертвевшими клетками кожи и кожным салом, не имеющим возможности выйти наружу. Обычно закрытый комедон белого цвета. Если кожа склонна к появлению подобных несовершенств, важно уделять особое внимание очищению пор. Но если момент упущен, то закрытый комедон воспаляется: сначала краснеет, а затем трансформируется в болезненные пустулы, заполненные гноем.

Где чаще всего появляются комедоны

Подбородок, скулы, лоб — любимые места появления комедонов. © Getty Images

«У подростков проявления акне, как правило, располагаются на лбу и носу, то есть на участках с высокой концентрацией сальных желез, у взрослых женщин они сосредоточены в нижней части лица — на подбородке и щеках. При этом у взрослых преобладают закрытые и открытые комедоны, а у молодых людей высыпания мультиформны: на коже одновременно присутствуют папулы, пустулы и комедоны. У старшего поколения воспаления имеют более глубокое расположение, склонны долго не рассасываться и при попытках вскрытия и выдавливания переходить в кисты».
Излюбленное место дислокации закрытых белых комедонов — область вокруг носа и рта. Это объяснимо, ведь именно здесь больше всего сальных желез.
Кроме того, на состоянии кожи не лучшим образом сказывается негативное влияние окружающей среды: загазованный воздух городов, агрессивное солнце, жесткая водопроводная вода. К распространенным зонам высыпаний также относятся:
линия роста волос;
Причины появления закрытых комедонов на лице

К факторам, провоцирующим появление комедонов, относятся сладости. © Getty Images
Если говорить о причинах появления подкожных прыщей (а комедоны — это внутрикожные элементы), то их несколько, и все они так или иначе связаны между собой. Рассмотрим их более подробно.
Гормональный фактор
Появление закрытых комедонов у подростков связывают с повышением в крови мужских половых гормонов андрогенов — в результате чувствительные к ним сальные железы увеличиваются в размерах и начинают продуцировать больше себума.
Женщины в период беременности и во время менопаузы также находятся в зоне риска из-за гормональной перестройки.
Анатомический фактор
Есть данные, что у тех, кто страдает угревой болезнью, протоки сальных желез на безволосых частях тела, а именно на лице и спине, тоньше, длиннее и более извиты, чем у тех, кто с этой проблемой не знаком. Такая анатомическая особенность создает предпосылки для застоя себума, растягивающего проток сальной железы вместо того, чтобы излиться наружу.
Стрессы
Известно, что гормон стресса кортизол провоцирует повышенную выработку кожного сала и, как следствие, закупорку пор. Именно поэтому, а не просто по закону подлости, закрытые комедоны на носу, подбородке, лбу и щеках могут возникнуть накануне важного свидания или собеседования.
Неправильное питание
Основное условие при борьбе с комедонами закрытого типа в частности и акне в целом — как можно быстрее наладить здоровое питание. Главные провокаторы прыщей — мучное, сладкое, копченое, очень соленое или острое, а также алкоголь и кофе. Такие продукты не просто неполезны для организма в целом, но еще и нежелательны для кожи, особенно при угревой болезни. Они запускают активную работу сальных желез, в результате чего могут появиться закрытые и открытые комедоны.
Неправильный косметический уход
Чрезмерное увлечение спиртосодержащими средствами, частое умывание горячей водой и применение агрессивных очищающих методов — все это может способствовать ухудшению внешнего вида и состояния жирной проблемной кожи, так как способствует ее обезвоживанию, а обезвоженная кожа в качестве ответной реакции начинает продуцировать больше кожного сала.
Лечение ретиноидами и антибиотиками также способствует сухости кожи. Если вы принимаете подобные лекарства, необходим грамотно подобранный, желательно с помощью дерматолога, ежедневный уход.
Вредные привычки
Следите за руками! Привычка трогать лицо в течение дня по поводу и без — одна из причин появления закрытых комедонов на подбородке и щеках. Алкоголь и сигареты также относят к потенциальным провокаторам прыщей на лице.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
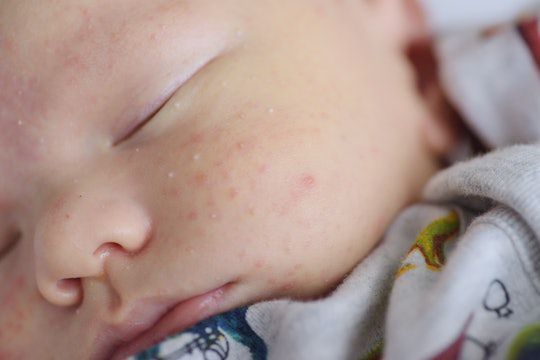
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
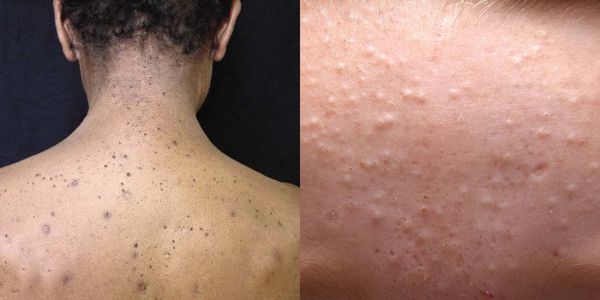
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
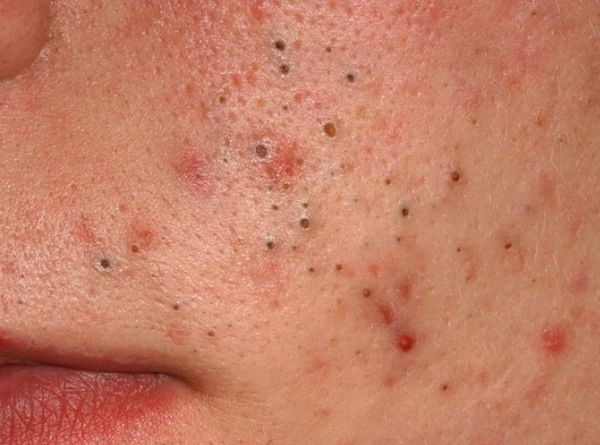
Американская академия дерматологии выделяет четыре степени тяжести акне:
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
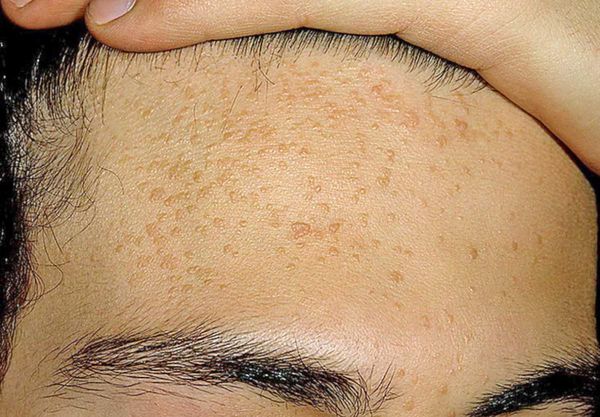
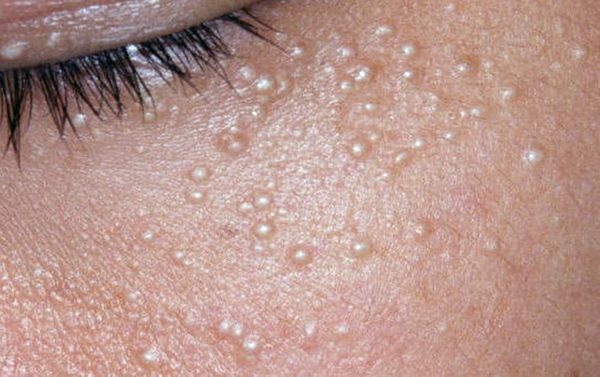
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
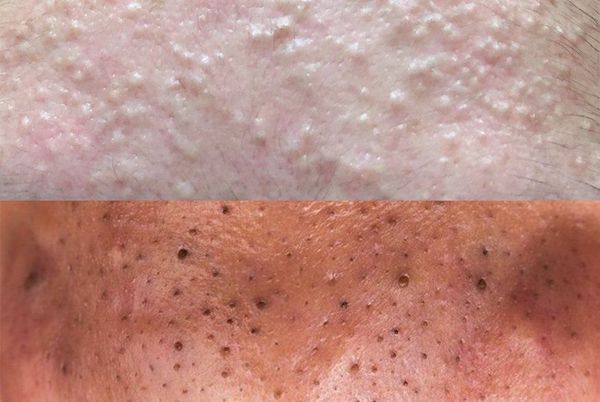
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
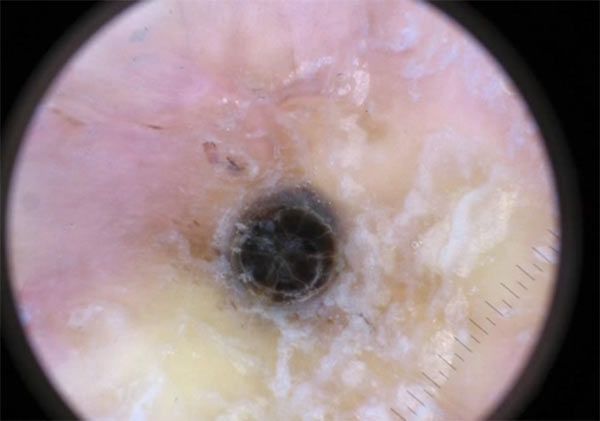
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
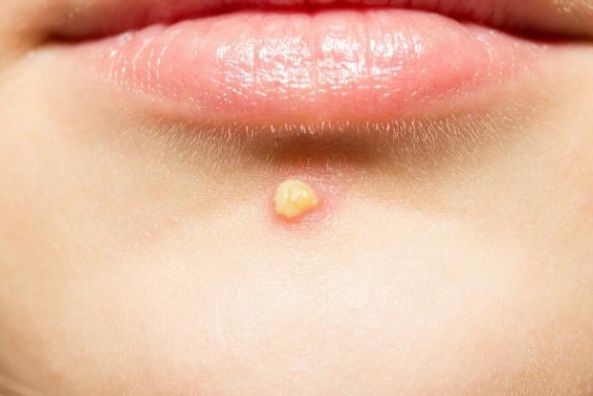
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
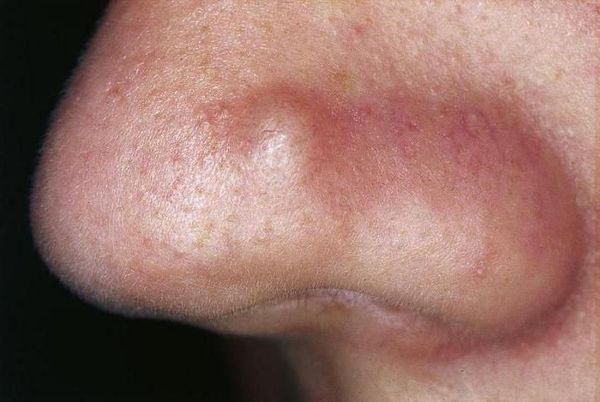
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
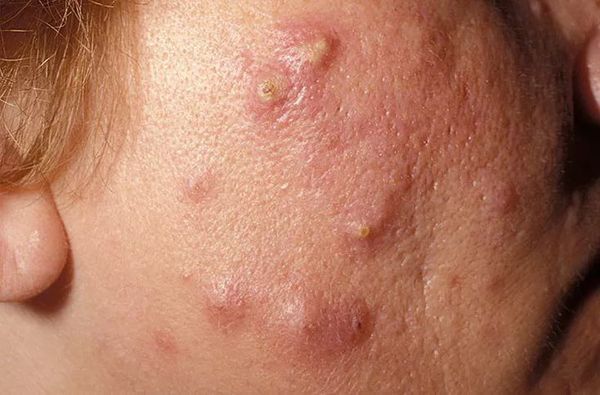
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
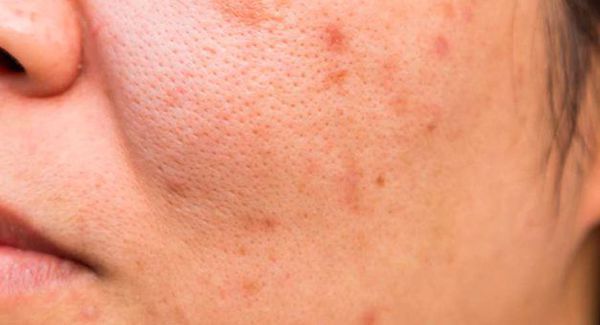
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
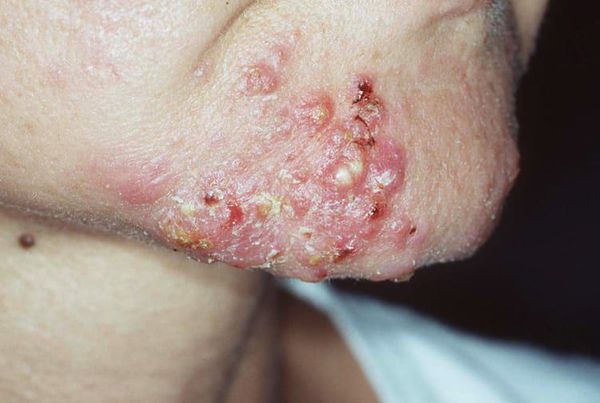
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
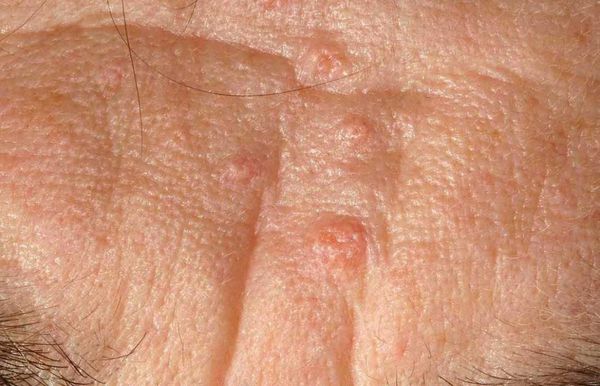
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
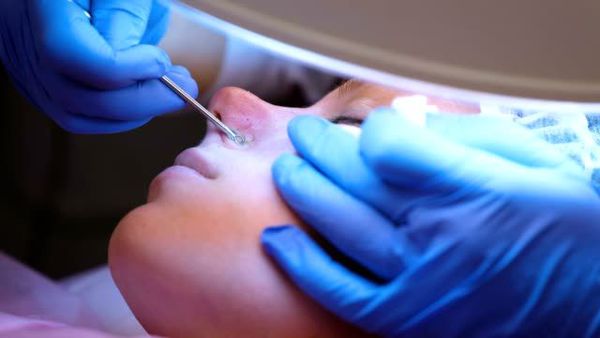
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
Одышка – это субъективное ощущение нехватки воздуха или дискомфорта во время дыхания, связанное с проблемами дыхания. Патологической считается тяжелая одышка, возникающая в короткий промежуток времени, и легкая, но долго сохраняющаяся или повторяющаяся.
Одышка может быть физиологическим явлением, связанным с интенсивной физической активностью, жарой или последним триместром беременности. Возникая в случае панического расстройства и тревоги, этот симптом может иметь психогенное происхождение. Во всех остальных случаях одышка — симптом какого-то заболевания.
Что такое одышка?
Одышка – это название симптома заболевания, используемое в быту. В медицинской номенклатуре одышка называется диспно́э. Это приспособительная функция организма, выражающаяся в изменении параметров дыхания (частота, ритм, глубина), и часто сопровождающаяся субъективным ощущением нехватки воздуха.
Одышка — распространенный симптом множества различных патологических состояний. Его следует дифференцировать с усталостью, связанной с плохой физической подготовкой.
Виды одышки
Одышка может быть классифицирована по ряду характеристик:
Причины одышки
Одышка — нормальное явление только после интенсивных тренировок, длительной пробежки или тяжелой физической работы. При других обстоятельствах этот симптом — сигнал о патологических изменениях, вызывающих проблемы со свободным дыханием.
Одышка может быть следствием большого количества заболеваний, затрагивающих различные системы организма. Особенно часто она связана с респираторными и сердечно-сосудистыми патологиями. В таких случаях симптом возникает после обычных действий: подъема по невысокой лестнице, легкой физической нагрузке или даже в состоянии покоя.
Важно понимать, что даже при нормальном состоянии дыхательной системы могут вызвать одышку такие факторы, как нахождение на большой высоте, повышенный уровень прогестерона во время беременности или прием некоторых лекарств, например, ацетилсалициловой кислоты.
Основные причины одышки при заболеваниях легких
Компенсация гипоксемии в случае заболеваний легочных сосудов, интерстициальных заболеваний легких или застоя в легочном кровообращении не снижает одышку, поскольку является следствием прямой стимуляции легочных рецепторов.
Все патологии дыхательной системы, сопровождающиеся одышкой:
Основные причины одышки при заболеваниях сердца и сосудов
Расстройства, связанные с нормальным сердечным выбросом. Одышка при физической нагрузке может быть следствием не только низкой эффективности сердечно-сосудистой системы, вызванной недостаточной подготовкой, но и нарушений диастольного процесса миокарда в течении гипертонической болезни, стеноза аорты и гипертрофической кардиомиопатии. Хроническая одышка может сопровождать перикардит.
Расстройства, связанные с увеличением сердечного выброса. Затруднение дыхания при физических нагрузках из-за увеличения сердечного выброса может наблюдаться при легкой или умеренной анемии, пороках сердца, ишемической болезни сердца.
Расстройства, связанные со снижением сердечного выброса. Патологические состояния, являющиеся прямым следствием ишемической болезни сердца и кардиомиопатий, не вызванных ишемией, вызывают увеличение конечного диастолического объема левого желудочка и конечного диастолического давления, и таким образом связаны с вторичным повышением давления в легочных капиллярах. Способствует образованию одышки интерстициальный отек.
Все патологии сердечно-сосудистой системы, сопровождающиеся одышкой:
Причины одышки при психических заболеваниях
Одышка возможна при следующих психических заболеваниях:
Когда человек нервничает, он дышит быстрее, но поверхностно. Гипервентиляция — следствие снижения количества углекислого газа в крови. Результат этого состояния: сердцебиение и головокружение.
Чтобы избежать таких неприятных симптомов, следует дышать в бумажный пакет, чтобы восстановить нормальную концентрацию кислорода и углекислого газа в крови. Это поможет успокоиться и восстановить ровное дыхание.
Причины одышки при избыточном весе
Лишние килограммы мешают свободному движению и негативно влияют на дыхание. Это связано с тем, что жировая ткань забирает кислород у мышц и жизненно важных органов, включая альвеолы, вызывая гипоксию.
Другие причины одышки
Этот симптом может сопровождать другие заболевания и состояния. Например:
Симптомы одышки
Так как в 90% случаев вызывают одышку: легочная астма, пневмония и другие инфекции дыхательных путей, ХОБЛ — хроническая обструктивная болезнь легких, тромбоэмболия легочной артерии, инфаркт миокарда, застойная сердечная недостаточность, рассмотрим общие симптомы при этих патологиях.
Основные симптомы астмы:
Основные симптомы пневмонии:
Основные симптомы тромбоэмболии легочной артерии:
Основные симптомы инфаркта миокарда:
Основные симптомы застойной сердечной недостаточности:
Диагностика при одышке
Одышка — неспецифический симптом многих патологий, поэтому диагностика начинается со сбора анамнеза с анализом сопутствующих симптомов. Затем проводится тщательное физическое обследование.
Понять происхождение одышки помогут ответы на следующие вопросы:
Врач собирает сведения о любых заболеваниях, передающихся по наследству: муковисцидоз, астма или инфаркт миокарда. По необходимости назначаются лабораторные и визуальные тесты.
Клиническое и физикальное обследование
Первоначально исследуются характеристики одышки и связанные симптомы, возникающие в состоянии покоя и после легкой или умеренной нагрузки.
Физикальное обследование легких включает:
Физикальное обследование не ограничивается легочным аспектом: одышка может быть признаком внелегочных патологий.
Одышка может возникнуть на основе нескольких механизмов. Поэтому при поиске причин врач акцентирует внимание на ситуациях, когда она появилась, и сопутствующих симптомах. Например:
Признаки серьезных проблем и сильной одышки при физикальном обследовании:
В зависимости от появившихся результатов обследования, специалист устанавливает диагноз в сторону конкретного заболевания.
Лабораторная диагностика при одышке
Лабораторные и визуальные тесты подтверждают диагноз. По их результатам назначают соответствующую терапию.
Наиболее востребованные анализы при одышке:
Визуальная диагностика при одышке
Больным с одышкой могут быть назначены:
Лечение одышки
Лечение одышки зависит от заболевания, лежащего в основе симптома. Поэтому в первую очередь необходимо выяснить причину ее образования.
Если причина одышки — заболевание легких или сердца, необходимо лечить основную патологию. Контроль заболевания также позволит избавиться от одышки, хотя это не всегда возможно. Если лечение невозможно или неэффективно, и насыщение крови кислородом составляет менее 94% или когда оно падает ниже этого уровня во время обычной физической активности, можно поддержать организм кислородной терапией.
Пациенты, страдающие хронической обструктивной болезнью легких, могут проходить программы респираторной реабилитации. Процедура позволяет увеличить физическую работоспособность, уменьшить одышку и частоту госпитализаций из-за обострений.
Что касается применения анксиолитиков и антидепрессантов, то четких доказательств об их пользе пока нет.
Угревая болезнь знакома в той или иной степени почти 80% людей, особенно молодого возраста. И это не только угри на лице, но и поражение других участков тела, где повышено отделение кожного сала. Если кожа вокруг прыщей травмируется, нарушен процесс заживления, вероятно формирование и другой проблемы – постакне, бороться с которой не менее сложно, чем с самой угревой сыпью.
Содержание статьи:
Что такое постакне
Прыщи могут появляться на лице и шее, в межлопаточной области, на спине и в верхней части груди. Угревая болезнь или акне – это образование на коже воспалительных элементов – уплотненных покрасневших бугорков (папул) и черных точек, гнойных белых головок с краснотой вокруг. Если элементы травмируются, выдавливаются или плохо заживают, формируются поствоспалительные, рубцовые, пигментные изменения на коже – это и есть постакне.
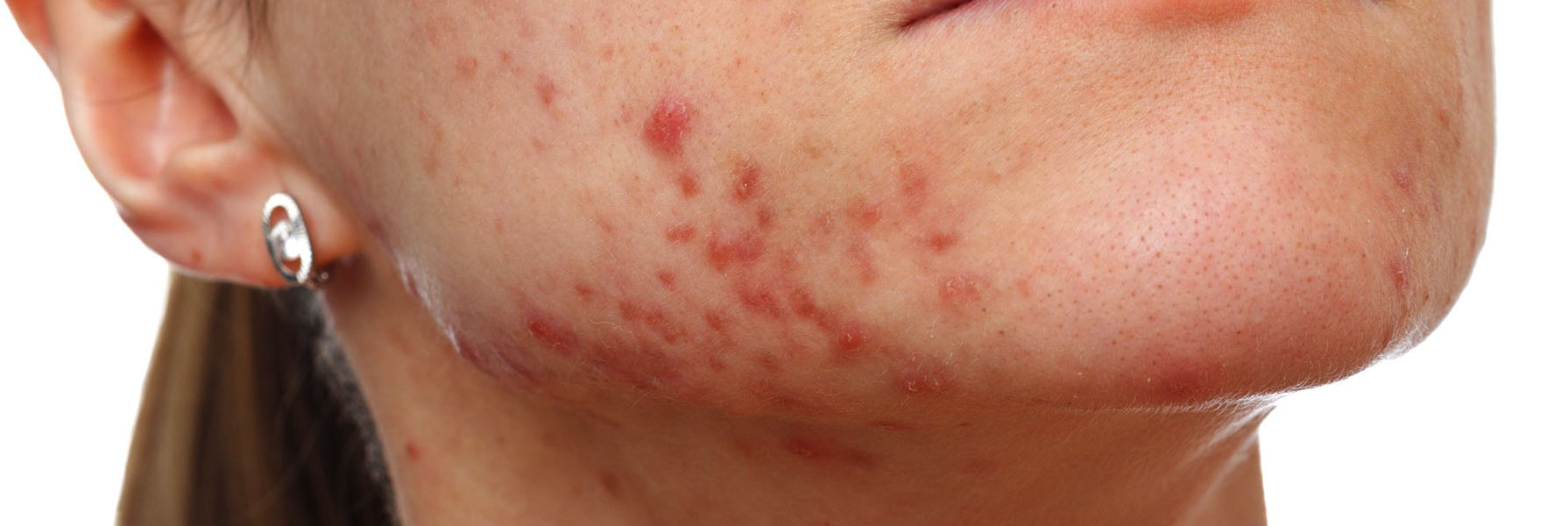
Так выглядит постакне
Причины появления и области локализации постакне
Кожа – самый крупный орган в организме человека, и он имеет сложное строение. Помимо клеток эпителия, образующих непрерывный кожный покров, есть еще волосяные фолликулы, потовые и сальные железы. Именно железы, выделяющие кожное сало и формирующие на поверхности эпителия защитную гидролипидную мантию, страдают при развитии акне.
Для начала важно понять, почему возникают угри. При нарушении работы сальных желез эпителий в области протоков утолщается, просвет железы сужается и кожное сало не может регулярно и полноценно выделяться через поры на поверхность. Тогда жировой секрет задерживается внутри самого протока железы, что провоцирует воспаление с участием микробов, которые постоянно присутствуют на поверхности кожи, составляя ее микрофлору.
Процесс образования акне проходит определенные этапы: изначально образуются комедоны – увеличение сальной железы в размерах. Формируются узелки в коже с раздраженным устьем сальной железы. По мере развития процесса по центру образуются черные точки, а нарушение оттока кожного сала, активность микробов, работа лейкоцитов при воспалении приводят к образованию гнойных головок (пустул).
Сами по себе эти элементы могут оставлять после себя рубцы, неровности кожи, а при их дополнительном травмировании, если вы будете выдавливать черные точки или гнойные головки, воспаление только усиливается, гнойное содержимое может переходить на соседние участки кожи.
Чтобы воспаление не распространялось, не повреждалось все больше участков тканей, а гной не проникал в соседние зоны, вокруг повреждения сальной железы образуются воспалительные изменения.
В области прыща возникает отечность, стимулируется выработка коллагена, формируются рубцовые изменения: образуются соединительнотканные элементы, разрастаются новые капилляры, что дает красноту, стимулируется работа пигментных клеток – образуются пигментные пятна – стойкие и с неровными краями.
Особенно часто проблемы возникают на лице, преимущественно в области лба, на носу и на щеках, на груди, также они появляются в зоне декольте либо на спине.
Покраснения со временем исчезают, пигментация становится не такой яркой, рубцы могут атрофироваться, образуя ямочки, либо, наоборот, становятся выпуклыми и грубыми.
Виды и стадии постакне
Среди основных признаков постакне выделяют гиперпигментацию – это участки нормально окрашенной и более темной кожи, чередующиеся между собой и формирующие неровный тон.
Кроме того, типично наличие застойных красных пятен, расширенных пор кожи, нередко заполненных кожным салом, а также патологических рубцов. В области закупорки сальных желез образуются атеромы (кисты сальной железы, заполненные жировым секретом) или милиумы – белые угорьки.
Основной признак постакне – застарелые рубцовые изменения, шрамы после заживших гнойных прыщей. Они могут иметь три формы:
Иногда в классификацию ошибочно добавляют образование келоидных рубцов. Это неправильный подход. Люди с наследственной предрасположенностью к образованию грубых и плохо заживающих, обезображивающих внешность шрамов нечасто страдают от акне, поэтому и явления постакне у них – редкость.
Самый распространенный вариант постакне – это появление атрофических рубцов. Согласно классификации Jacob C.I., они могут иметь форму округлых, сколотых и квадратных элементов. Это разделение помогает врачам планировать лечение и прогнозировать его результаты.
Круглые рубцы – самые неглубокие, в отношении них прогноз самый благоприятный. Квадратные несколько глубже, но тоже достаточно хорошо устраняются. Самая большая проблема – это сколотые формы постакне, они похожи на латинскую букву «V», их дно расположено глубоко в дерме.

Виды повреждений кожи от акне
Способы избавления от постакне
Интенсивность постакне напрямую связана с тяжестью угревой болезни. Поэтому важна работа не только по устранению последствий, но и предотвращению появления новых элементов на коже. Нужно бороться с самим акне, устраняя основные его причины. Если прыщи появляются снова и снова, прогноз лечения постакне – сомнительный, воспаление будет порождать новые рубцы. Поэтому требуется работа с опытным дерматологом-косметологом.
Большую часть работы по восстановлению, выравниванию кожи и устранению рубцов проводит врач-косметолог, но определенные мероприятия можно выполнять и в домашних условиях. Более того, только комплексный подход даст самые максимальные результаты.
Постакне и рубцы от прыщей: что делать?
Что можно сделать дома
В домашних условиях нужно помочь коже восстановиться, она нуждается в строительных элементах и полноценном питании. Для регенерации кожи и формирования ее структуры необходимо поступление витаминов и минералов, белка как источника аминокислот для построения коллагеновых волокон и синтеза гиалуроновой кислоты, которая увлажняет и придает коже тонус, гладкость.
Кроме того, важны омега-кислоты, которые участвуют в обновлении клеток, формируют клеточные оболочки. Важно скорректировать диету, максимально устранить из нее обработанные продукты, пищевую химию (красители, консерванты, Е-добавки) и отказаться от вредных привычек.
Для профилактики новых прыщей и улучшения тонуса, питания кожи, заживления воспалений и мелких рубцов помогут аптечные средства. Можно использовать 1% салициловый спирт или борную кислоту и протирать ими кожу дважды в день. С лечением прыщей, подавлением воспаления и устранением рубцов достаточно хорошо справляется мазь Левомеколь. Многие используют порошок бодяги, который разводят в воде до кашицы и наносят на пораженную область. Но перед применением всех этих средств важно предварительно проконсультироваться с врачом, чтобы не допустить побочных эффектов и осложнений.
Дополняют уход за кожей подобранные косметологом сыворотки, уходовые кремы (дневной, ночной), а также домашние пилинги с фруктовыми кислотами. Они деликатно отшелушивают кожу, устраняют отмершие клетки, очищают ее поверхность.
Нередко в ход идут и народные средства, например настои зверобоя и ромашки, обладающие противовоспалительным и успокаивающим, очищающим действием. Их можно замораживать и полученными кубиками льда протирать кожу, дополнительно повышая кровообращение и тонус капилляров.
Также можно использовать маски с голубой глиной. Рецепт приготовления маски очень простой: три ложки порошка разводят в воде до кашицы, наносят на проблемную зону на 20 минут и затем тщательно смывают водой.
Какие методики лечения применяют в косметологической клинике
Хотя домашние рецепты и помогают в борьбе с постакне, не стоит думать, что только за счет них можно устранить все проблемы. Домашние методы действуют на самые верхние слои кожи и уменьшают лишь мелкие дефекты.
От глубоких рубцов, пигментации и неровностей помогут избавиться современные косметологические процедуры. Но не стоит ждать мгновенного результата.
Методы лечения подбираются индивидуально и комплексно. Чем тяжелее исходная проблема и чем обширнее зона поражения, тем длительнее будет лечение.
Чтобы добиться максимальной гладкости кожи и ровного цвета лица или устранения дефектов на теле, нужна целая серия процедур, дополненная домашним уходом и тщательно подобранной косметикой. В среднем, первые заметные результаты будут видны через 1-2 месяца при регулярном проведении всех необходимых лечебных мероприятий.
При наличии бугристости, снижении тонуса кожи, пигментных или застойных пятнах на помощь приходят пилинги. Вариантов процедур очень много: это могут быть механические пилинги (составы с травами, мелкими плотными частичками) и химические (с ретинолом, гликолевый, с резорцином или другими составами).
При механическом пилинге эффект очищения и отшелушивания достигается за счет механического соскабливания частицами, входящими в состав, верхнего слоя кожи с отжившими свое клетками эпителия.
При химическом пилинге аналогичный эффект достигается за счет химического прижигания верхнего слоя эпидермиса, что приводит к его последующему отторжению с шелушением.
Косметолог подбирает пилинги под ваши потребности и строго соблюдает все правила их проведения, чтобы добиться максимального эффекта и избежать побочных эффектов. В среднем, первые результаты видны через 5-6 процедур.
Более эффективным аналогом пилинга является лазерная шлифовка кожи. Врач проводит процедуру специальной лазерной установкой со строго заданной длиной волны, чтобы оказывать влияние на кожу на необходимой глубине, не повреждая соседние ткани. Луч лазера прижигает кожу, обработанные зоны активно отшелушиваются, что позволяет стимулировать регенерацию новых тканей, более ровных и гладких.
Посмотрите отзыв нашего пациента о лазерной шлифовке лица:
Лазерная шлифовка лица: честный отзыв пациента
Фототермолиз – более усовершенствованный метод лазерной обработки кожи. Лучи воздействуют не сплошным полем, а отдельными точками – создают на обрабатываемой зоне сеточку. Это достаточно результативное, но менее травматичное воздействие, период реабилитации после таких процедур сокращается.
В отдельных случаях для борьбы с несовершенствами кожи используется дермабразия. Это использование порошка оксида алюминия под давлением или специального вращающегося абразивного диска для механической шлифовки кожи, удаления с нее верхних слоев эпидермиса.
Для устранения атрофических рубцов и ямочек, выравнивания кожи могут помочь инъекции филлеров. Они вводятся под зону дефекта, создают дополнительный объем, приподнимают вдавленную кожу. Эффект длится до 6-10 месяцев (в зависимости от препарата), затем инъекции повторяют.
Хорошие результаты дает мезотерапия с препаратами, стимулирующими синтез коллагена и обновление эпидермиса. В поверхностные слои кожи делается серия микроинъекций с введением гиалуроновой кислоты, антиоксидантов, витаминных компонентов. Конкретный препарат подбирает косметолог в зависимости от поставленных задач и выраженности дефектов кожи.
Еще один метод – озонотерапия. Это методика введения в проблемную зону специальной кислородной смеси путем серии микроинъекций. Состав помогает насытить ткани кислородом, стимулирует кровообращение или дренаж лимфы, регенерацию эпителия.
Если никакие другие методики не дали выраженного эффекта, можно использовать хирургическое удаление рубцов. Пораженные рубцовые ткани иссекают в границах здоровой кожи. Процесс реабилитации – длительный, и само вмешательство тоже может оставлять в последующем рубцы.
Лечение постакне в клинике доктора Груздева:

В клинике представлены щадящие поверхностные пилинги: миндальный и гликолевый.
Читайте также:

