Как вода попадает в рубец
Обновлено: 27.04.2024
Рубцово-спаечные процессы желудка. Диагностика рубцовых изменений желудка
Сопровождаются деформацией и сужением просвета органа. Наиболее часто встречаются при язвах пилородуоденальной зоны.
Рубцово-спаечные процессы в желудке могут быть следствием различных заболеваний как самого желудка (язва, гастрит, ожог, повреждение стенки инородным телом и др.), так и соседних органов (холецистит, панкреатит, перитонит). Однако наиболее часто перигастритические и рубцовые процессы наблюдаются при язве желудка, вызывая значительную деформацию и сужение его полости (канала). При расположении язвы в выходном отделе желудка или в начальной части двенадцатиперстной кишки может развиться различной степени стеноз, сопровождающийся соответствующим нарушением проходимости.
Деформации и рубцовый стеноз желудка могут быть связаны также с оперативным вмешательством. При проведении внутригрупповой дифференциальной диагностики рубцово-спаечного процесса желудка можно придерживаться следующей последовательности. При этом следует иметь в виду, что характер и степень деформации желудка зависят главным образом от локализации и объема рубцовых изменений его стенки. Удельный же вес перивисцерита в формировании деформации желудка весьма незначителен. Рубцово-спаечные процессы клинически проявляются преимущественно нарушениями моторно-эвакуаторных функций желудка.
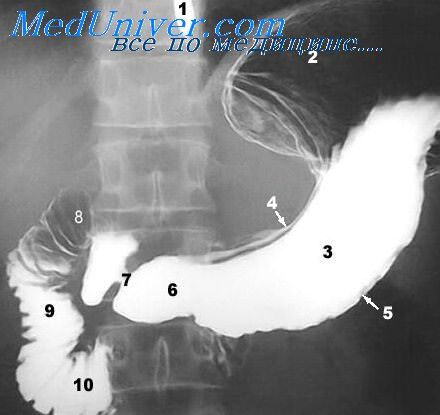
Поэтому особого внимания заслуживают те его деформации (в виде песочных часов, улитки или кисета), а также стенозы, при которых проходимость желудка нарушается особенно резко.
Умеренно выраженные рубцовые и спаечные деформации, не сопровождающиеся заметным нарушением эвакуаторной функции желудка, существенно не сказываются на клинических проявлениях язвенной болезни. Иногда больные жалуются на чувство переполнения и давления в подложечной области после еды, тошноту. Клиническое значение приобретают обычно выраженные деформации желудка или двенадцатиперстной кишки, а также стенозы пилородуоденальной зоны, резко нарушающие эвакуаторную функцию желудка, сопровождающиеся упорной рвотой и снижением массы тела больного.
При исследовании таких больных обращают внимание на активность основного (обычно язвенного) патологического процесса и степень нарушения моторно-эвакуаторной функции, так как наличие, например, длительно не поддающейся лечению язвы позволяет предполагать развитие в дальнейшем нарастания рубцовых изменений (деформация органа, стеноз) и обусловленных ими функциональных расстройств, что, несомненно, имеет значение для назначения адекватного лечения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Образование жидкости в легких является патологическим состоянием, вызванным массивным выходом транссудата (невоспалительной природы) в интерстиций легких из капилляров, а затем и в альвеолы. Скопление жидкости в легких приводит к снижению функций альвеол, нарушениям газообмена, а следовательно, и к гипоксии. В крови наблюдается изменение газового состава с повышенной концентрацией углекислого газа. На фоне гипоксии развивается угнетение функций центральной нервной системы. Когда норма жидкости в плевральной полости превышена, возникает отек легкого.
Жидкость в легких – диагноз довольно опасный и требует оказания своевременной медицинской помощи. Юсуповская больница принимает пациентов круглосуточно, семь дней в неделю. Опытные доктора в кратчайшие сроки снимут отек легкого, определят адекватный курс терапии для устранения причин такой патологии.
Причины появления жидкости в легких
Почему жидкость в легких накапливается, приводя к отеку легкого? В данном вопросе выделяют две основные группы причин:
- причины, вызывающие гидростатический отек легких (закупорка легочных сосудов; пороки сердца; попадание воздуха в плевральную полость, острая дыхательная недостаточность, например, при попадании инородных предметов в дыхательные пути);
- причины мембранного отека легкого (пневмонии, сепсис, вдыхание некоторых газов, аспирация и прочее).
У пациента может наблюдаться скопление жидкости в легких при раке, приводящее к отеку легкого. Также при злокачественной опухоли может скапливаться осумкованная жидкость в плевральной полости, что приводит к развитию плеврита.
Жидкость в легких при онкологии – это последствие развития злокачественных опухолей легких, груди, желудка, кишечника, поджелудочной железы, органов половой системы. При запущенных стадиях рака у больных может развиваться отек ног при отказе легких.
Современные достижения медицины, а также высокий профессионализм врачей Юсуповской больницы позволяют выигрывать борьбу с раком и возвращать пациентов к нормальной полноценной жизни. Для каждого пациента курс терапии доктора определяют в индивидуальном порядке.
Основные симптомы и признаки заболевания
Диагностировать отек легких не так сложно, если знать клиническую картину этого патологического состояния. Скопление жидкости в легких имеет следующие характерные симптомы и признаки:
- болевые ощущения в области грудной клетки, чувство сдавленности – это первые признаки острого отека легких;
- затрудненное дыхание и одышка. При этом больному тяжело не только вдыхать воздух, но и выдыхать;
- синюшность кожных покровов;
- учащенное сердцебиение и холодный липкий пот;
- сухой кашель, переходящий во влажный с мокротой розового цвета;
- частое, громкое и прерывистое дыхание;
- при развитии отека легкого наблюдается снижение артериального давления, пульс при этом слабо прощупывается.
При появлении одного или нескольких вышеперечисленных признаков необходимо обращаться за консультацией к врачу. Опытная команда докторов Юсуповской больницы в кратчайшие сроки проведет обследование и назначит эффективное лечение. В отсутствие своевременной врачебной помощи отек легкого может привести к летальному исходу. Прогнозы зависят от стадии отека легких и особенностей течения основного заболевания.
Чем опасна жидкость в легких
Накопление жидкости в легких приводит к нарушениям нормальной работы клеток и сосудов. В данном случае имеет место интерстициальная форма патологии. При этом абсолютно неважно, от чего возникает отек легких. На второй стадии жидкость проникает в полость альвеол, нарушая тем самым газообменную функцию. Это альвеолярный отек легких. Затем все альвеолы заполняются жидкостью и выключаются из процесса газообмена. Человек погибает от недостатка кислорода.
На вопрос, как долго проявляется отек легких, четкого ответа дать нельзя. Все зависит от причин, спровоцировавших накопление жидкости, а также стадии развития патологии.
Первая доврачебная помощь при отеке легких
Если человек находится в сознании, прежде всего его нужно переместить в сидячее или вертикальное положение. Затем необходимо расстегнуть стесняющую одежду и обеспечить приток свежего воздуха, после чего дать больному таблетку фуросемида и нитроглицерина.
Лечение легочной недостаточности
Первоочередными при отеке легких служат следующие мероприятия:
- обеспечение проходимости дыхательных путей;
- ингаляция 100%-м кислородом через 96%-й раствор спирта для пеногашения;
- внутривенное введение морфина.
Далее проводят медикаментозное лечение. Важно понимать, что отек легких не является самостоятельным заболеванием. Что означает появление жидкости в легких, может определить только врач. Отек легких может развиваться вследствие большого числа патологий. Поэтому тактика лечения напрямую связана со спецификой основного заболевания.
Пройти диагностику, эффективный курс лечения можно в Юсуповской больнице. В клинике терапии доктора быстро определят истинную причину развития отека легких и подберут программу лечения для каждого пациента в индивидуальном порядке. Записаться на прием к врачу можно по телефону Юсуповской больницы.
Обтурационная или механическая желтуха – это не самостоятельное заболевание, а симптом, указывающий на преграду, мешающую желчи двигаться по протокам. Как правило, пожелтение кожи, слизистых оболочек, склеры глаз наступает позже других признаков текущей болезни, но указывает на необходимость незамедлительной врачебной помощи.
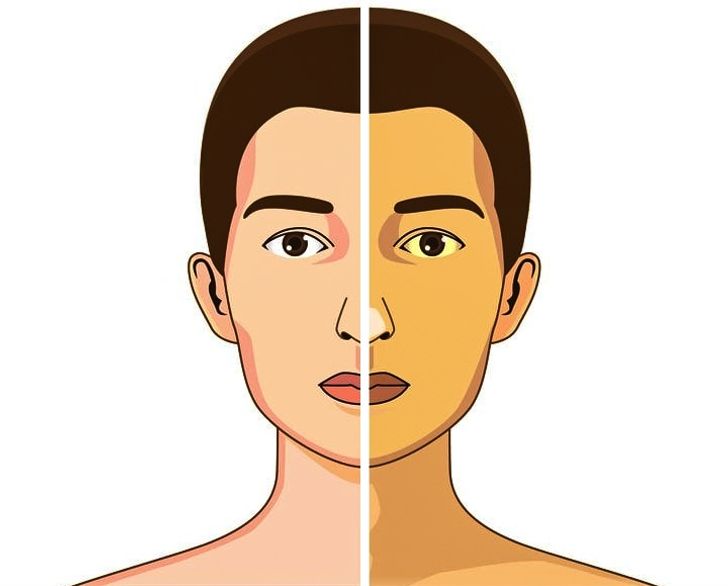
Причины появления
- опухоли злокачественные и доброкачественные как внутри протока (папилломы), так и внешние, сдавливающие канал снаружи (в том числе лимфомы и метастазы);
- камни в общем желчном протоке (холедохолитиаз);
- рубцы и стриктуры, возникшие после прошлых операций;
- воспалительные процессы;
- врожденные аномалии;
- кисты;
- глистные инвазии.
Симптомы при механической желтухе
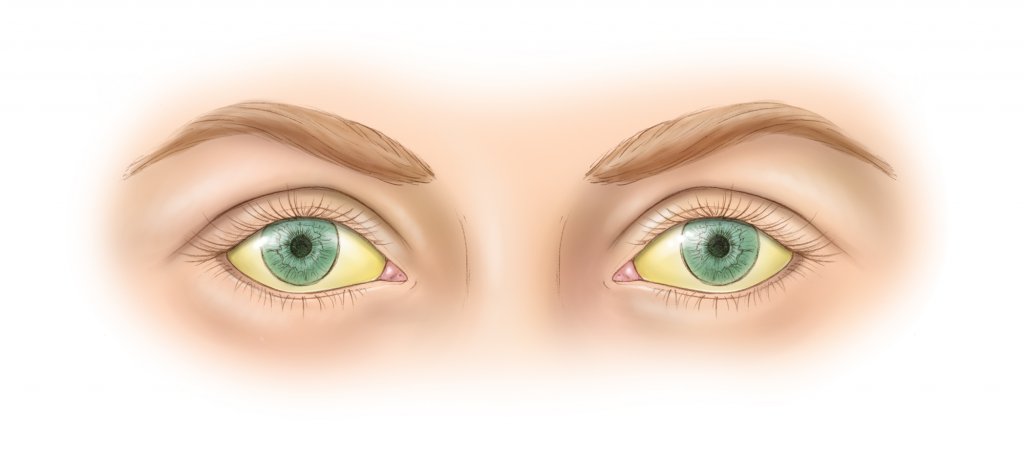
Ещё до того, как появится пожелтение, пациент начинает испытывать боль в правом подреберье. В зависимости от причины, ощущения могут быть различной интенсивности и регулярности. В норме желчь выбрасывается из пузыря в протоки при сокращении желчного пузыря, когда пищевая масса достигла двенадцатиперстной кишки. Поэтому в начале заболевания боль ощущается преимущественно после приёма пищи, может исчезать совсем или стихать до нового приступа. А когда желчь скапливается, возрастает давление на стенки протоков и пузыря, появляется постоянная сильная изнуряющая боль. Чаще опоясывающая или иррадиирующая в область лопаток.
Кал становится бесцветным и жирным, так как без желчи жиры не усваиваются и нет окрашивающего пигмента.
Моча темная, в результате выведения пигментов почками.
Если есть воспаление, то поднимается температура, появляется озноб, слабость.
Попавшие в кровь компоненты желчи отравляют организм и приводят к зуду кожи, нарушению свертываемости крови, снижению давления и сердечного ритма (брадикардия). Пациент тревожится, паникует, плохо спит.
При неполном перекрытии протока симптоматика менее выражена.
Диагностика
Поскольку механическая желтуха – это не самостоятельное заболевание, а синдром, то задача не подтвердить, а найти и дифференцировать причину. В первую очередь проводится осмотр и собираются данные о пациенте: проводились ли операции по поводу ЖКБ, наличие хронических заболеваний, особенности рациона и так далее.
Клинические и биохимические лабораторные исследования крови, кала и мочи покажут общее состояние, степень отравления, наличие воспаления, состояние свертывающей системы. Для механической желтухи характерно сильное повышение прямого билирубина, щелочной фосфатазы, повышение АЛТ и АСТ.
Ультразвуковое исследование (УЗИ) органов брюшной полости. С его помощью можно увидеть увеличение желчного пузыря и протоков, наличие камней, опухоли. Диагностическая ценность УЗИ примерно 75%. Применяют как скрининговую процедуру – безболезненную для пациента и не требующую создания специальных условий для проведения;
Компьютерная томография (КТ) с контрастом позволяет обнаружить опухоли двенадцатиперстной кишки, поджелудочной железы, холедоха;
Магнитно-резонансная томография (МРТ) обнаруживает камни и опухоли, показывает структуру печени и поджелудочной железы;
ЭРПХГ – диагностика при помощи рентген-контрастного вещества. Подробнее о ней в разделе лечение.
Главная цель обследований – отличить печеночную желтуху от механической и выявить конкретную причину и локализацию закупорки тока желчи.
Лечение
Задача врачей при лечении механической желтухи – устранить причину обструкции (перекрытия), восстановить отток желчи и назначить симптоматическое лечение.
Для лечения холедохолитиаза чаще всего используют метод ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии). При помощи специального оборудования в условиях рентгенкабинета проводится эндоскопический осмотр. Затем через большой сосочек двенадцатиперстной кишки вводится контрастное вещество и по серии рентгеновских снимков анализируется состояние желчных и панкреатических протоков. Если обнаруживаются мелкие камни, их удаляют. Крупные дробят и также извлекают ЭРПХГ дает возможность делать разрез сфинктера, удалять папилломы, заслоняющие просвет. Процедура имеет ряд противопоказаний, но в ряде случаев выполняется по жизненным показаниям.
Дренирование желчных протоков при механической желтухе используют, чтобы остановить патологический процесс, убрать давление из желчных протоков. Через кожу делают прокол и по дренажу застойная желчь сливается в специальную ёмкость. У пациентов с новообразованиями трубочка остается до решения вопроса с опухолью. Операбельную убирают хирургическим путем. При неоперабельных проводят стентирование – устанавливают специальный протез-расширитель внутрь протоков, чтобы нормализовать ток желчи.

Хирургия в лечении механической желтухи может быть полостная и лапароскопическая. При ЖКБ удаляют наполненный камнями желчный пузырь, освобождают протоки от конкрементов, восстанавливают проходимость желчных путей.
При медикаментозном лечении применяют:
трансфузионные растворы для скорейшего выведения токсинов и восстановления электролитного баланса;
препараты для регуляции свёртывания крови;
антибактериальные и противовоспалительные средства и так далее.
Юсуповская больница хорошо оснащена и имеет все возможности для корректной диагностики и устранения причин и последствий закупорки желчных путей. Врачи подберут оптимальную схему и способы лечения с учетом состояния пациента, индивидуальных особенностей течения заболевания и результатов обследований.

Возможные осложнения
При своевременном обращении за медицинской помощью прогноз на выздоровление благоприятный. Однако, при длительном отравлении организма билирубином возможны поражения печени, почек, сердца, сосудов, центральной нервной системы, свертывающей системы крови. При несоблюдении врачебных рекомендаций осложнения могут возникнуть в любой из перечисленных систем органов.
В зоне самого очага могут наступить необратимые процессы в ткани печени и поджелудочной железы. Желчнокаменная болезнь имеет свойство рецидивировать, поэтому особенно важно соблюдать режим питания, установленный врачом.
Почему необходимо при первых же симптомах обращаться к врачам
Игнорировать боли и другие признаки недомогания в области печени нельзя, особенно если в анамнезе уже были операции. Занимаясь самолечением, мы лишь убираем симптомы и теряем время. Так, в случае опухолей, на ранней стадии их можно удалить и пройти курс лечения. Камни, закрывающие просвет, со временем увеличиваются в размерах и убрать их становится сложнее. Вовремя обнаруженная причина – это 50% успешного лечения.
При пожелтении кожных покровов и склер нужна экстренная медицинская помощь. Несвоевременное обращение к врачу может привести к летальному исходу.
Жидкость в брюшной полости. Осмотр живота при жидкости в брюшной полости
Только при хронических заболеваниях брюшины, как, напр., при туберкулезе, или же в том случае, когда острое воспаление брюшины носит пластический характер, быстро вызывая склеивание висцеральной брюшины с париэтальной, при участии в большинстве таких случаев сальника, может не наблюдаться выпячивание живота, а наоборот, даже втяжение.
Такое же втяжение замечается в тех редких случаях заболевания брюшины, когда после рассасывания эксудата остается много спаек, но нет еще сужения кишек, и когда больной в силу тех или других причин мало вводит пищи, при чем у него одновременно бывает диаррея (туберкулезный хронический перитонит и туберкулез кишек). Таким образом втяжение живота при заболевании брюшины наблюдается лишь как исключение, а правилом является увеличение объема брюшной полости.
Степень увеличения объема находится в зависимости исключительно от количества и качества скопляющейся жидкости, степени метеоризма, давности заболевания и податливости брюшного пресса. По литературным данным наибольшее увеличение живота наблюдается у хмногорожавших женщин при циррозах печени, когда количество асцитической жидкости достигает 25 - 30 литров. Мне пришлось наблюдать один случай Леннековского цирроза печени у многорожавшей женщины, где при 7-ой пункции удалось удалить 23,5 литра жидкости.
При резком исхудании всего тела и общей слабости она не могла держаться на ногах благодаря колоссальному животу. Эта женщина в буквальном смысле слова состояла „только из одного живота" — грудь, голова, руки, ноги казались какими то придатками к шаровидному животу. Что касается изменения конфигурации живота, то она опять-таки зависит от тех же причин, что и объем живота, а также от распределения жидкости в брюшной полости, степени ее подвижности и положения больного.

Если жидкость не свободна, что наблюдается при перитонитах, или же увеличение живота зависит не только от скопившейся жидкости, а также от „tumor'a", развившегося в брюшной полости, то, с одной стороны, может наблюдаться некоторая ассиметрия, а с другой, перемена положения больного не вызывает резких изменений конфигурации, как при свободном асците, при условии среднего (6-7 литров) скопления жидкости. При чрезмерных количествах жидкости, благодаря резкому напряжению брюшного пресса и высокому внутрибрюшному давлению, живот в стоячем положении больного имеет шаровидно-яйцевидную форму.
Более широкое основание его обращено книзу и как-бы нависает на бедра; верхняя часть брюшной полости и нижнее отверстие грудной клетки представляются в сравнении с нормой расширенными, а расстояние между мечевидным отростком и пупком значительно увеличенным. Пупок сглажен, а иногда выпячен в форме большого грудного соска женщины, вследствие растяжения пупочного кольца и накопления жидкости в образовавшемся грыжевом мешке. Около пупка в некоторых случаях видны расширения вен (caput medusae при циррозах); такие же подкожные расширения вен видны сбоку (v. epigastricae).
Здесь нужно заметить, что расширенные вены наблюдаются не только при затрудненном воротном кровообращении или же при наличии препятствий в системе полых вен, но они могут быть заметны при отсутствии отека подкожной клетчатки при всяком скоплении жидкости (хроническом перитоните) и вообще при значительном повышении внутрибрюшного давления; правда, в эти случаях они бывают мало расширенными.
При изменении положения больного в случае свободной жидкости, скопившейся в умеренном количестве, конфигурация живота изменяется. Он уплощается посредине, в стороны от пупка, и расширяется по бокам (лягушечий живот), а при положении на боку уплощается в противоположной фланковой области.
Кожа при больших асцитах представляется гладкой, блестящей и бледной, особенно в тех случаях, когда имеется отек подкожной клетчатки (у сердечных больных, у нефритиков, у кахектиков). При больших растяжениях кожи на боковых областях и ниже пупка замечаются рубцы от надрыва, подобно рубцам беременных. При воспалительных острых процессах в брюшине (острый свободный общий перитонит, местный острый перитонит), при гнойном или гнилостно-гнойном характере эксудата замечается воспалительный отек, иногда покраснение кожи, а в некоторых случаях и местное повышение температуры кожи (абсцессы брюшины).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
В отличие от всех других рубцов, которые осложняют жизнь только с эстетической точки зрения, келоидная болезнь может быть крайне болезненна. Жжение, зуд, покалывание – вот типичные симптомы келоида.
Впрочем, на этом неприятные особенности не заканчиваются. Келоиды - это единственный вид рубцов, который постоянно разрастается. Особенно это заметно в первые месяцы (а иногда и годы) после появления рубца. Увеличиваясь в размерах, келоид захватывает все новые участки здоровой ткани, и через некоторое время площадь рубца может уже в несколько раз превышать площадь изначальной раневой поверхности. Так что с обращением к врачу откладывать не стоит.

Лазерная шлифовка рубцов постакне.
Когда начинать лечение келоидов
Если келоид не лечить, ситуация может ухудшаться бесконечно. Поэтому если у вас появился рубец, который напоминает келоидный, необходимо как можно быстрее получить консультацию врача-хирурга. Лечение келоидных рубцов народными средствами в домашних условиях, к сожалению, имеет почти нулевую эффективность, даже если длится годами.
Видео
Как определить келоидный рубец, или нет
Когда же обращаться к врачу?
Вариант1. Если вы уже знаете о наличии у вас склонности к образованию келоидов – то чем раньше, тем лучше.
Вариант 2. Перед любой плановой операцией. Обратитесь к специалисту до того, как она будет проведена. Чтобы келоидные шрамы после операции обошли вас стороной, врач разработает серию мероприятий для повышения иммунитета. Он устранит недостаток необходимых витаминов и микроэлементов. Качественная профилактика в этом случае принесет больше пользы, чем самое эффективное лечение.
Вариант 3. Если же вы не страдали келоидной болезнью раньше, но после полученной травмы или перенесенной операции рубец ведет себя необычно. Особенно должны насторожить следующие симптомы: по прошествии двух месяцев в рубце сохраняются болезненные ощущения, зуд или покалывание, рубец больше чем на 1-2 мм возвышается над кожей, не уменьшается или даже растет, имеет ярко-красный или синюшный цвет и блестящую поверхность. Любые из этих признаков указывают на то, что мы, скорее всего, имеем дело именно с келоидом.
Как лечить келоидные рубцы на стадии роста
Келоидные рубцы в развитии проходят две стадии. На стадии молодого келоида рубец постоянно разрастается. Поэтому основная задача этого этапа лечения – остановить рост келоида и облегчить болезненные ощущения, которые из-за него возникают.
Лучший эффект на стадии роста дает гормональная терапия, при которой кортикостероиды Дипроспан или Кеналог - 40 вводятся непосредственно в рубцовую ткань.
Комментарий эксперта:

«Чтобы полностью исключить побочные эффекты и воздействие гормонов на организм, введение кортикостероидов должно выполняться точно по схеме. Во-первых, препарат разводится с учетом веса пациента. Во-вторых, инъекции проводятся строго 1 раз в 4 недели аккуратно внутрь рубца.
Как показывает практика, лечение келоидов может продолжаться много месяцев. Поэтому еще до начала лечения нужно заранее настроиться на отдаленные результаты, аккуратно следовать всем рекомендациям врача, терпеливо относиться к довольно большому числу ограничений.
В частности, при келоидах под запрет попадают прямое солнце, сауна, солярий. Для повышения иммунитета, устранения причин возникновения келоидов может потребоваться полностью пересмотреть свои привычки и отказаться от некоторых в пользу здорового образа жизни.
Лечение келоида в полной мере отвечает известному высказыванию: из врача и болезни победит тот, на чьей стороне больной».
Хороший эффект дает и лучевая букки-терапия – облучение рубца гамма-лучами.
Параллельно, для того, чтобы сделать рубец менее заметным, размягчить его и облегчить болезненные симптомы, рекомендуется пользоваться мазями и гелями, такими как Нафтадерм, Димексид, Scarguard и ScarCare.
Хорошо действует на первой стадии лечения и силиконовый пластырь (например, лейкопластырь "Мепиформ"). Пластырь имеет двойной эффект. С одной стороны, он размягчает рубец и снижает болевые ощущения. С другой стороны, оказывает положительный давящий эффект, способствуя формированию плоского рубца.
Вопреки распространенному заблуждению, лечение келоидных рубцов лазером, иссечение или прижигание на этой стадии невозможно – риск спровоцировать дальнейший неконтролируемый рост келоида составляет почти 100%.
Задача первого этапа лечения – выровнять келоидный рубец с уровнем кожи, сделать его бледным и избавиться от болезненности. Если эти цели достигнуты, лечение целесообразно завершить.
Чем лечить застарелый келоид
Как правило, чрезмерно разросшийся келоид, особенно на лице, доставляет психологический дискомфорт и требует эстетической коррекции. Поэтому второй этап лечения келоида – это комплекс мероприятий, направленных на устранение избыточно разросшегося рубца.
Эстетическое лечение застарелых келоидов всегда начинается с первого этапа: врачу важно убедиться, что келоид ведет себя спокойно и перестал расти.
Впрочем, не стоит надеяться убрать рубец полностью и сделать его похожим на царапину. Такого чуда ни один врач совершить не в силах. Дело в том, что при келоидной болезни ничем – ни лазером, ни скальпелем – нельзя затрагивать здоровые ткани: вмешательство провоцирует возобновление роста келоида. Все манипуляции проводятся исключительно внутри рубца.
Поэтому задача лечения - превратить келоид в нормальный по виду рубец, по возможности тонкий и эстетичный. Для этого в "Платинентал" используется микронная лазерная абляционная шлифовка и хирургическое иссечение скальпелем. В процессе работы мы используем целый комплекс уникальных техник, исключающих натяжение кожи и, как следствие, растяжение и увеличение размера рубца.
К сожалению, келоид – не тот рубец, который можно успешно свести раз и навсегда. И от рецидивов никто не застрахован. Но значительно улучшить ситуацию вполне реально, и вероятность положительного результата достаточно высока.
В клинику "Платинентал" вы можете обращаться с келоидами на любой стадии развития. Даже если не в нашей власти будет устранить рубец полностью, мы сделаем его как можно менее заметным, окажем поддержку на каждом этапе лечения.
Записаться на консультацию пластического хирурга и получить дополнительную информацию вы можете по телефонам:
Запишитесь на прием онлайн, чтобы получить 30% скидку на консультацию. А купив сертификат клиники, вы сможете оплачивать любые процедуры со скидкой 10%.
Читайте также:

