Как делают операцию по удалению свища на копчике
Обновлено: 26.04.2024
Проводим иссечение свища прямой кишки с применением малотравматичных методик, поэтому восстановление пройдет быстро и комфортно.
Врачи по специализации
Иссечение свища прямой кишки — операция, направленная на радикальное удаление свища заднего прохода (фистулы) и воспаленной анальной крипты. В центре оперативной проктологии GMS Hospital в Москве подобные операции выполняются с помощью современных щадящих малотравматичных методик. Применение микрохирургических технологий, большой опыт и квалификация хирургов-проктологов позволяет минимизировать операционную травму, сделав выздоровление быстрым и комфортным.
Подробнее об операции
Иссечение свища заднего прохода — операция, подразумевающая не только устранение свищевого хода, но и пораженной анальной крипты. Алгоритм операции вырабатывается индивидуально в каждом клиническом случае. Свищ прямой кишки — это аномальный проход (фистула), образованный на фоне хронического процесса, протекающего в стенках кишки и близлежащих тканях. В настоящее время почти все авторы сходятся на единой классификации свищей прямой кишки:
- полные — открываются с одной стороны на слизистой оболочке прямой кишки, а с другой стороны — одним или несколькими отверстиями на коже;
- неполные — открываются только на слизистой оболочке или только на коже.
В большинстве случаев (в 90%) причиной формирования свищей становится парапроктит. Также, параректальный свищ может быть следствием следующих патологических состояний:
- геморрой;
- анальная трещина;
- прямокишечные дивертикулы;
- болезнь Крона;
- опухоль или туберкулез прямой кишки;
- процессы толстого кишечника;
- механическое травмирование анального канала.
Лечение свища только хирургическое. Основная задача операции — устранить свищевой ход, в том числе внутренние и наружные выходные отверстия, очистить гнойные полости, иссечь все измененные ткани, включая пораженную крипту и восстановить нормальную анатомию кишки.
При появлении первых симптомов заболевания запишитесь на консультацию к . Выбор методики лечения зависит от характера патологии, места локализации, формы, и других факторов.
Почему нужна операция
Свищевой ход — это проход между кишкой и кожей вокруг заднего прохода, образованный на фоне протекающего гнойного процесса. Внешне он представляет собой небольшой узкий канал, выстланный эпителием, имеющий вход и выход в форме незаживающей ранки с уплотненными краями. Даже после затихания острого процесса, аномальный канал не закрывается. Из раны постоянно либо периодически выделяется неприятно пахнущие сукровица или гной, что провоцирует раздражение окружающих тканей, болезненность и покраснение кожи.
Кроме того, длительное существование свищей приводит к деформированию заднего прохода, рубцовым изменениям и другим осложнениям. Консервативное лечение способно временно облегчить боль, но не ликвидировать причину патологии. С такой задачей справится только операция.
Когда необходимо обратиться к
Прямым показанием к хирургическому вмешательству, является диагностированный свищ прямой кишки. Патология сопровождается следующими симптомами:
- появление незаживающей раны в области ануса;
- выделение из свищевого хода сукровицы, гноя;
- неприятный запах;
- боль, раздражение, покраснение кожи вокруг ранки;
- нарушение дефекации и мочеиспускания;
- покраснение и уплотнение вокруг ануса;
- боль при опорожнении;
- дискомфорт в области заднего прохода при сидении, ходьбе и физических нагрузках в области заднего прохода;
- общая слабость.
При возникновении таких симптомов не затягивайте с обращением к доктору, прямокишечный свищ — серьезная патология, которая без адекватного лечения приводит к тяжелым осложнениям, вплоть до малигнизации (озлокачествления).
Стоимость иссечения свища прямой кишки
| Название | Цена |
| Иссечение простого свища, поверхностного свища, подкожно подслизистого свища | 231 140 руб. |
| Иссечение простого свища, поверхностного свища, подкожно подслизистого свища с использованием ботулотоксина | 278 580 руб. |
| Иссечение свища (иссечение неполного внутреннего свища, внутрисфинктерного свища, межсфинктерного свища) | 228 580 руб. |
| Иссечение свища (иссечение транссфинктерного свища, интрасфинктерного свища, множественных свищей) | 365 720 руб. |
| Устранение сложного свища прямой кишки | 320 000 руб. |
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР.
и короткий период реабилитации
травмирование окружающих тканей
шрамов и рубцовых изменений
Иссечение свища прямой кишки в клинике GMS
В клинике GMS иссечение свища прямой кишки выполняется опытными с использованием общей или эпидуральной (спинальной) анестезии. Применение современных хирургических установок, обеспечивает следующие преимущества:
- бескровность вмешательства;
- минимальная операционная травма запирательного канала прямой кишки;
- быстрое заживление;
- отсутствие послеоперационных отеков, воспалений;
- безболезненность процедуры;
- короткий период восстановления;
- краткое время пребывания в стационаре.
Опытные GMS, применяя малоинвазивные инновационные методы лечения, помогают успешно избавиться от прямокишечной фистулы на разных стадиях. В клинике выполняются все виды операций по поводу иссечения свища прямой кишки с использованием современного оборудования. Запишитесь на прием к нашему специалисту по телефону или онлайн, чтобы получить качественные медицинские услуги.
Подготовка, диагностика
Часто диагностирование патологии не представляет особых сложностей. Уже при первичном осмотре проктолог устанавливает диагноз, определяет локализацию свища, его строение, выстраивая тактику лечения. Комплексное обследование также включает:
- зондирование патологического канала для определения его строения;
- при необходимости колоноскопия или ректороманоскопия;
- УЗИ или МРТ аноректальной области;
- по показаниям — фистулографию.
В некоторых случаях для уточнения диагноза могут потребоваться другие методы исследований. Тактика вмешательства определяется колопроктологом по результатам осмотра и полученных при обследовании данных.
Перед операцией нужно будет сделать рентген грудной клетки или флюорографию, ЭКГ, сдать анализы крови и мочи. Пройти предоперационное обследование в GMS Hospital можно за 1 день. Подготовка также включает следующие шаги:
- за неделю до операции исключить алкоголь, с утра в день процедуры не курить, не пить и не есть;
- за 2–3 дня до вмешательства исключить из рациона продукты, способствующие запорам и метеоризму (бесшлаковая диета);
- последний прием пищи должен быть не меньше, чем за 8–10 часов до операции;
- очистительная клизма или подготовка кишечника с помощью препарата Фортранс.
Как проводится операция
Иссечение свищей прямой кишки выполняют, используя различные методики — от операции Габриэля до операции LIFT.
Радикальное лечение данного свища подразумевает выполнении операции, при помощи которой удаляется свищевой ход и воспаленная анальная крипта, являющаяся постоянным источником инфекции.
Однако, такие операции проводят только в плановом порядке, а экстренные случаи и декомпенсированные сопутствующие заболевания являются показаниями для первичной операции, предполагающей вскрытие и санацию гнойной полости.
Срок выполнения радикальной операции, предполагающей полное удаление очага инфекции в параректальной клетчатке, зависит от индивидуальных особенностей клинического течения заболевания и имеющихся у пациента сопутствующих проблем со здоровьем. Если процесс находится в фазе обострения, имеются гнойные инфильтраты и абсцедирование, их сначала вскрывают и тщательно санируют, а после этого устраняют воспаление консервативными мерами и местной антибактериальной терапией. Лишь после полного купирования воспаления решается вопрос о радикальной операции для иссечения свища и полного удаления гнойного очага.
Виды операций, применяющихся для радикального лечения свища прямой кишки:
- рассечение свищевого хода в просвет анального канала;
- операция Габриэля;
- иссечение с последующим дренированием наружу;
- иссечение с последующим ушиванием наглухо;
- затягивание лигатурой;
- пластический метод;
- операция LIFT.
Рассечение в просвет анального канала — технически простой метод, однако имеет существенные недостатки. После такого рассечения рана над свищом иногда закрывается слишком быстро и остаются условия для рецидива. Кроме того, после такого оперативного вмешательства может нарушаться целостность наружной части анального сфинктера.
Операция Габриэля — заключается в иссечении свищевого хода от наружного отверстия до дна гнойной полости по зонду, введенному в его просвет. После этого иссекают прилежащую к фистуле кожу и все остальные соседние ткани, пораженные воспалением. В случае единичного свищевого хода без рубцовых изменений вокруг после его иссечения оставшаяся полость может быть ушита наглухо. Если же уверенности в отсутствии распространения воспаления на соседние ткани нет, то после его удаления на несколько дней оставляют дренаж.
Лигатурный метод — используют при высоких экстрасфинктерных свищах. При этом лигатуру вводят через дно гнойной полости через свищевой ход, а после этого выводят оба ее конца из прямой кишки наружу и завязывают.
Пластический метод — предполагает, после иссечения свищевого хода и удаления гнойных затеков, отсечение лоскута и перемещение его с целью закрытия фистулы. Прогноз лечения свищей благоприятен лишь после радикальных операций. Как правило, после такого лечения наступает полное выздоровление.
Операция LIFT — представляет собой современную микрохирургическую технику — лигирование свища в межсфинктерном пространстве, что позволяет гарантированно сохранять функцию анального сфинктера и надежно устранять свищ. Для выполнения этой операции выполняется один очень небольшой (не более 1–2 см) разрез снаружи заднего прохода, через который с помощью специальных инструментов удается выделить, пересечь и зашить свищевой ход в самом его начале, в области где располагаются анальные железы. Тем самым, устраняется именно первичный очаг инфекции. Мышцы заднего прохода остаются незатронутыми.
Свищом прямой кишки называют хронический недуг, который представляет собой воспаление желез на слизистой оболочке прямой кишки с вовлечением параректальной клетчатки. Болезнь сопровождается образованием свищевого пути, своеобразного «тоннеля» между внутренним и наружным отверстием образования.
Заболевание возникает преимущественно в результате несвоевременного лечения острого парапроктита. Оно чревато многими осложнениями, и потому требует немедленного лечения – медикаментозного, или хирургического. Более эффективный метод – иссечение свища, с помощью которого можно навсегда забыть о столь неприятном недуге. Иссечение свища прямой кишки (параректального свища) является единственным радикальным методом лечения. Медикаментозное лечение может применяться только для купирования обострения.
Что такое свищ прямой кишки и как он образуется
Образование свища происходит в случае, когда нагноение при парапроктите вскрывается, но полость, в которой находилось содержимое, не затянулась. По образовавшемуся каналу внутрь параректального клетчаточного пространство проникает инфекция, которая поддерживает в тканях воспаление. При этом вновь начинает образовываться гной, расплавляя расположенные рядом с очагом ткани. Выходное отверстие такого нагноения часто образуется снаружи – на поверхности кожи.

Виды свищей и их симптомы
В проктологии различают несколько разновидностейэтой патологии. Официальная классификация включает следующие виды параректального свища:
- полные – с двумя отверстиями, одно из которых открывается в прямую кишку, а второе наружу;
- неполными – с одним отверстием, открывающимся в прямую кишку;
- внутренними – с двумя отверстиями, выходящими в прямую кишку.
По такому признаку, как размещения фистул относительно сфинктера прямой кишки существует другая классификация, которая выделяет следующие виды патологии:
- Внутри- или межсфинктерный свищ – отличается неповрежденным свищевым путем, одно отверстие которого открывается на поверхность кишечной крипты, а второй – на поверхность кожи в непосредственной близости от анального отверстия. Этот вид характеризуется отсутствием разветвлений фистулы.
- Транссфинктерный свищ – отличается погружением свищевого пути на различную глубину, при этом он всегда пересекаетвнешний сфинктер прямой кишки. Главная особенность этого вида фистул – склонность к разветвлению и формированию гнойных затеков и шрамов.
- Экстрасфинктерныйсвищ – характеризуются прохождением свищевого пути за наружным жомом, и формируются при расположении гнойного очага в удаленных от сфинктера клетчаточных пространствах. Отличаются извитостью фистул и их большой протяженностью, а также склонностью к формированию новых наружных отверстий при каждом обострении.

Независимо от вида свища симптоматика при их появлении одинакова, и представляет собой чередование обострений и ремиссий. При стихании воспалительного процесса у больных наблюдается выделение небольшого количество отделяемого из внешних отверстий свища. Процесс может сопровождаться раздражением тканей возле анального отверстия, появлением неприятного запаха. Возникновение дискомфорта и болезненности в стадии ремиссии может возникать только в случае недостаточного дренажа фистул.
Обострение воспалительного процесса сопровождается более выраженной симптоматикой:
- боли в тазовой области и нижней части живота;
- нарушение процесса дефекации и мочеиспускания;
- повышение температуры тела;
- головные боли и слабость.
Симптоматика сохраняется до тех пор, пока не вскроется образовавшийся в параректальной клетчатке гнойник, и их содержимое не выйдет наружу. После этого вновь наступает ремиссия. Подобные чередования могут длиться по несколько лет, пока не будет произведено хирургическое иссечение параректального свища.
Диагностика заболевания
Диагностикой, равно как и лечением параректального свища, занимается проктолог. При обращении к нему многие пациенты опасаются обострения болей из-за диагностических манипуляций, однако в большинстве случаев проктологу достаточно опросить больного для установления времени появления симптоматики и характера болезни.
Далее проводится внешний осмотр, позволяющий остановить локализацию и количество отверстий свища. Только после этого врач проктолог приступает к пальцевому обследованию прямой кишки, цель которого – установление местоположения свищевого хода, особенно если он не визуализируется. При появлении ощутимого дискомфорта или боли применяется местная анестезия.

При обращении к проктологу в стадии обострения параректального свища инструментальное и пальцевое обследование может не назначаться из-за того, что картина заболевания представлена достаточно ясно, а любые манипуляции могут вызвать нестерпимые боли.
В острой стадии болезни дополнительное обследование (инструментальное) назначается в случае, если у врача есть сомнения относительно точности диагноза.
Для дополнения диагноза выполняется аноскопия, ректороманоскопия. Для уточнения локализации свищевого хода, при очень сложных свищах, выполняют фистулографию. При этом исследовании выполняют контрастирование свищевого хода ретгеноконтрастным веществом и после этого выполнят рентегнографию, либо компьтерную томографию.
Методы лечения
Наиболее эффективным способом устранения заболевания является иссечение параректального свища различными методами. Их выбор зависит от нескольких факторов:
- от степени сложности свища прямой кишки;
- от наличия или отсутствия рубцов;
- от степени изменений параректальной клетчатки;
- от наличия или отсутствия в параректальной клетчатке нагноений и экссудата.
Так, при наличии абсцесса сначала проводят его вскрытие, а полное иссечение свища прямой кишки откладывают на некоторое время, пациенту же назначают курс антибиотиков для устранения острого воспаления. Противовоспалительная терапия показана и при подготовке к операции у больных, у которых в свищевом ходе имеется инфильтрат.

Непосредственно операция может проходить следующим образом:
- со вскрытием и дренированием гнойных затеков;
- с ликвидации внутреннего отверстия свища путем перемещения лоскута слизистой оболочки;
- с ушиванием сфинктера;
- с использованием герметизирующего тампона или специального клея для заполнения фистулы;
- с рассечением свища и так далее.

Важно помнить, что народные средства и даже медикаменты из аптеки не могут в полной мере устранить очаги воспаления. Единственный способ избавиться от патологии – иссечение анального свища в специализированной клинике.
Послеоперационный период
В течение нескольких дней после операции больному необходим тщательный контроль со стороны врача. Лечение при этом продолжается, и включает в себя прием анальгетиков и антибиотиков. Для более быстрого снятия воспаления и заживления швов применяются ванночки с раствором антисептиков – фурацилина и марганцовки, перевязки с антибактериальнми мазями. Для уменьшения риска осложнения больным не рекомендуется поднимать тяжести в течение нескольких месяцев после процедуры иссечения свища.
В процессе заживления шва рекомендуется изменить рацион. В первые сутки после ее проведения можно употреблять в пищу только жидкие продукты – кефир, воду, немного разваренной рисовой крупы. При таком меню в первые дни будет отсутствовать стул, что уменьшит травмирование послеоперационных ран. В последующие дни в меню постепенно включают отварные овощи и свежие фрукты, зерновые продукты и каши, кисломолочные продукты и обильное питье. При необходимости допускается принимать слабительные средства.
Последствия операции
В большинстве случаев операция по иссечению свища проходит без каких-либо осложнений. В редких случаях, когда пациент обращается к колопроктологу с запущенной формой заболевания, могут происходить рецидивы или возникать вторичные функциональные изменения.
Избежать подобных проблем можно путем своевременного обращения к специалисту. Для этого не обязательно посещать клинику. Предварительная консультация по вопросу лечения анального свища возможна на нашем сайте. Для этого вам необходимо заполнить форму-заявку или позвонить по указанным телефонам. Здесь же можно записаться на прием к врачу колопроктологу.
Над описанием клинического случая, представленного доктором Левченко Игорем Игоревичем, работали литературный редактор Елизавета Цыганок , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова

Вступление
3 октября 2017 года в Детскую краевую больницу в Краснодаре на плановую операцию по поводу кисты крестцово-копчиковой области поступил 17-летний подросток.
Жалобы
Парень жаловался на зуд, мокнущие высыпания, гной, стреляющую, местами тупую боль в области крестца и плотные тяжи под кожей в крестцово-копчиковой области. Подросток уточнил, что симптомы появились зимой после падения во время гололёда.
Боль усиливалась, когда пациент долго сидел на корточках, на твёрдой или холодной поверхности. Обезболивающие препараты помогали на несколько часов, но полностью боль не устраняли. Как правило, она исчезала или снижалась во время сна.
Анамнез
В 2013 году подростку удалили кисту в эпителиально-копчиковом ходе (патологическом узком канале под кожей), после чего его наблюдал хирург поликлиники по месту жительства. Рана зажила хорошо, осложнений не было. В течение четырёх лет после операции мальчика ничего не беспокоило.
В январе 2017 года парень подскользнулся и упал, ударившись зоной копчика. Травматолог не нашёл никакой травмы и назначил мазь Долобене, курс физиотерапии и нестероидное противовоспалительное средство. Боль и воспаление прошли, но спустя 2 месяца у подростка появился зуд, болезненное уплотнение и гнойные выделения.
Хирург по месту жительства очистил очаг воспаления и направил на УЗИ мягких тканей крестцово-копчиковой области. УЗИ выявило основной свищевой ход с дополнительными кистообразными отхождениями, после чего подростка направили на консультацию к детскому хирургу Детского диагностического центра, где ему назначили операцию на 4 октября.
Пациент родился от второй беременности при естественных родах, по росту и весу был в пределах нормы. Сразу после рождения чувствовал себя хорошо. Рос и развивался соответственно возрасту.
В 2015 году ему удалили воспалённый аппендикс. Также перенёс ОРВИ, трахеит, бронхит и ветряную оспу. Травм, переломов, переливания крови и плазмы отрицают. На диспансерном учёте у узких специалистов не состоял.
Семейный анамнез не отягощён. Венерическими болезнями, вирусным гепатитом, ВИЧ-инфекцией, СПИДом и туберкулёзом никто из родственников не болел.
Обследование
При прощупывании межъягодичной зоны в области перехода крестца к копчику, а также в левой и правой ягодицах определялись плотные тяжи. Область выхода подкожного канала покраснела и отекла. При внимательном осмотре стали заметны враставшие волосы на 2 см выше анального сфинктера (клапана).
- вытянутое неоднородное анэхогенное образование длиной 5 см;
- гиперэхогенные включения — волосяные луковицы;
- свищевые ходы продолговатой формы, отходящие от образования, — до 1 см справа и до 3,5 см слева.
Диагноз
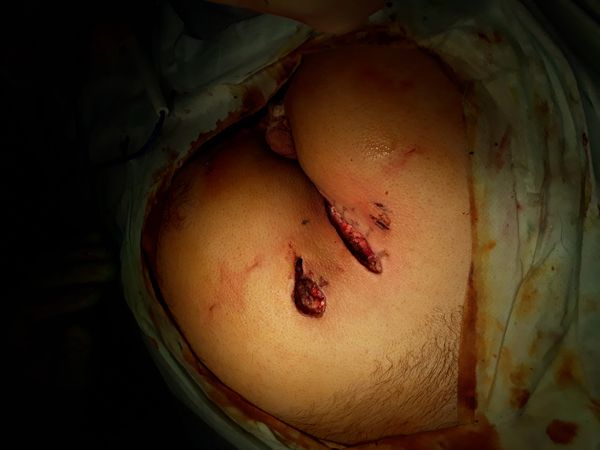
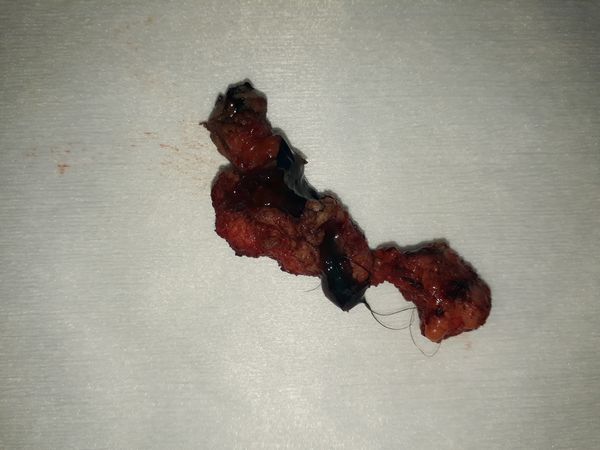
Лечение
Было принято решение провести операцию с помощью электрокоагуляции под эндотрахеальным наркозом, в течение которой:
- положили пациента на живот, обработали операционное поле и в патологическое отверстие на правой ягодице (эпителиально-копчиковый ход) ввели 1,5 мл контрастного вещества;
- сделали разрез около 7 см через межъягодичную область до правой ягодицы с окаймлением отверстия на копчике;
- вырезали из подкожно-жировой клетчатки прокрашенный свищевой ход диаметром 1 см и протяженностью около 5 см от правой ягодицы до копчика;
- в левой ягодице вырезали свищевой ход, переходящий в кистообразное образование размером до 3,5 см;
- проверили свёртываемость крови и убедились, что внутри нет инородных тел;
- убрали всю лишнюю жидкость из ложа удалённых кист и установили в левой ягодице перчаточный дренаж;
- наложили съёмные швы и асептическую повязку.
Через 7 дней после операции подростку удалили дренажи, сделали контрольную перевязку, оценили линию швов и выписали из детского хирургического стационара. Пациенту рекомендовали продолжать наблюдаться у хирурга в поликлинике по месту жительства.
Послеоперационное лечение включало антибиотики широкого спектра в течение 5 – 7 дней и физиотерапию, которая способствовала быстрому заживлению раны.
Чтобы исключить возможность повторного рецидива, подростку необходимо было через 2 месяца после операции сделать УЗИ мягких тканей крестцово-копчиковой области, МСКТ и МРТ. Обследования не выявили никаких нарушений и признаков мягкотканных образований.
Линия швов сформировалась полностью. Боли, свищевых ходов, отделяемой жидкости и дискомфорта в крестцово-копчиковой области не было.
Заключение
Этот клинический случай доказывает, что эпителиальный копчиковый ход необходимо лечить только хирургическим путём. Оперативное вмешательство подразумевает удаление патологического канала с первичными отверстиями. В более сложном случае также вырезают патологически изменённые окружающие ткани и гнойные свищи.
Чтобы предупредить послеоперационные рецидивы, необходимо удалять волосы вокруг раны, а затем и вокруг рубца. Также лечение в специализированных отделениях проктологии увеличивают шансы на благоприятный прогноз без осложнений.
Если произошёл рецидив, это может свидетельствовать о неполном удалении инфекционных очагов, гнойных затёков, первичных отверстий и свищей.
Гнойная киста копчика – это воспалительный процесс под кожей в крестцово-копчиковой области, обнаруживается чаще всего у молодых мужчин. Киста крестцово-копчиковой области появляется в результате воздействия различных факторов:
- Врожденная аномалия, которая закладывается при нарушении эмбрионального развития на ранней стадии беременности.
- Аномалия формируется во время взросления при неправильной эскалации волос.
- Может развиться при малоподвижном образе жизни.
- Слабый иммунитет может стать причиной заболевания.
- Наследственная предрасположенность, травма и другие факторы.
Лечение патологий крестцово-копчиковой области проводят в колопроктологическом отделении Юсуповской больницы. Юсуповская больница – это многопрофильный медицинский центр, в состав которого входят несколько клиник, клиническая лаборатория, диагностический и реабилитационный центры, стационар. В больнице проводят хирургические операции в оснащенных инновационными установками операционных. Для лечения больных применяют последние мировые разработки в области медицины, лекарственные препараты, сертифицированные в России. Консультации и лечение пациентов проводят опытные врачи: доктора наук, профессора, врачи высшей квалификации, больным оказывают различные виды медицинской помощи.
Причины
В крестцово-копчиковой области формируется аномальная патология - ход под кожей, который открывается наружу одним или несколькими небольшими отверстиями по средней линии между ягодицами. Длина эпителиального копчикового хода составляет около 3 сантиметров. Эпителиальный копчиковый ход может не проявляться клиническими признаками в течение всей жизни, больной может узнать о наличие аномалии при развитии воспалительного процесса, развития гнойной кисты копчикового хода. Причиной развития нагноения кисты копчика становятся различные травмы, переохлаждение, инфекции, несоблюдение правил гигиены. Эпителий, выстилающий полость пилонидальной кисты копчика, обладает теми же свойствами, какими обладает кожа человека - выделяет продукты жизнедеятельности, пот.
Продукты жизнедеятельности выделяются через точечные отверстия эпителиального хода. Если происходит травма или инфекционное заражение, первичный эпителиальный ход блокируется, начинается острый процесс, который приводит к развитию осложнений. Происходит разрушение стенок эпителиального копчикового хода, воспаление распространяется на окружающую клетчатку. В результате воспалительного процесса в копчиковом ходе может развиться флегмона, гнойные свищи, абсцесс крестцово-копчиковой области. Дермоидная киста копчика – это врожденная патология, которая формируется внутриутробно при смещении элементов зародышевых листков под кожу, в поверхностных слоях кожи. Дермоидная киста отличается от эпителиального копчикового хода четкой капсулой, эпителиальный копчиковый ход в отличие от дермоидной кисты имеет точечный выход на поверхности кожи.
Такой вид кисты может не беспокоить больного длительное время, проявляясь только дискомфортом и болезненностью при долгом сидении. Развитие воспалительного процесса приводит к прорыву кисты, образованию свища, повышению температуры, к сильной боли при изменении положения тела.
Симптомы
С развитием воспалительного процесса проявляются симптомы заболевания:
- Повышается температура тела.
- Появляется ощущение дискомфорта в области копчика.
- Припухлость и покраснение кожи в крестцово-копчиковой области.
- Больной чувствует сильную боль во время сидения.
- Из отверстий копчикового хода появляются гнойные выделения.
По средней линии между двумя ягодицами возникает тоннелеобразная припухлость, отверстия копчикового хода из-за отечности могут не наблюдаться. При развитии гнойного процесса из отверстий начинает выделяться гной. Если нагноение кисты не лечить своевременно гнойный процесс приводит к появлению свищей, образуется флегмона больших размеров или обширный абсцесс.
Лечение
Воспаление эпителиального копчикового хода лечат в многопрофильной Юсуповской больнице, в отделении колопроктологии. Диагностика заболевания начинается с осмотра и опроса пациента. Врач-проктолог выслушивает жалобы больного, определяет характер и длительность жалоб, выясняет – были ли травмы в области копчика, есть ли функциональные нарушения в области органов малого таза. Врач осматривает состояние кожных покровов ягодиц, крестцово-копчиковой области, промежность, проводит ректальное исследование на геморрой, выпадение прямой кишки, свищи, анальные трещины, опухоли. Проктолог Юсуповской больницы может назначить ректороманоскопию, фистулографию, УЗИ крестцово-копчиковой зоны. Нагноение кисты копчика лечится хирургическим методом.
Показанием для направления больного в стационар служит острое воспаление эпителиального копчикового хода, плановое лечение патологии. В зависимости от классификации, тяжести заболевания выбирается тактика хирургического лечения. Операция по удалению кисты проводится как плановая или экстренная, в зависимости от состояния больного.
Существует несколько методов хирургического лечения эпителиального копчикового хода:
- Метод, который применяют при кисте копчика осложненной абсцессом – это двухэтапная операция. Первый этап – вскрытие гнойника и очистка полости. В течение семи дней пациент получает антибактериальную терапию. Затем проводится второй этап с удалением пораженных тканей копчикового хода.
- Осложненное течение болезни – вскрывают абсцесс, удаляют гнойное содержимое, для исключения риска повторного появления свища, края подшивают ко дну раны. Метод имеет недостаток – удлиненный реабилитационный период.
- Метод Баска. Происходит иссечение под кожей кисты копчика. Ушивают первичные копчиковые ходы, во вторичные ходы ставят дренаж для оттока выделений.
- Метод Каридакиса. Во время операции удаляют воспаленный участок с лоскутом кожи. Раневая поверхность быстрее восстанавливается, период реабилитации небольшой.
- Синусэктомия. Удаление кисты можно проводить при отсутствии гнойного процесса. В отверстие эпителиального копчикового хода вводят вещество (метиленовый синий), которое определяет количество отверстий копчикового хода, расположение. Затем с помощью электрокоагулятора и зонда проводится резекция. Накладывание швов не проводится.
- Удаление кисты лазером. Операция по удалению кисты копчика проводится с помощью пучка излучений. Больной уже в день операции, если нет осложнений, может уйти домой.
- Если диагностированы множественные кисты копчика, осложненные свищами, проводится пластика перемещенным лоскутом. Иссекаются не только эпителиальный копчиковый ход с ответвлениями, а также окружающая жировая клетчатка. Полости, которые образовались после удаления кисты, закрывают перемещенными лоскутами кожи.
Классификация по МКБ 10
Пилонидальная киста в международной классификации болезней МКБ 10 находится под кодом:
- L00-L99 класс 12 - Болезни кожи и подкожной клетчатки.
- L05- Пилонидальная киста.
- L05.0 – Пилонидальная киста с абсцессом.
- L05.9 - Пилонидальная киста без абсцесса.
- L00-L08 - Инфекции кожи и подкожной клетчатки.
Клиника, диагностика, лечение в Москве
При развитии острого процесса в крестцово-копчиковой области следует незамедлительно обращаться к врачу. В Юсуповской больнице к услугам пациентов уютные палаты стационара. Пациенты смогут получить консультации разнопрофильных врачей, пройти обследование на современном диагностическом оборудовании, сдать анализы и получить эффективное лечение. Операции в колопроктологическом отделении проводятся как плановые и срочные, после операции уход за пациентами осуществляет внимательный и опытный медицинский персонал. Записаться на консультацию к врачу можно по телефону больницы.

Как понять, что у вас варикоз
Первые признаки варикозного расширения вен — уставшие по вечерам ноги, которые кажутся тяжелыми, и пробуждающие по ночам судороги. На разных стадиях сосудистой патологии могут появляться и другие симптомы:
- отеки
- сосудистые звездочки
- нарушение чувствительности
- незаживающие язвы
- выпуклые вены
- уплотнение кожи, изменение ее цвета
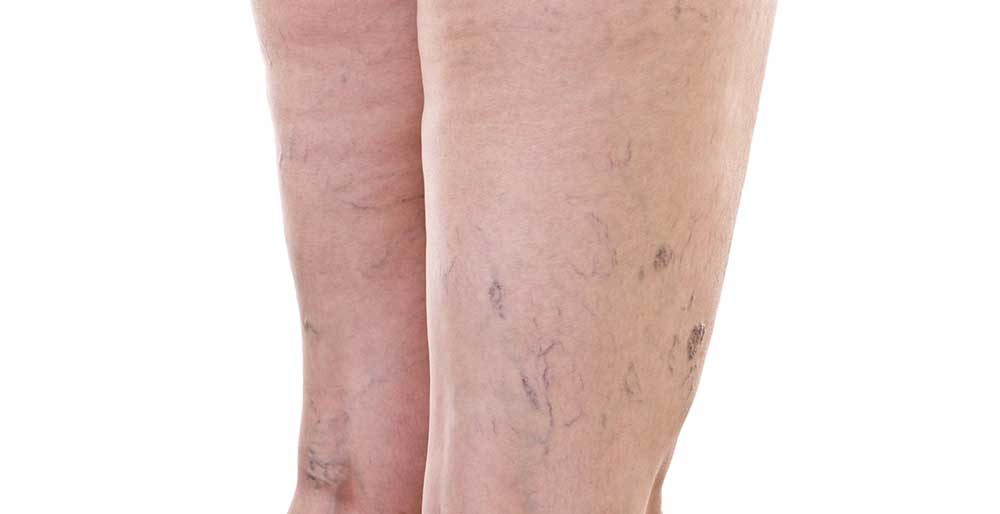
Однако не стоит по этим проявлениям ставить себе диагноз и бежать в аптеку за лекарствами — установить причину неприятных симптомов может исключительно врач. Даже если у вас обнаружились только первые признаки заболевания, это уже веская причина обратиться к флебологу.
В группе риска — диабетики и беременные женщины, люди с избыточным весом и работники профессий, требующих нагрузки на ноги или длительного сидения. К сосудистым нарушениям приводит гиподинамия, постоянное ношение высоких каблуков, регулярный подъем тяжестей, беременность. В таких случаях необходимо регулярно проходить профилактический осмотр, даже без каких-либо жалоб.
Наиболее информативный метод диагностики — дуплексное УЗИ. Исследование проводится при наличии симптомов для установления диагноза и для регулярного контроля за состоянием вен. Специалисты рекомендуют проводить его 1-2 раза в год. Безопасная информативная процедура показана в любом возрасте, она безболезненна и может проводиться неограниченное число раз. Ультразвуковое исследование занимает примерно 20-30 минут. На дисплее врач видит изображение, полученное с помощью перемещаемого по коже датчика, и определяет состояние вен и клапанов, наличие или отсутствие тромбов.
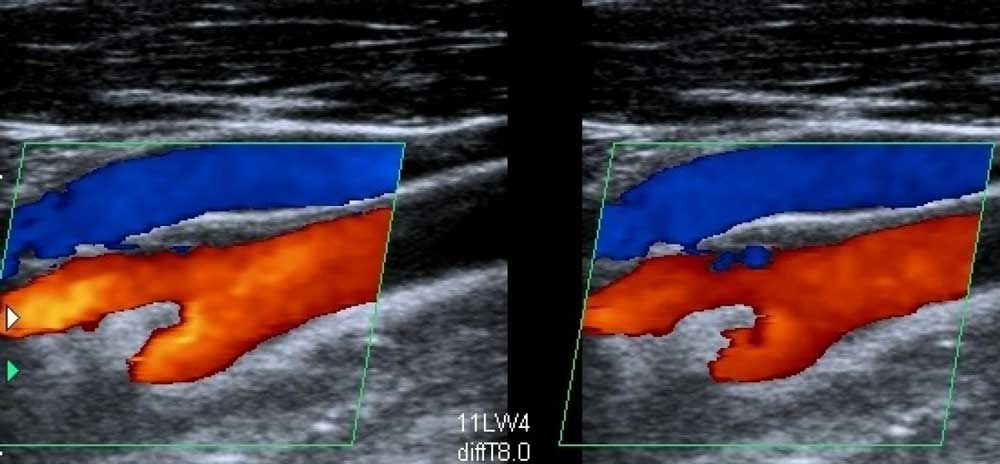
Виды операций на венах
К сожалению, очень часто за помощью к флебологу обращаются на поздней стадии варикоза, когда консервативными методами лечения помочь уже нельзя. Однако современная медицина располагает различными методиками, в том числе малоинвазивными. Среди возможных врач выбирает наиболее эффективную и подробно рассказывает больному, как происходит удаление вен.
Классическая флебэктомия
Эту методику смело можно назвать устаревшей, ей более ста лет. Однако в некоторых случаях она выступает в качестве единственно возможного решения. В ходе операции, проходящей под наркозом, делаются разрезы для удаления большой подкожной вены вместе с расширенными протоками. К преимуществам процедуры можно отнести прекрасно отлаженное, десятилетиями отточенное выполнение и финансовую составляющую. Хотя, учитывая госпитализацию, с последним утверждением можно поспорить. Но минусов у традиционной методики гораздо больше:
- после операции несколько дней придется провести в стационаре
- достаточно долгий реабилитационный период, невозможность сразу вернуться к привычному образу жизни
- травматичность вмешательства
- снятие швов через 7-10 дней после операции
- сроки заживления могут затянуться из-за индивидуальных особенностей организма
- остающиеся на коже рубцы
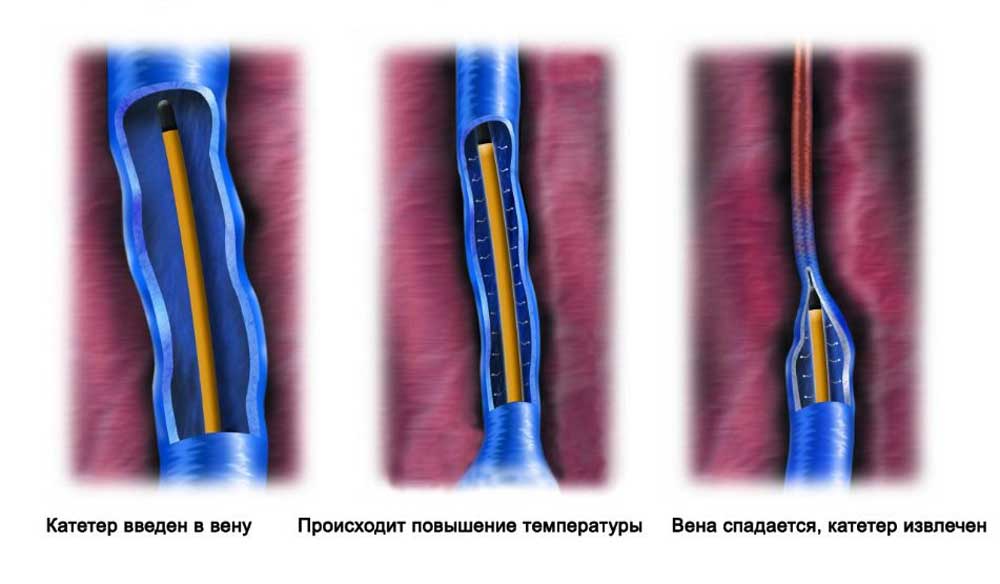
Лазерная коагуляция
Выбирая методику, больные часто интересуются, как происходит удаление вен лазером. Этот современный способ лечения измененных варикозом сосудов заключается в термическом воздействии. Лазерный световод вводится во внутрисосудистый просвет и продвигается на нужную длину. Во время движения происходит термическое «склеивание» стенок патологического участка. Коагуляция исключает вену из патологического кровотока. Процедура проводится под контролем УЗИ. По сравнению с классическим методом лазерная коагуляция имеет ряд преимуществ:
- амбулаторное проведение процедуры, длительность которой составляет 30-40 минут
- отсутствие наркоза (местная анестезия или седация)
- малая травматичность манипуляции
- эстетичность, отсутствие швов
- непродолжительная реабилитация — в большинстве случаев уже на следующий день можно продолжить легкую трудовую деятельность.
Минус один, но достаточно существенный — лазерная методика эффективна при небольших дефектах вен, на начальной стадии варикоза. ЭВЛК часто используется не только как самостоятельный метод лечения, но и в сочетании с другими.
Склеротерапия
Она решает сразу две проблемы — избавляет от неэстетичных сосудистых звездочек и расширенных вен. На сегодняшний день это наиболее эффективный способ лечения варикоза. Он основан на введении в поврежденный сосуд склеивающего препарата — жидкого или в виде пены. Склеенная вена исключается из кровотока и со временем рассасывается. Минимально инвазивный метод уменьшает время процедуры и не требует длительной реабилитации. В сложных случаях склеротерапия проводится под УЗИ-контролем. Среди основных преимуществ щадящей методики:
- скорость проведения процедуры
- отсутствие госпитализации
- безболезненность за счет анестезирующего действия вводимого препарата
- прекрасный косметический эффект
- пожизненный результат в случае своевременного обращения
Если болезнь находится в крайне запущенной стадии, операции бывают полностью успешны только в 85% случаев.
Среди других методов, применяемых для лечения варикоза, стоит упомянуть:
- комбинированную флебэктомию, сочетающую в себе сразу несколько малых операций. Врач выбирает эту методику в особо запущенных случаях, когда проблему по-иному решить невозможно;
- минифлебэктомию, когда вена удаляется без разрезов, через небольшие проколы.
Жизнь после операции
Всех пациентов волнует, что будет после оперативного вмешательства и как будет идти кровоток после удаления вены.
В организме человека функционируют два вида вен — глубокие и подкожные. Последние, наиболее часто подвергающиеся патологии, перекачивают лишь 10% всей крови, к тому же не несущей питательных веществ и кислорода. Под влиянием варикоза на стенках растянутого сосуда постепенно накапливаются сгустки крови и появляется тромб. Он может оторваться и во время своего движения по кровеносной системе перекрыть любой сосуд или клапан. В этом — главная опасность варикоза. Именно поэтому не следует игнорировать призывы доктора сделать операцию.
После удаления вены кровоток не прекращается, а распределяется по оставшимся сосудам. Постепенно работа кровеносной системы нормализуется и человек перестает ощущать все неприятные симптомы варикоза.
Длительность периода восстановления зависит от методики, которая применялась в лечении. Иногда рекомендовано лишь ношение эластичного трикотажа в течение некоторого периода. После склеротерапии возвращение к привычному образу жизни происходит практически сразу. После флебэктомии придется снимать швы, а затем достаточно длительное время беречь себя даже от самых обычных бытовых нагрузок.
Волнующий вопрос — возможны ли рецидивы. Это зависит от нескольких факторов:
- генетической предрасположенности
- профессионализма врача, проводившего операцию (иногда возможно неполное удаление вены)
- методики оперативного вмешательства
Если вы заметили у себя первые предвестники варикоза, незамедлительно посетите флеболога — специалиста по сосудистым заболеваниям. Эффективность методик, применяемых в ЦКБ РАН, позволяет навсегда забыть о варикозе при доступной стоимости действительно качественных услуг.
Читайте также:

