Дренирует кожу что это
Обновлено: 02.05.2024
Методика наложения повязки при гнойных поражениях кожи
В большинстве случаев туалет кожи с гнойными очагами осуществляется в амбулаторных условиях нашей клиники. При абсцессах, флегмонах, карбункулах, тяжелое общее состояние с лихорадкой и явлениями интоксикации требует госпитализации в стационар. Таким пациентам местное лечение проводится на фоне общей дезинтоксикационной, антибактериальной, и общеукрепляющей терапии.
Обработку гнойных очагов производит в условиях перевязочного кабинета врач-хирург совместно с медсестрой. Вначале кожный участок обрабатывают спиртом и йодсодержащим антисептиком. Имеющиеся волосы предварительно выбривают. Гнойные очаги обязательно подлежат вскрытию и дренированию.
В эпицентре гнойного воспаления хирург скальпелем делает разрез на всю глубину пораженных тканей так, чтобы обеспечить адекватное дренирование гноя. Через этот разрез выпускается гной. Образовавшуюся полость промывают перекисью водорода, хлоргексидином, фурацилином, или другими антисептиками.
В качестве дренажей используют тонкие резиновые полоски. Воспалительный очаг с дренированной полостью прикрывают салфетками, смоченными в антисептических растворах. В этой стадии предпочтении отдается антисептикам с подсушивающим действием. Это фурацилин, антисептики, содержащие хлор или йод.
Хорошо высушивает рану гипертонический раствор натрия хлорида – он вытягивает на себя влагу, и уничтожает гноеродные бактерии. Все это фиксируют круговой или циркулярной бинтовой повязкой, или прикрывают салфеткой. Весь перевязочный материал, дренажи – только стерильные.
Меняют повязки не реже 1 раза в день. В ходе перевязок обрабатывают антисептиком края воспалительного очага, промывают освобожденную от гноя полость, меняют дренажи. Протеолитические ферменты расщепляют гной и разрушают омертвевшие ткани. Их наносят на раневую поверхность в виде растворов или порошков. С этой целью используют Трипсин, Химотрипсин.
Мази (Ихтиол, Вишневского) тоже эффективны в лечении гнойных очагов. Но в первые дни лечения их используют с осторожностью. Дело в том, что мазевые препараты увлажняют рану, что нежелательно при гнойно-некротических процессах. Мазевые повязки предпочтительны после очищения патологического очага от гноя.
Об этом свидетельствует отсутствие гнойного отделяемого и появление розовой нежной грануляционной ткани. На этой стадии дренирование прекращают, используют мазевые средства, оказывающие противовоспалительное, антисептическое, и регенерирующие действие. Спустя несколько недель рана на месте вскрытого гнойного очага заживает вторичным натяжением с восстановлением кожного эпителия или с образованием рубца.
Дренирование гнойных очагов. Показания к удалению дренажа
Дренирование открытых гнойных очагов необходимо, если после операции остались мертвые ткани, ниши и карманы, которые нельзя устранить оперативным путем по анатомическим соображениям (опасность повреждения крупных сосудов, нервов анатомических полостей и пр.).
Для дренирования следует применять марлевые дренажи, пропитанные одним из гипертонических (5—10%-ных) растворов средних солей с добавлением до 3 % перекиси водорода либо до 2 % хлорамина, до 0,5 % перманганата калия, 1 : 5000 фурацилина. Для ускорения секвестрации мертвых тканей добавляют до 1: 500—1:1000 йода, до 4 % скипидара. Заслуживают применения 15—20%-ные растворы мочевины, линименты синтомицина и А. В. Вишневского. При наличии большого количества мертвых тканей дренирование осуществляют с желудочным соком, лучше трипсином и трипсиноподобными ферментами или мазью ируксо-ла. Перед введением дренажей необходимо остановить кровотечение и выстлать рану марлевой салфеткой по Микуличу, обильно пропитанной 96%-ным этиловым спиртом. Под его влиянием суживаются капилляры лимфатических, артериальных и венозных сосудов, уменьшается всасывание экссудата при одновременном антисептическом воздействии на микробный фактор. Через 10—15 мин после такой обработки приступают к дренированию. Марлевые дренажи, смоченные одним из перечисленных растворов, рыхло вводят в каждую нишу или карман до дна. Целесообразнее применять более широкие дренажи, узкие хуже дренируют и скорее теряют дренажные свойства. В горловине раны дренажи должны располагаться свободно, иначе они плохо дренируют. Правильно примененные марлевые дренажи выполняют отсасывающую функцию и улучшают течение вскрытого инфекционного очага или инфицированной раны и способствуют подавлению возбудителя. Марлевые дренажи действуют несколько часов, затем их следует удалить, так как они начинают препятствовать выведению экссудата.
Показания к удалению дренажа: а) наружный конец стал сухим; б) полость вскрытого очага или раны переполнена гноем; в) ухудшается состояние животного и повышается общая температура. У рогатого скота, кроме этого, показанием к удалению дренажа служит обильное выпадение фибрина, который обтурирует выходное отверстие. В связи с такой реакцией рогатого скота на дренаж последний целесообразно смачивать фибринолизирующими растворами (желудочный сок, аллантоин, фибринолизин, 5—10%-ный раствор тиомочевины и др.).
Первую перевязку и извлечение дренажа необходимо производить через 24—48 ч после операции. В дальнейшем смену дренажа производят с учетом указанных признаков нарушения дренирования. Извлекают дренажи с соблюдением правил асептики и антисептики без травмирующих манипуляций. Грубо сделанная перевязка иногда приводит к рецидиву и генерализации возбудителя. Трудноизвлекаемые дренажи необходимо удалять последовательно: вначале дренаж, расположенный в центральной части раны, затем краевые. Удаляют их после длительного орошения подогретыми до 40 °С растворами перекиси водорода, 2%-ного хлорамина, гидрокарбоната аммония той же концентрации.
В тех случаях, когда после вскрытия и удаления мертвых тканей полость инфицированного очага содержит относительно мало мертвого субстрата, целесообразно применять марлевый дренаж, пропитанный линиментом А. В. Вишневского на рыбьем жире. Набухшие под его влиянием мертвые ткани подвергаются ферментативному расщеплению. В последующем, когда гнойный очаг или рана очистится от мертвых тканей, применяют линимент А. В. Вишневского на касторовом масле, который способствует отбуханию тканей, защищает их от сильных раздражений, благоприятно влияет на трофику и рост грануляций.
Б. Ф. Сметанин установил, что обильно пропитанный масляно-антисептический дренаж А. В. Вишневского обладает ничтожной капиллярностью, однако по мере стекания со свободного конца линимента его капиллярность нарастает и создаются условия тока раневого содержимого в повязку по типу крупнокапиллярного сифона. Кроме того, будучи антисептическим, дренаж А. В. Вишневского препятствует всасыванию в организм ядовитых продуктов тканевого распада и токсинов микробов из инфицированного очага.
В тех случаях, когда нужно длительно орошать вскрытый инфицированный очаг, применяют дренажи из резиновой или синтетической эластической трубки необходимой длины, диаметром 3—8 мм. Один из концов трубки косо срезают и закругляют острые края среза. Затем ножницами вырезают в стенке погружаемой части трубки небольшие оконца так, чтобы они располагались со всех ее сторон. Противоположный конец трубки рассекают вдоль на небольшом протяжении. Конец с вырезами осторожно вводят в полость до ее дна, а рассеченные части загибают и заводят в горловину полости или раны так, чтобы они упирались в стенки и фиксировали дренаж. При этом наружный конец дренажа должен выходить за пределы полости на несколько сантиметров. Если наружный конец дренажной трубки не рассечен, то его подшивают к повязке или к краям кожи. Через дренаж систематически орошают полость антисептическими растворами, линиментами. При наличии карманов желательно дренажную трубку ввести в каждый из них.
Трубчатые дренажи извлекают через 5—6 дней или по мере их закупорки. Промытые и прокипяченные, они могут быть вновь введены в полость. При необходимости дренажи можно оставлять в полостях мягких тканей (но не в суставах и сухожильных влагалищах) до заполнения последних грануляциями. В таких случаях дренажи постепенно извлекают и укорачивают. Необходимо учитывать, что трубчатые дренажи могут давить на ткани полостей, вызывать пролежни (некроз), особенно при нарушенной трофике. Поэтому резиновые и синтетические трубки должны обладать максимальной эластичностью и достаточной сопротивляемостью к сдавливанию.
Применение трубчатых дренажей противопоказано, если в стенке гнойной полости проходят сосудисто-нервные пучки или наблюдается легкая ранимость грануляций.
Рану с дренажем оставляют открытой или на нее накладывают повязки с целью защиты от загрязнений, раздражений и для усиления отсасывания экссудата и антисептизации. Повязки, пропитанные гипертоническими растворами, усиливают дренирование, а систематическое смачивание их антисептическими растворами и антибиотиками обеспечивает антисептизацию инфекционного очага и кожного покрова. Повязки, накладываемые на дистальные части конечностей (копыта), целесообразно пропитывать дегтем пополам с вазелиновым или растительным маслами.
Как только инфицированная рана освободится от мертвых тканей, покроется нормальными грануляциями и уменьшится отделение гноя, дренирование следует прекратить. Появление нормальных грануляций указывает на ликвидацию инфекционного процесса. Поэтому дальнейшее применение антисептических средств, сульфаниламидов, антибиотиков и гипертонических растворов нецелесообразно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Виды и применение дренажей в хирургии
а) Активный дренаж. Активный дренаж производит постоянную аспирацию и в основном используется в подкожной клетчатке и мышечных ранах. Бутыль, присоединенная к трубке дренажа в закрытой системе, имеет аспирационный сильфон, который поддерживает отрицательное давление и расширяется, когда давление в системе выравнивается.
Пластиковый материал активного дренажа жесткий, его не следует использовать возле ранимых тканей. Активный дренаж обычно оставляется на месте в течение 48 часов.
б) Фиксация дренажа. Каждый дренаж необходимо фиксировать к коже во избежание его случайного смещения и предотвращения постоянного скольжения наружу и внутрь. Поэтому важно, чтобы фиксирующий шов не имел длинного мостика между кожей и дренажом.
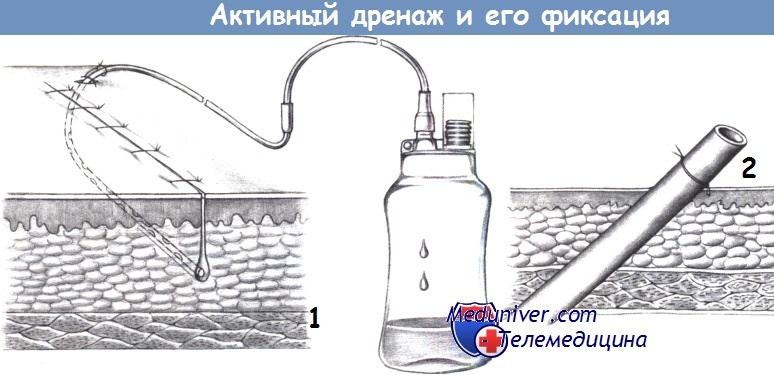
в) Дренажи брюшной полости. Дренажи брюшной полости устанавливаются либо в качестве индикаторов, либо для эвакуации жидкости, позволяя получить раннее предупреждение о каком-либо осложнении (послеоперационном кровотечении, несостоятельности анастомоза, инфекционном процессе) или отводя кровь и раневое отделяемое.
Такие дренажи работают при переполнении, а некоторые их типы имеют конструкцию, поддерживающую транспорт жидкости с помощью капиллярных сил.
В наше время обычно используются очень гибкие пластические материалы, такие как силикон, латекс и полиуретан. Жесткие материалы, такие как резина, несут в себе значительный риск развития аррозии даже через относительно небольшое время.
Обычные виды дренажей включают трубчатый дренаж с боковыми отверстиями (а), дренаж Пенроуза с вставленной марлевой лентой или без нее (б), дренаж easy-flow (в), листовой дренаж easy-flow (г) и дренаж Джексона-Пратта (д) и его разнообразные модификации.
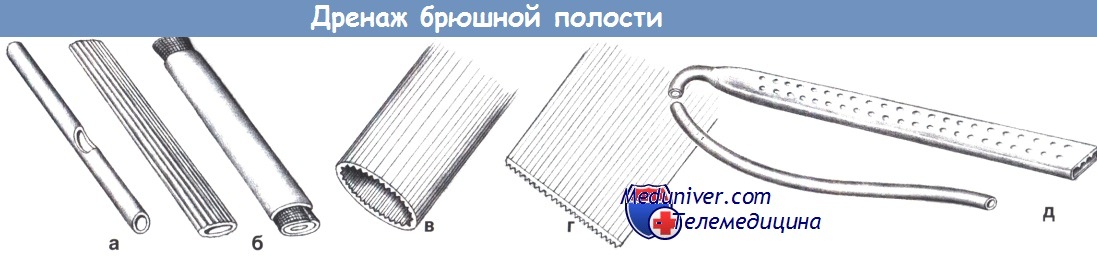
г) Полуоткрытый дренаж. Полуоткрытые дренажные системы имеют соединение между введенной дренажной трубкой и наружной собирающей системой. Достоинством таких систем является возможность их быстрой замены, а недостатком - возможность контаминации.
д) Закрытые дренажи. Закрытые дренажные системы устраняют какой-либо риск контаминации вследствие случайного отсоединения. Недостаток такой дренажной системы заключается в необходимости ее введения снаружи.
е) Области дренирования в брюшной полости. В положении пациента лежа на спине жидкость скапливается в наиболее глубоких местах брюшной полости (а). Это, прежде всего, карман Дугласа, оба поддиафрагмальных пространства, подпеченочное пространство, правый и левый боковой каналы. Еще одной полостью, в которой может скапливаться жидкость, является сальниковая сумка (б).

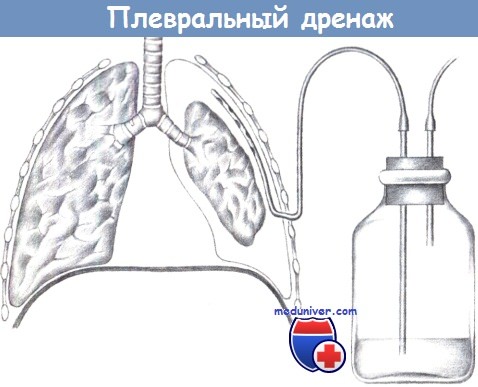
ж) Плевральный дренаж. Плевральный дренаж снабжен клапаном, позволяющим секрету, крови или воздуху выходить из плевральной полости без проникновения в нее воздуха извне. В отличие от других дренажей, стенки плеврального дренажа должны быть достаточно толстыми, чтобы не спадаться при значительной разнице давлений. Дренаж следует надежно фиксировать к грудной стенке.
Рядом с установленным плевральным дренажом всегда должен находиться зажим для срочного пережатия дренажа в случае его случайного отсоединения. Для активной эвакуации к плевральному дренажу подсоединяется аспирирующее устройство, создающее давление 15-20 см водн. столба.
Давление открытия плеврального дренажа определяется расстоянием между уровнем жидкости в дренажной бутыли и отверстием в трубке ниже уровня жидкости.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дренирование внутрибрюшных абсцессов. Методы дренирования внутрибрюшных абсцессов.
Превалирующая в настоящее время точка зрения заключается в том, что если при КТ или УЗИ подозревается внутрибрюшной абсцесс, пациенту следует дать ударную дозу антибиотиков и поспешить с его дренированием. И в этом истерическом стремлении «лечить» часто игнорируются уроки, усвоенные в течение многих веков. Всего лишь поколение назад пациента, у которого после аппендэктомии повышалась температура, терпеливо и тщательно наблюдали без антибиотиков (которых тогда попросту не было); обычно такая температурная реакция, означающая синдром локального воспалительного ответа, возвращалась к норме самостоятельно. Только у небольшого числа пациентов септическая лихорадка персистирует, означая созревание локального нагноительного очага.
Подобный абсцесс тазовой локализации подлежит дренированию через прямую кишку после его созревания. Сегодня, однако, назначенные антибиотики маскируют клиническую картину, и при использовании лучевых методов диагностики закономерно возникает диагноз «горящего» абсцесса, что в свою очередь ведет к ненужным инвазивным процедурам. Помните: при стабильном состоянии пациента лихорадка является симптомом эффективной защиты организма хозяина, а не показанием к агрессивной инвазии.
Практические подходы при дренировании внутрибрюшных абсцессов
При подозрении на внутрибрюшной абсцесс возникает несколько вопросов, требующих разрешения.
• Абсцесс или скопление стерильной жидкости? Здесь могут помочь данные КТ, но первостепенное значение имеет, конечно, ближайший анамнез, особенно если речь идет о послеоперационных абсцессах. Такие гнойники редко созревают для дренирования в первую неделю после операции, равно как и картина «сепсиса», наблюдаемая спустя 3 нед после операции, редко имеет в своей основе какой-либо воспалительный процесс в брюшной полости. В сомнительных случаях показана диагностическая аспирация.
• Чрескожное пункционное дренирование (ЧПД) или открытое хирургическое дренирование ?В 80-х годах прошлого века в сложных многофакторных исследованиях было показано, что результаты ЧПД по крайней мере не хуже полученных при открытом хирургическом дренировании. Однако тогда же был установлен парадоксальный факт: несмотря на привлекательность пункционного способа ведения тяжелобольных, лучшие шансы на выздоровление имеют больные, оперированные обычным путем. Более того, ничем не доказано, что ЧПД характеризуется меньшим числом осложнений и более низкой летальностью, чем хирургическое дренирование. Но все же ЧПД является малоинвазивным вмешательством, лишенным всех неприятных моментов, связанных с абдоминальной операцией.
• Концепция «сложного» абсцесса клинически оправдана. Множественные, многоочаговые абсцессы, связанные с тканевым некрозом, кишечным свищом или онкологическим заболеванием, квалифицируются как сложные и (в отличие от простых абсцессов) плохо поддаются ЧПД. У пациентов со сложными абсцессами, находящихся в тяжелом состоянии, ЧПД тем не менее допустимо как временная мера, позволяющая вывести пациента из тяжелого состояния, чтобы подвергнуть его лапаротомии в отсроченном порядке.

• Чрескожное пункционное дренирование и открытое хирургическое дренирование должны не противопоставляться, а дополнять друг друга. Если абсцесс доступен ЧПД, целесообразно рассмотреть возможность его дренирования именно этим путем. Хирург совместно с рентгенологом при этом должны тщательно взвесить все «за» и «против», что отражено в таблице.
• Только пункционная аспирация или дренаж катетером? С помощью пункционной аспирации можно успешно излечить абсцесс, если он небольших размеров и содержит негустую жидкость.
• Каким должен быть калибр дренирующего катетера? Некоторые хирурги настаивают на том, что диаметр его должен быть большим, хотя установлено, что катетер № 7 (по французской шкале) так же эффективен для ЧПД, как и №14.
• Ведение больного при чрескожном пункционном дренировании — здесь нет особых премудростей. Эти небольшие трубки должны регулярно промываться физиологическим раствором, пока остаются в полости гнойника. Место проведения дренажа должно подвергаться регулярному туалету: известны случаи развития некротического фасциита в окружности дренажного канала. Дренаж удаляют, когда признаки SIRS разрешились и ежесуточный дебит из полости гнойника (за вьиетом введенного физиологического раствора) составляет не более 25 мл. Перкутанный дренаж в полости простого абсцесса держат в среднем в течение 7 дней.
• Повторное исследование. Спустя 24—72 ч должно наступить клиническое улучшение. Сохраняющиеся на 4-й день после введения дренажа лихорадка и лейкоцитоз означают, что цель дренирования не достигнута. В этих случаях должна быть выполнена КТ-фистулография с введением водорастворимого контрастного вещества в полость абсцесса. Далее (в зависимости от результатов исследования) вы (хирург и рентгенолог) должны решить, следует ли изменить позицию дренажа или пора переходить к хирургическому дренированию. Фистулография с целью определения размеров полости абсцесса также показана больным, у которых (наряду с улучшением общего состояния) сохраняется высокий дебит отделяемого из дренажа. Если полость не уменьшается, абсцесс, как правило, рецидивирует.
Недостаточное чрескожное пункционное дренирование: когда «переключаться» на хирургический доступ?
Пациенты, состояние которых ухудшается после попытки чрескожного пункционного дренирования, должны быть оперированы немедленно: дальнейшее промедление опасно для их жизни.
Если первая попытка чрескожного пункционного дренирования оказалась неудачной, то при стабильном состоянии пациента может быть предпринята вторая попытка, как указано в табл. 13. Если же и вторая попытка не удалась или дренаж оказался недостаточным, это служит прямым показанием к операции.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Наша жизнь наполнена стрессами, которые отрицательно влияют на работу всех систем в организме. Страдает и наша лимфатическая система: лимфа начинает двигаться по сосудам медленнее и задерживаться в некоторых участках. Отсюда возникают морщины, отеки, целлюлит и другие неприятности.
Лимфодренаж – один из самых популярных сегодня методов физиотерапии, который направлен на восстановление тока лимфы и выведение из организма избыточной жидкости. При использовании этого способа происходит работа над всей лимфатической системой в целом: сосуды расширяются, мышцы приходят в расслабленное состояние, и лимфа начинает распределяться равномерно.

Показания
В каких случаях стоит делать лимфодренаж? Если есть проблемы с задержкой жидкости в организме. Самая популярная и ненавидимая всеми женщинами проблема – целлюлит. Отеки, возрастные изменения кожи, такие как потеря здорового цвета, эластичности, упругости, варикозное расширение вен (в начальной стадии) и общая интоксикация организма также показаны к проведению процедуры. Безусловно, чтобы понять, насколько вам необходим лимфодренаж и нужен ли он вообще, вам обязательно надо проконсультироваться со специалистом. Только специалист с большим опытом работы после тщательной диагностики предложит вам правильную методику.
Как это работает?
Лимфодренаж можно проводить тремя способами: вручную, с помощью аппаратной техники и дренажной мезотерапии. Ручной способ, по сути, представляет собой массаж. Во время процедуры лимфодренажного массажа нужно представлять направление линий лимфотока, правильно распределять силу нажатия и знать, какое время требуется для проведения процедуры.

Аппаратный способ применяется в медицинских и косметологических центрах и делается намного быстрее. В клинике «МАК» проводятся физиотерапевтические процедуры на многофункциональном аппарате VIP LINE («Изоджей», «Лимфоджей», «Транзион»). Этот уникальный комплекс работает на основе электромиостимуляции, то есть происходит воздействие тока на нервы и мышцы в выбранных областях тела. В результате улучшается кровоток и проход лимфы, кожа подтягивается и укрепляется.
Инъекционную процедуру «мезотерапию» врач назначает в промежутке между аппаратными техниками для усиления результата. Лимфодренаж и детокс тела эффективно обеспечивают сосудистые препараты, которые расширяют просвет сосудов и усиливают поступление межклеточной жидкости, жидкой части лимфы в кровяное русло, тем самым уменьшая застой жидкости в организме. В клинике «МАК» врачи разработали свои методики проведения инъекционных процедур и вводят препараты (углекислый газ, мезококтейли из артишока, милилото, органического кремния и прокаина, или готовые составы Evolution drainage complex, Leistern Taile, Vasis вдоль позвоночника с двух сторон и по ходу крупных сосудов рук и ног.
Эффективность
Лимфодренаж прежде всего направлен на выведение из организма лишней жидкости. С ней уходят токсины, а значит, восстанавливается водно-солевой баланс и обмен веществ. Кожа разглаживается, объемы тела уменьшаются. Организм быстрее насыщается кислородом, а это значит, что все его системы будут работать лучше.
Противопоказания
Лимфодренаж – достаточно интенсивный метод воздействия на организм. И, безусловно, существует ряд противопоказаний к его применению. Среди них:
- Беременность первый триместр, далее, при отсутствии патологии в протекании беременности, – на ножки он показан.
- Тромбофлебит.
- Сахарный диабет.
- Туберкулез.
- Астма.
- Сердечно-сосудистые заболевания.
- Опухоли.
- Ломкость сосудов.
- Нарушения в работе щитовидной железы.
Каждый случай уникален, поэтому в любом случае перед процедурой необходимо пройди обследование и получить одобрение врача.
Лимфодренаж – один из этапов формирования здорового и красивого тела. Если у вас есть вопросы, мы с радостью ответим на них! Звоните и записывайтесь на консультацию, мы составим для вас индивидуальный план работы и вместе доведем вас до совершенства!
Читайте также:

