Что такое рубец на шве после аппендицита
Обновлено: 25.04.2024
Операция по удалению аппендикса (аппендэктомия) ― самая частая в хирургической практике. Вмешательство проводится под общей анестезией и занимает от получаса до полутора часов. Аппендэктомия считается технически простой операцией, но, как и любая другая, оставляет след на теле. В этом материале расскажем всё о швах после аппендицита.
Какие швы накладывает хирург в ходе аппендэктомии
Аппендэктомия заключается в удалении червеобразного отростка слепой кишки. При проведении операции врачи применяют две методики: традиционную и лапароскопическую. Выбор методики зависит от положения аппендикса и наличия осложнений. Так, лапароскопической методике отдается предпочтение при умеренном воспалении и проведении плановой операции. Если аппендицит осложнен, врачи применяют классическую технику. В некоторых случаях во избежание воспалительного процесса устанавливается дренажная система. Разберем подробнее.
Традиционный метод
Во время классической полостной операции происходит последовательное рассечение слоев тканей над червеобразным отростком, его удаление, сшивание тканей и перевязка. Такой метод подразумевает наложение внутренних и внешних швов. Внутренний шов выполняется саморассасывающимся шовным материалом ― кетгутом. Разрез представляет собой наклоненную горизонтальную линию с правой стороны, шов достигает в длину от 7 до 10 см. Первые 12 дней после операции на коже остаются видны стежки, выполненные шелковыми или искусственными нитями.

Когда снимают швы после операции
Шов после аппендэктомии затягивается в короткие сроки и становится практически незаметным. Сроки восстановления зависят от возраста и состояния здоровья пациента. Сразу после операции заживление и срастание тканей сопровождаются дискомфортом, однако боль утихает с каждым днем. Полное заживление раны после операции может длиться от двух месяцев до года и проходит несколько этапов:
- сращивание глубинных подкожных структур;
- заживление поверхностного эпителия;
- регенерацию тканей на всех уровнях.
На заживление внешнего рубца указывает наличие корочки, которая появляется на шве примерно через неделю после операции. Если швы ровные по цвету, без уплотнений, узелков и припухлостей, назначается процедура их удаления. Многие задаются вопросом о том, больно ли снимать швы. Отвечаем: снятие швов после аппендэктомии занимает несколько минут и сопровождается ощущением небольшого натяжения кожи. Дальнейшее восстановление зависит от соблюдения всех рекомендаций по уходу за швом.
Что делать, если болит шов после аппендицита
Сразу после операции в организме запускается процесс заживления и срастания тканей. Это естественное явление, которое может сопровождаться неприятными ощущениями. Если боль в области шва сохраняется длительное время, необходимо обратиться к врачу для осмотра. Что делать, если боль не утихает после выписки из больницы? Как долго она может длиться и как получить помощь?
Процесс восстановления не всегда протекает гладко. В некоторых случаях возможно появление следующих симптомов осложнений:
- боль в области разреза не проходит и не уменьшается;
- шов отекает и начинает расходиться;
- под стежками появляются уплотнения;
- из шва выделяется жидкость;
- повышается температура тела.
В некоторых случаях болезненные ощущения носят непостоянный характер и усиливаются при резких движениях и поднятии тяжестей, что иногда говорит о формировании грыжи.
Если после операции болит шов при надавливании, возможно образование спаечного процесса ― разрастания соединительной ткани. Это может произойти при грубом или слишком большом рубце.
Образование гноя в области рубца говорит об инфицировании раны. Такое случается при повышенной чувствительности или ослабленном иммунитете. Гнойные выделения сопровождаются сильной пульсирующей болью в области раны, покраснением или отеком.
Если вы сомневаетесь в состоянии вашего шва и вас беспокоят перечисленные симптомы, обратитесь к врачу. Скорую помощь необходимо вызвать при присоединении рвоты, нарушении сознания, наличии острых болей и появлении напряженности мышц передней стенки живота.
Как ускорить заживление шва
Для быстрого заживления шва важно соблюдать следующие рекомендации:
- первые недели после операции носите нижнее белье из хлопка, чтобы не допустить появления раздражения и опрелостей;
- обеспечьте полную стерильность во время перевязки и обработки шва;
- ежедневно осматривайте рубец на наличие воспаления и покраснений;
- не трите область шва во время водных процедур;
- не снимайте самостоятельно корочки со шва;
- при возникновении покраснений, отеков, боли — обратитесь к врачу.
Иногда по прошествии двух недель шов начинает чесаться. Не стоит пугаться этого — так организм реагирует на активный процесс заживления. Попробуйте отвлечься и переключить внимание на что-то другое, неприятные ощущения со временем пройдут. Узнайте больше об особенностях самостоятельного ухода за швами после операции.
Как избавиться от шрама
Сделать шрам от операции менее заметным можно с помощью медикаментов. Существует множество мазей и гелей для местного применения. Принцип их действия направлен на улучшение питания и кровообращения глубоких слоев кожи, запуск роста эпителия и уменьшение пигментации кожи. Какую форму обезболивающего препарата выбрать?
Некоторые косметические процедуры могут улучшить внешний вид рубца. К таким методам относятся:
- Криотерапия ― процедура воздействия на ткани жидким азотом. Поверхность шрама под действием азота разрушается. Со временем ткань отмирает, отслаивается, а на ее месте образуется новая.
- Компрессионное лечение подразумевает воздействие на шрам давлением. При таком лечении используют давящую повязку, которая сдавливает мелкие сосуды и останавливает поступление кислорода в ткани.
- Метод дермабразии заключается в шлифовке верхнего слоя кожи с помощью аппарата. На месте снятого слоя образуется ровная поверхность.
- Во время химического пилинга происходит сжигание верхнего слоя кожи химическими составами. Такая методика подходит для избавления от мелких шрамов.
- В некоторых случаях применяется техника подкожного введения филлеров. Вдавленный шрам выравнивается с помощью наполнителя, которым может быть собственная жировая ткань, гиалуроновая кислота или коллаген.
Диалрапид
Новое анальгетическое средство с мощным ускоренным действием. Подходит для лечения острых болевых и воспалительных состояний.

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!

Лапароскопию относят к малотравматичным хирургическим вмешательствам. Операция на внутренние органы выполняется через небольшие разрезы (не более 1,5 см). Это помогает сократить сроки восстановления кожных тканей и сделать реабилитационный период короче. Но даже после такой щадящей операции остаются шрамы. Если пациент пренебрегает уходом и не соблюдает рекомендации врача, а также при возникновении осложнений, аккуратный шрам может превратиться в грубый патологический рубец.
Что может стать причиной формирования шрама? Как убрать рубцы после лапароскопии в домашних условиях? И как правильно ухаживать за поврежденным участком кожи? Рассказывает практикующий врач Светлана Огородникова.
Причины появления осложнений
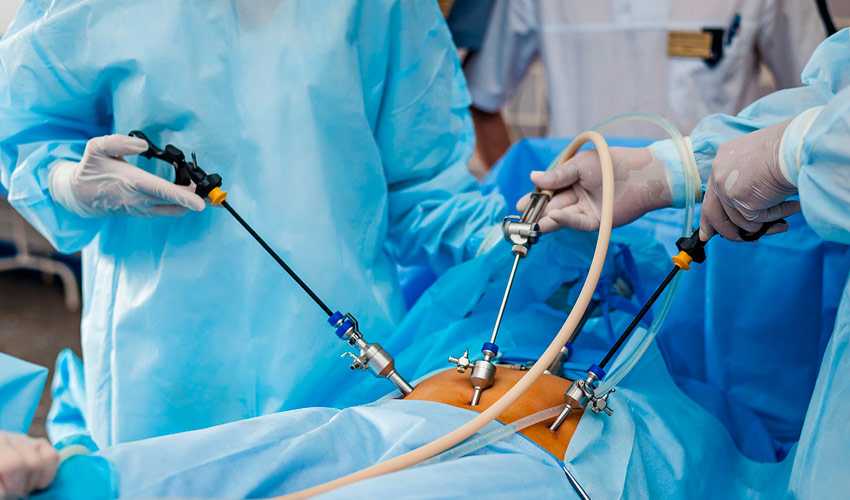
На течение реабилитационного периода и сроки заживления влияет множество факторов. Предпосылками формирования патологической рубцовой ткани могут стать:
- пожилой возраст — процессы регенерации работают значительно хуже, так как существенно снижен синтез коллагена;
- слабый иммунитет — чем он крепче, тем меньше вероятность проявления воспалительного процесса;
- истощение или нехватка витаминов и минералов — заживление протекает медленно;
- наличие хронических и онкологических заболеваний — обменные процессы в организме нарушены;
- употребление стероидных препаратов или прочих медикаментов, влияющих на гормональный фон;
- низкое качество шовного материала.
Помимо этого, причиной появления осложнений может стать и само хирургическое вмешательство, сделанное с нарушениями. Лапароскопия — сложная операция, которая выполняется в условиях ограниченного диапазона движения и обзора. Хирургу приходится использовать только инструменты и рассчитывать силу воздействия на ткань, основываясь на своих знаниях и опыте. Именно поэтому так важно выбрать грамотного специалиста. Хирург — это прежде всего руки и уже потом навороченная техника.
Какие могут быть осложнения?

- Повреждение троакаром кишечника или кровеносных сосудов — травмы происходят редко и им подвержены в основном пациенты с дефицитом массы тела. Таким людям стоит обратить особое внимание на дооперационное обследование и четко следовать рекомендациям врача в реабилитационный период, чтобы диагностировать проблемы как можно раньше.
- Ожоги тканей электродами — результатом может стать перитонит. Риски минимизируются постоянным мониторингом работы хирурга и контролем уровня применяемых электродов.
- Перитонеальная травма и гипотермия — возникает из-за длительного воздействия сухих газов.
- Образование келоидного или гипертрофического шрама чаще всего связано с индивидуальными особенностями организма.
- Развитие грыж и фиброза в местах ран — требует хирургической коррекции в дальнейшем.
Даже если вам удалось избежать серьезных осложнений, важно понимать, как ухаживать за швом и в каких случаях обращаться к врачу. Гематома в районе надреза рассосется самостоятельно в течение одной или двух недель. Но если кожа вокруг раны покраснела или уплотнилась, то это может быть признаком воспаления и свидетельствовать о начале формирования гипертрофического рубца. Тянуть с визитом к специалисту не стоит.
Профилактика образования шрамов от лапароскопии

Постреабилитационная терапия и продолжительность восстановительного периода зависят от индивидуальных особенностей организма и четкого соблюдения рекомендаций лечащего врача. Нарушение режима, диеты или ненадлежащий уход за раной могут привести к увеличению рубцовой ткани на месте разреза.
Первые 30 дней после хирургического вмешательства — самые важные. В этот период происходит восстановление состояния организма и необходимых функций. Основные направления реабилитационных мероприятий после лапароскопии — это уход за поврежденным участком кожи, диета, отказ от физических нагрузок, пребывания на солнце, походов в бассейн и сауну, а также медикаментозное лечение.
Способы ухода и удаления рубцов от лапароскопии
В зависимости от индивидуальных противопоказаний, типа шрама, а также срока, прошедшего после операции, выбирают оптимальный метод избавления от рубца после лапароскопии. В некоторых случаях достаточно использовать заживляющие средства после операции и хорошо обрабатывать раны, в других — использовать противорубцовые аптечные препараты или обратиться за помощью к дерматологу.
Косметологические процедуры
Подобные методы избавления от шрама считаются дорогостоящими, потому что в большинстве случаев требуют проведения нескольких сеансов. Еще один важный нюанс — подходят они не всем, так как имеют внушительный список противопоказаний. Самостоятельно назначать себе косметологические процедуры не стоит, так как многие из них предполагают весьма агрессивные способы воздействия на кожу, поэтому консультация врача обязательна.
Среди косметологических методов коррекции рубцовой ткани можно выделить следующие:
- Шлифовка лазером — один из способов, который разрушает патологические ткани с использованием специального луча. Процедура болезненная, но эффективная в руках грамотного специалиста. Возможно появление рецидивов (при келоидных рубцах и ожогах лазеров). Шлифовка противопоказана беременным и во время лактации.
- Криометодика — используется жидкий азот. Рубцовая ткань подвергается сильному обморожению и деградирует при низких температурах. Не устраняет проблему за одну процедуру, хорошо работает в комплексной терапии. Например, в сочетании с глюкокортикостероидами.
- Глюкокортикостероиды — внутриочаговые инъекции гормонов. Проводятся раз в месяц. Дают положительную динамику в комплексной терапии, угнетают рубцовую ткань. Довольно болезненный способ и, к сожалению, часто дает лишь временный эффект. Противопоказан во время беременности и лактации.
- Микронидлинг — рубцовую ткань подвергают множественным проколам игл, чтобы стимулировать синтез коллагена и эластина. Это основной строительный материал нашей кожи. Способ уникален возможностью доставлять активное средство в глубокие слои кожи, дает очень хорошие результаты при грамотно подобранной терапии.
- Инъекции гиалуронидазы — фермента, который отвечает за разрушение избыточной гиалуроновой кислоты. Актуально при гипертрофических и келоидных рубцах в комплексной терапии. Требуется курс из нескольких процедур для видимого результата.
- Дермабразия — отшелушивание рогового слоя эпидермиса. Болезненный и травматичный способ, который хорошо работает на атрофических рубцах. После процедуры требуется длительный период реабилитации. Продолжительность сеанса и их количество определяет косметолог. Дермабразия довольно старый метод коррекции рубцов, сейчас есть более щадящие и не менее эффективные способы борьбы со шрамами.
Каждый из этих способов имеет ряд противопоказаний, поэтому консультация специалиста обязательна. Не занимайтесь самолечением малоэффективными народными средствами и не применяйте сомнительные рекомендации. От лопуха или повязки из капусты шрам после лапароскопии не рассосется. Помните, что шрам в принципе не способен исчезнуть самостоятельно, нужно ему в этом помочь. Сейчас есть безопасные и эффективные противорубцовые средства в форме геля, которые способны воздействовать даже на очень старые шрамы.

Уход за послеоперационными ранами в домашних условиях
Швы после лапароскопии обычно снимают на 10-й день после операции. И с этого момента важно правильно ухаживать за заживающим кожным покровом. В качестве восстановления поврежденных участков и ускорения процесса регенерации можно использовать физиотерапию. Процедура не требует посещение врача. Ее удобно проводить дома самостоятельно. Для этого достаточно приобрести комплект от рубцов, в который входит аппарат Невотон и специальный гель Ферменкол.

Проведение физиотерапевтических мероприятий способствуют размягчению грубой соединительной ткани и ускорению процесса регенерации. В результате болевой синдром исчезает, шрам после лапароскопии становится более эластичным, мягким, а со временем практически неразличимым на коже.
Все дело в геле Ферменкол, который устраняет патологический коллаген и выравнивает рельеф и цвет кожи благодаря 9 ферментам коллагеназы, входящим в состав препарата. Ферменкол можно применять беременным, кормящим и детям с 0 лет. Это связано с экологичным составом препарата и тем, что он действует местно, не всасываясь в общий кровоток. Конечно, находясь в положении, стоит избегать физиотерапевтических процедур с Ферменкол и отдать предпочтение простым аппликациям с гелем. Они не менее эффективно работают на свежих рубцах.

Закажите Ферменкол сегодня и получите гладкую кожу без рубцов после лапароскопии уже через месяц! Выше фото до/после применения Ферменкол на рубцах после операции.
Статистика говорит, что операцию по удалению аппендицита проводят каждому десятому пациенту. И вне зависимости от метода лечения шрам на теле остается всегда. Такие повреждения кожного покрова выглядят не эстетично и часто доставляют дискомфорт. Кроме того, если в ранку попала инфекция, начинается воспаление, и в этом случае требуется повторное медицинское вмешательство.
Далеко не у всех процесс заживления проходит гладко. Место разреза у женщин срастается быстрее, чем у мужчин, а вот коже ребенка потребуется на заживление 30-60 дней. В зависимости от особенностей организма, шов после операции выглядит по-разному.
Свежий след от аппендикса потребует регулярного ухода, чтобы избежать возможных осложнений. Помните, что странные выделения, расхождение шва и боль — это не норма, а повод обратиться к лечащему врачу. После операции многие спрашивают, а можно ли убрать шрам от аппендицита и как решить эстетическую проблему? Чтобы ответить на эти вопросы, необходимо разобраться в классификации рубцов.
Виды рубцов после удаления аппендицита
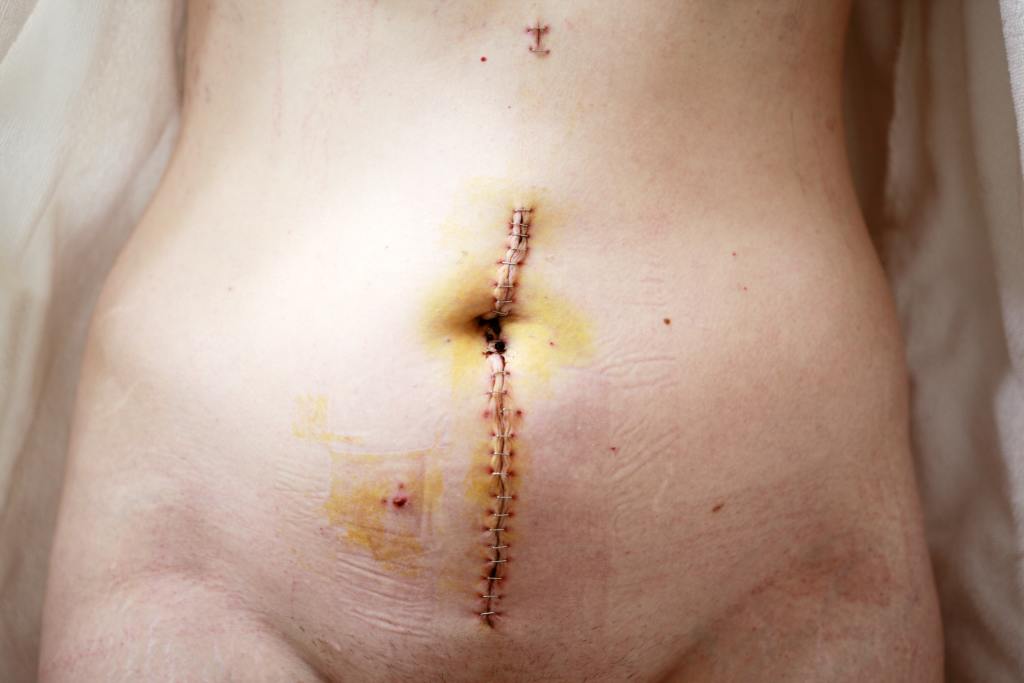
Все мы по-разному переносим период восстановления кожи и процесс рубцевания — это напрямую зависит от регенеративных особенностей организма. Поэтому и след от операции у каждого выглядит по-своему.
- Нормотрофический — плоский, практически незаметный, имеет белый цвет, визуально похож на полоску. Такой шрам является идеальным исходом хирургического вмешательства и не требует коррекции.
- Гипертрофический — образует толстый и твердый рубец. Сложно удаляется. Рекомендуется использовать гель или мазь в течение длительного периода.
- Атрофический — отличается западанием внутрь кожи. Для того, чтобы устранить такой шрам, необходимо разрушить деформированные волокна коллагена в глубоких слоях кожи. Сделать это можно при помощи специальных косметических средств и инъекций.
- Келоидный — самый неприятный рубец из всех. Грубый, плотный, имеет красный или синюшный цвет. Приносит зуд, жжение, чувство стянутости и дискомфорт. Имеет свойство разрастаться на протяжении нескольких лет и значительно превышать изначальные размеры раны. Для борьбы с таким шрамом эффективна физиотерапия с лекарственными растворами, лазерная шлифовка, инъекции гормонов и противорубцовые гели.
Лечение шрама после аппендэктомии
Данная проблема беспокоит людей вне зависимости от пола. Как не стесняться шрама от аппендицита? Возможно ли это? Ведь и мужчины, и женщины хотят избавиться от рубца как можно быстрее. Не стоит переживать, современная медицина готова предложить действенные методы избавления от шрама.
Стоит запастись терпением, коррекция может занять продолжительное время (от месяца до нескольких лет в зависимости от вида рубца, его возраста и локализации). И особенно в случаях, когда с момента операции прошло несколько месяцев или даже годы. Такая популярная процедура, как лазерная шлифовка, не гарантирует полного восстановления кожного покрова за один сеанс. Более того, имеет множество противопоказаний и является очень болезненной. Чтобы увидеть первые результаты, вам потребуется пройти 2-3 процедуры. Имейте в виду, что после шлифовки требуется длительный период реабилитации, – запаситесь терпением и следуйте рекомендациям врача.
Любые медицинские манипуляции необходимо обсуждать со своим лечащим доктором. И не имеет значения подбираете вы мази, пластыри, витамины или выбираете клиники, обращайте внимание на компетентность и репутацию медицинского центра. Отталкиваться лишь от ценовой политики не следует. Риск в этом случае не оправдан.

Медикаментозное лечение или как убрать шрам после аппендицита
Иногда, человек не останавливается на одном методе, а использует сразу несколько. Быстрый эффект не всегда безопасен. Какой способ избавления от шрама подойдет лично вам, знает лишь ваш лечащий доктор. Врачи основываются не только на внешнем состоянии рубца, но и на особенностях вашего организма. Не занимайтесь самолечением! Это может усугубить состояние отметины.
Мази и гели
Подобные препараты схожи по методу воздействия, но различны по результату. Они снижают плотность соединительной ткани и ее количество. По истечении времени, указанном в инструкции, шрам становится менее ярким и выпуклым. Но есть нескольких факторов, которые влияют на продолжительность лечения:
- состояние шрама (его возраст, локализация, размер);
- ваш индивидуальный обмен веществ;
- скорость регенерации ткани;
- восприимчивость к внешним факторам;
- степень реакции на возбудители.
Рекомендуется выбирать медикаменты, в составе которых присутствует коллагеназа. Например, при помощи противорубцового геля Ферменкол можно сделать шрам практически незаметным. Ферменкол разрушает патологический коллаген, который является основой рубца, и восстанавливает здоровый каркас кожи.
Гормональные препараты, пластыри или бандаж?
Прием сложнокомпонентных медикаментов должен проводиться строго под наблюдением врача. Они выписываются исключительно после внимательной диагностики состояния вашего организма и применяются на ранних стадиях заживления рубца. Период гормональной терапии может продолжаться от 6 до 12 месяцев после окончательной эпителизации раны.
Специалист вводит 25–30 мг препарата в место шва. Но в случае формирования патологических симптомов лечение необходимо остановить. И подобрать иной способ, который подходит именно вам. Если вы боитесь гормональной терапии или не имеете возможности наблюдаться у специалиста, обратите внимание на силиконовые пластыри.
Пластыри эффективны, пока рубец свежий и только формируется (до полугода), иначе его применение становится малоэффективным. Они убирают дискомфорт и увлажняют шрамы. Под таким воздействием травмированный участок размягчается и постепенно рассасывается за счет давления на поврежденное место. Пластыри не разрушают рубец, а препятствуют его росту, это важно. Возможно вам подойдет бандаж.
Это эластичный медицинский пояс, который помогает приостановить на время формирование шрама. Это его спектр действия. Уменьшить рубец или сделать его плоским и менее явным бандаж не может. Пояс носят не более года. Точные рекомендации даст ваш лечащий врач.
Способы коррекции шрама
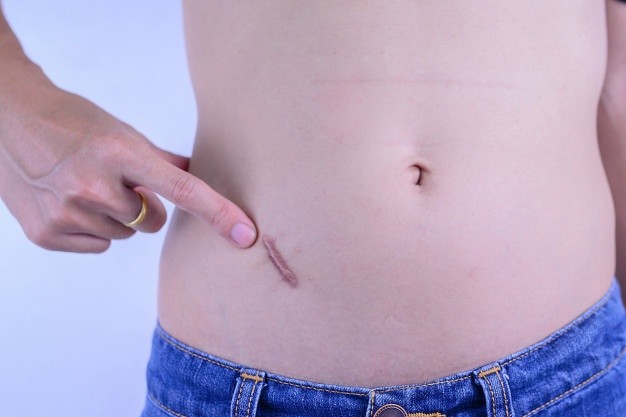
В силу различных причин, например, индивидуальной непереносимости компонентов, вам могут не подойти медикаментозные препараты для удаления нароста. Что же делать? Не ходить на пляж, вечно стесняться изъяна и комплексовать? Нет, есть несколько альтернативных методов, благодаря которым можно добиться очень хороших результатов в борьбе с рубцом.
Шлифовка лазером
Данную процедуру можно применять только спустя 6 месяцев с момента операции. Лазерная шлифовка поможет выровнять цвет поврежденной области и сделать шрам почти незаметным. Минус в том, что за один сеанс этого не добиться. Необходимо пройти курс из нескольких процедур. В некоторых случаях возможны рецидивы рубца, поэтому важно установить вид шрама во избежание неприятных последствий.
Дермабразия рубцов
Способ подходит людям с низким порогом болевых ощущений. Процедура проводится абразивными веществами. С их помощью снимается верхний слой поврежденной ткани. Если сравнивать, то это похоже на очень жесткий пилинг. Далеко не каждый способен вынести такого рода воздействие.
Татуирование
Метод популярен среди молодых людей. Это альтернативный способ и легкая маскировка уродливого шрама. Тату чуть скрывает повреждение кожи и не сможет перекрыть рубец. Если вы хотите избавиться от шрама навсегда, то лучше выбрать другие способы коррекции.
Хирургическое вмешательство
Пластика успешно справляется с серьезными застарелыми рубцами. Врач разрезает шов и создает новый в области удаления аппендицита. В некоторых случаях вводится жировая ткань, это необходимо для получения тонкого косметического шва. После операции остается тонкая, практически незаметная полоска.
Состояние кожи после удаления аппендицита зависит в том числе от ухода, а не только от работы хирурга. Важно следить за шрамом, потому что от этого напрямую зависит его внешний вид.
Аппендицит - достаточно распространенное заболевание. Выявленное вовремя оно быстро излечивается, однако устраняется исключительно хирургическим путем. Вместе с тем операция по удалению аппендицита оценивается хирургами как наибольшей легкости. Развитие аппендицита обосновано определенными факторами, на ровном месте не возникает.
 | Профилактика аппендицита занимает не последнее место в формировании здорового образа жизни. Когда же заболевания избежать не удалось, имеет смысл откорректировать свой рацион питания и режим дня. Реабилитация после аппендицита не требует множества ограничений, однако для отменного самочувствия необходимо прислушиваться к рекомендациям врача. |
Из-за чего происходит аппендицит?
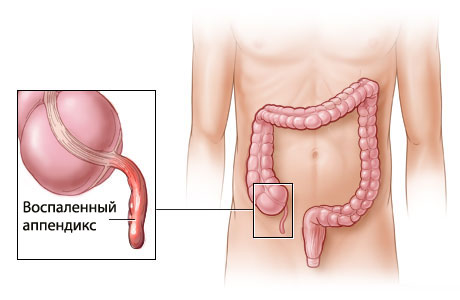
Аппендицитом называется воспаление червеобразного отростка слепой кишки, аппендикса. Функция аппендикса в организме до конца не установлена. Это скорее рудиментарный орган. Предполагается, что в ходе эволюции человека он утратил свою основную пищеварительную функцию и на сегодняшний день играет второстепенную роль:
- содержит большое количество лимфоидных образований, а значит, отчасти обеспечивает иммунитет;
- продуцирует амилазу и липазу, а значит, выполняет секреторную функцию;
- продуцирует обеспечивающие перистальтику гормоны, а значит, сродни гормональным железам.
Причины возникновения аппендицита описывают несколько теорий:
- механическая утверждает, что поводом к развитию аппендицита оказывается обтурация просвета отростка каловыми камнями или лимфоидными фолликулами на фоне активации кишечной флоры; как следствие в просвете скапливается слизь, размножаются микроорганизмы, воспаляется слизистая оболочка аппендикса, затем происходит тромбоз сосудов и некроз непосредственно стенок отростка;
- инфекционная теория отталкивается от того, что к воспалению аппендикса ведет агрессивное воздействие на отросток инфекционных агентов, локализирующихся здесь; обычно это брюшной тиф, иерсиниоз, туберкулёз, паразитарные инфекции, амёбиаз, однако до сих пор не выявлено специфической флоры;
- сосудистая теория объясняет развитие аппендицита расстройством кровоснабжения этого участка пищеварительного тракта, что возможно, например, на фоне системных васкулитов;
- эндокринная в основу возникновения аппендицита кладет воздействие серотонина, гормона, вырабатывающегося множественными расположенными в аппендиксе клетками диффузной эндокринной системы и выступающего медиатором воспаления.
Аппендицит нередко развивается на фоне других нарушений в работе желудочно-кишечного тракта. Высоко риск аппендицита оценивается для тех лиц, которым диагностированы:
- хронические формы:
- колита,
- холецистита,
- энтерита,
- аднексита
Аппендицит чаще развивается в возрасте 20-40 лет; чаще болеют им женщины, нежели мужчины. Аппендицит занимает первое место среди хирургических заболеваний органов брюшной полости.
Профилактика аппендицита заключается в исключении негативных факторов, лечении хронических заболеваний органов брюшной полости, исключении запоров и в соблюдении здорового образа жизни. Рацион питания должен включать достаточное количество растительной клетчатки, поскольку именно она возбуждает перистальтику кишечника, оказывает слабительное действие и сокращает время пассажа кишечного содержимого.
Как не допустить осложнений после аппендицита?
Воспаление аппендикса вовремя не диагностированное и не устраненное способно обернуться серьезными патологиями. К числу последних относятся:
- аппендикулярный инфильтрат - развивающийся на 2-4 день после острого аппендицита конгломерат спаянных между собой воспаленных тканей аппендикса и прилегающих к нему органов (сальника, тонкой кишки, слепой кишки);
- абсцесс брюшной полости и периаппендикулярный абсцесс - могут развиваться и вокруг аппендикса, и в других местах брюшной полости вследствие оседания инфицированного выпота, внутрибрюшных гематом или некачественных швов культи аппендикса;
- перитонит (воспаление брюшины);
- флегмона забрюшинного пространства - острый процесс гнойно-воспалительного характера, развивающийся в ретроперитонеальной клетчатке, не отграничивающийся от здоровых тканей;
- тромбофлебит вен малого таза и пилефлебит (септический тромбофлебит воротной вены и ее ветвей, развивающийся обычно после аппендэктомии);
- сепсис (заражение крови).
Причина осложнений после аппендицита кроется в непрофессионально выполненном лечении либо слишком позднем обращении к врачу. Симптомы острого аппендицита ни в коем случае нельзя игнорировать и рассчитывать на то, что все само собой пройдет. Ощутимый дискомфорт в нижнем правом боку, сочетающийся с нарушениями стула, рвотой и температурой, должен быть поводом для незамедлительного обращения к профессиональному медику.
![аппендицит]()
Категорически воспрещается при развитии аппендицита принимать слабительное и обезболивающее, применять тепло на болезненную область. В догоспитальный период больному требуется покой и постельный режим, прикладывать к боку можно, наоборот, холод. Подтверждение подозрений на аппендицит является показанием для оперативного вмешательства, консервативные методики лечения не демонстрируют успеха.
Оперативное вмешательство, произведенное в первые сутки развития аппендицита, отличается простотой выполнения, осложнения маловероятны. Прогноз оценивается благоприятно. Обычно пациент уже на вторые сутки после операции может переворачиваться на койке, присаживаться, а вставать и ходить на 3-4-е сутки.
В последующие несколько недель пациент должен придерживаться щадящего режима, сниженных физических активностей, в противном случае возрастает риск неправильного зарастания шва после аппендицита, развития спаечной болезни, паховой грыжи. Вероятность таковых объясняется неравномерным срастанием мышечной ткани, когда сквозь не заращенные участки может выступать брыжейка или петли кишечника, а это будет препятствует окончательному сращению мышц. Это происходит обычно на фоне:
- неправильного питания больного в послеоперационный период;
- игнорирования необходимого ношения бандажа;
- слабости мышечного каркаса передней брюшной стенки;
- недопустимых физических нагрузок и поднятия тяжестей;
- воспалительных внутренних процессов.
Лечение аппендицита
На сегодняшний день медицина не предлагает никаких других методов лечения аппендицита, кроме как экстренное хирургическое вмешательство. Вопреки тому, что у многих пациентов сам факт операции может вызывать серьезную обеспокоенность, в такой стратегии лечения минимум опасностей. Если провести операцию качественно и незамедлительно, то уже на вторые сутки больной начинает прогрессивно восстанавливаться.
Доступ к аппендиксу осуществляется по методике Мак-Бурнея (или, как его называют в отечественной литературе, Волковича-Дьяконова), удаление аппендикса может быть типичным или ретроградным:
- типичный применяется, когда существует возможность вывести аппендикс в операционное рассечение, - брыжейка перевязывается, а затем отсекается, культя размещается в куполе слепой кишки;
- ретроградный уместен при невозможности провести отросток через операционную рану, например при наличии спаек или атипичном расположении аппендикса, - сначала отсекается отросток от купола слепой кишки, затем культя помещается в купол и лишь после этого проводится выделение отростка, перевязка брыжейки.
Вследствие произведения доступа к аппендиксу по методу Мак-Бурнея остается небольшой ровный шрам, для многих пациентов весьма нежелательный. Достижения современной медицины предлагают малоинвазивные операционные вмешательства для устранения аппендицита. Прежде всего, это лапароскопический метод - через небольшие проколы брюшной стенки (обычно три) специальными инструментами. Еще одним малоинвазивным прогрессивным методом удаления аппендикса является транслюминальный - гибкими инструментами, вводимыми в просвет полового органа и через разрез в стенке внутреннего органа (в стенке желудка или влагалища). Транслюминальное вмешательство характеризуется полным отсутствием визуально заметных дефектов и сокращением сроков постоперационной реабилитации.
Швы после аппендицита
При классическом варианте хирургического вмешательства в нижнем боку живота остается небольшой (в среднем трехсантиметровый) шов. Наложение и рассасывание швов после аппендицита требует профессионализма от врача и ответственности в выполнении его рекомендаций от пациента.
При отсутствии осложнений после аппендицита внешние швы снимаются на 10-12 день, а внутренние рассасываются в течение двух месяцев (выполняются кетгутовыми нитями). Таковы необходимые сроки для восстановления крепкого мышечного каркаса, кожные же покровы регенерируются еще быстрее. В среднем около 6 недель (не менее) пациенту будет рекомендован особый щадящий режим.
Что зависит от профессионализма врача?
Сотрудничество с квалифицированным медиком актуально еще на этапе диагностики аппендицита. В этом случае важно досконально изучить анамнез заболевания, оценить имеющеюся симптоматику и не проигнорировать, не оставить без внимания признаки, указывающие на остроту процесса.
Оперативное вмешательство при подтвержденном диагнозе проводится едва ли не в тот же день. Рецидивов аппендицит не дает, повторным он быть не может, но коварность его заключается в вероятности спаечной болезни. Она развивается при инфицировании брюшной полости, несоизмеримых физических нагрузках и чрезмерной подвижности в послеоперационный период, на фоне процессов брожения из-за несоблюдения диеты.
Вероятно и нагноение швов. Оно происходит из-за халатности медперсонала и недостаточной санитарной обработки инструментов. Еще одним поводом для нагноения швов оказывается неправильная обработка раневой поверхности и внутрибольничная инфекция. От безалаберности пациента зависит риск перенапряжения брюшной стенки, что нередко усугубляется еще и слабой иммунной защитой.
Распространенность последоперационных осложнений при аппендиците в последнее время имеет тенденцию к снижению в связи с тем, что больные обращаются к врачам на ранней стадии аппендицита, а современные достижения медицины делают возможными малоинвазивные вмешательства.
Какие мероприятия рекомендованы после аппендицита?
После аппендицита в течение 1-2 месяцев пациент должен придерживаться относительно простых и выполнимых ограничений. В выполнении они достаточно просты тем более, если учесть, что их игнорирование чревато достаточно неприятными и нежелательными последствиями.
Диета после аппендицита
После аппендицита самостоятельное потребление пищи разрешается с третьих суток от операции, но еда в этот период должна быть перетертой, кашеобразной. Разрешаются молоко и молочные кисели, жидкие каши (лучше на воде), куриный и овощной бульон, овощные пюре. Диетическое питание начинается с шестого дня. Некоторые особенности питания прописываются пациенту в первые 2-3 месяца после операции. Рацион питания влияет на состав микрофлоры кишечника и на активность его функций. Необходимо следовать таким принципам:
- дробное и частое питание, противопоказано одномоментное употребление крупных порций еды;
- пища не должна быть горячей или холодной, а лишь немного подогретой;
- полноценное питание, обеспечивающее организм всем спектром питательных веществ, витаминов и минералов, поскольку в восстановительном периоде требуется стимуляция и укрепление иммунитета;
- исключение продуктов, способствующих брожению и газообразованию в пищеварительном тракте; рацион питания не должен содержать бобовых, тяжелых животных жиров, любых сортов капусты, копченостей, маринадов и солений, не рекомендуется употребление алкогольных и газированных напитков.
При том что питание должно быть полноценным, с достаточным содержанием белков и исключением лишь тяжелых жиров, после аппендицита пациенту настоятельно рекомендуется следить за своим весом. Поскольку физическая активность в послеоперационный период существенно минимизируется, легко набрать лишний вес, что крайне нежелательно.
Для восстановления нормальной микрофлоры организму полезны молочные и кисломолочные продукты, обильный питьевой режим. Мясо и рыба в первые недели после аппендицита употребляться не должны, однако допустимы бульоны и перетерты мясные/рыбные фарши пюре. Если употребление клетчатки служит отличной профилактикой аппендицита, то в первую неделю после операции она наоборот нежелательна. Лучше отказаться от хлеба и хлебобулочных изделий, отличной их альтернативой могут быть хлебцы, где есть минимум клетчатки и углеводов. Благоприятно организмом воспринимаются овощи (морковь, свекла), бананы, от цитрусовых фруктов лучше отказаться. В тоже время для иммунизации организму необходим витамин С, который можно черпать из других продуктов питания или потреблять в таблетированном виде, равно как и другие витамины и витаминно-минеральные комплексы.
Окончание диеты после аппендицита не должно быть резким. Рекомендуется постепенно расширять рацион. Ни в коем случае не стоит резко срываться на ранее исключенные из рациона продукты. В целом послеоперационная диета не строга, а потому полезно будет следовать уже привычным за несколько месяцев правилам и в последующем. Это пойдет лишь на пользу организму.
Физическая активность после аппендицита
Минимальная физическая подвижность разрешается пациенту на следующий день после операции, но вставать с кровати рекомендуется лишь на третьи сутки.
В последующие 6 недель происходит сращение мышц, на фоне чего остается риск образования спаек и даже грыж. Категорически запрещается поднимание тяжестей и активные физические нагрузки. В то же время отмечается, что ежедневная ходьба небыстрым шагом по 2-3 километра в послеобеденное время способствует предотвращению спаек. Прописывается лечебная гимнастика. Примечательно, что наилучшее восстановление мышечной ткани происходит у тех лиц, кто до развития аппендицита вел активный образ жизни и поддерживал свое тело в тонусе.
Равно как и с диетой, наращивание физической активности после аппендицита не должны быть резким. Спустя несколько месяцев можно возвращаться к умеренным нагрузкам, постепенно дополняя лечебную гимнастику общими упражнениями.
Последствия удаления аппендикса для организма
Как уже отмечалось, аппендикс считается атавизмом. Для современного человека это рудиментарный орган, отсутствие которого существенным образом не отражается на функционировании организма и пищеварительной системы в частности. В то же время аппендиксом вырабатываются некоторые секреты и гормоны, здесь расположены лимфоидные образования.
Удаление аппендикса означает временное ослабление иммунитета и по причине устранения лимфоидных клеток, и по причине внешнего вмешательства, риска проникновения инфекции внутрь организма. Преодолеть данный риск можно посредством искусственной стимуляции иммунитета, полноценного питания, минимизации стрессов и активных физических нагрузок, создания в целом благоприятных условий для реабилитации.
Читайте также: