Что такое реорганизация рубца
Обновлено: 27.04.2024
Как минимизировать образование рубцов после плановых операций и скорректировать неэстетичный вид зрелых рубцов с помощью инъекционных препаратов, прессо-, крио-, лазерной терапии, силиконовых повязок и других методов – в продолжении обзора.
Линейные гипертрофические рубцы
Согласно общим рекомендациям, превентивная терапия должна быть продолжена или усилена, если у пациента в период от 6 недель до 3 месяцев после операции или травмы наблюдаются ранние признаки гипертрофии линейного рубца. Также возможно применение компрессионных повязок, если ранее они не использовались.
Если созревание рубца происходит и спустя полгода после травмы или операции, необходимо продолжать применение силикона. В случае гипертрофии показаны инвазивные меры, например, инъекции кортикостероидов в рубцовую ткань. Наиболее часто применяемый для этой цели препарат – это триамцинолона ацетонид в дозировке 10-40мг/мл. Его инъекции делают в сосочковый слой дермы каждые 2-4 недели до уплощения рубца. Более 50% пациентов хорошо реагируют на такую терапию. Сильная боль во время введения препарата может говорить о его индивидуальном невосприятии. К прочим нежелательным эффектам относят атрофию кожи, депигментацию и телеангиэктазии. Введение кортикостероидов должно быть строго ограничено рубцовой тканью, в противном случае существует вероятность атрофии кожи.
К прочим инъекционным препаратам, которые могут быть применены для терапии гипертрофических рубцов, относят блеомицин, 5-фторурацил и верапамил, однако число клинических подтверждений их эффективности значительно уступает кортикостероидам. Считается, что блеомицин сокращает синтез коллагена, а в исследовании с участием 50 пациентов он продемонстрировал способность уплощать рубцы гипертрофические и келоидные в 80% случаев. 5-фторурацил замедляет пролиферацию фибробластов и демонстрирует эффективность в терапии воспаленных гипертрофических рубцов . Комбинированная терапия рубцов препаратами 5-фторурацил и триамцинолона ацетонидом в некоторых случаях оказывается более эффективной, чем применение этих препаратов по отдельности. Так, например, в 12-ти недельном двойном слепом исследовании с участием 40 пациентов комбинированная терапия показала лучшие результаты в сокращении размеров рубца и эритемы по сравнению с триамцинолона ацетонидом. Верапамил - антагонист кальция – сокращает синтез коллагена и ускоряет его распад. В рандомизированном слепом исследовании с участием 54 пациентов инъекции верапамила в рубцовую ткань сократили васкуляризацию, эластичность, высоту и ширину рубца, впрочем, в меньшей степени, чем инъекции триамцинолона ацетонида.
Контрактура рубца – это аномальное сжатие или сокращение незрелого рубца, которое часто наблюдается в сочетании с его гипертрофией. Для уменьшения гипертрофии и ослабления натяжения тканей рекомендована хирургическая коррекция методом Z-пластики.
Широкие гипертрофические рубцы
При наличии риска формирования у пациента широких гипертрофических рубцов вследствие ожога, механической травмы или некротической инфекции необходимы ранняя прессотерапия и применение силиконовых средств. Оба метода должны применяться в регулярном порядке к любой ране, заживающей более 2-3 недель, а также после трансплантации кожных лоскутов сразу после закрытия раны, и при условии нормальной переносимости пациентом.
Прессотерапия считается эффективной методикой терапии рубцов и активно применяется во всем мире. В основе действия компрессии окклюзия мелких кровеносных сосудов, благодаря которой снижается уровень поступающего в рубцовую ткань кислорода, что приводит к сокращению пролиферации фибробластов и синтеза коллагена.
Современные исследования указывают, что ключевую роль в успехе прессотерапии играют механорецепторы, вовлеченные в процесс клеточного апоптоза и связанные с внеклеточным матриксом. Вероятно, давление на матрикс влияет на процесс апоптоза фибробластов и замедляет процесс гипертрофии. Кроме того, в результате механотрансдукции через клетки чувствительных нервов оказываемое в результате прессотерапии давление влияет на экспрессию генов, что приводит к синтезу и высвобождению различных цитокинов, которые могут играть роль в физиопатогенезе роста рубцовой ткани.
Кроме того, прессотерапия может быть применена для симптоматического устранения отеков, зуда и болезненности.
В случае дальнейшей гипертрофии рубца необходимо продолжить прессотерапию и применение силиконовых средств.
Для терапии наиболее обширно разрастающихся участков рубца могут быть показаны локальные инъекции кортикостероидов, а также блеомицина, 5-фторурацила и/или верапамила.
Лазерная терапия – еще одна инвазивная методика коррекции поверхности гипертрофических шрамов и также может быть применена для терапии остаточного покраснения, телеангиэктазий или гиперпигментации5. В одном из недавних мета-анализов доказана эффективность импульсного лазера на красителе 585, но не для интенсивного импульсного света (IPL), для неаблятивного фракционного лазера 1550нм, углекислотного аблятивного фракционного лазера, эрбиевого лазера с длинами волны 532 и 2940нм. После этого эффективность импульсного лазера на красителе, особенно в сочетании с окклюзией/компрессией и инъекциями кортикостероидов в ткань рубца, была неоднократно подтверждена.
Положительные отклики также получили неаблятивный фракционный лазер 1550нм и углекислотный аблятивный фракционный лазер. Лечение гипертрофических рубцов возможно и с применением других лазеров: длинноимпульсного Nd:YAG 1064нм, Q-switch Nd:YAG, светодиодов и фотодинамической терапии . Лазерная терапия показана для профилактики или сокращения послеоперационных и травматических рубцов, а также в сочетании с препаратами ботулотоксина. Несмотря на необходимость дополнительных клинических данных о применении лазеров, их выборе и режимах терапии, появляется все больше публикаций о результатах успешной терапии гипертрофических рубцов с помощью лазеров, что повышает интерес к этой методике.
Как было упомянуто ранее, хирургическое вмешательство показано в случаях развития контрактур, которые могут появляться после ожогов в области шеи или подмышечных впадин. Для коррекции таких контрактур предпочтительно использовать кожные лоскуты, поскольку они, в отличие от трансплантации кожи, реже вызывают вторичное сокращение и позволяют добиться отличного функционального и эстетического результата.
Многолетние, или постоянные, широкие гипертрофические рубцы подлежат хирургическому лечению, иногда с использованием тех же методов, что и для линейных гипертрофических рубцов. Для более широких рубцов может быть показана серия иссечений или растяжение кожи со смещением прилегающих участков кожи после резекции центральной части рубца. Подкожные швы, участвующие в процессе растяжения кожи, необходимы для уменьшения натяжения ткани. Для эстетически неприемлемых широких рубцов также возможна трансплантация аутологичных кожных лоскутов. Заместители кожи могут применяться для лечения пациентов с обширными повреждениями, такими, как ожоги тяжелой степени.
Келоидные рубцы
Пациентам с формирующимися келоидными рубцами следует сначала проводить лечение силиконовыми средствами в сочетании с прессотерапией и инъекциями кортикостероидов. Возможны также инъекции 5-фторурацила, блеомицина или верапамила. В случае отсутствия результата описанной терапии в течение 12 месяцев, показано хирургическое иссечение в сочетании со вспомогательной терапией, поскольку только хирургическое иссечение связывают с рецидивом в 50-100% случаев и даже с увеличением площади келоидного рубца. Некоторые эксперты рекомендуют иссекать только центральную часть келоидного рубца, а латеральные части - соединить вместе и оставить in situ. Другие считают, что клетки латеральных участков келоидного рубца более активно синтезируют коллаген.
Сочетание резекции рубца и послеоперационной лучевой терапии предложено много лет назад, а облучение электронным пучком и брахитерапия иридием 192 могут применяться для снижения вероятности рецидива после иссечения рубца. Возможные побочные эффекты послеоперационной лучевой терапии являются предметом научных споров, особенно в вопросе потенциального риска повышения вероятности развития новообразований. Однако на основании обширного обзора литературы по данной проблеме сделан вывод, что риск развития новообразования в области келоидных рубцов под воздействием лучевой терапии является минимальным.
Лечение келоидных рубцов производится с помощью еще одного многообещающего инвазивного метода - криотерапии рубцовой ткани. Интенсивное охлаждение вводимого в келоид металлического стержня приводит к некрозу ткани. В ходе исследования с участием 10 пациентов объем рубца был уменьшен на 54% после одной процедуры криотерапии. В течение 18 месяцев рецидива не произошло.
И последнее, 5% имиквимод - это наружное средство-модификатор иммунного ответа, стимулирующий выработку интерферона, который, в свою очередь, приводит к повышению интенсивности распада коллагена. В результате некоторых исследований хирургическое иссечение келоидных рубцов и дальнейшая местная терапия 5% кремом имиквимод продемонстрировали низкую частоту рецидивов в диапазоне 0-29%. Однако другие исследования свидетельствуют, что 5% крем имиквимод не эффективен для предупреждения рецидивов формирования келоидных рубцов, частота которых составляет 89%.

Первичная неинвазивная терапия рубцов: роль силиконовых средств
Согласно современным принципам лечения рубцов, силиконовые средства показаны для профилактики и терапии как гипертрофических, так и келоидных рубцов. В действительности, среди неинвазивных методик силиконовые повязки и гели считаются золотым стандартом терапии рубцов и являются единственным неинвазивным методом их профилактики и лечения, эффективность которого имеет достаточное количество научно-обоснованных доказательств. Терапия с использованием силиконовых средств является прекрасной альтернативой инвазивным методам лечения, поскольку является гораздо более простой и связана с меньшим числом побочных эффектов, среди которых зуд, контактный дерматит и сухость кожи. Принято считать, что эффективность силиконовых средств в профилактике и терапии рубцов связана с окклюзией и увлажнением рубцовой ткани.
Силиконовые повязки состоят из мягких полуокклюзионных гелевых листов медицинского силикона, усиленных силиконовой мембраной, обеспечивающей прочность повязки и удобство в использовании. В некоторых повязках применяется сочетание силикона и тефлона (политетрафторэтилена), что позволяет добиться минимальной толщины, гибкости и прочности материала. Иногда пациенты неохотно применяют силиконовые повязки на открытых участках тела, что может быть причиной нарушения режима лечения.
В жидких силиконовых гелях используется тот же полимер, что и в повязках. Эта форма силиконовых средств разработана недавно, специально для решения проблем, возникающих при использовании силиконовых повязок, например, необходимости фиксации и трудности в применении повязок на обширных площадях, вблизи суставов и на открытых участках кожи, таких, как лицо или руки. После нанесения на кожу тонким слоем жидкий силиконовый гель высыхает и образует прозрачную, гибкую, воздухопроницаемую и водонепроницаемую пленку. Как и силиконовые повязки, силиконовые гели не наносят на открытые раны, а применяют до тех пор, пока наблюдаются улучшения.
Для определения роли силиконовых повязок в профилактике и терапии гипертрофических и келоидных рубцов после различных повреждений кожи, в том числе, ожогов и хирургических операций, было проведено множество клинических исследований. Результаты всех из них, кроме одного, были положительными. Согласно результатам мета-анализа, силиконовые повязки, по сравнению с отсутствием терапии, сокращают вероятность формирования гипертрофических рубцов у лиц из группы высокого риска их развития . Согласно последним данным, силиконовые повязки могут применяться в сочетании с прессотерапией, что позволяет добиться лучшего результата в терапии посттравматических гипертрофических рубцов, чем при использовании одной из методик по отдельности. Эти методики дополняют действие друг друга: терапия силиконовыми средствами уменьшает эритему и повышает эластичность рубца, а прессотерапия предотвращает его утолщение.
Эффективность силиконовых гелей в профилактике и терапии рубцов доказана в ходе нескольких клинических исследований. В ходе ряда сравнительных исследований доказано, что силиконовые повязки и гели обладают как минимум одинаковой эффективностью, однако пациенты отмечают, что гелевая форма более проста в использовании.
Заключение
Неэстетичный вид рубцов может способствовать развитию физических и психосоциальных нарушений. Пластические хирурги играют основную роль как в минимизации образования рубцов после плановой операции, так и в коррекции уже зрелых рубцов. При выборе метода терапии следует пользоваться клиническими рекомендациями, а также учитывать индивидуальные особенности пациента и характеристики раны.
Методы профилактики являются приоритетными и должны применяться до, во время и сразу после закрытия раны. Терапия гипертрофических и келоидных рубцов, а также контрактур, как правило, основана на снижении механического напряжения в области рубца, иссечении избыточной рубцовой ткани реконструктивными хирургическими методами и/или инъекциями препаратов, стимулирующих процесс разрушения коллагена in situ. Силиконовые повязки и гели признаны золотым стандартом среди неинвазивных методов профилактики и лечения гипертрофических и келоидных рубцов, но пациенты в большинстве своем отдают предпочтение гелям. Терапия силиконовыми средствами может применяться в сочетании с прочими неинвазивными, а также инвазивными методами для достижения оптимальных результатов.
Для цитирования: Чадаев А.П., Климиашвили А.Д. Современные методики местного медикаментозного лечения инфицированных ран. РМЖ. 2002;26:1211.
Российский государственный медицинский университет
ГКБ № 4, Москва
Н аложение лекарственных средств на раневую поверхность применялось испокон веков для лечения ран. Но время, разумеется, вносило свои коррективы: менялись взгляды на течение раневого процесса, появлялись новые лекарственные препараты, совершенствовались методы лечения.
Основные принципы деления процесса заживления ран на фазы или стадии течения были разработаны И.Г. Руфановым (1954), С.С. Гирголавом (1956), R. Ross (1968), В.И. Стручковым (1975) и М.И. Кузиным (1990). По современным представлениям, определяющим патогенетическую направленность лечебных мероприятий, раневой процесс разделяют на 3 фазы: воспаления, регенерации и реорганизации рубца с эпителизацией. В фазе воспаления вначале преобладают сосудистые реакции, характеризующие механизм воспаления, а затем происходит очищение раны от погибших тканей. Вторая фаза связана с образованием грануляционной ткани. Реорганизация рубца и эпителизация являются основными компонентами, завершающими течение раневого процесса.
Принцип подбора лекарственных средств и применения методов лечения, эффективных в той или иной фазе раневого процесса, практически отработан и традиционно не пересматривается в течение длительного времени. Медикаментозные средства используют в зависимости от конкретной фазы течения раневого процесса. Лекарственные средства, применяемые в фазе воспаления, должны оказывать антимикробный, дегидратирующий и некролитический эффекты. Препараты, используемые в фазах регенерации и реорганизации рубца с эпителизацией, должны обладать иными свойствами: стимулировать регенеративные процессы, способствуя росту грануляций и ускорению эпителизации, защищать грануляционную ткань от вторичной инфекции и подавлять рост вегетирующей в ране микрофлоры.
Совершенствование местного лечения направлено в основном на применение самых современных эффективных препаратов, и сложность подбора этих препаратов заключается в динамичном и многогранном течении процесса в зависимости от индивидуальных особенностей конкретного пациента.
В последнее время получило развитие новое направление в совершенствовании местного лечения – разработка носителей лекарственных средств. Положительное значение носителей лекарств было обнаружено еще в отношении иммобилизованных на них протеиназ (П.И. Толстых и др., 1985; В.К. Гостищев и др., 1986). На первых этапах внедрения в практику раневых покрытий использовались марлевые салфетки. Впоследствии при лечении различных по своей патогенетической природе ран применялись покрытия с самыми разнообразными фиксирующими материалами: от фильтровальной бумаги до различных многослойных многофункциональных материалов и перевязочных средств (И.А. Ерюхин, 1995; L. Flint, 1996).
Особое значение приобретают носители при лечении больших раневых поверхностей или раневых процессов, протекающих на фоне нарушения микроциркуляции в тканях, так как известные традиционные способы местного лечения либо несовершенны, либо очень дороги. Наложение мазей на рану снижает интенсивность заживления из–за нарушения газо–, влаго– и теплообмена. Кроме того, при формировании грануляционной ткани мазевые повязки прилипают к раневой поверхности, а при смене их происходит повреждение грануляций. Большое значение при разработке различных носителей придается в настоящее время не только вопросу повышения эффективности медикаментов, но и непосредственному воздействию фиксирующих материалов на раневой процесс. Повязки «Воскопран» максимально отвечают вышеуказанным требованиям. При их применении обеспечивается оптимальный процесс заживления раневой поверхности путем создания условий адекватного тепло–, влаго– и газообмена, приближенных к естественному заживлению под струпом, искусственно моделируемым восковой сеткой. При отсутствии прилипания медикаментозным воздействием покрытия одновременно обеспечиваются вначале антимикробный эффект и дегидратация, а затем и стимуляция репаративных процессов. Сам пчелиный воск, из которого изготовлена прилегающая к ране сетка, также оказывает стимулирующее действие на репаративные процессы в ране.
Материал и методы
Цель настоящего исследования – сравнить эффективность таких мазевых препаратов, как левомеколь (производства ОАО «Нижфарм») и 10% метилурациловая мазь (производства ОАО «Нижфарм») при непосредственном нанесении на рану и через сетку, изготовленную из пчелиного воска и исполняющую роль носителя медикаментозного средства.
Левомеколь – мазь на водорастворимой основе полиэтиленоксида, содержащая левомицетин и метилурацил. Мазь обладает выраженной осмотической активностью и оказывает антимикробное и противовоспалительное действие. Метилурацил – пиримидиновое производное, стимулирует рост и размножение клеток за счет активации обменных процессов и, в частности, нуклеинового обмена. Изготовленный в виде 10% мази на жировой основе, препарат оказывает противовоспалительное действие, ускоряет заживление ран, не повреждая грануляций, но не обладает прямой противомикробной активностью. В фазе воспаления раневого процесса мы применяли левомеколь, а по мере формирования грануляций, то есть в фазе регенерации, заменяли ее 10% метилурациловой мазью.
В клинике исследована эффективность комплексного применения данных препаратов в 2 группах (табл. 1). У 30 больных использовались препараты, нанесенные на восковую сетку, то есть в виде раневых покрытий «Воскопран», разработанных компанией «Биотекфарм». Сравнительная эффективность лечения оценивалась сопоставлением с результатами, полученными в контрольной группе, состоящей из 10 больных, у которых мази наносили непосредственно на раневую поверхность.
Лечение проведено больным при открытом течении гнойных ран после вскрытия и хирургической обработки разнообразных заболеваний мягких тканей или вялотекущих гнойных процессов, так как главной задачей исследования являлось выяснение воздействия препаратов на раневой процесс независимо от причин их возникновения (табл. 2).
Повязки с мазью Левомеколь как в контрольной группе, так и в группе с покрытием «Воскопран» мы применяли ежедневно во время перевязок непосредственно на поверхность раны. При исчезновении отека, уменьшении экссудации, исчезновении некротизированных участков тканей и появлении грануляций повязки с мазью Левомеколь заменяли повязками с 10% метилурациловой мазью и меняли их через день. Лечение и его эффективность оценивали по общеклиническим параметрам и скорости заживления ран (СЗР) по Л.Н. Поповой [1].
Результаты и обсуждение
Результаты лечения ран оценивали по клинической эффективности местного применения препаратов. В комплекс клинической оценки эффективности лечения были включены следующие параметры:
- сроки очищения ран;
- время появления грануляций;
- время появления эпителизации;
- индекс Поповой (СЗР) в процентном выражении.
Повязки «Воскопран» после извлечения из упаковки укладываются непосредственно на рану с помощью пинцета без каких-либо затруднений. Повязки принимают форму раны и плотно соприкасаются с раневой поверхностью. Мазь, нанесенная на восковую сетку, вместе с сеткой покрывает рану тонким слоем. Через отверстия в сетке обеспечивается адекватное дренирование раны.
В контрольной группе больных, когда мазь Левомеколь непосредственно наносили на рану и закрывали стерильными марлевыми салфетками, очищение раны и появление первых грануляций зафиксировано на 5,4 день. В то же время при использовании повязок «Воскопран» с левомеколем раны очищались и появлялись первые грануляции на 4,9 день (t<0,05). Первые признаки эпителизации в виде каемки по периферии раны возникали при нанесении на рану 10% метилурациловой мази на 2,0 дня позже момента фиксации очищения раны. При применении повязок «Воскопран» с 10% метиурациловой мазью этот интервал времени составлял 1,8 дня (t<0,01).
Планиметрию раны для оценки скорости ее заживления проводили с помощью нанесения контуров раны на миллиметровую бумагу до начала лечения, а далее на 5, 7, 9, 11 и 15 дни в зависимости от объективных и субъективных факторов. Скорость заживления раны (СЗР) или индекс Поповой, выраженный в процентах, рассчитывали следующим образом:
ИП = (S – Sn) x 100/S x t
При этом S – величина площади раны при предшествующем измерении, Sn – величина площади раны в настоящий момент, t – число дней между первым и последующим измерением.
Результаты сравнительной оценки эффективности местного лечения гнойных ран при вторичном их заживлении в основной и контрольной группах представлены в табл. 3.
С учетом данных, полученных при изучении клинического материала, установлено, что очищение раны и наступление II фазы по всем параметрам, характеризующим раневой процесс, при применении повязок «Воскопран» происходило быстрее, чем в контрольной группе. Показатель СЗР при оценке течения раневого процесса в целом в изучаемых группах характеризовался статистически достоверными различиями. СЗР во II–III фазах при применении «Воскопрана» была интенсивнее, чем при оценке процесса заживления раны в целом (p < 0,01).
Таким образом, при сопоставлении клинических данных для оценки сравнительной эффективности применения мазей Левомеколь и 10% метилурациловой традиционным методом нанесения на поверхность раны и с помощью покрытия, изготовленного из восковой сетки (повязки «Воскопран») отмечено, что процессы заживления ран при применении повязок «Воскопран» протекают более интенсивно. Перевязки, вследствие отсутствия прилипания повязки к ране, становятся менее болезненными и обременительными для больного и более удобными для врача. При этом формирующийся рубец более эластичен и внешне более эстетичен.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.

Рана - любое повреждение тканей, сопровождающееся нарушением целостности покровов тела. К такому повреждению может вести воздействие различных факторов: механических, термических, химических, лучевых. Комбинированные раны возникают при одновременном воздействии нескольких видов повреждающих факторов. Одномоментное или ограниченное по времени воздействие внешних повреждающих факторов приводит к образованию острых ран. Хронические раны являются результатом длительного постоянного неблагоприятного воздействия на ткани. Природа этого воздействия часто эндогенная, например, нарушения артериального или венозного кровоснабжения, иннервации, или постоянное подтекание экссудата из гнойной полости. Другой частой причиной образования хронических ран служит длительное локальное давление на ткани.
Раны являются одним из самых частых травматических повреждений. Пострадавшие получают ранения в бытовых, производственных, боевых и криминальных условиях. Характерно, что большая часть пострадавших находится в молодом трудоспособном возрасте. Кроме того, раны наносятся при выполнении оперативных вмешательств. В последнем случае главной особенностью является возможность создания условий, сводящих к минимуму риск раневых осложнений. Общим для всех ран за исключением послеоперационных является то, что они всегда контаминированы микроорганизмами, и зачастую осложняются развитием инфекции.
Раневой процесс
Основными клиническими признаками ран сразу после их нанесения являются наличие дефекта кожи или слизистых, кровотечение и боль. В дальнейшем клиническая картина соответствует фазам течения раневого процесса.
Образование любой раны сопровождается последовательностью местных и общих реакций организма. Общие реакции более выражены при образовании острых ран. Они заключаются в типичных проявлениях стресс-синдрома - усилении всех процессов жизнедеятельности под влиянием симпатической нервной системы и гормонов, повышении основного обмена и катаболизма. При всасывании в кровоток продуктов распада тканей и микробных токсинов, стимулирующих лейкоциты к выбросу цитокинов, могут иметь место системные воспалительные реакции: лихорадка, увеличение количества лейкоцитов, тахикардия и прочие. В отсутствие осложнений эти явления полностью купируются через 4-5 суток.
Местные реакции организма направлены на восстановление целостности поврежденных тканей. Заживление ран различных органов и тканей имеет свои особенности, зависящие от их морфологического строения. Раневой процесс может существенно различаться по длительности, но всегда сопровождается образованием соединительно-тканного рубца. Без образования рубца заживают только поверхностные раны без повреждения росткового слоя кожи. Выделяют 3 фазы течения раневого процесса (рис. 11. 1).
Фаза воспаления – начинается сразу после ранения и в отсутствие осложнений продолжается в среднем 4-5 суток. Характеризуется типичными сосудистыми реакциями - вазоконстрикцией, сменяющейся вазодилатацией, экссудацией с выходом плазменных белков, миграцией и выходом форменных элементов крови в зону повреждения, выпадением фибрина с отграничением зоны повреждения, отеком и инфильтрацией окружающих тканей. В последующем фибрин подвергается фибринолизу, при этом происходит очищение раны от некротизированных тканей и микроорганизмов с участием лейкоцитов и их ферментов.
Фаза регенерации или пролиферации в среднем продолжается 2-4 недели. Процессы регенерации начинаются уже с 1 суток после ранения, и их продолжительность зависит от величины раневого дефекта и морфологии поврежденных тканей. Происходит миграция фибробластов, образование коллагена и основного вещества, новообразование кровеносных сосудов с развитием грануляционной ткани в месте тканевого дефекта. Постепенно уменьшаются экссудация и отек, грануляционная ткань со дна раны заполняет весь дефект. Грануляционная ткань содержит много новообразованных сосудов и практически не иннервирована. При нормальном течении раневого процесса поверхность гранулирующих ран яркая, «сочная», при перевязках характерна высокая контактная кровоточивость и незначительная болезненность.
Фаза эпителизации и реорганизации рубца в зависимости от морфологии тканей продолжается от нескольких недель до года. Эпителизация начинается от краев раны одновременно с образованием грануляционной ткани. Данный процесс регулируется действием эпидермального хейлона, являющегося контактным ингибитором пролиферации. Сразу после формирования рубца начинается его перестройка: происходит образование эластических волокон и развитие новой фиброзной сети, а содержание воды в рубцовой ткани снижается.
На течение раневого процесса влияют различные общие и местные факторы. К общим факторам относятся: возраст, состояние питания и иммунный статус пациента, различные нарушения гомеостаза, сопутствующие заболевания, в том числе сахарный диабет, прием противовоспалительных средств, цитостатиков, массивная антибиотикотерапия. К местным факторам, влияющим на течение раневого процесса, относится состояние кровоснабжения и степень травматизации тканей в зоне повреждения, уровень микробной контаминации раны и качество ухода за раной.
По степени обсемененности и наличию признаков инфекции все раны делятся на 3 вида: асептические, контаминированные и инфицированные.
· Асептическими являются только операционные раны при «чистых» оперативных пособиях.
· Контаминированные – это раны, обсемененные микрофлорой, но без признаков нагноения. К ним относятся все случайные раны после их нанесения и часть операционных ран.
· Инфицированные – это гнойные раны, то есть раны с признаками наличия инфекционно-воспалительного процесса. Они подразделяются на первично инфицированные – образовавшиеся после операций по поводу острых гнойных процессов, и вторично инфицированные – раны, нагноившиеся в процессе заживления.
Раневой процесс заканчивается заживлением раны. Выделяют следующие типы заживления ран:
· Заживление первичным натяжением – заживление без нагноения. Оно происходит с развитием линейного рубца без образования видимой межуточной ткани. Такое заживление свойственно для ран с ровными жизнеспособными краями, отстающими друг от друга не более чем на 1 см, и при микробной контаминации тканей ниже критического уровня. Операционные раны при наложении первичных швов обычно заживают первичным натяжением.
· Задержанное первичное - заживление по типу первичного натяжения. Это заживление без нагноения при отсроченном закрытии раны швами.
· Заживление вторичным натяжением – заживление через нагноение и гранулирование с развитием грубого рубца и образованием видимой межуточной ткани. Имеет место при обширных дефектах тканей, не допускающих первичного сопоставления стенок раны и при развитии раневой инфекции.
· Заживление под струпом – заживление без рубца. Имеет место при поверхностных ранах без повреждения росткового слоя кожи. Под струпом, состоящим из фибрина и форменных элементов крови, происходит быстрая регенерация эпидермиса.
Описанное выше течение раневого процесса характерно для ран, явившихся результатом одномоментного воздействия повреждающего фактора. При длительном или постоянном неблагоприятном воздействии, приводящем к нарушению функционирования покровов тела и затрудняющем заживление, имеющем место в случае образования хронических ран, характерно наличие признаков сразу всех трех его фаз. Дно хронической раны одновременно покрыто фибрином и грануляциями, возможно наличие участков некроза и гнойного отделяемого. Грануляции вялые, бледные. Края раны и ткани вокруг уплотнены. Часто имеет место краевая эпителизация. Обычно пальпация зоны повреждения малоболезненна.
Окружающие ткани имеют изменения, характерные для заболевания, вызвавшего образование хронической раны. Если повреждающие факторы не устранены, хронические раны даже при интенсивном лечении длительно не заживают, а после заживления рецидивируют – в той же или в соседней области. При длительно существующих хронических ранах имеется риск их малигнизации.

Сегодня вопрос о возможностях коррекции рубцов является актуальным как для дерматокосметологов, так и для хирургов. Крайне важно понимать стадию рубцевания и назначать терапию, исходя из “возраста” рубцовой ткани.
Как правило, если травма кожи произошла только в слое эпидермиса, то при заживлении следы практически отсутствуют, в связи со способностью клеток базального слоя эпидермиса регенерироваться в течение всей жизни. Повреждение более глубоких слоев кожи заполняется грануляционной тканью, которая далее преобразуется в рубец. Постепенно рубцовая ткань уплощается и принимает цвет окружающих тканей, то есть становится нормотрофическим рубцом. В некоторым случаях данный процесс нарушается, что приводит к формированию патологической рубцевой ткани.
Формирование рубца разделяется на четыре последовательные фазы:
I - этап воспаления и эпителизации
Происходит с 7 по 10 сутки с момент получения повреждения. Постепенно уменьшается выраженность отека и воспаления поврежденного участка кожи. Начинает формироваться грануляционная ткань. Рубец на данном этапе отсутствует. При нормальном течении заживления рана заживает с образованием едва заметного рубца. Для профилактики осложнений могут накладываться атравматичные швы, производятся ежедневные перевязки с антисептическим действием. Необходимо ограничить физическую активность пациента для снижения риска расхождения раневых краев.
II - этап образования «молодого» рубца
С 10 по 30 день после травмы в грануляционной ткани начинают формироваться волокна коллагена и эластина. На данном этапе рубец представляет собой рыхлую, незрелую, ярко-розовую ткань, которая может легко растягиваться. В течение этого времени необходимо избегать повторной травматизации участка, а также высокой физической активности.
III - этап образования «зрелого» рубца
Зрелый рубец формируется в период с 30 по 90 сутки после получения повреждения. Эластиновые и коллагеновые волокна разрастаются в пучки, выстраиваясь в одном направлении. Цвет рубца становится бледнее, так как резко уменьшается кровоснабжение рубцовой ткани. По текстуре рубец становится более плотным. В данный период ограничений по физическим нагрузкам нет, однако, повторная травматизация поврежденного участка может привести к образованию келоидного или гипертрофического рубца.
IV - этап окончательной трансформации рубца
Через 4 месяца после получения травмы и приблизительно до года, рубец окончательно формируется и созревает: отмирают сосуды, волокна коллагена натягиваются, цвет бледнеет, ткань уплотняется.
Говоря о гистологической классификации физиологического рубцевания, она состоит из трех стадий:
- Фибробластическая.
Фибробластическая стадия происходит до 30 суток. Характеризуется формированием молодых фибробластов и образованием большого количества сосудов в этой области.
Виды рубцов
Рубцы подразделяются на четыре вида: нормотрофические, атрофические, гипертрофические и келоидные. Ниже рассмотрим каждый из них.
Нормотрофические рубцы
Нормотрофические рубцы имеют бледный цвет, приближенный к цвету кожи, обладают хорошей эластичностью и находятся на одном уровне с окружающей кожей. Чаще всего они мало заметны и не беспокоят пациента. Радикальной коррекции нормотрофические рубцы не требуют, достаточно курса химических пилингов.
Атрофические рубцы
Атрофическими рубцами часто называют рубцы «минус ткань», так как выглядит как углубление. Как правило, атрофические рубцы образуются вследствие воспаления, травмы или перенесенной ветряной оспы. Часто не имеют пигмента, поэтому выглядят белыми. Данные рубцы формируются из-за недостаточного образования соединительной ткани. Примером атрофических рубцов являются стрии и постакне.
Гипертрофические рубцы
Являются избыточными, так как они образуются из-за чрезмерной работы клеточного матрикса.Они надвышаются над поверхностью окружающей кожи, способны регрессировать в течение двух лет. Представляют собой толстую, плотную ткань с бугристой поверхностью. Как правило, гипертрофические рубцы не выступают за пределы травмы. Чаще всего образуется в результате ожогов, ран, сведения татуировок, хирургического вмешательства. Отлично подвергается иссечению, далее корректируется химическими пилингами.
Келоидные рубцы
Являются патологическими, так как образуются из-за индивидуальных неконтролируемых изменений в структуре рубцовой ткани и слишком активной работы клеточного матрикса. Имеют ярко выраженный контур, багровый цвет и значительно выступают над поверхностью кожи. Данные рубцы могут иметь различные размеры, не совпадающие с границами полученной травмы. Рубцы такого характера приносят много дискомфорта пациента, так как могут сопровождаться зудом, жжением и болезненными ощущениями. Келоидные рубцы в начале представляют собой небольшое уплотнения, которые далее сильно разрастаются и продолжают свой рост в течение нескольких лет. Такого вида рубцы необходимо контролировать под наблюдением врача.
Методы коррекции рубцов
Рассмотрим основные современные методы лечения рубцовой ткани:
Хирургическое иссечение рубцов
Данный метод коррекции способствует уменьшению ширины рубца, коррекции патологических явлений в рельефе рубцовой ткани, иссечению инородных частиц из ткани рубца. Рубцы становятся намного более аккуратные и менее выраженные. Чаще всего хирургическое иссечение является единственным методом по улучшению вида рубца.
Химические пилинги
Лучше всего работают с нормотрофическими рубцами, но использование их с атрофическими и гипертрофическими рубцами также показывает хорошие результаты. На данный момент самый популярный метод - это применение трихлоруксусной кислоты в сочетании с аскорбиновой кислотой (в технике наппаж). Данная методика оказывает хорошее стимулирующее действие.
Фракционный фототермолиз
Фототермолиз применяется с измененной рубцовой тканью. Сфокусированный луч образует микротрещину, окруженную неповрежденной тканью. Клетки, которые находятся в области повреждения, начинают активизироваться и способствуют регенерации. При применении данного метода крайне важна длина волны лазера, определяющая глубину и диаметр микрозоны. Используется для коррекции атрофических и гипертрофических рубцов.
Лазерная коррекция
Луч лазера проникает на глубину до 1 мм и активизирует регенеративные процессы с синтезом нового коллагена. Коллагеновые волокна вытесняя соединительную ткань, способствуют улучшению текстуры рубца и выравниванию рельефа. Количество процедур индивидуально подбирается под каждого пациента. После лазерной терапии запрещена инсоляция в течение трех недель.
Наружная терапия
Дополнительно к дерматологическим и косметологическим процедурам рекомендуется использование топических средств. В период лечения в домашний уход врачом назначается силиконовый дерматологический крем для сглаживания рубцовой гипертрофии. Она создает окклюзионную пленку на поверхности, предотвращая потерю влаги в данной зоне. Также крем снимает воспалительные явления и стимулирует репарацию.
В фильмах супергерои падают с высоты, сбивают колени, их пытают, в них стреляют и уже в следующем кадре мы видим лишь легкие ссадины и ушибы. В жизнеутверждающем кино нет места шрамам и рубцам - на то оно и кино.
В повседневной жизни наша кожа мужественно выполняет свою защитную функцию, спасая нас в тысячи случаях, но порой ее восстановительного резерва бывает недостаточно, и на нашем теле или лице появляются участки замещенные соединительной тканью, то что мы знаем под названием шрам, рубец, растяжка.
Долгое время устойчиво считалось, что бороться с рубцами и шрамами неблагодарное занятие. «Что есть - то есть» или «тут ничего не поделать » и другие фразы, заставляющие погаснуть глаза и смириться, успокоить себя мыслью, что с годами все рубцы бледнеют, почти сливаются с цветом кожи и не стоит так на этом концентрироваться. Но неизбежное стремление к совершенству не позволяет остановиться и просто ждать.
Проблема коррекции рубцов является общей и для хирургов и для дерматокосметологов. Для достижения максимального терапевтического эффекта очень важно выделять стадии рубцевания и подбирать процедуры направленной коррекции рубца, исходя из «срока давности», сформированной рубцовой ткани.
В этой статье мы хотели провести обзор современных методов коррекции уже сформированных рубцов, вне зависимости от их происхождения (травма, ожог, постакне или послеоперационный рубец) на разных стадиях рубцевания.
Если повреждение затрагивает только эпидермис, то следов практически не остается, так как клетки базального слоя эпидермиса сохраняют способность к полной регенерации в течение всей жизни. Если же повреждение затрагивает более глубокие слои кожи (дерму), то тканевый дефект заполняется грануляционной тканью, которая в дальнейшем формируется в рубец. При нормальном течении процесса рубцевания ткань рубца постепенно уплощается и приобретает цвет окружающих тканей (нормотрофический рубец). Если же течение процесса нарушается, то велика вероятность образования патологических рубцов.
Стадии формирования рубцов
В своем формировании рубец проходит 4 последовательно сменяющие друг друга стадии:
I - стадия воспаления и эпителизации
Протекает от 7 до 10 суток с момента возникновения травмы. Характеризуется постепенным уменьшением отека и воспаления кожи. Формируется грануляционная ткань, сближающая края раны, рубец пока отсутствует. Если не происходит инфицирования или расхождения раневой поверхности, то рана заживает первичным натяжением с формированием едва заметного тонкого рубца. С целью профилактики осложнений на данном этапе накладываются атравматичные швы, щадящие ткани, проводятся ежедневные перевязки с местными антисептиками. Ограничивается физическая активность, чтобы избежать расхождения раневых краев.
II - стадия образования «молодого» рубца
Охватывает период с 10-х по 30-е сутки с момента травмы. Характеризуется формированием в грануляционной ткани коллаген-эластиновых волокон. Рубец незрелый, рыхлый, легко растяжимый, ярко-розового цвета (из-за усиленного кровоснабжения раны). На этой стадии следует избегать вторичной травмы раны и усиленных физических нагрузок.
III - стадия образования «зрелого» рубца
Длится с 30-х по 90-е сутки со дня травмы. Волокна эластина и коллагена разрастаются в пучки и выстраиваются в определенном направлении. Уменьшается кровоснабжение рубца, из-за чего он уплотняется и бледнеет. На этом этапе нет ограничений по физической активности, но повторная травма раны может вызвать формирование гипертрофического или келоидного рубца.
IV - стадия окончательной трансформации рубца
Начиная с 4 месяца после травмы и до года, происходит окончательное созревание рубца: отмирание сосудов, натяжение волокон коллагена. Рубец уплотняется и бледнеет.
Гистологическая классификация физиологического рубцевания включает три стадии и дает доктору дополнительную информацию о состоянии рубцевой ткани на различных сроках:
- 1-я стадия - фибробластическая - продолжается до 30 суток, она характеризуется появлением юных фибробластов, обилием сосудов.
- 2-я стадия - волокнистая - формируется к 33-м суткам с момента нанесения травмы; характеризуется присутствием зрелых фибробластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь - коллагеновых волокон.
- 3-я стадия - гиалиновая - формируется к 42-м суткам; характеризуется уменьшением количества клеток и сосудов.
Изучив стадии рубцевания, можно провести тщательную диагностику и разработать эффективный план лечения.
Виды рубцов
Очень важно правильно определить тип рубца для определения срока и выбора метода лечения. Различают следующие виды рубцов:
Нормотрофические рубцы
Нормотрофические рубцы находятся на одном уровне с окружающей кожей, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям. Они чаще всего не беспокоят пациента. Как правило, их не рекомендуется лечить радикально, то есть прибегать к хирургии. Но это не значит, что ими не нужно заниматься. Здесь на помощь доктору приходят поверхностные( иногда срединные) химические пилинги. При своевременно начатой терапии нормотрофические рубцы можно сделать практически незаметными.
Атрофические рубцы
Атрофические рубцы - часто такие рубцы называют «минус ткань», в силу того, что они располагаются ниже уровня окружающей кожи. Такие рубцы, остающиеся, как правило, после акне или ветряной оспы, формируются в результате недостаточного образования соединительной ткани. Одним из примеров атрофических рубцов являются так же стрии (растяжки).
Гипертрофические и келоидные рубцы
Гипертрофические и келоидные рубцы, напротив, являются избыточными. Их формирование связано с чрезмерно интенсивной работой клеточного матрикса. Такие рубцы образуются на месте нарушения целостности кожи: вследствие ран, ожогов, хирургических вмешательств, прокалывания ушей или сведения татуировок. Гипертрофические рубцы выступают над поверхностью кожи, ограничены травмированной областью и спонтанно регрессируют в течение двух лет, хотя регресс может быть и неполным. Лучший косметический результат достигается при хирургическом лечении - иссечении рубцовой ткани и дальше этот рубец ведется дерматокосметологами как нормотрофический. Если рубец небольшого размера, то прекрасно проходит лечение химическими пилингами. В последние годы все большую популярность завоевывает фракционный фототермолиз в устранении как атрофических, так и нормотрофических рубцов.
Келоидные рубцы
Келоидные рубцы появляются в результате индивидуальных патологических изменений в структуре рубцовой ткани. Келоидные рубцы могут иметь различную форму и размеры, часто не совпадающие с линиями операционного разреза или травмы. Такие рубцы доставляют много неприятностей. Они начинаются с небольшого узелкового уплотнения, затем быстро растут и увеличиваются в размерах, сохраняя склонность к росту в течение многих лет. Формирование и рост келоида сопровождается зудом, болезненностью, жжением и напряжением тканей. Поверхность келоидного рубца резко отграничена от здорового кожного покрова. Сам рубец выпуклый, блестящий, имеет багровый или синюшный цвет. В случае с келоидными рубцами процесс лечения длительный, требующий осторожного выбора метода коррекции. Тактику ведения келоидных рубцов имеет смысл рассмотреть отдельно.
Успешную коррекцию может гарантировать только максимально верная диагностика вида рубца, с анализом данных анамнеза, выбор адекватного метода коррекции и грамотным и тщательным домашним уходом. Выраженного результата всегда легче достичь при коррекции свежих рубцов (существующих до 1 года).
Определившись с тем, к какому типу относится рубец, на какой он стадии хронологического и гистологического развития, мы можем подобрать оптимальную лечебную программу.
Поговорим подробнее о методах коррекции.
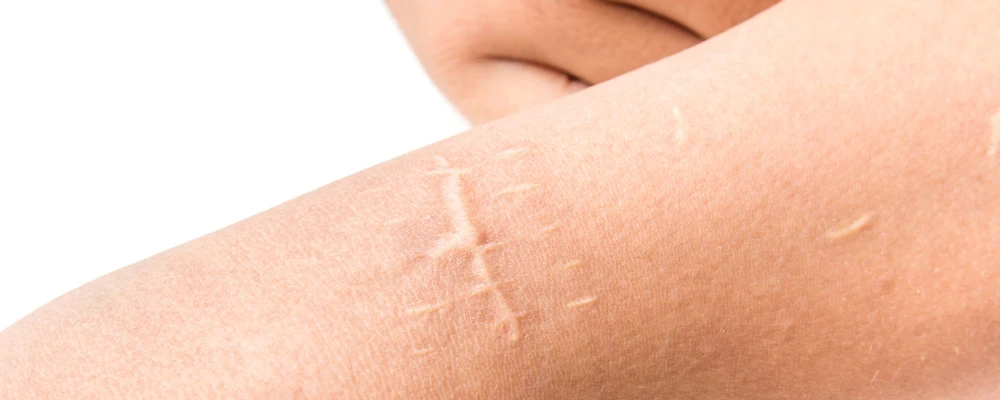
Коррекция рубцов: обзор методов
Хирургическое иссечение рубцов
Хирургическая коррекция рубцов позволяет заменить имеющиеся рубцы на более аккуратные и менее заметные. Зачастую хирургический способ коррекции рубцов – иссечение рубца с пластикой или без нее местными тканями, является единственным способом улучшения внешнего вида рубца, особенно если это касается уменьшения ширины рубца.
Хирургическое иссечение рубцов способствует:
- уменьшению ширины рубца;
- коррекции нарушений рельефа тканей в области рубца;
- удалению инородных частиц из ткани рубца (если есть);
- перемещению рубца в скрытую зону.
Хирургическая коррекция рубцов предполагает использование местной инфильтрационной анестезии (1% раствор лидокаина, 0,25%, 0,5% раствор новокаина), или эндотрахеального наркоза. Рубец иссекают скальпелем или лазером (лазерная коррекция рубцов). Выполняют мобилизацию (подъем) краев раны, с одновременной коагуляцией сосудов. Последним этапом хирургического иссечения рубцов является наложение швов.
В удалении рубцов очень важен послеоперационный период, в котором выделяют ряд ключевых моментов. После того как было проведено хирургическое удаление рубцов, на рану накладывают давящую повязку, которая способствует остановке кровотечения. Она накладывается на сутки. После операции нужно как можно дольше избегать воздействия солнечных лучей, а также травмирования и натяжения в области рубца.
Одним из осложнений является несоответствие результата операции ожиданиям пациента. Но если операция проведена правильно, пациент адекватен, информирован и имеет реалистические ожидания, практически всегда он будет доволен.
В первые дни после операции, может быть небольшой подъем температуры. Если температура поднимается до высоких показателей, возникает сильный отек, или появляется интенсивная боль в области раны надо немедленно обратиться в клинику, возможно, это воспаление. Хотя хирургическое иссечение рубцов воспаление вызывает крайне редко, тем не менее, всегда назначаются антибиотики в качестве превентивной меры.
Хирургический метод коррекции является вариантов выбора при обширных гипертрофических рубцах. Очень важно провести дифференциальную диагностику от келоидных рубцов перед иссечением.
Химические пилинги
Химические пилинги очень успешный инструмент для работы с рубцами уже на ранних этапах их формирования. Наилучшим образом для работы с рубцами и стриями зарекомендовали себя поверхностные и срединные пилинги.
Курс поверхностных химических пилингов при атрофических и гипертрофических рубцах условно может быть разделен на два этапа:
- Подготовительный этап
На первом этапе используются поверхностные химические пилинги с частотой раз в шесть-семь дней проводится две-четыре процедуры поверхностного пилинга( используются гликолевая, салициловая , молочная и пировиноградные кислоты). - Этап стимуляции естественных репаративных (восстановительных) процессов
На этом этапе проводят пять - десять процедур, увеличивая время экспозиции кислоты - для стимуляции естественных физиологических процессов, реорганизации капилляров дермы и коллагеновых волокон. Кроме того, пилинг оказывает дефиброзирующее воздействие, улучшая трофические процессы в окружающих здоровых тканях.
Срединные пилинги
Один из наиболее частых вариантов срединного пилинга в коррекции рубцов предусматривает использование трихлоруксусной кислоты в сочетании с лимонной и аскорбиновой кислотами. Процедура срединного пилинга не ограничивается только удалением рогового слоя кожи, но и оказывает глубокое стимулирующее действие на все ее слои. Есть четкие критерии глубины проникновения кислоты. Глубина воздействия пилинга может быть от средне-поверхностной до средне-глубокой. Срединный пилинг это более серьезная процедура, чем поверхностный пилинг , однако в коррекции рубцов этот метод дает результат, во многом превосходящем все щадящие методики.
Химические пилинги применяются для работы как с атрофическими, так и гипертрофическими рубцами.
При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином.
Фракционный фототермолиз в коррекции рубцов
Современная дерматокосметология и пластическая хирургия очень широко использует фракционный (селективный) фототермолиз для работы с изменной рубцовой тканью. Итак, подробнее о лазерной коррекции рубцов.
Фракционный принцип воздействия лазерного излучения на кожу заключается в следующем: достаточно тонкий сфокусированный луч лазера формирует в коже микрозону повреждения, окруженную неповрежденной тканью. Клетки, находящиеся в вокруг микрозоны повреждения, активируются и начинают восстанавливать поврежденный участок. При операции важны как глубина так и диаметр микрозоны, поскольку от глубины зависит в ряде случаев эффективность лечения, а от диаметра - безопасность. В зависимости от длины волны лазера и от используемой энергии микрозона повреждения может представлять из себя столбик коагулированной ткани, зону абляции (выпаривания) ткани и зону абляции, окруженную коагулированной тканью. Всё зависит от способности лазера нагревать воду, поскольку в этом случае основным хромофором является вода. Удаление рубцов лазером достаточно популярно сегодня за счет надежности и эффективности.
Лазерная коррекция рубцов: принцип действия
Точечно (фракционно) воздействуя на поверхность кожи, проникая на глубину до 1 мм, лазерный луч запускает механизм естественного восстановления тканей с формированием нового коллагена. Коллаген, в свою очередь, буквально вытесняет соединительную ткань, из которой состоят рубцы, в этом и заключается лазерная коррекция рубцов. Результатом является сглаженность рельефа, улучшение текстуры рубцовой ткани. Положительный терапевтический результат достигается после курса процедур. Их количество индивидуально подбирает доктор на первичной консультации после оценки стадии и типа рубца.
Фракционный фототермолиз используется для лечения следующих видов рубцов: атрофических, гипертрофических рубцов, стрий. Помимо этого, удаление рубцов лазером применяется при лечении постакне.
Лазерная коррекция рубцов требует соблюдения определенных рекомендаций непосредственно после операции. Очень важным моментом реабилитации после процедуры является использование солнцезащитных средств и необходимость избегать избыточной инсоляции в течение трех недель.
Наружная терапия
Какими бы интенсивными и революционными не были современные методы коррекции, например, удаление рубцов лазером, ни в коем случае нельзя забывать об использование наружных (топических) средств.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. В домашний уход важно включить средства с компонентами, помогающие выравнивать поверхность кожи и наращивать ее. Например, ретинол и фруктовые кислоты. Чтобы ретинол оказывал должное воздействие, нужно использовать его не менее года. И в летнее время, то есть в период агрессивного воздействия солнечных лучей, препараты с ретинолом и фруктовыми кислотами нужно использовать в комплексе со средствами с защитой от УФ-лучей.
Во время проведения активных процедур в домашний уход назначается силиконовый дерматологический крем, с целью сглаживания рубцовой гипертрофии, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию.
Сравнительно новым методом избавления от рубцов является применение специальных силиконовых пластин. Они сдавливают рубец, делают его более плоским и, что немаловажно, предупреждают его разрастание.
Учитывая тот факт, что люди не биороботы и все мы подвержены риску получить нежелательный участок соединительной ткани на нашем теле, произойдет ли это случайно или вполне сознательно в ходе операции, тем не менее, нам нужен четкий алгоритм действия, чтобы минимизировать риск развития грубой рубцовой ткани:
- Определиться с типом рубца и сроком эпителизации
- Избегать травматизации этой зоны на ранних сроках заживления
- Использовать силиконовый дерматологический крем или пластины на самых ранних сроках
- Определиться со своим косметологом и пластическим хирургом с дальнейшей тактикой коррекции рубцовой ткани и последовательностью выбора методик.
И надо обязательно помнить, что если еще несколько лет назад сама идея окончательно побороть рубцовую ткань казалась недостижимой, то в настоящее время постоянно совершенствующиеся технологии позволяют нам смотреть на эту проблему гораздо оптимистичнее.
Читайте также:

