Как долго может приживаться пересаженная кожа
Обновлено: 24.04.2024
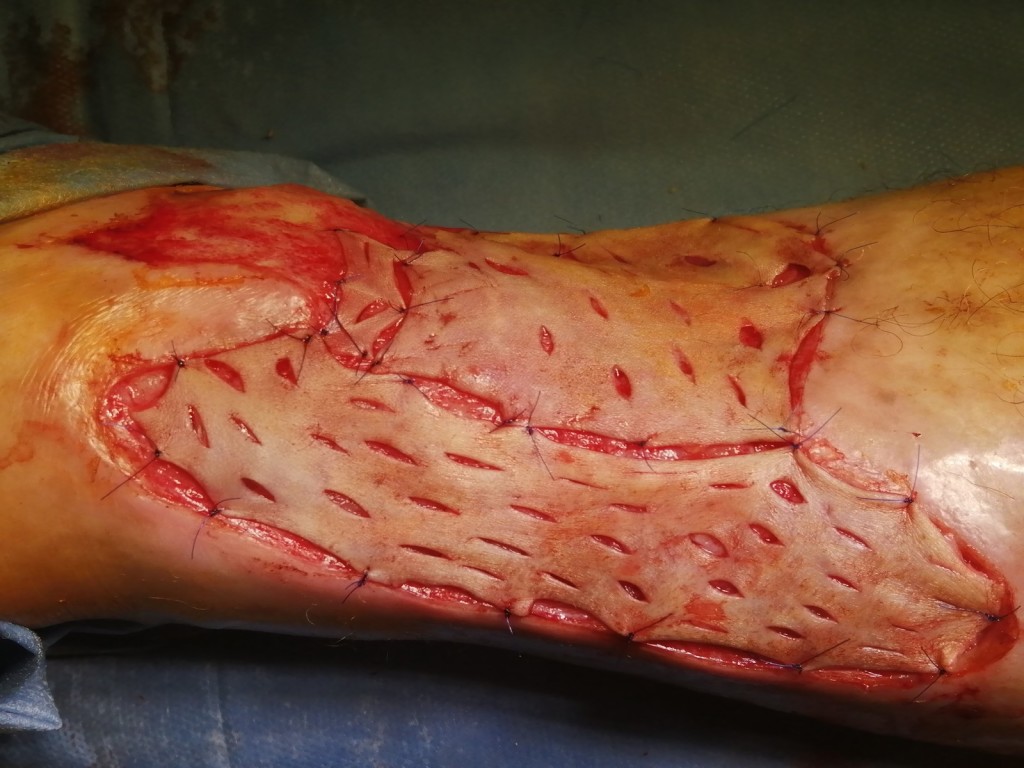
Кожный трансплантат после травмы голени через 5 дней после операции - заживление с помощью вакуумной повязки
Прививание кожи , тип трансплантата хирургии , включает трансплантацию от кожи . Пересаженная ткань называется кожным трансплантатом . [1]
Хирурги могут использовать пересадку кожи для лечения:
- обширное ранение или травма
- области обширной потери кожи из-за инфекции, такой как некротический фасциит или молниеносная пурпура[2]
- специфические операции, при которых для заживления могут потребоваться кожные трансплантаты - чаще всего удаление раковых образований кожи
Кожная пластика часто проводится после серьезных травм, когда часть кожи повреждена. После хирургического удаления (иссечения или санации раны ) поврежденной кожи следует пересадка кожи. Трансплантация служит двум целям: сокращению необходимого курса лечения (и времени пребывания в больнице) и улучшению функций и внешнего вида той области тела, на которую устанавливается кожный трансплантат.
Есть два типа кожных трансплантатов:
- Более распространенный тип включает удаление тонкого слоя кожи со здоровой части тела (донорской части) - например, чистка картофеля.
- Полнослойный кожный трансплантат включает защемление и разрезание кожи на донорском участке.
Полнослойный кожный трансплантат более опасен с точки зрения принятия кожи телом, но при этом на донорском участке остается только линия рубца, похожая на рубец после кесарева сечения. В случае кожных трансплантатов полной толщины донорский участок часто заживает намного быстрее, чем травма, и вызывает меньше боли, чем кожный трансплантат частичной толщины.
СОДЕРЖАНИЕ
Было обнаружено, что при венозных язвах ног полезны два слоя кожи, созданные из животных источников . [3]
Трансплантаты можно классифицировать по толщине, источнику и назначению. По источнику:
- Аутологичный : донорская кожа берется с другого участка тела того же человека (также известного как аутотрансплантат ).
- Изогенные : особи- доноры и реципиенты генетически идентичны (например, монозиготные близнецы , животные одной инбредной линии ; изотрансплантат или синграфт ).
- Аллогенный : донор и реципиент принадлежат к одному виду (человек → человек, собака → собака; аллотрансплантат ).
- Ксеногенный : донор и реципиент относятся к разным видам (например, бычий хрящ; свиная кожа; ксенотрансплантат или гетеротрансплантат ).
- Протезирование : утраченная ткань заменяется синтетическими материалами, такими как металл, пластик или керамика ( протезные имплантаты ). [4]
Аллотрансплантаты, ксенотрансплантаты и протезы обычно используются как временные заменители кожи, то есть как повязка на рану для предотвращения инфекции и потери жидкости. В конечном итоге их нужно будет удалить, поскольку тело начнет отвергать это. Аутологические трансплантаты и некоторые формы обработанных аллотрансплантатов можно оставить навсегда без отторжения. [5] Генетически модифицированные свиньи могут производить кожный материал, эквивалентный аллотрансплантату, [6] а кожа тилапии используется в качестве экспериментального дешевого ксенотрансплантата в местах, где свиная кожа недоступна, и в ветеринарии. [7] [8]
Разделенная толщина Кожный трансплантат с разделенной толщиной (STSG) - это кожный трансплантат, включающий эпидермис и часть дермы . Его толщина зависит от донорского участка и потребностей человека, получающего трансплантат. Его можно обрабатывать через сетку для кожи, которая делает отверстия в трансплантате, что позволяет ему увеличиваться в девять раз. Часто используются трансплантаты разделенной толщины, так как они могут покрывать большие площади, а скорость автоотторжения низкая. Через шесть недель можно снова собирать урожай с того же участка. [9] Донорский участок заживает за счет повторной эпителизации дермы и окружающей кожи и требует перевязки. На всю толщину Полнослойный кожный трансплантат состоит из эпидермиса и всей толщины дермы. Донорский участок либо зашивают, либо закрывают кожным трансплантатом с разделенной толщиной. Композитный трансплантат Составной трансплантат - это небольшой трансплантат, содержащий кожу и подлежащий хрящ или другую ткань. Донорские участки включают, например, кожу уха и хрящи для восстановления дефектов кончика носа.
Когда трансплантаты берут от других животных, они известны как гетеротрансплантаты или ксенотрансплантаты. По определению, это временные биологические повязки, от которых организм откажется от нескольких дней до нескольких недель. Они полезны для снижения концентрации бактерий в открытой ране, а также для уменьшения потери жидкости.
При более обширной потере ткани может потребоваться трансплантат на всю толщину кожи, который включает всю толщину кожи. Это часто выполняется при дефектах лица и руки, когда сокращение трансплантата должно быть минимальным. Общее правило заключается в том, что чем толще трансплантат, тем меньше сжатия и деформации.
Процедуры культивирования эпителиального аутотрансплантата (CEA) берут клетки кожи человека, нуждающегося в трансплантате, для выращивания новых клеток кожи в листах в лаборатории; поскольку клетки взяты у человека, иммунная система этого человека не будет их отвергать. Однако из-за того, что эти листы очень тонкие (всего в несколько слоев клеток), они не выдерживают травм, и «вынос» часто составляет менее 100%. Новые процедуры трансплантации сочетают CEA с дермальным матриксом для большей поддержки. [ пояснить ] Исследования изучают возможности комбинирования РЭА и дермального матрикса в одном продукте.
Экспериментальные процедуры проходят испытания на пострадавших от ожогов с использованием стволовых клеток в растворе, которые наносятся на обожженную область с помощью пистолета для клеток кожи . Недавние [ когда? ] достижения были успешными в применении клеток без повреждений. [ необходима цитата ]

Чтобы удалить тонкие и хорошо сохранившиеся срезы и полоски кожи у донора, хирурги используют специальный хирургический инструмент, называемый дерматомом . Обычно при этом образуется кожный трансплантат с разделенной толщиной, который содержит эпидермис только с частью дермы . Дерма, оставленная на донорском участке, содержит волосяные фолликулы и сальные железы , оба из которых содержат клетки эпидермиса, которые постепенно разрастаются, образуя новый слой эпидермиса. Донорский участок может быть очень болезненным и уязвимым для инфекции. Есть несколько способов лечения боли в донорском участке. К ним относятся подкожные анестетики, местные анестетики и определенные типы перевязочных материалов для ран. [10]
Трансплантат осторожно накладывают на оголенный участок, который нужно прикрыть. Он удерживается на месте несколькими небольшими швами или хирургическими скобами . Первоначально трансплантат питается с помощью процесса, называемого плазматическим впитыванием, при котором трансплантат «пьет плазму». Новые кровеносные сосуды начинают расти из реципиентной области в пересаженную кожу в течение 36 часов в процессе, который называется капиллярной иноскуляцией . Чтобы предотвратить скопление жидкости под трансплантатом, что может предотвратить его прикрепление и реваскуляризацию, трансплантат часто перекручивают. делая продольные ряды коротких прерывистых разрезов, каждый длиной в несколько миллиметров, причем каждый ряд смещен на половину длины разреза, как кирпичи в стене. Помимо возможности дренирования, это позволяет трансплантату как растягиваться, так и покрывать большую площадь, а также более точно соответствовать контурам реципиентной области. Тем не менее, после заживления это приводит к тому, что кожа становится несколько шершавой, что в конечном итоге может выглядеть менее эстетично. [11]
Все более распространенной помощью как для предоперационной обработки ран, так и для послеоперационного заживления трансплантата является использование терапии ран отрицательным давлением. (NPWT). Эта система работает путем размещения отрезанного по размеру поролона поверх раны, а затем наложения перфорированной трубки на пену. Затем конструкция закрепляется бинтами. Затем вакуумная установка создает отрицательное давление, герметизируя края раны с пеной и вытягивая излишки крови и жидкостей. Этот процесс обычно помогает поддерживать чистоту в месте трансплантата, способствует развитию новых кровеносных сосудов и увеличивает шансы на успешное заживление трансплантата. NPWT также может использоваться между операциями обработки раны и трансплантата, чтобы помочь инфицированной ране оставаться чистой в течение определенного периода времени, прежде чем будет наложена новая кожа. Трансплантацию кожи также можно рассматривать как пересадку кожи.
Риски операции по пересадке кожи:
Отторжение может происходить в ксенотрансплантатах . Чтобы предотвратить это, человек, получающий трансплантат, обычно должен лечиться иммунодепрессантами длительного действия .
Большинство кожных трансплантатов проходят успешно, но в некоторых случаях трансплантаты плохо заживают и могут потребовать повторной трансплантации. Также необходимо следить за хорошей циркуляцией трансплантата.
Время восстановления после пересадки кожи может быть долгим. Реципиенты трансплантата носят компрессионную одежду в течение нескольких месяцев и подвержены риску депрессии и беспокойства, вызванных длительной болью и потерей функции. [12]

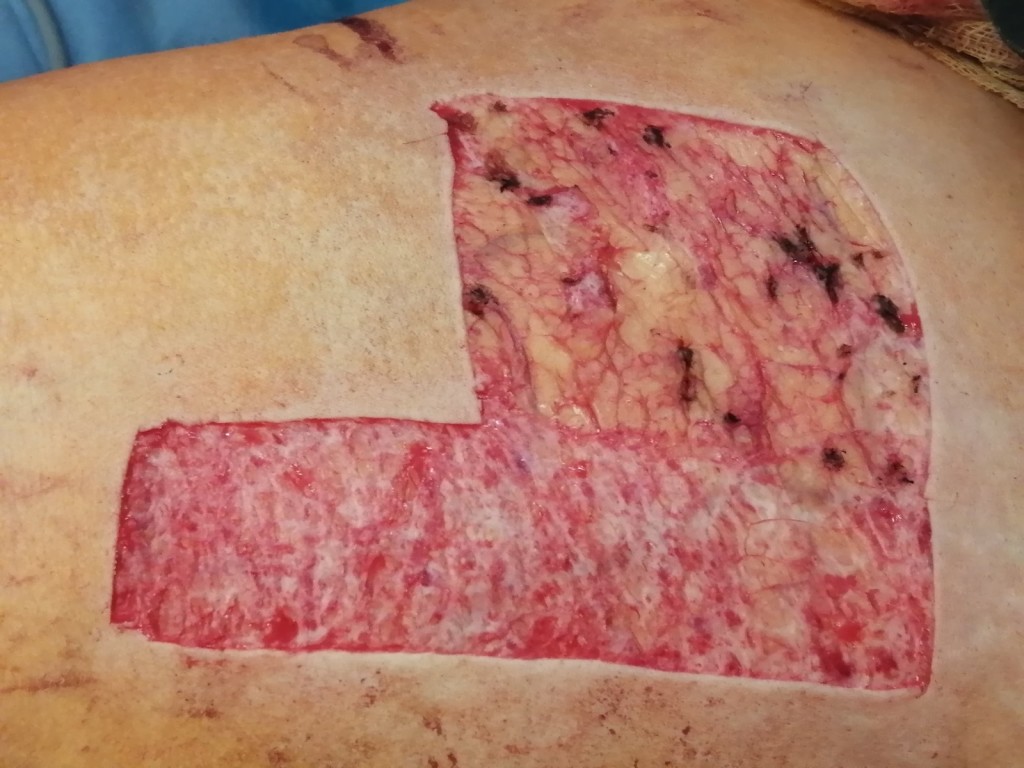
Устройство под названием DermaClose, используемое для закрытия больших ран в качестве альтернативы кожной трансплантации или в сочетании с кожным трансплантатом (как в случае этого пациента).
Впервые пересадка кожи была проведена в Индии в I веке. В самом общем смысле пересадка кожи - это трансплантация кожи, а иногда и других нижележащих типов тканей в другое место на теле. Техника взятия и трансплантации кожи была первоначально описана приблизительно 2500–3000 лет назад индуистской кастой плиточников, в которой пересадка кожи использовалась для восстановления носа, который был ампутирован в качестве средства судебного наказания. [1] Более современные способы пересадки кожи были описаны в середине-конце 19 века, в том числе использование Ревердином защемления трансплантата в 1869 году; [2] Оллер и Тирш использовали трансплантат разделенной толщины в 1872 и 1886 годах соответственно; [3, 4] и использование Вулфа и Краузе полнослойного трансплантата в 1875 и 1893 годах соответственно. [5] Сегодня,кожная пластика обычно используется в дерматологической хирургии. [13]
Существуют альтернативы пересадке кожи, включая кожные заменители с использованием клеток пациентов [14], кожи других животных, таких как свиньи, и медицинские устройства, которые помогают закрыть большие раны.
Есть медицинские приспособления, которые помогают закрыть большие раны. В устройстве используются кожные анкеры, которые прикрепляются к здоровой коже, затем регулируемый контроллер натяжения оказывает постоянное натяжение швов, наложенных на кожные анкеры, устройство постепенно закрывает рану с течением времени. [15]
В этом материале описывается, как проводится операция пересадки расщепленного кожного лоскута.
При пересадке расщепленного кожного лоскута хирург удаляет тонкий слой кожи с одной части тела (донорского участка) и использует его, чтобы закрыть участок, где проводилась хирургическая операция (участок-реципиент). Вам могут пересадить расщепленный кожный лоскут, если вы потеряли большой участок кожи из-за инфекции, ожога или операции.
О донорском участке
Хирург выберет донорский участок в зависимости от размера области, которую необходимо закрыть. Ваш хирург покажет вам область, которая может использоваться в качестве донорского участка. Часто используемые участки — это верхняя часть бедра и ягодицы. Ваш хирург обсудит с вами вопрос о донорском участке на приеме перед операцией.
После операции донорский участок будет красным и болезненным. Вы можете испытывать некоторый дискомфорт или боль на этом участке в течение 1–2 недель.
Во время операции донорский участок закроют одним из следующих средств:
- стерильной повязкой для ран Xeroform ® и сухой марлей;
- мягкой повязкой кремового цвета Kaltostat ® , а поверх нее — прозрачной повязкой Tegaderm TM .
Пока вы находитесь в больнице, медсестра/медбрат будет менять повязку каждые 2–3 дня после операции. Если вас выписали домой, менять повязку вам может патронажная медсестра/патронажный медбрат или ухаживающее за вами лицо, которому перед вашей выпиской покажут, как это делать.
Об участке-реципиенте
После операции участок-реципиент может быть закрыт давящей или вакуумной повязкой.
Давящая повязка
Давящая повязка поможет участку-реципиенту зажить правильно. Она оказывает давящее действие на участок-реципиент, за счет чего под ней не накапливается жидкость. Это позволяет кожному лоскуту приклеиться к коже. Она может крепиться с помощью шелковых швов, шины, гипсовой или поддерживающей повязки. Благодаря этому лоскут не будет смещаться.
Ваш хирург или медсестра/медбрат снимет давящую повязку примерно через 5–7 дней после операции. После снятия давящей повязки участок-реципиент закроют повязкой Xeroform.
Если у вас наложена гипсовая повязка, хирург вырежет ее часть над участком-реципиентом. Это позволит ему осмотреть лоскут. Гипсовую повязку снимут через 10 дней после операции, если вам не проводили другие операции. Если вам проводили и другие операции, возможно, вам придется носить гипсовую повязку дольше. Для закрепления повязки Xeroform после снятия гипсовой повязки будет использоваться бандаж Ace ® , марлевый бинт или пластырь.
Возможно, вам скажут, что нужно менять повязку Xeroform и марлевый бинт один раз в день до полного заживления лоскута. Медсестра/медбрат научит вас и лицо, ухаживающее за вами, как менять повязку.
Вакуумная повязка для ран
Вместо давящей повязки хирург может использовать для участка-реципиента вакуумную повязку. Вакуумная повязка — это специальная повязка, с помощью которой из раны отсасывается жидкость, что ускоряет заживление.
Вакуумную повязку для ран снимут через 5–7 дней после операции. После этого хирург осмотрит лоскут, чтобы убедиться в его полном заживлении. Если лоскут полностью не зажил, возможно, вам потребуется носить вакуумную повязку дольше.
Уход за участками
Через одну неделю после операции ваш хирург проверит, зажил ли донорский участок. Если участок зажил, хирург оставит его открытым. Если нет, вам наложат на него новые повязки Kaltostat и Tegaderm.

В медицинской практике, к сожалению, нередки случаи получения серьезных травм, при которых пересадка кожи на поврежденном участке необходима. Чтобы избежать осложнений после операции, за травмированным местом требуется особый уход и наблюдение у врача. Однако процесс реабилитации не всегда проходит гладко — после пересадки кожи может начаться образование рубцов. Как ухаживать за прооперированной раной, чтобы после полного заживления не осталось следов от несчастного случая? Читайте в этой статье.
Общая информация

Хирургическое вмешательство путем пересадки кожи называется дерматопластикой. Операцию назначают при лечении ожогов и ран большой площади пострадавшим любого возраста, а также в ряде других случаев:
- ожоги;
- раны, в том числе после хирургического вмешательства;
- диабетическая стопа, сопровождаемая язвенными дефектами, которые плохо поддаются консервативным методам лечения;
- операции, связанные с дефектами конечностей, а также слоновостью.
Кожная пластика противопоказана при повышенной температуре, инфицировании раны и при наличии декомпенсации соматических болезней. Материал для пересадки кожи может быть взят из 3 источников:
- кожа самого пациента или донора;
- кожный покров животных, после специальной подготовки;
- искусственные материалы из биологических полимеров и клеточных покрытий.
Материал подбирается исходя из клинических показаний и его доступности. По классификации операций дерматопластики выделяют следующие разновидности хирургического вмешательства:
Предполагает использование собственной кожи пациента. Проводится, если дефекты кожи занимают не более 35–50% от всего тела. Со здоровой части спины или ноги срезают тонкий слой кожного покрова и пересаживают его на травмированную область.
В этом способе особенно сложен процесс реабилитации. Согласно исследованиям, после устранения аутодермопластикой до 10% ожогов первой степени, от 55 до 62% ожогов второй степени и от 30 до 40% ожогов третьей степени развиваются келоидные и гипертрофические рубцы.
Именно они являются самыми проблемными и чувствительными из возможных шрамов, поскольку в процессе развития доставляют неудобство человеку: эстетически портят внешний вид, вызывают зуд, покраснение, повышенную температуру в месте травмы. А гипертрофический рубец со временем еще и разрастается в размерах, захватывая здоровые участки кожи.
Назначается, если поврежденная кожа составляет более 50% от всего тела или при наличии противопоказаний к проведению аутодермопластики. При этом используется донорский, животный или синтетический кожный покров.
Проводится в немногих медицинских центрах, имеющих крупные научные подразделения. Для операции используется биологический материал, взятый у самого больного.
По срокам проведения и реабилитации дерматопластику разделяют на первичную и вторичную. Первичная проводится при госпитализации пациента, не дожидаясь регенеративных процессов в дерме. Вторичная трансплантация проводится через неделю, когда начинает формироваться грануляционная ткань из незрелых соединительных тканей.
Кроме этого, в хирургии существуют понятия свободной и несвободной пересадки кожи. В первом случае лоскут кожи полностью переносят на поверхность раны, а во втором — участок кожи имеет питательную ножку, обеспечивающую лучший заживляющий эффект.
При тяжелых ожогах и обширной площади поражения необходимо обращение к комбустиологу. Этот врач занимается лечением сложных травм и тесно сотрудничает с рентгенологом, анестезиологом, трансплантологом и другими специалистами.
Комбустиологи используют следующие методы работы:
- Лечение под повязкой. Ожог обрабатывают антисептиком и назначенными медикаментами, накладывают повязку. Бинты должны быть стерильны, обязательно менять их каждый оговоренный промежуток времени.
- Терапия в безбактериальной среде. Пострадавший с открытыми ожогами находится в специальном стерильном боксе. Этот метод применяется в случаях, когда невозможно наложить повязку либо по причине больших площадей раны, либо ее трудной доступности (промежность, лицо).
- Некроэктомия и работа со струпом. Гнойники и мертвые клетки удаляются с помощью хирургического вмешательства.
- Пересадка кожи. Ее принято считать завершающим этапом терапии. Проводится при больших площадях поражения, когда естественная регенерация клеток невозможна.
Эксперт в области хирургии знает десятки операций по трансплантации кожи. Однако во всех случаях за прооперированной частью тела необходимо тщательно ухаживать, чтобы избежать возникновения раны после пересадки кожи.

Уход после пересадки кожи
Скорость заживления после операции зависит от того, насколько точно вы будете следовать рекомендациям врача. Сам процесс регенерации проходит в три этапа:
- Адаптивные изменения в пересаженной коже. Инородный фрагмент адаптируется к новым условиям и начинает взаимодействовать с организмом. Этот процесс протекает за 2–3 дня.
- Период регенерации (заживления). Проходит полная адаптация пересаженной кожи, донорские клетки полностью заменяются на новые, синтезируются белки соединительной ткани. Процесс проходит за 3 месяца.
- Стабилизация. Восстанавливается нормальная структура кожи, пересаженные участки становятся идентичны «родной» коже. Этап проходит за 6–18 месяцев.
После проведения операции пересаженная кожа прирастает к телу за 7–10 дней. Менять повязку рекомендуется на 2–3 день, причем снимать старый бинт послойно: нижние слои прилипают к незажившей ране и при неосторожном движении есть риск ее открыть вновь. Далее повязку следует менять ежедневно при помощи медсестры или врача. Для ускоренного заживления и профилактики инфицирования рану обрабатывают антисептиками и делают аппликации медикаментозными препаратами, которые назначает врач. Помимо перевязок, существует ряд рекомендаций, которые следует соблюдать прооперированному пациенту:
- исключить термическое и механическое воздействие на поврежденную область — не носить колючую, синтетическую и ограничивающую движения одежду;
- не мочить прооперированное место, при соблюдении личной гигиены закрывать его полиэтиленом или другим водоотталкивающим материалом;
- не снимать самостоятельно повязку;
- пить много жидкости, для взрослого — порядка 2-2,5 л воды в сутки;
- исключить из рациона острые, соленые и копченые продукты, добавить витамины, макроэлементы и белковую пищу;
- отказаться от употребления алкоголя и курения.
После снятия повязки врач назначает обезболивающие препараты, а также противовоспалительные и противорубцовые средства. С этими задачами успешно справляется гель Ферменкол — уникальный ферментный комплекс природного происхождения на основе коллагеназы камчатского краба. Данный гель применяется для устранения гипертрофических и келоидных рубцов после операции, ожога, травмы, а также в комплексной терапии контрактур. Почему Ферменкол используется в качестве мази после пересадки кожи:
- обновляет кожу до 90%;
- охлаждает, снимает чувство стягивания и зуда;
- выравнивает рельеф, нормализует окраску, повышает эластичность кожи;
- не содержит гормонов, в составе только натуральные ингредиенты и зеленый консервант;
- можно применять во время беременности, лактации и детям с 0 лет;
- действует местно, не затрагивая интактные (здоровые) ткани.
Гель Ферменкол наносят аппликационно (мажут тонким слоем 2–3 раза в день на чистую сухую кожу) несколько раз в сутки. Это способствует формированию нормотрофического мягкого рубца, который исчезает самостоятельно спустя несколько месяцев. Курс применения в этом случае длится 30–40 дней.
Для достижения максимального эффекта специалисты рекомендуют совмещать Ферменкол с физиотерапией: электрофорез, фонофорез, микротоки. Если прооперированное место имеет большую площадь, специалисты могут назначить курс фонофореза с гелем Ферменкол (воздействие ультразвуком).
В случае застарелых грубых рубцов — электрофорез с набором Ферменкол (воздействие электрическим током). Физиотерапия с Ферменкол существенно ускоряет процесс обновления кожи за счет положительного воздействия самих процедур и более глубокого проникновения активных компонентов в дерму. Данный метод зарекомендовал себя более эффективно, чем аппликации (накожное применение).
Так, для прохождения курса электрофореза Ферменкол применяется в виде специального раствора, который можно приобрести как отдельно, так и в комплекте с портативным аппаратом для домашних процедур. Для курса фонофореза подойдет гель Ферменкол, его также возможно приобрести как отдельно, так и в комплекте с аппаратом для фонофореза, который пригодится в каждой домашней аптечке.
Какие могут быть осложнения при заживлении рубца после пересадки кожи
Если в реабилитационном периоде была занесена инфекция или рана подвергалась травмированию, возможно формирование грубого келоидного или гипертрофического рубца. Эти виды шрамов не исчезают самостоятельно, в случае с келоидным — наоборот, способны увеличиваться со временем, затрагивая здоровые соседние ткани.
Стоит учитывать, что у взрослых и у детей процесс развития шрамов протекает с разной скоростью. Детская кожа реактивно реагирует на ожоги 3А и 3Б степени бурным ростом послеожоговых рубцов, причем активный рост наблюдается даже на донорских участках. Если у взрослого человека рубцы созревают и начинают регрессировать в течение года, то у маленьких детей этот процесс может занять 2–3 года.
Применение Ферменкола при послеожоговых рубцах целесообразно, так как входящая в его состав коллагеназа избирательно разрушает избыточный патологический коллаген — основную составляющую рубцовой ткани. На сегодняшний день аналогов Ферменколу по силе проявления активности к патологическому коллагену не существует. При выборе способа коррекции следует учитывать множество факторов. Чтобы достичь максимального эффекта при коррекции именно послеожоговых рубцов, одного геля недостаточно. При таких рубцах детям показан электрофорез с набором для энзимной коррекции (2–3 курса по 10–15 процедур в год), а аппликации гелем Ферменкол показаны в перерывах между курсами физиопроцедур.
Также после пересадки новой кожи могут образоваться келоидные рубцы в области суставов, препятствующие нормальному функционированию конечности и способные привести к необратимым деформациям. Чем раньше начнется лечение, тем быстрее кожа приобретет эстетически приятный, здоровый вид! Купить продукцию Ферменкол вы можете на официальном сайте или в аптеке вашего города. Будьте здоровы!
Кожный трансплантат после травмы голени через 5 дней после операции - заживление с помощью вакуумной повязки
Прививание кожи , тип трансплантата хирургии , включает трансплантацию от кожи . Пересаженная ткань называется кожным трансплантатом . [1]
Хирурги могут использовать пересадку кожи для лечения:
- обширное ранение или травма
- области обширной потери кожи из-за инфекции, такой как некротический фасциит или молниеносная пурпура[2]
- специальные операции, при которых для заживления могут потребоваться кожные трансплантаты - чаще всего удаление раковых образований кожи
Кожная пластика часто проводится после серьезных травм, когда часть кожи повреждена. После хирургического удаления (иссечения или санации раны ) поврежденной кожи следует пересадка кожи. Трансплантация служит двум целям: сокращению необходимого курса лечения (и времени пребывания в больнице) и улучшению функций и внешнего вида той области тела, на которую устанавливается кожный трансплантат.
Есть два типа кожных трансплантатов:
- Более распространенный тип включает удаление тонкого слоя кожи со здоровой части тела (донорской части) - например, чистка картофеля.
- Полнослойный кожный трансплантат включает защемление и разрезание кожи на донорском участке.
Полнослойный кожный трансплантат более опасен с точки зрения принятия кожи телом, но при этом на донорском участке остается только линия рубца, похожая на рубец после кесарева сечения. В случае кожных трансплантатов полной толщины донорский участок часто заживает намного быстрее, чем травма, и вызывает меньше боли, чем кожный трансплантат частичной толщины.
СОДЕРЖАНИЕ
Было обнаружено, что два слоя кожи, созданные из животных источников, полезны при венозных язвах ног . [3]
Трансплантаты можно классифицировать по толщине, источнику и назначению. По источнику:
- Аутологичный : донорская кожа берется с другого участка тела того же человека (также известного как аутотрансплантат ).
- Изогенные : особи- доноры и реципиенты генетически идентичны (например, монозиготные близнецы , животные одной инбредной линии ; изотрансплантат или синграфт ).
- Аллогенный : донор и реципиент принадлежат к одному виду (человек → человек, собака → собака; аллотрансплантат ).
- Ксеногенный : донор и реципиент относятся к разным видам (например, бычий хрящ; свиная кожа; ксенотрансплантат или гетеротрансплантат ).
- Протезирование : утраченная ткань заменяется синтетическими материалами, такими как металл, пластик или керамика ( протезные имплантаты ). [4]
Аллотрансплантаты, ксенотрансплантаты и протезы обычно используются как временные заменители кожи, то есть как повязка на рану для предотвращения инфекции и потери жидкости. В конечном итоге их нужно будет удалить, поскольку тело начнет отвергать это. Аутологические трансплантаты и некоторые формы обработанных аллотрансплантатов можно оставить навсегда без отторжения. [5] Генетически модифицированные свиньи могут производить кожный материал, эквивалентный аллотрансплантату, [6] а кожа тилапии используется в качестве экспериментального дешевого ксенотрансплантата в местах, где свиная кожа недоступна, и в ветеринарии. [7] [8]
Разделенная толщина Кожный трансплантат с разделенной толщиной (STSG) - это кожный трансплантат, включающий эпидермис и часть дермы . Его толщина зависит от донорского участка и потребностей человека, получающего трансплантат. Его можно обрабатывать через сетку для кожи, которая делает отверстия в трансплантате, что позволяет ему увеличиваться в девять раз. Часто используются трансплантаты разделенной толщины, так как они могут покрывать большие площади, а скорость автоотторжения низкая. Через шесть недель можно снова собирать урожай с того же участка. [9] Донорский участок заживает за счет повторной эпителизации дермы и окружающей кожи и требует перевязки. На всю толщину Полнослойный кожный трансплантат состоит из эпидермиса и всей толщины дермы. Донорский участок либо зашивают, либо закрывают кожным трансплантатом с разделенной толщиной. Композитный трансплантат Составной трансплантат - это небольшой трансплантат, содержащий кожу и подлежащий хрящ или другую ткань. Донорские участки включают, например, кожу уха и хрящи для восстановления дефектов кончика носа.
Когда трансплантаты берут от других животных, они известны как гетеротрансплантаты или ксенотрансплантаты. По определению, это временные биологические повязки, от которых организм откажется от нескольких дней до нескольких недель. Они полезны для снижения концентрации бактерий в открытой ране, а также для уменьшения потери жидкости.
При более обширной потере ткани может потребоваться трансплантат на всю толщину кожи, который включает всю толщину кожи. Это часто выполняется при дефектах лица и руки, когда сокращение трансплантата должно быть минимальным. Общее правило заключается в том, что чем толще трансплантат, тем меньше сжатия и деформации.
Процедуры культивирования эпителиального аутотрансплантата (CEA) берут клетки кожи человека, нуждающегося в трансплантате, для выращивания новых клеток кожи в листах в лаборатории; поскольку клетки взяты у человека, иммунная система этого человека не будет их отвергать. Однако, поскольку эти листы очень тонкие (всего в несколько слоев клеток), они не выдерживают травм, и «вынос» часто составляет менее 100%. Новые процедуры трансплантации сочетают CEA с дермальным матриксом для большей поддержки. [ пояснить ] Исследования изучают возможности объединения CEA и дермального матрикса в одном продукте.
Экспериментальные процедуры проходят испытания на пострадавших от ожогов с использованием стволовых клеток в растворе, которые наносятся на обожженную область с помощью пистолета для клеток кожи . Недавние [ когда? ] достижения были успешными в применении клеток без повреждений. [ необходима цитата ]

Чтобы удалить тонкие и хорошо сохранившиеся срезы и полоски кожи у донора, хирурги используют специальный хирургический инструмент, называемый дерматомом . Обычно при этом образуется кожный трансплантат с разделенной толщиной, который содержит эпидермис только с частью дермы . Дерма, оставленная на донорском участке, содержит волосяные фолликулы и сальные железы , оба из которых содержат клетки эпидермиса, которые постепенно разрастаются, образуя новый слой эпидермиса. Донорский участок может быть очень болезненным и уязвимым для инфекции. Есть несколько способов лечения боли в донорском участке. К ним относятся подкожные анестетики, местные анестетики и определенные типы перевязочных материалов для ран. [10]
Трансплантат осторожно накладывают на оголенный участок, который нужно прикрыть. Он удерживается на месте несколькими небольшими швами или хирургическими скобами . Первоначально трансплантат питается с помощью процесса, называемого плазматическим впитыванием, при котором трансплантат «пьет плазму». Новые кровеносные сосуды начинают расти из реципиентной области в пересаженную кожу в течение 36 часов в процессе, который называется капиллярной иноскуляцией . Чтобы предотвратить скопление жидкости под трансплантатом, что может предотвратить его прикрепление и реваскуляризацию, трансплантат часто перекручивают. делая продольные ряды коротких прерывистых разрезов, каждый длиной в несколько миллиметров, причем каждый ряд смещен на половину длины разреза, как кирпичи в стене. Помимо возможности дренирования, это позволяет трансплантату как растягиваться, так и покрывать большую площадь, а также более точно соответствовать контурам реципиентной области. Тем не менее, после заживления это приводит к тому, что после заживления он становится несколько камушечным, что в конечном итоге может выглядеть менее эстетично. [11]
Все более распространенной помощью как для предоперационной обработки ран, так и для послеоперационного заживления трансплантата является использование терапии ран отрицательным давлением. (NPWT). Эта система работает путем размещения отрезанного по размеру поролона поверх раны, а затем наложения перфорированной трубки на пену. Затем конструкция закрепляется бинтами. Затем вакуумная установка создает отрицательное давление, герметизируя края раны с пеной и вытягивая излишки крови и жидкостей. Этот процесс обычно помогает поддерживать чистоту в месте трансплантата, способствует развитию новых кровеносных сосудов и увеличивает шансы на успешное заживление трансплантата. NPWT также может использоваться между операциями обработки раны и трансплантата, чтобы помочь инфицированной ране оставаться чистой в течение определенного периода времени, прежде чем будет наложена новая кожа. Трансплантацию кожи также можно рассматривать как пересадку кожи.
Риски операции по пересадке кожи:
Отторжение может происходить в ксенотрансплантатах . Чтобы предотвратить это, человек, получающий трансплантат, обычно должен лечиться иммунодепрессантами длительного действия .
Большинство кожных трансплантатов проходят успешно, но в некоторых случаях трансплантаты плохо заживают и могут потребовать повторной трансплантации. Также необходимо следить за хорошей циркуляцией трансплантата.
Время восстановления после пересадки кожи может быть долгим. Реципиенты трансплантата носят компрессионную одежду в течение нескольких месяцев и подвержены риску депрессии и беспокойства в результате длительной боли и потери функции. [12]

Устройство под названием DermaClose, используемое для закрытия больших ран в качестве альтернативы кожной трансплантации или в сочетании с кожным трансплантатом (как в случае с этим пациентом).
Впервые пересадка кожи была проведена в Индии в I веке. В самом общем смысле пересадка кожи - это трансплантация кожи, а иногда и других нижележащих типов тканей в другое место на теле. Техника взятия и трансплантации кожи была первоначально описана приблизительно 2500–3000 лет назад индуистской кастой плиточников, в которой пересадка кожи использовалась для восстановления носа, который был ампутирован в качестве средства судебного наказания. [1] Более современные способы пересадки кожи были описаны в середине-конце 19 века, в том числе использование Ревердином защемления трансплантата в 1869 году; [2] Оллер и Тирш использовали трансплантат разделенной толщины в 1872 и 1886 годах соответственно; [3, 4] и использование Вулфа и Краузе полнослойного трансплантата в 1875 и 1893 годах соответственно. [5] Сегодня,кожная пластика обычно используется в дерматологической хирургии. [13]
Существуют альтернативы пересадке кожи, включая кожные заменители с использованием клеток пациентов [14], кожи других животных, таких как свиньи, и медицинские устройства, которые помогают закрыть большие раны.
Есть медицинские приспособления, которые помогают закрыть большие раны. В устройстве используются кожные анкеры, прикрепленные к здоровой коже, регулируемый контроллер натяжения затем оказывает постоянное натяжение на швы, петли вокруг кожных анкеров, устройство постепенно закрывает рану с течением времени. [15]

Кожная пластика – это хирургическая операция по восстановлению кожного покрова на поверхностях ран, не заживающих в ходе терапевтического лечения. Чаще всего операция по пересадке кожи проводится на обширных пораженных участках – свыше 50 см2. Успешное приживление трансплантата обеспечивает активное кровоснабжение, поэтому при пролежнях использование операции ограничено.
Трансплантация может выполняться:
- Человеческой кожей – собственной или другого человека;
- Кожей животных;
- Искусственными тканями.
Если используют кожу самого человека, операция называется аутопластикой.
Показания к операции и используемые методики
- При ожогах, сопровождающихся омертвением кожи и с поражением костных тканей, производится пересадка собственных тканей – аутокожи.
- При невозможности использования собственных ресурсов, при ожогах и сильном кровотечении используют аллотрансплантат – ткани другого человека.
- Если ожог четко ограничен, то операцию по удалению омертвевших тканей и пластику кожи можно проводить вскоре после получения травмы, до возникновения воспалительных реакций (отсроченная некрэктомия).
- Если у пациента глубокий ожог на обширном участке, пересадку выполняют после очищения раны и образования грануляционной ткани.
Виды пластики кожи
Закрытие кожных дефектов достигается двумя способами:
- Свободная пластика, когда используется трансплантат донорской зоны;
- Несвободная, с пересадкой лоскута на питающей ножке.
Пересадка может быть:
- Первичной, когда лечат свежую рану;
- Вторичной, необходимость в которой возникает при патологиях после иссечения гранулирующих ран.
Свободная кожная пластика
Операция свободной пересадки тканей – наиболее эффективный метод устранения сложных дефектов после тяжелых травм.
Проводятся следующие виды операций:
- Васкуляризированная – с использованием сложного лоскута кожи, сохраняющего сеть сосудов для образования новых капилляров;
- Неваскуляризированная – с использованием расщепленного лоскута, когда самостоятельно образуется новый эпителий.
Такая операция может проходить с использованием тонких лоскутов, средней толщины и донорской ткани во всю толщину.
Места взятия трансплантата
Донорские ткани берут преимущественно со следующих участков:
- Живота;
- Сбоку от грудины;
- Внутренней поверхности бедра;
- Ягодиц;
- Плеча;
- Спереди и сзади уха.
Наилучший эффект дает послойная трансплантация, которая проводится преимущественно для пересадки кожи на руке и на пальцах.
При дефектах кожи лица выбирают донорский материал с шеи. Кожа с волосистой части тела не пересаживается на участки тела без волос.
Подготовка к операции
Пациент сдает анализы и проходит диагностические исследования. Это связано с предстоящим введением наркоза.
Перед операцией очищают кишечник, нельзя принимать пищу и пить.
Как проходит операция?
- Подается наркоз.
- На поверхность раны накладывают целлофан и, чтобы отметить границы участка и получить выкройку для донорского материала.
- Вырезается лоскут кожи нужного вида.
- Трансплантат пропускают через барабан, чтобы сформировать нужную толщину.
- На рану накладывают кожный лоскут, который находится в свернутом виде (для исключения нарушения волокон).
- Края места проведения манипуляции ушиваются.
Донорская поверхность проходит обработку по следующему алгоритму:
- Прекращение кровотечения;
- Наложение повязки с противомикробной пропиткой;
- Ушивание раны.
При необходимости используют шину или гипс.
Особенности восстановления после операции
Послеоперационный период проходит в три этапа:
- Адаптация (сутки);
- Регенерация (три месяца);
- Стабилизация – по истечении трех месяцев со дня поведения операции.
Пациенту регулярно делают перевязки, чтобы ускорить заживление и уменьшить болезненность.
Возможные осложнения
- Инфицирование раненого участка.
- Кровотечение.
- Медленное заживление.
- Скованность движений, если проводилась пересадка кожи на руке или на ноге;
- Отсутствие роста волос на оперированном участке;
- Снижение чувствительности;
- Отторжение донорской ткани.
Когда операция противопоказана?
Исключается возможность проведения пересадки тканей:
- При воспалительных процессах,
- При развитии инфекций;
- При психических отклонениях;
- При общей слабости пациента – истощении и вирусных инфекциях.
Где можно сделать операцию кожной пластики?
Клиника ЦКБ РАН в Москве предлагает операцию пересадки кожи. Здесь же проводится брапхиопластика – пластика кожи рук, которая поможет вернуть рукам красоту, восстановить тонус предплечий и избавиться от свисающей кожи.
Для получения консультации необходимо записаться на прием. Можно сделать это онлайн, используя приведенную на сайте форму. Узнать цены или получить другую информацию можно, позвонив по указанному телефону.
Читайте также:

