Через сколько появляется синяк после перелома
Обновлено: 26.04.2024
Ушиб, растяжение, разрыв или перелом - как понять? Первая помощь
Признаки ушибов, растяжений, вывихов и переломов очень похожи между собой и поэтому многие теряют драгоценное время, пытаясь лечить разрывы связок и переломы в домашних условиях. Между тем, самостоятельно лечить, накладывая повязку или холодный компресс на больное место, можно только те травмы, если есть полная уверенность в том, что у пострадавшего нет перелома, разрыва или вывиха.
Ушибы - наиболее часто встречаемый вид повреждений, который может быть как самостоятельной травмой, так и сопутствующей другим более тяжелым, типа перелома, вывиха, повреждения внутренних органов и т.д. Обычно ушиб является следствием удара, нанесенного тяжелым предметом или падения с высоты. Чаще всего происходят ушибы кожи и подкожной клетчатки, однако встречаются и ушибы внутренних органов. Например, головного мозга, сердца, почек, печени и легких.
Основные симптомы ушиба - боль, припухлость, кровоизлияние в ткани, синяк и нарушение функции. Боль возникает сразу в момент получения травмы и может быть весьма значительной, спустя несколько часов боль стихает. Время появления гематомы на месте ушиба зависит от ее глубины. При ушибе подкожной клетчатки и кожи кровоизлияние происходит сразу, синяк становится виден уже через несколько минут, а при более глубоких кровоизлияниях синяк может появиться лишь на 2-3 сутки.
Нарушение функции при ушибе обычно происходит по мере нарастания отека и гематомы. Способность двигать поврежденной частью тела также теряется постепенно. Например, человек не может сам согнуть поврежденную ногу или руку из-за резкой боли, но если ему это делать помогает другой, то конечность сгибается, хотя это тоже болезненно. Этим ушибы отличаются от переломов и вывихов, при которых двигать травмированной конечностью невозможно сразу, как самостоятельно, так и с помощью другого человека.
Лечить ушибы можно и самостоятельно. Для уменьшения развития отека и гематомы сразу после травмы нужно наложить на поврежденное место холодный компресс и обеспечить ему покой. Можно ушибленное место поместить под холодную проточную воду, забинтовать мокрым полотенцем, приложить лед или бутылку с холодной водой. Для уменьшения движений в область суставов следует наложить давящую повязку, а затем конечность расположить на возвышенном положении.

Растяжения обычно возникают при движениях в суставе, которые несвойственны ему или превышают его физиологический объем. Чаще всего встречаются повреждения связки суставов, например, голеностопного при подворачивании стопы. Признаки растяжений сильно напоминают симптомы ушиба в области сустава: гематома, припухлость и боль. Но нарушение функции при растяжениях выражено ярче, чем при ушибе.
Для лечения растяжения нужно так же, как при ушибах, наложить на больное место холод и давящую повязку. Чтобы ускорить выздоровление, полезно использовать различные противовоспалительные и обезболивающие мази, гели и настойки. Например, диклофенак-гель, фастум-гель, кетопрофен, индовазин и т.д. Все препараты наносятся на место повреждения 2-3 раза в сутки, курс лечения - 10 дней.
Разрывы связок могут быть как самостоятельной травмой, так и сопровождать переломы и вывихи. Наиболее часто разрывы связок происходят в области коленного и голеностопного сустава. При разрывах также возникает сильная боль, отек, гематома и заметное ограничение функции сустава. Если разрыв связок сопровождается кровоизлиянием в полость коленного сустава, он становиться визуально опухшим и горячим на ощупь, а при нажатии на надколенник пальцами там чувствуется "пустота" глубиной 1-2 см, тогда как он должен сразу упираться в кость. Надколенник как бы "плавает" на поверхности жидкости, образовавшийся из излившей в сустав крови.
Разрывы мышц обычно происходят при сильной нагрузке: мощном ударе по сокращенной мышце или воздействии чрезмерной тяжести. При разрыве мышцы сразу же появляется резкая боль, а затем - припухлость и гематома, полная утрата функции. Например, при разрыве четырехглавой мышцы бедра пострадавший не может разогнуть ногу в колене, при разрыве бицепса плеча - ему не удается согнуть руку.
На практике чаще всего встречаются разрыв икроножной мышцы, четырехглавой мышцы бедра и двуглавой мышцы плеча. При неполном разрыве мышцы появляется сильная боль в зоне повреждения и гематома, но функция мышцы частично сохраняться. При полном разрыве на месте травмы появляется "ямка", а функция мышцы полностью отсутствует.
При разрыве сухожилия боль умеренная, в зоне повреждения также отмечается припухлость, а сгибать и разгибать сустав самостоятельно невозможно, хотя пассивные движения сохраняются. Например, при разрыве сухожилия сгибателя пальца, невозможно согнуть палец, но это легко делать, если помогает другой человек или врач.
Переломы - это частичное или полное нарушение целостности кости, возникающие при травмах или заболеваниях, приводящих к нарушению структуры костной ткани. В зависимости от степени повреждения кожных покровов переломы могут быть закрытыми и открытыми. Симптомы перелома - резкая боль в месте повреждения, нарушение функции, отек и гематома. Если перелом открытый, то имеются раны и кровотечение.
Вывод: если у вас нет уверенности в том, что у вас или вашего близкого обычный ушиб или растяжение, накладывайте иммобилизацию по правилам лечения перелома и вызывайте скорую помощь, чтобы врач-травматолог осмотрел место повреждения и поставил точный диагноз.
Видео №1: Неотложная помощь при открытом переломе
Видео №2: Первая и неотложная помощь при закрытом переломе
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Травматология"
Гематома – сгусток крови, образованный под кожным покровом. Она имеет красно-синий оттенок и небольшую припухлость. Возникает гематома при получении ушиба вследствие удара тупым предметом. Он вызывает разрыв кровеносных сосудов, что приводит к кровоизлиянию. Вылечить небольшую гематому можно самостоятельно дома, так как опасности она не несет. Крупное образование оказывает сильное давление на кровеносные сосуды и нарушение кровообращения. Кровоток замедляется в несколько раз и представляет особую угрозу. Чтобы избежать нежелательных последствий, необходимо обратиться к врачу.

Причины возникновения
Гематома возникает при ушибе 2 степени. Это связано с разрывом мышечной ткани, повреждением капилляров. Для травмы характерна резкая боль и ухудшение общего состояния пострадавшего.Функциональная способность поврежденной конечности заметно изменена, наблюдается частичная ограниченность подвижности.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Виды гематом
По типу локализации образования бывают 3 видов:
- подкожные;
- подфасциальные;
- межмышечные.
По типу кровоизлияния различают такие гематомы:
- артериальные;
- венозные;
- смешанные.
По клинической картине образования бывают 4 видов:
- диффузные;
- ограниченные;
- осумкованные;
- пульсирующие.
По состоянию излившейся крови различают следующие гематомы:
- свежие;
- свернувшиеся;
- лизированные.
Свежие образования можно обнаружить в первые часы или сутки после травмы, свернувшиеся – спустя пару дней, лизированные – через 2-3 недели. Сроки могут варьироваться в зависимости от размера гематомы, процесса свертывания и других факторов. При попадании инфекции происходит инфицирование и впоследствии нагноение.
О чем говорит гематома после ушиба
Гематома сопровождается болевыми ощущениями, появлением отека и припухлости, нарушением мышечной функциональности. Также изменяется цвет кожи в месте повреждения и повышается температура. Если произошел неполный разрыв крупных артерий, может возникать пульсация.
Что делать?
При появлении гематомы необходимо приложить на нее лед, затем наложить давящую повязку. Холодный компресс в первые минуты после получения травмы помогает предотвратить кровоизлияние сосудов и сократит площадь самой гематомы. Спустя 5-6 дней врач назначает тепловые процедуры. Они не только снимают болевой синдром, но и блокируют раздражающие процессы в пораженной области. Постепенно гематома изменит цвет до желто-зеленого. Во время лечения следует ограничить физическую активность и снизить нагрузку на поврежденную часть тела.
Когда нужно обращаться к врачу? К какому врачу?
К врачу следует обращаться при наличии следующих симптомов:
- обширная гематома;
- сильный отек;
- повреждение кости или сустава;
- гематома локализована на голове, животе или рядом с глазом;
- гематома самостоятельно не проходит более 14 дней.
Лечением ушибов занимается хирург или травматолог. Для постановки диагноза врач проводит визуальный осмотр и ориентируется на клинические признаки. Гематомы внутренних органов можно обнаружить с помощью компьютерной томографии или МРТ.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить?
Если у пациента стабильное состояние, то понадобится только медикаментозное лечение. В некоторых случаях не обойтись без хирургического вмешательства. Рекомендуется не массировать ушиб и воздержаться от приема алкоголя. Это может привести к расширению сосудов и усилению кровообращения, что ухудшит состояние больного.
Хирургическое лечение
При хирургическом вмешательстве врач проводит вскрытие гематомы, затем перевязывает кровоточащий сосуд или накладывает сосудистый шов. При отсутствии дополнительных осложнений гематома имеет благоприятный прогноз.
Консервативная терапия
Для ускорения оттока венозной жидкости и улучшения кровотока разрешается легкими движениями массировать место ушиба, но не в первые сутки получения травмы. В результате кровяные сгустки быстрее рассасываются, а гематома уменьшается. Полезно выполнять изотонические упражнения при ушибе. Их суть заключается в сокращении и расслаблении мышц поврежденного участка с умеренной скоростью. После занятия гимнастикой следует принять лежачее положение, расслабиться, а травмированное место разместить на возвышении. Такая мера необходима для правильной циркуляции крови и предотвращения увеличения гематомы в размерах.
Из физиопроцедур эффективными считаются лазеротерапия, магнитотерапия и УВЧ-терапия.
Важно во время лечения гематомы правильно составить рацион питания. В меню следует включить продукты, содержащие белок. К ним относятся яйца, куриная грудка, индейка, рыба и творог. Обязательно в рационе должны присутствовать продукты, обогащенные витаминами группы B. При нехватке в организме витамина B12 образуются обширные гематомы, развивается анемия и нарушается процесс свертываемости крови. Для устранения заметных гематом нужно употреблять продукты, содержащие витамин K.
Часто в результате падений или при занятиях спортом человек получает ушиб. В тяжёлых случаях требуется консультация врача для избежания осложнений. Однако под симптоматикой ушиба может скрываться перелом костных тканей. Клиническая картина у данных повреждений схожая, но требует разного лечения. Если своевременно не определить характер травмы, увеличивается риск возникновения осложнений. Требуется знать отличия ушиба от перелома и когда следует обращаться с травмой к врачу.
Причины возникновения
Ушиб, как и перелом, возникает при нарушении техники безопасности на производстве или во время занятий спортом, падения, удара тупым предметом. Главный провоцирующий фактор в данной ситуации — воздействие какой-либо силы. Переломы также могут случаться при ослабленности костной ткани. Привести к хрупкости кости могут различные заболевания, например остеопороз, доброкачественные или злокачественные опухоли. Чаще переломы диагностируют в области нижних и верхних конечностей.
Статью проверил
Дата публикации: 16 Марта 2021 года
Дата проверки: 16 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
О чём говорит ушиб или перелом
Перелом подразумевает разрушение костной ткани, которое сопровождается смещением поражённой области. Возникает при воспалительном процессе, в результате удара. При отсутствии помощи больному осколки кости могут повредить мягкие ткани, что вызовет дополнительные травмы. В редких случаях возможен паралич, объясняется повреждение нервных клеток осколками костной ткани. Ушиб же подразумевает поражение мягких тканей закрытого типа. Часто исчезают самостоятельно, без использования медикаментозных средств и других методов терапии.
Разновидности ушибов и переломов
Ушибы врачи классифицируют в зависимости от тяжести повреждений:
- первая степень подразумевает незначительные повреждения, болезненные ощущения практически отсутствуют. Ушиб не требует помощи врача, заживает самостоятельно в течение недели;
- вторая степень сопровождается выраженным болевым синдромом, характеризуется повреждением мышечной ткани, у пациента отмечают выраженную отёчность;
- третья степень подразумевает повреждение сухожилий и связок;
- наиболее тяжелая степень — четвертая, ушиб нарушает функционирование органов, несёт угрозу здоровью человека.
Переломы имеют следующую классификацию:
- патологический, подразумевает разрушение костных тканей под воздействием различных заболеваний, пациент даже не замечает перелом;
- травматический, разрушительный для кости процесс начинается после воздействия мощной силы.
Врачи разделяют переломы на открытые и закрытые:
- закрытый перелом редко можно увидеть, отсутствует деформация кожных покровов;
- открытый перелом подразумевает проникновение в поражённый участок инфекции.
Как отличить ушиб от перелома
Изначально трудно определить, какой именно характер повреждения получил человек. Основные признаки ушиба — болезненные ощущения, покраснение поражённой области, отёчность. Болевой синдром при ушибе первой степени исчезает в течение нескольких минут, образуется синяк. При других разновидностях ушиба врачи отмечают стойкий болевой синдром, возможно повреждение внутренних структур. В случае ушиба головы возможны головные боли. Перелом имеет схожую симптоматику, однако существует несколько отличий:
- при разрушении костной ткани болезненные ощущения не стихают на протяжении нескольких часов, при ушибе болевой синдром постепенно становится меньше;
- при переломе отёчность появляется через 48 — 72 часа, при ушибе гематома образуется сразу;
- при нарушении целостности кости больной не может двигать поражённой областью из-за появления сильных болезненных ощущений, например пациент не может выпрямить ногу;
- в случае смещения кости повреждённая конечность в некоторых случаях деформируется.
Что делать при ушибе, когда и к какому врачу обращаться?
Изначально требуется определить характер травмы и тяжесть повреждений. При поражении верхней или нижней конечности проверяют её работоспособность. При незначительной травме требуется приложить к место ушибу лёд. Таким образом удастся остановить кровотечение. Самостоятельно применять обезболивающие препараты не рекомендуется. Противопоказано использование аспирина, который усиливает кровотечение. При сильном ушибе требуется наложить давящую повязку, далее требуется доставить пострадавшего к ортопеду-травматологу для последующего осмотра и составления курса терапии. Стационарное лечение требуется при ушибах 3 или 4 степени, а также при повреждении поясницы, головы, органов дыхания или живота.
При переломе больному требуется принять обезболивающее средство, обездвижить поражённый участок при помощи шины, остановить кровотечение при его наличии. Пострадавшему требуется обратиться в травматологическое отделение больницы.
Кровоподтёки — скопление крови в подкожножировой клетчатке, между слоями тканей или в полостях тела, которое образуется из-за разрыва или растяжения сосудов и внутреннего кровотечения. В первые часы после появления синяки окрашены в багрово-красный цвет, затем становятся сине-фиолетовыми, а в течение дальнейших 5-6 дней меняют цвет на зеленовато-жёлтый.
Чаще всего кровоподтёки появляются после травм, когда сосуды растягиваются или разрываются из-за механического воздействия. Реже сопровождают заболевания печени, возрастные изменения в организме, кашель или рвоту, патологическую реакцию на лекарства. Если синяки крупные, появляются вдалеке от места травматизации или без причины, стоит немедленно обратиться к врачу.
Причины кровоподтёков
- Ушибы и другие травмы, при которых появляется болезненный кровоподтёк, не опасный для жизни и не требующий специального лечения;
- переломы и трещины костей с появлением кровоизлияний далеко от места травматизации;
- сенильная пурпура — возрастные подкожные кровоизлияния, которые возникают без видимых причин и связаны со снижением эластичности и прочности стенок кровеносных сосудов;
- заболевания печени, при которых синяки многочисленные, носят рецидивирующий характер и могут сопровождаться нарушениями свертываемости крови;
- сильный кашель или рвота, при которых мелкие кровеносные сосуды на лице, слизистой оболочке губ и конъюнктуре век переживают резкий скачок давления и травмируются;
- реакция на лекарственные препараты с появлением мелких безболезненных синяков.
Гораздо реже кровоподтёки бывают связан со следующими причинами:
- синдромом аутоэритроцитной сенсибилизации, когда по телу появляются болезненные розово-красные кровоподтёки;
- заболеваниями соединительной ткани, например, системной красной волчанкой;
- васкулитами, то есть воспалительными процессами в стенках кровеносных сосудов;
- дефектами тромбоцитов;
- поражениями костного мозга из-за цистоскопической терапии, при онкологических новообразованиях;
- врождёнными аномалиями свертываемости крови;
- острым дефицитом витаминов С и К.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы кровоподтёков
Врачи разделяют кровоподтёки на виды по нескольким классификациям:
Классификация по Солохину-Бедрину
- В этой системе кровоподтёки классифицируют по пяти основным критериям:
- происхождение — травматическое и патологическое, связанное с заболеваниями тканей и внутренних органов;
- место образования — местные и отдаленные синяки, как при симптоме очков при переломе носа;
- время появления — раннее, позднее, очень позднее;
- глубина расположения — поверхностные кровоподтёки на коже, глубокие и очень глубокие, с локализацией в поднадкостничной области;
- форма — округлые, овальные, линейные, прямоугольные и другие синяки.
Классификация месту и размеру кровоизлияния
- Собственно кровоподтёки — локализуются в подкожножировой клетчатке, появляются при воздействии травмирующего тупого предмета или при растяжении, например, от медицинских банок;
- гематомы — образуются между слоями тканей или в полостях тела, где скапливается кровь из разорванных сосудов;
- петехии — возникают при разрывах мелких сосудов и представляют собой точечные кровоизлияния внутри кожи или эпителия.
Методы диагностики
Врач записывает жалобы пациента, проводит осмотр и уточняет, при каких обстоятельствах произошла травма сосудов и появился кровоподтёк. При травматическом происхождении синяка доктор оказывает первую помощь, а если причины кровоподтёка не удается установить сразу — назначает дополнительные обследования.
В клинике ЦМРТ проводят комплексную диагностику и рекомендуют пациентам сдать анализы крови и мочи, пройти инструментальные исследования:
а) Терминология:
• Клиническое срастание: достаточный рост кости вокруг перелома независимо от рентгенологического закрытия линии просветления перелома с восстановлением исходной функции
• Рентгенологическое срастание: костная мозоль соединяет линию перелома, объединяя фрагменты; мозоль такой же плотности или почти такой же плотности, как и нормальная кость
• Несрастание: костные отломки не соединились за счет зрелой кости и процесс срастания остановился
• Замедленное срастание: отсутствие клинического или рентгенологического срастания в течение ожидаемого периода времени, но соответствующее лечение может привести к максимальному срастанию перелома
• Неправильное срастание: костные отломки срастаются под углом и/или с вращением поперечно перелому, с изменением длины конечности или неконгруэнтностью сустава, которая функционально или косметически неприемлема
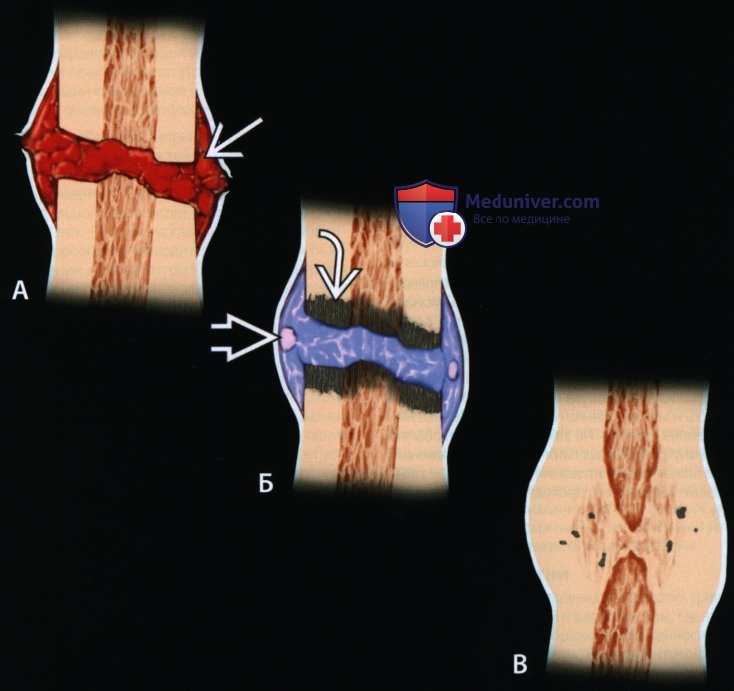
Постепенное срастание кости.
А: Острый перелом сопровождается повреждением тканей; гематома наполняет щель, поднимает надкостницу и начинается воспалительная фаза.
Б: Грануляционная ткань превращается в незрелую костную (голубой) и хрящевую мозоль, соединяющую щель снаружи и внутри. Омертвевшая кость продолжает резорбироваться (этот процесс начался в фазе воспаления).
В: Происходит замещение незрелой мозоли зрелой костью и продолжается ремоделирование. Кость заполняет всю щель.
б) Визуализация:
• Расширение линии перелома, расплывчатость краев перелома являются основными рентгенологическими признаками срастания
• Частично вокруг и поперек перелома появляется кальцифицированная незрелая мозоль (первичная мозоль или мягкая мозоль)
• Дуга периферической мозоли должна протянуться поперечно линии перелома до центрального схватывания кости
• Гипертрофическое несрастание: образуется избыточная мозоль, не пересекающая линию перелома
• Атрофическое несрастание: значительная мозоль не образуется
• В случаях клинической и рентгенологической неопределенности относительно срастания/несрастания методом выбором для оценки перелома является КТ
(Слева) На рентгенограммах в заднепередней (слева) и латеральной проекции можно видеть запястье у мальчика 11 лет через месяц после перелома Салте-ра-Харриса II учевой кости в типичном месте. Линия перелома не совсем четкая и имеется незрелая мозоль пересекающая снаружи линию перелома. Репозиция перелома неполная .
(Справа) На рентгенограммах в заднепередней (слева) и латеральной проекции у этого же пациента через месяц определяется интенсивный рост мозоли и нечеткость линии перелома. Смещение все еще заметно, но уже не так выражено, несмотря на иммобилизацию в течение всего периода времени. (Слева) На рентгенограммах в заднепередней (слева) и латеральной проекции у этого же па -циента через месяц определяется почти полное закрытие линии перелома с ремоделированием мозоли. Мозоль уже напоминает здоровую кость. В этот момент перелом, вероятно, клинически стабилен.
(Справа) На рентгенограммах в заднепередней (слева) и латеральной проекциях у этого же пациента через девять месяцев можно видеть полное срастание перелома Салтера-Харриса II лучевой кости в типичном месте. Правильное положение восстановлено, несмотря на кажущееся значительное смещение на исходных снимках. У молодых пациентов переломы ремоделируются в большей степени, чем у пожилых пациентов. (Слева) На рентгенограммах в латеральной (слева) и заднепередней проекциях запястья у мальчика 14 лет после наложения гипсовой лонгеты при переломе обеих костей предплечья виден выступающий изгиб перелома как лучевой, так и локтевой кости.
(Справа) На рентгенограммах в латеральной (слева) и заднепередней проекциях в динамике у этого же пациента через шесть месяцев можно видеть полное срастание обеих переломов. Процесс ремоделирования уменьшил степень смещения обеих переломов. Учитывая возраст пациента, при дальнейшем ремоделировании, вероятно, через несколько лет перелом не будет заметен.
в) Диагностическая памятка:
• Нарушение фиксации металлоконструкции свидетельствует о несрастании или неполном срастании
• Ожидаемое время срастания зависит от возраста пациента и кости, в которой произошел перелом
Читайте также:

