Чем лечится кишечно влагалищный свищ
Обновлено: 27.04.2024
Коловагинальный и коловезикулярный свищ - причины, признаки, лечение
Симптомы неспецифичны для высокой или низкой локализации: патологическое отделяемое (стул/газ через влагалище, пневматурия/фекалурия); необходимость разграничивать свищи с дистальным прямокишечным/анальным и внутрибрюшным происхождением продиктована различием хирургического доступа (внутрибрюшной или промежностный).
Наиболее частые причины: дивертикулит, рак, болезнь Крона, послеоперационные осложнения (вскрытый просвет кишки, несостоятельность и т.д.). Эрозии влагалища или мочевого пузыря более характерны после гистерэктомии.
Лечение (вид операции и время) зависит от тяжести симптомов, этиологии, состояния тканей (например, после недавнего вмешательства, лучевой терапии и т.д.), уровня свища (достижим ли со стороны промежности или нет?). Необходимо дифференцировать ректовагинальный свищ от коловагинального или энтеровагинального свища (высокий).
а) Эпидемиология. Общая заболеваемость неизвестна в связи с разнообразием этиологических факторов. До 50% больных не могут вспомнить острый эпизод, предшествующий возникновению симптомов свища.
б) Симптомы:
• Вагинальный свищ: отхождение стула или газов через влагалище, частая инфекция мочевых путей, инконтиненция, раздражение перианальной кожи.
• Мочевой свищ: отхождение кала (фекалурия) или газов с мочой (пневматурия), инфекция мочевых путей, уросепсис, отхождение мочи из прямой кишки.
в) Дифференциальный диагноз:
• Дивертикулит.
• Рак.
• Болезнь Крона.
• Послеоперационный свищ (несостоятельность анастомоза, вскрытие просвета кишки).
• Постлучевая энтеропатия.
г) Патоморфология. Зависит от заболевания, приведшего к образованию свища: наиболее важна дифференцировка между злокачественным и доброкачественным.
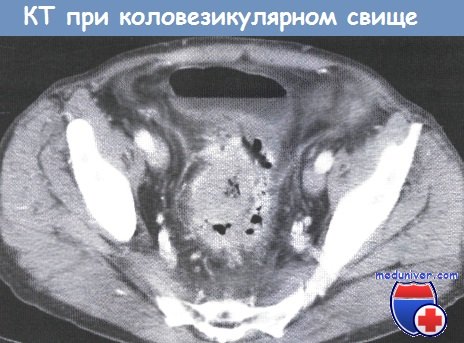
д) Обследование при коловагинальном и коловезикулярном свище
Необходимый минимальный стандарт:
• Анамнез: начало и характер симптомов, изменения стула, кровотечения из прямой кишки, фоновое заболевание органов брюшной полости, предшествующие операции, предшествующие обследования толстой кишки, системные заболевания.
• Клиническое обследование: исследования прямой кишки и влагалища, включая аноскопию/ректороманоскопию для исключения прямокишечных свищей (ректовагинального или ректовезикального), обследование брюшной полости (инфильтраты, болезненность).
• Полное обследование толстой кишки.
• Методы визуализации:
- КТ: воздух в мочевом пузыре, утолщение стенки мочевого пузыря, спаянность с толстой кишкой?
- Цистоскопия/кольпоскопия: видимый стул, дефект, воспалительные изменения?
- Ирригоскопия: поступление контраста из толстой кишки в мочевой пузырь/влагалище?
Дополнительные исследования (необязательные):
• Цистография, вагинография (кольпограмма).
• Исследование тонкой кишки: пассаж контраста, КТ энтерография, капсульная эндоскопия.
е) Классификация:
• Коловагинальный/-везикальный.
• Высокий ректовагинальный/-везикальный.
• Энтеровагинальный/-везикальный.
ж) Лечение без операции коловагинального и коловезикулярного свища. Средства, закрепляющие стул.
з) Операция при коловагинальном и коловезикулярном свище
Показания. Любой симптомный коловагинальный/-везикальный свищ.
Хирургический подход:
• Доброкачественное заболевание: резекция кишечника с первичным анастомозом, в основном без обширных вмешательств на мочевом пузыре/влагалище (возможно простое ушивание).
• Злокачественное заболевание: резекция en-bloc с соответствующей реконструкцией.
• Острое течение, «сложный» таз: проксимальная стома для выигрыша во времени => позднее соответствующая реконструктивная операция.
• При невозможности реконструкции: паллиативные меры => наружное отведение мочи или колостома.
и) Результаты. В зависимости от этиологии: доброкачественное происхождение => полное выздоровление, злокачественное => прогноз зависит от типа опухоли.
к) Наблюдение и дальнейшее лечение:
• Коловезикальный свищ: катетер Фолея в течение 10 дней, возможно, цистография перед удалением.
• Доброкачественное заболевание: повторный осмотр через 2-4 недели, если проблемы, связанные со свищом, устранены, дальнейшее наблюдение не требуется; рутинный скрининг для исключения рака толстой кишки (в соответствии со стандартами).
• Злокачественное заболевание: онкологическое лечение и наблюдение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Причины кишечно-влагалищного свища и обследование при нем
Характеристика кишечно-влагалищного свища:
• Классификационные критерии: отхождение газа/стула через влагалище, характер отделяемого.
• Развитие: непрерывное течение, преходящее, ухудшающееся, единичный эпизод, с тенденций к самокупированию.
• Сопутствующие симптомы: тазовая боль или боль в животе, кровотечение, изменение привычной функции кишечника, понос, инфекция мочевых путей?
• Время выявления: после рождения, после хирургического вмешательства в ано-ректальной области? Возникновение болей в животе или изменение привычной функции кишечника?
• Основные системные причины: болезнь Крона, злокачественное новообразование, лучевая терапия, хирургические вмешательства (в аноректальной области, резекция кишки, гистерэктомия, другие гинекологические вмешательства).
• Локализация: высокий, на среднем уровне или низкий ректовагинальный свищ.
• Вероятность серьезного заболевания (проблема ответственности): высокая.
Дифференциальный диагноз причин кишечно-влагалищного свища:
1. Мальформации:
- врожденный ректовагинальный свищ (например, в сочетании с заращением заднего прохода)
2. Сосудистые заболевания:
- лучевое поражение
3. Воспалительные заболевания:
- Болезнь Крона
- параректальный абсцесс
- абсцесс Бартолини
- специфические инфекции: туберкулез, венерическая лимфогранулема, акти-номикоз
- дивертикулит
- абсцесс внутрибрюшной/тазовый при несостоятельности анастомоза (резекция кишки)
- эндометрит, вагинит (без свища)
4. Опухоли:
- тазовая или внутрибрюшная опухоль
- эндометриоз
5. Дегенеративные заболевания/функциональные нарушения:
- псевдосвищ: отхождение воздуха через влагалище без истинной кишечной фистулы
6. Травматические/посттравматические изменения:
- акушерская травма
- проникающая травма
- анальные половые контакты, аутоэротизм, инородное тело
- ятрогения (повреждение хирургическими инструментами, например, при геморроидэктомии, репарации ректоцеле, низкой передней резекции прямой кишки, гистерэктомии, энтеростомии и т.д.)
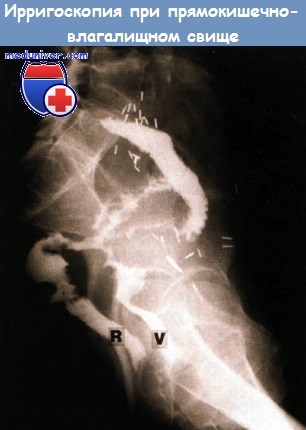
Основные причины коловагинального (или энтеровагинального) свища:
1. Дивертикулит.
2. Рак.
3. Болезнь Крона.
4. Послеоперационные осложнения (например, несостоятельность анастомоза).
Основные причины ректовагинального свища:
1. Акушерская травма.
2. Параректальный или абсцесс Бартолини.
3. Болезнь Крона.
4. Хирургические вмешательства в апоректальной области.
5. Злокачественное новообразование.
6. Лучевое поражение.
Какие обследования необходимы при кишечно-влагалищном свище?
• Жалобы: поверьте жалобам пациентки, даже если свищ не выявляется сразу.
• Анамнез: предшествующие заболевания, хирургические вмешательства в хронологическом порядке.
• Клинические исследования: ректовагинальное исследование, ректороманоскопия, кольпоскопия, проба с введением воздуха или воды, тест с тампонированием.
• Методы лучевой диагностики: исследование с бариевой клизмой, обзорная КТ.
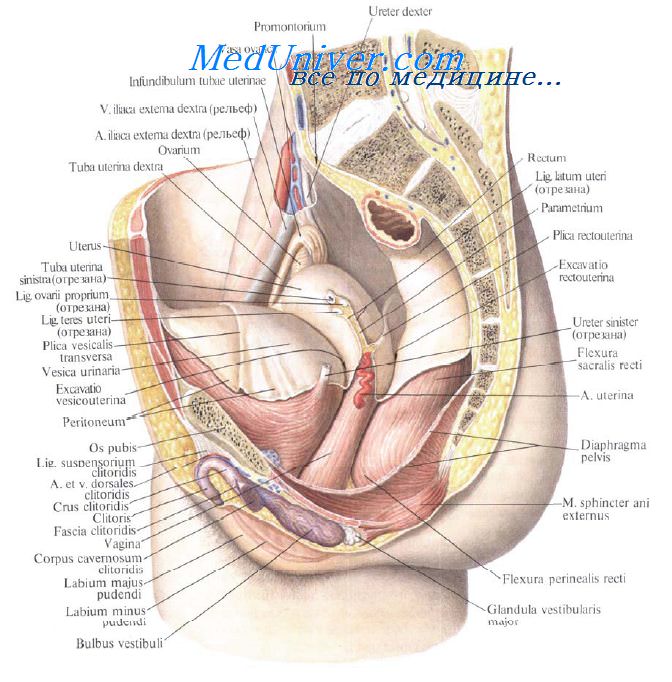
Топография влагалища и прямой кишки
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Прямокишечно-влагалищный свищ (ректовагинальный свищ) - причины, признаки, лечение
Большинство ректовагинальных свищей - приобретенные, например, в результате родов или хирургических вмешательств в аноректальной области (пластика ректоцеле, геморроидэктомия, НПР), лучевых повреждений, периректальных или промежностных абсцессов (криптогландулярного происхождения или при болезни Крона).
Лечение (вид операции и время) зависит от тяжести симптомов, этиологических факторов, состояния тканей (например, после недавнего вмешательства, лучевой терапии и т.д.) и уровня свища (доступен ли со стороны промежности или нет?): необходимо отличать ректовагинальный свищ от коловагинального/энтеровагинального свища (высокий).
а) Эпидемиология. Общая заболеваемость неизвестна в связи с разнообразием этиологических факторов. Повреждения во время родов приводят к образованию ректовагинального свища в 0,1-1% случаев, облучение - в 1-6%, болезнь Крона - в 5-10%.
б) Симптомы прямокишечно-влагалищного свища:
• Отхождение газов или стула через влагалище.
• Сопутствующие симптомы: боль, кровотечение, изменения стула, диарея, лихорадка/сепсис, инфекция мочевых путей, раздражение перианальной кожи и вульвы. • Мелкие свищи могут быть бессимптомными.
в) Дифференциальный диагноз:
- Коловезикальный свищ.
- Ректовагинальный свищ:
• Абсцесс (острый парапроктит, абсцесс бартолиниевых желез и т.д.).
• Посттравматический: акушерская травма, инородное тело и т.д.
• Послеоперационный: геморроидэктомия, пластика при ректоцеле, НПР, колпроктэктомия и т.д.
• Опухоли.
• Болезнь Крона.
• Постлучевой (в частности, после перенесенной брахитерапии).
• Венерический лимфогранулематоз.
• Врожденные ректовагинальные свищи (например, в сочетании с атрезией ануса).
г) Патоморфология. Зависит от заболевания, приведшего к образованию свища.
д) Обследование при ректовагинальном свище
Необходимый минимальный стандарт:
• Анамнез: точное описание и последовательность развития симптомов? Предшествующие заболевания, операции, время возникновения => обоснованное предположение о внутрибрюшном или тазовом происхождении свища? Предшествующие попытки ликвидации свища?
• Клиническое обследование: исследование прямой кишки и влагалища, аноскопия/ ректороманоскопия, обследование живота => дифференциация между ректовагинальным свищом низкого/среднего уровня и высоким ректовагинальным/коловагинальным свищом.

Дополнительные исследования (необязательные):
• Проба с воздухом: кольпоскопия (введение воздуха в прямую кишку через ректороманоскоп в положении Тренделенбурга при заполненном физиологическим раствором влагалище => поступление пузырьков воздуха со стороны влагалища?).
• Проба с тампоном, введенным во влагалище: введение около 200 мл физиологического раствора с 0,5 ампулы метиленовой сини в прямую кишку. Проверка тампона через 30 минут => тест считается положительным при наличии краски на верхушке тампона и чистом основании. Возможны ложноположительный, отрицательный и ложноотрицательный результаты.
• Методы визуализации: проктография, вагинография, КТ/МРТ.
• Эндоскопия (колоноскопия, фибросигмоидоскопия):
1) обследование;
2) скрининг в соответствии со стандартами.
е) Классификация:
• Высокий: коловагинальный, энтеровагинальный, высокий ректовагинальный свищ.
• Средний: ректовагинальный свищ.
• Низкий: ректовагинальный, ановагинальный свищ.
ж) Лечение без операции прямокишечно-влагалищного свища:
• Средства, закрепляющие стул.
• Если у пациента уже выполнено отведение мочи/кала => выжидательная тактика (3-6 месяцев) и повторное обследование.
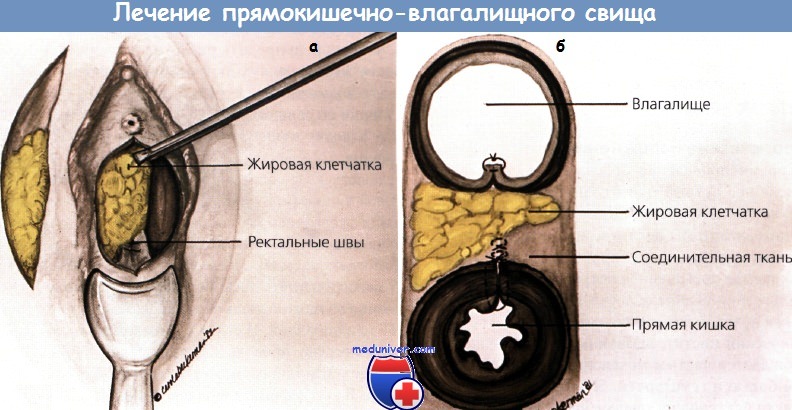
а - закрытие прямокишечно-влагалищного свища ускорено интерпозицией луковицы преддверия влагалища и окружающей ее жировой клетчатки.
б - на поперечном разрезе показано расположение неоваскулярной жировой прослойки
з) Операция при ректовагинальном свище
Показания. Любой симптомный ректовагинальный свищ.
Хирургический подход:
- Выжидательная тактика: проксимальная стома для выигрыша во времени (например, выраженная симптоматика, недавно перенесенная операция) => соответствующая реконструкция и ликвидация свища в плановом порядке через 3-6 месяцев.
- Окончательные паллиативные меры без ликвидации свища и реконструкции: колостома, БПЭ.
- Первичная/вторичная ликвидация свища (в зависимости от этиологии и времени): промежностный или абдоминальный доступ:
• Низведение лоскута из стенки прямой кишки.
• Рассечение свища с послойным ушиванием и реконструкцией ректовагинальной перегородки.
• Установка коллагеновой пломбы.
• Проведение лигатуры.
• Промежностный доступ с интерпозицией: например, коллагеновой пластинки, мышц - нежной мышцы, прямой мышцы живота, бульбокавернозной мышцы (лоскут по Martius).
• Трансабдоминальный доступ: НПР/БАР с колоанальным анастомозом, интерпозиция сальника.
• Показания к простому рассечению свища или пластике лоскутом влагалища отсутствуют.
и) Результаты лечения прямокишечно-влагалищного свища. Зависят от этиологических факторов, состояния тканей, количества предшествующих попыток ликвидации свища, нутритивного статуса, варианта реконструкции.
к) Наблюдение и дальнейшее лечение. Повторный осмотр больного через 2-4 недели после начала лечения или выполненной операции. Если проблемы, связанные со свищом, устранены => закрытие стомы в плановом порядке. Дальнейшее наблюдение зависит от заболевания, вызвавшего образование свища.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
МКБ-10
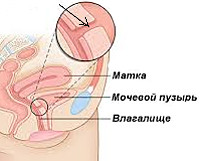
Общие сведения
Распространенность пузырно-влагалищных свищей (фистул) составляет 0,3-2% и существенно отличается в разных странах. Более высокие показатели зафиксированы в государствах с малодоступной или некачественной медицинской помощью. 9 из 10 случаев заболевания являются ятрогенными осложнениями, возникают после патологических родов или оперативных вмешательств на органах малого таза. Актуальность своевременной диагностики и лечения расстройства связана с существенным ухудшением качества жизни пациентки, нарушением сексуальной и репродуктивной функции, высоким риском рецидива после поздней операции на фиброзно-измененных тканях.

Причины пузырно-влагалищного свища
- Гинекологические оперативные вмешательства. До 70% пузырно-вагинальных фистул становятся следствием гистерэктомии при доброкачественных фибромиомах матки. К их формированию также приводят непредумышленные повреждения при кесаревом сечении, хирургическом лечении эндометриоза, рака матки, других заболеваний тазовых органов.
- Патологические роды. Длительное сдавливание мягких тканей родовых путей при затяжных родах, вторичной слабости родовых сил, прохождении крупного плода, узком тазе матери вызывает ишемический некроз с последующим образованием свищевого хода. Травматические повреждения возникают при неправильном наложении щипцов и разрывах тканей.
- Случайные травмы. В небольшом количестве случаев пузырно-генитальные свищи формируются после травматических разрывов тканей из-за ДТП, несчастных случаев на производстве и быту, изнасилований. Возможна перфорация стенок влагалища, мочевого пузыря во время мастурбации с введением в вагину или уретральный канал острых предметов.
- Онкологические заболевания репродуктивных органов. Стенки вагины, мочевого пузыря могут разрушаться из-за прорастания опухолью при раке шейки матки, влагалища, других злокачественных новообразованиях. Одними из наиболее сложных для лечения считаются фистульные ходы, образовавшиеся после лучевой терапии онкологической патологии.
- Воспалительные процессы. Во влагалище, мочевой пузырь могут прорываться абсцессы малого таза с образованием свищей. Свищевые ходы между этими органами появляются вследствие повреждения их стенок при некоторых инфекционных болезнях — венерической лимфогранулеме, шистоматозе, актиномикозе, туберкулезе мочевыделительных органов.
Патогенез
Начальным этапом образования пузырно-вагинальных свищей становится прободение тканей, которые разделяют влагалище и мочевой пузырь. Если такое повреждение не было вовремя замечено и ушито, существующая разница давлений между органами и постоянное подтекание мочи не позволяют отверстию зарубцеваться. В результате за 7-14 дней возникает фистульный ход, выстланный эпителиальной тканью. Ситуация усугубляется при наличии воспалительных или деструктивных процессов в области свищевого канала. В 65-66% случаев мочепузырно-влагалищные фистулы проявляются в первые 10 дней после травмы, а окончательно формируются за 3-5 месяцев.
Классификация
Современная систематизация везико-вагинальных свищей наиболее полно отображает характеристики фистул и является эффективным инструментом выбора оптимального хирургического вмешательства, прогнозирования особенностей послеоперационного периода. В основу классификации положены три ключевых критерия, позволяющие полностью описать свищ:
- Протяженность фистулы. В зависимости от расстояния между наружным и внутренним отверстием различают свищи длиной свыше 35, 26-35, 15-25, короче 15 мм.
- Диаметр свищевого канала. Показатель оценивается по максимальному поперечнику пузырно-влагалищной фистулы и может составлять до 15, 15-30, более 30 мм.
- Стадия рубцевания. Различают свищи без фиброза или с его начальными проявлениями, умеренным или тяжелым фиброзом, особыми обстоятельствами (послелучевыми изменениями и др.).
Также рекомендуется учитывать рубцовую деформацию органов, между которыми сформировался урогенитальный свищ. При начальных нарушениях длина влагалища не изменена или составляет не меньше 6,0 см, емкость мочевого пузыря сохранена. О более сложном расстройстве свидетельствует укорочение влагалища менее 6 см и уменьшение интравезикальной емкости.
Симптомы пузырно-влагалищного свища
У части пациенток единственной жалобой является увеличение количества жидких влагалищных выделений и появление примеси крови в моче во время месячных. При большом свищевом отверстии самостоятельное мочеиспускание полностью прекращается, а вся моча непрерывно отходит через вагину при фактически пустом мочевом пузыре. Раздражение промежности вследствие подтекания мочи вызывает зуд и изъязвление тканей. Присоединение вторичных воспалительных процессов проявляется учащением мочеиспускания, болями и резью в уретре. Возможно возникновение болезненных ощущений в надлобковой области. Рубцевание тканей вокруг свища часто сопровождается сужением влагалища, снижением эластичности его стенок, что провоцирует боль при половом акте.
Осложнения
При свищевом соединении мочевого пузыря и вагины возрастает вероятность хронических воспалительных заболеваний мочевыводящих органов (цистита, уретрита), в том числе восходящей инфекции, вызывающей уретериты и пиелонефриты. Поступление мочи в полость влагалища зачастую сопровождается изменением кислотности влагалищного секрета, развитием вагинозов, кольпитов, экзоцервицитов. В свою очередь, это повышает риск возникновения эндоцервицитов, эндометритов, сальпингитов, аднекситов, вызванных активировавшейся условно-патогенной флорой. Увеличивается вероятность неопластических процессов. Зачастую у женщин нарушается сексуальная жизнь, наступает бесплодие. Наличие стойких выделений с характерным запахом, зуд в области половых органов ухудшают качество жизни пациенток, провоцируя невротические расстройства — невротическую экскориацию, ипохондрию, субдепрессивные состояния.
Диагностика
Поскольку расстройство часто осложняется другими урогенитальными заболеваниями, на этапе диагностики важно выявить возможные нарушения со стороны репродуктивной и мочевыводящей систем. Для скрининга подобных осложнений обычно проводят УЗИ тазовых органов и почек, выполняют общие анализы мочи и крови, определяют уровень креатинина, мочевины и мочевой кислоты в крови. К ведению пациентки, кроме гинеколога, как правило, привлекают уролога. При необходимости больную консультируют нефролог, хирург, онколог. Дифференциальную диагностику проводят со специфическими кольпитами, эндоцервицитами, эндометритами, при которых наблюдается увеличение объема влагалищных выделений, спонтанным опорожнением гидросальпинкса, недержанием мочи, острыми уретритами, циститами.
Лечение пузырно-влагалищного свища
Медикаментозных методов терапии расстройства не предложено. Самопроизвольное заживление фистулы, соединяющей вагину с мочевым пузырем, наблюдается у 2-3% больных женщин при небольшом размере свищевого отверстия. Ускорению процессов регенерации в подобных случаях способствует отвод мочи с помощью постоянного уретрального катетера. У некоторых пациенток эффективной оказывается коагуляции краев свища электротоком или препаратами серебра со стороны влагалища или мочевого пузыря. В остальных случаях рекомендовано одно из хирургических вмешательств по восстановлению поврежденной стенки влагалища.
По мнению большинства урогинекологов, наиболее оправдана отсроченная фистулопластика, которая выполняется спустя 4-6 месяцев после образования свища. За это время максимально стихают воспалительные процессы, вызванные травмирующим воздействием, может быть проведена качественная предоперационная подготовка — удалены лигатурные камни, санированы мочевой пузырь и влагалище, восстановлено кровоснабжение тканей. При выборе конкретной техники учитывают размеры и место расположения свища, наличие рубцовых изменений, удаленность от устьев мочеточников, эластичность влагалищных стенок. Наиболее распространены:
- Влагалищное иссечение свища. Операция отличается физиологичностью, малой травматичностью, сохранением целостности мочевого пузыря, более простым способом ушивания фистульного хода, сравнительно быстрым выздоровлением и отсутствием тяжелых осложнений. Метод показан для иссечения небольших неосложненных свищей при хорошей подвижности и растяжимости тканей влагалища. Ограничениями для проведения таких операций служат грубые рубцовые изменения вагины и глубокое залегание фистульного канала, при устранении которого может повредиться интравезикальный участок с устьями мочеточников.
- Трансабдоминальное иссечение свища. Закрытие дефекта через разрез передней брюшной стенки и мочевого пузыря показано при наличии больших по размеру фистул, вовлечении мочеточников, обнаружении комбинированных свищей, сопутствующей кишечной патологии. При более высокой травматичности преимуществами способа считаются хороший доступ и достаточный обзор для эффективного удаления измененных тканей, сохранение нормальной уродинамики после операции, возможность ликвидации даже сравнительно больших и сложных дефектов с качественным ушиванием вовлеченных органов.
- Реконструктивная пластика. Наиболее сложными являются операции по восстановлению целостности пузырно-влагалищной перегородки после радиотерапии. У таких пациенток ткани, окружающие свищ, фибротизированы, неэластичны, имеет ограниченную васкуляризацию и плохо заживают. Дефект закрывают методом тканевой интерпозиции трансплантатом — фрагментом тонкой или малой мышцы бедра, фиброзно-жировым лоскутом из большой половой губы, брюшиной, серозно-мышечным кишечным лоскутом, сегментом сальника или желудочной стенки. Операция требует тщательной подготовки во избежание рецидива.
Прогноз и профилактика
Риск повторного образования свища после оперативного лечения удается снизить за счет правильной предоперационной подготовки и соблюдения техники вмешательства. Наиболее высокая частота рецидивирования — от 15% до 70% — наблюдается при постлучевых пузырно-влагалищных фистульных ходах. При травматических свищах эффективность фистулопластики достигает 92-96%. Планирование беременности после операции допускается не ранее чем спустя 1,5-2 года с родоразрешением методом кесарева сечения. В целях профилактики расстройства рекомендованы регулярные осмотры у гинеколога для раннего выявления заболеваний, требующих хирургического лечения, своевременная постановка на учет для снижения риска осложнений в родах, бережное ведение родов, технически точное выполнение гинекологических, урологических операций.
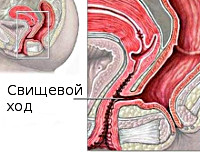
Общие сведения
Ректовагинальные свищи встречаются сравнительно нечасто. Лишь в 0,001% случаев они являются врожденными, распространенность заболевания среди взрослых не превышает 0,33%. Чаще всего болеют женщины репродуктивного возраста, что обусловлено тесной связью патологии с травматизацией в родах. Обычно свищи ректовагинальной перегородки небольшие (1,0-2,0 мм в диаметре), в некоторых случаях размеры свищевых отверстий достигают нескольких сантиметров. Хотя заболевание не представляет угрозы жизни пациентки, его клинические проявления доставляют значительный дискомфорт. Поскольку классические операции по удалению таких свищей почти в трети случаев завершаются рецидивами, специалисты в сфере гинекологии и проктологии постоянно работают над поиском менее инвазивных и более эффективных вмешательств.

Причины
Стенки влагалища и прямой кишки плотно прилегают друг к другу на участке достаточно большой протяженности. Поэтому при возникновении предрасполагающих условий целостность ректовагинальной перегородки может нарушаться с формированием прямокишечно-влагалищного свища. Крайне редко патология является врожденной — в подавляющем большинстве случаев она формируется под воздействием внешних причин. К образованию ректовагинального свища приводят:
- Травмы, полученные в родах. Перегородка между прямой кишкой и влагалищем может механически разрываться при рождении крупного плода, его вакуум-экстрации или извлечении за тазовый конец, наложении акушерских щипцов, проведении плодоразрушающих операций. Очень редко травмой сопровождается грубое выполнение акушерских пособий (поворота плода на ножку и др.).
- Затяжное течение родов. При длительном безводном промежутке происходит отмирание мягких тканей вследствие их ишемии при прижатии головкой плода к тазовой кости. При значительных площадях повреждения послеродовый свищ формируется на 3-8 день. Риск особенно возрастает у рожениц с неправильным положением плода и узким тазом.
- Инфицирование послеродовых разрывов. Даже при своевременном ушивании разрыва стенки влагалища, мышцы, поднимающей задний проход или анального сфинктера возможно воспаление раны. В таких случаях ее заживление замедляется, швы в ректовагинальной стенке становятся несостоятельными, возникает свищ.
- Травма прямой кишки. Прямокишечно-влагалищная перегородка может повреждаться при оперативных вмешательствах по удалению доброкачественных и злокачественных новообразований прямой кишки. В редких случаях такие травмы наблюдаются при медицинских манипуляциях (грубом введении наконечника клизмы, термометра, подводном промывании кишечника и др.) или анальных половых актах.
- Заболевания половых органов и кишечника. Повреждением ректовагинальной перегородки осложняется болезнь Крона, дивертикулез прямой кишки. Деструкция тканей возможна при распаде объемных новообразований у пациенток с раком толстого кишечника, шейки матки, тканей влагалища.
- Абсцессы. Свищевой ход между влагалищем и прямой кишкой может сформироваться в месте прорыва скоплений гноя при парапроктите, туберкулезе половых органов, сифилисе.
Патогенез
Классификация
В основу классификации ректовагинальных свищей положена их форма и расположение по отношению к краю заднепроходного отверстия. Различают следующие виды свищей:
- Высокие — локализующиеся на расстоянии 60 мм и более от края ануса.
- Средние — расположенные в 30-60 мм от края заднепроходного отверстия.
- Низкие — локализующиеся не выше чем в 30 мм над задним проходом.
Большинство свищей имеют классическую губовидную форму, их отверстия во влагалище и прямой кишке совпадают, а канал является коротким и прямым. На фоне острого парапроктита, колита или проникающего ранения анальной области формируются так называемые трубчатые свищи, для которых характерны множественные каналы, затеки и осумкованные полости с гноем в параректальной клетчатке.
Симптомы ректовагинального свища
Симптоматика определяется размерами и локализацией свищевого хода. Типичные признаки — отхождение через влагалище кишечных газов, неконтролируемое выделение слизи (при маленьких соустьях) и каловых масс (при больших свищах). У некоторых пациенток с присоединившейся инфекцией влагалищные выделения становятся гнойными, возникает дискомфорт, болезненные ощущения, жжение и зуд вагины и промежности. При растяжении воспаленных тканей, которые формируют и окружают свищ, женщина испытывает боль во время полового акта. При интенсивном болевом синдроме сексуальные отношения становятся невозможными.
Несмотря на самый тщательный гигиенический уход, пациентка постоянно ощущает неприятный запах испражнений, что может вызывать психоэмоциональные нарушения — подавленное настроение вплоть до депрессии, раздражительность, плаксивость. При распространении воспаления на мочевыделительную систему клиническую картину дополняют дизурические расстройства — рези и боль при мочеиспускании.
Осложнения
Ректовагинальные свищи осложняются локальными и восходящими инфекционно-воспалительными заболеваниями органов половой и мочевыделительной систем. У таких пациенток чаще возникают острые и хронические кольпиты, эндоцервициты, эндометриты, сальпингиты, аднекситы, параметриты, уретриты и циститы. При вовлечении в воспалительный процесс придатков матки возможно нарушение менструальной функции вплоть до полного прекращения месячных. Возрастает риск бесплодия и невынашивания беременности. Со стороны ЖКТ выявляются такие осложнения как запоры или, наоборот, частый жидкий стул.
Диагностика
При подозрении на ректовагинальный свищ назначают комплекс обследований, позволяющий обнаружить свищевой канал, оценить его размеры, форму и расположение. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. При визуализации в зеркалах на задней стенке влагалища обнаруживается характерное отверстие, через которое может поступать слизь или кал. Мануальное обследование подтверждает наличие свища, выявляет рубцевание окружающих тканей. При необходимости можно воспользоваться пуговчатым зондом.
- Двуручное ректовагинальное исследование. Расширяет возможности обычного гинекологического осмотра, позволяет обнаружить соустье на передней стенке прямой кишки, а также его связь с влагалищем.
- Ректороманоскопия. При детальном осмотре слизистой прямой кишки на ней легко определяется свищевое отверстие. В сомнительных случаях с помощью эндоскопического аппарата можно произвести забор тканей для исследования.
- Фистулография. Один из наиболее информативных методов диагностики. Введение в свищ рентгеноконтрастного вещества с последующим выполнением серии снимков обеспечивает точное определение количества, направления и протяженности свищевых ходов, выявляет затеки и полости.
В более сложных диагностических случаях в качестве дополнительных методов рекомендованы хроморектороманоскопия, УЗИ прямой кишки ректальным датчиком, вагино-, прокто- и ирригография. Для оценки функциональной состоятельности анального сфинктера могут назначаться электромиография и сфинктерометрия. Дифференциальная диагностика выполняется при предположении о существовании других заболеваний, осложнившихся прямокишечно-вагинальным свищом, — злокачественной опухоли, дивертикулеза, болезни Крона и т. п. К постановке диагноза, кроме гинеколога, обычно привлекают проктолога.
Лечение ректовагинального свища
Единственным методом лечения заболевания является хирургический. При острой травме ректовагинальной перегородки показано ушивание дефекта в течение первых 18 часов. При таком подходе вероятность возникновения септических осложнений минимальна. Ликвидация сформировавшихся свищей является сложной задачей и часто выполняется в два этапа. В ряде случаев, когда риск последствий от вмешательства превышает неудобства, испытываемые пациенткой, от операции рекомендуется воздержаться. Выжидательная тактика оправдана при свищах небольших размеров с минимальными клиническими проявлениями (выделением небольших количеств газов и слизи при отсутствии болевого синдрома и осложнений).
В 70% случаев за 2-3 месяца до вмешательства по устранению свища на переднюю брюшную стенку накладывается колостома для выведения кала. Временное выключение нижних отделов кишечника создает условия для лечения местного воспаления, после чего некоторые свищи самостоятельно заживают. На сегодняшний день разработано более 30 методик для оперативного лечения ректовагинальных свищей. Различные техники отличаются как доступом (ректальным, промежностным, вагинальным, а при обширных поражениях — полостным), так и техникой пластики. Для устранения дефекта тканей используют:
- Ауто- или аллотрансплантат. После иссечения рубцово-измененной ткани и свищевого соустья свищ закрывают лоскутом собственной ткани пациентки или коллагеновой заплатой. Для аутотрансплантации берут ткани прямокишечной или влагалищной стенки либо сосудисто-жировой лоскут из основания малой половой губы.
- Биологические коллагеновые пробки. Преимуществом метода является безопасность и малая инвазивность. Вмешательство выполняется без разрезов, при этом в свищевой канал вводится обтуратор, изготовленный из волокон коллагена. Пробка фиксируется швами со стороны прямой кишки, хорошо перекрывает дефект ректовагинальной стенки и за несколько недель полностью замещается собственными тканями.
- Титановые клипсы. Новый способ лечения свищей прямокишечно-влагалищной перегородки. Предполагает сдавливание стенок канала специальной клипсой из никелида титана, обладающего памятью формы. Отличается безболезненностью и легким течением послеоперационного периода.
При наличии показаний оперативное вмешательство по ликвидации свищевого канала совмещают с передней леваторопластикой, вагинопластикой и сфинктеропластикой (при дефекте мышцы, сжимающей анус). После полного заживления свища колостому, если она накладывалась, закрывают.
Прогноз и профилактика
Для профилактики рекомендуется выбор оптимальной акушерской тактики ведения беременных с узким тазом, крупным плодом, при нетипичных предлежаниях и вставлениях головки, раннем излитии околоплодных вод. Важную роль играет бережное выполнение акушерских операций и пособий, инвазивных манипуляций, качественная ревизия родовых путей и быстрое ушивание повреждений.
Читайте также:

