Чем лечить большую подкожную вену
Обновлено: 26.04.2024
Что такое флебит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Илларионовой Ирины Николаевны, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Илларионовой Ирины Николаевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Флебит — это воспаление стенки венозного сосуда, зачастую возникающее на фоне варикозно трансформированных вен и сопровождающееся формированием тромбоза. Данное состояние называется "тромбофлебит поверхностных вен", или "варикотромбофлебит". Также флебит является распространённым осложнением периферической внутривенной терапии, которая проводится через венозную канюлю (катетер), — забора венозной крови и внутривенного вливания [1] .
В различных исследованиях выявлено множество факторов риска развития флебита. Их можно разделить на несколько групп: причины флебита, относящиеся к пациентам, канюле, назначенной терапии, и другие факторы [1] [2] .
К наиболее распространённым факторам риска, связанным с пациентом, относятся возраст, пол и сопутствующие болезни. Заболеваемость флебитом увеличивается с возрастом: большинство исследований показали, что явные признаки флебита присутствовали примерно у 50 % пациентов старше 60 лет [3] . Также установлено, что флебит чаще всего встречается среди женщин, но удовлетворительного объяснения этой статистике до сих пор нет [4] [5] . Кроме того, риск флебита увеличивают состояния, которые ухудшают кровообращение (заболевание периферических сосудов, курение), болезни, снижающие чувствительность (периферическая невропатия), и сахарный диабет [3] .
К причинам, связанным с внутривенной канюлей, относят физико-химические свойства материала и её размер [6] . Чаще всего на развитие флебита влияют канюли, сделанные из производных тефлона, например фторэтиленпропилен-кополимера.
Другие факторы риска развития флебита связаны с переносимостью вводимых растворов. Она зависит от pH лекарства, его осмолярности (концентрации кинетически активных частиц) и скорости введения в вену. Вероятность появления флебита значительно повышается, если pH и осмолярность растворов отличаются от этих же показателей крови пациента [7] . Также риск развития флебита увеличивает использование антибактериальных препаратов, в основном из группы бета-лактамов, из-за их высокой активности [8] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы флебита
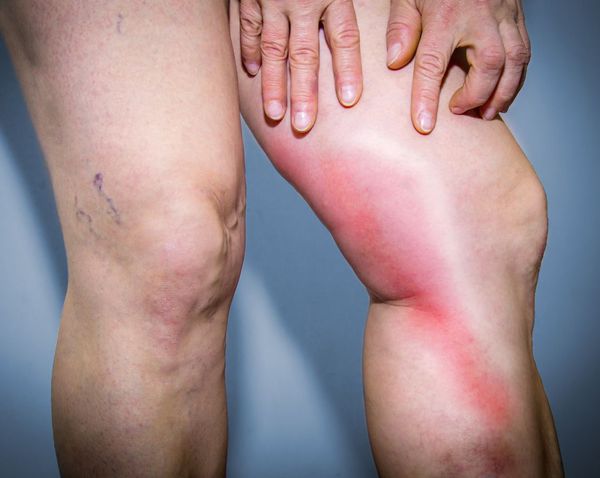
В месте поражения можно прощупать болезненный уплотнённый, напряжённый участок воспалённой вены. Боль бывает различного характера и возникает по ходу вены сразу при развитии флебита. Кожа в зоне воспаления становится гиперемированной (покрасневшей), температура поражённого участка повышается.
В редких случаях при развитии флебита верхней конечности наступает онемение. Отёк руки, как правило, не наблюдается. Иногда данный процесс сопровождается общим ухудшением самочувствия, развитием слабости, недомогания.
При флебите спинной вены полового члена также наблюдаются покраснение, уплотнение, отёк и резкая боль по ходу вены. Половой орган приобретает синюшный цвет.
При флебите вен головного мозга возникает постоянная головная боль, повышается артериальное давление, появляются неврологические симптомы — нарушение зрения.
Воспалению воротной вены характерна выраженная гнойная интоксикация. Состояние пациента ухудшается, возможна слабость, рвота, головная боль, режущие боли в правом подреберье, желтуха, лихорадка. Есть опасность летального исхода.
Патогенез флебита
Наружный клеточный слой вены называется адвентицией. Он представляет собой эластичную мембрану, содержит большое количество коллагеновых волокон, образующих каркас вены, и некоторое количество мышечных волокон, располагающихся вдоль её русла. В средней — мышечной — оболочке вены имеется наибольшее количество гладкомышечных волокон. Они расположены спирально вокруг просвета сосуда и заключены в сеть извитых коллагеновых волокон. При сильном растяжении вены коллагеновые волокна распрямляются, и её просвет увеличивается. Внутренний клеточный слой называется интимой. Он состоит из эндотелиальных клеток, а также гладкомышечных и коллагеновых волокон.
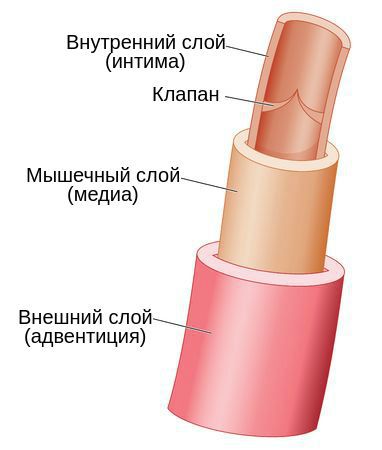
Воспалительный процесс при флебите может начаться как во внешнем, так и во внутреннем слое вены. Механизм развития патологии может быть связан с одной из причин:
- внешней травмой;
- внутренней прямой эндотелиальной травмой;
- воспалением стенки вены;
- первичным нарушением свёртывания крови.
Внешняя травма может быть результатом прямого внешнего воздействия из-за тупой травмы либо внешних повязок [8] . Вена сжимается, нарушается ширина её просвета. В результате этого кровоток замедляется, что приводит к развитию тромбоза и флеботромбоза, а локальное длительное воздействие провоцирует появление местного флебита. Снижение скорости течения крови и венозный застой также наблюдается при видимых варикозных венах и локальных внешних повреждениях — трофических язвах.
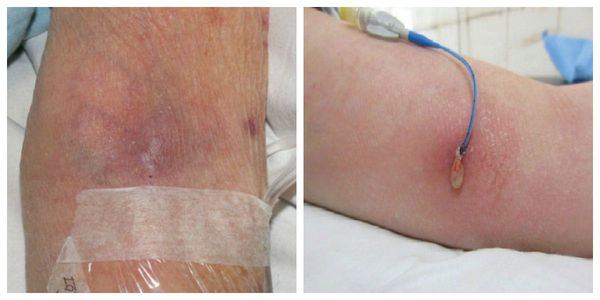
Повреждение внутренней стенки включает в себя прямое нарушение клеток адвентиция. Оно активирует тот же воспалительный ответ, что и внешняя травма, с аналогичными последствиями. Повреждение часто связано с рутинными внутривенными процедурами, включая флеботомию (рассечение вены) и внутривенные вливания через катетер (действие растворов, повреждение вен иглами).
Время расположения катетера в вене связано со скоростью появления воспаления. Чем дольше он там находится, тем выше риск и скорость развития флебита, а также вероятность присоединения бактериальной инфекции, в ходе которой может возникнуть гнойный поверхностный венозный тромбоз.
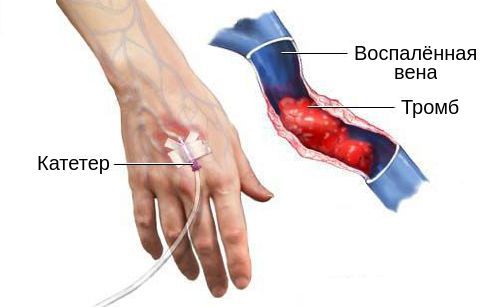
Кроме того, непосредственно повредить эндотелий может вливание гипертонических растворов. Обычно это касается диазепама и пентобарбитала. Они способны вызвать химическое воспаление, которое нарушает нормальную работу вены и приводит к образованию тромбов вокруг кончика катетера, вторичному инфицированию и сепсису. Также с большей вероятностью к тромбозу поверхностных вен приводит вливание растворов в области с более медленным венозным возвратом.
Классификация и стадии развития флебита
В зависимости от причины флебит разделяют на большие группы:
- Флебит, возникший на фоне варикозного расширения вен.
- Флебит, не связанный с варикозным расширением вен — вероятнее всего вызван генетическими нарушениями свёртывания крови:
- Постинъекционный флебит — развивается вследствие химического раздражения вены введённым раствором или механической травмы. Чаще всего сопровождается появлением боли по ходу вены и на месте катетера, а также наличием покраснения.
- Аллергический флебит — развивается в связи с реакцией вены на аллерген (лекарственный препарат, материал катетера). По симптомам схож с постинъекционным флебитом.
По расположению воспалённой вены выделяют следующие виды флебита:
- Флебит полового члена — связан с варикозным расширением вен или инфекционной болезнью (например, гонореей). Вызывает покраснение и отёк кожи, образование объёмного болезненного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит) — связан с осложнённым течением воспалительных процессов в брюшной полости (циррозом печени, панкреатитом, синдромом Бадда — Киари и др.). Отличается признаками гнойной интоксикации. Может привести к смерти.
- Церебральный флебит — развивается в венах головного мозга на фоне инфекции или гнойного воспаления (абсцесса или флегмоны). Проявляется постоянной головной болью, повышением артериального давления, нарушением зрения.
- Флебит вен верхних конечностей — в области поражения на руке появляется боль, покраснение кожи, наблюдается шнуровидное уплотнение вены.
- Флебит в бассейне малой подкожной вены — сопровождается напряжённостью мышц, болью и покраснением кожи, повышением температуры и появлением полос по ходу воспалённой вены.
- Флебит в бассейне большой подкожной вены — по проявлениям схож с флебитом малой подкожной вены.
- Мигрирующий флебит — развивается в венах ног, отличается длительным рецидивирующим течением, чаще встречается у молодых мужчин. Может затрагивать также стенки артерий. Когда мигрирующий тромбофлебит ассоциирован с раком, он может возникать за годы до постановки диагноза. Проявляется появлением покраснения, уплотнения, тяжа по ходу вены на различных участках тела.
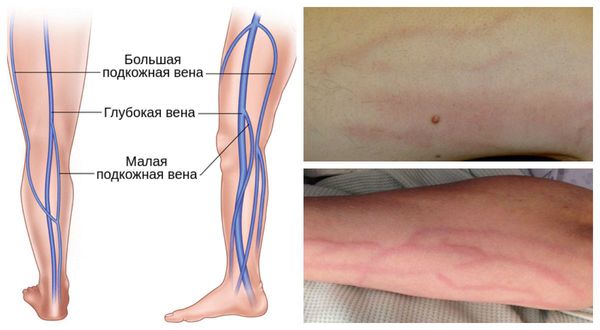
Флебит также может быть классифицированы по патофизиологии:
- Первичный флебит — непосредственное воспаление в венах.
- Вторичный флебит — системный воспалительный процесс. К этой группе относится септический тромбофлебит — воспаление вены, возникающее в условиях инфекции.
По месту локализации воспаления в вене различают три формы болезни:
- эндофлебит — воспаление внутренней оболочки вены;
- перифлебит — воспаление наружной оболочки вены;
- панфлебит — воспаление всех оболочек вены [13] .
Осложнения флебита
Основным осложнением флебита является венозный тромбоз — образование кровяного сгустка в просвете вены. Частота этого заболевания в 40-летнем возрасте и раньше составляет примерно один случай на 10 000 человек в год; после 45 лет заболеваемость увеличивается и к 80 годам достигает 5-6 случаев на 1000 человек в год [22] . Причины увеличения риска развития тромбоза с возрастом не совсем ясны, но могут связаны с наличием заболеваний сердечно-сосудистой системы, печени и других органов, увеличивающих коагуляцию (свёртываемость крови).
Частота венозного тромбоза в несколько выше у мужчин, чем у женщин. Около двух третей эпизодов проявляются как тромбоз глубоких вен. Основными исходами венозного тромбоза являются повторное появление тромбов, посттромботический синдром, сильное кровотечение из-за разжижающих препаратов, смерть.
Тромбоз приводит к ухудшению качества жизни, особенно при развитии посттромботического синдрома, который сопровождается хроническим отёком конечности, изменением цвета кожи голени, трофическими нарушениями [18] [19] . Смерть наступает в течение одного месяца после эпизода примерно у 6 % пациентов с тромбозом глубоких вен и у 10 % пациентов с эмболией — попадание сгустков крови в жизненно важные органы [20] . В 30 % случаев человек умирает от тромбоэмболии ещё до постановки диагноза [21] . Показатели смертности ниже среди пациентов с венозным тромбозом, возникающим без очевидной причины, и наиболее высоки среди тех, у кого тромбоз развивается в условиях имеющейся онкологии.
Также флебит может способствовать развитие таких инфекционных осложнений, как абсцесс и флегмона. Оба состояния могут привести к летальному исходу.
В центре поверхностного абсцесса кожа истончается, иногда кажется белой или жёлтой из-за "созревшего" гноя внутри, готова спонтанно прорваться. При глубоких абсцессах типична локальная боль, лихорадка, потеря веса, утомляемость.
Флегмона представляет собой болезненную припухлость с разлитым покраснением кожи. Быстро развивается, сопровождается высокой температурой (40°С и больше), нарушением работы поражённой части тела. При распространении на окружающие ткани флегмона может спровоцировать развитие гнойного артрита, тендовагинита и других гнойных заболеваний.
Диагностика флебита
Локальные флебиты можно обнаружить непосредственно в зоне постоянного венозного катетера или при опросе пациента, когда выясняется, что эта область была травмирована или в неё вводился препарат [4] .
Пациентам с подозрением на поверхностный венозный тромбоз и флебит необходимо проводить дуплексное ультразвуковое сканирование. При подозрении на флебит полового члена нужно пройти ультразвуковое исследование сосудов полового члена и мошонки.
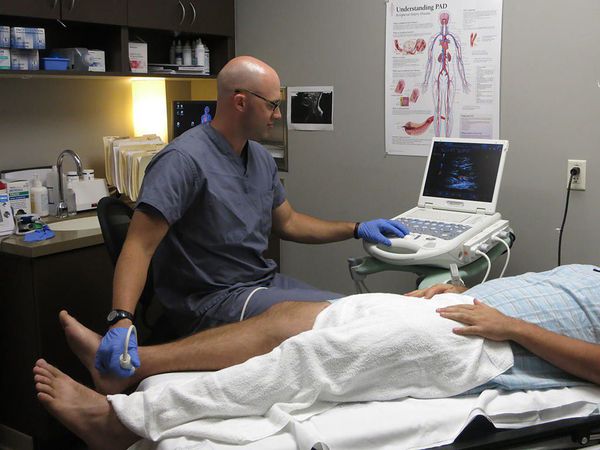
Также всем пациентам необходимо оценить вероятность развития тромбоэмболии лёгочной артерии и тромбоза глубоких вен. Для этого используются шкалы Wells и Женевской классификации. Они учитывают возраст, предшествующие заболевания и операции. При большой сумме баллов требуется выполнить компьютерную томографию лёгких для исключения тромбоэмболии лёгочной артерии.
Пациентам с периферическим венозным тромбозом верхних конечностей, связанным с катетером, или незначительным флебитом, вызванным прямой травмой, дуплексное ультразвуковое сканирование может не потребоваться из-за наличия подкожного воспаления и возможности постановки диагноза клинически, т. е. по признакам заболевания. Степень поверхностного тромбоза с оценкой тромбоза глубокий вен должна быть задокументирована.
Некоторым пациентам требуется сделать лабораторный анализ для определения гиперкоагуляции — изменения свёртываемости крови — или подтверждения онкозаболевания, особенно когда поверхностный венозный тромбоз не связан с катетером или варикозным расширением вен. Гиперкоагуляция выявляется с помощью коагулограммы, иногда — гемостазиограммы. Если выявлены отклонения от нормы в сторону повышения или снижения, необходима консультация гематолога для совместного определения тактики дальнейшей диагностики. На эту оценку влияют признаки заболевания, факторы риска и семейная история болезни. В некоторых случаях она может включать в себя простой скрининг на наследственные тромбофилии или более обширный онкопоиск или скрининг васкулита (по рекомендации ревматолога) [15] [22] .
Лечение флебита
Большинство пациентов с флебитом проходят симптоматическое лечение с помощью противовоспалительных средств и компрессии. Оно направлено на уменьшение боли и воспаления, предотвращение осложнений и рецидивов. Лечение зависит от места воспаления, наличия сопутствующего острого тромбоза глубоких вен и варикозного расширения.
Важное значение на раннем этапе лечения имеет дуплексное ультразвуковое сканирование конечности, особенно при флебитах, связанных с местным варикозом, внутривенным катетером или другим устройством. Если исследование подтвердит наличие варикозно расширенных вен и рефлюкса (обратного тока крови), то такие пациенты могут первоначально лечиться без операции [12] . При прогрессировании заболевания в глубокую венозную систему принимается решение об оперативном лечении или терапии антикоагулянтами.
Для лечения пациентов со спонтанным тромбозом поверхностных вен используются профилактические или промежуточные дозы низкомолекулярного гепарина или промежуточные дозы нефракционированного гепарина. Их необходимо применять минимум в течение четырёх недель.
Хирургическое удаление вены проводится при рецидивирующих случаях поверхностного венозного тромбоза [22] . Вену нужно удалять, если флебит возник хотя бы во второй раз.
После лечения пациентам рекомендовано использовать компрессионный трикотаж. Период ношения определяется лечащим врачом.
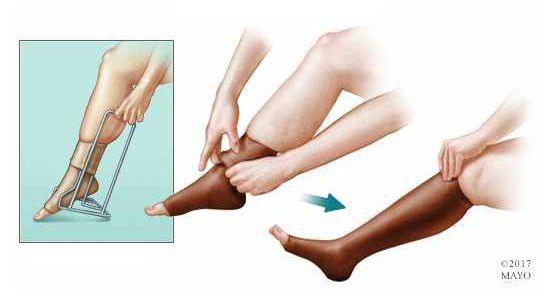
Прогноз. Профилактика
При своевременном обращении к сосудистому хирургу прогноз флебита относительно благоприятный, особенно при флебите верхних конечностей — он проходит практически бесследно. Гирудотерапия (лечение пиявками) может привести к резкому прогрессированию болезни в связи с травмой сосудистой стенки.
Если воспаление распространилось в систему глубоких вен, лечение занимает более длительное время. В последующем развивается посттромботическая болезнь. В 5-10 % случаев она приводит к инвалидизации, снижению качества жизни и сохранению постоянного отёка конечности.
Основным способом профилактики является соблюдение двигательной активности, особенно в путешествиях. Сидение во время долгого полёта или поездки на автомобиле может привести к отёку лодыжек, икр и увеличить риск тромбофлебита. Чтобы предотвратить загустевание крови в этих случаях, стоит прогуливаться по проходу один раз в час. При долгой поездке за рулём нужно останавливаться каждый час и двигаться по 10-15 минут. Стоит выполнять венозную гимнастику: сгибать лодыжки или поднимать-опускать голени на носки хотя бы 10 раз в час.
Нужно стараться носить свободную одежду, не стягивающую голени, пить много жидкости, чтобы избежать обезвоживания. При приёме гормональных контрацептивов следует раз в год проходить ультразвуковое триплексное сканирование и наблюдаться у врача-гинеколога [11] [20] .
Если есть один или несколько факторов риска, необходимо обсудить стратегию профилактики с лечащим врачом перед длительными перелётами, поездками или плановой операцией, после которой придётся соблюдать постельный режим.

Тромбоз поверхностных (подкожных) вен в клинической практике обозначают термином «тромбофлебит». В подавляющем большинстве случаев тромбофлебит яв-ляется осложнением хронических заболеваний вен, про-текающих с варикозной трансформацией подкожных вен (варикотромбофлебит).
Клинические признаки:
• боль по ходу тромбированных вен, ограничиваю-щая движения конечности;
• полоса гиперемии в проекции пораженной вены;
• при пальпации — шнуровидный, плотный, резкоболезненный тяж;
• местное повышение температуры, гиперестезия кожных покровов.
Обследуя больного с подозрением на тромбофлебит, следует обязательно осмотреть обе нижние конечности, так как возможно двустороннее сочетанное поражение как поверхностных, так и глубоких вен. Помимо выявле-ния симптомов тромбофлебита у больных с подозрением на это заболевание, необходимо целенаправленно выяс-нять наличие симптомов, указывающих на ТЭЛА. Ценность физикального исследования для точного установления протяженности тромбоза невелика в связи с тем, что истинная распространенность тромбоза подкож-ных вен часто на 15—20 см превышает клинически опре-деляемые признаки тромбофлебита. У значительной ча-сти пациентов переход тромботического процесса на глу-бокие венозные магистрали протекает бессимптомно. Основным методом диагностики служит компрессион-ное ультразвуковое дуплексное ангиосканирование. В стан-дартный объем ультразвукового ангиосканирования обя-зательно должно входить исследование поверхностных и глубоких вен не только пораженной, но и контралатераль-ной конечности для исключения симультанного тромбо-за, часто протекающего бессимптомно. Глубокие вены обеих нижних конечностей осматривают на всем протя-жении, начиная от дистальных отделов голени до уровня паховой связки, а если не препятствует кишечный газ, то исследуют сосуды илиокавального сегмента.
Показания к госпитализации
— локализация острого тромбофлебита на бедре;
— локализация острого тромбофлебита в верхней тре-ти голени при поражении малой подкожной вены.
Подобных больных следует госпитализировать в отде-ления сосудистой хирургии. Если это невозможно, допу-стима госпитализация в общехирургический стационар.
Лечебная тактика
При тромбозе поверхностных вен на фоне варикоз-ной болезни представляется целесообразной более актив-ная хирургическая тактика.
Консервативное лечение должно включать следующие основные компоненты:
1) активный режим;
2) эластичную компрессию нижних конечностей;
3) местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и⁄или
НПВС).
4) системную фармакотерапию.
При спонтанном тромбозе поверхностных вен ниж-них конечностей целесообразно подкожное введение фондапаринукса натрия или профилактических (или, возможно, промежуточных) 1
доз НМГ по крайней мере в течение 1,5 мес. Новые пероральные антикоагулянты (НОАК) (апиксабан, дабигатрана этексилат, риварокса-бан) для лечения тромбоза подкожных вен использовать не следует в связи с отсутствием на сегодняшний день данных, подтверждающих их эффективность и безопас-ность при данной патологии. В дополнение к антикоагулянтам при выраженном болевом синдроме возможно использование нестероид-ных противовоспалительных средств (НПВС) внутрь в те-чение 7—10 дней. Следует учитывать, что их сочетание с
антикоагулянтами повышает вероятность геморрагических осложнений. К промежуточным можно отнести дозы НМГ, составляющие 50—75% от лечебной.Нецелесообразно использование в комплексном лечении тромбофлебита поверхностных вен антибактериальных препаратов при отсутствии признаков системной воспалительной реакции.
Оперативное лечение:
1. Кроссэктомия (операция Троянова—Тренделенбурга). Высокая (сразу у глубокой магистрали) перевязка боль-шой (или малой) подкожной вены с обязательным лиги-рованием всех приустьевых притоков и иссечением ство-ла подкожной вены в пределах операционной раны. По-казана при распространении тромбофлебита на верхнюю половину бедра либо приустьевые притоки при пораже-нии v. saphena magna и верхней трети голени при пораже-нииv. saphena parva.Операция осуществима у любой кате-гории больных.
2. Тромбэктомия из магистральных глубоких вен. Вы-полняют при распространении тромбоза за пределы сафено-феморального либо сафено-поплитеального со-устья. Выбор доступа и метода тромбэктомии определя-ется уровнем расположения проксимальной части тром-ба. После освобождения соустья выполняют кроссэктомию.
4.Минифлебэктомияв бассейне v. saphena magna и/или v. saphena parva. Предусматривает после выполнения кроссэктомии удаление всех варикозно расширенных (тромбированных и нетромбированных) вен. Может быть выполнена у соматически не отягощенных пациентов в первые 2 нед заболевания. В более поздние сроки плот-ный воспалительный инфильтрат в зоне варикотромбоф-лебита препятствует атравматичному удалению пораженных вен.
5. Пункционная тромбэктомияиз тромбированных уз-лов подкожных вен. Выполняют на фоне выраженного перифлебита. Удаление тромбов из пораженных вен в ус-ловиях адекватной послеоперационной эластичной ком-прессии приводит к быстрому уменьшению болевого син-дрома и явлений асептического воспаления. Оперативное лечение необходимо сочетать с надлежащим использованием антикоагулянтов.
Диагностика и лечение постинъекционного тромбоза подкожных вен верхних конечностей
Клинические проявления аналогичны таковым при тромбозе подкожных вен нижних конечностей:
— боль по ходу тромбированных вен;
— полоса гиперемии в проекции пораженной вены;
— при пальпации — шнуровидный, плотный, резко болезненный тяж;
— местное повышение температуры.
Специальных методов диагностики не требуется.
Лечебная тактика— только консервативное лечение:
— местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и/или НПВС);
— при выраженном болевом синдроме возможно ис-пользование НПВС внутрь в течение 7—10 дней;
— использование антикоагулянтов целесообразно только при прогрессировании тромботического процесса и угрозе распространения его на подключичную вену.
Диагностика ТГВ
Формирование тромба может начаться на любом участке венозной системы, но чаще всего — в глубоких ве-нах голени. Выделяют окклюзивный инеокклюзивныйтром-боз. Среди неокклюзивных тромбов наибольший практи-ческий интерес представляют флотирующие тромбы, ко-торые могут вызывать ТЭЛА. Степень эмболоопасности венозного тромбоза определяется особенностями клини-ческой ситуации. Решение о степени потенциальной угрозы для жизни больного принимает лечащий врач на основании комплексной оценки соматического статуса пациента, особенностей тромботического процесса и дан-ных ультразвукового ангиосканирования. При этом сле-дует принимать во внимание время возникновения и ло-кализацию тромба, его характер (подвижность в просвете вены), объем подвижной части и диаметр основания. Эм-болоопасные тромбы располагаются в бедренной, под-вздошных и нижней полой венах, длина их подвижной части обычно составляет не менее 7 см. Вместе с тем у больных с низким кардиопульмональным резервом вслед-ствие сопутствующей патологии или предшествующей ТЭЛА реальную угрозу возникновения жизнеопасной эм-болии могут представлять флотирующие тромбы меньших размеров.
Клинические проявлениязависят от локализации тром-боза, распространенности и характера поражения веноз-ного русла, а также длительности заболевания. В начальный период при неокклюзивных формах клиническая симптоматика не выражена либо вообще отсутствует. Иногда первым признаком ТГВ могут быть симптомы ТЭЛА.
Типичный спектр симптоматики включает:
• отек всей конечности либо ее части;
• цианоз кожных покровов и усиление рисунка под-кожных вен;
• распирающую боль в конечности;
• боль по ходу сосудисто-нервного пучка.
Для клинической диагностики может быть использо-ван индекс Wells (табл. 4), отражающий вероятность на-личия у пациента ТГВ нижних конечностей. По сумме на-бранных баллов больных разделяют на группы с низкой, средней и высокой вероятностью наличия венозного тромбоза.
Тромбоз глубоких вен в системе верхней полой вены характеризуется:
• отеком верхней конечности;
• отеком лица, шеи;
• цианозом кожных покровов и усилением рисунка подкожных вен;
• распирающей болью в конечности.
Поскольку клинические данные не позволяют с уверенностью судить о наличии или отсутствии ТГВ, диагно-стический поиск должен включать последующее лабора-торное и нструментальное обследование.
Лабораторная диагностика
Определение уровня D-димера в крови. Повышенный уровень D-димера в крови свидетельствует об активно протекающих процессах тромбообразования, но не по-зволяет судить о локализации тромба. Наибольшую чув-ствительность (более 95%) обеспечивают количественные методы, основанные на иммуноферментном (ELISA) или иммунофлуоресцентном (ELFA) анализе. После развития тромбоза D-димер постепенно снижается и через 1—2 нед может нормализоваться. Наряду с высокой чувствительностью тест имеет низ-кую специфичность. Повышенный уровень D-димера вы-являют при многих состояниях, в том числе при опухолях, воспалении, инфекционном процессе, некрозе, после пе-ренесенных оперативных вмешательств, во время бере-менности, а также у пожилых людей и пациентов, находя-щихся в стационаре. Верхняя граница нормы D-димера, определенного иммуноферментными методами, у лиц моложе 50 лет составляет 500 мкг/л; в более старших воз-растных группах ее рекомендуется рассчитывать по фор-муле: возраст × 10 мкг/л.
В связи с изложенными особенностями предлагается следующий алгоритм использования показателя D-диме-ра для диагностики ТГВ:
— больным без каких-либо клинических признаков, позволяющих предположить наличие ТГВ, проводить определение уровня D-димера с целью скрининга не следует;
— больным с клинической симптоматикой и анамне-зом, не оставляющими сомнений в наличии ТГВ, прово-дить определение уровня D-димера не следует;
— больным с клиническими признаками, позволяю-щими заподозрить ТГВ, при отсутствии возможности вы-полнить в ближайшие часы компрессионное ультразвуко-вое ангиосканирование, следует определить уровень D-димера.
Повышение показателя свидетельствуют о не-обходимости проведения ультразвукового исследования. Если лечебное учреждение не располагает ультразвуковой аппаратурой, пациент должен быть направлен в другую клинику с соответствующими возможностями. В случаях, когда уровень D-димера в крови не повышен, диагноз ТГВ можно отвергнуть с высокой степенью вероятности.
Инструментальная диагностика
Ультразвуковое компрессионное дуплексное ангиоскани-рование— основной метод обследования при подозрении на венозный тромбоз. В обязательный объем исследова-ния входит осмотр подкожных и глубоких вен обеих ниж-них конечностей, так как существует вероятность контра-латерального тромбоза, который часто протекает бессим-птомно. При наличии у пациента симптоматики ТЭЛА и отсутствии ультразвуковых признаков ТГВ магистраль-ных вен конечностей, таза и НПВ следует осмотреть го-надные, печеночные и почечные вены. Активный поиск ТГВ с помощью ультразвукового ан-гиосканирования представляется целесообразным в пред-операционном периоде у пациентов высокого риска ВТЭО, а также у онкологических больных. У этих же боль-ных целесообразно провести ультразвуковое ангиоскани-рование со скрининговой целью после операции. При распространении тромбоза на илиокавальный сегмент в случае невозможности определения его прок-симальной границы и характера по данным ультразвуко-вого дуплексного ангиосканирования показано выпол-нение рентгеноконтрастной ретроградной илиокавогра-фии илиспиральной компьютерной томографии(КТ). Во время ангиографии возможен ряд лечебных манипуля-ций: имплантация кава-фильтра, катетерная тромбэктомия и др

Акушер-гинеколог, эндовидеохирург, пластический хирург (интимная пластика), оперирующий хирург-гинеколог. Высшая категория. Член Европейского общества косметической и реконструктивной гинекологии и Российского общества акушеров-гинекологов. Выполнено более 2000 оперативных вмешательств. Принимает в Университетской клинике. Стоимость приема 1500 руб.
- Запись опубликована: 10.05.2022
- Reading time: 3 минут чтения
Проблемы с венами могут возникнуть у любого человека. Это связано с нагрузкой на нижние конечности. Ситуация усугубляется лишним весом, беременностями, неблагоприятной наследственностью. Часто болезнь провоцирует сидячий малоподвижный образ жизни. Флебологи (врачи, лечащие болезни сосудов) даже употребляют термин «компьютерный варикоз».
К счастью, лазерное лечение варикоза позволяет избавиться от заболевания без тяжелых и болезненных вмешательств.
Акция: КОМПЛЕКСНАЯ ОЦЕНКА РИСКА РАЗВИТИЯ ТРОМБОЗОВ
Полная стоимость обследования по прейскуранту составляет 2900 рублей.
Цена со скидкой — 2300 рублей
Преимущества метода
Безоперационная лазерная методика основана на способности лучей «запаивать» поврежденные сосуды. Обработанная вена склерозируется, превращаясь из синюшной «шишки» в белую незаметную жилку. Со временем она рассасывается окончательно. Исчезает извитая капиллярная сеть и сосудистые «звездочки».
По сравнению с другими методиками, лазерное лечение варикоза имеет множество преимуществ:
- В отличие от классического удаления пораженных сосудов (флебэктомии), процедура не требует госпитализации, не сопровождается длительным восстановительным периодом, не дает осложнений и не оставляет рубцов.
- Лазер выигрывает в сравнении с эндоскопическими оперативными вмешательствами. Эти методы тоже требуют госпитализации, а после операции на коже остаются следы от введения инструмента. Лечение варикоза лазером не сильно отличается по цене от эндоскопии.
- По сравнению с неоперационными методами (мазями, кремами, таблетками, пиявками, массажем), дающими временное затихание симптомов, лазерная коагуляция окончательно избавляет от проблемы.
Показания к хирургическому лечению
-
, сопровождающаяся клапанной недостаточностью. Из-за неполного смыкания створок клапанов кровь стекает вниз по сосудам, расширяя их (вертикальный рефлюкс).
- Поражение притоковых вен, собирающих кровь из тканей в венозную систему.
- Горизонтальный рефлюкс (заброс крови), при котором кровь сбрасывается в расширенные перфорантные венки. Лазер прекрасно удаляет эти мелкие сосуды.
- Сосудистое расширение, оставшееся после рассасывания тромбов (посттравматическая болезнь).
- Трофические язвы, вызванные варикозной болезнью. Малотравматичный лазер позволяет быстро избавиться от болезни, а операция на пораженных тканях часто вызывает осложнения.
К сожалению, при выраженном распространенном варикозе не всегда удается ограничиться лазерным воздействием. Если устье подкожной вены расширено более чем на сантиметр, процедура не даст эффекта. Крупные пораженные сосуды приходится удалять хирургическим путем, а мелкие – запаивать лазером.
Подготовка
Перед лазерной коагуляцией при помощи УЗИ сосудов или допплера определяют:
- распространенность поражения;
- уровень проходимости вен;
- состояние клапанов.
Для диагностики общего состояния организма назначаются:
-
;
- анализ на свертываемость крови;
- анализ крови на инфекции — ВИЧ, гепатит, сифилис; ; .
Поскольку процедура проводится без наркоза, специфическая подготовка с ней не требуется. Перед операцией волосы на ногах нужно удалить.
Противопоказания к лечению варикоза на ногах лазером:
- тяжелые болезни, в т ч. онкопатологии;
- недавно перенесенные инсульт или инфаркт;
- тромбообразование или склонность к нему; ;
- острые патологии кожи и сосудов в месте предполагаемой процедуры;
- беременность, лактация;
- ситуации, при которых невозможно эффективно проводить послеоперационные компрессионные методы.
Как проходит лечение вен лазером
Лазерный метод лечения варикоза проводится амбулаторно под местным обезболиванием. В просвет вены по направлению к венозному устью под контролем УЗИ вводится катетер, а по нему — лазерный световод, похожий на небольшую леску.
Лазер создает внутри сосуда высокую температуру (60-70 град), стенки пораженной вены запаиваются, циркуляция крови прекращается. За одну процедуру можно «запаять» несколько сосудов, но при распространенном варикозе делают несколько сеансов.
Поскольку при операции не проводится обширных разрезов, а место прокола обезболивают, процедура проходит без боли. Пациент чувствует только онемение от анестезии, тепло и давление в области вены. После операции можно вернуться к привычному образу жизни, но в день проведения процедуры желательно полежать, чтобы не нагружать ноги.
Результаты вмешательства видны практически сразу. Пациенты замечают исчезновение сосудистых «звездочек», видимых извитых сосудов.
Цена лечения варикоза вен на ногах лазером может варьироваться в зависимости от степени поражения сосудов, распространенности болезни и необходимости дополнительного лечения. Точная цена лечения варикоза лазером будет известна только после обследования.
Возможные последствия варикоза и операции
Варикоз – не только косметическая проблема. Патология сосудов мешает кровообращению, вызывает боли, отеки, тяжесть в ногах. Самое опасное осложнение – это тромбоэмболия. Тромб, образовавшийся в расширенной вене, открывается, уносится кровью и затыкает магистральный сосуд, приводя к летальному исходу. Заболевание нужно лечить в самом начале.
Возможные осложнения после лечения варикоза:
- Боль и жжение по ходу вены, связанные ее травматизацией, и исчезающие самостоятельно через несколько дней.
- Синяки, отечность, уплотнение тканей, тянущее чувство под коленом чаще возникающие после нескольких проколов. Проходят самостоятельно, не требуя лечения.
- Незначительное повышение температуры. Это явление связано с воспалительной реакцией в вене. Можно выпить жаропонижающие. Если температура значительно повышена, нужно обратиться к врачу.
- Снижение чувствительности, вызванное повреждением мелких нервных волокон. Постепенно проходит на несколько месяцев.
Серьезные осложнения (нагноение, поражение окружающих тканей, ожоги) возникают при неправильном проведении операции, недостаточной квалификации персонала и использовании некачественного оборудования. При лечении в серьезной клинике такие случаи крайне редки.
При неправильном поведении больного в реабилитационном периоде и наследственной предрасположенности к варикозу может возникнуть рецидив болезни.
Реабилитация
После операции примерно неделю нужно в дневное время носить компрессионное белье, с выбором которого лучше проконсультироваться у врача. При необходимости пациентам назначают антикоагулянты.
Чтобы не возникла гиперпигментация в месте вмешательства, во время реабилитации нежелательно загорать на пляже, посещать баню и солярий. До разрешения врача нельзя поднимать тяжести. Пешие прогулки, наоборот, очень полезны.
Лазерная коагуляция — современная щадящая процедура. Она возвращает стройность ног, легкость походки и уверенность в себе!
array(6) < ["ID"]=>string(5) "29604" ["WIDTH"]=> int(620) ["HEIGHT"]=> int(610) ["SRC"]=> string(74) "/upload/sprint.editor/d7a/img-1656005275-3739-939-uhod-za-pozhilymi-s-.jpg" ["ORIGIN_SRC"]=> string(74) "/upload/sprint.editor/d7a/img-1656005275-3739-939-uhod-za-pozhilymi-s-.jpg" ["DESCRIPTION"]=> string(0) "" >
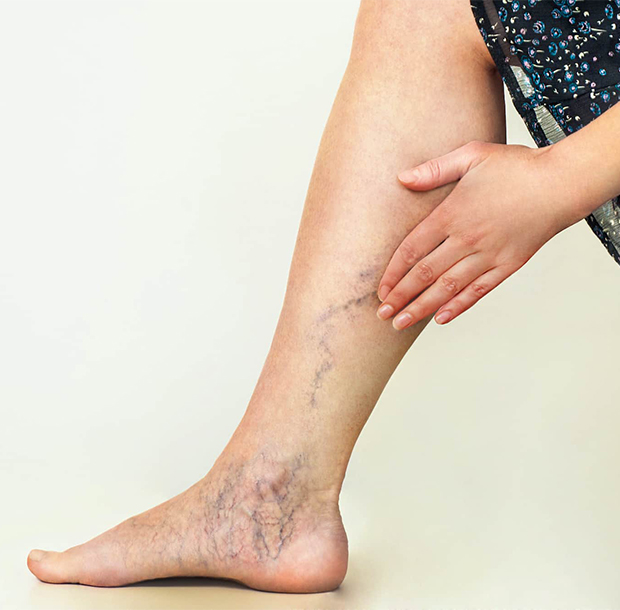
«Что делать, если появилась резкая боль в ноге в ногах, вздулись вены?» – часто спрашивают люди на форумах. Примите таблетку аспирина, наложите компрессионную повязку эластическим бинтом, придайте нижней конечности возвышенное положение и звоните по номеру телефона контакт центра Юсуповской больницы. Врачи отделения флебологии при острой боли в венах на ногах консультируют пациентов круглосуточно 7 дней в неделю. Если у больного появилась пульсирующая боль в вене на ноге, флебологи немедленно проводят ультразвуковое исследование, определяют с помощью современных лабораторных исследований состояние свёртывающей и против свёртывающей системы крови.
Если у пациента очень сильно болят вены на ногах, флебологи назначают неспецифические противовоспалительные препараты, обладающие выраженным анальгезирующим эффектом. Проводится местная терапия мазями и гелями, в состав которых входят венотоники, антикоагулянты, неспецифические противовоспалительные средства. Каждому пациенту индивидуально подбирают схему лечения в зависимости от того, насколько сильно болят и тянут вены на ногах.
После уменьшения болевого синдрома врачи отделения флебологии решают вопрос о необходимости выполнения оперативного вмешательства. Флебологи Юсуповской больницы в совершенстве владеют всеми известными сегодня методиками оперативных вмешательств по поводу варикозной болезни нижних конечностей. Если резкая боль в вене на ноге возникла по причине острого венозного тромбоза, флебологи проводят тромболизисную терапию, а при наличии показаний – удаление тромба из вены хирургическим путём. Дифференцированный подход к лечению каждого пациента позволяет флебологам Юсуповской больницы быстро эффективно купировать острую боль в вене на ноге.
Как и почему болят вены на ногах
Причины боли в венах на ногах могут быть разными:
- Варикозная болезнь нижних конечностей;
- Тромбофлебит;
- Венозный тромбоз.
Болят вены на ступнях ног сверху у людей, которые носят неудобную обувь. Вена на ноге болит как синяк, если нарушена целостность её стенки. У пациентов, чьи нижние конечности подвергаются неадекватным физическим нагрузкам, болят вены на ногах под коленкой.
Как болят вены на ногах? Симптомы хронического заболевания вен зависят от вида болезни и стадии патологического процесса. В начальной стадии варикозной болезни пациенты предъявляют жалобы на тупую боль в ногах, которая появляется к концу дня. При наличии острого тромбоза глубоких вен появляется острая боль в голени, которая усиливается при тыльном сгибании стопы или сдавлении голени в переднезаднем направлении. У пациентов, страдающих тромбофлебитом поверхностных вен нижних конечностей, появляется боль по ходу воспалённой, наряжённой, плотной на ощупь вены. При наличии трофической язвы боль в области кожного дефекта беспокоит постоянно.
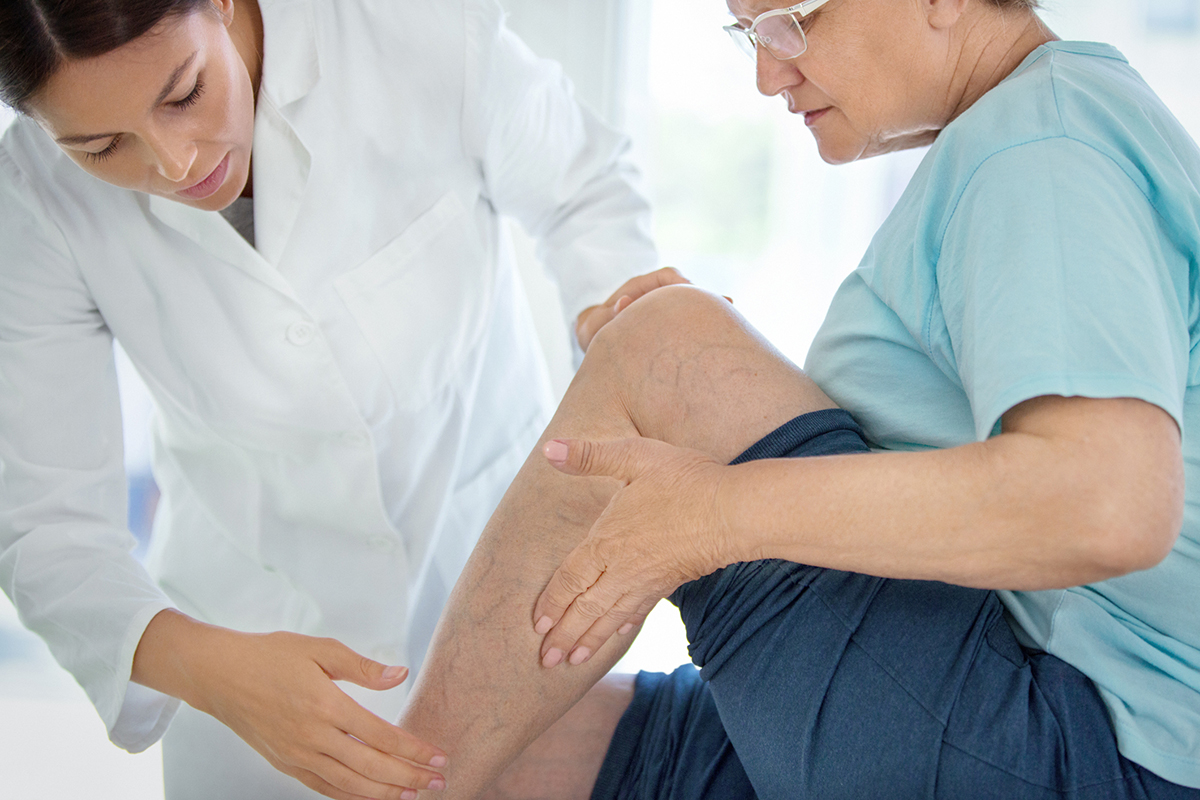
Обследование пациентов с болью в венах ноги
При обследовании пациентов, у которых болит нога в области вены, флебологи обращают внимание на локализацию боли, цвет кожи над веной. Если на ноге появилась вена и болит, проводят ультразвуковое сканирование. Врачи используют 1,2 или 3 режима исследования. Основным является В-режим. Дополнительно используют цветовое кодирование потока крови или импульсно-волновой допплер, а также их сочетание. Метод позволяет одновременно осмотреть вену на ноге, которая болит, определять направление кровотока и его параметры. Пациентам, у которых болят и тянут вены на ногах, обязательно проводят исследование поверхностных и глубоких вен обеих нижних конечностей.
В Юсуповской больнице врачи для ультразвукового сканировании используют аппараты, которые оснащены линейными датчиками частотой 5 МГц и более ведущих мировых производителей. Для сканирования глубоких вен, особенно у полных пациентов, применяют конвексные датчики с меньшей частотой излучения (от 3,5 до 5,0 МГц).
Ультразвуковая допплерография позволяет получить звуковую информацию, по которой врачи судят о наличии или отсутствии кровотока по магистральным венам. По изменению звуковых сигналов при проведении функциональных тестов обнаруживают рефлюкс (обратный сброс) крови. Во время рентгеноконтрастной флебография флеболог проводит осмотр глубоких и поверхностны вен. Он получает исчерпывающую информацию о морфологических изменениях венозной системы. Этот метод исследования применяют при планировании операции у пациентов с закупоркой или недоразвитием вен. Флебологи Юсуповской больницы используют методику чрезбедренной восходящей флебографии.
Радионуклидная флебография позволяет получить данные о характере и направлении кровотока по глубоким, поверхностным и перфорантным венам в условиях, которые максимально приближены к физиологическим. Исследование проводится в положении пациента стоя при имитации ходьбы. Радиофлебография позволяет провести интегративную оценку кровотока во всей системе одновременно.
Внутрисосудистое ультразвуковое исследование проводят для определения формы и протяжённости суженного сегмента вены при нарушении её проходимости после тромбоза или сдавлении венозного сосуда извне. Инфракрасную термографию, компьютерное тепловидение, радиотермометрию используют в качестве дополнительного метода исследования пациентов, у которых причиной боли в венах на ногах является хроническая венозная недостаточность. С помощью этого метода проводят наблюдение за динамикой воспалительного процесса в тканях, а также оценку эффективности лечебных мероприятий.

array(6) < ["ID"]=>string(5) "29606" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(86) "/upload/sprint.editor/90d/img-1656005399-5987-994-3790dba87aa45bcc53324933c23f6cac.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/90d/img-1656005399-5987-994-3790dba87aa45bcc53324933c23f6cac.jpg" ["DESCRIPTION"]=> string(0) "" >
Как лечить боль в венах ног
Если пациент предъявляет жалобы на боль в венах на ногах, и определяются другие симптомы варикозной болезни нижней конечности, флебологи проводят комплексную терапию, направленную на устранение болевого синдрома, предотвращение осложнений, улучшение качества жизни больных. Для достижения данных результатов врачи отделения флебологи решают следующие задачи:
- Лечение нарушений гемодинамики;
- Улучшение микроциркуляции;
- Устранение косметического дефекта.
Существуют консервативный, хирургический, флебосклерозирующий методы лечения варикозной болезни нижних конечностей, когда сильно болят вены на ногах. Что делать, если вены в ногах начали болеть внезапно? Если вспухла вена на ноге и болит, необходимо принять внутрь таблетку ацетилсалициловой кислоты, наложить на вену повязку с гепарином, троксевазином или нестероидным противовоспалительным препаратом, и обратиться к флебологу Юсуповской больницы.
Основой лечебных мероприятий при варикозной болезни является эластическая компрессия. Сегодня используют эластичные бинты и медицинский трикотаж. Медицинский трикотаж делится на 3 класса компрессии. Пациентам, которых беспокоит боль в венах на ногах, лечение проводят с использованием трикотажа второго класса компрессии. При помощи эластичного бинта накладывают повязки и бандажи. В аптечной сети имеются бинты короткой, средней и длинной растяжимости. Если болит вена на икре ноги – что делать? Используйте бинты средней растяжимости, примите горизонтальное положение, положите ногу на подушку.
Для лечения пациентов с болью в венах ног флебологи назначают следующие системные препараты:
- Флеботоники;
- Антиагреганты;
- Периферические дилятаторы;
- Нестероидные противовоспалительные средства;
- Энзимы;
- Препараты метаболического действия;
- Препараты на основе простагландина Е.
Местно применяют мази и гели на основе гепарина, веноактивных препаратов, нестероидных противовоспалительных средств, кортикостероидные мази. Из препаратов системного действия в настоящее время наиболее широко применяют препарат микроионизированного диосмина (детралекс). После его приёма уменьшается выраженность тяжести и боли в венах ног, судорог в икроножных мышцах, отёков. Если болят и тянут подкожные вены на ногах, проводят их склерозирование. В других случаях флебологи Юсуповской больницы предлагают пациентам выполнить минифлебэктомию, внутрисосудистую лазерную или радиочастотную облитерацию.
Если болят внутренние вены на ногах – что делать? Причиной боли в голени может быть тромбоз глубоких вен. В этом случае флебологи проводят комплексную терапию, которая направлена на прекращение роста и распространения тромба, предотвращение тромбоэмболии легочной артерии, восстановление проходимости просвета венозного сосуда. Прекращения роста и распространения тромба достигают благодаря антикоагулянтной терапии. Она подразумевает последовательное применение прямых (гепарин) и непрямых (фенилин, аценокумарол) антикоагулянтов. В настоящее время для антикоагулянтной терапии тромбоза глубоких вен широко используют.
array(6) < ["ID"]=>string(5) "29607" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(70) "/upload/sprint.editor/ec3/img-1656005475-9682-985-istock-901669282.jpg" ["ORIGIN_SRC"]=> string(70) "/upload/sprint.editor/ec3/img-1656005475-9682-985-istock-901669282.jpg" ["DESCRIPTION"]=> string(0) "" >
Наряду с антикоагулянтами в терапии боли при тромбозе глубоких вен нижних конечностей используют гемореологически активные препараты (реополиглюкин, производные никотиновой кислоты и пентоксифиллина), а также неспецифические противовоспалительные средства внутримышечно или через прямую кишку (в свечах). Для профилактики тромбоэмболии легочной артерии при наличии эмболоопасных (флотирующих) тромбов применяют различные хирургические методы:
Варикозное изменение вен — это утончение стенок, расширение их просвета, образование узлов. Варикозными могут стать любые вены, но чаще болезнь поражает ноги. Причина связана с положением тела в вертикальном состоянии, что приводит к увеличению давления на вены в нижней половине тела. У некоторых людей появляется дискомфорт ноющие боли в венах. Без лечения это приводит к довольно сложным проблемам.
Самым распространенным методом лечения этого заболевания считается венэктомия. Эта операция включает механическое вытягивание вен, которые расширены через разрезы кожи. В Юсуповской больнице, специалисты предлагают и альтернативные методы безоперационного лечения варикоза позволяющие убрать патологические изменения в венах на ногах.
Причины варикозного расширения вен
Варикозное расширение вен довольно распространенное заболевание и его лечение практикуется уже очень долго. В течении этого времени удалось достоверно установить причины, которые вызывают эту патологию:
- чрезмерные физические нагрузки;
- малоподвижный образ жизни;
- злоупотребление вредными привычками (курение, алкоголь);
- травмы, которые повлекли за собой повреждение сосудов;
- нарушения в работе эндокринной системы и органов ЖКТ;
- несбалансированное питание;
- недостаток витаминов и микроэлементов;
- избыточный вес;
- индивидуальные особенности в строении сосудистой системы;
- период вынашивания ребенка;
- генетическая предрасположенность.
В основном, причины развития варикоза у женщин и мужчин одни и те же. Проявление болезни возможно и на ногах, и на руках. Как вылечить варикоз без операции расскажут специалисты Юсуповской больницы на консультации.
Диагностика варикоза
Понять, что болезнь развивается, можно самостоятельно, так как варикоз обладает распознаваемыми симптомами:
- при движении ощущается тяжесть в области ног;
- болезненные ощущения в ногах, которые также могут сопровождаться жжением;
- могут возникать судороги в нижних конечностях во время отдыха;
- образовываются отёки после трудового дня;
- визуально видно расширение вен;
- появление узлов на венах;
- потемнение кожного покрова;
- при пальпации вены имеют извитую структуру;
- может добавиться вялость и повышение температуры, что свидетельствует об осложнении заболевания.
Наличие хотя бы одного из перечисленных симптомов свидетельствует о развитии тяжелой патологии. Точную и квалифицированную диагностику варикозного расширения вен можно пройти в Юсуповской больнице на современном оборудовании. Специалисты проводят комплексное обследование, что позволяет не только диагностировать варикозное расширение вен и его стадию, а также определить общее состояние организма. Начинается диагностика с осмотра врача и проведения опроса. После консультации он, как правило, назначает следующие обследования:
- ОАК;
- Допплерография;
- УЗИ сосудов;
- Биохимический скрининг.
Данные этих исследований позволяют врачу оценить общее повреждение сосудов, в случае его наличия. Также специалистами Юсуповской больницы применяется комплексная биорезонансная диагностика. Она позволяет получить самую полную картину состояния больного и назначить наиболее эффективное безоперационное лечение варикоза нижних конечностей.
Методы лечения варикоза нижних конечностей без операции
Только комплексный подход в лечение варикоза без операции поможет избавиться от патологии. Лечение вен без операции должно включать полную коррекцию образа жизни:
- Физические упражнения,
- Рацион питания;
- Компрессионное воздействие на поражённые участки;
- Медикаментозная терапия;
- Народные средства;
- Малоинвазивные методы.
Врачи Юсуповской больницы советуют начинать лечение с корректировки образа жизни, стараться больше двигаться, внедрить пешие прогулки, заняться фитнесом или выполнять упражнения дома. Очень эффективным считается бег и плаванье при вздутых венах. Также необходимо пересмотреть привычный рацион питания. Из него следует убрать жирные и жаренные блюда, острые приправы, газированные напитки, алкоголь, сдобу, сладости. Наполнить рацион овощами, фруктами, морсами, злаками, пить чистую воду. Рекомендуется употреблять морепродукты: морская капуста, креветки, кальмары, мидии. Они богаты медью, а она положительно действует на состояние сосудов, укрепляет их и возвращает им эластичность. Необходимо выстроить режим питания, чтобы ужин состоялся не позднее 4 часов до отхода ко сну. Принимать пищу следует небольшими порциями. Диетолог в Юсуповской больницы рассчитает необходимый рацион учитывая все индивидуальные особенности пациента.
Частично, как убрать вены на ногах без операции решает компрессионное бельё. Оно оказывает давление на ноги и тем самым восстанавливает нормальный кровоток в сосудах. Разновидности компрессионного белья используют в зависимости от локализации процесса, это могут быть колготки, чулки, гольфы. Также для лечения варикоза без операции используется ортопедическая одежда. Она представлена разными классами и моделями, которые отличаются по силе давления. Специалист Юсуповской больницы определит, какая именно сила давления необходима, после установления степени заболевания. Такие изделия рекомендуют использовать и для профилактики развития болезни. Необходимость ношения компрессионного трикотажа также определяет специалист. Как правило, одевают его с утра, не вставая с кровати, и снимают только перед сном.
Как вылечить варикоз на ногах без операции
Специалисты Юсуповской больницы при лечении вен на ногах без операции применяют медицинские препараты из группы венотоников. К ним относятся, такие препараты как Троксевазин, Детралекс, Антистакс, Венорутон, Венитан, Лиотон, Флебодиа. Как правило, они используются в виде кремов, но могут быть и в виде таблеток или мазей. Также назначаются противовоспалительные средства и препараты для разжижения крови, если отмечается боль, местное повышение температуры, гиперемия. Все вышеперечисленные лекарства используется исключительно по назначению врача, потому как выбор лекарственного средства и дозировка зависит от особенностей конкретного пациента и степени запущенности болезни.
Удаление вен без операции предполагает рассечение кожи и дает хороший результат в борьбе с патологией вен на ногах. К таким методам лечения варикоза нижних конечностей без операции относятся:
- Склеротерапия. При этом методе в просвет вены вводится специальный раствор, который называется склерозантом. Он вызывает склеивание и воспаление сосуда изнутри. Кровь направляется к здоровым венам, а сосуды склерозированные исчезают со временем. Варикоз без операции этой методикой можно лечить для небольших вен пострадавших от варикоза и расположенных прямо под кожей. Этот способ существенно улучшает вид и состояние ноги. Для крупных вен используют пенную склеротерапию. Перед тем как вводить препарат в вену, его сначала превращают в пену. Она покрывает большую площадь и является безопасным для просвета кровеносного сосуда. Такую манипуляцию можно повторять несколько раз при необходимости.
- Эндовазальная лазерная облитерация. Подразумевает воздействие на стенки сосудов очень мощными лазерными импульсами, под их воздействием происходит коагуляция вены. Этот метод используется для удаления сосудистых сеточек и мелких вен. Прибор посылает сильнейшие импульсы света через кожу, они закрывают просвет подкожных сосудов, а в результате приводят к их исчезновению. Процедура не подразумевает инъекций или разрезов кожи. Методика рассчитана на лечение пациентов с начальными проявлениями варикоза. Как правило, необходимо несколько сессий.
- Радиочастотная абляция. Этот метод заключается в воздействии на участок расширения вены радиочастотным излучением. В просвет сосуда вводится под контролем ультразвука проволочный катетер, который позволяет осуществить на стенку вены воздействие радиочастотной энергии. Катетер работает от паховой области до колена. Стенка вены утолщается, нагревается и перекрывает просвет, а в результате и исчезает. Результаты этой процедуры наблюдают на протяжении нескольких недель.
- Внутривенная лазерная абляция. Данный метод похож с предыдущим, только вместо радиочастотной энергии, здесь используется лазерное излучение. В просвет расширенного сосуда вводится лазерное волокно и закрывает его просвет.
В Юсуповской больнице лазерное и радиочастотное лечение часто используются при лечении глубоких вен пораженных варикозом. Рекомендовать, как избавиться от варикоза без операции, можно в таких случаях:
- Заболевание проявляется судорогами и болью в ногах;
- Все предыдущие меры не принесли результат;
- Воспаление вен;
- Образование тромб;
- Образование варикозных язв;
- Твердеет жировая ткань под кожей.
В Юсуповской больнице лечение выполняется в кабинете врача под местной анестезией. Пациент находится в сознании. Врач использует ультразвук для визуализации вены. Врач обрабатывает ногу дезинфицирующим раствором. При введении катетера пациент может почувствовать незначительное покалывание или легкое давление при введении склерозанта. Если врач использует лазерное излучение, то необходимо надеть защитные очки. Лазерная или радиочастотная абляция, как правило, не болезненны. На ноги одеваются эластические бинты. Они предназначены для предупреждения возможных осложнений, таких как кровотечение или отёк ног. Их рекомендуется носить до нескольких дней. Специалисты Юсуповской больницы рекомендуют избегать физических нагрузок около 10 дней. Ацетаминофен назначается для обезболивания. Некоторые препараты запрещаются к применению, такие как Аспирин, так как он нарушает процесс свертывания крови. Пациенту следует ограничить прием горячих ванн и заменить их на прохладный душ.
Эти процедуры относительно безопасны и позволяют ответить на вопрос, можно ли вылечить варикоз без операции. Но есть и определенные риски в этих процедурах.
Лечение варикоза без операции является очень эффективным методом в избавлении от этого недуга. Риск осложнений крайне низок. После лечения возвращается нормальный внешний вид и состояние кожи. Практически не наблюдается признаков отрицательных эффектов. Существует риск рецидива, но ношение компрессионного трикотажа существенно уменьшает вероятность появления этого заболевания вновь. Необходимо безукоризненно следовать рекомендациям лечащего врача, чтобы предотвратить риск рецидива.
Иногда все же остаются участки расширенных вен на ногах после проведенного лечения, которые убрать без операции невозможно. Лечится ли варикоз без операции в таком случае, отвечают специалисты Юсуповской больницы, которые могут предложить такие вмешательства, которые мало травматичны и очень похожи на лечение без операции. Такое лечение также выполняются под местной анестезией и амбулаторно. А квалифицированные сотрудники Юсуповской больницы обеспечат пациента всем необходимым и создадут максимально комфортные условия для лечения. Отзывы о варикозе без операции свидетельствует об отличных результатах пациентов после прохождения лечения в Юсуповской больнице. Записаться на приём к специалисту в Юсуповской больнице можно по телефону круглосуточной горячей линии.
Читайте также:

