Болит кожа на спине при кашле
Обновлено: 04.05.2024
Кашель – симптом сам по себе неприятный, доставляющий массу дискомфорта симптом. Но порой его могут сопровождать и другие признаки развития какого-либо заболевания. Например, может появиться боль в спине при кашле. И не всегда она является признаком усугубления состояния при каком-либо остром респираторном заболевании. Причиной появления этой боли могут быть и другие патологии, в том числе заболевания позвоночного столба, сердца, почек и т. д.
Что такое кашель?
Кашель или кашлевой рефлекс – это особый способ очистки дыхательных путей, который запускает иммунная система организма. Во время кашля может выходить мокрота, которая дает возможность организму очистить полость бронх, трахей от посторонних предметов, пыли, возбудителей заболеваний и т. д. Также за счет кашля может выходить отмерший эпителий или ткани, поврежденные воспалительными процессами.

Во время кашля воздух из легких резким порывом выходит через рот человека. Рецепторы дыхательных путей раздражаются за счет определенных факторов, действующих на них, и заставляют больного кашлять. Большинство людей считают кашель болезнью, однако на самом деле это симптом, сопутствующий какому-либо заболеванию, чаще всего связанному с проникновением в организм вирусов и бактерий.
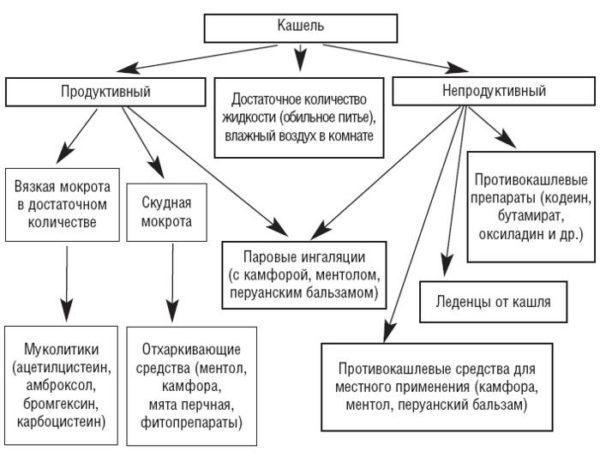
При кашле задействованы не только легкие, но и мускулатура. Меняется давление внутри грудной клетки, а этот процесс, в свою очередь, оказывает влияние на некоторые элементы опорно-двигательного аппарата. При этом движения в области суставов происходят с минимальной амплитудой, а элементы нервной системы могут растягиваться.
Основные причины
Кашель в любом случае – процесс патологический и требующий выявления истинных причин и лечения. И если он сопровождается болью, то нужно немедленно отправляться к врачу, так как этот вторичный симптом может сигнализировать о развитии серьезных заболеваний. Притом не обязательно, что они будут локализованы в области легких.
Боль в спине при кашле может наблюдаться:
- при наличии проблем в системе органов дыхания;
- из-за заболеваний сердечно-сосудистой системы;
- из-за патологий в системе органов пищеварения;
- при наличии патологий мочевыводящей системы;
- из-за заболеваний опорно-двигательного аппарата;
- при наличии поражения нервной системы.
На заметку! Боль при кашле может встречаться даже у курильщиков, не имеющих никаких патологий как таковых, а лишь отмечающих у себя кашель курильщика. Дело в том, что легкие в процессе употребления сигарет испытывают повышенную нагрузку – отсюда и появление боли.
Среди заболеваний наиболее частыми причинами появления боли при кашле становятся:
- травмы;
- миозит;
- пневмония;
- плеврит;
- остеохондроз;
- раковые опухоли.
Также спровоцировать дискомфорт могут беременность, нервное перенапряжение и стресс. Будущие мамы чаще всего жалуются на болевой синдром при кашле во второй половине беременности. Правда, в этом случае женщина будет испытывать дискомфорт не на уровне легких, а, скорее, в области поясницы.

Заболевания легких
Чаще всего появление кашля, сопровождаемого болью, связывают с активно текущими воспалительными процессами или заболеваниями, связанными с инфицированием организма и легких в частности. Как правило, именно их в первую очередь и подозревает врач. Это воспалительные процессы, протекающие в области гортани, бронхов, легких или плевре.
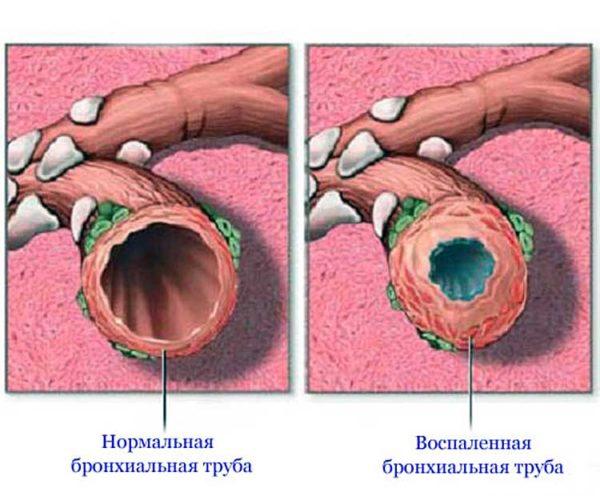
Таблица. Основные заболевания легких, при которых может присутствовать боль в спине.
Также боль в спине может иметь место при наличии туберкулеза, фарингита, ОРВИ, трахеита, ларингита, бронхита.
На заметку! Самая сильная боль в области спины может возникнуть при сухом надрывном кашле, когда не происходит выведение мокроты. В этом случае в процессе кашля активное участие принимают мышцы почти всего тела. А из-за большого давления, создающегося в груди, страдают и позвонки, и мышцы. Также боль может чувствоваться не только при кашле, но и во время совершения глубокого вдоха.
Заболевания опорно-двигательного аппарата
Нередко во время даже слабого покашливания, не вызванного наличием легочных заболеваний, человек все равно испытывает боль в спине. Это один из главных симптомов того, что пациент имеет проблемы с элементами опорно-двигательного аппарата.
Чаще всего боли во время кашля отмечаются при наличии травматических повреждений. Человек жалуется на болевой синдром в области поясницы или лопаток. Спровоцировать его могут ушибы, переломы, трещины костной ткани.
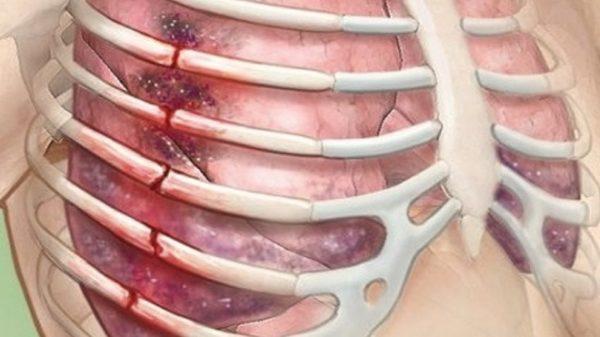
Внимание! На вторые сутки после получения травмы человек может почувствовать признаки развивающейся пневмонии, так как более чем в половине всех случаев травмирования грудной клетки происходит и повреждение легких или плевры.
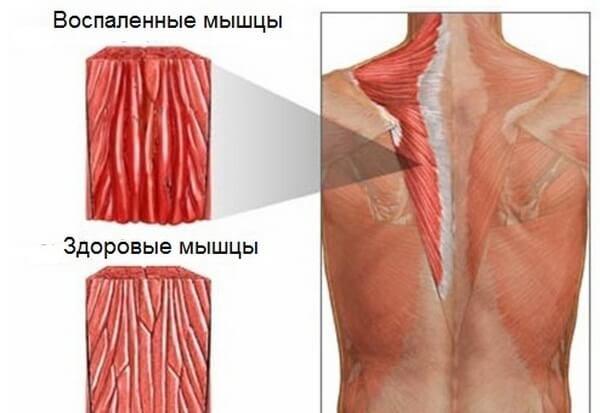
Также причиной появления боли в области спины во время кашля может стать такое заболевание как миозит. Это воспалительный процесс, протекающий в мышечных тканях. Основные его причины:
- переохлаждение;
- проблемы с обменом веществ;
- перетренированность мышц;
- стрессы.
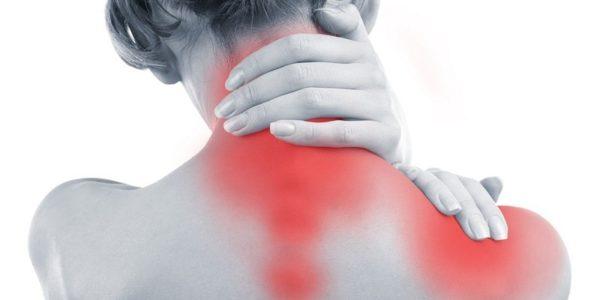
Боль обычно чувствуется сильнее именно при кашле или во время совершения глубокого вдоха. Однако пациент также не способен свободно двигаться и с затруднением дышит.
Внимание! Если кашель сильный, то мышечные боли также запросто могут развиться, так как во время попыток очистить легкие от раздражающих элементов сокращается большая часть всех мышц груди и спины.
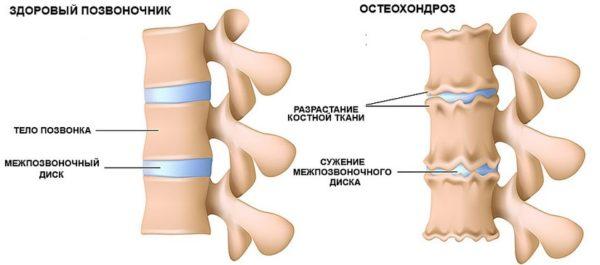
Также боль в спине при кашле может быть связана с остеохондрозом – дегенеративно-дистрофическим заболеванием, локализованным в области позвоночного столба. Во время заболевания поражаются как позвонки, так и межпозвонковые диски и окружающие главную опору тела человека мягкие ткани. Как правило, при наличии остеохондроза боль присутствует всегда, но при кашле она может усиливаться, обостряться.
Межреберная невралгия
При наличии боли опоясывающего характера во время кашля можно заподозрить межреберную невралгию – заболевание, связанное с развитием патологических процессов, протекающих в области нервных корешков спинного мозга. Для патологии характерны также затрудненность движений и усиление болевого синдрома во время попыток сменить положение тела, при глубоком вдохе.
Спровоцировать межреберную невралгию могут:
- стрессы и нервные перенапряжения;
- инфицирование организма;
- переохлаждение;
- заболевания почек;
- кифозы;
- развитие опухолей.
Если вы хотите более подробно узнать, как лечить кифоз позвоночника, а также рассмотреть симптомы и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Заболевания других внутренних органов
Нередко болевой синдром может быть вызван развивающимися заболеваниями других органов и систем организма человека. Например, он появляется при поражении ряда пищеварительных органов – желудка, желчного пузыря, аппендикса или поджелудочной.
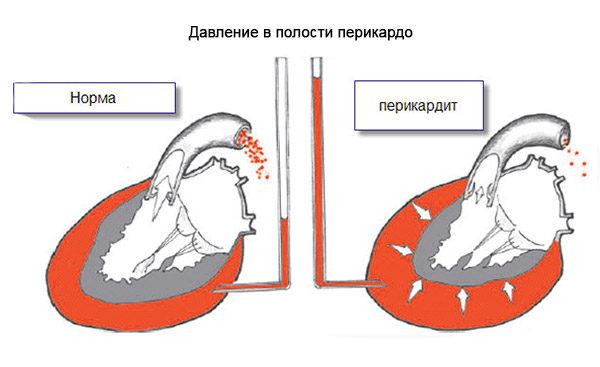
Боль при кашле может быть и предвестником развития заболевания системы кровообращения. Например, перикардита – воспаления околосердечной сумки. Дополнительные симптомы, характерные для этой патологии – одышка и общее ухудшение состояния. Боль обычно локализуется в области лопатки и становится сильнее, если пациент ложится на спину, а если он лежит на боку, то симптом утихает.
Внимание! Боль в области спины во время кашля может быть одним из первых сигналов развития инфаркта миокарда.
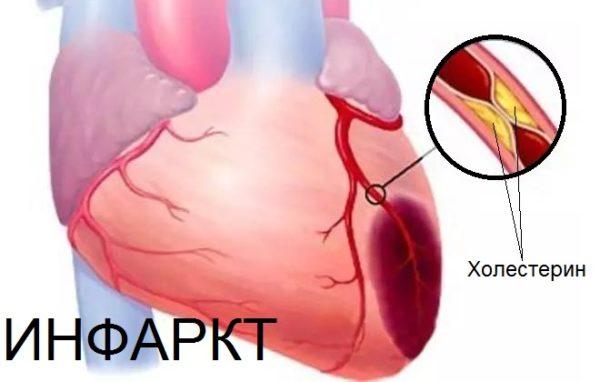
Иногда болевой синдром при кашле сигнализирует о том, что у больного не все в порядке с почками. Причинами могут быть камни, почечные колики, проблемы с оттоком мочи.
Диагностика
Таким образом, исходя из всего вышесказанного, можно понять, что причин, из-за которых во время кашля пациент может ощущать боль в спине, достаточно много. Конечно, болевой синдром может иметь при разных заболеваниях и различный характер. Но все-таки истинную причину его появления сможет определить только специалист – важно обратиться к врачу, а не пытаться выявить заболевание самостоятельно.
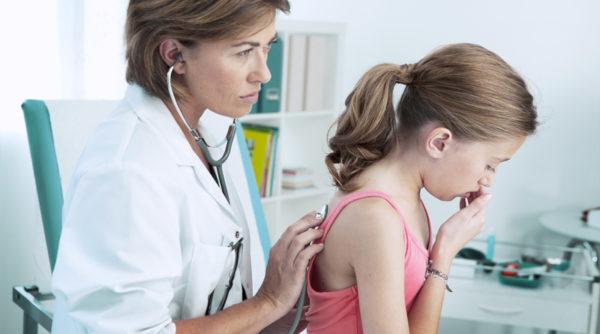
Специалисты применяют для постановки диагноза следующие методы:
- сбор анамнеза;
- общий внешний осмотр пациента;
- пальпация;
- перкуссия;
- прослушивание грудной клетки.

Больной в обязательном порядке направляется на сдачу анализов (исследования мочи, крови, мокроты и т. д.), а также подвергается различным инструментальным методам обследования, среди которых выделяют УЗИ, ЭКГ, МРТ, рентгенографию. Только на основании полноты данных можно со 100%-ой уверенностью сказать, в чем заключается причина появления болей в спине во время кашля – в банальном перенапряжении мышц груди или же в остеохондрозе либо какой другой патологии.
На заметку! В зависимости от того, какие данные будут получены в ходе исследований, могут понадобиться консультации различных специалистов, в том числе кардиолога, уролога, невролога и т. д. Однако, как правило, изначально больные обращаются к терапевту или отоларингологу.
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, а также узнать, что показывает МРТ, вы можете прочитать статью об этом на нашем портале.
Лечение
Если причина заключается в заболевании легких, то важно принимать отхаркивающие препараты и средства, устраняющие сам кашель после очищения легких. При наличии патологий сердца следует выполнять все указания кардиолога.

Как лечить ушибы?
Шаг 1. В первую очередь, важно убедиться в отсутствии переломов. Если пострадавший сломал ребро, то велик риск не просто получить боль в области груди и спины, но и заработать пневмонию, если вовремя не обратиться к врачу. Определить наличие переломов можно, легко пощупав грудную клетку со всех сторон. Пальцы могут почувствовать углубления и вмятины либо выступы.
Шаг 2. На место травмы требуется как можно скорее приложить лед. Эта мера поможет унять боль и предотвратить появление больших по площади синяков. Первые 72 часа запрещается греть пораженное место.
Шаг 3. Чтобы успокоить боль, можно принять обезболивающий препарат. Важно прочитать инструкцию и учитывать наличие возможных противопоказаний и побочных эффектов.
Шаг 4. Требуется пребывать в покое – лучше отложить все дела и просто отдохнуть.

Шаг 5. Не рекомендуется курить, чтобы не оказывать излишнего воздействия на легкие и грудную клетку. Можно делать простые дыхательные упражнения.

Видео – Симптомы воспаления легких
Важно помнить о том, что боль в спине во время кашля – симптом тревожный. В большинстве случаев он сигнализирует о развитии серьезных и тяжелых заболеваний. Поэтому важно как можно скорее обратиться к врачу за помощью.

Клиенты медицинских учреждений часто утверждают, что у них при кашле болит спина. Явление провоцируют физиологические и патологические причины. Разобраться в них может доктор, осуществив диагностику клиента и выявив способствующие кашлю факторы. В клинике Этианум можно пройти курс терапии и получить консультацию специалистов.
Причины
Физиологическая причина, почему сильно болит спина при кашле, - спазматические процессы в мышцах спины. Регулярный кашель ведет к болям в мышечной ткани: при его ослабевании они проходят. Боль носит название миогенной. Ее провоцирует перенапряжение мышечного каркаса поясницы. Результаты исследований не показывают болезнетворных изменений.
Патологии порождаются болезнетворными деформациями. Главенствующие относятся к области позвонка:
- Грыжа. При кашле болит спина, пациент перестает чувствовать конечности. На рентгене и МРТ врач видит деформации позвоночного столба и сопутствующие перерождения суставной ткани. Наклоны вперед провоцируют сильные боли. Спектр действия мышц сужен.
- Стеноз. Заболевание поясничной области, связанное с преклонным возрастом клиента. Пациенту трудно ходить, в ногах ощущается слабость. Медицинские исследования показывают уменьшение толщины дисков позвонков.
- Фасеточная артропатия. У пациента фиксируется травма. При кашле сильно болит спина, но дискомфорт проходит, если клиент сгибается в сторону повреждения. Мышцы приходят в напряжение со с пораженной стороны.
- Травмы фиброзного кольца. Причиной становится травма. Пациент не чувствует конечностей. Движение, сидение, наклоны провоцируют боли. Для преодоления неприятных ощущений вводятся анельгетики.
- Туберкулез. Болезнь поражает легкие и костные ткани. Проходит с изнурительным кашлем.
- Остеохондроз. Частая причина болей в спине после кашля. Пациент отмечает ограничения в функционировании позвоночного столба.
Больной позвоночник не единственная причина, почему после сильного кашля болит спина. Патологии других органов становятся сопутствующим или решающим фактором:
- Плеврит, воспаление легких. При кашле болит спина, пациента лихорадит, знобит. Могут поражаться и другие дыхательные органы: бронхи, трахеи. В тяжелых случаях диагностируется онкология.
- Перикардит – патология сердца, при которой поражается сердечная сумка. Для уменьшения дискомфорта, если после сильного кашля болит спина, пациент старается лечь на пораженную сторону тела.
- Почечные заболевания. Связаны с нарушениями в иммунной системе. Традиционно присоединяются патологии других органов.
- Межреберная невралгия. Сильно болит спина при кашле, если корешки нервов защемляются деформированными дисками позвонка. Боль имеет опоясывающий характер.
Курс терапии зависит от выявленного доктором диагноза. Пациенту нужно быть внимательным к себе и обращаться за медицинской помощью при любом дискомфорте в области спины.
Диагностика
Если сильно болит спина при кашле, требуется медицинское исследование. Она включает в себя методы:
- визит к врачу (доктор осматривает пациента и собирает сведения о его состоянии);
- исследования крови и мочи;
- обследование с помощью лапароскопа и эндоскопа, если причина болей – повреждения органов;
- рентген;
- УЗИ;
- МРТ;
- ЭКГ;
- посев мокроты;
- пункция.
Комплексное обследование помогает выявить настоящую причину, почему при кашле болит спина.
Терапия
Терапевтический курс основан на полученных при осмотре, в результате лабораторных и инструментальных исследованиях данных.
Параллельное с болью в спине повышение температуры – симптом дисфункции дыхательных органов. Курс лечения состоит в:
- приеме или введении в форме инъекций антибактериальных медикаментов;
- противокашлевые и отхаркивающие лекарства;
- ингаляции.
Рак легких и другие заболевания, граничащие с онкологией, могут потребовать хирургического вмешательства с последующей химиотерапией.
Если при кашле болит спина, и решающим фактором для провокации болезни стал миозит (воспаление мышц), доктор назначит мази и физиопроцедуры.
При деформации позвоночных дисков рекомендуются:
- медикаменты для снятия воспаления;
- препараты для релаксации мышечной ткани;
- массажи;
- физиопроцедуры;
- иглотерапия.
Тяжелые позвоночные травмы, разрывы кольца, грыжи устраняются только хирургическим путем. Однако врачи рекомендуют хирургию, если при кашле болит спина, и устранить симптом медикаментозно не получается. Медицина предлагает пациентами мало инвазивные методики терапии, не требующие надрезов кожи или внутренних органов. Грыжа удаляется радиоволновым методом через проколы.
При перикардите курс терапии подбирается в зависимости от причины. Инфекционный перикардит лечится антибиотиками, противовирусными и противовоспалительными медикаментами. При раковых опухолях и травматических повреждениях понадобится хирургическая операция.
При болезнях почек требуется комплексный курс терапии для органов мочевыделения. Причина – чаще всего инфекция, которая лечится антибактериальными средствами.
Межреберная невралгия – следствие позвоночных нарушений. После устранения грыжи, смещения или разрастания дисков уходят боли и кашель.
В основе лечебной программы могут быть:
- терапия лазером;
- точечное воздействие магнитами или фармакологическими средствами;
- лечение вакуумом;
- стимуляция электрическим током;
- мануальное воздействие.
Профилактика
Задача мер по профилактике – предупредить заболевания, при которых болит спина при кашле. Пациенту нужно:
- поддерживать ровную осанку при любом виде деятельности;
- щадящая физическая нагрузка;
- при длительном сидении устраивать зарядку и принимать комфортное положение;
- спать на полужесткой кровати, если нет особых рекомендаций врача;
- вовремя лечить инфекционные заболевания и регулярно проходить медицинский осмотр.
Упомянутые меры предупредят ряд заболевания и избавят от такого неприятного симптома, как боль при кашле в спине.

Основная причина, почему болит спина по утрам, - остеохондроз. Он локализуется в разных отделах позвоночника, что провоцирует и различия в ощущениях.

Боль в спине – симптом, поражающий половину человечества. Причины дискомфорта варьируются в пределах широкого спектра факторов: от перемерзания до поражения инфекцией. Терапия полагается на диагностику и может быть медикаментозной или хирургической.

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
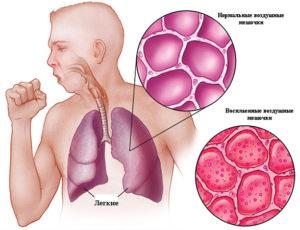
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.

Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.

Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
- Кашель, который усиливается со временем;
- Если самочувствие малыша улучшилось, а затем снова стало плохо, это может говорить о присутствии осложнений;
- Каждый глубокий вздох приводит к сильному приступу кашля;
- Появляется сильная бледность кожных покровов на фоне развития перечисленных симптомов;
- Появление одышки.
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.

При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
- повышенная потливость;
- слабость;
- одышка.
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
- одышка и боль в груди при передвижении;
- боль при повороте туловища
- невозможность сделать глубокий вдох;
- тахикардия;
- непереносимость физической нагрузки;
- быстрая утомляемость;
- слабость;
- человек выглядит бледным, но с ярким нездоровым румянцем.
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
- Воздушно-капельный способ. Во время заболевания на слизистой оболочке рта и носа образуются капли, которые распространяются по воздуху во время чихания и кашля. Заразиться воздушно-капельным путем можно в любом общественном месте: больнице, магазине, общественном транспорте. Патогенный возбудитель распространяется по воздуху вместе с частичками слизи, мокроты, слюны.
- Контактный. Также инфекция передается во время соприкосновений – рукопожатия, объятия, поцелуя. Люди подвергаются инфекции, когда прикасаются к загрязненным предметам или во время того, когда трогают грязными руками рот, глаза, нос.
- Бытовой. Инфекция может передаваться через полотенца, посуду и постельное белье общего пользования. Поэтому больного нужно снабдить личными предметами гигиены, и по мере возможности чаще их менять и стирать.
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.

Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ мокроты - проводится для определения воспалительного процесса в организме, а также возбудителя пневмонии и его чувствительности к антибиотикам.
Из диагностических методов исследования вам назначат:
- Рентгенографию грудной клетки – на снимках появляются затемнения в местах поражения тканей;
- Компьютерную томографию и магнитно-резонансную томографию – используют в качестве дополнительных мер, когда другие методы не позволяют поставить точный диагноз.
Способы лечение пневмонии
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
- Происходят частые вспышки заболеваний;
- Посещение зон общественного пользования;
- Работа в бактериологической лаборатории;
- Частые пневмонии, ОРВИ и грипп, от которых страдает пациент.
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Осень и зима – период простудных заболеваний и распространения вирусных инфекций. Именно в это время уровень заболеваемости значительно повышается. Для некоторых людей отличить грипп от простуды достаточно сложно. Эти два заболевания хотя и схожи по симптоматике, течению и даже причине возникновения, лечение от гриппа и простуды может сильно отличаться. А неправильно назначенные препараты могут только усугубить ситуацию.
Как отличить грипп от простуды – разбираемся в этой статье.
Чем отличается грипп от простуды?
Начало заболевания. Признаки гриппа развиваются стремительно. И быстро прогрессирует в организме.
Источником гриппа являются больные люди в период инкубации или разгара заболевания. Передается заболевание воздушно–капельным путем при чихании, кашле, через рукопожатие, а также через грязную пищу (была недостаточно обработана термически). Проявлять себя инфекция начинает в период от 4 часов до 3 суток. В целом заболевание проходит через 5-7 дней.
Простуда – это заболевание организма, связанное с переохлаждением. Простуда развивается постепенно, по нарастающей, а болезненные симптомы появляются через день-два. Обычно она легко лечится. Но при запущенных формах может перейти в другие более тяжёлые заболевания.

Температура. При гриппе отмечается высокая температуры тела, которая может достигать 39-40 градусов. При простуде же обычно температура держится на стандартном показателе.
Слабость. Люди с простудой часто не придают значения таким симптомам, как кашель и насморк, думая, что «само пройдет» со временем. Простуду можно перенести на ногах, хоть и нежелательно.
А вот во время гриппа пациент сразу понимает, что заболел, зачастую у него не может быть сил даже встать с постели. Ломота во всем теле, сильная головная боль, температура – эти симптомы ни с чем другим не спутаешь.
Кашель и насморк. Во время гриппа эти симптомы появляются не сразу (только через 5 дней), а могут и вовсе не появиться. При простуде же отмечаются изнуряющий кашель, голь в горле при глотании и насморк.
Красные глаза, зуд и слезотечение. Картину гриппа дополняют красные глаза, сильная слабость, лихорадочное состояние, лопающиеся в носу сосуды. А при тяжелых формах возможны даже судороги, рвота, учащенное сердцебиение, нехватка воздуха.
При простуде глаза не краснеют и не слезятся, а если такое и случается, то это говорит скорее о бактериальной инфекции.
Почему нужно различать эти заболевания?
В группу людей с ослабленным иммунитетом входят пенсионеры и дети, люди с хроническими заболеваниями. А это значит, что их иммунная система более всего подвержена атаке болезнетворных микроорганизмов. Неправильно поставленный диагноз может привести к ухудшению работы всего организма и неправильному лечению.
Вследствие гриппа естественные функции иммунитета ослаблены, на фоне этого могут присоединиться и развиться другие инфекции. В основном это инфекции дыхательных путей: легкие поражаются стрептококковой или стафилококковой флорой. Это способствует развитию пневмонии, легочного кровотечения, отека.
Грипп у взрослых может осложниться развитием синусита, гайморита, перикардита и острой сердечно–сосудистой недостаточностью. Грипп у детей осложняется отитом, очаговой пневмонией, бронхитом.
Грипп и простуда в детском возрасте
мышечная слабость, озноб
боли в животе, тошнота
бред и судороги при очень высокой температуре тела выше 40℃
жидкий стул, отказ от грудного молока младенцем
Диагностика гриппа и простуды
При подозрении на появление заболевания, нужно обратиться за помощью к врачу. Для взрослых – терапевт, для детей – педиатр. Консультация проходит в несколько этапов.
Первичный осмотр. Врач задаст вам вопросы о состоянии здоровья, рассмотрит вашу историю болезни, направит на анализы и диагностику. После частной консультации врач терапевт назначает УЗИ внутренних органов, лабораторные исследования на выявление вирусов и инфекций.
Постановка диагноза. После сбора анамнеза, специалист выявит заболевание на основе полученных результатов. Расскажет о причинах вашего состояния, назначит лечение различными методами и препаратами или направит на госпитализацию.
При необходимости терапевт направит вас к узкопрофильному специалисту для дальнейшего обследования.
Что касается осмотра ребёнка у педиатра, на нем обязательно должны присутствовать родители. Это помогает врачу быстрее найти общий язык с пациентом. Первоначально врач педиатр слушает легкие, мерит температуру тела ребенка, осматривает горло на наличие воспаления.
Специалист выслушивает жалобы родителей по поводу здоровья ребенка. После этого необходимо пройти обследование на диагностику заболевания. Педиатр направит на анализ крови/мочи, также на дополнительные анализы при необходимости (соскоб, рентген, бронхоскопия). На повторной консультации специалист поставит диагноз, выпишет медикаментозное лечение или же направит к узкопрофильному специалисту.
Как проходит лечение гриппа и простуды?
Больничный режим
Первое, что назначит врач при таком заболевании – это постельный режим. Переносить болезнь на ногах крайне опасно и для вас, и для окружающих. Вирус гриппа очень заразен. Все, с кем вы вступите в контакт, также заболеют. Вы, в свою очередь, рискуете заполучить бактериальное осложнение гриппа.
Также необходимо придерживаться определенного режима питания: старайтесь пить как можно больше тёплого питья (травяные чаи, молоко с мёдом, ягодные морсы, воду), не употребляйте в пищу тяжелую жареную пищу. Если вы или ваш ребенок, страдающий от заболевания, не хочет есть, не нужно заставлять насильно. Снижение аппетита – обычные симптом заболевания.
Медикаментозная терапия
В первую очередь, назначаются противовирусные препараты от гриппа и простуды, которые угнетают жизнедеятельность и распространение вируса внутри человеческого организма. Такие медикаменты назначают при тяжелой или среднетяжелой степени развития заболевания. Препарат наиболее эффективен в первые дни болезни.
Антибиотики при простуде принимаются только после назначения врача. Когда на фоне развития гриппа появляется острая бактериальная инфекция, с которой организм не справляется самостоятельно. Важно: если вы начали принимать антибиотики, курс нельзя прерывать.
Антигистаминные средства снимают неприятные последствия заболевания, такие как покраснение, зуд, слезотечение, отек носоглотки и носовые выделения.
Иммуностимуляторы позволяют укрепить защитные силы организма, помогают иммунной системе самостоятельно отражать атаки вирусов и бактерий.
Капли от насморка снимают отек слизистой, позволяют носу нормально дышать и препятствуют возникновению микробных осложнений. Однако, препарат не нужно принимать более 5 дней, потому что существует риск хронического отека слизистой.
Профилактика гриппа и простуды
Самый надежный способ профилактики гриппа – это вакцинация. Прививка от гриппа эффективна, но не дает долгосрочной защиты иммунитету, поэтому проводить вакцинацию нужно ежегодно. Постоянная вакцинация от гриппа повышает выработку антител к вирусу.
Вакцина не оказывает побочных действий, а усовершенствованный состав защищает от мутировавших штаммов вируса. Своевременно сделанная прививка позволяет не инфицироваться. Даже в случае заражения болезнь пройдет в легкой форме.
После прививки от гриппа может подняться температура до 37,5℃, появится ощущение озноба, потливость, общее ощущение слабости и плохой аппетит. В месте укола может наблюдаться покраснение, легкое набухание, зуд и болезненные ощущения. Это показатель того, что у вашего организма вырабатывается иммунитет к гриппу. После вакцинации категорически запрещается посещать баню/сауну, купаться в открытых водоемах, заниматься утомительными физическими нагрузками, принимать алкогольную продукцию.

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
- Переохлаждения поясницы
- Чрезмерной нагрузки на тазовые мышцы
- Сколиоза и других нарушений в области позвоночника
- Травмы позвоночника
- Артроза и других заболеваний тазобедренного сустава
- Беременности
- Осложнений во время родов
- Сидячего образа жизни
- Повреждений седалищного нерва при внутримышечных инъекциях
- Инфекционных заболеваний
- Новообразований (доброкачественных и злокачественных)
- Боли при ушибе или падении
- Межпозвонковой грыжи
- Остеохондроза
- Синдрома грушевидной мышцы
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
- Боль в пояснице, задней поверхности бедра, ягодицах или голени
- Дискомфорт во время ходьбы, при сведении ног и сгибе в колене
- Ощущение жара в пальцах ног
- Ощущение зябкости в зоне поражения нерва
- Чрезмерная потливость
- Нарушение подвижности сустава – обычно пациенты жалуются, что не могут разогнуть ногу
- Онемение конечностей
- Ощущение мурашек на ноге
- Изменение цвета кожи на поврежденной территории
- Общее недомогание, апатия и слабость
- Повышенная температура тела
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.

Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
- Примите удобную и безболезненную позу. Оптимальный вариант – лежа на спине или на здоровом боку с прямой ногой, в которой ощущается боль
- Максимально откажитесь от активности, так как каждое лишнее движение может спровоцировать дополнительную боль
- Откажитесь от дедовских способов лечения – грелку лучше убрать в сторону, также не стоит растирать больную область. Эти действия могут усугубить положение
- Примите анальгетики. Они помогут притупить острую ноющую боль. Обычно такие препараты бывают в виде капсул или мазей
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Читайте также:


