Как лечат прыщи в европе
Обновлено: 18.04.2024
1 ФГАОУ ВО «Российский университет дружбы народов», Москва
2 ГБУЗ «Детская городская клиническая больница им. З.А. Башляевой Департамента здравоохранения г. Москвы»
3 ФГБУ ДПО «Центральная государственная медицинская академия» Управления делами Президента РФ, Москва
4 ГБУЗ МО «Красногорский кожно-венерологический диспансер»
Ключевые слова: акне, вульгарные угри, диета, комплаенс, азелаиновая кислота, Скинорен
Keywords: acne, acne vulgaris, diet, compliance, azelaic acid, Skinoren
Резюме. Акне - одно из самых распространенных дерматологических заболеваний в практике дерматовенеролога. Проявление в косметически значимых зонах, хроническое течение, повсеместная встречаемость, а также отсутствие единого мнения об этиологии и патогенезе даже в научных кругах создают предпосылки для формирования множества мифов, которые существуют десятилетиями. Различные домыслы приводят к удлинению сроков лечения, утрате доверия к дерматологу и общему снижению качества жизни. Для сохранения комплаенса и достижения лучших результатов необходимо повышать информированность пациентов об их заболевании и назначать адекватную терапию. В данной статье рассмотрены наиболее часто обсуждаемые концепции причин появления акне, описаны методы терапии, в том числе предлагается метод топической терапии акне легкой и средней степени тяжести препаратом азелаиновой кислоты (Скинорен).
Summary. Acne is one of the most common dermatological diseases. Manifestation in cosmetically significant areas, chronic course, ubiquity, as well as the lack of a unified understanding of etiology and pathogenesis even in scientific circles create the prerequisites for the emergence of many myths that have existed for decades. Various speculations cause an increase in the duration of treatment, loss of confidence in the dermatologist and a general deterioration in the quality of life. To maintain compliance and achieve better results, it is necessary to raise patient awareness of their disease and to prescribe adequate therapy. This article discusses the most frequently discussed causes of acne, describes the methods of therapy, including the method of topical therapy for mild to moderate acne with azelaic acid preparations (Skinoren).
Для цитирования: Тамразова О.Б., Тамразова А.В. Акне: мифы и реальность // Практика педиатра. 2021. № 4. С. 51-56.
For citation: Tamrazova O.B., Tamrazova A.V. Acne: myths and reality. Pediatrician's Practice 2021;(4):51-6. (In Russ.)
Введение
На сегодняшний день практически каждый человек в той или иной мере сталкивается с акне - хроническим воспалительным заболеванием сальных желез, сопровождающимся появлением открытых и закрытых комедонов, папул, пустул и узлов [1]. Вульгарные угри - один из самых распространенных дерматозов в мире, поражающий около 85% молодых людей в возрасте от 12 до 25 лет [2]. Отсутствие единой патогенетической модели заболевания и единого мнения о его этиологии даже в научном мире создает предпосылки для возникновения многочисленных концепций, посвященных природе этого заболевания и методам терапии среди пациентов.
Неотъемлемой частью консультирования подростков с акне является их обучение и развенчивание существующих заблуждений. Любые мифы являются следствием восприятия существующих в реальности процессов, которые нет возможности рационально объяснить [3]. Ввиду актуальности данного косметически значимого заболевания для подростков, а также его высокой распространенности не вызывает сомнений неизбежность «обрастания» проблемы акне мифами. Наша цель состоит в разборе основных заблуждений о вульгарных угрях, которые наиболее часто обсуждают в быту наши пациенты.
МИФ 1. Роль диеты в течении акне
Роль продуктов питания в патогенезе акне до сих пор является актуальным вопросом в научных кругах; ежемесячно публикуются результаты новых исследований по этой проблеме. Разумеется, влияние пищевого рациона на течение вульгарных угрей не могло остаться незамеченным и в повседневной жизни, что сделало данную концепцию одной из самых популярных среди населения. Согласно исследованию Q.G. Nguyen и соавт., до 92% пациентов считают, что диета может повлиять на течение акне, вследствие чего большинство из них изменяют пищевые привычки для уменьшения симптоматики вульгарных угрей [4]. При опросе пациенты связывали появление акне с употреблением жареных и жирных продуктов (71%), шоколада (53%), молока (47%), газированных напитков (35%), а также сахара и легкоусвояемых углеводов (16%) [4, 8]. Хотя современная научная концепция роли диеты на первое место в развитии вульгарных угрей ставит молочные продукты ввиду их свойства повышать уровень инсулина и инсулиноподобного фактора роста (IGF-1), данные утверждения подростков нельзя назвать неверными. Доказано, что чрезмерное потребление молочных продуктов, продуктов с высоким гипергликемическим индексом, а также современный стиль питания («западная» диета) играют определенную роль в патогенезе акне 9. Сегодня практически невозможно провести полноценное исследование, посвященное роли диеты в этиологии акне, поскольку повсеместная доступность «западных» продуктов, а также развитие транспортной логистики почти не оставило ни одной популяции людей, которую не затронул бы современный стиль питания. Как правило, выясняется, что пациенты не придерживаются строго рекомендованной диеты. Важно понимать, что хотя данная концепция совпадает с современными научными тенденциями, вульгарные угри - это многофакторное заболевание, и даже приверженность к строгой диете не может значимо улучшить клиническую картину при акне [12].
МИФ 3. Акне лучше лечить «народными» средствами
Желание найти «волшебное средство», к сожалению, свойственно пациентам с хроническими заболеваниями практически во всех областях медицины. Около 50% пациентов с акне выбирают безрецептурные препараты взамен рецептурных, а 74% пациентов, использующих безрецептурные препараты, ожидают увидеть результаты на следующее утро или в течение 1-2 нед [19]. Данные надежды усугубляются современной общедоступностью электронного информационного пространства, наполненного множеством рекомендаций по лечению с сомнительной эффективностью. Наиболее популярные компоненты «народных» средств от акне -ацетилсалициловая кислота, левомицетин, спирт, масло чайного дерева, настойка календулы, мед, лимонный сок и т. д. «Домашние» средства часто становятся причиной развития простых и аллергических дерматитов, которые усугубляют течение акне. Однако основным «недостатком» самолечения является позднее обращение к дерматологам за консультацией [20]. В исследовании J. Tan и соавт. пациенты с вульгарными угрями откладывали посещение врача в среднем на 1 год от начала заболевания, что в большинстве случаев становилось причиной более тяжелого течения акне и формирования комплекса постакне [21].
МИФ 4. Акне можно быстро вылечить
Согласно исследованиям C.M. Tahir и R. Ansari, 42% пациентов с акне ожидают скорый (в течение 2-4 нед) терапевтический эффект от лечения, в то время как всего 8% были настроены получить очевидные результаты не раньше чем по окончании 6-месячного курса терапии [22]. Также важно отметить, что до 96% пациентов считают акне излечимыми, в то время как современные методы терапии могут привести к улучшению состояния пациентов с акне только в 85% случаев. Около 66% пациентов с акне думают, что симптомы могут уменьшиться сразу после начала терапии, однако клиническое улучшение у 30-40% пациентов наступает через 2 мес, а у 80% - через 6 мес [23, 24]. Данный миф тесно связан с предыдущими заблуждениями: он основывается на установке, что акне - саморазрешающееся в короткие сроки состояние и что его можно вылечить без обращения к врачу.
МИФ 5. Декоративная косметика усугубляет симптомы акне
Данный миф является предметом самых острых споров в дерматологических кругах. Согласно исследованию M. Mastrolonardo и соавт., более половины итальянских дерматовенерологов считают, что макияж не следует использовать при вульгарных угрях [25]. С одной стороны, декоративная косметика, даже не содержащая комедоногенных и аллергических компонентов, может удлинить сроки терапии акне, но с другой стороны, говоря о вульгарных угрях, нельзя не учитывать, что это заболевание, которое значительно влияет на качество жизни пациентов [26].
МИФ 6. Акне надо лечить антибиотиками
На протяжении более 40 лет антибиотикотерапия, направленная против Cutibacterium acnes как основного звена патогенеза вульгарных угрей, была основой лечения акне умеренной степени тяжести. Однако на сегодняшний день резистентность к противомикробным препаратам признана глобальной проблемой, связанной с повышением частоты применения антибиотиков в течение последних 50 лет [31].
Cutibacterium acnes играет одну из ключевых ролей в патогенезе акне и является возбудителем, связанным с высоким уровнем резистентности к противомикробным препаратам при лечении вульгарных угрей [32]. Широкое местное применение эритромицина и клиндамицина привело к значительному распространению штаммов С. acnes с перекрестной резистентностью [33]. Происходит либо подавление нерезистентных штаммов С. acnes, либо замедление их роста, в то время как резистентные штаммы С. acnes продолжают свою жизнедеятельность [34]. У одного и того же пациента часть фолликулов может быть колонизирована устойчивыми к антибиотикам штаммами, а другая часть - чувствительными. Резистентность к противомикробным препаратам может снижать ответ на лечение, приводить к его отсутствию или рецидиву акне, в то же время длительное применение антибиотиков обусловливает появление вторичной грамотрицательной инфекции и развитие осложнений [35]. Согласно российским и европейским клиническим рекомендациям, монотерапия антибактериальными препаратами при акне не рекомендуется [36, 37].
МИФ 7. Аутоэкстракция акне способствует ускорению выздоровления
Самоповреждение (выдавливание, ковыряние) воспалительных элементов при акне описывается термином «экскориированные акне». Чаще всего экскориации наблюдаются у молодых девушек и имеют две основные причины [38]. Первая, более распространенная - это убеждение, что аутоэкстракция поможет скорейшему избавлению или предотвратит образование пустулы из открытого комедона. В этом случае важно объяснить пациенту, что самоповреждение приводит к разрыву фолликула, неполной эвакуации гноя, формированию глубоких абсцедирующих очагов, разрешение которых будет происходить рубцеванием. Во втором же случае экскориации могут быть симптомами дисморфофобического, обсессивно-компульсивного или тревожного расстройств, пограничного и нарцис-сического расстройства личности и проявляются в навязчивом желании избавиться от воспалительного элемента [39]. Данное состояние отличается от невротических экскориаций (невротических акне) тем, что пациенты осуществляют аутодеструкцию действительно существующих высыпаний [38]. Решение данной проблемы сопряжено с большими трудностями, поскольку находится на стыке дерматовенерологии, психологии и психиатрии. Назначение эффективной терапии позволяет уменьшить количество воспалительных элементов, тем самым убирая субстрат для травматизации [40].
МИФ 8. Чем качественнее и агрессивнее очищение - тем лучше
Представление о правильном очищении у пациентов с акне формируется из общего представления о этиологии заболевания. Около 29% пациентов уверены, что вульгарные угри являются следствием недостаточной гигиены, 18% предполагают, что данное заболевание имеет инфекционные причины, а 61% считают, что что загрязнение провоцирует обострения акне [21, 41]. Этими убеждениями и объясняется желание пациентов наиболее радикальным способом очистить кожу. К назначенной топической или системной терапии активно добавляются многочисленные пилинги, маски, протирание кожи спиртом, умывание с использованием мыла, что приводит к нарушению кожного барьера, вторичной колонизации бактериальной микрофлорой и ирритантному дерматиту [41]. В результате данных манипуляций пациент разочаровывается в терапии акне, что в дальнейшем снижает приверженность к лечению.
Выходом в данной ситуации служит оригинальный препарат Скинорен (гель и крем), действующим веществом которого является азелаиновая кислота - алифатическая дикарбоксиловая кислота естественного происхождения. Азелаиновая кислота оказывает противовоспалительное, противомикробное, кератолитическое, себостатическое, отбеливающее и антиоксидантное действие, тем самым воздействуя на основные звенья патогенеза акне и постакне [42].
Таким образом, препарат Скинорен эффективен, прост и удобен в применении, а также обладает высоким профилем безопасности, что позволяет назначать данное лекарство более широкому кругу пациентов с акне и сохранить комплаенс при длительной терапии данного заболевания.
Литература

В медико-санитарную часть главного управления МВД обратился 27-летний пациент в подавленном состоянии с жалобами на болезненные высыпания на коже туловища и рук.
Жалобы
Сыпь появилась около месяца назад, периодически болела и спровоцировала подавленное депрессивное состояние.
Анамнез
В мае 2021 года находился в стационаре по поводу коронавирусной инфекции среднетяжёлой формы. Лечился с помощью стероидов и антибактериальной терапии, после чего на туловище и руках появились красные папулы. Мужчина решил, что это аллергия, и не стал обращаться к врачу, но после самолечения сыпи появились гнойничковые высыпания.
Жилищно-бытовые условия удовлетворительные. Наследственность не отягощена. С 13 до 19 лет перенёс угревую болезнь лёгкой степени. Симптомов постакне не было.
Обследование
Осмотр выявил воспалительные папулы полушаровидной формы 2–4 мм в диаметре и красные папуло-пустулы на туловище и руках. Комедонов не было.
Результаты общего анализа крови были в пределах нормы. Биохимический анализ крови показал увеличение печёночных проб в два раза.
Фиброгастродуоденоскопия выявила эррозивный гастрит, а УЗИ органов брюшной полости — холецистопанкреатит.
Диагноз
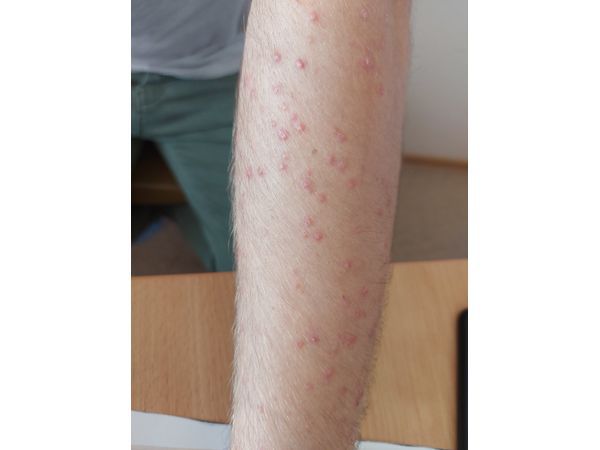
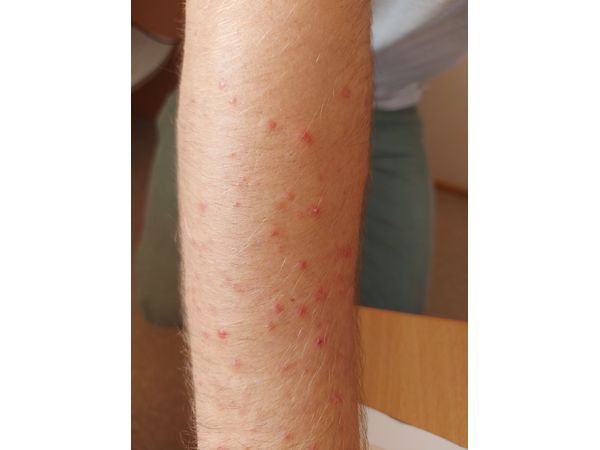
Лечение
- аутогемотерапию с Кальцием глюконатом в течение 10 дней;
- гель Клензит-С на ночь в течение одного месяца;
- фотозащитный крем с фактором защиты более 50 в течение одного месяца.
На фоне лечения высыпания постепенно осели, побледнели и исчезли. Боль прошла, осталась только поствоспалительная пигментация.
После пройденного курса лечения мужчине рассказали, как стоит ухаживать за кожей, и дополнительно назначили крем Скинорен два раза в день: утром и вечером в течение трёх месяцев.
Психоэмоциональное состояние пациента также улучшилось. Он вернулся к обычной жизни и снова начал заниматься любимым видом спорта.
Заключение
Рассматривая данный клинический случай акне у мужчины, можно сделать вывод, что при первых симптомах необходимо идти в больницу, а не заниматься самолечением. Врач, в свою очередь, должен учитывать тяжёлую эпидемиологическую обстановку на фоне коронавирусной инфекции и как можно тщательнее собирать анамнез, чтобы назначить правильное лечение.
Также случай говорит об эффективности комбинированного крема Клезит С при воспалительных образованиях. Благодаря тому, что в нём содержатся сразу два активных вещества (адапален и клиндамицин), он более удобен в использовании, чем два отдельных препарата.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
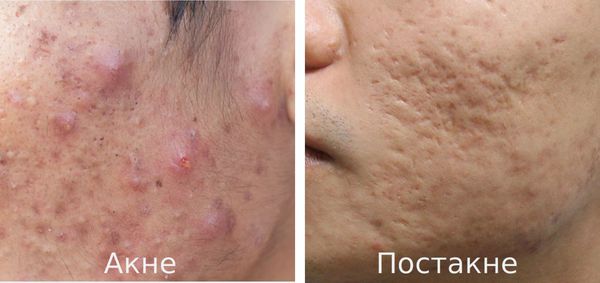
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
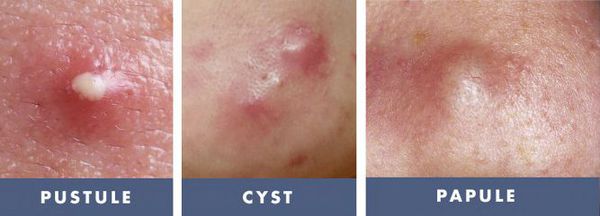
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
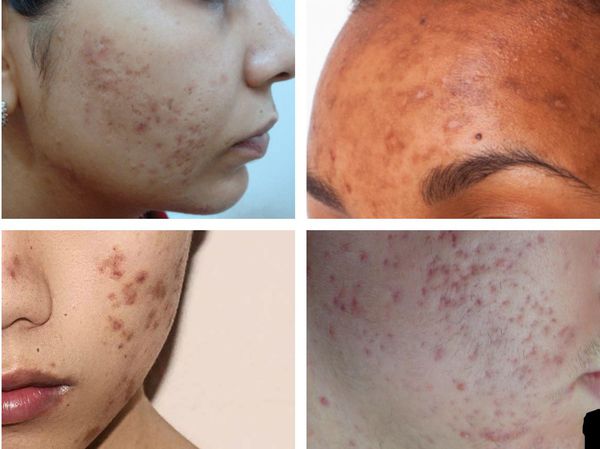
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
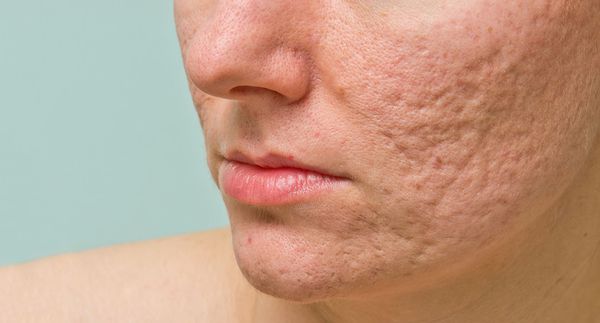
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
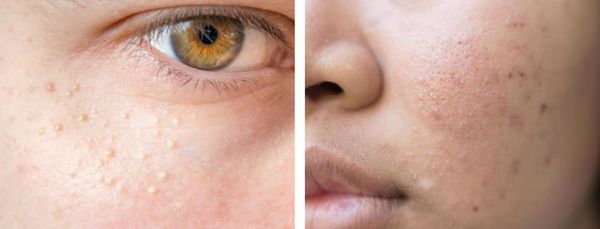
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
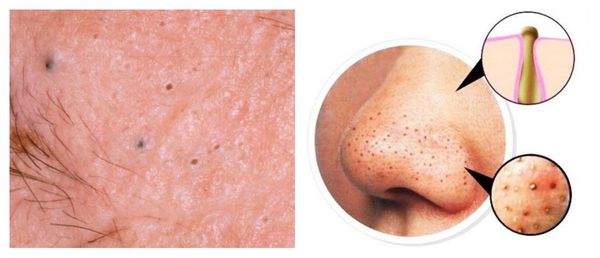
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
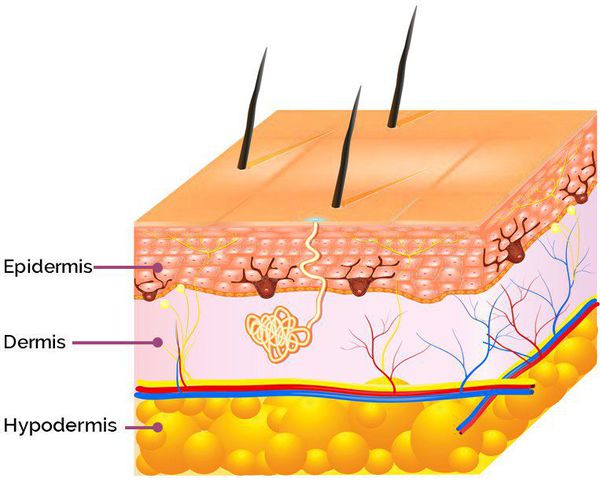
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
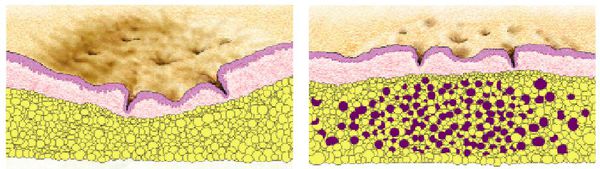
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
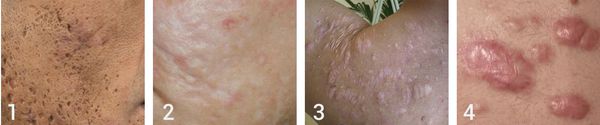
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
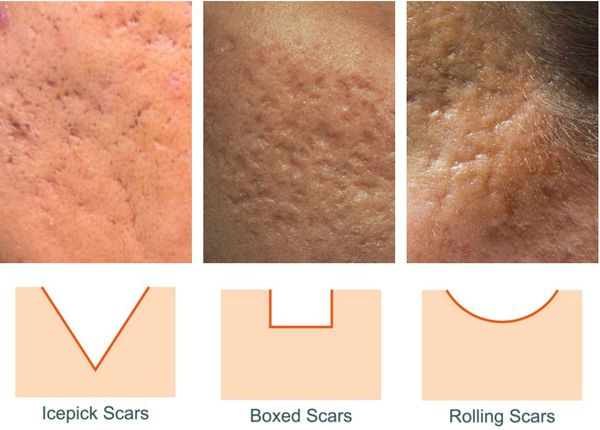
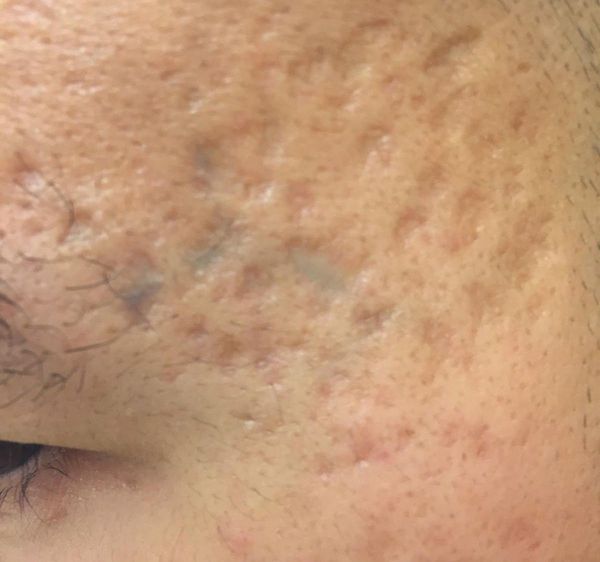
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
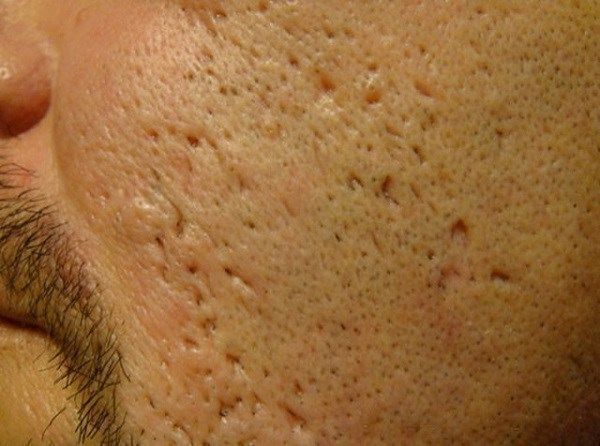
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
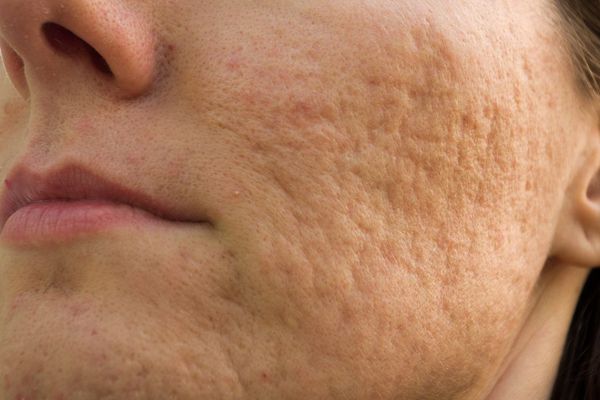
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
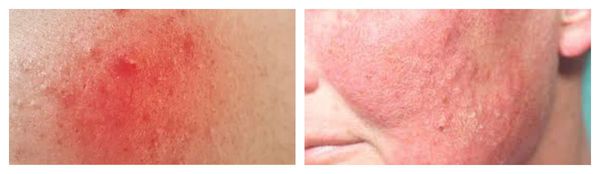
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
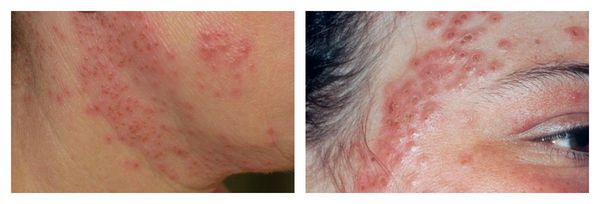
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Врачу любого профиля приходится время от времени диагностировать и лечить угревую сыпь. Угри, или акне (acne), — хроническое воспалительное заболевание сальных желез, возникающее в результате их закупорки и повышенной продукции кожного сала (себореи).
Врачу любого профиля приходится время от времени диагностировать и лечить угревую сыпь. Угри, или акне (acne), — хроническое воспалительное заболевание сальных желез, возникающее в результате их закупорки и повышенной продукции кожного сала (себореи). Известно, что себорея и угри довольно широко распространены: 60–80% лиц в возрасте от 12 до 24 лет страдают этим заболеванием в той или иной форме [2].
Современные подходы к лечению акне включают назначение различных системных и наружных препаратов, влияющих на хорошо изученные к настоящему времени звенья патогенеза: гиперплазию и гиперсекрецию кожного сала, фолликулярный гиперкератоз, размножение Propionibacterium acnes и других микроорганизмов, воспаление в дерме [1, 2, 4, 5, 6]. Выбор методов лечения угревой болезни должен основываться на адекватной клинической оценке степени тяжести угревой болезни, а также типе высыпаний на коже. Следует всегда учитывать состояние эндокринного фона, сопутствующие заболевания и состояния. Вот почему для ведения пациентов с угревой болезнью дерматологи нередко прибегают к помощи других специалистов — гинекологов, эндокринологов, урологов, терапевтов и др. В последнее время при выборе методов лечения больного с угрями все большая роль отводится его психосоциальному статусу. Известно, что угри могут оказывать на пациента значительное психологическое воздействие, вызывая тревогу, депрессию, социальную дезадаптацию, межличностные и производственные трудности [2, 3, 6]. Проблема внешней непривлекательности порождает дисморфофобию — расстройство невротического уровня, проявляющееся боязнью мнимого внешнего уродства. Это расстройство очень характерно для пубертатного возраста и сопровождается большим количеством жалоб, стремлением изменить свою внешность, скорректировать мнимый физический недостаток [4]. При этом характер жалоб и их эмоциональная окраска не всегда зависят от выраженности клинических проявлений. Например, многие находившиеся под нашим наблюдением пациенты с легким течением заболевания были значительно сильнее обеспокоены своим недугом, чем больные с более тяжелыми формами. И наоборот, пациенты с тяжелым течением акне были более сдержаны в описании своих жалоб [3]. В ряде случаев у больных диагностируют и дисморфоманию — убежденность в наличии физического недостатка или уродства. Это бредовое расстройство, для которого характерны идеи отношения и сниженный фон настроения, а также активное, назойливое обращение к специалистам для коррекции физического недостатка [2, 4]. В таких ситуациях существенную помощь в лечении могут оказать психоневрологи. Вместе с тем, проиллюстрированные особенности эмоционального и психического статуса пациентов с акне диктуют назревшую необходимость активного применения современных и эффективных препаратов. Специалисты хорошо знают, что в случае удачного лечения данного дерматоза существенно меняется эмоциональный фон и поведение пациентов [3, 6].
Что касается определения степени тяжести акне, то здесь единой классификации не существует. Однако большинство исследователей выделяют три степени тяжести заболевания — легкую, среднюю и тяжелую. Легкая степень угревой болезни диагностируется при наличии главным образом закрытых и открытых комедонов, практически без признаков воспаления. При акне легкой степени возможно наличие менее 10 папулопустулезных элементов на коже лица. При средней степени тяжести на лице отмечается более 10, но менее 40 папулопустулезных элементов. Тяжелая форма характеризуется наличием более 40 папулопустулезных элементов, а также абсцедирующими, флегмонозными (узловато-кистозными) или конглобатными угрями. Легкая степень требует назначения только наружной терапии. Пациенты, страдающие среднетяжелой или тяжелой формой акне, должны получать как наружное, так и общее лечение [1, 2, 5, 6].
При акне легкой степени назначают одно из современных наружных средств. Средства, широко использующиеся в настоящее время, относятся к уже хорошо известным врачам группам препаратов: топические ретиноиды, бензоил пероксид, азелаиновая кислота и наружные антибактериальные средства. При среднетяжелых и тяжелых формах помимо перечисленных препаратов используют системные антибиотики (тетрациклины, эритромицин), у лиц женского пола — антиандрогены (ципротерона ацетат, диеногест), а также системные ретиноиды (изотретиноин) [1, 2, 5, 6]. Таким образом, современные средства для наружной терапии показаны при любой степени тяжести акне. Однако до недавнего времени они широко не применялись из-за большого числа побочных действий и/или низкой эффективности при тяжелых и среднетяжелых формах заболевания. Кроме того, монотерапия топическими антибактериальными средствами (эритромицин, клиндамицин и др.) чрезмерно длительными курсами породила еще одну серьезную проблему — нечувствительность возбудителя (Р.аcnes) к проводимой терапии [2, 6].
Совсем недавно в распоряжении специалистов появились два новых наружных препарата, которые по достоинству заняли лидирующие позиции в лечении акне во многих дерматологических школах Западной Европы и Америки. Это ретиноид нового поколения — адапален (дифферин) и бензоил пероксид (базирон АС). Дифферин выпускается в форме геля и крема 0,1%, базирон АС — в форме геля 2,5%, 5% и 10%.
Внедрение в практику топических и системных ретиноидов при лечении акне уже много лет назад совершило переворот в представлениях об эффекте терапии при этом заболевании. Ранее для наружной терапии использовали синтетический аналог витамина А — третиноин, который обладал высоким комедолитическим действием и нормализовал кератинизацию эпителия волосяного фолликула, делая тем самым менее вероятным развитие в нем воспаления, а также вызывал некоторое уменьшение продукции кожного сала. Современный ретиноид адапален (дифферин) имеет ряд новых свойств и преимуществ перед ретиноидами старого поколения. Во-первых, адапален — это вещество, которое представляет собой не только новый биохимический класс ретиноидов, но и препарат, обладающий доказанными более выраженными противовоспалительными свойствами. Во-вторых, благодаря селективному связыванию с особыми ядерными RAR-g-рецепторами клеток поверхностных слоев эпителия, адапален способен наиболее эффективно регулировать процессы терминальной дифференцировки кератиноцитов, нормализовать процессы отшелушивания роговых чешуек и, следовательно, воздействовать на гиперкератоз в области устья волосяного фолликула. Следствием этого являются удаление участков фолликулярного гиперкератоза (кератолитический эффект) и предотвращение образования новых микрокомедонов (комедолитический эффект) [7]. В-третьих, хорошая переносимость, низкое раздражающее действие и эффективная доставка в кожу дифферина обеспечиваются благодаря оригинальной основе препарата в форме гидрогеля и уникальной равномерной дисперсии микрокристаллов адапалена в этом гидрогеле. Многолетний опыт использования дифферина у нас на кафедре показал, что он может назначаться как наиболее эффективный препарат при лечении акне любой степени тяжести для проведения основного курса и поддерживающего лечения. Дифферин рекомендуют и в качестве монотерапии (при легких формах), и в комбинации с топическими или системными антибиотиками, антиандрогенами. Препарат также незаменим на этапе перевода пациента с системной терапии (системные антибиотики, системные ретиноиды, антиандрогены) на наружную терапию.
Предварительные результаты использования данного препарата на кафедре дерматовенерологии с клиникой СПбГМУ им. акад. И. П. Павлова указывают на то, что базирон АС показан в качестве монотерапии при легкой степени угревой болезни, сопровождающейся появлением комедонов и воспалительных элементов. Его следует обязательно назначать при неэффективности топических антибиотиков вследствие развития нечувствительных штаммов микроорганизмов. Известно, что сочетанное назначение бензиол пероксида и антибактериальных средств существенно снижает риск появления таких резистентных штаммов [2, 5, 6]. Базирон АС может рекомендоваться также в качестве «вводной» и поддерживающей терапии до и после применения дифферина.
Важно подчеркнуть, что все современные наружные препараты для лечения акне должны назначаться на длительный срок. По нашим наблюдениям, стойкий позитивный эффект при использовании адапалена (дифферина) и бензоил пероксида (базирона АС) возможен лишь при постоянном применении в течение четырех—шести месяцев. Это обусловлено тем, что подобные препараты должны подействовать на кожу в течение нескольких сроков обновления эпителиального пласта. Известно, что средняя продолжительность обновления эпителия кожи составляет 28 дней. Следует также всегда помнить о необходимости эффективной фотопротекции при назначении препаратов с кератолитическим эффектом в летнее время и об использовании современных некомедогенных средств для бережного очищения и увлажнения кожи. Пациентов необходимо предостерегать от втирания препаратов, использования их в чрезмерных количествах, применения спиртовых растворов и других средств с подсушивающим действием. Именно эти меры помогут избежать раздражающего действия и добиться оптимальной продолжительности курса и максимального косметического эффекта.
В заключение хотелось бы предостеречь докторов различных специальностей от широкого использования ранее популярных методик лечения акне, базировавшихся на устаревших представлениях о патогенезе данного заболевания. В настоящее время показана сомнительная эффективность строгой диеты, энтеросорбентов и аутогемотерапии у больных с акне. Не рекомендуется также при среднетяжелых и тяжелых формах назначать активное ультрафиолетовое облучение из-за доказанного комедогенного действия и снижения местной иммунной защиты на фоне острой и хронической экспозиции УФО. Не показаны антибиотики пенициллинового, цефалоспоринового и других рядов, которые неактивны в отношении P.acnes. Широкое хирургическое вскрытие кистозных полостей противопоказано, поскольку оно приводит к формированию стойких рубцов. Наконец, противопоказаны при лечении акне наружные глюкокортикостероиды [2, 6]. В настоящее время наиболее оптимально как можно более раннее назначение современных наружных и/или системных препаратов [1, 2, 5].
Таким образом, детальное изучение патогенеза акне и появление новых современных средств для лечения этого заболевания изменили ранее существовавшие представления о нем. Появление новых активных препаратов позволяет существенно улучшить качество жизни больных с угревой болезнью.
Литература
Е. Р. Аравийская, доктор медицинских наук, профессор СПбГМУ ГМУ им. акад. И. П. Павлова, Санкт-Петербург
Важная роль отводится средствам дермокосметики, предназначенным для лечения и ухода за кожей с угревой сыпью. Как показывает практика, необходимость назначения данных препаратов чаще возникает у пациентов с легкой и средней степенью тяжести угревой болезни. Одно из лидирующих мест занимает линия препаратов для наружной терапии «Керакнил» («Пьер Фарб дермокосметик»), которая включает: 4-5-процентный очищающий гель без мыла с полигидроксикислотами (гликолиевая кислота и салицилат цинка), крем, нормализующий выработку кожного сала и гиперкератинизацию, и маска-эксфолиант. Все средства этой линии ограничивают рост возбудителя (Р. аcnes), обладают увлажняющим и противовоспалительным действием.

Врач гинеколог-эндокринолог. Стаж 23+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 27.05.2020
- Reading time: 2 минут чтения
В среднем женщины вступают в менопаузу в возрасте 51 года, это означает, что большинство из них живут в постменопаузальном периоде около 30 лет.
Почему в период менопаузы возникает угревая сыпь
Изменения кожи во время менопаузы могут быть неожиданными и неприятными.
Гормональная перестройка, стресс, генетика – вот несколько возможных причин появления угревой сыпи в период менопаузы. Как правило, виновен круг причин, которые действуют в совокупности.
В большинстве случаев акне вызвано гормональным дисбалансом, при котором либо организм вырабатывает слишком много андрогенов (мужских половых гормонов), либо развивается повышенная чувствительность к нормальным уровням андрогенов на уровне рецепторов кожи. У некоторых женщин меняется голос, который становится более грубым, появляются волосы на лице (гирсутизм), а волосы на голове редеют и выпадают (андрогенная алопеция).
Изменение гормонального фона женщины средних лет вызывают не только андрогены, но и падение уровня эстрогенов. Эстроген – это мощный гормон. Он стимулирует развитие всех органов репродуктивной системы девушки в период полового созревания. Затем обеспечивает своевременные регулярные ежемесячные кровотечения, защищает от атеросклероза, помогает сохранить кости сильными. Именно эстроген стимулирует образование коллагена и регулирует работу сальных желез.
Падение содержания эстрогенов приводит к тому, что организм испытывает относительное усиление действия «мужских» гормонов, в первую очередь одного из самых сильных андрогенов – тестостерона. Когда уровень тестостерона повышается, сальные железы стимулируются, вырабатывая избыток кожного сала – маслянистого вещества, которое может блокировать поры.
Эта проблема еще более усугубляется замедленной регенерацией клеток в старой коже. По мере накопления избыточных клеток кожи они блокируют поры, уже забитые кожным салом, что приводит к воспалению и инфекции. Иммунный ответ организма вызывает накопление лейкоцитов в зараженной области, в результате чего появляются пятна или угри.
Лечение угревой сыпи у женщин в период менопаузы: самостоятельный уход за кожей
В домашних условиях и без рецепта варианты лечения акне у женщин включают:
- Ежедневное очищение . Мойте лицо два раза в день с помощью мягкого, моющего средства, которое не сушит кожу, а затем нанесите легкое увлажняющее средство – крем или гель. Иногда можно использовать средства, содержащие салициловую кислоту, это помогает лучше очистить поры.
- Мягкий подход к коже. Не применяйте жесткие скрабы и энергичную чистку. Эти способы очищения определенно не подходят для зрелой кожи, которая таким способом может быть легко раздражена или повреждена. Не выдавливайте угри, поскольку кожа, которая становится более хрупкой в период менопаузы, может более легко травмироваться.
- Защита от солнца. Избегайте загара и наносите солнцезащитный крем на лицо, когда проводите время на свежем воздухе.
- Смена косметики . Замените старую косметику, особенно если она на масляной основе, поскольку она усиливает жирность кожи и может усугубить развитие угревой сыпи. Ищите косметику на водной или минеральной основе, и будьте особенно осторожны в ее применении – по возможности не наносите яркий макияж и тщательно удаляйте его перед сном.
Лекарственные средства для лечения угревой сыпи
Варианты лечения акне у женщин в период менопаузы включают: антибактериальные наружные средства, витаминно-минеральные препараты для приема внутрь, ЗГТ.
Наружные средства для лечения угревой сыпи
Дерматологи часто рекомендуют безрецептурные местные препараты, такие как гель Базирон АС (бензоила пероксид 2,5 и 5%) и Эффезел (бензоила пероксид+адапален), которые оказывают кератолитическое и противомикробное действие.
Назначается также местный антимикробный гель, содержащий антибиотик эритромицин (бензамицин), для борьбы с вызывающими прыщи бактериями. Например, Акнемикс, который обладает антибактериальным действием и способствует очищению сальных желез.
Ретиноиды, производные витамина А, считаются еще одним эффективным классом местных препаратов, назначаемых для лечения угрей или небольших пятен. Например, Адаклин, содержащий метаболит ретиноида адапален, обладает противовоспалительным действием и растворяет комедоны. Используются также комбинированные средства – Клензит С (адапален+клиндамицин).
Ретиноиды повышает чувствительность кожи к солнечному свету, поэтому необходимо ежедневное применение солнцезащитного крема при использовании этих продуктов.
Препараты для лечения акне для приема внутрь
В дополнение к местному лечению дерматологи могут также назначать таблетированные препараты, такие как антибиотики, низкодозированный изотретиноин (лекарство для лечения угрей, широко известное под торговой маркой Роаккутан или Акнекутан) или спиронолактон, антиандрогенный диуретик.
Но стоит понимать, что антибиотики лишь временно устраняют акне, так как проблема, вызывающая угри, остается. Поэтому при появлении угревой сыпи в менопаузе нужно обратиться к гинекологу-эндокринологу.

Лечение угревой сыпи
Заместительная гормональная терапия (ЗГТ)
Наиболее эффективным методом лечения акне у взрослых обычно является та или иная форма гормональной терапии. Для женщин в период менопаузы это означает назначение ЗГТ гинекологом или эндокринологом.
Женщины, которые принимают препараты в рамках заместительной гормональной терапии, отмечают не только исчезновение угрей, но и улучшение цвета лица. Дополнительный эстроген, обеспечиваемый при приеме гормонов, помогает коже сохранять упругость и мягкость, а также предотвращает появление пятен и угревой сыпи.
Важно знать, что гормональные препараты не применяются только для лечения дерматологических проблем. ЗГТ обычно назначается гинекологами для устранения всех симптомов менопаузы, и при отсутствии противопоказаний успешно с ними справляется.
Читайте также:

