Рубец при проблемах с жкт
Обновлено: 25.04.2024
Язвенная болезнь — это хроническое заболевание, протекающее с чередованием периодов обострения и ремиссии, основным признаком которого является образование дефекта (язвы) в стенке желудка и/или двенадцатиперстной кишки.
Язва — это имеющий четкую границу дефект слизистой оболочки. Поверхностная язва называется эрозией. Язвенную болезнь выявляют у 5–10% взрослого населения.
В зависимости от локализации язвы разделяют на желудочные и дуоденальные (duodenum — двенадцатиперстная кишка).
Соотношение язв желудка и двенадцатиперстной кишки примерно равняется 1: 4. У лиц молодого возраста отмечается меньшая частота желудочных язв по сравнению с дуоденальными (1: 13). И наоборот, у больных среднего и пожилого возраста увеличивается частота язв желудочной локализации.
Наряду с язвенной болезнью как самостоятельным заболеванием в настоящее время принято выделять вторичные симптоматические язвы желудка и двенадцатиперстной кишки, возникающие под воздействием стресса, нарушений кровообращения, приема жаропонижающих, обезболивающих средств (ацетилсалициловая кислота, индометацин, диклофенак, ибупрофен) и других.
В зависимости от причины выделяют:
- стрессовые язвы (например, при инфаркте миокарда, распространенных ожогах, после нейрохирургических операций );
- медикаментозные язвы (прием нестероидных противовоспалительных средств, гормонов и других медикаментозных средств);
- эндокринные язвы (при синдроме Золлингера — Эллисона, гиперпаратиреозе);
- язвы при некоторых заболеваниях внутренних органов (болезни Крона, атеросклерозе ветвей брюшной аорты и др.).
Причины возникновения язвенной болезни
Одной из основных причин развития язвенной болезни на данный момент считают инфекцию, вызываемую микроорганизмом Helicobacter pylori (H.pylori) . Однако следует отметить, что H.pylori инфекцией инфицировано приблизительно более половины населения земного шара и у многих людей данная инфекция протекает бессимптомно, у части инфицированных развивается хронический гастрит, атрофический гастрит, рак желудка. Воздействие Helicobacter pylori на слизистую оболочку желудка может зависеть от состояния иммунной системы макроорганизма, развитие язвенной болезни зависит от наличия сопутствующих факторов.
Факторы, способствующие развитию язвенной болезни (факторы риска)
- фактор (стрессы).
- Курение (также курение ухудшает заживление язв и повышает вероятность их повторного развития — рецидивов, степень риска при курении табака зависит от количества выкуриваемых в день сигарет).
- Наследственность.
- Нарушение режима и характера питания.
- Злоупотребление алкоголем.
Для возникновения язвенной болезни, как правило, необходимо не изолированное действие одного из перечисленных факторов, а их комбинация. С современной точки зрения развитие язвенной болезни представляется как результат нарушения равновесия между факторами «агрессии» и факторами «защиты» слизистой оболочки желудка и двенадцатиперстной кишки. Факторы агрессии (кислота, дискинезия, Helicobacter pylori и др.) преобладают над защитными (мукопротеины и бикарбонаты слизи, механизмы регуляции выработки желудочного сока и др.).
Эндоскопические стадии язвенной болезни
- открытая язва,
- рубцующаяся язва,
- стадии красного рубца, белого рубца.
Размеры язвы
- небольшая (менее 0,5 см);
- средняя (0,5–1 см);
- крупная (1,1–3 см);
- гигантская (более 3 см).
Клиническая картина язвенной болезни
Наиболее постоянным и важным симптомом язвенной болезни является боль. Боли при язвенной болезни имеют четко выраженную ритмичность (время возникновения и связь с приемом пищи), и сезонность обострений.
По времени возникновения и связи их с приемом пищи различают боли ранние и поздние, ночные и «голодные». Ранние боли возникают спустя 0,5–1 ч после приема пищи, длятся 1,5–2 ч и уменьшаются по мере эвакуации желудочного содержимого. Такие боли более характерны для язвенной болезни желудка в верхнем его отделе.
Поздние боли появляются через 1,5–2 ч после приема пищи, ночные — ночью, а «голодные» — через несколько часов после еды и прекращаются после приема пищи. Поздние, ночные и «голодные» боли более характерны для локализации язвы в антральном отделе желудка или язвенной болезни двенадцатиперстной кишки.
Характер и интенсивность болей могут различаться (тупые, ноющие, жгучие, режущие, схваткообразные). Локализация болей при язвенной болезни различна и зависит от расположения язвы: при язве на малой кривизне желудка боли чаще возникают в подложечной области, при дуоденальных язвах — в подложечной области справа от срединной линии. При язвах кардиального отдела желудка боль может быть за грудиной или в области сердца, в этом случае важно дифференцировать язвенную болезнь со стенокардией или инфарктом миокарда. Боль часто происходит после приема антацидов, молока, пищи и даже после рвоты.
Кроме болевого синдрома в типичную клиническую картину язвенной болезни входят различные диспептические симптомы.
Изжога — один из ранних и частых симптомов, характерных для язвенной болезни. Изжога может возникать в те же сроки после приема пищи, что и боли. Она нередко предшествует появлению боли, а в последующем часто сочетается с болевым синдромом. Эти два симптома имеют тесную взаимосвязь, и некоторые больные с трудом их различают. В более поздние сроки заболевания изжога может исчезнуть. Но иногда она может быть единственным субъективным проявлением язвенной болезни.
Отрыжка — довольно частый, но не специфический симптом язвенной болезни. Наиболее характерна отрыжка кислым. Появление отрыжки связано с нарушением эвакуации содержимого желудка вследствие длительного спазма и выраженного воспалительного отека привратника или луковицы двенадцатиперстной кишки. Следует также помнить, что отрыжка характерна при диафрагмальной грыже.
Тошнота и рвота — это диспептические симптомы, характерные для обострения язвенной болезни. Тошнота часто сочетается с рвотой, хотя рвота может возникать и без предшествующей тошноты.
Рвота у больных язвенной болезнью часто отличается некоторыми специфическими особенностями: , она возникает на высоте болей, являясь как бы кульминацией боли; , она приносит значительное облегчение. Рвотные массы, как правило, имеют кислую реакцию с примесью недавно съеденной пищи. Рвота может наблюдаться и натощак.
Аппетит при язвенной болезни обычно сохранен или даже повышен (так называемое болезненное чувство голода). Снижение аппетита возможно при выраженном болезненном синдроме, может возникать страх перед приемом пищи возможности возникновения или усиления боли. Снижение аппетита и страх перед едой могут привести к значительному похудению больного.
Запоры наблюдаются у половины больных язвенной болезнью, особенно в период обострения. Запоры при язвенной болезни обусловлены рядом причин: спастическим сокращением толстой кишки, щадящей диетой, бедной грубоволокнистой клетчаткой и отсутствием вследствие этого стимуляции кишечника, ограничением физической активности, применением антацидов (альмагель и др.).
Симптомы зависят от расположения язвы и возраста пациента. В некоторых случаях боли могут отсутствовать (безболевые язвы). В этих случаях язвы обнаруживают, когда развиваются осложнения (язвенное кровотечение, перфорация язвы — прорыв стенки язвы в брюшную полость, пенетрация язвы).
Только около половины людей с дуоденальными язвами (язвы двенадцатиперстной кишки) имеют типичные симптомы. У детей, пожилых людей, пациентов, принимающих некоторые лекарства, симптомы могут быть нетипичными или вообще отсутствовать.
Осложнения язвенной болезни
Иногда при язвенной болезни развиваются угрожающие жизни осложнения: пенетрация, перфорация (прободение), кровотечение и сужение (стеноз) пилородуоденального отдела желудка.
Язвы часто осложняются кровотечением, даже если они не вызывали болей. Симптомами язвенного кровотечения могут быть рвота кровью или массой частично переваренной крови, которая напоминает кофейную гущу, и появление черного дегтеобразного кала. При очень интенсивном кровотечении в стуле может появляться алая кровь. Кровотечение может сопровождаться слабостью, головокружением, потерей сознания. Пациента необходимо срочно госпитализировать.
Язвы двенадцатиперстной кишки и желудка могут повреждать стенку этих органов насквозь, образуя отверстие, ведущее в брюшную полость. Возникает боль — внезапная, интенсивная и постоянная. Она быстро распространяется по всему животу. Иногда человек чувствует боль, которая усиливается при глубоком дыхании. Симптомы менее интенсивны в пожилом возрасте, а также у людей, принимающих кортикостероиды или у очень тяжело больных. Повышение температуры тела указывает на развитие инфекции в брюшной полости. При не оказании медицинской помощи развивается шок (резкое падение артериального давления). При перфорации (прободении) язвы требуется операция.
Язва может разрушить всю мышечную стенку желудка или двенадцатиперстной кишки и проникнуть в смежный орган, например печень или поджелудочную железу. Это осложнение называется — пенетрация язвы.
Отек воспаленных тканей вокруг язвы или рубец после предыдущих обострений болезни могут сузить выход из желудка (пилородуоденальный отдел) или просвет двенадцатиперстной кишки. При таком виде непроходимости часто возникает неоднократная рвота, выделяются большие объемы пищи, съеденной за многие часы до этого. Отмечается чувство переполнения желудка после еды, вздутие живота и отсутствие аппетита — наиболее частые симптомы нарушения проходимости. Со временем частая рвота ведет к потере веса, обезвоживанию и нарушению равновесия минеральных веществ в организме. Лечение язвы в большинстве случаев уменьшает непроходимость, но тяжелые нарушения проходимости могут потребовать эндоскопического или хирургического вмешательства.
Лечение язвенной болезни желудка и двенадцатиперстной кишки должно проходить только под контролем лечащего врача. Дело в том, что самостоятельный приём различных антацидов и других средств, снижающих кислотность желудочного сока, может облегчить симптомы заболевания, но данное улучшение состояния будет лишь кратковременным. Только адекватное лечение, назначенное врачом-гастроэнтерологом, может привести к полному заживлению язв.
Диагностика язвенной болезни
Врач может заподозрить наличие язв в желудке или двенадцатиперстной кишке при наличии характерных жалоб пациента. После осмотра и расспроса больного врач назначит ряд исследований для подтверждения или исключения диагноза язвенной болезни.
Эндоскопическое исследование желудка и двенадцатиперстной кишки — ФЭГДС (фиброэзофагогастродуоденоскопия). При данном исследовании врач вводит тонкий, гибкий инструмент (оптоволоконную трубку — эндоскоп) с источником света и микрокамерой на конце в пищевод и далее в желудок и двенадцатиперстную кишку (12пк) пациента.
Исследование проводят с целью осмотра внутренней поверхности органов тракта (для обнаружения язв и определения их локализации, а также для исключения осложнений: кровотечение, перфорация, пенетрация, стеноз), в ходе исследования врач может взять образцы ткани (биоптаты) из желудка.
Полученные биоптаты исследуют в лабораторных условиях для исключения злокачественного заболевания (при язвенной болезни желудка), обнаружения Helciobacter pylori, уточнения вида гастрита. С помощью эндоскопа часто можно также остановить кровотечение из язвы (прижигание язвенного дефекта).
Рентгенологическое исследование. Обзорный снимок органов брюшной полости производят при подозрении на наличие перфорации язвы (прободение стенки желудка или двенадцатиперстной кишки), при этом в брюшной полости определяется скопление свободного газа (воздуха), поступающего из тракта.
При подозрении на опухоль, стеноз привратника или 12 пк проводят рентгенографическое исследование желудка и двенадцатиперстной кишки после приёма бариевой взвеси.
Исследования для выявления H.pylori инфекции. На настоящий момент существует множество методов диагностики H.pylori инфекции, в том числе уреазный дыхательный тест, определение антител в крови, ПЦР диагностика на наличие H.pylori в кале, биопсия слизистой желудка на наличие H.pylori.
Исследование крови. Общий анализ крови не позволяет обнаружить язву, но может выявить анемию, являющуюся следствием язвенного кровотечения, или повышенное количество лейкоцитов, как признак осложнений.
Лечение язвенной болезни
Лечение язвенной болезни преследует 2 основные задачи:
- Уничтожение (эрадикация) Helicobacter pylori;
- Снижение уровня кислотности желудочного сока, что ведёт к уменьшению боли и заживлению язв.
Для осуществления поставленных задач в лечении используют ряд препаратов различного механизма действия:
- Ингибиторы протонной помпы (омепразол, эзомепразол, пантопразол, лансопразол и их аналоги).
- Блокаторы H2 гистаминовых рецепторов (ранитидин, фамотидин и др.) — последнее время используются реже в связи с большей эффективностью ингибиторов протонной помпы.
- Антациды (альмагель, гастал, маалокс, фосфалюгель и др.) — действуют быстро, но кратковременно.
- Препараты, защищающие слизистую оболочку желудка и двенадцатиперстной кишки (цитопротективные препараты)- , вентер.
- Антибактериальные средства (лечение H.pylori).
- Диета.
Пищу следует принимать часто (5–6 раз в день) мелкими порциями. При обострении язвенной болезни необходимо исключить вещества, являющиеся сильными возбудителями желудочной секреции:
- алкоголь,
- блюда с экстрактивными веществами (мясные, рыбные, грибные, овощные бульоны),
- черный хлеб,
- жирные и жареные блюда,
- соленья,
- копчености,
- кофе,
- крепкий чай,
- продукты, богатые эфирными маслами (редька, лук, чеснок, хрен, корица),
- консервы,
- газированные напитки.
Можно употреблять продукты, являющиеся слабыми раздражителями желудочной секреции:
- молоко,
- сливки,
- творог,
- яичный белок,
- мясо, птица, рыба, освобожденные от кожи, фасций, сухожилий,
- из овощей — вареные, тушеные картофель, морковь, кабачки, цветная капуста,
- супы слизистые, молочные, крупяные (из риса, гречневой, овсяной и манной круп), на втором бульоне,
- суфле мясное, рыбное, куриное, творожное.
Стараться избегать стрессовых ситуаций.
Следует отказаться от курения. Курение воздействует на защитный барьер слизистой оболочки желудка, делая его более восприимчивым к развитию язв. Табакокурение также увеличивает кислотность желудочного сока и замедляет заживление слизистой.
Также необходимо исключить употребление алкоголя. Злоупотребление алкоголем может вести к раздражению и разъеданию слизистой оболочки желудка, вызывая появление воспаления и кровотечения.
По возможности следует исключить приём нестероидных противовоспалительных средств (НПВП), таких как: Ацетилсалициловая кислота (Аспирин), Ибупрофен (Нурофен), Диклофенак (Вольтарен, Ортофен). Данные лекарственные средства вызывают появление и/или усиление воспаления в желудке.
Вместо этих лекарственных средств при необходимости возможен приём Ацетаминофена (Парацетамол).
Если вы отмечаете у себя наличие симптомов, похожих на проявления язвенной болезни, то вам следует обратиться к врачу гастроэнтерологу или терапевту по месту жительства.
Восстановление пищеварительного тракта после гастрэктомии. Эзофагоеюностомия.
Для восстановления непрерывности пищеварительного тракта после тотальной гастрэктомии предлагались различные виды операций. Были разработаны раличные варианты создания резервуара из тощей кишки вместо удаленного желудка. Ни один из них не выглядит лучше, чем анастомоз между пищеводом и тощей кишкой, подведенной изоперистальтически по Roux-en-Y.
Тотальная гастрэктомия, несомненно, является технически более сложной операцией, чем субтотальная резекция. Это обусловлено, главным образом, слабостью стенки пищевода, что играет важную роль при формировании анастомоза с тощей кишкой. Создание эзофагоеюноанастомоза — не только сложная, но и рискованная операция из-за возможного развития несостоятельности швов, являющейся ее наиболее частым осложнением, которое может привести к летальному исходу.
Хирургу, выполняющему гастрэктомию с восстановлением непрерывности пищеварительного тракта, необходимо руководствоваться основными принципами, некоторые из которых перечислены ниже:
1. Шов между пищеводом и тощей кишкой следует накладывать как можно аккуратнее, учитывая слабость тканей пищевода.
2. При пересечении пищевода часто можно наблюдать сокращение его слизистой оболочки. Это может привести к неправильному наложению линии швов анастомоза, когда в один или более швов не захватывается сокращенная слизистая пищевода, что приводит к несостоятельности швов. Для профилактики гаких осложнений некоторые авторы перед выполнением анастомоза накладывают несколько хромированных кетгутовых швов (3/0) между слизистой оболочкой и подслизистой основой, что предотвращает сокращение слизистой. Другие авторы пересекают пищевод в два этапа. На первом этапе пересекают мышечный слой. На втором этапе рассекают слизистую оболочку на несколько миллиметров ди-стальнее пересечения мышечного слоя, так чтобы после сокращения слизистой оболочки их края оказались приблизительно на одном уровне.
3. Очень важно накладывать швы между пищеводом и тощей кишкой на одинаковом расстоянии, без натяжения, чтобы сохранить жизнеспособность стенки пищевода.
4. Если хирург получает хорошие результаты, оперируя по какой-либо методике, следует продолжать оперировать именно этим методом, потому что это значительно надежнее, чем частое изменение техники операции.
5. Избранный хирургом метод реконструктивной операции для восстановления пассажа пищи по пищеводу должен приводить к минимальным функциональным нарушениям в послеоперационном периоде.
6. После восстановления непрерывности пищеварительного тракта больной во избежание истощения должен обеспечиваться достаточным питанием.
7. Следует избрать такой метод операции, который бы не приводил к забросу желчи и панкреатического секрета в пищевод.
8. При формировании эзофагоеюноанастомоза желательно соединять терминальный отдел пищевода с латеральной стенкой гощей кишки. Это обусловлено тем, что кровоснабжение конца тощей кишки несколько хуже, чем ее латерального края.
9. Для получения наилучших функциональных результатов и поддержания уровня послеоперационной летальности на уровне не более 10% тотальная гастрэктомия с восстановлением непрерывности пищеварительного тракта должна выполняться опытной хирургической бригадой.
В настоящее время для реконструкции пищеварительного тракта после тотальной гастрэктомии используют следующие виды оперативных вмешательств:
a. Эзофагоеюностомия по Roux-en-Y с использованием ручных швов.
b. Формирование эзофагоеюноанастомоза Roux-en-Y с применением механического шва.
c. Анастомоз между терминальным отделом пищевода и петлей гощей кишки с дополнительным еюноеюноанаатомозом.
d. Интерпозиция сегмента тощей кишки между пищеводом и двенадцатиперстной кишкой.
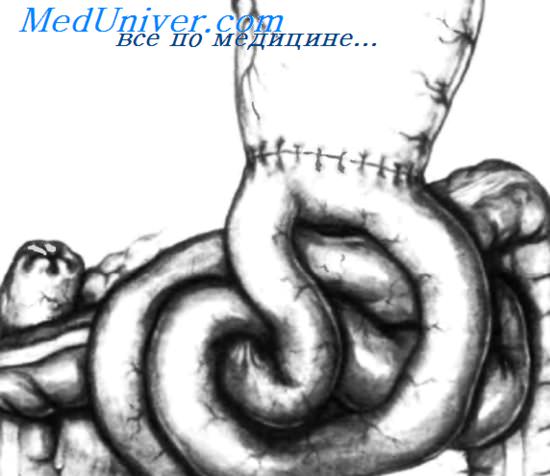
Эзофагоеюностомия.
В настоящее время это наиболее часто выполняемая после тотальной гастрэктомии реконструктивная операция. Выполнение других, более сложных операций, не улучшило результатов, достигнутых при использовании этой методики. Если еюноеюноанастомоз накладывают на расстоянии около 60 см от эзофагоеюностомы, то заброс желчи и панкреатического секрета в пищевод наступает крайне редко. Наилучшие результаты получают при тщательном отборе и достаточной длине петли тощей кишки, чтобы анастомоз был сформирован без натяжения и без нарушения кровоснабжения. Для выбора наиболее подходящего участка кишки можно использовать транслюминацию. Можно формировать анастомоз между тощей кишкой и пищеводом «конец в конец», но лучше конец пищевода соединять с латеральной стенкой тощей кишки. Петлю тощей кишки можно провести как спереди, так и сзади поперечной ободочной кишки. Эзофагоеюноанастомоз может выполняться с использованпем как ручного, так и механического шва. Мы опишем формирование терминолатерального эзофагоеюноанастомоза с использованпем ручных швов. Далее будут представлены некоторые моменты операции с использованием механического шва.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Внутренние грыжи после резекции желудка. Профилактика внутренних грыж после резекции желудка.
Это редкое осложнение может развиться после наложения позадиободочных анастомозов при резекциях желудка или гастроеюностомиях, когда культя желудка неправильно фиксирована к брыжейке поперечной ободочной кишки. Петля тонкой кишки может внедриться в отверстие, оставленное между стенкой желудка и брыжейкой поперечной ободочной кишки. У некоторых пациентов эта тонкокишечная грыжа может быть абсолютно бессимптомной; упругих она сопровождается умеренной периодической болью, тошнотой и рвотой. а у третьих может быть причиной тяжелой кишечной непроходимости с показаниями к экстренной операции. Лечебная тактика зависит от состояния кровообращения в ущемленной кишке.
Если кровообращение в ущемленной кишке сохранено, лечение будет заключаться во вправлении кишки в подбрыжеечное пространство и ушивании дефекта брыжейки. Если имеется поражение стенки кишки, необходимо резецировать гангренозный сегмент, восстановить протяженность кишки двухрядным анастомозом между здоровыми концами кишки и ушить дефект брыжейки для предупреждения рецидивов.
Описанные выше осложнения развиваются не только из-за неправильного подшивания брыжейки толстой кишки к стенке желудка, но и при ошибочной фиксации анастомозируемого края тощей кишки к брыжейке поперечной ободочной кишки вместо желудка. Если допущены такие ошибки, то в послеоперационном периоде у больного обычно развиваются симптомы кишечной непроходимости из-за тенденции к сужению просвета тощей кишки под действием сдавления ее брыжейкой поперечной ободочной кишки, так как стенка тощей кишки более податлива, чем стенка желудка.
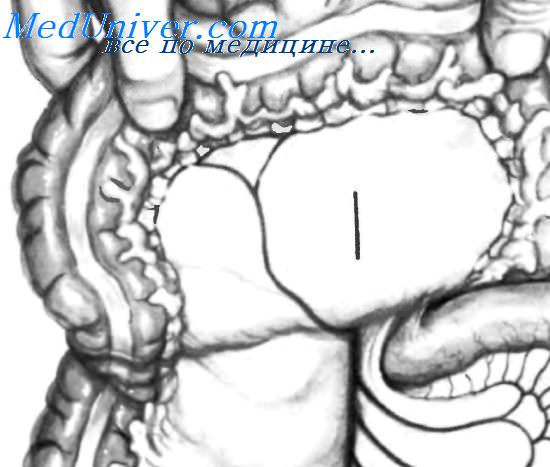
На рисунке представлено образование грыжи при внедрении тонкой кишки в пространство между культей желудка и брыжейкой поперечной ободочной кишки. Стрелкой показано направление движения тонкой кишки при образовании грыжи. В данном случае кровообращение в сдавленной кишке сохраняется, поэтому лечение состоит в простом выведении петли кишки в подбрыжеечное пространство и ушивании дефекта между культей желудка и брыжейкой поперечной ободочной кишки.
Внутренние грыжи, которые редко встречаются после резекции желудка, могут возникать после резекции желудка по Billroth II с наложением как впередиободочного, так и позадиободочного анастомоза, хотя во втором случае это бывает значительно реже.
Очень редко внутренние грыжи развиваются в зоне желудочно-тощекишечного анастомоза.
Внутренние грыжи, выходящие позади анастомоза, могут развиваться сразу после операции или в позднем послеоперационном периоде. Половина этих грыж проявляется в течение первого месяца после операции. Грыжеобразующий сегмент может быть представлен приводящей, отводящей петлей или обеими петлями одновременно. Наиболее часто грыжевым содержимым является отводящая петля, реже — приводящая петля и совсем редко — обе петли.
Симптоматика грыж, выходящих позади анастомоза, у каждого пациента различна. Некоторые из этих грыж совершенно бессимптомны; другие проявляются умеренно выраженными постоянными симптомами: болью в эпигастрии, вздутием живота, тошнотой и рвотой. Пациентов с клинической картиной кишечной непроходимости необходимо оперировать по экстренным показаниям. У таких пациентов тонкая кишка может быть гангренозно изменена. По данным Stammer, симптомы грыж, выходящих позади анастомоза, развиваются на 3—6 день после операции. Если в грыжу вовлечена приводящая петля, в рвотных массах обычно не содержится желчи, так как имеется обструкция этой петли.
Большинство этих грыж располагается справа налево, а не слева направо. Для профилактики развития этих грыж необходимо ушивать пространство позади гастроеюноанастомоза непрерывными швами.
Это осложнение впервые было описано Petersen в 1900 году и поэтому известно как грыжа Petersen. Gray в 1904 году предложил для предупреждения грыж ушивать пространство позади желудочно-тощекишечного анастомоза при всех резекциях желудка. Morton, Alrich и Hill в 1955 г. вновь настойчиво рекомендовали ушивать это пространство.
Оперативное вмешательство по поводу грыжи, выходящей позади анастомоза, состоит во вправлении кишки и ушивании пространства позади желудочно-тоще кишечного анастомоза. Если кровообращение в кишечной петле нарушено, кишку следует резецировать. Если ущемленную петлю не удается вывести из грыжевых ворот, то необходимо «разобрать» гастроеюностому, вывести петлю тонкой кишки и восстановить гастроеюноанстомоз.
Кровоснабжение отводящей петли кишки, являющейся грыжевым содержимым, не нарушено. Эту петлю низводят, и пространство позади анастомоза ушивают несколькими швами для предупреждения рецидивов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Рубцово-спаечные процессы желудка. Диагностика рубцовых изменений желудка
Сопровождаются деформацией и сужением просвета органа. Наиболее часто встречаются при язвах пилородуоденальной зоны.
Рубцово-спаечные процессы в желудке могут быть следствием различных заболеваний как самого желудка (язва, гастрит, ожог, повреждение стенки инородным телом и др.), так и соседних органов (холецистит, панкреатит, перитонит). Однако наиболее часто перигастритические и рубцовые процессы наблюдаются при язве желудка, вызывая значительную деформацию и сужение его полости (канала). При расположении язвы в выходном отделе желудка или в начальной части двенадцатиперстной кишки может развиться различной степени стеноз, сопровождающийся соответствующим нарушением проходимости.
Деформации и рубцовый стеноз желудка могут быть связаны также с оперативным вмешательством. При проведении внутригрупповой дифференциальной диагностики рубцово-спаечного процесса желудка можно придерживаться следующей последовательности. При этом следует иметь в виду, что характер и степень деформации желудка зависят главным образом от локализации и объема рубцовых изменений его стенки. Удельный же вес перивисцерита в формировании деформации желудка весьма незначителен. Рубцово-спаечные процессы клинически проявляются преимущественно нарушениями моторно-эвакуаторных функций желудка.
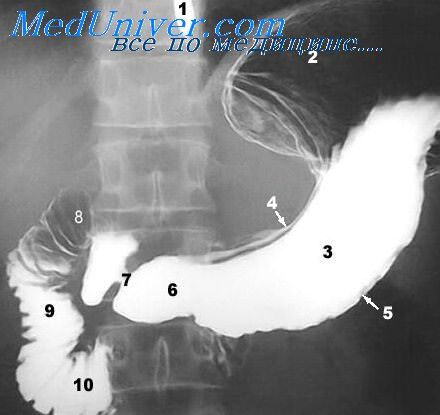
Поэтому особого внимания заслуживают те его деформации (в виде песочных часов, улитки или кисета), а также стенозы, при которых проходимость желудка нарушается особенно резко.
Умеренно выраженные рубцовые и спаечные деформации, не сопровождающиеся заметным нарушением эвакуаторной функции желудка, существенно не сказываются на клинических проявлениях язвенной болезни. Иногда больные жалуются на чувство переполнения и давления в подложечной области после еды, тошноту. Клиническое значение приобретают обычно выраженные деформации желудка или двенадцатиперстной кишки, а также стенозы пилородуоденальной зоны, резко нарушающие эвакуаторную функцию желудка, сопровождающиеся упорной рвотой и снижением массы тела больного.
При исследовании таких больных обращают внимание на активность основного (обычно язвенного) патологического процесса и степень нарушения моторно-эвакуаторной функции, так как наличие, например, длительно не поддающейся лечению язвы позволяет предполагать развитие в дальнейшем нарастания рубцовых изменений (деформация органа, стеноз) и обусловленных ими функциональных расстройств, что, несомненно, имеет значение для назначения адекватного лечения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
На сервисе СпросиВрача доступна консультация гастроэнтеролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Здравствуйте.Учитывая коммпнсаторные особенности организма в вашем возраста мог бы если бы были лечение.И то не факт.Поскольку язва рубцевалась сама-рубец должен быть.Вероятнее всего, эндоскопист его просто не заметил.

Здравствуйте! Тут возможны оба варианта: парень молодой - рубец мог и рассосаться (что менее вероятно), а также при втором ФГДС из-за отека могли не увидеть рубца. Это, на самом деле, не важно. Важно будет, увидят ли рубец в дальнейшем, на последующих контрольных ФГДС. В любом случае, у парня рецидивирующее течение гастропатии, что подтверждается выписками. Этот факт уже накладывает определенные ограничения.
Здравствуйте! Желудок начинает болеть после того, как он понервничает. Врач возможность такой взаимосвязи подтверждает. Постъязвенный язвенный рубец, как я понимаю, может открыться заново. Для меня важно, чтобы рубец увидели, если он есть, т.к. постъязвенный рубец и гастропатия относятся к разным категориям годности. Какое обследование кроме фгдс может наиболее точно ответить, есть рубец или нет?

Здравствуйте. При присвоении категорий годности будут учитывать стационарное лечение, тем более оно свежее.
Поскольку это была стадия обострения, к тому же соматическое отделение-потребуется повторное фгс и консультация и заключение СПЕЦИАЛИСТА-гастроэнтеролога
Читайте также:

