Бледная кожа при тахикардии
Обновлено: 05.05.2024
Тахикардия (тоже самое, что тахиаритмия) – симптом, причиной которого служат множество заболеваний сердца и не только. Характеризуется увеличением пульса/частоты сердечных сокращений (ЧСС) больше 90 (норма 60-80) ударов в минуту в состоянии покоя (при физических нагрузках, страхе или волнении прирост является нормой). Склонность в учащении ритма чаще наблюдается в лиц молодого возраста и чаще в женщин, чем у мужчин. Различают синусовую и пароксизмальную: предсердную и узловую (суправентрикулярную), желудочковую тахикардию (СТ, ППТ, ПУТ, ПЖТ).
Что это такое?
Сердце человека сокращается с частотой 60-90 ударов в минуту. Эти значения считаются нормальными, а увеличение показателя ЧСС выше 90 принято называть тахикардией.
Вопреки бытующему мнению, тахикардия – это не всегда плохо! Учащаться сердцебиение может в результате адаптации организма к изменившимся условиям внешней среды. К примеру, упражнения в спортзале, являясь физической нагрузкой, активируют симпатическую нервную систему, что приводит к повышению пульса и артериального давления. Другой пример – тахикардия у пациента с кровотечением. В связи с потерей крови, снижением уровня гемоглобина развивается гипоксия, миокард получает недостаточное количество кислорода, и это вызывает увеличение ЧСС.
Причины учащенного сердцебиения
Причины этого явления могут быть различны. Тахикардия бывает физиологической – реакцией организма на раздражающие факторы, и патологической – проявлением болезни.
В первом случае она возникает на фоне эмоционального волнения (стресс) или в результате повышения физической активности (занятия спортом). Людей учащение пульса застигает врасплох и пугает, но задача врача – объяснить, что ЧСС человека не остается постоянной величиной в течение всего времени! Мы изменяемся и реагируем на события вокруг нас: встаем по утрам с постели, идем на работу или на встречу с другом, радуемся, огорчаемся, – и все это отражается на частоте сердечных сокращений через активацию вегетативной нервной системы.
К терапевту с жалобами на высокий пульс периодически обращаются молодые юноши и девушки. Приступы у них сопровождаются вегетативными реакциями: потливостью, бледностью, повышением давления, резкой болью в грудной клетке, панической атакой со страхом смерти. Несмотря на ярко выраженную клиническую картину, после комплексного обследования не выявляется патологии. Таким пациентам устанавливают мифический диагноз «ВСД» и рекомендуют принимать во время приступа «Анаприлин». Причиной такого состояния являются нарушения в работе вегетативной нервной системы. Занятия с психотерапевтом помогают в этой ситуации лучше, чем капельницы в стационаре. Почему? Ответ в видео по ссылке ниже.
Патологические причины учащенного сердцебиения (тахикардии) – врожденные или приобретенные заболевания сердца или других органов. К ним относятся: ревматизм, миокардит, инфаркт, аномалии развития, тиреотоксикоз, анемия, невроз и другие. Пациенты с частым пульсом могут знать о наличии какой-то из этих проблем. В такой ситуации необходимо проконсультироваться с кардиологом о возможных способах устранения тахикардии в вашем конкретном случае. Ведь человек с больной щитовидкой не сможет избавиться от частого пульса не отрегулировав уровень гормонов, поскольку изменение их концентрации в крови напрямую влияет на сердечный ритм.
После сна и по утрам
«Сон – царство вагуса» – закон физиологии. Активация блуждающего нерва посредством сложного нейрогуморального механизма вызывает урежение пульса, дыхания, снижение АД. В ранние утренние часы активность вагуса уменьшается, и в игру вступает симпатическая нервная система. В кровь поступают гормоны стресса (адреналин, кортизол), что приводит к учащению ритма сердца.
Помимо этого, резкий подъем с постели тоже способен вызвать тахикардию: после длительного пребывания в горизонтальном положении барорецепторы не успевают адаптироваться к вертикальному положению тела. Снижается общее сосудистое сопротивление, давление, уменьшается возврат крови к сердцу, что, по механизму обратной связи, предрасполагает к возникновению тахикардии.
Ночная тахикардия
Ночью пульс в норме должен урежаться, но не всегда происходит так, как надо. Использование психостимуляторов, употребление возбуждающих ЦНС напитков (вино, крепкий чай, кофе), просмотр фильма ужасов, невроз, курение, бессонница – все это может стать причиной частого ритма биения сердца. Поэтому так важна гигиена сна, не рекомендовано употреблять кофе и чай после 16 часов. Кроме того, нужно научиться справляться со стрессом, чтобы негативные эмоции не вызывали учащения пульса.
Причиной ночной тахикардии может быть синдром апноэ (кратковременной остановки дыхания) во сне. Наблюдается у лиц с абдоминальным ожирением, гипертонией и храпом. Возникновение апноэ может провоцировать различные нарушения ритма: от блокад с паузами асистолии до фибрилляции предсердий и желудочковой тахикардии.
Частый пульс в покое
Ситуация, которая должна заставить записаться на консультацию к врачу, – это постоянный пульс более 90 в минуту в покое. Такая тахикардия практически всегда является симптомом заболевания, и не обязательно сердечно-сосудистой системы.
Хроническое воспалительное заболевание, анемия или дефицит железа, болезни щитовидки, физическая нетренированность, – наиболее частые причины, устранение которых приведет к нормализации пульса.
Тахикардия может развиться на фоне острого инфекционного процесса: озноб, повышение температуры тела на 1 градус увеличивает ЧСС в среднем на 10 ударов в минуту. Применение адреномиметиков (например, при бронхиальной астме или глаукоме), передозировка дигоксина, гипоксия (хроническая и острая) тоже влияют на ЧСС.
Основные симптомы
Тахикардия проявляется по-разному; клиническая симптоматика зависит от возраста, сопутствующих заболеваний. Учащенное сердцебиение может сопровождаться ощущением дискомфорта в груди, падением артериального давления, слабостью. Возможно чувство нехватки воздуха, головокружение, потемнение в глазах, обморок. У пациента со стенокардией возникает боль за грудиной в результате развившегося дисбаланса между возросшей потребностью сердца в кислороде и снижением доставки О2. У людей с пороком сердца приступ тахикардии сопровождается резким усилением одышки.
Особенности у полов
Особых различий между проявлениями тахикардии у мужчин и женщин нет, если не считать вегетативных реакций и эмоциональной окраски.
Сердце бьется и клокочет в горле, бросает в жар, сильная потливость, дрожь в теле – так ярко описываются признаки тахикардии у женщин. У них чаще, чем у мужчин, встречается хроническая непароксизмальная синусовая тахикардия – заболевание, когда ЧСС не соответствует уровню физической активности или эмоциональной нагрузки. Возможным механизмом его развития считают аномалию синусового узла или повышенный автоматизм сердца.
Постуральная ортостатическая тахикардия также преимущественно характерна для женщин. Она сопровождается неадекватным увеличением пульса при изменении положения тела с горизонтального на вертикальное.
Видов тахикардий великое множество. Лечение зависит от клинической ситуации. Иногда оно и вовсе необязательно: достаточно лечь, отдохнуть и расслабиться, чтобы сердце успокоилось.
Наиболее часто встречается синусовая тахикардия. Существуют 2 её варианта: физиологическая и патологическая, когда нарушение ритма – симптом другого заболевания, например, железодефицитной анемии.
Клинический случай
В моей практике был случай с синусовой тахикардией у беременной. Женщина постоянно ощущала частое сердцебиение, что являлось адаптивной реакцией организма: снижалось давление, повышалась ЧСС; но у пациентки также была выявлена анемия. После коррекция уровня гемоглобина препаратами железа ее самочувствие улучшилось, прошло ощущение сердцебиения. Хотя вначале женщина искренне удивилась, когда ей не назначили препараты для урежения пульса!
В зависимости от локализации источника возбуждения тахикардии делят на наджелудочковые и желудочковые.
Первые возникают в структурах сердца до уровня разветвления ствола пучка Гиса: в предсердиях, АВ-узле, в дополнительных путях проведения. Источником зарождения вторых являются пучок Гиса, волокна Пуркинье, миокард желудочков.
По характеру течения выделяют пароксизмальные и непароксизмальные виды патологии.
По механизму возникновения – реципрокные, эктопические, с триггерной активностью и так далее.
Дифференциальная диагностика аритмий – трудная и ответственная задача. В частности, когда дело идет о тахикардии с широкими комплексами QRS на ЭКГ. Это может быть желудочковое нарушение ритма или тахикардия с участием ДПП (дополнительных проводящих путей).
Желудочковая тахикардия имеет неблагоприятный прогноз и возникает в результате поражения сердечной мышцы. В отличие от нее, аритмия с участием ДПП появляется у человека без грубой структурной патологии сердца.
Для уточнения вида тахикардии следует записать ЭКГ с внутригрудным отведением либо провести чреспищеводное электрофизиологическое исследование. Однако в реальной клинической практике такая возможность предоставляется редко, и в этих ситуациях врач руководствуется следующим правилом: расценить состояние как наиболее опасное для здоровья и жизни человека и начать соответствующее лечение.
Диагностика: когда и с чем обращаться к врачу?
Любой впервые возникший приступ тахикардии, который негативно влияет на самочувствие, – повод обратиться к врачу! И чем ярче выражены клинические проявления, тем скорее нужно проконсультироваться. Если во время пароксизма человек потерял сознание, необходимо немедленно вызвать «Скорую помощь» и провести электрическую кардиоверсию (воздействие на сердце импульсным разрядом тока).

Советы врача: чек-ап лист при подозрении на тахикардию
Для установления правильного диагноза необходимы следующие исследования и анализы:
- электрокардиограмма – в покое и в момент учащенного сердцебиения;
- УЗИ сердца – данные о структурном строении и клапанном аппарате;
- суточное мониторирование ЭКГ;
- чреспищеводное ЭФИ (ЧПЭФИ);
- общий анализ крови – даст информацию о наличии анемии и/или воспаления;
- анализ крови на гормоны щитовидной железы и ТТГ;
- консультация ЛОР-врача (если в анамнезе частые ангины) и стоматолога (кариес) для выявления и лечения очагов хронической инфекции.
Это тот минимум исследований, который поможет установить причину тахикардии, её характер и вид, либо позволит выбрать дальнейшее диагностическое направление. Часто врачу требуется обращаться за помощью к коллегам-аритмологам, способным с помощью современных инструментальных методов определять участок с патологическими импульсами. После того, как его локализация становиться известна, можно решать вопрос о малоинвазивном разрушении очага.
Если учащенное сердцебиение – результат течения хронического тонзиллита, то, устранив причину (выполнив оперативное удаление миндалин), можно забыть о сердечной проблеме. У подобных пациентов встречаются жалобы на боли в области сердца. Почему при ангине появляется дискомфорт в груди и как правильно действовать – читайте здесь.
Если в ходе исследования выявляется изменение уровней тиреоидных гормонов, или заподозрена феохромоцитома, то лечением такого пациента займется эндокринолог. Стоит заметить, что в клинической практике первым симптомом тиреотоксикоза является пароксизм фибрилляции предсердий. Поэтому всем больным с возникшей впервые мерцательной аритмией необходимо определять концентрацию гормонов щитовидной железы в крови.
Наблюдение человека с тахикардией в первую очередь предполагает контроль у специалиста, который лечит основное заболевание. Именно грамотный подход к патологии-причине аритмии поможет избавиться от неприятных симптомов и свести к минимуму потребление лекарств.
Как снять приступ тахикардии: первая помощь
В качестве неотложной помощи можно использовать вагусные пробы. Смысл их заключается в раздражении рецепторов парасимпатической нервной системы, в результате чего активируется блуждающий нерв. Выполнение этих приемов поможет либо прервать пароксизм, либо снизить частоту сердечных сокращений и уменьшить симптоматику.
- Проба Вальсальвы. В положении сидя или стоя сделать глубокий вдох, затем зажать нос, закрыть рот и попытаться выдохнуть, при этом напрячь переднюю брюшную стенку.
- Кашлевой рефлекс прост в исполнении: пациенту нужно покашлять.
- Рвотный рефлекс – надавить на корень языка.
- Приседания на корточки с натуживанием.
- Рефлекс ныряющей собаки: задержать дыхание, зажать нос и опустить лицо в сосуд с холодной водой.
- Массаж каротидного синуса. Запрещен для пациентов с атеросклеротическим поражением сонных артерий и/или перенесенным инсультом в анамнезе. Проводится следующим образом: определяется точка пульсации на шее и выполняется несколько надавливаний на неё в течение 3-5 секунд.
- Проба Данини-Ашнера – надавливание на глазные яблоки; в настоящее время не рекомендуется для использования.
Помимо вагусных проб, для экстренной помощи применяются медикаменты. Широко используется Верапамил, однако его употребление возможно лишь в том случае, когда достоверно известно, что нет дополнительных проводящих путей в миокарде. Если развилась фибрилляция предсердий, то может помочь «Пропафенон», методика «таблетка в кармане». Принимают этот препарат только при условии предыдущего успешного использования его в стационаре под контролем электрокардиограммы.
В моей практике во время проведения чреспищеводной электрокардиостимуляции у пациентов нередко развивался приступ реципрокной АВ-узловой тахикардии. Использование вагусных проб (Вальсальвы и массажа каротидного синуса) позволяли купировать пароксизм. На экране ЭКГ-установки демонстрируется весь процесс: на фоне ровного синусового ритма внезапно возникает приступ тахикардии с узкими QRS-комплексами. Это сопровождается типичными жалобами пациента (головокружение, тошнота, потемнение в глазах и так далее), выполняется массаж каротидного синуса, и приступ внезапно обрывается.
Если во время ЧПЭФИ развивается тахикардия с широкими комплексами, то можно попробовать купировать ее с помощью нескольких электрических стимулов. Прекращение пароксизма подобным образом свидетельствует в пользу наджелудочкового характера аритмии. Если же источник расположен в желудочках сердца, то стимуляция никак не повлияет на течение приступа.
Хотите получить быстро, доступно и коротко информацию о частом сердцебиении — смотрите видео на нашем канале, посвященное этой теме. Вопросы экспертам задавайте в комментарии.
Лечение учащенного сердцебиения: как избавиться от проблемы
Терапия тахикардии включает 2 цели:
- тактическую – купировать приступ;
- стратегическую – предотвратить рецидивы.
Для купирования тахикардии в зависимости от её вида разрешено использовать фармакологические препараты: АТФ, Аденозин, блокаторы кальциевых каналов (Верапамил), бета-блокаторы (Метопролол), антиаритмики (Пропафенон, Амиодарон, Новокаинамид). Подробнее о лекарствах, которые применяются с данной целью, можно прочесть тут.
Когда пароксизм протекает с нестабильной гемодинамикой (падение АД) и потерей сознания, может потребоваться экстренная электрическая кардиоверсия.
Если у пациента подтверждена реципрокная тахикардия (АВ-узловая, с участием дополнительных путей проведения), то в этой ситуации может быть предложена операция. Выполнение радиочастотной абляции с разрушением субстрата аритмии продуктивно в 90% случаев.
При неуспешности хирургического вмешательства потребуется прием лекарств для профилактики новых приступов. В этом случае при выборе препарата нужно соотнести пользу и потенциальный риск, поскольку средства для лечения аритмии обладают проаритмогенным действием (могут способствовать усилению патологии или возникновению новой её формы). Важно помнить, что ни в коем случае нельзя прибегать к самолечению или отказу от употребления рекомендованных вам лекарств. Безответственное отношение к тахикардии влечет за собой быстрые фатальные последствия.
Устранение провоцирующих факторов, таких, как употребление алкоголя, крепкого чая и кофе, прием некоторых лекарств (адреномиметики, дигиталис), лечение заболевания-причины – необходимые компоненты терапии. Не стоит также забывать о стрессе. Когда органических причин тахикардии не обнаруживается, в процессе беседы с пациентом я часто устанавливаю связь между его эмоциональным состоянием и возникшими сердечными признаками. Бывают ситуации, когда убедительного и душевного разговора с больным не хватает, и появляется необходимость консультации психотерапевта. Современный ритм жизни многих из нас смело можно назвать «стрессогенным». Напряжение на работе, семейные проблемы вызывают стойкие изменения в поведенческом зеркале человека. Именно они меняют реакцию пациента на обычные жизненные вещи, что часто приводит к тахикардии.
Нельзя не упомянуть о гомеопатии, так как сторонников этого направления не стало меньше даже после того, как РАН признал его лженаукой. Использование таких препаратов основано на эффекте плацебо и «помогает» разве что пациенту с астено-невротическим синдромом без патологии внутренних органов. Последствием применения гомеопатических средств у больных с серьезными нарушениями ритма станет жизнеугрожающая аритмия. Подобной опасности можно избежать при назначении патогенетической терапии, а не «пустышки».
Симптомы и лечение тахикардии – актуальная проблема кардиологии, которая требует профессионального подхода специалистов с образованием и опытом. В многих регионах существуют центры, где работают врачи-аритмологи, — доктора, которые занимаются лечением электрических нарушений сердца. В их силах качественно разобраться в причинах и выбрать оптимальную тактику ведения.
Для подготовки материала использовались следующие источники информации.
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Патрина Анна Викторовна, невролог - Елец]()
Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
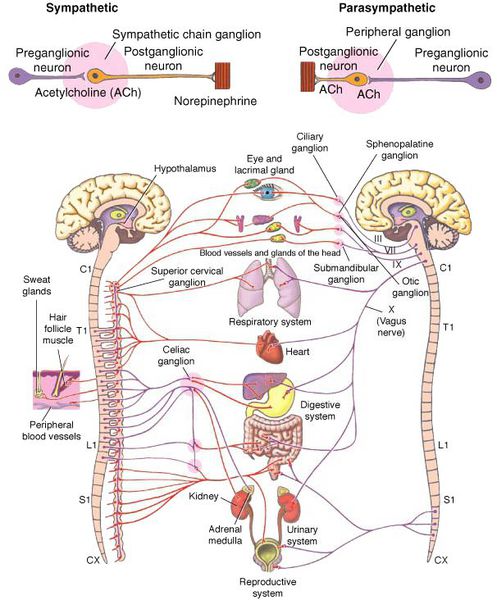
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
![Симпатическая и парасимпатическая нервная система]()
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тахикардия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
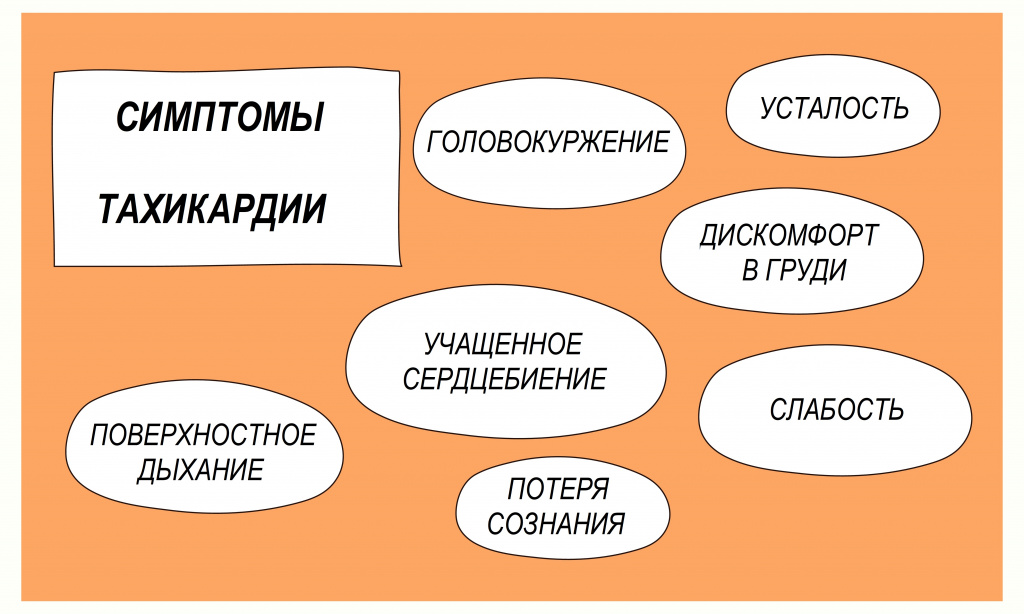
Тахикардия – состояние, при котором частота сердечных сокращений составляет более 100 ударов в минуту. Тахикардия не является самостоятельным заболеванием, а представляет собой симптом (проявление) некоторых заболеваний. Кроме учащенного сердцебиения это состояние характеризуется одышкой, слабостью, болью в груди, иногда потерей сознания.
![Симптомы тахикардии.jpg]()
Разновидности тахикардии
Одна из классификаций разделяет тахикардию на физиологическую и патологическую.Для физиологической тахикардии характерно отсутствие поражения сердечной мышцы и проводящих путей сердца. Такой вид тахикардии можно назвать компенсаторным, так как развиваются она в ответ на повышение потребности организма в кислороде, например, во время занятий спортом, психоэмоционального напряжения, нахождения на высокогорье и т.д.
Для физиологической тахикардии характерны следующие проявления:
- изменения частоты сердечных сокращений носят преходящий характер (не являются постоянными);
- присутствует очевидная связь с провоцирующим фактором (стрессом, сильным волнением, физическими нагрузками);
- по завершении действия провоцирующего фактора частота сердечных сокращений постепенно приходит в норму;
- отсутствуют патологии со стороны сердечно-сосудистой системы (например, врожденные пороки сердца, перенесенные инфаркты, поражения клапанного аппарата сердца и прочих нарушений ритма сердца).
- Гиперфункция щитовидной железы (гипертиреоз, тиреотоксикоз, диффузный токсический зоб).
- Заболеваний надпочечников с их гиперфункцией и, как следствие, повышенным выбросом адреналина в кровь.
- Поражения проводящих путей сердца вследствие перенесенного инфаркта, врожденной патологии клапанного аппарата сердца.
- Наличие анемии (снижения уровня гемоглобина крови).
- Поражения сердечной мышцы (например, миокардит, перикардит).
- Гормональная перестройка организма (беременность, климактерический период).
Дисфункция коры надпочечников, или болезнь Аддисона, при которой надпочечники не могут вырабатывать достаточное количество гормонов. Их дефицит приводит к тому, что почки начинают быстро выводить с мочой натрий и воду, возникает обезвоживание организма, нарушается водно-электролитный баланс, загущается кровь, замедляется циркуляция и кровоснабжение периферических тканей. На фоне этих изменений происходят патологические изменения сердечно-сосудистой системы.
При анемии увеличение числа сердечных сокращений обусловлено необходимостью поддерживать необходимый уровень кислорода в крови в условиях дефицита гемоглобина.
При снижении уровня гемоглобина увеличение частоты сердечных сокращений позволяет «прогонять» кровь с кислородом к тканям быстрее, что дает возможность частично поддерживать необходимый уровень оксигенации. Выделяют несколько видов анемий, в том числе связанных с патологией костного мозга (например, апластические анемии, лейкозы), с недостатком микроэлементов (железодефицитная, В12- и фолиеводефицитная анемии), анемии вследствие кровопотери (хронической и острой).
При подозрении на развитие анемии вследствие острой кровопотери необходимо незамедлительно обратиться за медицинской помощью.
Тахикардии беременных обусловлены как увеличением потребности организма матери и плода в кислороде, так и ростом потребления сывороточного железа, фолатов, цианокобаламина.
Тахикардия может развиться на фоне приема некоторых лекарственных препаратов, употребления кофе и кофеинсодержащих продуктов, энергетических напитков, содержащих таурин, табакокурения.
К каким врачам обращаться
При подозрении на патологию щитовидной железы или надпочечников нужно обратиться к эндокринологу. Для лечения состояний, связанных с нарушением работы сердца, – к кардиологу. При наличии анемии - к терапевту или гематологу. Беременные женщины наблюдаются в женской консультации, где врач – акушер-гинеколог может своевременно выявить патологию и назначить лечение.Диагностика и обследования при тахикардии
При обращении пациента с симптомами, характерными для тахикардии, необходимо выяснить, является ли тахикардия первопричиной ухудшения самочувствия, побудившей пациента обратиться к врачу, или она вторична и имеется основное заболевание.
При наличии подозрений на патологию щитовидной железы определяют в крови уровень гормонов щитовидной железы (Т3 – трийодтиронин, Т4 – тироксин и их свободные фракции) и уровень тиреотропного гормона.
Синонимы: Свободный трийодтиронин. Free T3. Краткое описание исследуемого вещества Трийодтиронин свободный Трийодтиронин свободный (Т3св.) относится к тиреоидным гормонам и является не связанной с белками биологически активной фракцией общего трийодтиронина (Т3общ.), который секретируется клетка.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бледность кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Бледностью называют такое состояние, когда кожа человека становится светлее, чем обычно. Так называемое побледнение кожных покровов может быть как физиологической реакцией на стресс или погодные условия, так и симптомом развития тех или иных патологических процессов в организме.Бледность кожи, сопровождающаяся быстрой утомляемостью, слабостью, головокружением, потерей аппетита и снижением веса, - весомый повод для обращения за медицинской помощью.
Разновидности бледности кожи
Общепринятой классификации бледности кожи не существует, поэтому специалисты ориентируются на причины, вызывающие данное состояние.
Возможные причины бледности кожи
Кожа может бледнеть под влиянием ряда факторов.- Стресс. У некоторых людей психоэмоциональное напряжение, сильное волнение вызывает побледнение кожных покровов, что объясняется спазмом сосудов.
- Климат. Недостаток солнца чреват снижением выработки меланина и дефицитом витамина Д, которые не в последнюю очередь влияют на здоровье кожи.
- Возраст. С возрастом снижается эластичность кожи и сосудов, ухудшается кровоснабжение кожных покровов, и они бледнеют.
- Малоподвижный образ жизни вызывает замедление кровотока, в результате чего все органы, включая кожу, испытывают недостаток кислорода.
- Анемия – снижение уровня гемоглобина и количества эритроцитов, красных кровяных телец.
В группе риска - вегетарианцы, люди, придерживающиеся строгой диеты или злоупотребляющие алкоголем, беременные, пожилые люди, пациенты после операции на кишечнике.
Бледность кожных покровов – один из основных симптомов анемии, кроме того, пациенты отмечают ломкость волос и ногтей, сухость кожи, слабость, головокружение.
- Анемия может наблюдаться при хронической кровопотере у больных с язвенной болезнью и гинекологическими патологиями. По сути, любой воспалительный процесс в желудочно-кишечном тракте приводит к нарушению всасывания питательных веществ, что, в свою очередь, становится причиной анемии и авитаминоза.
- Болезни сердечно-сосудистой системы приводят к нарушению кровообращения в органах и тканях и снижению тонуса сосудов, в результате чего наблюдается бледность кожи.
- Снижение гормональной активности щитовидной железы влияет на всасывание железа в кишечнике, что вызывает анемию и бледность кожи.
- Интоксикация организма на фоне инфекционных заболеваний может вызывать побледнение кожных покровов.
- Онкологические заболевания часто сопровождаются бледностью кожи вследствие анемии. Опухоль может вызывать кровотечение или увеличивать потребление организмом железа и витаминов. Онкологические заболевания крови часто начинаются c анемии и выраженной бледности вследствие вытеснения нормальных клеток крови, в том числе эритроцитов, раковыми клетками.
- анемия;
- гастрит, язвенная болезнь желудка;
- болезни кишечника (колит, болезнь Крона, состояние после удаления части кишечника, болезнь Уиппла);
- хронические болезни почек;
- сердечно-сосудистые заболевания;
- цирроз печени;
- гипотиреоз;
- миома матки, эндометриоз, нарушения менструального цикла;
- геморрой;
- лейкоз.
Диагностика и обследования при бледности кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогут установить точную причину бледности кожи.-
Клинический анализ крови с развернутой лейкоцитарной формулой (для диагностики анемии).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тахикардия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Тахикардия – состояние, при котором частота сердечных сокращений составляет более 100 ударов в минуту. Тахикардия не является самостоятельным заболеванием, а представляет собой симптом (проявление) некоторых заболеваний. Кроме учащенного сердцебиения это состояние характеризуется одышкой, слабостью, болью в груди, иногда потерей сознания.
![Симптомы тахикардии.jpg]()
Разновидности тахикардии
Одна из классификаций разделяет тахикардию на физиологическую и патологическую.Для физиологической тахикардии характерно отсутствие поражения сердечной мышцы и проводящих путей сердца. Такой вид тахикардии можно назвать компенсаторным, так как развиваются она в ответ на повышение потребности организма в кислороде, например, во время занятий спортом, психоэмоционального напряжения, нахождения на высокогорье и т.д.
Для физиологической тахикардии характерны следующие проявления:
- изменения частоты сердечных сокращений носят преходящий характер (не являются постоянными);
- присутствует очевидная связь с провоцирующим фактором (стрессом, сильным волнением, физическими нагрузками);
- по завершении действия провоцирующего фактора частота сердечных сокращений постепенно приходит в норму;
- отсутствуют патологии со стороны сердечно-сосудистой системы (например, врожденные пороки сердца, перенесенные инфаркты, поражения клапанного аппарата сердца и прочих нарушений ритма сердца).
- Гиперфункция щитовидной железы (гипертиреоз, тиреотоксикоз, диффузный токсический зоб).
- Заболеваний надпочечников с их гиперфункцией и, как следствие, повышенным выбросом адреналина в кровь.
- Поражения проводящих путей сердца вследствие перенесенного инфаркта, врожденной патологии клапанного аппарата сердца.
- Наличие анемии (снижения уровня гемоглобина крови).
- Поражения сердечной мышцы (например, миокардит, перикардит).
- Гормональная перестройка организма (беременность, климактерический период).
Дисфункция коры надпочечников, или болезнь Аддисона, при которой надпочечники не могут вырабатывать достаточное количество гормонов. Их дефицит приводит к тому, что почки начинают быстро выводить с мочой натрий и воду, возникает обезвоживание организма, нарушается водно-электролитный баланс, загущается кровь, замедляется циркуляция и кровоснабжение периферических тканей. На фоне этих изменений происходят патологические изменения сердечно-сосудистой системы.
При анемии увеличение числа сердечных сокращений обусловлено необходимостью поддерживать необходимый уровень кислорода в крови в условиях дефицита гемоглобина.
При снижении уровня гемоглобина увеличение частоты сердечных сокращений позволяет «прогонять» кровь с кислородом к тканям быстрее, что дает возможность частично поддерживать необходимый уровень оксигенации. Выделяют несколько видов анемий, в том числе связанных с патологией костного мозга (например, апластические анемии, лейкозы), с недостатком микроэлементов (железодефицитная, В12- и фолиеводефицитная анемии), анемии вследствие кровопотери (хронической и острой).
При подозрении на развитие анемии вследствие острой кровопотери необходимо незамедлительно обратиться за медицинской помощью.
Тахикардии беременных обусловлены как увеличением потребности организма матери и плода в кислороде, так и ростом потребления сывороточного железа, фолатов, цианокобаламина.
Тахикардия может развиться на фоне приема некоторых лекарственных препаратов, употребления кофе и кофеинсодержащих продуктов, энергетических напитков, содержащих таурин, табакокурения.
К каким врачам обращаться
При подозрении на патологию щитовидной железы или надпочечников нужно обратиться к эндокринологу. Для лечения состояний, связанных с нарушением работы сердца, – к кардиологу. При наличии анемии - к терапевту или гематологу. Беременные женщины наблюдаются в женской консультации, где врач – акушер-гинеколог может своевременно выявить патологию и назначить лечение.Диагностика и обследования при тахикардии
При обращении пациента с симптомами, характерными для тахикардии, необходимо выяснить, является ли тахикардия первопричиной ухудшения самочувствия, побудившей пациента обратиться к врачу, или она вторична и имеется основное заболевание.
При наличии подозрений на патологию щитовидной железы определяют в крови уровень гормонов щитовидной железы (Т3 – трийодтиронин, Т4 – тироксин и их свободные фракции) и уровень тиреотропного гормона.
Синонимы: Свободный трийодтиронин. Free T3. Краткое описание исследуемого вещества Трийодтиронин свободный Трийодтиронин свободный (Т3св.) относится к тиреоидным гормонам и является не связанной с белками биологически активной фракцией общего трийодтиронина (Т3общ.), который секретируется клетка.
Читайте также: