Жидкий витамин е при экземе
Обновлено: 03.05.2024
Омега-3 — это одна из жирных кислот — основного компонента животных и растительных жиров. Представить ее можно как длинную гусеницу, где каждый членик — атом углерода. Если этот атом углерода полностью облеплен атомами водорода его называют насыщенным, а если частично — ненасыщенным. По этому принципу жирные кислоты делят на насыщенные, полиненасыщенные и мононенасыщенные.
Соответственно, у насыщенных кислот все атомы углерода максимально заполнены водородом. В основном это животные жиры, им свойственно твердеть при остывании.
«Лучше ограничить количество этих жиров в рационе — считает кардиолог одной московской клиники. Они повышают уровень липопротеидов низкой плотности — „плохого“ холестерина, что может увеличить риск сердечно-сосудистых заболеваний».
У мононенасыщенных не заполнены только два атома углерода и в результате между ними образуются двойные связи в тех местах, где мог быть водород. А у полиненасыщенных жирных кислот таких участков много. Жиры с этими кислотами обычно жидкие.
«Они выполняют в организме человека множество функций: регулируют липидный обмен, оказывают противовоспалительное действие, благоприятно влияют на течение беременности и т. д.», — говорит кандидат медицинских наук, кардиолог и диетолог GMS Clinic Наталья Поленова.

Омега-3 (иногда обозначают ω-3) — это группа полиненасыщенных жирных кислот. Эти кислоты не синтезируются в организме человека и должны поступать с пищей. Их много в лососе, скумбрии, сельди, семенах и масле льна.
Раньше считалось, что омега-3 снижают риск сердечно-сосудистых заболеваний и улучшают работу мозга. Но после проведенных исследований выяснилось, что дополнительный прием БАД с омега-3 не влияет на риск развития болезней сердца из-за низкого содержания в них этих кислот. Для появления клинически значимого эффекта их концентрация должна быть не меньше 1 грамма, а это может привести к неприятным побочным эффектам, начиная от отрыжки, заканчивая носовыми кровотечениями. Существуют лекарства содержащие до 4 грамм омега-3 жирных кислот, но они применяются только под присмотром врачей, так как могут вызвать побочные эффекты. Например, внутреннее кровотечение при совместном применении с аспирином или варфарином.
Кому действительно нужно
Люди в группе риска сердечно-сосудистых заболеваний, например с ожирением, могут получить рецепт на лекарства с омега-3 жирными кислотами, содержащимися в гораздо большей концентрации, чем в БАД. Это позволит снизить уровень триглицеридов в крови до оптимального уровня.
«Согласно Меморандуму Международного общества по изучению атеросклероза, применение препаратов ω-3 ПНЖК в кардиологии может быть полезно даже в случае, если пациент уже принимает препараты, снижающие холестерин — статины», — приводит официальную позицию Поленова.
Также эти препараты могут помочь людям с плохой памятью, но при этом болезнь Альцгеймера и старческую деменцию ими предупредить не получится.
Как правильно принимать
Помимо омега-3 кислот, человеку необходимы и омега-6, но обычно в рационе их гораздо больше. Такой дисбаланс провоцирует развитие воспалений, сердечно-сосудистых и аутоиммунных заболеваний. Ученые до сих пор спорят какое же соотношение этих двух кислот будет оптимальным для человека, поэтому специалисты делают акцент на том, что нужно не снижать количество омега-6 в рационе, а скорее увеличивать поступление двух главных омега-3: эйкозапентаеновой (EPA) и докозагексаеновой (DHA).
«Лучший источник омега-3 — жирная рыба, — считает кардиолог московской клиники. — Ее надо есть не реже 2х раз в неделю, но при покупке обращать внимание на качество и происхождением. Например лосось, который вырастили на ферме будет не так полезен, как дикий».
В случае, если на рыбу есть аллергия помогут пищевые добавки или растительные источники омега-3, например, из морских водорослей.
Наталья Поленова подчеркивает, что наибольшую пользу омега-полиненасыщенные кислоты принесут, если поступят в организм в составе пищи.
Если и выбирать БАДы, то только после консультации с врачом. Покупать самые дешевые может быть опасно для здоровья, так как концентрация активного вещества в добавках может отличаться от заявленной и быть гораздо выше терапевтической дозы, как это бывает с витамином D.
Витамины А и Е — легенды советской аптечки. Многие верят, что они лечат акне, улучшают обмен веществ в клетках кожи и защищают от морщин. Кое-что из этого правда, но все не так радужно, как описывают на сайтах с БАДами. Разбираемся, как на самом деле витамины А и Е влияют на кожу и организм в целом.
Что такое витамин А
Витамины — это регуляторы биологических процессов, без которых нарушается биохимия тела и работа органов. Большинство из них поступает с едой, а некоторые синтезируются организмом или кишечной флорой. Витамины делятся на водорастворимые и жирорастворимые. Первые не задерживаются в организме надолго и выводятся с продуктами обмена, а вторые накапливаются в печени. Мы писали о витамине D — единственном, который влияет на иммунную защиту организма. А вот С оказался не таким полезным, как о нем пишут производители БАДов.
Витамин А — жирорастворимый. Человек получает его из пищи в виде предшественников — ретиноидов и каротиноидов. Они содержатся в жировом депо печени, а когда нужно превращаются в ретинол и отправляются в ткани. Витамин А регулирует эмбриогенез, работу репродуктивных органов, желез кожи, воспаление, создание новых клеток и их гибель. Производное ретинола — один из компонентов родопсина. Это пигмент глаз, отвечающий за цветоощущение.
Наружные ретиноиды используют в дерматологии: лечат акне и назначают для профилактики возрастных изменений кожи. Доказано, что изотретионин препятствует ферментативной деградации коллагена — главного структурного компонента кожи. Производные витамина А добавляют в солнцезащитные крема для антиоксидантной защиты.
«Наружно витамин А применяют при многих дерматозах, особенно — связанных с нарушением ороговения, салоотделения и заживления, — рассказывает дерматолог детской клиники „Фэнтези“ Нина Сергеева. — Он ускоряет восстановление целостности кожного покрова, снижает салообразование и регулирует ороговение».
Системные ретиноиды — это средства для лечения тяжелого акне, псориаза, розацеа, предраковых состояний и немеланомного рака кожи. Они нормализуют образование клеток верхнего слоя эпидермиса, снижают секрецию кожного сала и воспаление, обеспечивая длительную ремиссию. Назначают их в случаях, когда наружная терапия неэффективна или дает временный результат.
Как понять, что витамина А мало
Ежегодно от недостатка витамина А гибнет 500 тысяч детей во всем мире, а 250 тысяч — слепнет из-за помутнения роговицы. В основном страдают жители Азии и Африки — это связано с ранним отлучением от груди и недостаточность витамина А в рационе. В группе риска люди, у которых нарушено усвоение цинка и жиров, а еще те, кто злоупотребляет алкоголем.
Недостаток витамина А заметен внешне. У человека «сохнут» глаза и слизистая, он с трудом ориентируется в темноте и часто болеет. Кожа становится «жабьей» — усыпанной мелкими бугорками из-за фолликулярного гиперкератоза — скопления роговых чешуек в устьях волосяных мешочков. Если вовремя не восполнить баланс витамина А, можно ослепнуть: роговица «засохнет» и станет непрозрачной.
«Поскольку витамин А и каротиноиды играют большую роль в росте клеток и тканей, недостаточное потребление веществ может привести к ослаблению кожи, — говорит дерматолог GMS Clinic Надежда Набатникова. — Возникает сухость, раздражение и акне, после которого кожа заживает хуже или медленно, появляются рубцы».
Что делать
Если беспокоит качество кожи, заказывать витамины рано. Сначала надо пойти к врачу и узнать, в чем причина. Может, организму не хватает железа, или у человека гипотиреоз — это установит только обследование. Если показатели в норме, врач назначит анализ на содержание витаминов в крови. Когда их мало, сначала меняют рацион. Добавки назначают только тем, у кого проблемы с пищеварением.
«Большая часть витамина А поступает из продуктов, богатых бета-каротином и каротиноидами провитамина А. Это мощные антиоксиданты. Они нивелируют действие свободных радикалов, которые расщепляют коллаген и способствуют появлению морщин, — объясняет Надежда Набатникова. — Вещества также снижают чувствительность кожи к ультрафиолетовым лучам, обеспечивая естественную защиту от покраснений и пигментации, вызванных солнцем».
Норма для человека с четырех лет — 5000 международных единиц витамина А. Он должен получать его из еды животного и растительного происхождения. Лучший источник — печень трески. Одна чайная ложка ее масла содержит 150% от суточной потребности. Много также содержит говяжья печень, филе лососевых рыб и тунец. Самое богатое витамином А растение — батат, сто грамм которого покрывает дневную норму. Его в изобилии содержат листовая капуста, зимняя тыква и турнепс, а морковь занимает только шестое место. Важно: учитывается термически обработанный корнеплод, а не сырой.
Некоторые люди, устав от акне, покупают системные ретиноиды и пьют по дозировкам из интернета. Это опасно — при превышении дозировки эти препараты вызывают пороки развития плода — атрезию ушной раковины, недоразвитие конечностей, дефект межпредсердной перегородки и смещение крупных сосудов. Поэтому системные ретиноиды врач-дерматолог назначает после теста на беременности и обязательства пациентки использовать двойную контрацепцию — гормональные таблетки плюс презерватив.
«При использовании системных ретиноидов и других препаратов витамина А возможно тератогенное влияние на плод. Поэтому даже перед приемом БАДов, а тем более — лекарств, стоит посоветоваться с лечащим врачом, — говорит Нина Александрова. — Неблагоприятный эффект высоких доз витамина А сохраняется и после прекращения его приема, в зависимости от препарата — от 1 месяца до 2х лет».
Что такое витамин Е
Это семейство из токоферолов и токотриенолы — восьми антиоксидантов, ограждающих клетки организма от свободных радикалов. Так называют атомы кислорода, лишенные одного электрона. Они стремятся забрать его у всего, до чего дотянутся, повреждая окружающие клетки и вызывая их гибель. Витамин Е поглощает свободные радикалы, снижая вредное воздействие солнечного излучения и улучшая противоопухолевую защиту.
Попадая в клетки кожи, он уменьшает синтез простагландинов и оксидов азота — медиаторов воспаления. Известны его ранозаживляющие свойства. Поэтому витамин Е используют для лечения воспалительных заболеваний кожи — псориаза, атопического дерматита, язв и пустулезного дерматоза. Доказана противовоспалительная эффективность токоферола при акне. Опыт на мышах показал, что токоферол предотвращает рак кожи, но на людях это не сработало.
Волшебные эффекты витамина Е — результат его приема внутрь. При наружном применении он не лечит раны, ожоги и шрамы — это показало исследование. Зато в комбинации с ретинолом, фитонадионом и витамином С он иногда помогает убрать круги под глазами. Его часто добавляют в антивозрастные крема, но пока не ясно, поможет ли он защитить кожу от старения. Зато известно, что у некоторых людей наружное использование этого витамина вызывает побочную реакцию в виде контактного дерматита.
Нужно ли пить витамин Е в добавках
Если человек питается более-менее нормально, ему нужно 4 года экстремального рациона, чтобы истратить все запасы витамина Е в печени. Поэтому дефицит токоферола — редкость. Обычно он появляется, если у человека нарушено всасывание липидов.
«Без жиров невозможно нормальное усвоение витамина Е, поэтому важно включать в ежедневный рацион масла — объясняет Надежда Набатникова. — Витамином Е богато масло из зародышей пшеницы, подсолнечное, сафлоровое и соевое. Также в качестве источников подойдут орехи — миндаль и арахис».
Надо ли пить витамин Е в добавках — решает только врач. Если заниматься самолечением и пить «для здоровья», можно получить гипервитаминоз. Он проявляется тошнотой, рвотой, слабостью, головной болью и помутнением зрения. Особо упорные доводят себя до нарушений свертывающей системы крови.

Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс.
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи . У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Симптомы
Типичными симптомами заболевания желчного пузыря являются дискомфортные или болезные ощущения вверху живота или под ребрами справа, чаще связанные с приемом пищи. У многих людей появляются легкая тошнота, горький привкус во рту, тяжесть под ребрами или ноющее ощущение. Наиболее часто они возникают при провокации желчного пузыря жирной, жареной, острой или копченой пищей. Однако могут развиваться и через несколько дней после приема антибиотиков, противогрибковых и противовирусных препаратов.
Хронический холецистит развивается долго и медленно, чаще проявляет себя дискомфортом и болями. Острый холецистит имеет более сильные симптомы, может даже подниматься температура, боли заставляют сидеть согнувшись и держаться за правый бок, иногда даже отдают в спинную. И хочется пойти ко врачу. Чаще всего эти симптомы достаточно типичны у большинства людей.
Холецистит, по своей сути, представляет собой воспаление желчного пузыря, которое сопровождается и нарушением его сокращений, и нарушением желчевыделения.
Именно нарушение нормального желчевыделения и приводит к повышению давления в пузыре, концентрированию и сгущению желчи. Она начинает собираться в сгустки, появляются хлопья и комки, которые кристаллизуются в виде камней в пузыре. Если холецистит не лечить, он может перейти в острый или в пузыре появятся камни. Мы называем эту последовательную смену стадий «желчным континуумом».
Образ жизни в значимой степени НЕ влияет на состояние желчного пузыря или развитие в нем воспалительного процесса. Большее значение имеет питание, а также прием лекарств, которые выводятся вместе с желчью.
Важным является взаимосвязь стресса и повышенной тревожности с сокращениями желчного пузыря. Очень часто эмоциональный срыв или нервный период могут приводить к развитию заболевания.
Рекомендации
При заболеваниях желчного пузыря рекомендуется стол № 5. Он используется также при лечении болезней печени и поджелудочной железы. Питание при болезнях желудка или кишечника отличается от питания, необходимого при болезнях желчного пузыря. Основные ограничения касаются жирной, жареной, острой и копченой пищи, а также алкоголя. Мы разработали специальное приложение для телефона «Стол № 5», в котором подробно освещены вопросы питания.
Холодом и голодом лечат острейший период острого панкреатита, который иногда возникает из-за желчнокаменной болезни. Поэтому и существует такой стереотип. Также голод иногда используют при желчной колике. При обострении холецистита (не остром холецистите!) стандартом лечения являются лекарства, восстанавливающие сокращения желчного пузыря и препараты урсодеоксихолевой кислоты (урсосан). В начальном периоде обострения используются спазмолитики (мебеверин, дротаверин, гимекромон). Далее возможно использование прокинетиков (итомед), но они не применяются при желчнокаменной болезни, только на ранних стадиях. Эти препараты нормализуют желчевыделение. Использовать желчегонные без результатов УЗИ категорически запрещено!
Данная рекомендация не является руководством по лечению — лечение должен назначить врач после осмотра!
В некоторых случая, действительно, болезни других органов могу приводить к развитию холецистита. Дуоденит является наиболее частым заболеванием, которое за счет отека «выхода» желчевыводящих путей приводит к нарушению выделения желчи. Это повышает давление в желчном пузыре, способствует воспалению или возникновению камней. Также способствует холециститу и дисфункции желчного пузыря избыток бактерий в кишечнике, так называемый избыточный бактериальный рост. Данное состояние может возникать после пищевых отравлений, при долго существующих запорах или длительной диарее, а также при воспалительных заболеваниях кишечника и дивертикулярной болезни.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
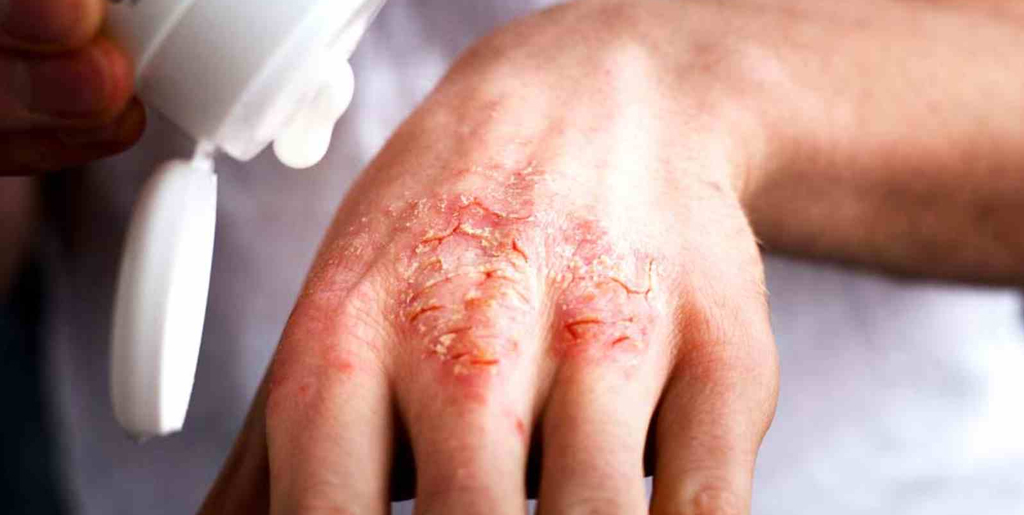
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
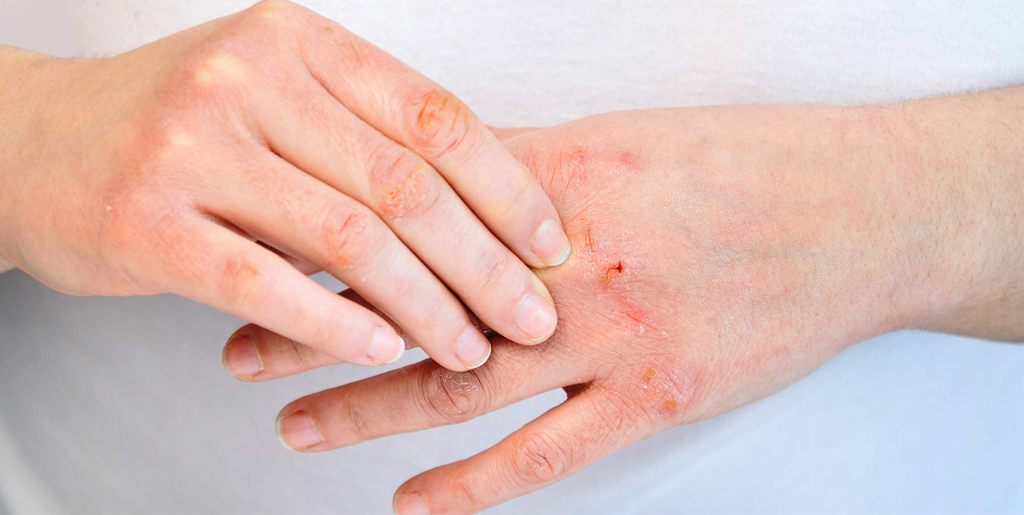
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
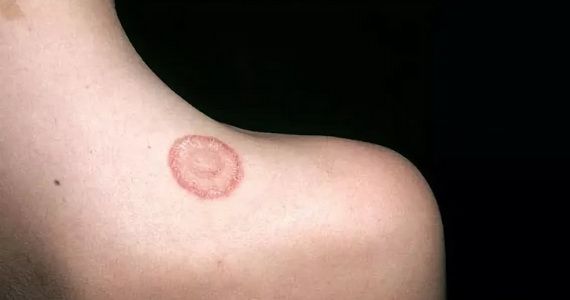
Монетовидная экзема (нуммулярная экзема) – один из видов хронического зудящего дерматита и микробной экземы, составляет около 10% от общего количества дерматозов. Ярким признаком заболевания выступают крупные округлые бляшки с четкими границами, которые возвышаются над здоровой кожей. У детей монетовидная экзема практически не встречается, среди взрослых распространена примерно одинаково, но чаще всего возникает в возрасте 30-50 лет.

Почему возникает монетовидная экзема
Врачи пока не могут однозначно назвать причину монетовидной экземы. Точно известно только то, что заболевание всегда имеет инфекционную составляющую. В то же время такая экзема считается полиэтиологичной, т. е. ее могут вызывать множество разных причин. Но вне зависимости от этого в развитии дерматита главную роль всегда играет инфекция, которая угнетает иммунную систему.
По мнению современных дерматологов монетовидную экзему вызывает нарушение иммунитета: клеточного (его обеспечивают лейкоциты) и гуморального («защитниками» выступают антитела – специальные белки, вырабатываемые клетками). Это связано с тем, что в организме есть очаг хронической инфекции (отита, тонзиллита, ринита), к которому происходит избыточная сенсибилизация – повышенная чувствительность к влиянию раздражителей, вызывающая аллергию.
Риск столкнуться с монетовидной экземой повышается:
- при сбоях в работе нервной системы;
- изменениях гормонального фона;
- чрезмерном потоотделении;
- сахарном диабете;
- частых стрессовых ситуациях;
- нарушениях метаболизма;
- неправильном питании;
- хронических заболевания ЛОР-органов;
- инфекциях ротовой полости.
В список факторов можно добавить лекарственные препараты, которые на фоне наследственной предрасположенности к дерматитам снижают иммунитет и могут вызвать монетовидную экзему. Не меньшее значение в развитии заболевания имеет наследственность. Если один из родителей имеет такой диагноз, то вероятность его появления у ребенка составляет 40%, если оба – то 60%.
Как проявляется монетовидная экзема
Особенность монетовидной экземы заключается в том, что кожа при таком заболевании находится в постоянной готовности к взаимодействию с раздражителем. Причем реакции появляются постепенно: сначала кожные покровы реагируют на что-то одно, а потом – на множество разных антигенов.
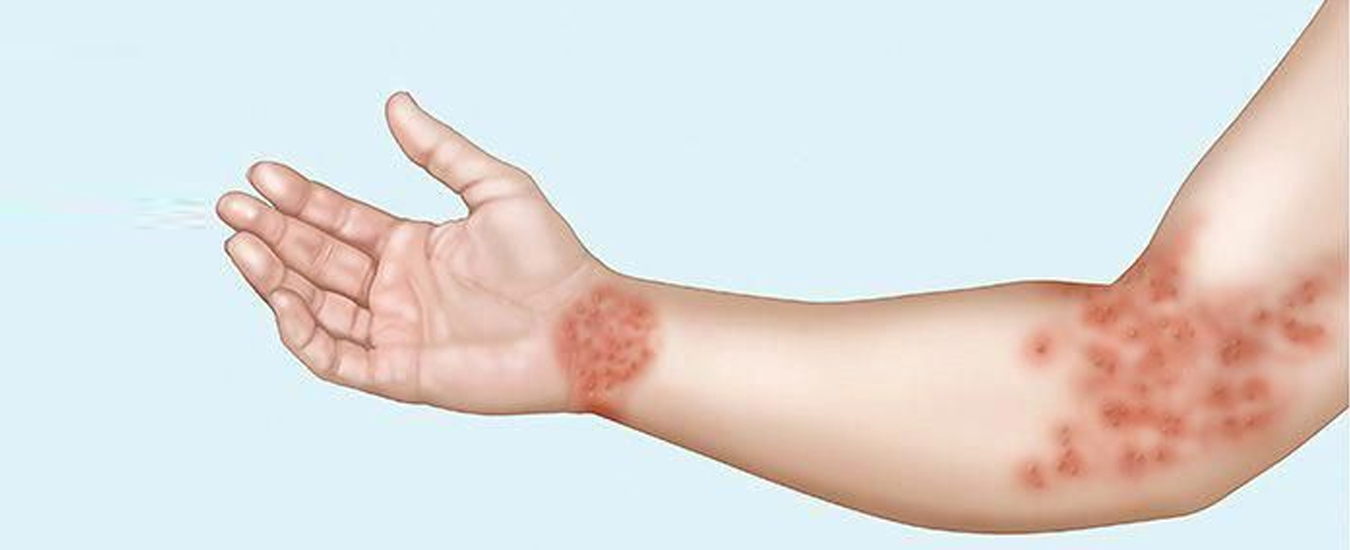
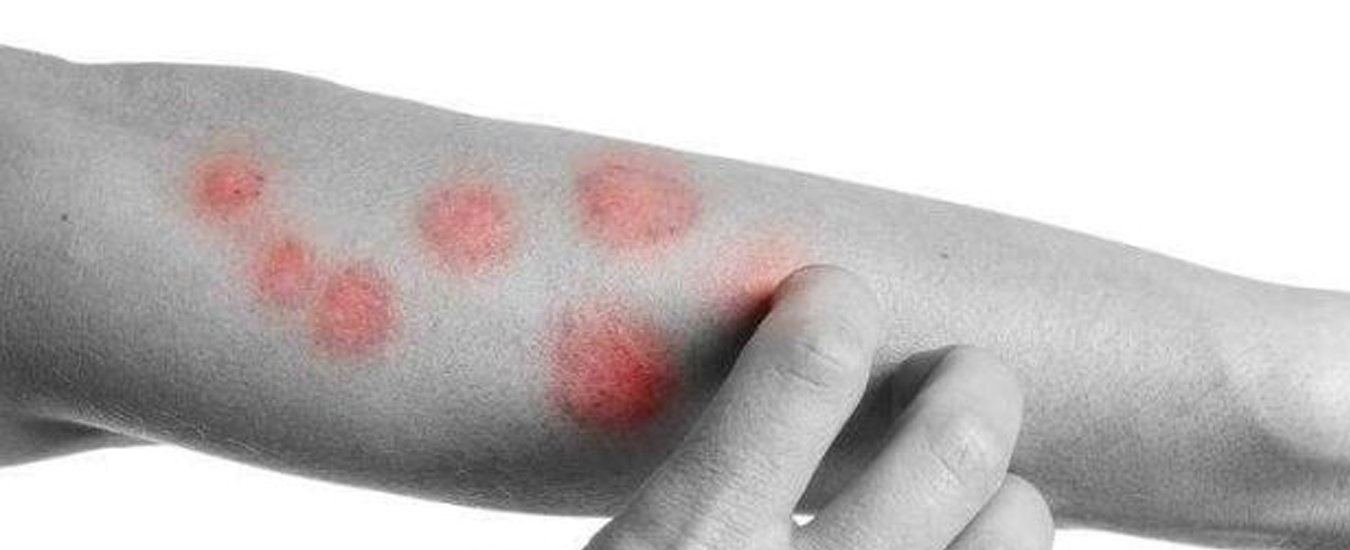
Характерный симптом монетовидной экземы – пятна овальной формы диаметром до 3 см. Они имеют четкие очертания и возвышаются над окружающей здоровой кожей. Пятна чаще всего возникают на коже конечностей, но могут распространяться на верхнюю часть спины, плечи и ягодицы.
Высыпания вызывают сильный и порой невыносимый зуд, мешающий нормальному сну. Из-за этого человек их расчесывает, что ведет к появлению корок. По границам пятен располагаются везикулы, которые вскрываются, образуют эрозии. Когда воспаление немного стихает, кожа подсыхает, и на ней образуются трещины. При обострении пятна появляются на одних и тех же участках.
Многих интересует заразность монетовидной экземы. Как и другие виды дерматита, она абсолютно не заразна, не передается другим людям даже при тесном контакте. Поэтому человек с таким диагнозом никого не может заразить, и нахождение с ним полностью безопасно.
Как диагностируют монетовидную экзему
Дерматолог может заподозрить монетовидную экзему уже по внешним признакам. Для подтверждения назначают стандартные исследования, включая общий анализ мочи и крови, биохимический анализ крови. Пациенту может потребоваться консультация невролога, гастроэнтеролога, аллерголога и эндокринолога.
Монетовидную экзему необходимо отличить от других видов дерматита, псориаза, чесотки и дерматомикоза. С этой целью проводят иммуноферментное исследование крови на антитела. Чтобы выявить инфекцию, проводят микробиологическое исследование мазка с очага воспаления. Это также помогает определить чувствительность к антибиотикам и назначить правильное лечение.
Как вылечить монетовидную экзему
Лечение монетовидной экземы имеет комплексный характер. Необходимо принять меры против основного заболевания, которое связано с очагом хронической инфекции, нормализовать работу пищеварительной, эндокринной и нервной систем. Антибиотики при монетовидной экземе помогают, но часто не приводят к ремиссии, которую и нужно достичь при таком заболевании.
К антибактериальным препаратам чаще прибегают, если присоединилась вторичная инфекция. В остальных случаях основу лечения составляют:
- седативные препараты, транквилизаторы, антидепрессанты, нейролептики, фиточаи – для снятия стресса;
- десенсибилизирующие препараты – для устранения аллергии;
- ферменты – для улучшения пищеварения.
Для наружного лечения экземы применяют гормональные мази, дающие быстрый результат. Но перед их назначением прибегают к негормональным средствам, к которым относятся мази и кремы на основе цинка. При зуде хорошие результаты показывают топические стероиды. Благоприятное влияние на кожу оказывают процедуры физиотерапии: ультрафонофорез, иглорефлексотерапия, УВЧ-терапия, озонотерапия, лечебные грязи, аппликации парафина.
Не менее важно соблюдать диету, исключающую потенциальные аллергены: цитрусовые, маринады и соленья, жареные и копченые блюда, красные фрукты, морепродукты, орехи, мед, шоколад. В основу рациона нужно включить крупы, зелень, овощи, молочнокислые напитки.
Обратиться за помощью к дерматологу
Перед назначением как лечения, так и диеты важно подтвердить диагноз. Если вы обнаружили на коже подозрительные высыпания, обязательно обратитесь к дерматологу. Эффективность лечения напрямую зависит от правильности поставленного диагноза. Поэтому важно не затягивать и не заниматься самолечением. Приглашаем вас на консультацию в Институт здоровой кожи «ПсорМак». У нас большой опыт успешного лечения разных видов дерматита, и мы гарантируем достижение длительной ремиссии.
Читайте также:

