Если козелок уха шелушится
Обновлено: 02.05.2024
Ушная раковина шелушится и чешется? Беспокоит зуд в слуховом проходе? Не стоит игнорировать такие симптомы. Шелушение и зуд в ушах могут быть первыми признаками различных дерматологических патологий – грибковой инфекции кожи, аллергической реакции, псориаза и др. С другой стороны, в некоторых случаях уши чешутся и шелушатся просто из-за того, что человек слишком тщательно их очищает, повреждая защитный слой нежной кожи слухового прохода. Как же понять, почему чешется и шелушится в ушах?
Содержание статьи

В данной статье мы рассмотрим наиболее распространенные причины зуда и шелушения кожи ушной раковины и слухового прохода у взрослых и детей, а также поговорим о лечении этого неприятного состояния.
Гигиенические причины
Бывает так, что человек сам провоцирует патологические изменения состояния кожи. Особенно это касается ушей – удивительно, но большинство проблем с ушами появляются именно из-за неправильного гигиенического ухода. Если человек чистит уши спичкой, спицей, ватной палочкой и т.п., эпидермис кожи травмируется, нервные окончания раздражаются. В ответ на это серные железы начинают активнее синтезировать серу – секрет, играющий важнейшую роль в защите и увлажнении слухового прохода.
Усердное очищение ушей обычно приводит к обратному эффекту – увеличению количества серы.
Серная масса постепенно сдвигается к внешнему краю слухового канала – именно так происходит самоочищение уха. Этот процесс зачастую сопровождается щекотанием и легким ушным зудом. Чтобы избавиться от него, достаточно промыть уши перекисью водорода или закапать слуховой проход теплым растительным маслом. Это поможет растворить серу и ускорит ее отхождение.
Многие люди, столкнувшись с избыточным образованием серы в ушах, начинают очищать их с еще большим усердием. Раздраженный слуховой канал может начать шелушиться; в нем будут накапливаться корочки, фрагменты омертвевшего эпидермиса и сера. В таких условиях возрастает риск инфицирования микроповреждений кожи.
Воспаление наружного уха зачастую возникает именно в результате расчесывания кожи ушной раковины.
В некоторых случаях излишнее очищение ушей производит обратный эффект – слуховой проход становится сухим и чувствительным, сера практически не вырабатывается. Кожа может чесаться, лущиться. Без серы ухо становится более восприимчивым к различным инфекциям, в первую очередь, грибковым.
Как же ухаживать за ушами правильно? Следует придерживаться таких правил:

- не чистить слуховой проход ватной палочкой, спичкой и другими твердыми предметами;
- мыть ушную раковину каждый день, а слуховой проход – раз в неделю (при этом очищается видимая часть слухового прохода, в глубокие отделы проникать не следует);
- избегать попадания воды глубоко в слуховой проход;
- регулярно обрабатывать спиртом наушники-вкладыши, беруши и т.п.;
- если возникает необходимость избавиться от излишней серы или серной пробки, использовать немеханические способы очищения (промывание перекисью, закапывание растительного масла, применение церуменолитиков – капель для растворения серы);
- не применять сомнительные методы лечения (например, восковые свечи для ушей – они малоэффективны и опасны).
Себорейный дерматит
Одно из состояний, при которых чешется и шелушится ухо, – себорейный дерматит. Это заболевание, связанное с воспалением поверхностного слоя кожи в результате увеличения численности условнопатогенных микроскопических грибов микрофлоры (в первую очередь, грибка рода Pityrosporum, известного также как Malassezia). Этот микроскопический гриб присутствует на коже большинства людей, но количество его не существенное. У здорового человека он никак себя не проявляет. В определенных условиях численность этого грибка превышает 50% микрофлоры кожи, и тогда начинаются различные проблемы – нарушение работы сальных желез, шелушение, зуд, утолщение кожи. Жирная кожа, покрытая роговыми чешуйками, склонна к воспалениям, угревой сыпи, образованию эритем.
Себорейный дерматит обычно поражает такие участки кожи, как:
- область за ушами и ушные раковины;
- носогубной треугольник;
- волосистая часть головы;
- верхняя часть спины и груди.
Что влияет на численность грибков Malassezia? Известно, что сдвиг микрофлоры в сторону грибка может быть связан с:
- гормональными перестройками, ведущими за собой усиление активности сальных желез;
- лечением антибиотиками (они уничтожают бактерий – основных конкурентов грибков);
- резким изменением климатической зоны;
- нервным стрессом;
- сильным ослаблением иммунитета.
Лечение себорейного дерматита включает препараты местного действия, содержащие низорал и миконазол – эти вещества обладают выраженным противогрибковым действием. Также применяют мази с растительными маслами и кератолитическими компонентами. На протяжении курса лечения рекомендуется мыть голову специальным шампунем против себореи.
Если себорейный дерматит обусловлен иммунодефицитом или гормональным дисбалансом, местная терапия улучшит состояние кожи лишь на краткое время. Для долговременного результата необходимо лечение, направленное на восстановление нормальной гормональной и иммунной регуляции.
Отомикоз
Отомикозом называют грибковое поражение кожи слухового прохода. Первые его стадии протекают незаметно – больного может беспокоить сухость ушей, легкий зуд, шелушение. Со временем зуд усиливается, а на коже появляется налет, цвет которого зависит от гриба-возбудителя (обычно это черный, желто-зеленый, коричневый налет плотной консистенции). На поздних стадиях болезни из слухового прохода выделяется густая темная масса, содержащая большое количество грибковых спор (проверить это можно путем бактериологического посева мазка из уха на грибковую микрофлору).
Почему появляется отомикоз? Как и другие грибковые инфекции, отомикоз развивается только в определенных условиях:
- при снижении иммунитета человека;
- при уменьшении количества бактериальной микрофлоры кожи (так, зуд и шелушение в ушах на фоне лечения антибиотиками может быть симптомом развития грибковой инфекции);
- при изменении pH поверхности кожи в щелочную сторону (в норме pH кожи равен 5,5, при том, что для грибков оптимальным является уровень 6-6,7; большое значение для поддержания кислотно-щелочного баланса играет сера – считается, что это один из средств противогрибковой защиты);
Отомикоз может быть результатом тщательного удаления серы со слухового канала – это нарушает кислотно-щелочной баланс и делает эпителий беззащитным перед инфекциями.
Лечение отомикоза начинают с местной терапии. В первую очередь, это антимикотические ушные капли. При отсутствии эффекта терапию дополняют системными противогрибковыми препаратами. Чувствительность грибков к антимикотикам различается у разных видов возбудителей. Для подбора высокоэффективного лечения рекомендуется сдать бактериологический посев мазка из уха с определением чувствительности к противогрибковым препаратам.
Аллергический дерматит

Аллергический дерматит на коже уха – далеко не редкость. Пищевая и респираторная аллергия редко проявляют себя на коже ушей. Намного чаще кожа ушных раковин страдает от аллергии, обусловленной длительным контактом с аллергеном. Такой тип реакции гиперчувствительности называют контактным аллергическим дерматитом.
Например, если мочка уха чешется и шелушится у человека, имеющего пирсинг, первым делом проверяют, нет ли у него контактной аллергии на металл. Чаще всего контактный аллергический дерматит развивается при ношении бижутерии, но и ювелирные изделия могут вызвать аллергию.
Никель – лидер среди металлов, способных вызвать сыпь, шелушение, отек и зуд ушных раковин. Он довольно часто используется при изготовлении бижутерии.
Золото и серебро – «благородные» металлы, редко вступающие в химические реакции с окружающими веществами. А вот примеси, входящие в состав драгоценностей, вполне могут спровоцировать реакцию гиперчувствительности.
Контактный дерматит может быть также обусловлен наличием в квартире пылевых клещей. Эти микроскопические членистоногие могут жить в подушках и матрасах. Также реакцию может вызвать попадание в ушной проход спор плесневых грибов.
Лечение аллергического дерматита на коже ушей мало чем отличается от стандартной противоаллергенной терапии.
Для уменьшения неприятных ощущений рекомендуется принимать антигистаминные таблетки – они уменьшают зуд, и вместе с тем, угнетают другие симптомы воспаления.
Врач может назначить препараты местного действия, уменьшающие шелушение и сыпь. Их подбор строго индивидуален.
Стоит отметить, что лечение аллергического дерматита будет успешно только в том случае, если контакт с аллергеном будет сведен к минимуму. В противном случае по окончанию курса лечения неприятные симптомы появятся вновь.
Наружный отит — воспаление наружного уха диффузного или ограниченного характера. Ограниченный наружный отит проявляется образованием фурункула с резко выраженным болевым синдромом в стадии инфильтрации и возможностью развития фурункулеза при его вскрытии. Диффузный наружный отит характеризуется разлитым воспалением слухового прохода, которое сопровождается болью и распиранием в ухе, серозным, а затем гнойным отделяемым. С целью диагностики наружного отита проводится осмотр и пальпация околоушной области, отоскопия, аудиометрия, бакпосев отделяемого из уха. Лечебные мероприятия при наружном отите состоят в промывании слухового прохода антисептиками, закладывании в него турунд с лекарственными препаратами, проведении общей антибиотикотерапии, противовоспалительного и иммуностимулирующего лечения.
МКБ-10
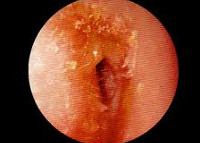
Общие сведения
Наружное ухо является периферической частью слухового аппарата человека. Оно состоит из наружного слухового прохода, имеющего хрящевую и костную части, и ушной раковины. От полости среднего уха наружное ухо отделено барабанной перепонкой. При локальном воспалении наружного слухового прохода говорят об ограниченном наружном отите. Он представляет собой гнойно-воспалительный процесс в области волосяного фолликула — фурункул. Разлитое воспаление слухового прохода, охватывающее его хрящевую и костную часть, в отоларингологии носит название диффузного наружного отита. Диффузный наружный отит характеризуется воспалительными изменениями как в коже, так и в подкожной жировой клетчатке слухового прохода, может сопровождаться воспалением барабанной перепонки.

Причины возникновения наружного отита
Причиной наружного отита является инфицирование кожи наружного слухового прохода. Возбудителем ограниченного наружного отита чаще всего является пиогенный стафилококк. Диффузный наружный отит может быть вызван стафилококками, гемофильной палочкой, пневмококками, клебсиеллой, синегнойной палочкой, моракселлой, грибками рода Candida и др. Наиболее часто занос инфекции в слуховой проход с развитием наружного отита наблюдается при гноетечении из перфорированной барабанной перепонки при остром и хроническом гнойном среднем отите, гнойном лабиринтите.
Проникновению возбудителя внутрь кожного покрова, выстилающего наружный слуховой проход, осуществляется в местах повреждений и микротравм. В свою очередь травмирование кожи слухового прохода возможно при травме уха, наличие в нем инородного тела, попадании агрессивных химических веществ, неправильном проведении гигиены уха, самостоятельных попытках извлечения серной пробки, расчесывании уха при зудящих дерматозах (экземе, крапивнице, атопическом дерматите, аллергическом дерматите) и сахарном диабете.
Возникновению наружного отита способствует постоянное увлажнение слухового прохода попадающей в него водой, которое приводит к снижению барьерной функции кожи. Благоприятным фоном для развития наружного отита также является снижение общих защитных сил организма, что наблюдается при авитаминозе, иммунодефицитных состояниях (например, при ВИЧ-инфекции), хронических инфекциях (туберкулез, сифилис, хронический тонзиллит, хронический пиелонефрит), сильном переутомлении (синдром хронической усталости).
Ограниченный наружный отит
Симптомы ограниченного наружного отита
В своем развитии ограниченный наружный отит проходит те же стадии, что и фурункул на поверхности кожи. Однако замкнутое пространство и обильная иннервации слухового прохода, в котором располагается фурункул при наружном отите, обуславливают некоторые особенности его клинической картины. Обычно ограниченный наружный отит начинается с ощущения сильного зуда в слуховом проходе, который затем перерастает в боль. Увеличение размеров фурункула уха в стадии инфильтрации приводит к сдавлению нервных рецепторов и быстрому нарастанию болевого синдрома.
Боли в ухе при ограниченном наружном отите по своей интенсивности превосходят боли, отмечающиеся при остром среднем отите. Они иррадиируют в висок, затылок, верхнюю и нижнюю челюсть, захватывают всю половину головы со стороны больного уха. Отмечается усиление болевого синдрома при жевании, что в некоторых случаях заставляет пациента с наружным отитом отказаться от приема пищи. Характерно увеличение интенсивности болей в ночное время, в связи с чем происходит нарушение сна. Инфильтрация при ограниченном наружном отите может достигать значительного объема. При этом фурункул полностью перекрывает просвет слухового прохода и приводит к снижению слуха (тугоухости).
Вскрытие фурункула при наружном отите сопровождается истечением гноя из уха и резким уменьшением болевого синдрома. Однако при вскрытии фурункула часто происходит обсеменение других волосяных фолликулов слухового прохода с образованием множественных фурункулов и развитием фурункулеза, отличающегося упорным течением и стойкостью к проводимой терапии. Множественные фурункулы при наружном отите приводят к полной обтурации слухового прохода и усилению клинических симптомов заболевания. Развивается регионарный лимфаденит. Возможно появление отечности в заушной области и оттопыривание ушной раковины, что требует дифференцировки наружного отита от мастоидита.
Диагностика ограниченного наружного отита
В первую очередь отоларинголог проводит осмотр уха и отоскопию. Во время осмотра врач производит оттягивание ушной раковины, что при наружном отите приводит к появлению резкой боли в ухе. Возникновение боли при надавливании на козелок уха говорит о локализации ограниченного наружного отита на передней стенке слухового прохода. Резкая болезненность при пальпации за ухом свидетельствует в пользу того, что фурункул располагается на задне-верхней стенке слухового прохода. При наружном отите в области нижней стенки резко болезненна пальпация над углом нижней челюсти.
Отоскопия при ограниченном наружном отите обнаруживает наличие в слуховом проходе фурункула. В начальной стадии наружного отита фурункул имеет вид припухлости красного цвета. Созревший фурункул практически перекрывает слуховой проход, после его вскрытия отоскопия выявляет гной и наличие кратерообразного отверстия на вершине инфильтрата.
Аудиометрия и исследование слуха камертоном у пациентов с ограниченным наружным отитом определяет кондуктивный тип тугоухости и латерализацию звукопроведения в сторону пораженного уха. Для определения возбудителя проводится бактериологический посев гноя из фурункула. Дифференцировать ограниченный наружный отит следует от других видов отита, эпидемического паротита, мастоидита, экземы наружного уха.
Лечение ограниченного наружного отита
В стадии инфильтрации ограниченного наружного отита проводят туалет наружного уха и обработку пораженного участка нитратом серебра. В слуховой проход вводят турунду с антибактериальной мазью. Ухо закапывают ушными каплями, содержащими антибиотик (неомицин, офлоксацин и пр.). Для снятия болевого синдрома назначают анальгетики и противовоспалительные препараты. Возможно применение УВЧ-терапии. Созревший фурункул может быть вскрыт при помощи разреза. После его вскрытия наружный слуховой проход промывают растворами антибиотиков и антисептиков.
При наружном отите с множественными фурункулами показана антибиотикотерапия. При подтверждении стафилококковой природы отита применяют антистафилококковый анатоксин или вакцину. С целью повышения иммунитета рекомендована витаминотерапия, иммунокоррегирующее лечение, процедуры УФОК или ВЛОК, аутогемотерапия.
Диффузный наружный отит
Симптомы диффузного наружного отита
Диффузная форма наружного отита начинается с ощущения распирания, зуда и повышения температуры в слуховом проходе. Очень скоро возникает болевой синдром, который сопровождается иррадиацией боли во всю половину головы и ее значительным усилением во время жевания. Выраженный болевой синдром при диффузном наружном отите приводит к нарушению сна и анорексии. Значительная отечность воспаленных стенок слухового прохода суживает его просвет и является причиной снижения слуха. Диффузный наружный отит сопровождается небольшим количеством выделений из уха, которые в начале носят серозный характер, а затем становятся гнойными. Отмечается увеличение регионарных лимфоузлов. При тяжелом течении заболевания возможно распространение воспалительного процесса на ушную раковину и мягкие ткани околоушной области.
Острый период диффузного наружного отита длится 2-3 недели. Затем на фоне проводимого лечения или самопроизвольно может произойти уменьшение симптомов заболевания и полное выздоровление пациента. Также диффузный наружный отит может принять затяжное течение и перейти в хроническую форму. Хронический наружный отит сопровождается образованием рубцов, которые уменьшают просвет слухового прохода и могут стать причиной стойкого снижения слуха.
Диагностика диффузного наружного отита
Выраженная болезненность при надавливании на козелок, оттягивании ушной раковины, пальпации в заушной области и над углом верхней челюсти свидетельствует о разлитом воспалении слухового прохода. Отоскопия при диффузном наружном отите обнаруживает тотальное покраснение и отечность кожного покрова, выстилающего слуховой проход, наличие эрозий с серозным отделяемым. В более позднем периоде наружного отита выявляется обтурация слухового прохода из-за выраженного отека его стенок, визуализируются язвы и трещины, выделяющие зеленовато-желтый гной. Аудиометрия свидетельствует о наличие тугоухости по кондуктивному типу. Латерализация звука происходит к больному уху. Бактериологическое исследование отделяемого из уха позволяет верифицировать возбудителя и установить его чувствительность к основным антибактериальным препаратам.
Дифференциальный диагноз диффузного наружного отита проводят с гнойным средним отитом, рожей, острой экземой и фурункулом слухового прохода.
Лечение диффузного наружного отита
Терапия диффузного наружного отита проводится системным применением антибиотиков, поливитаминных и антигистаминных препаратов. При необходимости осуществляется иммунокоррегирующее лечение. Местное лечение диффузного наружного отита заключается в ведении в слуховой проход турунд с желтой ртутной мазью, жидкостью Бурова, антибактериальными и гормональными мазями, закапывании ушных капель с антибиотиками. Гнойный характер отделяемого из уха является показанием для промывания слухового прохода растворами антибиотиков.
Наружный отит грибковой этиологии лечится противогрибковыми препаратами системного и местно применения.
Профилактика наружного отита
Для предупреждения инфицирования кожи слухового прохода с развитием наружного отита необходимо избегать расчесывания ушной раковины, травмирования уха и попадания в него инородных тел. При купании следует беречь ухо от попадания в него воды. Ни в коем случае нельзя самостоятельно пытаться удалить инородное тело уха, поскольку это часто приводит к травмированию кожи слухового прохода. Не следует очищать ухо от серы не предназначенными для этого предметами: шпилькой, зубочисткой, спичкой, скрепкой и т. п. Туалет уха должен производиться специальной ушной палочкой на глубину не более, чем 0,5-1 см от начала слухового прохода.
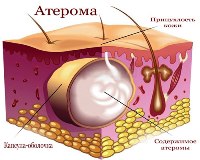
Атерома уха – это ретенционная киста протока сальной железы, расположенная на мочке уха. Патология возникает следствие закупорки выводного хода на фоне повышения вязкости жирового секрета, травм сальных желез или врожденных анатомических особенностей их структуры. Атерома выглядит как небольшой узелок телесного или розового цвета, который не болит, однако сопровождается эстетическим дискомфортом. Диагностика заболевания основана на внешнем осмотре и микроскопии содержимого кисты в послеоперационном периоде. Удаление новообразования проводится классическим хирургическим, лазерным или радиоволновым способом.
МКБ-10


Общие сведения
Атеромы признаны одной из наиболее распространенных групп доброкачественных новообразований. Они встречаются у 5-10% населения, однако ушная раковина – не самая типичная локализация для сальной кисты. Чаще опухоль располагается на волосистой части головы, лице или верхней части спины. Пик диагностики атеромы уха приходится на молодой возраст, женщины болеют чаще мужчин. Актуальность проблемы в практической дерматологии обусловлена ее частой встречаемостью, выраженным косметическим дефектом и склонностью к нагноению.

Причины
Основой этиологии атеромы уха является нарушение физиологического процесса выделения сального секрета из полости железы на поверхность кожи или в устье волосяного фолликула. Заболевание имеет мультифакториальную природу, зачастую у одного больного присутствует сразу несколько предрасполагающих факторов. Основные причины формирования атеромы следующие:
- Изменение свойств кожного сала. Повышение вязкости и усиление продукции жировых масс провоцирует закупорку выводных железистых протоков, способствует формированию сальных пробок. Такая ситуация наблюдается при увеличении уровня тестостерона, наличии жирной себореи, склонности к образованию угрей.
- Травма сальной железы. Механические повреждения завершаются образованием рубцовой соединительной ткани, на фоне чего сужается или облитерируется выводной проток железы. Атерома иногда возникает на месте зажившего гнойника или фурункула, как осложнение непрофессионально выполненного пирсинга уха.
- Врожденные особенности. В детской дерматологии появление ретенционных кист связывают с нарушениями анатомической структуры сальных желез. В развитии заболевания играет роль наследственный фактор и физиологические гормональные колебания.
Патогенез
Киста формируется при блокировании выводного хода сальной железы, в результате чего жировые массы начинают скапливаться в ее полости. При этом выделение кожного сала не прекращается, железистый секрет собирается внутри железы и растягивает ее стенки. Рост новообразования не сопровождается сдавлением кровеносных сосудов или нервных окончаний, что объясняет длительное бессимптомное течение.
Гистологически атерома ушной раковины представляет собой плотную соединительнотканную капсулу, которая заполнена слущенными клетками эпидермиса и секретом сальной железы. Содержимое кисты имеет плотную однородную консистенцию, белый или желтоватый оттенок, резкий запах прогорклого жира. Все клетки имеют нормальное строение без признаков атипии или озлокачествления.

Симптомы атеромы уха
Киста сальной железы в большинстве случаев обнаруживается больным случайно при ощупывании задней поверхности мочки уха. Женщины могут заметить атерому при надевании сережек. Новообразование ощущается как небольшой практически безболезненный прыщ, который расположен внутри кожи. Снаружи киста имеет вид возвышающегося розоватого узелка со светлым участком в центре, поэтому многие люди принимают ее за гнойник.
Атерома уха не сопровождается болезненными ощущениями и не доставляет никакого дискомфорта. Наибольшее беспокойство у пациентов вызывает косметический дефект, поэтому по возможности они прикрывают новообразование волосами. При механическом воздействии (надевании свитеров с тугим горлом, ношении медицинской маски с заушными резинками) киста начинает болеть и воспаляться.
Осложнения
Атеромы уха медленно увеличиваются в размерах и не имеют склонности к малигнизации. Основной проблемой нелеченых кист является риск инфицирования при трении, случайной травматизации, резком снижении иммунитета. Размножение патогенных микроорганизмов проявляется отечностью и краснотой мочки уха, сильными дергающими или пульсирующими болями, появлением гнойной головки на поверхности кожи.
Диагностика
Подозрительные новообразования кожи требуют обязательной консультации врача-дерматолога. При первичном осмотре обнаруживается узелок размером с горошину, который имеет розоватый или телесный оттенок, вызывает неприятные ощущения в случае присоединения бактериального воспаления. При атеромах большого размера мочка уха утолщена и деформирована. Чтобы подтвердить диагноз, назначаются следующие методы:
- УЗИ мягких тканей. При крупных атеромах, локализованных в заушной области, применяется сонография. Исследование выявляет округлое образование с четкими границами и однородным содержимым, которое окружено плотной капсулой.
- Лабораторная диагностика. В рамках подготовки к хирургическому лечению проводится гемограмма, коагулограмма, стандартный биохимический анализ крови. Всем пациентам выполняются исследования крови на вирусные гепатиты В и С, сифилис, ВИЧ-инфекцию.
- Гистологическое исследование. Микроскопия удаленного биоматериала назначается для подтверждения диагноза. Выявление жировых масс и ороговевших клеток эпителиального происхождения позволяет исключить липому и прочие варианты опухолей.
Дифференциальная диагностика
Заболевание не имеет патогномоничных симптомов, по внешним признакам оно напоминает другие варианты доброкачественных новообразований мягких тканей. Атерому уха необходимо дифференцировать со следующими опухолями:
Дифференциальная диагностика нагноившейся кисты проводится с фурункулами уха, пустулами на коже. В сомнительных случаях требуется консультация онколога, онкодерматолога.

Лечение атеромы уха
Хирургическое лечение
Чтобы избавить человека от косметического недостатка и предупредить нагноение, рекомендована плановая операция. Удаление атеромы уха проводится в амбулаторных условиях под местным обезболиванием, процедура имеет минимальные противопоказания. Плановое вмешательство проводится традиционным способом с помощью скальпеля либо современными методами лазерной и радиоволновой хирургии. Малоинвазивные технологии дают лучший эстетический результат.
При воспалении атеромы и формировании гнойного очага показано экстренное оперативное вмешательство. Задачей хирурга является вскрытие и дренирование полости сальной железы, местное введение растворов антибиотиков и антисептиков. Послеоперационное ведение раны выполняется по законам гнойной хирургии с заживлением по типу вторичного натяжения. Для предупреждения рецидивов болезни удаление кисты проводится спустя 3 месяца.
Послеоперационное ведение
Медикаментозное лечение осуществляется в дополнение к оперативному удалению ретенционной кисты. В раннем периоде после операции швы обрабатывают растворами антисептиков, наносят антибактериальные мази. Также назначаются ранозаживляющие местные средства. В первые дни после удаления атеромы рекомендовано ношение стерильной повязки, которая защищает ткани от травматизации и инфицирования бактериями.
Прогноз и профилактика
Атеромы ушной раковины имеют благоприятный исход, не вызывают жизнеугрожающих осложнений и не трансформируются в злокачественную опухоль. Чем раньше будет диагностирована и удалена киста, тем лучшего косметического результата удается достичь. Современные малоинвазивные методы в разы повышают безопасность и эффективность операции. Учитывая сложность и многообразие этиопатогенеза заболевания, меры профилактики не разработаны.
1. Дерматология. Национальное руководство. Краткое издание/ под ред. Ю.С. Бутова, Ю.К. Скрипкина, О.Л. Иванова. – 2013.
2. Атерома: проблема косметолога или дерматолога?/ Г.Н. Тарасенко, Н.Г. Коленько, Ю.Г. Тарасенко// Госпитальная медицина: наука и практика. – 2021. – №4.
3. Патоморфология эпидермальных (дермоидных) кист/ А.А. Багдасаров, А.С. Рыков // Молодежь, наука, медицина. – 2020.
4. Опыт хирургического лечения атером/ Киселев В.В., Мурзагареева М.Н., Васильева Н.А.// Здоровье. Медицинская экология. Наука. – 2014.
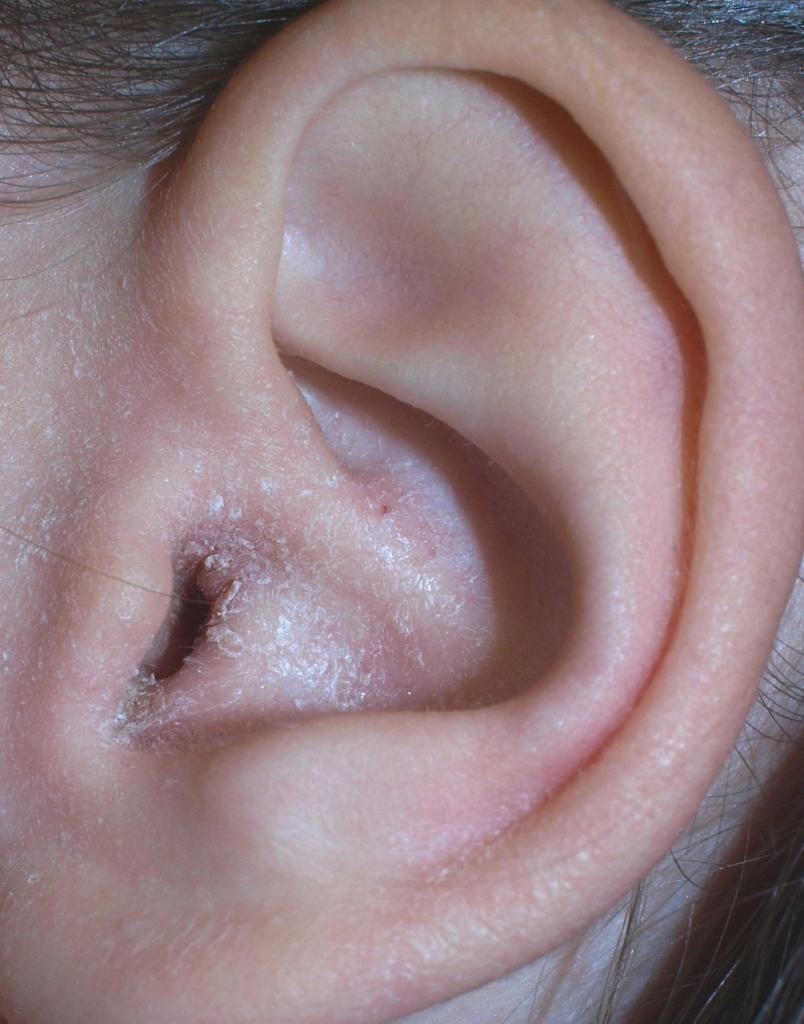
Экзема – это поражение ушной раковины и наружного слухового прохода, которое может носить острый или хронический характер. Оно возникает как следствие раздражения кожи выделениями из уха, аллергии к лекарственным средствам, воздействия йодистых препаратов или производственной пыли, в основном каменноугольной и цементной.
Причины возникновения и течение болезни
- выделениями из уха, которые наблюдаются при остром или хроническом среднем отите гнойного характера;
- йодистыми препаратами;
- при продолжительном воздействии цементной и каменноугольной пыли.
Аллергическая форма экземы возникает при непереносимости определенных лекарственных средств, а также на фоне развития диабета и некоторых нарушениях в обмене веществ. У детей появлению экземы способствуют рахит, диатез, а в некоторых случаях туберкулёз. Иногда экзема возникает после травмы, когда наблюдается ослабление местной иммунной системы организма.
Экзема может иметь острую или хроническую формы. При острой экземе в процесс вовлекается только поверхностные слои кожи. Если процесс стал хроническим, то кожа слухового прохода и ушной раковины становится толще, а просвет сужается, у входа в наружный слуховой проход возникают трещины.
У детей чаще встречается мокнущая форма экземы, а у взрослых бывает как мокнущая, так и сухая, при которой наблюдается шелушение кожного эпидермиса.
Клиническая картина
Вначале развития заболевания наблюдается гиперемия (покраснение) и утолщение кожи раковины уха и наружного слухового прохода, которая происходит за счёт инфильтрации. Затем происходит сужение слухового прохода. Потом в ушах возникает постоянный зуд и в результате расчесывания появляются ссадины, а затем образуются мелкие пузырьки с серозной жидкостью, при вскрытии которых наблюдается мокнутие и появляются серовато-желтые корки.
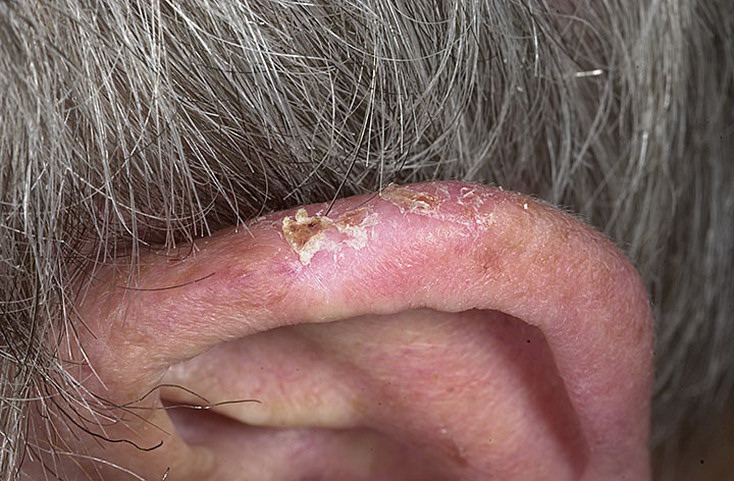
Если происходит присоединение вторичной инфекции, то развивается ограниченный или диффузный наружный отит. Когда у пациента имеются серьезные общие заболевания, то экзема часто переходит в хроническую форму, а процесс проникает в более глубокие слои кожного покрова. Для этого заболевания характерны частые рецидивы.
Диагностика
Учитывая данные анамнеза и такие характерные проявления заболевания, как мокнутие, краснота, утолщение кожи, корки или шелушение, диагностирование заболевания сложностей не вызывает. Острую форму экземы нужно дифференцировать от рожистого воспаления наружного уха и грибкового наружного отита. При рожистом воспалении зуд отсутствует, границы воспаления четко очерчены, а пальпация пораженной области резко болезненна. При грибковом процессе диагноз ставится после проведения микологических исследований.
Лечение
Пораженные области протирают спиртом или эфиром, припудривают тальком, или окисью цинка, орошают кожу аэрозолем оксикорта, а при шелушении применяют гекортон, целистодерм с гарамицином.
Удаление корок проводят только после смачивания их растительным маслом или вазелином. После такой процедуры накладывают окситетрациклиновую или преднизолоновую мазь. Кроме медикаментозного лечения назначают обучение ультрафиолетом (УФО), сеансы лазеротерапии, ультразвуковое лекарственное орошение, УВЧ.
Прогноз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Причинами возникновения воспаления ушной раковины являются различные инфекции, среди которых наиболее часто встречается синегнойная палочка, проникающие в надхрящницу в следующих случаях:
- При получении механической травмы, а также в результате операционной травмы, которая может возникнуть при пластике наружного слухового прохода и после выполнения радикальной операции на ухе;
- При ожогах и отморожениях;
- При фурункуле уха;
- При гриппе или туберкулезе.
Гнойный перихондрит наружного уха диагностируется чаще, чем серозный, который возникает как следствие укусов насекомых.
Сначала появляется боль в слуховом проходе или области ушной раковины. Потом появляется припухлость, которая постепенно распространяется практически по всей области раковины, за исключением мочки. В начале заболевания изменения на коже практически незаметны, но потом появляется бугристая припухлость. В таких местах наблюдается флюктуация (волнообразные колебания при дотрагивании), которая возникает из-за образования между хрящом и надхрящницей гнойного экссудата. Если не начать лечение вовремя, наступит расплавление хряща, после которого последует сморщивание и рубцовая деформация ушной раковины. Клиника серозного перихондрита протекает намного спокойнее, чем гнойного.
Клиническая картина
Основной симптом этого заболевания – боль, которая довольно часто предшествует реактивной инфильтрации кожи наружного уха. Припухлость достаточно быстро распространяется на всю поверхность ушной раковины. Исключением является мочка, потому что в ней хрящ отсутствует. Вначале припухлость имеет неравномерную, даже скорее бугристую поверхность. Затем между хрящом и надхрящницей образуется экссудат. Если пациент не получит ургентную (неотложную) помощь, и гной не будет эвакуирован (удален), то хрящ расплавится и превратится в мешок с гноем, а процесс перейдет в хондрит (воспаление).
Диагностика
Не вызывает каких-либо затруднений. В начальном периоде развития заболевания следует отличать перихондрит от рожистого воспаления и отгематомы (скопление крови).
Лечение
При данном заболевании назначается антибактериальная терапия. Поврежденные области смазывают 5% настойкой йода или 10% нитратом серебра (ляписом). Обязательно назначают следующие физиотерапевтические процедуры: УФО, УВЧ, СВЧ, сеансы лазеротерапии, сеансы магнитотерапии, сеансы ультразвукового воздействия. Если наблюдается флюктуация, то проводят дренирование, при котором применяется широкий разрез и выскабливание абсцесса, которое необходимо для удаления некротических тканей. В полость закладывают тампоны с растворами антибиотиков. Перевязки делаются ежедневно, а в тяжелых случаях – дважды в сутки.
Прогноз
В случае оказания своевременной и полноценной помощи, прогноз на выздоровление и отсутствие косметических дефектов вполне благоприятный.
- Авдеева М.Г., Лебедев В.В., Шубин М.Г. Молекулярные механизмы развития инфекционного процесса // Клиническая лабораторная диагностика. - 2007. - № 4. - С. 15-22.
- Бабияк В. И., Накатис Я.А. Клиническая оториноларингология. — СПб.: Гиппократ, 2005. 798 с.
- Белобородов В.Б. Проблемы антибактериальной терапии хирургических инфекций, вызванных резистентной грамположительной флорой //Инфекции и антибактериальная iepanmi. - 2005. - Т. 07, № 4. - С.34-37.
- Блоцкий, А. А. Клиническая анатомия ЛОР-органов / А. А. Блоцкий, М. С. Плужников, С. А. Карпищенко. - СПб.: Эскулап, 2007. - 195 с.
- Гостищев В.К. Инфекции в хирургии: руководство для врачей. -М.: ГЭОТАР - Медиа, 2007. - 768 с.
- 3аривчацкий М.Ф. Гнойные раны мягких тканей: монография. - Пермь: ГОУ ВПО ПГМА им. ак. Е.А. Вагнера Росздрава, 2008. - 304 с.
- Пальчун В. Т., Крюков А. И. Оториноларингология: руководство для врачей. — М.: Медицина, 2001. — 616 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

