Заболевания кожи при купании
Обновлено: 03.05.2024
Шистосоматидный дерматит – это дерматологическое заболевание паразитарной природы, обусловленное заражением кожи личинками (церкариями) шистосом (один из родов плоских червей или трематод). Симптомами этого состояния являются кожный зуд, появление красных пятен и папул на коже, крапивница и аллергический отек. В редких случаях наблюдается повышение температуры, сухой кашель, головокружение. Диагностика шистосоматидного дерматита производится на основании результатов дерматологического осмотра и данных анамнеза пациента. Обычно лечение заболевания симптоматическое, применения специфических противопаразитарных средств не требуется.
МКБ-10
Общие сведения
Шистосоматидный дерматит (церкариоз, зуд купальщиков) – паразитарное заболевание кожи, вызываемое внедрением в ткани церкариев (личинок некоторых трематод) и сопровождающееся выраженной аллергической реакцией. Шистосомы и родственные им плоские черви обладают сложным жизненным циклом, при этом церкарии обычно внедряются в тело окончательного хозяина, где и трансформируются во взрослых особей.
Чаще всего шистосоматидный дерматит встречается в странах Африки и Азии, где теплый климат способствует развитию трематод в пресноводных застойных водоемах. Намного реже это состояние встречается в Европе и западных регионах России, однако в последние годы врачи-дерматологи отмечают стойкую тенденцию к росту заболеваемости. Так, если в середине XX века в этих регионах регистрировались единичные случаи шистосоматидного дерматита, то уже в 2011 году только в Москве с проявлениями этого заболевания в медучреждения обратилось свыше 500 человек. Чаще всего патология поражает детей по причине тонкости кожных покровов и повышенной реактивности организма в этом возрасте.

Причины
Несмотря на то, что некоторые виды шистосом и других трематод могут вызывать у человека паразитарные заболевания мочевыделительных путей и кишечника, причиной шистосоматидного дерматита вышеуказанные паразиты выступают крайне редко. Обычно это заболевание является результатом внедрения церкариев (личинок) трематод, паразитирующих в организме водоплавающих птиц, а человек в данном случае выступает в роли «случайного хозяина». Неприспособленность личинок паразита к условиям человеческого организма во многом обуславливает особенности течения шистосоматидного дерматита.
Чаще всего церкарии обнаруживаются в теплых мелководных водоемах с пресной застойной водой. Обязательным условием является обитание в озере некоторых видов моллюсков, выступающих в качестве промежуточного хозяина для трематод – в их организме происходит превращение мирацидиев в церкарии. При купании человека в таком водоеме личинки паразита сначала прикрепляются к поверхности кожи, а затем при помощи грызущего аппарата проникают в ее толщу.
Патогенез
Причиной первых симптомов шистосоматидного дерматита являются гидролитические ферменты, выделяемые личинками паразитов для более глубокого проникновения в ткани, а также механическое раздражение. Ферменты обладают сильными иммуногенными и аллергенными свойствами, поэтому на месте проникновения церкариев и по ходу их движения возникает выраженная воспалительная реакция.
Поскольку человек не является для данных паразитов окончательным хозяином, вскоре они гибнут в толще кожных покровов. Продукты распада церкариев усиливают воспалительную реакцию, что наблюдается на заключительных этапах шистосоматидного дерматита, после чего возникает спонтанное выздоровление.
При вторичном заражении личинками шистосом проявления заболевания становятся намного более выраженными, могут присоединяться различные общие симптомы. Причина этого заключается в том, что при первом эпизоде шистосоматидного дерматита происходит сенсибилизация организма продуктами распада церкариев, а при последующих заражениях намного быстрее развивается аллергическая реакция, приводящая к более тяжелым симптомам.
Симптомы шистосоматидного дерматита
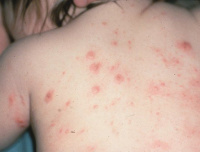
Первые проявления шистосоматидного дерматита развиваются очень быстро – буквально через несколько минут после купания в водоеме, где обитают трематоды и их личинки. Если имеет место первичный контакт с этим паразитом, то симптомы выражены слабо, картина заболевания является стертой. Через 10-15 минут после купания возникает кожный зуд в области проникновения церкариев, через 1-2 часа там же появляются мелкие красные пятна, полностью исчезающие на протяжении 6-12 часов. После этого никаких других симптомов шистосоматидного дерматита обычно не наблюдается при условии отсутствия дальнейших контактов с возбудителем. При этом эпизоде происходит сенсибилизация организма и развитие гиперчувствительности к антигенам личинок шистосом.
Если имеет место вторичный контакт с церкариями, клиническая картина шистосоматидного дерматита становится более выраженной и тяжелой. После начальных проявлений (сильного кожного зуда, жжения и развития эритематозной сыпи) пятна не исчезают, на их месте на 1-2 день образуются папулы – иногда их развитие может задержаться, и они проявляются на 5-10 день. Нередко на пораженной области кожи возникает отек и сыпь, напоминающая крапивницу.
Также при такой форме шистосоматидного дерматита возможно появление общих симптомов – сухого кашля, головных болей, повышения температуры тела. Проявления заболевания сохраняются на протяжении 2-3 недель, после чего наблюдается спонтанное выздоровление. Возможным осложнением шистосоматидного дерматита может быть вторичная бактериальная инфекция, занесенная самим больным при расчесывании пораженных участков кожи.
Диагностика
В диагностике шистосоматидного дерматита используют метод дерматологического осмотра, расспрос и изучение анамнеза больного, в спорных случаях может быть произведена биопсия кожи на пораженных участках и гистологическое исследование.
- Анамнез и объективные данные. Больные шистосоматидным дерматитом жалуются на упорный кожный зуд, болезненность и жжение в области поражения. При расспросе выясняется, что первые симптомы заболевания проявились вскоре после купания в пресноводном водоеме. При осмотре выявляют эритематозную сыпь в виде красных пятен диаметром 1-4 миллиметра, при более тяжелом течении заболевания могут определяться папулы размером 2-4 миллиметра.
- Морфологическое исследование. Гистологическая картина при шистосоматидном дерматите представлена признаками неспецифического воспаления (расширение артериол, отек, нейтрофильная инфильтрация) и лизисом клеток эпидермиса. Иногда под микроскопом можно обнаружить церкарии.
- Прочие анализы. Изредка на фоне развития церкариоза возникает шистосомоз мочевыделительных путей, кишечника или других органов, поэтому рекомендуется произвести анализ кала и мочи на яйца этих паразитов.
Лечение шистосоматидного дерматита
В клинической дерматологии лечение шистосоматидного дерматита обычно неспецифическое, направлено на уменьшение активности аллергической и иммунологической реакции организма. Используют антигистаминные средства, в тяжелых случаях назначают препараты кальция и глюкокортикоиды. Наружно для уменьшения болезненности наносят анестетики (масляный раствор анестезина, лидокаин), для облегчения зуда и снижения воспалительных проявлений применяют цинковую мазь. В случае обнаружения шистосомоза назначают комплексную антигельминтную терапию.
Прогноз и профилактика
Прогноз простого шистосоматидного дерматита, не осложненного шистосомозом, благоприятный – все проявления дерматологического заболевания бесследно исчезают через несколько часов (при первичном контакте) или дней. Некоторую опасность это состояние может представлять для маленьких детей, у которых еще плохо сформированы механизмы иммунной защиты. Поэтому в их отношении особенно важно придерживаться правил профилактики шистосоматидного дерматита – избегать купания в водоемах с обильной водной растительностью и в местах обитания водоплавающих птиц. После купания в любом пресном водоеме или контакте с водой из него необходимо сразу обтереться сухим полотенцем и заменить промокшую одежду. Также не следует контактировать с водой из озер или прудов при наличии около них указаний о запрете купания.
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10


Общие сведения

Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.

Симптомы аквагенной крапивницы
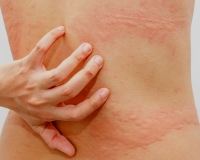
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.

Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
2. Aquagenic urticaria diagnosed by the water provocation test and the results of histopathologic examination/ J. E. Seol, D.H.g Kim, S.H. Park, J. N. Kang, H.S. Sung, H. Kim// Ann Dermatol. - 2017. - Vol. 29, №3.
3. Aquagenic urticaria: contact sensitivity reaction to water/ Shelley WB, Rawnsley HM.// JAMA. – 1964; 189.
4. Aquagenic urticaria: report of a case and review of the literature/ Luong K, Nguyen L.// Ann Allergy Asthma Immunol. - 1998; 80.
Прекрасное время года — лето. Устав от каждодневной работы в городе, либо находясь в отпуске, люди стремятся вырваться на природу к водоёмам, чтобы искупаться, отдохнуть. При наступлении жары, им не важно какой это водоём, с проточной водой (река) или с застойной (пруд, карьер).
Между тем водоёмы со стоячей водой несут множество опасностей, а именно возможность заражения людей через воду различными инфекционными заболеваниями.
После купания в прудах, карьерах, заросших небольших озерцах, поражённых «шистосомными церкариями», в подкожные мягкие покровы купальщика проникают личинки церкарий, выделяющих секрет желёз проникновения. «Церкарии» стремятся попасть в кровяное русло человека, их нападению чаще подвергаются грудь, спина, бедра, голени. Личинки не могут проникнуть дальше кожного покрова. Находясь под кожей, они там долго не живут и погибают, вызывая своим секретом у человека спустя 20-30 минут воспаление, покраснение, отёк и зуд кожи.
Такое заболевание кожных покровов в народе называют «Зуд купальщика». Уже спустя несколько часов кожа человека, искупавшегося в зараженном водоеме, покрывается узелками, наполняющимися прозрачной жидкостью, возникает опасность их расчёсывания из-за сильного зуда, жжения. Нельзя расчесывать пораженные участки, иначе возможно попадание инфекции в открытые ранки. Дети могут переносить заболевание «Зуд купальщика» с повышением температуры до 38 градусов, ухудшением общего состояния здоровья. Если не предпринимать никакого лечения, организм нейтрализует действие секрета «церкарий» только через неделю. Спустя 10 дней исчезнет зуд и жжение кожи.
Что необходимо предпринимать, для уменьшения болевых ощущений, снятия зуда, ускорения заживления воспалённых участков кожи, подвергшихся нападению «церкарий»:
— Когда вы почувствовали покалывание кожи после купания, необходимо срочно промыть эти участки чистой проточной или питьевой водой, протерев затем тело насухо;
— На протяжении болезни нельзя расчёсывать воспалённую кожу, во избежание попадания инфекции и образования долго незаживающих корок на коже. Каждое утро следует аккуратно промывать поражённые участки кожи, стараясь не повреждать уже образовавшиеся корки;
— При заболевании «зудом купальщика», необходимо носить одежду из натуральных, дышащих (хлопок, сатин, лён) материалов. Они не вызывают дополнительного раздражения кожи. Одежду на поражённых участках, следует менять 2-3 раза в день, также необходимо менять постельное белье, чтобы избежать попадания грязи и инфекции в открытые ранки;
— Нельзя забинтовывать воспаленные участки, так как кожа должна дышать, а образовавшиеся пузырьки на коже наполненные жидкостью, должны подсыхать на воздухе;
— В случае возникновения высокой температуры, ухудшения состояния здоровья (повторные, либо обширные заражения), следует сразу обратиться к врачу, не занимаясь самолечением.
Знайте, купание в застойных водоемах опасно из-за нарушения экологического равновесия, поражения стоячей воды яйцами гельминтов, хламидиями, лептоспирами. Во время отдыха, летних отпусков, купаться следует в реках, морях, глубоководных озёрах, не заросших травой, с проточной водой. Купание в таких водоемах для вас будет безопасным, сохранит ваше здоровье и не омрачит ваш отдых.

В надежде укрыться от зноя и окунуться в прохладную воду люди устремляются к ближайшим рекам и озерам. Однако медики предупреждают: купание в открытых водоемах иногда заканчивается болезнью.
Лето и жара располагают к отдыху на природе. В надежде укрыться от зноя люди устремляются к ближайшим рекам и озерам, чтобы, окунувшись в прохладную воду, сбросить накопившуюся усталость. Однако медики предупреждают: купание в открытых водоемах иногда заканчивается болезнью.
Жителям приморских городов и поселков повезло: морская вода насыщенная солями, йодом и другими микроэлементами, убивает почти всех патогенных микробов, и подцепить «заразу» в море непросто, хотя и возможно. А вот пресная вода рек, озер, прудов и водохранилищ основной части России и стран СНГ в летнюю пору становится идеальным местом для размножения болезнетворных микробов. «Нападая» на человека, они становятся причиной кожных и кишечных заболеваний, поражают глаза, слизистые оболочки, при отсутствии лечения способны причинить существенный вред здоровью, а иногда и вовсе стать причиной смерти.
Зуд купальщика, или церкариоз
Церкариоз — заболевание, развивающееся при поражении кожи церкариями, не видимыми невооруженным глазом личинками глистов водоплавающих птиц. Церкарии скапливаются на мелководье, в хорошо прогреваемых солнцем участках водоемов, в прибрежной растительности, где и поджидают жертву — птицу или, как случайный вариант, человека.
Пробуравив верхний слой кожи, церкарии погибают — они не могут развиваться в человеческом организме, однако на месте их внедрения возникает воспаление и развивается местная аллергическая реакция.
В течение нескольких часов после купания на коже в области голеней, бедер и ягодиц появляется краснота, начинают ощущаться жжение и зуд. Чуть позже на этом месте образуются мелкие, величиной с булавочную головку узелки, пузырьки и даже более крупные волдыри. Больного одолевает слабость, беспокоит головокружение, иногда кашель. Кожный зуд вызывает бессонницу, возможно повышение температуры тела. Эти симптомы сохраняются в течение десяти дней, затем идут на убыль, на месте высыпаний остается легкая пигментация, сохраняющаяся в течение трех недель.
Грибковые заболевания кожи
Перечислять грибы, которые способны жить на коже человека и в его органах, — дело неблагодарное. Их огромное количество, и все тонкости вызываемых ими заболеваний не уместятся в одной статье. В общих словах, грибковые поражения кожи характеризуются появлением на теле пятен и наростов, шелушением, огрубением и растрескиванием. В трещинах немедленно поселяются микроорганизмы, вызывая вторичное бактериальное воспаление. Микозы протекают длительно, на поздних стадиях с трудом поддаются лечению, могут приводить к инвалидности и даже смерти.
Подхватить грибок на пляже проще простого. Он может «поджидать» в воде, на прибрежных растениях и камнях, в песке, на любых предметах, с которыми соприкасались больные люди, животные и птицы.
В первую очередь грибы поражают нежную кожу между пальцев стоп, в паху, в области половых органов, в подмышечных областях, на груди и на шее. Яркий пример «летнего» микоза — разноцветный (отрубевидный) лишай, для которого характерно появление на коже спины, подмышек, плеч, груди и шеи мелких светлых пятен, выделяющихся на фоне загорелой кожи. Пятна склонны к слиянию, но могут существовать изолированно. Воспаления кожи нет, отмечается мелкое отрубевидное шелушение, сопровождающееся легким кожным зудом и повышенной потливостью.
Лептоспироз, или «водяная лихорадка»

Что можно «подцепить» в озере или реке?Лептоспироз — это тяжелое инфекционное заболевание, вызываемое лептоспирой, распространенное на всем земном шаре за исключением разве что Арктики. Источники инфекции — мелкие грызуны и промысловые животные, крупный рогатый скот, свиньи, собаки, загрязняющие своими испражнениями реки и озера. Человек заражается при употреблении воды из стоячих водоемов, во время купания, при попадании воды в рот и дыхательные пути, а также чрескожно, если на коже есть ссадины, царапины и другие раны.
Лептоспироз может протекать в желтушной и безжелтушной форме.
Желтушная форма лептоспироза характеризуется волнообразными подъемами температуры, выраженной интоксикацией, поражением мелких кровеносных сосудов, мышечными болями, нарушением работы сердца, печени и почек. Желтушность склер, увеличение печени, селезенки, резкие боли в мышцах появляются на второй-третий день заболевания, через один-два дня начинают отказывать почки, резко уменьшается количество выделяемой мочи, нарастает интоксикация. Если немедленно не оказать помощь, больной погибает.
Безжелтушная форма лептоспироза, описанная как «водная лихорадка», протекает доброкачественно, в отличие от желтушной формы ее симптомы выражены умеренно, изменения в органах обратимы.
Лептоспироз может осложняться кровотечениями различной локализации, миокардитом, возникновением парезов и параличей конечностей, острой почечной и печеночной недостаточностью, инфекционно-токсическим шоком. Смертность от лептоспироза очень высока, но при своевременном лечении в большинстве случаев болезнь удается победить.
«Зуд купальщиков» или «утиные блохи»: как лечить и предотвратить церкариоз

Зудящая сыпь, покраснение, отек, иногда повышение температуры — все эти неприятные симптомы могут появиться после попыток спастись от жары в прудах и озерах, где живут утки. Этим летом российские медики наблюдают настоящий всплеск церкариоза, особенно среди детей, которые чаще купаются в мелководье. Разбираемся, как предотвратить это заболевание и что делать, если «утиные блохи» вас настигли.
ЧТО ТАКОЕ ЦЕРКАРИОЗ И ОТКУДА ОН БЕРЕТСЯ?
Это острое паразитарное заболевание, возникающее при поражении кожи церкариями — плавающими личинками плоских червей, которые «живут» на водоплавающих птицах, чаще всего на утках. Поскольку кожа человека имеет химические соединения (холестерол, церамиды) сходные с теми, что находятся в лапках уток, церкарии могут закрепляться на поверхности наших мягких тканей и внедряться внутрь. Иными словами, эти паразиты «путают» нас с утками. К счастью, в нашем организме церкарии не могут жить и очень скоро погибают.
ГДЕ МОЖНО ЗАРАЗИТЬСЯ «ЗУДОМ КУПАЛЬЩИКА»?
К зонам повышенного риска в первую очередь относятся загрязненные или обильно заросшие водной растительностью участки стоячих водоемов или с медленным течением. Именно в таких местах обитают утки и пресноводные моллюски (например, улитки), которые являются промежуточными «хозяевами» паразитов. То есть заразиться можно практически в любом пруду или озере, где толпами купаются ошалевшие от жары горожане.
Примечательно, что в одном водоеме могут быть зоны высокого и низкого риска заражения и даже безопасные места — купаться можно там, где нет водной растительности, а дно песчаное и чистое. Но стоит отойти буквально на 50-100 метров, где густая растительность — заражение будет неизбежным, особенно на мелководье. Именно поэтому часто церкариозом заражаются дети, которые купаются рядом с берегом.
КАК ПРОЯВЛЯЕТСЯ ЦЕРКАРИОЗ?
Сыпь по типу крапивницы и сильный зуд появляются уже в первые 30-40 минут после заражения. Это результат воздействия ядовитого секрета желез паразитов на нервные окончания. В пораженные участки могут также проникать различные бактерии, поэтому есть риск присоединения вторичной инфекции.
Через несколько часов образуются красные пятна с красными точками в центре, которые потом могут превратиться в болезненные волдыри. Границы пораженных участков будут точно соответствовать уровню погружения в воду: например, если человек просто ходил по воде, сыпь будет на ногах, если купался, поражены будут и другие участки тела. Как правило, наибольшее число церкарий внедряются в кожу голеней и бедер. Ладони и подошвы ног не поражаются.
Как правило, зуд проходит через 7-10 дней, однако пигментация остается еще на 2-3 недели.
КАК ЛЕЧИТЬ?
Важно помнить, что «зуд купальщика» — это в первую очередь экологическая проблема, а потом уже медицинская, хоть и очень неприятная. Как уже было сказано, паразиты не приживаются в человеческом организме и очень быстро погибают.
Для облегчения симптомов церкариоза рекомендуется:
- успокаивающие мази и лосьоны, например, с содержанием ментола;
- прохладные компрессы, ванны с пищевой содой и ванны с добавлением отвара овса;
- безрецептурные жаропонижающие для снятия температуры — например, ибупрофен.
И старайтесь на расчесывать пораженные места, даже если очень хочется — это может усугубить зуд.
Если на воспаленных участках появились нагноения или симптомы ухудшаются — это повод для немедленного обращения к врачу-дерматологу, поскольку эти признаки могут указывать на присоединение вторичной инфекции.
КАК ПРЕДОТВРАТИТЬ ЭТО ЗАБОЛЕВАНИЕ?
Тщательно выбирайте места для купания. Избегайте стоячих заросших водоемов, и уж точно не заходите в воду, где живут утки.
Не купайтесь на мелководье. Если вы хороший пловец, постарайтесь отплыть как можно дальше.
После купания тщательно промойте открытые участки кожи чистой водой. И почаще стирайте купальники и плавки.
Используйте водостойкие солнцезащитные средства. Это может защитить вашу кожу от воздействия паразитов.
Не кормите уток. Именно большое скопление водоплавающих рядом с берегом значительно повышает риск заражения.
Читайте также:

