Высыпание по брюшине что это
Обновлено: 25.04.2024
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор забрюшинной опухоли. Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Филиалы и отделения где лечат забрюшинную опухоль
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. Андрей Борисович Рябов
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение лучевого и хирургического лечения заболеваний абдоминальной области
Заведующий отделением -к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
Общие сведения об опухолях забрюшинного пространства (в малом тазу)
Большинство онкологических опухолей малого таза имеют локальную форму возникновения и развития, то есть появляются в определенных органах, расположенных в малом тазу. К таким органам можно отнести прямую кишку, матку у женщин, мочевой пузырь, предстательную железу у мужчин.
Забрюшинная опухоль встречается у людей любого возраста, но, как правило, такие заболевания встречаются у людей в возрасте от 40 до 60 лет. При этом у мужчин забрюшинная опухоль диагностируется реже, чем у женщин.
Самыми сложными в лечении являются опухоли, поражающие несколько органов. Однако такие заболевания встречаются крайне редко. Пространство малого таза содержит большое количество эмбриогенетично-разнообразные ткани. Именно это и способствует развитию различных форм злокачественных опухолей.
Значительно реже возникают злокачественные опухоли, которые не связаны с органами. Как правило, такие образования причисляются к разным видам сарком. Такой вид новообразований диагностируется на том этапе, когда опухоль начинает воздействовать на органы: прямую кишку, урогенитальные органы, кости и сосуды.
Классификация опухолей забрюшинного пространства (в малом тазу)
Забрюшинным пространством называют пространство между задним листком брюшины, диафрагмой, мышцами спины, позвоночником и мышцами, выстилающими дно малого таза. В этой анатомической зоне локализуются поджелудочная железа, почки, надпочечники, мочеточники, часть двенадцатиперстной кишки и часть толстого кишечника. Пространство между органами заполнено клетчаткой, в которой располагаются нервные сплетения, лимфоузлы, лимфатические и кровеносные сосуды. Забрюшинная клетчатка разделена фасциями на несколько отделов.
Опухолями забрюшинного пространства считаются любые узлы, расположенные в данном пространстве за исключением новообразований, происходящих из перечисленных выше органов, а также метастатических поражений лимфоузлов и опухолей, прорастающих в забрюшинное пространство из других анатомических зон (например, из брюшной полости). В основе наиболее популярной классификации забрюшинных опухолей, созданной Аккерманном в 1954 году, лежат гистогенетические особенности неоплазий. Согласно этой классификации различают три больших подгруппы таких новообразований: мезодермальные, нейрогенные и происходящие из элементов эмбриональных тканей.
Мезодермальные забрюшинные опухоли:
Происходящие из жировой ткани: липомы (доброкачественные) и липосаркомы (злокачественные).
Происходящие из гладкомышечной ткани: лейомиомы (доброкачественные) и лейомиосаркомы (злокачественные).
Происходящие из поперечно-полосатой мышечной ткани: рабдомиомы (доброкачественные) и рабдомиосаркомы (злокачественные).
Происходящие из соединительной ткани: фибромы (доброкачественные) и фибросаркомы (злокачественные).
Происходящие из кровеносных сосудов: гемангиомы (доброкачественные) и ангиосаркомы (злокачественные), гемангиоперицитомы (доброкачественные и злокачественные).
Происходящие из лимфатических сосудов: лимфангиомы (доброкачественные) и лимфангиосаркомы (злокачественные).
Происходящие из остатков первичной мезенхимы: миксомы (доброкачественные) и миксосаркомы (злокачественные).
Неясного гистогенеза: ксантогранулемы (доброкачественные).
Нейрогенные забрюшинные опухоли
Происходящие из оболочек нервов: нейрофибромы (доброкачественные), нейролемоммы (доброкачественные и злокачественные).
Происходящие из симпатических нервных ганглиев : ганглионевромы (доброкачественные) и ганглионейробластомы (злокачественные).
Происходящие из хромаффинных и нехромафинных клеток параганглиев и внеогранно расположенных участков ткани надпочечников: параганглиомы (доброкачественные, злокачественные), феохромоцитомы, рак из клеток надпочечников.
Забрюшинные опухоли из эмбриональных остатков : тератомы, хордомы.
Симптомы опухолей забрюшинного пространства (в малом тазу)
Различные симптомы возникают при появлении и развитии рака слепой кишки и его расположении в ректосигмоидальной части. Проявление симптомов зависит от размеров образования, наличия таких осложнений, как кровотечение, непроходимость кишечника, прободение. Наиболее характерным симптомом считается анемия, вызванная кровотечением из опухоли. Кроме этого, человек с раком слепой кишки может чувствовать частое головокружение, общую слабость. Отмечается бледность и тахикардия. В более сложных ситуациях отмечаются ноющие непрекращающиеся боли справа внизу живота.
Ранние симптомы рака слепой кишки: отсутствие аппетита, снижение массы тела, пищеварительное расстройство. При существенном снижении веса можно говорить о прогрессивном развитии злокачественного образования.
Забрюшинная опухоль сигмовидной кишки характеризуется появлением непроходимости кишечника. У большинства пациентов отмечается изменение консистенции кала, в нем могут наблюдаться сгустки крови и слизи.
Если злокачественное образование возникло в прямой кишке, то симптомы очень незаметные для человека. Среди ранних проявлений болезни можно ответить чувство неполного выхода каловых масс из кишечника. Бывает возникновение кровотечения. Пациенты могут указывать на тянущие и схватывающие боли внизу живота. Как правило, такие боли не сильные.
Причины возникновения опухолей забрюшинного пространства (в малом тазу)
Виды опухолевых новообразований могут изменяться в зависимости от возраста мужчины или женщины. У девочек в первые недели жизни наблюдается влияние плацентарных эстрогенов от матери. В этом состоянии они могут стать причиной возникновения кист на яичниках. В возрасте полового созревания опухоль малого таза у женщин может возникать из-за застоя крови в менструальный период, если наблюдается заращивание девственной плевы. Из-за этого могут образовываться злокачественные образования в матке и яичниках.
В возрасте от 18 лет у женщин может наблюдаться расширение матки в период беременности и при наличии миомы. Опухоль малого таза у женщин может возникать в области яичников, если наблюдается патологическая беременность. Кроме того, рак может возникнуть в фаллопиевых трубах вследствие частых воспалительных процессов.
Опухоль малого таза у женщин возникает чаще всего в период завершения репродуктивной функции.
Опухоль малого таза у мужчин может возникать в виде заболеваний предстательной железы. Рак предстательной железы считается самым часто встречающимся злокачественным новообразованием у лиц мужского пола.
Диагностика опухолей забрюшинного пространства (в малом тазу)
У женщин и мужчин забрюшинная опухоль проявляет себя одинаковыми симптомами. Как правило, это боли в нижней части живота, запоры, обнаружение крови в кале. У некоторых больных обнаруживается анемия, связанная с внутрибрюшным кровотечением.
Опухоль малого таза у женщин, возникающая в матке, проявляет себя в виде кровотечения из внутренних половых органов, боли в тазовых органах, реже характерно возникновение эктопической беременности и трофобластической болезни.
При таком заболевании, как эндометриоз, возникают боли в период менструации. У молодых девушек с ранним началом менструального цикла может быть диагностировано гормонопродуцирующая опухоль яичников. У девушек с запоздалым началом менструального цикла возможно развитие маскулинизирующих новообразований яичников. В период окончания менструации у лиц женского пола с наличием менометрорагии может развиваться злокачественная опухоль малого таза у женщин.
Диагностика опухолей забрюшинного пространства (в малом тазу)
Если опухоль малого таза у женщин не выявлена при клиническом осмотре, то назначаются специальные способы обследования. Такое же обследование назначают, если опухоль малого таза у мужчин не обнаружена при общем осмотре. Обследования назначаются при наличии симптомов.
Первоначальным методом исследования назначают УЗИ. Если ультразвуковое исследование не дало полной картины ситуации, то можно применить МРТ и КТ для выявления злокачественных новообразований. При выполнении МРТ забрюшинная опухоль даже небольших размеров будет обнаружена.
Если выявлена забрюшинная опухоль плотного состава, нестандартной формы с содержанием вкраплений, очень важно сделать исследования ткани на раковые клетки. Опухоль малого таза у женщин, а именно злокачественные образования в яичниках, диагностируются онкомаркерами.
Лечение опухолей забрюшинного пространства (в малом тазу)
Забрюшинная опухоль, возникшая в тканях малого таза, может быть вылечена только с помощью хирургического вмешательства. Если опухоль малого таза у мужчин задействовала несколько органов, то оперативное вмешательство является крайне сложным. К сожалению, проводить вмешательство такой сложности не под силу многим врачам, и даже опытные доктора отказываются проводить операции. Такое вмешательство может повлечь частичное или полное отсечение мочевого пузыря, прямой кишки и репродуктивных органов у женщин. Если опухоль малого таза у мужчин и женщин поразила кости и крупные сосуды, то заболевание считается неизлечимым.
Опухоль малого таза у мужчин и женщин, поражающая толстый кишечник, лечится путем отсечения больной части кишки. Способ отсечения зависит от местоположения начального образования и наличия метастаз. Перед назначением операции внимательно обследуют органы брюшной полости. Размер вырезаемой части кишки зависит от размера опухоли. Если забрюшинная опухоль исходит из слепой или сигмовидной кишки, то требуется удаление больной части кишки с оставлением и соединением здоровых частей.
Опухоль малого таза у мужчин в сигмовидной кишке требует отсечение самой сигмовидной кишки, нижней части ободочной, сосудов.
Заключение
Любая забрюшинная опухоль требует проведения определенного количества капельниц химиотерапии. Даже после того, как забрюшинная опухоль была удалена, лечение химиотерапией продолжается необходимое количество времени.
Каждому следует помнить, что при появлении ранних симптомов, рекомендуется незамедлительное обращение к врачу. При раннем диагностировании заболевания, забрюшинная опухоль может быть абсолютно вылечена без серьезного хирургического вмешательства.
Не забывайте, что забрюшинная опухоль хоть и серьезное заболевание, но поддается лечению, поэтому не следует затягивать поход к онкологу. При этом забрюшинная опухоль довольно просто диагностируется при помощи УЗИ, МРТ и КТ.
Филиалы и отделения Центра, в которых лечат опухоли забрюшинного пространства (в малом тазу)
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
В Отделе торакоабдоминальной онкохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом – д.м.н. Олег Борисович Рябов
Контакты: (495) 150 11 22
В Отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба - филиала ФГБУ «НМИЦ радиологии» Минздрава России
Опухоли брюшины – группа доброкачественных и злокачественных новообразований серозной оболочки, покрывающей внутренние органы и внутренние стенки брюшной полости. Злокачественные опухоли могут быть как первичными, так и вторичными, но чаще имеют метастатический характер. Доброкачественные новообразования протекают бессимптомно либо сопровождаются признаками сдавления близлежащих органов. Злокачественные опухоли брюшины проявляются болями и асцитом. Диагноз выставляется на основании жалоб, данных осмотра, результатов анализа на онкомаркеры, КТ, лапароскопии, иммуногистохимического и гистологического исследования. Лечение – операция, лучевая терапия, химиотерапия.
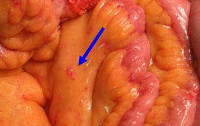
Общие сведения
Опухоли брюшины – новообразования различного происхождения, локализующиеся в области висцерального и париетального листков брюшины, малого сальника, большого сальника и брыжеек полых органов. Доброкачественные и первичные злокачественные новообразования брюшины диагностируются редко. Вторичные опухоли брюшины являются более распространенной патологией, возникают при онкологическом поражении органов брюшной полости и забрюшинного пространства, внутренних женских и мужских половых органов. Прогноз при доброкачественных поражениях обычно благоприятный, при злокачественных – неблагоприятный. Лечение осуществляют специалисты в области онкологии и абдоминальной хирургии.

Классификация опухолей брюшины
Различают три основные группы новообразований брюшины:
- Доброкачественные опухоли брюшины (ангиомы, нейрофибромы, фибромы, липомы, лимфангиомы)
- Первичные злокачественные опухоли брюшины (мезотелиомы)
- Вторичные злокачественные опухоли брюшины, возникающие при распространении злокачественных клеток из другого органа.
Существуют также слизеобразующие новообразования (псевдомиксомы), которые одни исследователи рассматривают, как первичные, а другие – как вторичные опухоли брюшины различной степени злокачественности. В большинстве случаев вторичное поражение брюшины развивается в результате агрессивного местного роста новообразований и имплантационного распространения раковых клеток из органов, расположенных интраперитонеально, мезоперитонеально или экстраперитонеально.
Опухоли брюшины, возникшие в результате имплантационного метастазирования, могут выявляться при раке желудка, тонкого и толстого кишечника, печени, поджелудочной железы, желчного пузыря, почки, тела матки, шейки матки, яичников, предстательной железы, передней брюшной стенки и т. д. Реже наблюдается лимфогенное распространение метастазов опухолей грудной клетки (например, рака легких), обусловленное ретроградным движением лимфы по лимфатическим путям.
Виды опухолевого поражения брюшины
Доброкачественные опухоли брюшины
Являются очень редкой патологией. Причины развития неизвестны. Болезнь может годами протекать бессимптомно. В отдельных случаях опухоли брюшины достигают огромных размеров, не оказывая существенного влияния на состояние пациента. В литературе описан случай удаления липомы сальника весом 22 килограмма. При крупных узлах выявляется увеличение живота. Иногда доброкачественные опухоли брюшины становятся причиной сдавления близлежащих органов. Боли нехарактерны. Асцит возникает исключительно редко. Диагноз устанавливается по результатам лапароскопии. Показанием к операции является компрессионное воздействие новообразования на соседние органы.
Первичные злокачественные опухоли брюшины
Мезотелиомы брюшины встречаются редко. Обычно обнаруживаются у мужчин старше 50 лет. Фактором риска является длительный контакт с асбестом. Проявляются болевым синдромом, снижением массы тела и симптомами сдавления близлежащих органов. При достаточно крупных опухолях брюшины может выявляться асимметричное выпячивание в области живота. При пальпации обнаруживаются одиночные или множественные опухолевидные образования различного размера.
Характерно быстрое прогрессирование симптоматики. При сдавлении воротной вены развивается асцит. Из-за отсутствия специфических признаков диагностика злокачественных опухолей брюшины затруднительна. Нередко диагноз выставляется только после иссечения новообразования и последующего гистологического исследования удаленных тканей. Прогноз неблагоприятный. Радикальное удаление возможно только при ограниченных процессах. В остальных случаях пациенты с опухолями брюшины погибают от кахексии или от осложнений, обусловленных нарушением функций органов брюшной полости.
Псевдомиксома брюшины
Возникает при разрыве цистаденомы яичника, псевдомуцинозной кисты аппендикса или дивертикула кишечника. Слизеобразующие эпителиальные клетки распространяются по поверхности брюшины и начинают производить густую желеобразную жидкость, заполняющую брюшную полость. Обычно темпы развития этой опухоли брюшины соответствуют низкой степени злокачественности. Болезнь прогрессирует в течение нескольких лет. Желеобразная жидкость постепенно вызывает фиброзные изменения тканей. Наличие слизи и опухолевидного образования препятствует деятельности внутренних органов.
Реже выявляются опухоли брюшины высокой степени злокачественности, способные к лимфогенному и гематогенному метастазированию. При отсутствии лечения во всех случаях наступает летальный исход. Причиной гибели пациентов становятся кишечная непроходимость, истощение и другие осложнения. О наличии слизеобразующей опухоли брюшины свидетельствует увеличение размеров живота при снижении массы тела, нарушения пищеварения и желеобразные выделения из пупка.
Диагноз устанавливается на основании КТ, лапароскопии, гистологического и иммуногистохимического исследования. При злокачественных опухолях брюшины может использоваться позитронно-эмиссионная томография. При доброкачественном варианте болезни данное исследование неинформативно. Тактика лечения опухолей брюшины определяется индивидуально. В ряде случаев возможно хирургическое иссечение пораженных участков в сочетании с интраперитонеальной внутриполостной химиотерапией. При своевременном начале лечения прогноз достаточно благоприятный, особенно – при опухолях брюшины низкой степени злокачественности.
Одиночные вторичные злокачественные опухоли брюшины
Поражение возникает при прорастании злокачественных опухолей, расположенных в органах, частично или полностью покрытых брюшиной. Появление опухолей брюшины сопровождается усилением болевого синдрома и ухудшением состояния больного. При пальпации живота могут выявляться опухолевидные образования. При распаде очага в полом органе (желудке, кишечнике) наблюдаются явления прободного перитонита. В отдельных случаях первичная опухоль одновременно прорастает стенку полого органа, листки брюшины и переднюю брюшную стенку. При распаде образовавшегося конгломерата возникает флегмона мягких тканей.
Опухоли брюшины диагностируются на основании анамнеза (имеется злокачественное новообразование органа, покрытого брюшиной), клинических проявлений, данных УЗИ брюшной полости и других исследований. При ограниченном процессе возможно радикальное иссечение первичной опухоли вместе с пораженным участком брюшины. При наличии отдаленных метастазов проводится симптоматическая терапия. Пациентам с опухолями брюшины назначают обезболивающие препараты, при накоплении жидкости в брюшной полости выполняют лапароцентез и т. д. Прогноз зависит от распространенности процесса.
Канцероматоз брюшины
Злокачественные клетки, попадающие в брюшную полость, быстро распространяются по брюшине и образуют множественные мелкие очаги. На момент постановки диагноза «рак желудка» канцероматоз брюшины выявляется у 30-40% пациентов. При раке яичников вторичные опухоли брюшины обнаруживаются у 70% больных. Патология сопровождается появлением обильного выпота в брюшной полости. Больные истощены, выявляются слабость, утомляемость, нарушения стула, тошнота и рвота. Крупные опухоли брюшины могут пальпироваться через брюшную стенку.
Различают три степени канцероматоза: локальный (выявляется одна зона поражения), с поражением нескольких участков (очаги поражения чередуются с зонами неизмененной брюшины) и распространенный (обнаруживаются множественные вторичные опухоли брюшины). При недиагностированной первичной опухоли и множественных узлах брюшины клиническая диагностика в ряде случаев представляет затруднения из-за сходства с картиной туберкулезного перитонита. В пользу вторичных опухолей брюшины свидетельствует геморрагический характер выпота и быстрое повторное возникновение асцита после проведения лапароцентеза.
Диагноз устанавливается с учетом анамнеза, клинических проявлений, данных УЗИ органов брюшной полости, МСКТ брюшной полости с контрастированием, цитология асцитической жидкости, полученной при проведении лапароцентеза, и гистологического исследования образца ткани опухоли брюшины, взятого в ходе лапароскопии. В качестве дополнительной диагностической методики может применяться тест на онкомаркеры, позволяющий более точно определять прогноз, своевременно выявлять рецидивы и оценивать эффективность терапии.
При возможности полного удаления первичного новообразования и опухолей брюшины выполняют радикальные операции. В зависимости от локализации первичного очага осуществляют перитонэктомию в сочетании с колэктомией, резекцией желудка или гастрэктомией, пангистерэктомией и другими хирургическими вмешательствами. Из-за опасности обсеменения брюшной полости раковыми клетками и возможного наличия визуально неопределяемых опухолей брюшины в процессе операции или после ее окончания осуществляют интреперитонеальную гипертермическую химиотерапию. Процедура позволяет обеспечить мощное локальное воздействие на раковые клетки при минимальном токсическом действии химиопрепаратов на организм пациента.
Несмотря на использование новых методов лечения, прогноз при диссеминированных вторичных опухолях брюшины пока остается неблагоприятным. Канцероматоз является одной из основных причин гибели больных с онкологическими поражениями брюшной полости и малого таза. Средняя выживаемость больных с раком желудка в сочетании с опухолями брюшины составляет около 5 месяцев. Рецидивы после радикальных хирургических вмешательств по поводу вторичных новообразований брюшины возникают у 34% больных. Специалисты продолжают поиск новых, более эффективных методов лечения вторичных опухолей брюшины. Используются новые химиопрепараты, иммунохимиотерапия, радиоиммунотерапия, генная антисенс-терапия, фотодинамическая терапия и другие методики.
Сыпь на животе — распространённое явление, которое хотя бы раз случалось у каждого второго человека. Причины высыпаний разнообразны: от аллергической реакции до гормональной перестройки во время беременности и венерических заболеваний. Примечательно, что у детей высыпания провоцируют специфические причины, нехарактерные для взрослых. Игнорировать этот симптом не стоит: если сыпь не сходит 1-2 дня, обратитесь к терапевту или дерматологу.
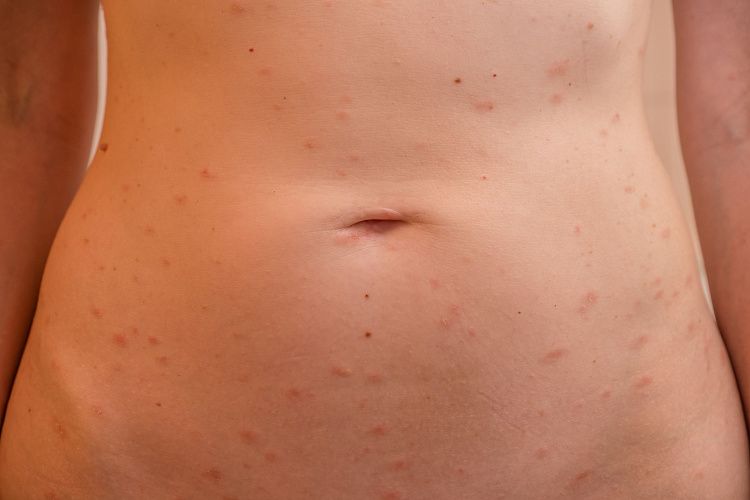
Причины сыпи на животе
- У беременных женщин. Чаще всего высыпания связаны с гормональными перестройками, когда гормоны негативно воздействуют на кожу. Сыпь в виде красных бляшек с белым ободком свидетельствует о дерматозе, красноватые пузырьки с жидкостью внутри — об аллергии.
- У мужчин. Причины высыпаний варьируются от безобидной потницы до нарушений работы внутренних органов и инфекционных заболеваний. Если внизу живота появились серовато-красные бугорки, стоит заподозрить сифилис, гонорею или другие венерические инфекции. Большие красные пятна со струпьями часто сопровождают хронические кожные болезни, например, псориаз и экзему.
- У детей. Сыпь может появиться при потнице или инфекционных заболеваниях — скарлатине, кори, краснухе, ветрянке и других. Эти же причины могут спровоцировать высыпания у взрослых, но дети подвержены им гораздо чаще.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Сопутствующие симптомы сыпи на животе
Живот редко обсыпает без сопутствующих симптомов, зачастую пациентов также беспокоит:
- сильный зуд, жжение;
- общее недомогание, повышение температуры, слабость;
- признаки аллергической реакции, например, слезоточивость или кашель.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Сыпь на животе может свидетельствовать об аллергической реакции, гормональных нарушениях, венерических заболеваниях, реже — неврологических патологиях. Для того, чтобы понять истинную причину и назначить правильное лечение, необходимо посетить профильного специалиста, сдать актуальные лабораторные анализы, пройти диагностику. Не стоит заниматься самолечением и откладывать визит к врачу.

Методы диагностики
Чтобы поставить диагноз, в ЦМРТ проводят осмотр, оценивают характер высыпаний и рекомендуют пройти следующие обследований и сдать анализы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если у вас обсыпало живот, сначала обратитесь к терапевту или дерматологу. Если симптом появился у ребенка, запишите его к педиатру. В зависимости от результатов первичной диагностики, врач привлечёт к дальнейшему лечению профильного специалиста, например, аллерголога или эндокринолога.
Высыпания на теле – симптом, встречающийся как у взрослых, так и у детей. Он может возникать при различных заболеваниях, нередко сопровождается зудом и другими неприятными симптомами. Многие пациенты без выяснения причины появления сыпи на теле начинают лечить ее народными средствами, только ухудшает ситуацию. Важно своевременно обратиться к врачу и начать грамотное лечение, чтобы избежать серьезных последствий.

Причины сыпи на теле
Кожная сыпь может возникать вследствие таких причин:
- расстройства органов пищеварения — анемия, заболевания печени и почек, глютеновая болезнь провоцируют накопление веществ в организме, вызывающих реакцию иммунной системы;
- аллергия на некоторые препараты — противогрибковые лекарства, антибиотики, медикаменты с болеутоляющим действием и химиотерапевтические средства могут вызывать высыпания на коже;
- лимфома и лейкемия — часто провоцируют появление небольших красных пятен на кожном покрове;
- нарушение работы щитовидной железы — при выработке чрезмерного количества гормонов у человека могут появиться бугорчатые высыпания по всему телу;
- витилиго — кожное заболевание, характеризующееся образованием симметричных светлых пятен с шелушением;
- использование косметические средств — мыло, шампуни, порошки и парфюмерия могут вызывать аллергическую реакцию;
- растения и укусы насекомых — некоторые люди страдают от аллергии на пыльцу растений, также красная сыпь на теле может появиться после укуса комара и прочих насекомых;
- псориаз — не инфекционная хроническая болезнь кожи, сопровождающаяся белыми и красными пятнами с шелушением;
- экзема –патология, для которой характерны красные пятна и трещины на коже, жжение и зуд, появление отеков, гнойников и угрей;
- краснуха — болезнь вирусной природы, возникающее при попадании в организм вирусов из группы тогавирусов;
- лишай — инфекционное поражение кожи, вызывающее воспаление кожи, папулы, зуд и шелушение;
- дерматит — кожное заболевание, характеризующееся поражениями кожи разной степени, покраснением, зудом и жжением;
- сифилис — венерическая болезнь с поражением кожных покровов, слизистых, костей и внутренних органов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Методы диагностики
При подозрении на витилиго врач проводит полный осмотр и назначает комплексное обследование. Оно включает анализ крови на реакцию Вассермана исследование на грибок и мазки с пятен. Если возникают трудности в определении диагноза, могут потребоваться консультации эндокринолога и невропатолога для проверки состояния эндокринной и нервной систем.
Выявить краснуху поможет общий анализ крови. Также врачи применяют иммуноферментный анализ, который показывает антитела к краснухе.
Для выявления дерматита выполняются иммунограмма, общий анализ крови, бактериологическое и гистологическое исследование соскоба с кожи, аллергические пробы.
Для диагностики высыпаний на теле в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы заметили высыпания на теле, запишитесь на приём к дерматологу, а если сыпь локализуется на гениталиях — к венерологу. Врач подберет эффективное лечение и при необходимости привлечёт к терапии аллерголога, эндокринолога, гастроэнтеролога.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение сыпи на теле
Если у пациента диагностирован лишай, то ему назначают антигистаминные препараты и иммуностимуляторы. Также ему необходимо ограничить потребление орехов, красных фруктов, маринадов и копченостей. При опоясывающем лишае применяют противовирусные средства, при отрубевидном – противогрибковые средства и системные препараты.
При дерматитах кожу следует обрабатывать антисептиком, использовать антибактериальные и противовоспалительные лекарства.
Курс лечения при витилиго включает фототерапию, при которой врач воздействует на пораженные участки кожи ультрафиолетом. Параллельно могут быть назначены гормональные препараты, фотосенсибилизаторы и иммунодепрессанты.
Экзему следует лечить антигистаминными и седативными препаратами. Положительно воздействует на организм пациента плазмафарез, местная и внутренняя витаминотерапия. При обострении заболевания показано внутреннее введение глюкокортикостероидов. Местно разрешается использовать ретиноловые мази, делать аппликации с пастами и мазями, оказывающие противозудное и антисептическое действие. Во время лечения следует оберегать пораженные участки от воздействия солнечных лучей, ветра и мороза. Также полезными при экземе считаются физиотерапевтические процедуры – лазерное лечение, магнитотерапия и озонотерапия. Когда острая фаза болезни купирована, показаны лечебные грязи и ванны, водорослевое обертывание и иглоукалывание.
Если у ребенка краснуха, то врач-инфекционист назначает антигистаминные препараты для устранения сыпи и кожного зуда. Для лечения сухого кашля, насморка и увеличенных лимфоузлов потребуется прием противовоспалительных средств.
Предлагаем Вашему вниманию краткий, но очень подробный обзор перитонеального канцероматоза.
Филиалы и отделения, где лечат перитонеальный канцероматоз
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Национальный центр лечения больных канцероматозом
МНИОИ имени П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России
Руководитель Центра к.м.н. Владимир Михайлович Хомяков – 8 495 150 11 22
Введение
Перитонеальный канцероматоз (опухоль брюшины) - одно из самых грозных вариантов прогрессирования целого ряда онкологических заболеваний. Канцероматоз является формой метастазирования, при которой опухолевые клетки распространяются по внутренней выстилке анатомической полости (брюшной или плевральной) и формируют на ней мелкие узелки, так называемые диссеминаты. Ее возникновение в большинстве случаев подразумевает IV стадию заболевания, и сопряжено с неблагоприятным прогнозом для пациента. Лечение пациентов с перитонеальным канцероматозом является одной из самых сложных задач в онкологии. Наиболее часто он развивается при злокачественных новообразованиях желудочно-кишечного тракта, дыхательной системы и женских репродуктивных органов. При каких опухолях может развиваться перитонеальный канцероматоз? При раке желудка, раке легкого, раке толстой и тонкой кишки, раке яичников, муцинозных опухолях червеобразного отростка. мезотелиоме брюшины или плевры, раке поджелудочной железы, саркоме брюшной полости (саркоматоз).
Согласно данным статистики, перитонеальный канцероматоз встречается у 20-35% пациентов с онкопатологией: в 40% случаев данное осложнение формируется при опухолях желудочно-кишечного тракта, в 30% - при раке яичников (причем на момент верификации диагноза рака яичников у подавляющего большинства пациенток уже имеет место поражение брюшины). Перитонеальный канцероматоз (опухоль брюшины) является неблагоприятным прогностическим фактором; данная форма прогрессирующего опухолевого поражения практически не поддается хирургическому лечению, а применение только системной химиотерапии улучшает состояние лишь на некоторое время.
Причины возникновения перитонеального канцероматоза
Перитонеальный канцероматоз является вторичным опухолевым поражением, результатом прогрессирования рака различной локализации. Наиболее часто поражение брюшины осложняется раком желудка, тонкого кишечника, поджелудочной железы, злокачественными опухолями яичников, матки, маточных труб, печеночноклеточным раком, реже - первичными опухолями брюшины (перитонеальная мезотелиома). В ряде случаев первичный очаг остается неустановленным.
Развитие перитонеального канцероматоза является поэтапным процессом. Первый этап – распространение опухолевых клеток из первичного очага поражения. Это связано с нарушением межклеточного взаимодействия и приобретением клетками опухоли подвижности. При этом эпителиальные клетки меняют фенотип на мезенхимальный, происходит деградация межклеточного матрикса. Распространение опухолевых клеток может происходить в ходе оперативного вмешательства. Их механическое отделение возможно при повреждении лимфатических или кровеносных сосудов. Попавшие в брюшную полость клетки опухоли мигрируют под действием силы тяжести, сокращений внутренних органов, имплантируются в местах повышенной резорбции: большом сальнике, в области слепой кишки, дугласовых карманах.
На втором этапе опухолевые клетки взаимодействуют с мезотелием брюшины. Механизмы адгезии определяются природой клеток, особенностями морфологии брюшины, а также наличием участков ее повреждения. Далее клетки закрепляются в мезотелии, происходит их горизонтальное распространение по поверхности перитонеума, а затем инвазивный рост – прорастание в базальную мембрану, соединительную ткань. Следующим этапом является стимуляция неоангиогенеза – обязательного фактора развития опухоли. Морфопатогенетические механизмы формирования канцероматоза брюшины еще недостаточно изучены, в связи с чем отсутствуют радикальные методы лечения.
Частота развития канцероматоза брюшины зависит не только от первичной локализации опухоли, но и от ее размеров, глубины инвазии, гистотипа, степени дифференцировки (недифференцированный рак желудка осложняется поражением брюшины в 60% случаев, ограниченный – в 15%).
Классификация перитонельного канцероматоза
Единая классификация данного заболевания отсутствует, поскольку характеристики первичных опухолей, приводящих к поражению брюшины, весьма разнообразны. Наиболее распространена классификация перитонеального канцероматоза брюшины в зависимости от числа, локализации метастазов, которая предусматривает три степени:
Р1 – локальное поражение брюшины
Р2 – несколько областей канцероматоза, разделенных здоровыми участками брюшины
Р3 – многочисленные очаги поражения
Также используется метод определения индекса канцероматоза брюшины: суммируются баллы измерения максимальных очагов поражения (0-3 балла) в каждой из 13 наиболее вероятных областей поражения брюшины.
Симптомы перитонеального канцероматоза
Перитонеальный канцероматоз брюшины является вторичным поражением, поэтому его клиническая картина во многом определяется проявлениями первичной опухоли. Характерным признаком является обильный выпот в брюшную полость – формирование асцита. Зачастую асцитический синдром, развивающийся вследствие обструкции лимфатического дренажа, является единственным признаком заболевания, и пациенты могут поступать в отделение гастроэнтерологии или терапии для диагностики причин асцита. Состояние больных тяжелое, характерна значительная потеря веса. Неспецифическими признаками являются тошнота, рвота, выраженная слабость, утомляемость. При наличии крупных метастазов возможно их прощупывание через брюшную стенку.
Диагностика перитонеального канцероматоза
Перитонельный канцероматоз имеет неспецифическую клиническую картину, однако консультация гастроэнтеролога или онколога позволяет предположить данное заболевание на основании симптомов и физикальных данных. Лабораторные анализы не выявляют специфических изменений: определяется лейкоцитоз, ускорение СОЭ. Диагностическая программа обязательно должна включать УЗИ органов брюшной полости и малого таза, позволяющее обнаружить распространенное поражение, а также МСКТ брюшной полости с контрастированием. Обязательно проводится цитологическое исследование асцитической жидкости, полученной при лапароцентезе, которое дает возможность впервые установить или подтвердить диагноз, а также определить гистогенез клеток опухоли.
Информативным методом диагностики перитонеального канцероматоза является лапароскопия с осмотром перитонеума, дугласова пространства, диафрагмы, сопровождающаяся биопсией. Высокой специфичностью обладает обратнотранскриптазная полимеразная цепная реакция (ОТ-ПЦР), которая позволяет определить источник диссеминации даже при малом количестве опухолевых клеток.
Сложности диагностики возникают при наличии перитонеального канцероматоза без выявленного первичного очага. Данная форма заболевания, встречающаяся в 3-5 % случаев, проявляется клинически только при уже сформировавшемся поражении брюшины. При этом первичный очаг может иметь настолько малые размеры, что его прижизненное обнаружение невозможно.
В качестве дополнительных методов может использоваться определение онкомаркеров (кислой фосфатазы, раково-эмбрионального антигена, альфа-фетопротеина, бета-субъединицы ХГЧ). Такая диагностика не обладает высокой специфичностью, но применяется для оценки прогноза, раннего выявления диссеминации, рецидивов, а также для контроля эффективности лечения.
Лечение перитонеального канцероматоза
Хирургическое лечение канцероматоза включает удаление первичной опухоли с регионарными метастазами и отсевами по брюшине. Циторедуктивная операция выполняется в объеме перитонэктомии, может сочетаться с удалением матки и придатков, сигмовидной кишки, желчного пузыря. После проведения операции оценивается индекс полноты циторедукции: СС-0: после проведения хирургического лечения очаги поражения визуально не определяются; СС-1: имеются неудаленные очаги диаметром до 2,5 мм; СС-2: очаги диаметром 2,5 мм – 2,5 см; СС-3: очаги поражения более 2,5 см в диаметре. Однако даже при определении индекса СС-0 нельзя полностью исключить возможность диссеминации, поэтому обязательно проводится химиотерапия.
Эффективные подходы к лечению, как правило, подразумевают проведение комбинированной терапии, например, сочетания хирургического вмешательства и системной химиотерапии. Одним из наиболее эффективных методов является локальная химиотерапия. Идея локальной химиотерапии состоит в том, чтобы обеспечить доставку лекарственного препарата непосредственно к опухолевым клеткам, находящимся на внутренней выстилке анатомической полости. Из-за крайне низкой проницаемости этой области для лекарственных препаратов, например, при внутривенном их введении или приеме в виде таблеток, доставка препаратов в виде аэрозоля под давлением углекислого газа даёт накопление препарата в опухоли в значительно больших концентрациях.
Методы лечения перитонеального канцероматоза
Длительное время канцероматоз брюшины и плевры считали терминальной стадией болезни, не подлежащей специальному лечению. Разработка методик непосредственного воздействия на брюшину и плевру позволила улучшить прогноз при этом состоянии. МНИОИ им. П.А. Герцена обладает уникальными возможностями лечения больных с канцероматозом, имея в арсенале весь комплекс новейших методов терапии.
Гипертермическая интраоперационная внутрибрюшная (внутриплевральная) химиотерапия (HITEC).
Это методика, при которой во время операции в брюшную или плевральную полость вводится подогретый до 42,5С, высококонцентрированный раствор химиотерапевтических препаратов, что обеспечивает их воздействие непосредственно на раковые клетки в брюшной (плевральной) полости при минимальном воздействии на другие органы. Сеанс проводится в течение часа, что позволяет разрушить опухолевые клетки, оставшиеся после так называемой циторедуктивной операции.
Внутрибрюшная (внутриплевральная) аэрозольная химиотерапия под давлением (PIРAC)
Это новейший инновационный метод лечения перитонеального канцероматоза, который обеспечивает доставку лекарственного препарата непосредственно к опухолевым клеткам, находящимся на внутренней выстилке анатомической полости. Метод совсем недавно появился в России. Процедуру проводят посредством лапароскопии (торакоскопии). В брюшной или плевральной полости под давлением углекислого газа распыляют аэрозоль химиопрепаратов и оставляют в течение 30 мин. При таком способе введения химиопрепаратов их воздействие на опухоль многократно возрастает при полном отсутствии системной токсичности. Ноу-хау МНИОИ имени П.А. Герцена в этом методе лечения стала разработка собственной специальной форсунки, которая формирует поток мелкодисперсного аэрозоля с размером капель от 1 до 40 мкм. Изделие выполнено из специализированных материалов и не уступает по качеству импортному аналогу, а по ряду технических характеристик его превосходит.
Преимущества лечения перитонеального канцероматоза в МНИОИ имени П.А. Герцена – филиале ФГБУ «НМИЦ радиологии» Минздрава России
Программа лечения перитонеального канцероматоза определяется междисциплинарным консилиумом врачей, в который входят специалисты экспертного класса ФГБУ «НМИЦ радиологии» Минздрава России. Метод применения аэрозольной химиотерапии под давлением (PIPAC) был впервые испытан в Германии, а Московский научно-исследовательский онкологический институт им. П.А. Герцена - филиал «НМИЦ радиологии» Минздрава России еще в 2013 году стал вторым в мире центром, приступившим к изучению и внедрению данной методики. Проведённая за истекшие 6 лет масштабная научно-практическая работа позволила институту занять лидирующие позиции в этой области и первым в мире доказать целесообразность применения аэрозольной химиотерапии в качестве одного из основных методов лечения у пациентов, страдающих перитонеальным канцероматозом.
Читайте также:

