Дырочки на коже пальцев что это
Обновлено: 02.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
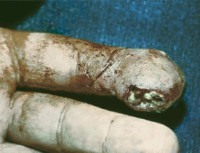
Костный панариций – это гнойное воспаление костных структур пальца. Может быть первичным (реже) или вторичным. Первичная патология проявляется интенсивной дергающей болью и значительной гипертермией в сочетании с гиперемией, отеком и ограничением движений, возникающими через несколько дней после травмы пальца или на фоне отдаленного гнойного процесса. Вторичный костный панариций развивается вследствие распространения инфекции при других формах заболевания, сопровождается субфебрилитетом и продолжающимся гноетечением. Диагностируется на основании данных осмотра, рентгенографии, лабораторных исследований. Лечение оперативное – вскрытие, кюретаж, костная резекция. При значительном разрушении кости показана ампутация.
МКБ-10
Общие сведения
Костный панариций – разновидность гнойного воспаления тканей пальца с поражением кости (остеомиелитом). Является достаточно часто встречающейся патологией, по различным данным, составляет от 37 до 60% в общей структуре гнойно-воспалительных процессов в области пальцев кисти. Первичный остеомиелит фаланги выявляется всего у 5-10% больных, у остальных пациентов наблюдается вторичное воспаление кости. В подавляющем большинстве случаев (около 80%) страдает ногтевая фаланга. Заболевание чаще обнаруживается у работников производств с повышенной вероятностью травмирования и интенсивного загрязнения рук раздражающими веществами – у трактористов, слесарей, грузчиков, разнорабочих и пр. Патология может диагностироваться во всех возрастных группах, отмечается преобладание больных среднего возраста.

Причины
Непосредственной причиной костного панариция являются пиогенные бактерии, обычно – стафилококки, реже их ассоциации с другими микроорганизмами, синегнойная палочка, кишечная палочка и кокковая флора (энтерококки, стрептококки). Первичная форма развивается при гематогенном заносе инфекции из отдаленных гнойных очагов и при параоссальных гематомах. Причинами вторичного гнойного процесса становятся:
- Подкожный панариций. Встречается в преобладающем количестве случаев, что связано с выраженной локальной интоксикацией, тяжелыми нарушениями местного кровообращения, возникающими при воспалении прилегающей к кости клетчатке пальца. Чаще поражает дистальную фалангу.
- Сухожильный и суставной панариций. Выявляется в анамнезе реже подкожного панариция. Обычно предшествует гнойному расплавлению костей основной и средней фаланг.
- Другие формы панариция. В отдельных случаях остеомиелит дистальной фаланги обнаруживается при паронихии, подногтевом или околоногтевом панариции, однако такие случаи составляют незначительную долю в структуре заболеваемости.
Из-за высокой вероятности развития костного панариция при подкожной форме болезни в специальной литературе встречаются указания на то, что при нагноении клетчатки, сохраняющемся в течение двух и более недель, остеомиелит следует рассматривать как закономерный итог воспаления мягких тканей. Предрасполагающими факторами к гнойному поражению кости при любой этиологии процесса считаются эндокринные заболевания, истощение, снижение иммунитета различного генеза (при некоторых заболеваниях, химических зависимостях, приеме гормональных средств), обменные расстройства, трофические и микроциркуляторные нарушения, являющиеся результатом продолжительного воздействия холода, вибрации, влаги или раздражающих веществ на кожу кистей рук.
Патогенез
При гематогенном распространении инфекции гноеродные микробы проникают в костное вещество через питающие сосуды. Надкостница и мозговое вещество воспаляются, в костной ткани формируются секвестры. При вторичной патологии воспаление из мягких тканей распространяется на надкостницу. Развитию гнойного процесса способствуют патолого-физиологические условия, особенно выраженные при воспалении мягкотканных структур в зоне дистальных фаланг, в частности – незначительный объем тканей, обуславливающий формирование мощного очага локальной инфекции, и тяжелые нарушения местного кровообращения в области надкостницы.
Особенностью остеомиелита фаланг пальцев является склонность к масштабному разрушению надкостницы. При остеомиелите других локализаций надкостница реагирует на воспаление образованием так называемого «костного ящика», обеспечивающего возможность последующего восстановления костных структур даже при их значительном разрушении. При гнойном процессе в области фаланг этого не происходит, надкостница быстро некротизируется, ее регенерация становится возможной только после иссечения секвестра. При значительном расплавлении оставшихся участков надкостницы оказывается недостаточно для восстановления и образования полноценной кости. Этим объясняется низкая вероятность излечения и необходимость ампутаций при продолжительном или объемном воспалительном процессе.
Классификация
С учетом этиологии различают первичный (возникший на фоне травмы или гематогенный) и вторичный (контактный при других типах заболевания) костный панариций. Поскольку остеомиелит поражает преимущественно дистальные фаланги, разработана классификация, позволяющая обоснованно определять тактику лечения при данной разновидности патологии. Выделяют три вида поражения костных структур:
- Краевой или продольный секвестр. Разрушение кости имеет локальный характер, надкостница расплавлена незначительно, возможно полное восстановление кости. При наличии краевого секвестра подвижность пальца после выздоровления сохраняется. При продольной секвестрации в процесс вовлекается дистальный сустав пальца, исходом становится анкилоз.
- Секвестр с сохранением основания фаланги. Гнойный процесс локализуется выше основания кости, эпифиз не изменен. Независимое кровоснабжение эпифизарной и диафизарной зон кости обеспечивает благоприятные условия для ее восстановления при достаточном сохранении надкостницы. Решение о сохранении или ампутации пальца принимается индивидуально с учетом размера секвестра и продолжительности заболевания.
- Полная секвестрация фаланги. Измененная кость со всех сторон окружена полостью, заполненной гноем. Нагноение распространяется на сустав и сухожильное влагалище. Надкостница разрушена полностью либо сохраняются ее небольшие участки, неспособные к полноценной регенерации. Требуется ампутация.
Симптомы костного панариция
При вторичном поражении обычно страдают дистальные фаланги I, II и III пальцев. Вначале наблюдается характерная клиническая картина подкожного панариция, сопровождающаяся локальным отеком, гиперемией, пульсирующей болью по ладонной поверхности пальца, слабостью, разбитостью, повышением температуры. Затем в пораженной области образуется очаг нагноения, который самостоятельно вскрывается на кожу или дренируется гнойным хирургом, местные и общие признаки воспаления уменьшаются. Распространение гноя на костные структуры проявляется повторным усилением симптоматики, которая на начальных стадиях остеомиелита, однако, не достигает степени выраженности, характерной для подкожного панариция.
При первичном поражении панариций развивается остро. Фаланга отекает, кожа краснеет, а затем становится багрово-синюшной, возникают интенсивные дергающие боли. Палец находится в положении вынужденного сгибания, активные и пассивные движения вызывают усиление болевого синдрома. Отмечается значительная общая гипертермия, температура тела иногда достигает 40˚C, возможны ознобы. При прогрессировании первичного и вторичного процесса выявляется колбообразное расширение пальца. Кожа на пораженной фаланге напряженная, гладкая, блестящая. Фаланга болезненна на всем протяжении. Образуются участки некроза. Формируются свищи, обычно расположенные в подногтевой зоне. Могут возникать деформации, связанные с разрушением мягкотканных и костных структур.
Осложнения
При нарушениях иммунитета, неправильном или несвоевременном лечении костный панариций может переходить в пандактилит – воспаление всех тканей пальца, включая суставы и сухожилия. В некоторых случаях гнойный процесс распространяется в проксимальном направлении. Возможны флегмона кисти, глубокая флегмона предплечья, гнойный артрит лучезапястного сустава. В тяжелых случаях развивается сепсис, представляющий угрозу для жизни пациента. В исходе нередко наблюдаются контрактуры, тугоподвижность или анкилозы, вызванные грубым рубцеванием, поражением близлежащих сухожилий и суставов, продолжительной иммобилизацией.
Диагностика
Диагноз выставляется специалистами в области гнойной хирургии при обращении пациента в поликлинику, реже – при экстренной госпитализации в связи с выраженными явлениями гнойного процесса. В процессе диагностики учитывается характерный анамнез, типичная клиническая картина заболевания и данные дополнительных исследований. План обследования включает в себя следующие мероприятия:
- Опрос, осмотр. При первичном процессе в анамнезе выявляется травма пальца либо наличие отдаленного гнойного очага. При вторичном варианте устанавливается, что больной в течение предыдущих двух или более недель страдал от другой формы панариция. При осмотре обнаруживается отек, покраснение и свищ с гнойным отделяемым. При аккуратном введении зонда определяется изъеденная поверхность кости.
- Рентгенография. Рентгенологическим признаком заболевания является неравномерное просветление фаланги, обусловленное реактивным остеопорозом, в сочетании со стертостью контуров, позже – изъеденностью контуров и очагом деструкции. Иногда при прогрессировании воспаления кость на рентгенограмме пальца почти не просматривается, что может быть ошибочно расценено, как некроз. При некрозе тень кости сохраняется, на ее фоне просматривается секвестр, который может смещаться с течением времени. При вовлечении сустава суставная щель сужается, сочленяющиеся поверхности костей становятся неровными.
- Лабораторные анализы. Гнойное воспаление сопровождается характерными лабораторными изменениями: повышением СОЭ, лейкоцитозом со сдвигом влево, наличием в крови ревматоидного фактора, С-реактивного белка и антистрептолизина-О. Посев раневого отделяемого свидетельствует о наличии гноеродной микрофлоры, позволяет определить ее чувствительность к антибиотикам.
Лечение костного панариция
Лечение только хирургическое. Место разреза выбирают с учетом расположения свища и данных рентгенограммы, основываясь на принципах максимального сохранения функций и рабочей поверхности пальца. Обычно вскрытие панариция осуществляют путем расширения свищевого хода. Иссечению подлежат как костные секвестры, так и пораженная окружающая клетчатка. Удаление нежизнеспособных участков имеет свои особенности, связанные с незначительным объемом тканей в данной зоне. При иссечении клетчатки не используют скальпель или обычные ножницы, измененные дольки захватывают москитом, подтягивают на себя и участок за участком аккуратно отрезают остроконечными ножницами.
Затем приступают к удалению пораженной кости, которое также должно быть предельно экономным. Свободно лежащие костные секвестры иссекают. Отдельно расположенные здоровые участки, сохранившие контакт с периостом, оставляют даже при неопределенном прогнозе их восстановления. Рану промывают тугой струей гипертонического раствора из шприца. В последующем осуществляют перевязки, общую антибиотикотерапию дополняют введением антибиотиков в очаг воспаления.
При отсутствии перспектив восстановления фаланги, угрозе дальнейшего распространения инфекции производят ампутацию или экзартикуляцию пальца кисти. При принятии решения об ампутации I пальца учитывают его функциональное значение, по возможности пытаются сохранить каждый миллиметр длины даже при угрозе деформации и анкилоза, поскольку деформированный или неподвижный палец зачастую более функционален, чем его культя. При значительном поражении остальных пальцев уровень ампутации выбирают так, чтобы создать функциональную культю со свободной от рубцов рабочей поверхностью.
Прогноз и профилактика
Прогноз костного панариция определяется распространенностью остеомиелитического процесса, сохранностью надкостницы и степенью вовлеченности ок ружающих структур. При своевременном лечении краевых секвестров исход обычно благоприятный. В остальных случаях в отдаленном периоде возможно укорочение и/или нарушение подвижности пальца, рубцовые деформации. Профилактика заключается в предупреждении производственных и бытовых травм, использовании защитных средств (перчаток) при работе с раздражающими веществами, своевременном обращении к врачу-хирургу при воспалении и травмах пальцев, адекватном вскрытии и дренировании других форм панариция.
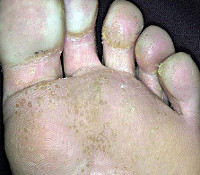
Мелкоточечный кератолиз – малоизученное инфекционное заболевание кожи стоп, возникающее на фоне гипергидроза. Клинически характеризуется появлением безболезненных точечных воронкообразных эрозий размером до 8 мм. Эрозии образуют сливные очаги, занимающие значительную поверхность стопы и источающие неприятный запах. Высыпания могут сопровождаться чувством жжения и зудом. Типичными локализациями считаются область пятки, межпальцевые промежутки и подушечки пальцев стопы. Диагностируют клинически, микроскопически и гистологически, проводят посев материала на питательные среды. Лечение комплексное антибактериальное и антигипергидрозное. Результат зависит от точности диагностики.
Общие сведения
Мелкоточечный кератолиз – инфекция кожи стоп, вызываемая кокковой флорой и синегнойной палочкой и проявляющаяся поражением рогового слоя эпидермиса с формированием эрозий со зловонным запахом. Предполагается, что запах является следствием образования соединений серы на фоне потливости и высокой влажности воздуха. Глубина первичных эрозивных элементов зависит от толщины рогового слоя. Впервые заболевание описано в начале ХХ столетия под названием «чёрный кератомикоз», с тех пор понимание сути дерматоза в корне изменилось. Научно доказано, что мелкоклеточный кератолиз не имеет отношения к дерматомикозам, но порочное восприятие нозологии в качестве микотической сохраняется, чему способствует частое сочетание мелкоклеточного кератолиза с разными видами микоза стоп.
Мелкоклеточный кератолиз стоп обладает эндемичностью, встречается преимущественно в странах с жарким климатом. По большей части поражает молодых мужчин. Сезонность отсутствует. В отечественной дерматологии данной нозологии не уделяют достаточного внимания, хотя в России на долю мелкоточечного кератоза приходится более 10% всех инфекционных заболеваний стоп. Особенно часто страдают спортсмены и военные. Из-за схожести клинических симптомов практикующие дерматологи часто принимают мелкоточечный кератолиз за микоз стоп, что приводит к ошибочной диагностике и некорректно назначенной терапии. Актуальность проблемы связана с распространённостью заболевания в социально значимых группах населения: среди военнослужащих, спортсменов.

Причины мелкоточечного кератолиза
Возбудителем мелкоклеточного кератолиза становятся кокки, синегнойная палочка или (чаще) ассоциация этих микроорганизмов. Микрококки – очень маленькие грамположительные микробы, которые поодиночке или группами повсеместно распространены в природе, в воздухе, в пищевых продуктах и на коже. Не являются патогенными микроорганизмами. Не неся в себе прямой угрозы для кожного покрова, микрококки продуцируют на поверхности рогового слоя эпидермиса специфические протеолитические ферменты типа кератиназы, способные легко растворять роговые клетки с образованием отчётливо заметных точечных эрозий. После формирования дефектов микрококки, являющиеся крайне малоподвижной разновидностью кокков, заполняют собой эрозивные поверхности, тем самым препятствуя их заживлению.
Механизм развития мелкоточечного кератолиза, вызванного синегнойной палочкой, отличается от описанного выше. Эта бактерия очень подвижна и нуждается в обязательном присутствии кислорода для своего развития. Выделяя фермент, который лизирует роговой слой эпидермиса и провоцирует образование кратерообразной точечной эрозии, синегнойная палочка не поселяется на поврежденном участке на постоянной основе, а мигрирует от дефекта к дефекту, не давая эрозиям эпителизироваться. При длительном существовании эрозий присоединяется воспаление, в котором принимают участие дермальные клетки, лимфоцитарные клетки общего и местного иммунитета. Лимфоциты иммунной системы частично корректируют возникшее во время течения дерматоза снижение иммунитета и стимулируют развитие воспалительного процесса в дерме. Дермальные клетки активно участвуют в процессе фагоцитоза возбудителей и тканевой пролиферации для замещения дефектов кожного покрова.
В результате перечисленных процессов старые дефекты затягиваются, но рядом появляются новые, получается своеобразный замкнутый круг, который можно разорвать только при проведении специальной антибактериальной терапии. Течение мелкоточечного кератолиза усугубляет гипергидроз, который является компенсаторной реакцией организма на температурные условия окружающей среды. При пребывании пациента в условиях повышенной температуры центр терморегуляции подает сигналы потовым железам, железы продуцируют влагу, создавая на поверхности кожи защитную плёнку. При продолжительном повышенном потоотделении и наличии дефектов изменяется состояние кожи, снижаются её барьерные свойства, присоединяется вторичная инфекция, чаще всего микотическая.
Симптомы мелкоточечного кератолиза
Клинические проявления мелкоклеточного кератолиза очень напоминают микотическое поражение стоп. Первичным элементом заболевания является конусообразная точечная эрозия, глубина которой зависит от толщины рогового слоя подошв (обычно 1-8 мм). Элементы симметрично располагаются в местах омозолелостей, на участках стопы, подверженных постоянному давлению, и на трущихся поверхностях между пальцами ног. Иногда к высыпаниям присоединяются зуд и жжение кожи. Если эрозии сопровождаются повышенным потоотделением, то есть, располагаются внутри водной защитной плёнки, они подвергаются мацерации, приобретают белесый оттенок.
Точечные эрозии имеют тенденцию к слиянию и со временем образуют эрозивные поверхности до нескольких сантиметров в диаметре. Дефекты кожи обычно не доставляют особых неудобств, поскольку не вызывают болевых ощущений. Поводом для обращения к врачу, как правило, становится неприятный запах. Источником запаха являются бактерии, активно размножающиеся на поверхности кожи стоп в тёплой и влажной среде. Необходимо отметить, что при отсутствии лечения мелкоточечный кератолиз может длиться неопределённо долгое время. При продолжительном течении описаны казуистические случаи поражения кожи ладоней.
Диагностика мелкоточечного кератолиза
Диагностику мелкоточечного кератолиза осуществляет дерматолог на основании клинических данных, осмотра поражённых участков под лампой Вуда (люминесцентная диагностика), контрольного соскоба кожи в области дефектов для исключения микотической инфекции, посева на питательные среды для выявления сочетанной кокковой и псевдомонадной (синегнойной) инфекции. Гистоморфология даёт картину точечного кератолиза эпидермиса и колонизации возбудителями точечных микроэрозий. Мелкоточечный кератолиз дифференцируют с микозом стоп, подошвенными бородавками, базальноклеточным невусом, отравлением мышьяком, кандидозом, эритразмой и межпальцевой мацерацией.
Лечение мелкоточечного кератолиза
В основе успешной терапии лежит правильная диагностика заболевания с исключением микотической природы заболевания. В лечении патологии принимают участие дерматолог, физиотерапевт и косметолог. Терапия мелкоточечного кератолиза комплексная, приоритет отдаётся патогенетическим мероприятиям. Прежде всего, необходимо устранить причину, спровоцировавшую возникновение заболевания. Для этого проводят курс терапии антибиотиками из группы макролидов. Средства применяют внутрь и наружно. Используют мази, растворы и присыпки с тем же активным началом, а также препараты бензоилпероксида. Особое внимание уделяют гипергидрозу. Для устранения повышенной потливости в область потовых желез выполняют точечные инъекции нейротоксинового комплекса ботулотоксина типа А, способного парализовать работу железистого аппарата. При наличии противопоказаний к проведению данной манипуляции её заменяют физиолечением: ионофорезом, электрофорезом с препаратами на основе серебра или хлорида алюминия.
Требуется каждодневное соблюдение определенных правил. Необходимо как можно чаще мыть ноги дезодорирующим мылом, отказаться от ношения тесной обуви, использовать при ношении обуви адсорбенты на основе активированного угля, никогда не надевать обувь из синтетических материалов, выбирать хлопковые носки и дышащие стельки. Летом в качестве профилактики приветствуется ходьба босиком по траве для устранения герметичной среды размножения бактерий. Пациентам с мелкоточечным кератолизом противопоказан жаркий влажный климат. Не исключён переезд в умеренные широты. При соблюдении перечисленных рекомендаций прогноз мелкоточечного кератолиза благоприятный.
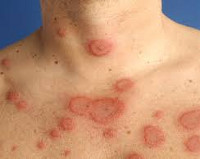
Кольцевидная эритема – поражение кожи различной этиологии, проявляющееся эритематозными высыпаниями различной (чаще всего кольцевидной) формы на кожных покровах туловища, нижних и верхних конечностей. Характеризуется длительным течением, тяжело поддается лечению. Диагностика кольцевидной эритемы основана на изучении анамнеза, данных осмотра и результатах различных серологических исследований, проводимых для исключения инфекционных заболеваний. Этиотропное лечение отсутствует, обычно осуществляют десенсибилизирующую терапию, применяют антибиотики и витаминные препараты. В ряде случаев высыпания исчезают при устранении провоцирующей патологии.
Общие сведения
Кольцевидная эритема (стойкая кольцевидная эритема, эритема Дарье, длительно протекающая эритема) – группа кожных заболеваний со сходными проявлениями – формированием кольцевидных и бесформенных эритематозных высыпаний. Одну из форм этого состояния в 1916 году описал французский дерматолог Ж. Дарье, в настоящий момент она носит название кольцевидной центробежной эритемы Дарье. Помимо этого типа заболевания существует еще несколько разновидностей патологии, различающихся между собой по возрасту развития, этиологии и клиническим проявлениям. Различные типы кольцевидной эритемы могут возникать у детей, подростков или лиц преклонного возраста. Большинство разновидностей эритемы одинаково часто диагностируются у мужчин и женщин, эритема Дарье в несколько раз чаще встречается у представителей мужского пола.

Причины кольцевидной эритемы
Этиология и патогенез кольцевидной эритемы во многих случаях остаются неясными, имеются лишь предположении о влиянии тех или иных факторов. Ревматическая форма патологии обусловлена ревматическим поражением суставов, однако причина возникновения кожных проявлений пока не установлена. Мигрирующая кольцевидная эритема, чаще выявляемая у детей и подростков, вероятно, связана с различными вирусными и бактериальными инфекциями.
Наибольшее количество вопросов вызывает этиология кольцевидной эритемы Дарье. Развитие этой формы заболевания, предположительно, может быть обусловлено грибковой инфекцией кожи, аутоиммунными процессами и приемом некоторых лекарственных средств. Кроме того, эритема Дарье нередко возникает на фоне различных гельминтозов, что также свидетельствует в пользу аутоиммунного характера заболевания. Описано множество случаев появления кольцевидной эритемы на фоне тонзиллита, других воспалительных процессов, эндокринных расстройств и нарушений гормонального фона. Онкологи отмечают, что иногда кольцевидная эритема является частью паранеопластического синдрома. Таким образом, это состояние представляет собой особую форму реактивного дерматоза различной этиологии.
Симптомы кольцевидного дерматоза
Помимо выделения перечисленных выше форм кольцевидной эритемы (ревматической, мигрирующей, Дарье), в практической дерматологии существует классификация, составленная с учетом особенностей клинического течения, которое при общих чертах различается по характеру высыпаний, продолжительности и другим характеристикам. В настоящий момент выделяют четыре клинические формы кольцевидной эритемы. Первым симптомом всех форм является образование на поверхности кожи пятен красного цвета, иногда с кожным зудом. В последующем течение каждой формы приобретает свои характерные черты.
Шелушащаяся кольцевидная эритема чаще развивается при гельминтозах и паранеопластическом синдроме. Участок покраснения со временем начинает шелушиться, в центре выявляется незначительная пигментация кожи, покраснение становится менее выраженным. Рост образования продолжается по периферии, размер патологических очагов достигает 15-20 сантиметров. Изменения центральной части выражены слабо, что в сочетании с периферическим ростом приводит к возникновению характерных образований причудливой формы. Длительность существования очага может составлять несколько месяцев, после разрешения высыпаний кожа остается пигментированной. Часто образуются новые пятна и участки кольцевидной эритемы, при многолетнем рецидивирующем течении заболевания на теле больного выявляются причудливые узоры из участков эритемы и зон гиперпигментации.
Везикулярная кольцевидная эритема имеет неясную этиологию, обычно возникает на фоне сниженного иммунитета и эндокринных расстройств. Еще на стадии красного пятна по краям очага появляются небольшие пузырьки, наполненные серозной жидкостью. В дальнейшем, как и при шелушащейся кольцевидной эритеме, наблюдается периферический рост патологического очага с формированием участка гиперпигментации в центре. В процессе роста по краям очага постоянно образуются и исчезают небольшие везикулы. Течение данной формы кольцевидной эритемы хроническое рецидивирующее, высыпания могут исчезать через несколько недель или месяцев, сменяясь развитием новых очагов.
Простая кольцевидная эритема возникает при аллергии на продукты питания или лекарственные средства. Является наиболее легким вариантом заболевания, характеризуется достаточно быстрой трансформацией пятен в кольцевидные структуры. Шелушения кожи или образования везикул не происходит, единственным проявлением заболевания становится покраснение. Кольцевидные структуры бесследно разрешаются через несколько дней или даже часов после образования.
Стойкая кольцевидная эритема имеет неясную этиологию, сопровождается формированием небольших пятен и колец диаметром до 1-го сантиметра. Иногда в зоне поражения возникают везикулы или участки шелушения. Характерно длительное течение.
В литературе также описаны такие формы кольцевидной эритемы, как телеангиэктатическая, уплотненная и пурпурозная. Из-за незначительной распространенности (менее сотни случаев) некоторые дерматологи полагают, что указанных форм кольцевидной эритемы не существует, а описанные изменения являются другими кожными заболеваниями с формированием кольцевидных структур. Вопрос относительно справедливости такого мнения на сегодняшний день остается дискуссионным.
Диагностика кольцевидной эритемы
Диагноз «кольцевидная эритема» основывается на данных анамнеза и результатах дерматологического осмотра. В спорных случаях производят биопсию кожи в области патологических очагов. При осмотре дерматолога определяются эритематозные высыпания различных форм и размеров, часто в виде причудливых замкнутых линий и полос. В зависимости от формы кольцевидной эритемы наряду с покраснением кожи может наблюдаться шелушение, образование папул или везикул.
При изучении анамнеза пациента нередко выявляются заболевания, спровоцировавшие развитие данной формы реактивного дерматоза. Возможны глистная инвазия, микозы кожи, злокачественные новообразования, воспаление элементов полости рта и верхних дыхательных путей. При отсутствии перечисленных заболеваний больному могут быть назначены лабораторные и инструментальные исследования для оценки состояния различных органов и систем и определения причин развития кольцевидной эритемы. Особенно внимательно следует отнестись к возможности онкологического поражения, поскольку кольцевидная эритема иногда является проявлением паранеопластического синдрома.
Изменения в общем анализе крови при кольцевидной эритеме имеют неспецифический характер и, в основном, способствуют установлению природы провоцирующего фактора. Например, эозинофилия может свидетельствовать о глистной инвазии или аллергии, лейкоцитоз – об остром или хроническом воспалении. Достаточно часто при кольцевидной эритеме обнаруживается диспротеинемия – нарушение соотношения между отдельными фракциями белков плазмы. При гистологическом исследовании кожи обычно выявляется неизменный эпидермис с отеком и выраженной лейкоцитарной инфильтрацией дермы. Гистоиммунофлуоресцентный анализ подтверждает накопление иммуноглобулинов класса G у базальной мембраны эпидермиса. Дифференциальный диагноз кольцевидной эритемы проводят с себорейной экземой, кольцевидной гранулемой и сифилитической розеолой.
Лечение кольцевидной эритемы
Этиотропное лечение кольцевидной эритемы отсутствует, однако успешная терапия провоцирующего заболевания может значительно уменьшить проявления данного состояния. В зависимости от выявленной патологии проводят лечение микозов кожи, тонзиллита и заболеваний желудочно-кишечного тракта. При необходимости осуществляют санацию полости рта. В процессе лечения основного заболевания используют антибиотики, противоглистные средства и другие препараты. При наличии злокачественного новообразования план терапии определяют в зависимости от локализации, распространенности и вида неоплазии.
Наряду с лечением основного заболевания при кольцевидной эритеме проводят десенсибилизирующую терапию. Используют антигистаминные средства (цетиризин, хлоропирамин), хлорид кальция и тиосульфат натрия. Для нормализации обмена веществ пациентам назначают витаминотерапию, особенно витамины С, А и Е. Больным показана гипоаллергенная диета с увеличением количества углеводов в рационе. В тяжелых случаях для уменьшения воспалительных явлений применяют кортикостероиды (преднизолон). Местно наносят противозудные мази, при наличии везикул используют антисептические средства для предотвращения вторичной инфекции.
Прогноз и профилактика кольцевидной эритемы
В целом прогноз благоприятный. Данное состояние не угрожает жизни больного и при установлении причины развития в ряде случаев поддается полному излечению. При кольцевидной эритеме невыясненной этиологии прогноз ухудшается, поскольку специалисты могут только проводить симптоматическую терапию и осуществлять лечение выявленных заболеваний, возможно никак не связанных с поражением кожи. Иногда после интенсивной десенсибилизирующей терапии кольцевидная эритема постепенно исчезает, но через некоторое время возникает снова. В подобных случаях рекомендуется постоянно соблюдать гипоаллергенную диету, периодически принимать витамины и антигистаминные средства.
Профилактика заключается в своевременном лечении воспалительных заболеваний дыхательных путей, регулярной санации полости рта и предотвращении глистной инвазии. Больные кольцевидной эритемой должны регулярно посещать дерматолога даже в период ремиссии. В особо тяжелых случаях требуется постановка на диспансерный учет.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Панариций: причины появления, симптомы, диагностика и способы лечения.
Определение
Панариций — острое гнойное воспаление тканей пальцев верхних и, реже, нижних конечностей. Заболевание считается одним из самых частых в гнойной хирургии и составляет до 46% случаев от всех обращений, потребовавших хирургического лечения в условиях поликлиники.
Причины возникновения панариция
Панариций может образоваться в результате видимой или незаметной микротравмы. В 33% случаев за развитие воспаления ответственны мелкие колотые раны и занозы, в 25% – ссадины и мелкие царапины. Причиной панариция могут стать травмы, полученные во время выполнения маникюра или инъекции, заусенцы, вросший ноготь (из-за особенностей его анатомического строения или неправильного подстригания).
Некоторые химические вещества, попадая на кожу пальцев, оказывают на нее токсическое воздействие, создавая условия для проникновения возбудителей инфекции. Через поврежденную кожу пальца проникают бактерии, которые и вызывают гнойно-воспалительный процесс, – чаще всего речь идет о золотистом стафилококке, реже – о стрептококке, кишечной палочке, протее. Микрофлора в гнойном очаге может быть представлена микробными ассоциациями из трех и более микроорганизмов.

К возникновению панариция предрасполагают сахарный диабет 2 типа, авитаминозы, нарушения кровообращения.
Классификация заболевания
Выделяют поверхностные и глубокие формы панариция.
- костный панариций (острый и хронический),
- сухожильный панариций,
- суставной панариций,
- костно-суставной панариций,
- пандактилит.
Симптомы панариция
Основным симптомом заболевания всегда является интенсивная пульсирующая боль. Иногда боль усиливается в ночные часы и лишает пациента сна, служит признаком необходимости срочного обращения за медицинской помощью и, возможно, проведения операции.
Гнойник может самопроизвольно вскрыться, в этом случае болевой синдром стихает, что создает ложное впечатление улучшения состояния.
Боль сопровождается отеком мягких тканей и покраснением, но при глубоких панарициях покраснение может отсутствовать или быть незначительным. По мере развития воспалительного процесса ограничивается движение в пальце, особенно при глубоких формах с поражением суставов или сухожилий. У пациента могут наблюдаться повышением температуры тела, слабость, недомогание.
Самой легкой формой заболевания считается кожный панариций. Гнойный очаг формируется в толще кожи, под эпидермисом, в то время как остальные ткани не поражены. Образующийся серозный, серозно-геморрагический или гнойный экссудат приводит к отслойке эпидермиса и формированию пузыря. Около 80% случаев кожного панариция регистрируются на ладонной поверхности пальцев.
Одна из самых частых форм заболевания – подкожный панариций, проявляющийся воспалительным процессом в подкожной жировой клетчатке. В 80-90% случаев процесс локализуется на ладонной поверхности дистальной фаланги, чаще I, II и III пальцев руки. Воспаление клетчатки вызывает отек, который сдавливает сосуды и вызывает сильные пульсирующие боли.
Пораженная фаланга становится красной, отечной, горячей. При этой форме температура может повышаться до 38оС.
При подногтевом панариции воспаление развивается под ногтевой пластиной в результате травмы или попадания занозы под ноготь. Пациент испытывает постоянную распирающую боль, усиливающуюся при надавливании на ноготь, палец отекает, становится горячим. Накапливающийся гнойный экссудат может отслоить ноготь. Возможно повышение температуры тела.
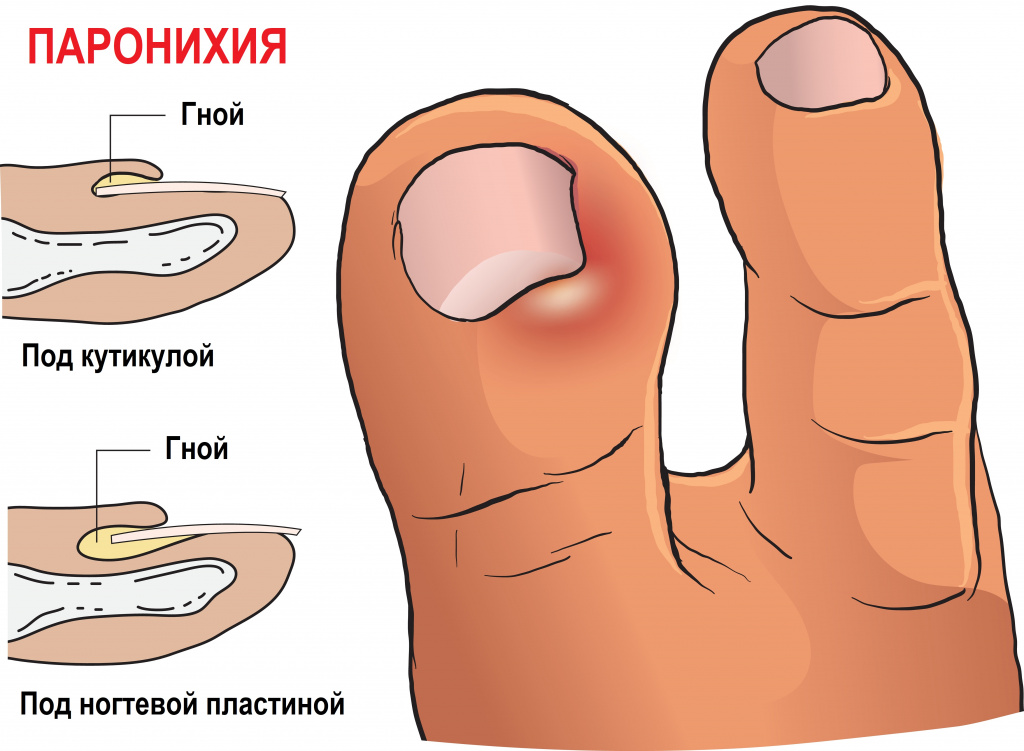
Паронихия – это воспаление околоногтевого валика, которое возникает при его повреждении. Валик становится отечным, гиперемированным, гной скапливается под ногтевым валиком и может просвечивать через кожу.
Сухожильный панариций (гнойный тендовагинит) представляет собой глубокую, тяжелую форму воспалительного процесса, который чаще всего развивается в результате позднего или неэффективного лечения подкожного панариция или как следствие травмы. При сухожильном панариции пациенты отмечают интенсивную дергающую и распирающую боль вдоль всего сухожилия, усиливающуюся при сгибании и разгибании пальца, пассивные движения сильно ограничены. Палец может находиться в вынужденном полусогнутом положении и отекать на всем протяжении, иногда воспаление переходит на кисть и предплечье.
Суставной панариций возникает как следствие прогрессирования подкожного и сухожильного панариция, а также в результате травмы тыльной стороны пальца с первичным повреждением капсулы межфалангового сустава. При суставном панариции воспаляются межфаланговые или пястно-фаланговые суставы, в которых накапливается воспалительный экссудат. В результате палец приобретает колбообразный или веретенообразный вид с максимальным объемом в области сустава. Кожа над суставом становится гладкой, блестящей и гиперемированной. Боль усиливается при попытке совершить любое движение. Длительное течение заболевания чревато разрушением суставных хрящей и распространением процесса на костную ткань.
Костный панариций – это воспалительный процесс, протекающий в костях пальцев. Он возникает в результате перехода инфекции с окружающих тканей на кость или как следствие обширной травмы. Для костного панариция характерна распирающая, пульсирующая боль. При локализации процесса на ногтевой фаланге возникает отек, а фаланга становится похожа на колбу. Кожа сильно гиперемирована, горячая. Появляются признаки общей интоксикации: повышение температуры, озноб, головная боль, слабость. Формирование гнойного свища свидетельствует о развитии хронического панариция.
Наиболее тяжелая гнойная патология пальца – пандактилит. Он характеризуется поражением всех анатомических структур пальца (кожи, клетчатки, сухожилий, костей и суставов) и распространяется минимум на две фаланги.
Пандактилит чаще всего рассматривается как следствие запоздалого/недостаточного лечения других форм панариция или как результат обширной травмы пальца. На всем протяжении воспаления наблюдается отек, палец резко утолщен, имеет багрово-синий цвет, очень болезненный, активные и пассивные движения невозможны. Часто образуются множественные свищи, из которых сочится гнойное отделяемое. Палец принимает вынужденное полусогнутое положение. Наблюдается общая интоксикация, регионарные лимфоузлы увеличены и болезненны. При этой форме очень высок риск потери фаланги или всего пальца.
Диагностика панариция
Диагноз панариция врач может установить на основании клинического осмотра. Рекомендованные обследования:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

