Волчанка у детей что это за болезнь симптомы
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Системная красная волчанка: причины появления, симптомы, диагностика и способы лечения.
Определение
Системная красная волчанка (СКВ) – это хроническое аутоиммунное заболевание неустановленной этиологии, при котором иммунная система организма становится гиперактивной и поражает здоровые ткани.
Системную красную волчанку называют «болезнью с тысячей лиц», поскольку она затрагивает многие органы, следовательно, может проявляться большим количеством симптомов, при этом постановка диагноза часто затруднена.
СКВ характеризуется генерализованным поражением микроциркуляторного русла и системной дезорганизацией соединительной ткани с кожными, суставными и висцеральными изменениями.
Заболеваемость СКВ составляет порядка 40-50 случаев на 100 000 населения в год. Заболевание наиболее часто развивается в течение второго и третьего десятилетий жизни у девушек и молодых женщин. Около 20% пациентов заболевают в возрасте до 16 лет.
Причины появления системной красной волчанки
Волчанка является аутоиммунным заболеванием, но точная причина возникновения болезни неясна.
Иммунная система защищает организм и борется с антигенами, такими как вирусы, бактерии и микробы. Это происходит благодаря синтезу белков, называемых антителами.
Когда человек страдает аутоиммунным заболеванием, таким как красная волчанка, иммунная система не может отличить чужеродные вещества (или антигены) от клеток собственного организма.
В результате иммунная система направляет антитела как против здоровой ткани, так и против антигенов. Это вызывает воспаление и повреждение тканей.
Поскольку точные причины возникновения системной красной волчанки до сих пор не обнаружены, ученые выдвигают теории и делают предположения. На первое место они ставят генетическую предрасположенность. Ученым удалось определить более 60 локусов (местоположений определенного гена на генетической или цитологической карте хромосомы) предрасположенности к СКВ, которые можно разделить на несколько групп. Интересно, что многие локусы риска являются общими для СКВ и других аутоиммунных заболеваний.
Одним из механизмов, запускающих аутоиммунный ответ, является ультрафиолетовое излучение, поскольку после воздействия солнечного света у пациентов на коже часто проявляются покраснения и сыпь.
Развитие болезни, по-видимому, может спровоцировать и вирусная инфекция. Нельзя исключать, что в этом случае аутоиммунные реакции возникают из-за молекулярной мимикрии вирусов — феномена сходства вирусных антигенов с собственными молекулами организма.
Гормональная теория развития СКВ может объяснить тот факт, что, во-первых, у женщин заболевание отмечается в 10 раз чаще, чем у мужчин, а во-вторых, симптомы обычно появляются в фертильном возрасте - от 15 до 45 лет и только 20% - после 50 лет.
Классификация заболевания
По характеру течения:
- острое;
- подострое;
- хроническое.
- высокая;
- умеренная;
- минимальная.
В классификации учитываются общие проявления, такие как лихорадка, поражение кожи, суставов, неврологические нарушения, воспаление оболочки сердца и легких, нарушения в кровеносной системе, поражение почек.
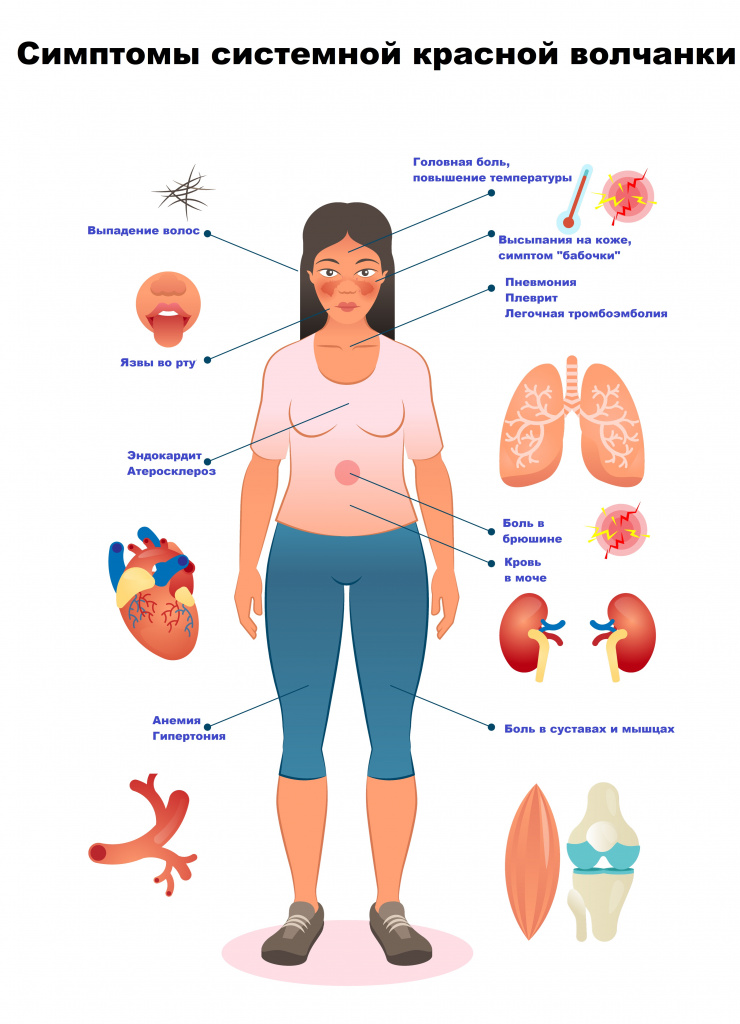
Симптомы системной красной волчанки
Симптомы системной красной волчанки могут быть весьма разнообразны, поэтому перечислим основные:
- боли в суставах;
- лихорадка (повышение температуры тела);
- головная боль;
- колебания настроения, ухудшение памяти;
- нарушение зрения;
- боль в грудной клетке;
- нарушение аппетита;
- выпадение волос;
- сухость кожи;
- отечность ног и/или периорбитальной зоны;
- увеличение лимфатических узлов;
- кожные высыпания;
- язвы во рту;
- бледные или пурпурные пальцы рук или ног от холода или стресса;
- эритематозный дерматит на лице по типу «бабочки».
Чаще всего волчанка начинается с появления красноты, отека и боли в области суставов, повышения температуры тела, различных кожных высыпаний, недомогания, слабости, снижения веса. Реже бывает острое начало с высокой температурой, резкими болями и припухлостью суставов, симптомом «бабочки», отеками ног, лица, сухостью кожи, снижением количества мочи, что говорит о поражении почек.
Диагностика системной красной волчанки
В первую очередь при постановке диагноза врач должен обращать внимание на жалобы и характерные симптомы заболевания. Для уточнения диагноза и оценки степени поражения потребуются следующие лабораторные и инструментальные обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Неонатальная волчанка – это симптомокомплекс периода новорожденности, для которого характерно сочетание волчаночного дерматита и врожденных патологий сердца. Чаще всего болезнь проявляется кожными симптомами: эритематозными пятнами, шелушением, сосудистыми звездочками. Для диагностики неонатальной волчанки выполняется ЭКГ и УЗИ сердца, анализ на антитела, гистологическое исследование биоптатов кожи. Лечение заболевания у младенцев проводится только при выявлении тяжелых нарушений ритма или врожденных сердечных пороков. Беременным женщинам из группы риска может быть назначена терапия кортикостероидами и внутривенными иммуноглобулинами.
МКБ-10



Общие сведения

Причины
Неонатальная волчанка рассматривается как пассивно приобретенное аутоиммунное заболевание. Ее причиной являются материнские антитела, которые проходят через плацентарный барьер к плоду. В крови младенца повышается уровень антител к рибонуклеопротеинам Ro/SS-A и La/SS-B, причем в половине случаев оба иммуноглобулина присутствуют одновременно. Неонатальный волчаночный синдром развивается при наличии у беременной следующих патологий:
- Системная красная волчанка (СКВ). Около 1/3 матерей, у которых рождаются младенцы с признаками НВ, сами болеют красной волчанкой. У таких женщин аутоиммунное нарушение существует еще до беременности либо возникает на фоне гормональных изменений.
- Другие системные заболевания. Еще 30% женщин, чьи дети имеют неонатальную волчанку, страдают от проявлений ревматоидного артрита, синдрома Рейно, синдрома Шегрена. У некоторых беременных диагностируется смешанное заболевание системной ткани.
- Лабораторные изменения. Еще у одной трети беременных отсутствуют клинические симптомы соединительнотканной патологии, но выявляются отклонения в лабораторных анализах. Чаще всего обнаруживают положительный ревматоидный фактор, увеличение числа гамма-глобулинов, возрастание СОЭ.
Патогенез
Механизм развития неонатальной волчанки не до конца установлен. Большинство исследователей полагают, что основную роль играет повреждение тканей и органов плода циркулирующими антителами. Материнские иммуноглобулины проникают в кровоток ребенка и взаимодействуют с Ro/La-антигенами, вызывая воспалительные реакции. Поскольку в коже наблюдается повышенная экспрессия Ro-антигенов, дерматологические проявления встречаются наиболее часто.
Активное поступление антител к плоду начинается после 17-й недели гестации, постепенно нарастает до уровня 400 мг/дл к 24-й неделе, а в сроке 32 недели количество иммуноглобулинов достигает значения 800 мг/дл. Такие временные рамки объясняют высокую частоту поражения тканей сердца: сроки сердечного онтогенеза совпадают с периодом попадания большого объема антител в плацентарный кровоток.
Установлены закономерности между количеством иммуноглобулинов в крови матери и риском развития патологий сердца у новорожденного. При титре антител 1:16 и выше вероятность сердечной блокады составляет 52%, а при более низком титре – до 31%. При отягощенной наследственности (наличии у плода HLA-DR3- и -DR2-гаплотипов) повышается риск кардиологических осложнений.

Классификация
В зависимости от преобладающих клинических симптомов выделяют три формы врожденной волчанки:
- Кожная. Протекает доброкачественно с наличием только волчаночного дерматита. Дерматологические проявления разрешаются в течение первого года.
- Кожная с системным поражением. Наряду с дерматологической симптоматикой отмечается поражение внутренних органов (пневмония, гепатоспленомегалия, гемолитическая анемия и др.). Имеют тенденцию к саморазрешению и редко требует лечения.
- Сердечная (с кожными/системными поражениями или без них). Наиболее грозный вариант неонатальной волчанки, протекающий с врожденными сердечными блокадами, кардиомиопатией. Прогноз серьезный, летальность высокая.
Симптомы неонатальной волчанки
Чаще всего возникают кожные проявления, которые в первые 2 месяца жизни диагностируются у 15-25% больных детей. Сыпь представлена шелушащимися красными пятнами, имеющими кольцевидную или овальную форму. Излюбленные места локализации высыпаний: лицо и волосистая часть головы, реже они появляются на туловище и конечностях. Характерный симптом – сливная эритема вокруг глаз ребенка, которую врачи называют «глаза совы».
Кожные признаки неонатальной волчанки склонны к самостоятельному исчезновению в течение нескольких недель. Красные пятна могут разрешаться через стадию гипопигментации. В клинической педиатрии известны случаи, когда сыпь сохранялась до полугодовалого возраста ребенка. Редким дерматологическим симптомом являются телеангиэктазии (сосудистые звездочки) – стойкие расширения капилляров, артериол и венул кожи.
Второй характерный признак заболевания – поражение сердца, которое проявляется фиброзирующим миокардитом и перикардиальным выпотом. Реже у новорожденных диагностируются внутрисердечные блокады, брадикардия, желудочковая аритмия. Клинические признаки сердечных патологий неспецифичны. У ребенка наблюдается одышка, бледность кожи, синюшная окраска вокруг рта и на дистальных отделах конечностей.
У части детей симптомы со стороны кожи и сердца дополняются признаками системного поражения органов: печени, легких, селезенки. Патологии гепатобилиарной системы проявляются увеличением печени в 15% случаев, повышением уровня печеночных ферментов у 5% новорожденных. Изредка определяются неспецифические поражения ЦНС в виде изменений белого вещества, кальцификации базальных ядер. Как правило, системные нарушения проходят к 3-му месяцу жизни ребенка.
Осложнения
Самое опасное последствие неонатальной волчанки – врожденная полная поперечная блокада сердца (ВППБ), встречающаяся у 1-3% младенцев. У 75% таких детей отсутствуют другие кардиальные патологии, а у оставшихся 25% диагностируются другие пороки: незаращение аортального протока, открытое овальное окно, коарктация аорты. В 15-22% случаев ВППБ вызывает внутриутробную гибель плода, а еще 20-45% случаев проявляется нарушениями гемодинамики после рождения.
Доказана ассоциация волчанки новорожденных с пятнистой хондродисплазией. Заболевание поражает эпифизы трубчатых костей и тела позвонков. В костной ткани появляются мелкие кальцификаты, из-за чего возможны нарушения формирования скелета. Около 10% случаев НВ осложняется гематологическими синдромами. В основном у младенцев диагностируется тромбоцитопения, реже встречается анемия и транзиторная нейтропения.
Диагностика
При подозрении на неонатальную волчанку необходимо расширенное обследование новорожденного. Диагностику проводит врач-неонатолог или педиатр (в зависимости от возраста младенца), по показаниям к обследованию привлекают детского иммунолога и кардиолога. Сначала выполняется стандартный физикальный осмотр, для точной постановки диагноза применяются следующие методы:
- ЭКГ. Электрокардиограмма назначается для оценки сердечного ритма. При поражении проводящей системы определяется замедление атриовентрикулярного проведения импульсов, а в тяжелых случаях выявляется диссоциация ритма сокращений предсердий и желудочков.
- УЗИ сердца. Эхокардиография проводится всем новорожденным при подозрении на неонатальную волчанку. При ультразвуковом обследовании врач обращает внимание на структурно-функциональные параметры сердца, определяет наличие врожденных пороков.
- Гистологический анализ кожи. При исследовании образцов кожи у детей с неонатальной волчанкой обнаруживаются признаки атрофии эпидермиса, гиперкератоза, скопления лимфоцитарных клеток. Также выявляется дилатация капилляров дермы, закупорка фолликулов.
- Иммунологическая диагностика. Основной маркер заболевания – анти-Ro-(SSA)-аутоантитела. Их исследование целесообразно проводить в первые месяцы жизни младенца, затем сделать контрольный анализ в полугодовалом возрасте. Также исследуются антитела к La-(SSВ), антинуклеарные антитела, антитела к Sm-антигену.
- Клинический анализ крови. По результатам гемограммы у всех младенцев определяется повышенная СОЭ. Намного реже наблюдается снижение числа тромбоцитов, эритроцитов или лейкоцитов.
Дифференциальная диагностика
Учитывая редкую встречаемость неонатальной волчанки, обязательно проводится дифференциальная диагностика с дерматологическими и кардиологическими патологиями. Кожную симптоматику болезни необходимо отличать от:
При выявлении внутрисердечных блокад специалист исключает семейные формы аритмии, врожденные пороки развития. Тромбоцитопения в сочетании с поражением кожи может указывать на внутриутробные инфекции.

Лечение неонатальной волчанки
Если у ребенка выявляются только кожные высыпания, лечение не требуется. Со временем количество материнских антител в крови уменьшается, и симптомы постепенно исчезают. Если на лице и открытых участках тела формируются телеангиэктазии, возможно их удаление с помощью лазера. При болезнях сердца соответствующее лечение подбирает детский кардиолог. Назначение профилактических лекарств для детей с неонатальной волчанкой не рекомендуется.
При выявлении у беременной женщины высоких титров специфических антител, ей назначают индивидуальную программу лечения. Усилия врачей направлены на снижение негативного влияния иммуноглобулинов на организм плода, чтобы предупредить тяжелые формы неонатальной волчанки. Превентивная терапия беременных может включать следующие препараты и методики:
- Фторсодержащие кортикостероиды. Препараты желательно назначать до выявления признаков внутрисердечной блокады у плода. Медикаменты блокируют прогрессирование аритмий при использовании на раннем этапе развития болезни, а при уже сформированной блокаде оказываются неэффективны.
- Внутривенные иммуноглобулины. Современные исследования доказывают результативность такого лечения для уменьшения трансплацентарной передачи антител к плоду. Назначение инъекционных гамма-глобулинов уменьшает риск поражения сердца у ребенка.
- Плазмаферез. Процедура экстракорпорального очищения плазмы крови назначается при высоком титре Ro- и La-антител. Плазмаферез позволяет удалить часть циркулирующих иммуноглобулинов и тем самым уменьшить их передачу через плаценту к ребенку.
Прогноз и профилактика
У большинства пациентов неонатальная волчанка протекает благоприятно. Симптомы поражения кожи и внутренних органов исчезают самопроизвольно к концу первого года жизни ребенка. Менее благоприятный прогноз для младенцев с ВППБ и другими врожденными пороками сердца. При развитии застойной сердечной недостаточности риск летального исхода в грудном возрасте составляет 10%. Такие пациенты требуют регулярного наблюдения у детского кардиолога.
За выполнение превентивных мероприятий отвечают врачи женской консультации. Для профилактики неонатальной волчанки у младенцев необходимо дополнительное обследование беременных женщин с СКВ, болезнью Шегрена и другими аутоиммунными патологиями. Если по результатам диагностики у пациентки обнаруживают антитела La/SSB и Ro/SSА, ей показано пристальное медицинское наблюдение, начиная с 17-18 недели гестации.
2. Неонатальная волчанка/ Макарова Т.П., Вахитов Х.М., Фирсова Н.Н., Мельникова Ю.С.// Российский вестник перинатологии и педиатрии. – 2018. – №63 (6).
3. Неонатальный волчаночный синдром – транзиторность или угроза?/ Котлуткова Н.П., Болбикова Е.В., Юдина А.Е., Крутова А.В.// Практика педиатра. – 2019. – №2.
4. Неонатальная волчанка/ Кошелева Н.М., Алекберова З.С.// Современная ревматология. – 2015. – №9 (4).
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения. Лечение и диагностика системной красной волчанки осуществляются совместными усилиями ревматолога и дерматолога. Диагноз СКВ устанавливается на основании типичных клинических признаков, результатов лабораторных анализов.




Общие сведения
Системная красная волчанка – хроническое системное заболевание, с наиболее выраженными проявлениями на коже; этиология красной волчанки не известна, но ее патогенез связан с нарушением аутоиммунных процессов, в результате чего вырабатываются антитела к здоровым клеткам организма. Заболеванию в большей степени подвержены женщины среднего возраста. Заболеваемость красной волчанкой не велика – 2-3 случая на тысячу человек населения.
Развитие и предполагаемые причины системной красной волчанки
Точная этиология красной волчанки не установлена, но у большей части пациентов обнаружены антитела к вирусу Эпштейна-Барр, что подтверждает возможную вирусную природу заболевания. Особенности организма, вследствие которых вырабатываются аутоантитела, также наблюдаются почти у всех больных.
Гормональная природа красной волчанки не подтверждена, но гормональные нарушения ухудшают течение заболевания, хотя спровоцировать его возникновение не могут. Женщинам с диагностированной красной волчанкой не рекомендован прием пероральных контрацептивов. У людей, имеющих генетическую предрасположенность и у однояйцевых близнецов заболеваемость красной волчанкой выше, чем в остальных группах.
В основе патогенеза системной красной волчанки лежит нарушение иммунорегуляции, когда в качестве аутоантигенов выступают белковые компоненты клетки, прежде всего ДНК и в результате адгезии мишенью становятся даже те клетки, которые изначально были свободны от иммунных комплексов.
Клиническая картина системной красной волчанки

При красной волчанке поражается соединительная ткань, кожа и эпителий. Важным диагностическим признаком является симметричное поражение крупных суставов, и, если возникает деформация суставов, то за счет вовлечения связок и сухожилий, а не вследствие поражений эрозивного характера. Наблюдаются миалгии, плевриты, пневмониты.
Но наиболее яркие симптомы красной волчанки отмечаются на коже и именно по этим проявлениям в первую очередь и ставят диагноз.

На начальных стадиях заболевания красная волчанка характеризуется непрерывным течением с периодическими ремиссиями, но почти всегда переходит в системную форму. Чаще отмечается эритематозный дерматит на лице по типу бабочки – эритема на щеках, скулах и обязательно на спинке носа. Появляется гиперчувствительность к солнечному излучению – фотодерматозы обычно округлой формы, носят множественный характер. При красной волчанке особенностью фотодерматозов является наличие гиперемированного венчика, участка атрофии в центре и депигментации пораженной области. Отрубевидные чешуйки, которыми покрывается поверхность эритемы, плотно спаяны с кожей и попытки их отделить, очень болезненны. На стадии атрофии пораженных кожных покровов наблюдается формирование гладкой нежной алебастрово-белой поверхности, которая постепенно замещает эритематозные участки, начиная с середины и двигаясь к периферии.
У некоторых пациентов с красной волчанкой поражения распространяются на волосистую часть головы, вызывая полную или частичную алопецию. Если поражения затрагивают красную кайму губ и слизистую оболочку рта, то очаги поражения представляют собой синюшно-красные плотные бляшки, иногда с отрубевидными чешуйками сверху, их контуры имеют четкие границы, бляшки склонны к изъязвлениям и причиняют боль во время еды.
Красная волчанка имеет сезонное течение, и в осенне-летние периоды состояние кожи резко ухудшается из-за более интенсивного воздействия солнечного излучения.

При подостром течении красной волчанки наблюдаются псориазоподобные очаги по всему телу, ярко выражены телеангиэктазии, на коже нижних конечностей появляется сетчатое ливедио (древоподобный рисунок). Генерализованная или очаговая алопеция, крапивница и кожный зуд наблюдаются у всех пациентов с системной красной волчанкой.
Во всех органах, где имеется соединительная ткань, со временем начинаются патологические изменения. При красной волчанке поражаются все оболочки сердца, лоханки почек, желудочно-кишечный тракт и центральная нервная система.
Если помимо кожных проявлений пациентов мучают периодические головные боли, суставные боли без связи с травмами и погодными условиями, наблюдаются нарушения со стороны работы сердца и почек, то уже на основании опроса можно предположить о более глубоких и системных нарушениях и обследовать пациента на наличие красной волчанки. Резкая смена настроения от эйфоричного состояния до состояния агрессии тоже является характерным проявлением красной волчанки.
У больных красной волчанкой пожилого возраста кожные проявления, почечный и артралгический синдромы менее выражены, но чаще наблюдается синдром Шегрена – это аутоиммунное поражение соединительной ткани, проявляющееся гипосекрецией слюнных желез, сухостью и резью в глазах, светобоязнью.
Дети, с неонатальной формой красной волчанки, родившиеся от больных матерей, уже в младенческом периоде имеют эритематозную сыпь и анемию, поэтому следует проводить дифференциальный диагноз с атопическим дерматитом.
Диагностика системной красной волчанки
При подозрении на системную красную волчанку пациента направляют на консультацию ревматолога и дерматолога. Диагностируют красную волчанку по наличию проявлений в каждой симптоматической группе. Критерии для диагностики со стороны кожных покровов: эритема в форме бабочки, фотодерматит, дискоидная сыпь; со стороны суставов: симметричное поражение суставов, артралгии, синдром «жемчужных браслетов» на запястьях из-за деформации связочного аппарата; со стороны внутренних органов: различной локализации серозиты, в анализе мочи персистирующая протеинурия и цилиндрурия; со стороны центральной нервной системы: судороги, хорея, психозы и перемена настроения; со стороны функции кроветворения красная волчанка проявляется лейкопенией, тромбоцитопенией, лимфопенией.
Реакция Вассермана может быть ложноположительной, как и другие серологические исследования, что порой приводит к назначению неадекватного лечения. При развитии пневмонии проводят рентгенографию легких, при подозрении на плеврит - плевральную пункцию. Для диагностики состояния сердца - ЭКГ и эхокардиографию.
Лечение системной красной волчанки

Как правило, первоначальное лечение красной волчанки бывает неадекватным, так как ставятся ошибочные диагнозы фотодерматозов, экземы, себореи и сифилиса. И только при отсутствии эффективности назначенной терапии проводятся дополнительные обследования, в ходе которых и диагностируется красная волчанка. Полного излечения от этого заболевания добиться невозможно, но своевременная и корректно подобранная терапия позволяет добиться улучшения качества жизни пациента и избежать инвалидизации.
Пациентам с красной волчанкой нужно избегать прямых солнечных лучей, носить одежду, прикрывающую все тело, а на отрытые участки наносить крема с высоким защитным фильтром от ультрафиолета. На пораженные участки кожи наносят кортикостероидные мази, так как использование негормональных препаратов не приносит эффекта. Лечение необходимо проводить с перерывами, чтобы не развился гормонообусловленный дерматит.
В при неосложненных формах красной волчанки для устранения болевых ощущений в мышцах и суставах назначаются нестероидные противовоспалительные препараты, но с осторожностью следует принимать аспирин, так как он замедляет процесс свертывания крови. Обязателен прием глюкокортикостероидов, при этом дозы препаратов подбираются таким образом, чтобы при минимизации побочных эффектов защитить внутренние органы от поражений.
Метод, когда у пациента делают забор стволовых клеток, а потом проводят иммунодепрессивную терапию, после чего для восстановления иммунной системы вновь вводят стволовые клетки, эффективен даже в тяжелых и безнадежных формах красной волчанки. При такой терапии аутоиммунная агрессия в большинстве случаев прекращается, и состояние пациента с красной волчанкой улучшается.
Здоровый образ жизни, отказ от алкоголя и курения, адекватная физическая нагрузка, сбалансированное питание и психологический комфорт позволяют пациентам с красной волчанкой контролировать свое состояние и не допустить инвалидизации.
Лекарственная волчанка – обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата; в тяжелых случаях назначаются кортикостероидные препараты.
Общие сведения
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.

Причины лекарственной волчанки
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы лекарственной волчанки
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
В отличие от идиопатической системной красной волчанки, при лекарственно индуцированном синдроме редко встречаются бабочковидная эритема на щеках, язвенный стоматит, синдром Рейно, алопеция, нефротический синдром, неврологические и психические расстройства (судорожный синдром, психозы). Вместе с тем, для лекарственной волчанки, вызванной приемом апрессина, характерно развитие гломерулонефрита.
Диагностика лекарственной волчанки
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B. Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение лекарственной волчанки
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее - в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.

1. Алексеева Е.И.,Дворяковская Т.М.,Никишина И.П.,Денисова Р.В.,Подчерняева Н.С.,Сухоруких О.А.,Шубина Л.С.Системная красная волчанка:клиничсекие рекомендации.Часть 1//ВСП.2018.№1.-С.19-37.
2. Алексеева Е.И.,Дворяковская Т.М.,Никишина И.П.,Денисова Р.В.,Подчерняева Н.С.,Сухоруких О.А.,Шубина Л.С.Системная красная волчанка:клиничсекие рекомендации.Часть 2//ВСП.2018.№1.-С.110-125.
3. Богмат Л.Ф., Шевченко Н.С., Матвиенко Е.В. Индекс повреждения у подростков с системной красной волчанкой. Украинский ревматологический журнал №2 (60). 2015. С.42-45.
4. Воробьева Л.Д., Асеева Е.А. Значение качества жизни, связанного со здоровьем, у больных системной красной волчанкой и современные инструменты его оценки. Современная ревматоогия. 2017; 11(4): 62-72.
5. Каледа М.И., Никишина И.П. (2017) Системная красная волчанка с ювенильным дебютом: особенности клинической картины и современные подходы к диагностике.Научно-практическая ревматология, 55 (5):526-535.
6. Кучинская Е.М., Часнык В.Г., Костик М.М. Системная красная волчанка у детей: применение формализованных методов описания течения и исхода заболевания в ретроспективном исследовании // Педиатр. – 2017. - Т.8. - №5. – С. 35-43.
7. Houssiau F.A. (2013) Treatment of lupus nephritis: old and new approaches. Proceedings of the 6th EULAR Scientifically Endorsed Course on SLE. Pisa, Italy.
8. Petri M., Orbai A.-M., Alarcón G.S. et al. (2012) Derivation and Validation of the Systemic Lupus International Collaborating Clinics Classification Criteria for Systemic Lupus Erythematosus. Arthr. Rheum., 64(8): 2677–2686.
9. Sakamoto AP, Silva CA, Ferriani MPL, et al. Characterization of chronic arthritis in a multicenter study of 852 childhood-onset systemic lupus erythematosus patients. Rheumatol Int. 2016; 36(12):1641-1648. doi: 10.1007/s00296-016-3564-6.
Системная красная волчанка (СКВ)-это системное аутоиммунное заболевание соединительной ткани, характеризующееся повышенной продукцией аутоантител к антигенам ядер клеток и иммунных комплексов ,вызывающих иммуновоспалительное повреждение тканей и внутренних органов.
СКВ считается одной из актуальных медицинских проблем среди детского и подросткового населения. В связи с мультиорганным поражением, волнообразным течением, сопровождающимися многими неспецифическими проявлениями (потеря массы тела, лихорадка, повышенная общая утомляемость) в настоящий момент данное заболевание является сложным для его ранней диагностики[2].
СКВ дебютирует в детском возрасте у 10-20% пациентов. Данные проведенных когортных исследований говорят о том, что течение данного заболевания, дебютировавшего в детстве протекает тяжелее, нежели течение у лиц старшего возраста [6].
Уровень заболеваемости составляет в среднем 0,4 до 0,9 случаев на 100тыс. детского населения в год. Распространенность СКВ у детей от 1 года до 9 лет колеблется в пределах 1,0–6,2, а в 10−19 лет – от 4,4 до 31,1 случая на 100 тыс. детского населения. Встречаемость СКВ среди девочек и мальчиков в возрасте до 10 лет составляет 4:3. В свою очередь, данное соотношение изменяется у подростков в период полового созревания и определяется как 4:1. Основываясь на последних данных проведенных исследований, следует отметить высокую частоту рецидивов и осложненного течение заболевания в подростковом возрасте [5]. Следует отметить, что до настоящего времени причина заболевания остается невыясненной. В развитии болезни имеют место многие предрасполагающие факторы. Это и генетическая предрасположенность, гормональный фон, многие факторы внешней среды (в первую очередь ультрафиолетовое облучение), прием некоторых лекарственных препаратов (антибиотики, сульфаниламиды, противосудорожные и гипотензивные)[4].
В последние годы дискутируется вопрос о роли вирусной инфекции в развитии СКВ, в частности, ретровирусов (медленные вирусы).
В связи с полиморфизмом клинических проявлений СКВ, в настоящий момент диагностика данного заболевания остается затруднительной. Таким, образом, срок постановки диагноза определяет дальнейшее течение и прогноз исхода заболевания. Наиболее неблагоприятными прогностическими факторами являются ранее развитие нефротического синдрома в сочетании с артериальной гипертензией, тяжелое поражение центральной нервной системы, сочетание высокого уровня показателей аутоиммунного воспаления. [8]
В течение последних нескольких лет изучается вопрос о кумулятивном повреждении органов при СКВ и определении Индекса повреждения, разработанного Международной Организацией Сотрудничества Клиник Системной Красной Волчанки (Systemic Lupus International Collaborating Clinics – SLICC) при содействии Американской Ревматологической Ассоциации (APA). Кумулятивное повреждение, в свою очередь, представляет собой комплекс необратимых патологических изменений органов и систем, формирующихся за весь период болезни, который обусловлен как непосредственно следствием самого заболевания, так и результатом побочных эффектов проводимой терапии. Исходя из полученных ранее результатах, отмечается, что кумулятивное повреждение, которое развилось в течение первых 1,5 лет от начала заболевания встречается у 28% больных, а при длительности болезни около 5 лет повреждение обнаруживается у 50% пациентов(таблица).
Таблица. Индекс повреждения (SLICC/ACR Damage Index)
Система органов
Характер поражения
баллов
Изменения сетчатки или атрофия зрительного нерва
Судорожные припадки, требующие лечения, более 6 мес
Инсульты когда-либо (счет 2 балла, если <1)
Черепно-мозговая или периферическая невропатия (исключая зрительную)
Скорость клубочковой фильтрации
Конечная стадия почечного заболевания (независимо от диализа или трансплантации)
Легочная гипертензия (выбухание правого желудочка или звонкий ІІ тон)
Легочной фиброз (физикально или рентгенологически)
Сморщенное легкое (рентгенологически)
Плевральный фиброз (рентгенологически)
Инфаркт легкого (рентгенологически)
Стенокардия или аортокоронарное шунтирование
Инфаркт миокарда когда-либо (счет 2 балла, если <1)
Кардиомиопатия (дисфункция желудочков)
Поражение клапанов (диастолический или систолический шум
Перикардит в течение 6 мес (или перикардэктомия)
Перемежающая хромота в течение 6 мес
Небольшая потеря ткани («подушечка» пальца)
Значительная потеря ткани когда-либо (потеря пальца или конечности) (счет 2 балла, если более чем в одном месте)
Венозный тромбоз с отеком, изъязвлением или венозным стазом
Инфаркт, резекция кишечника (ниже двенадцатиперстной кишки), селезенки, печени или желчного пузыря, когда-либо по любым причинам (счет 2 балла, если более чем в одном месте)
Стриктуры или хирургические операции на верхней части желудочно-кишечного тракта
Мышечная атрофия или слабость
Деформирующий или эрозивный артрит (включая вправимые деформации, исключая аваскулярные некрозы)
Остеопороз с переломами или коллапсом позвонков (исключая аваскулярный некроз)
Аваскулярный некроз (счет 2 балла, если <1)
Рубцовая хроническая алопеция
Обширное рубцевание или панникулит (кроме волосистой части и подушечек пальцев)
Изъязвления кожи (исключая тромбоз) в течение 6 мес
Ранняя овариальная недостаточность
Сахарный диабет (вне зависимости от лечения)
Малигнизация (исключая дисплазии) (счет 2 балла, если более чем в одном месте)
Именно поэтому постановка диагноза в течение первого года от начала заболевания и своевременно принятое решение об объеме проводимого лечения позволяет избежать тяжелого поражения почек и легких в будущем [3].
В ходе проводившихся ранее исследований была определена связь между степенью активности СКВ при постановке диагноза, начальной дозировкой лекарственных препаратов и благоприятным прогнозом. Было выявлено, что пациент с изначально более высокой степенью активности СКВ, получивший первоначально высокие кумулятивные дозы цитостатиков и глюкокортикоидов, имеет высокий шанс достижения ранней ремиссии и отсутствия обострений в дальнейшем [6].
Одним из дискуссионных вопросов, изучающихся на данный момент остается оценка качества жизни у пациентов, страдающих СКВ. Основным методом определения качества жизни является специально созданные опросники, которые включают в себя оценку общего состояния здоровья, жизнеспособность, физическое функционирование, социальное функционирование, также эмоциональное функционирование, основанная на субъективном восприятии пациентом своего состояния.[9,10]
Современная концепция лечения СКВ направлена на достижение высоких показателей выживаемости, снижение развития осложнений и повышения качества жизни путем контроля активности заболевания, подбора адекватного длительного лечения и снижения лекарственной токсичности [4].
По данным последних десяти лет, выживаемость больных СКВ в детском возрасте составляет 95-100%, выживаемость среди детей с волчаночным нефритом определяется как 88,6%, а у пациентов с нефритом 3 и 4 классов – 82,4%. [7]
Цель: определить основные клинические проявления у детей с системной красной волчанкой
Материалы и методы. Были обследованы 48 больных с СКВ (преимущественно лиц женского пола (90,00%)), находившихся в клинике, средний возраст которых составил 13,4 лет (168,9 ± 4,62 мес.). Диагноз установлен в соответствии с классификационными критериями (SLICC, 2012) при наличии не менее 4 из 11 признаков.[3].
Исследование было проведено с учетом требований Европейской конвекции (Страсбург, 1986 г.), положений ICH GCP, GLP.
Статистическая обработка материала проведена с использованием пакета прикладных программ (MS Excel, SPSS). Для оценки достоверности отличий использовался t-критерий Стьюдента (p). Критический уровень значимости для проверки статистических гипотез при сравнении групп принимался равным 0,05.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ.
В клинической симптоматике заболевания у 92,1% пациентов выявлялся кожный, (проявляющийся волчаночной «бабочкой», дискоидными эритематозными очагами с гиперемией, фотосенсибилизацией, капилляритом, диффузной или очаговой алопецией), а у 80,1% - суставной синдромы. Отмечалось наличие также кардита (52,3%), люпус-нефрита (26,1%), перикардита (32,3%), поражения центральной нервной системы (16,2%), пульмонита (8,1%), гемопатии (34,2%) и трофических нарушений (42,5%).
Следует отметить, что проявлением суставного синдрома являлись артралгии, миалгии с локализацией в симметричных проксимальных мышцах конечностей, а также наличие артрита легкой степени тяжести (75,2%), характеризующийся симметричным поражением преимущественно коленных, лучезапястных и межфаланговых суставов кистей. Одним из клинических проявлений поражения сердечно-сосудистой системы являлся миокардит с частотой встречаемости 45,2%, который характеризуется нарушениями ритма и проводимости (синусовая тахикардия, предсердная или желудочковая аритмия, частичная или полная АВ-блокада). Однако наиболее частым поражением сердца у детей, больных СКВ являлся сухой перикардит, патогномоничным симптомом которого служил шум трения перикарда при аускультации, а также боль в области сердца. Еще одним вариантом поражения сердца у детей был эндокардит, протекающий малосимптомно, преимущественно диагностируемый за счет эхокардиографических признаков (утолщение створок клапанов, стеноз или регургитация крови).
Почечный синдром при системной красной волчанке проявлялся люпус-нефритом, характеризовавшийся выраженной протеинурией (с частотой встречаемости 40%), гематурией, также лейкоцитурией и лимфоцитурией. В результате прогрессирования иммунного процесса нарастали симптомы почечной недостаточности, повышение уровня креатинина в крови и моче.
Необходимо отметить, что более чем у половины исследуемых не было выявлено предшествующих факторов, способствующих развитию заболевания. У 40,2% отмечено наличие: сопутствующих хронических заболеваний, предшествующий прием лекарственных препаратов.
Большинство пациентов имели высокую степень активности заболевания, у всех больных отмечены повышенные уровни острофазовых показателей. Средние значения СОЭ составили 37,90±2,17 мм/час, СРБ – 27,9±1,6 г/л, серомукоида - 0,217±0,16, сиаловых кислот - 125,36±0,15 и гликопротеидов - 0,407±0,15 ед. Среди иммунологических показателей установлено наличие у всех больных повышенного титра антител к нативной ДНК, что сопровождалось снижением уровня комплемента (у 70,7% подростков).
Все пациенты после верификации диагноза находились на приеме иммуносупрессивной терапии, направленная на подавление активности патологического процесса и достижение ремиссии. Среднесуточная доза глюкокортикоидов (ГК) по преднизолону к моменту обследования была 41,45±1,90 мг (min -24 мг, max- 60 мг в сутки), а средняя кумулятивная доза составила 2,01±1,32 грамма. В 60,6% случаев в первые месяцы болезни в лечение были включены цитостатические препараты. Пациентам с тяжелыми вариантами волчаночного процесса (20,2%) проводилась пульс-терапия (внутривенные инфузии сверхвысоких доз метилпреднизолона и циклофосфана).
Таким образом, ранняя диагностика данной патологии позволит своевременно включать в лечебные комплексы терапию, направленную на уменьшение темпов прогрессирования этих изменений.
Читайте также:

