Влияет ли повышенный холестерин на целлюлит
Обновлено: 25.04.2024
Мы много говорим про холестерин и бляшки в сосудах, но редко вспоминаем о холестериновых камнях в желчном пузыре. А ведь, согласно статистике, они бывают у каждого пятого. И значительную роль в их появлении играет питание. Как составить рацион, чтобы таких камней не было?
Рискует каждый пятый
Миллионы людей носят в желчных пузырях холестериновые камни. По статистике, они встречаются у 10–30% взрослых. Но это средние показатели, среди женщин цифры существенно выше: у них камни бывают в 3–8 раз чаще, чем у мужчин. Это связано с женскими гормонами. Как в связи с наличием их у каждой женщины, так и с противозачаточными гормональными средствами – есть данные о том, что они могут повышать риск образования холестериновых камней в желчном пузыре.
Главная сложность выявления этой проблемы даже не в каких-то болях, а в том, что из-за обнаружения камней делаются хирургические операции, при которых удаляют желчный пузырь. А ведь это серьёзная операция. Ещё недавно её проводили открытым способом, через большой разрез, было много осложнений и даже смертельных случаев. Сегодня обычно делают её лапароскопически – через «соломинку», но это всё равно непростая процедура. В реальности же операция показана далеко не всем. Но при этом, безусловно, наличие таких камней для здоровья совсем не полезно.
Клубок болезней
И как показывают многочисленные исследования, в этом может помочь правильное питание. Роль наследственности в развитии этой болезни – 25%. И, значит, питание и образ жизни могут сыграть большую роль в её предупреждении. К тому же такой рацион поможет в защите от многих других заболеваний. Ведь такие камни в желчном пузыре завязаны в один «клубок» с иными болезнями обмена веществ – метаболическим синдромом, ожирением, сахарным диабетом, дислипидемиями (повышение холестерина и липидов крови).
Что и как есть, чтобы не было камней?
Способствуют образованию камней. Фастфуд, мясо (особенно жирное), сахар и другие легкоусваиваемые углеводы (сладкое, мучное, газировки), низкое потребление клетчатки, очень низкокалорийные диеты (до 1500 ккал в день), большое потребление фруктозы (диабетические продукты, мёд, газировки с фруктозой), фасоль и другие бобовые, недостаток витамина C, переедание (избыточное потребление калорий), длительное голодание.
Защищают от формирования камней. Мононенасыщенные и полиненасыщенные жиры (растительные масла), орехи, клетчатка (овощи, фрукты и цельнозерновые продукты), кальций (молочные продукты), умеренное употребление алкоголя, содержащего не более 20–40 г чистого спирта в день, кофе и кофеин, витамин C и богатые им продукты, регулярный режим питания, вегетарианская диета, рыба и рыбий жир, при низкокалорийных диетах важно потреблять достаточное количество жиров (7–10 г в день).
Мнение эксперта

Врач-гастроэнтеролог, доктор медицинских наук, профессор Сеченовского университета Алексей Буеверов:
– На холестериновые камни приходится 90% всех камней, образующихся в желчном пузыре. Это очень распространённое заболевание, и чаще оно встречается у женщин. Причём если камни есть у матери, то с высокой вероятностью они будут и у дочери. Чаще их диагностируют у полных людей, чем у худых. Есть такая теория, что образование холестериновых камней – это побочный эффект защитного механизма, с помощью которого печень берёт избыточный холестерин из крови и направляет его в желчные протоки, а потом и в пузырь.
Пациенты обычно думают, что о наличии камней говорит чувство тяжести или ноющие и иные боли в правом подреберье. Это не так, камни такие симптомы не вызывают. И даже если на фоне подобных болей их выявили, это лишь совпадение. Вообще, чаще всего камни обнаруживают случайно при ультразвуковом исследовании (УЗИ) по какому-то другому поводу. Нередко бывает, что хирурги сразу предлагают удалить желчный пузырь. Делать такую операцию из-за наличия камней, которые не беспокоят, неправильно.
Для хирургического лечения должны быть серьёзные показания, например периодические обострения болезни, желчные колики, закупорка камнями желчевыводящих путей (из-за этого возникает желтуха и может быть разрыв желчного пузыря). Если же камни не беспокоят, делать операцию не надо. После удаления желчного пузыря существенно повышается риск развития жирового гепатоза (отложение большого количества жира в печени). К тому же у этого органа есть своя важная функция, он участвует в обмене желчных кислот.
Если камни не старые и не больше 3 см в диаметре, их можно попробовать растворить. Для этого используют препараты с урсодезоксихолевой кислотой. Её действие связано с неким природным феноменом. В желчи человека содержание этой кислоты – 1–4%, а в желчи гималайского медведя – 90%, и потому у него никогда не бывает желчнокаменной болезни. Кислота препятствует выпадению в осадок холестерина и способствует растворению камней. Препаратом с нею нужно пользоваться и при так называемом сладж-синдроме – образовании холестериновых сгустков и выпадении их в осадок. Эта стадия предшествует образованию камней и никакими симптомами себя не проявляет. Обычно её тоже случайно обнаруживают при УЗИ.
Если же камни очень большие, их лучше удалять, так как они способствуют развитию рака желчного пузыря.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Целлюлит: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфекционный целлюлит, или, как его еще называют, стрептококковый целлюлит, острый индуративный целлюлит, бактериальный целлюлит, представляет собой глубокое воспалительное поражение кожи и подкожной клетчатки, сопровождающееся уплотнением, покраснением, отеком, болью.
Косметологи под целлюлитом понимают не воспалительный процесс, а дольчатое строение подкожной жировой клетчатки, неравномерное отложение подкожного жира, которое проявляется внешне как неровность кожи. Необходимо четко разделять дерматологическую нозологию «целлюлит» и косметическую проблему «лжецеллюлит», или гиноидную липодистрофию.
Заболевание целлюлит не имеет ничего общего с эстетическим недостатком, который принято именовать «апельсиновой коркой».
Причины появления целлюлита
Целлюлит обычно вызывает бактериальная флора — стрептококки группы А, золотистый стафилококк, пневмококк. Процесс связан с открытой раневой поверхностью или кожным абсцессом. В ряде случаев (при диабетических язвах нижних конечностей, тяжелой ишемии тканей, после укусов животных) причиной целлюлита могут стать другие микроорганизмы, главным образом, аэробные грамотрицательные бактерии. Редкими возбудителями целлюлита считаются дрожжеподобные грибы рода Candida, патогенные грибы, паразиты, вирусы. Существует аллергический вариант целлюлита – эозинофильный целлюлит (синдром Уэллса).
Целлюлита на неповрежденной коже называют «рожей». Рожистое воспаление – это острая форма целлюлита, протекающая с вовлечением в воспалительный процесс лимфатической ткани, где размножается возбудитель. Рожа затрагивает верхние слои кожи, тогда как целлюлит распространяется на более глубокие ткани. Однако зачастую достаточно сложно провести между ними четкую границу, поэтому используют единый термин «целлюлит».
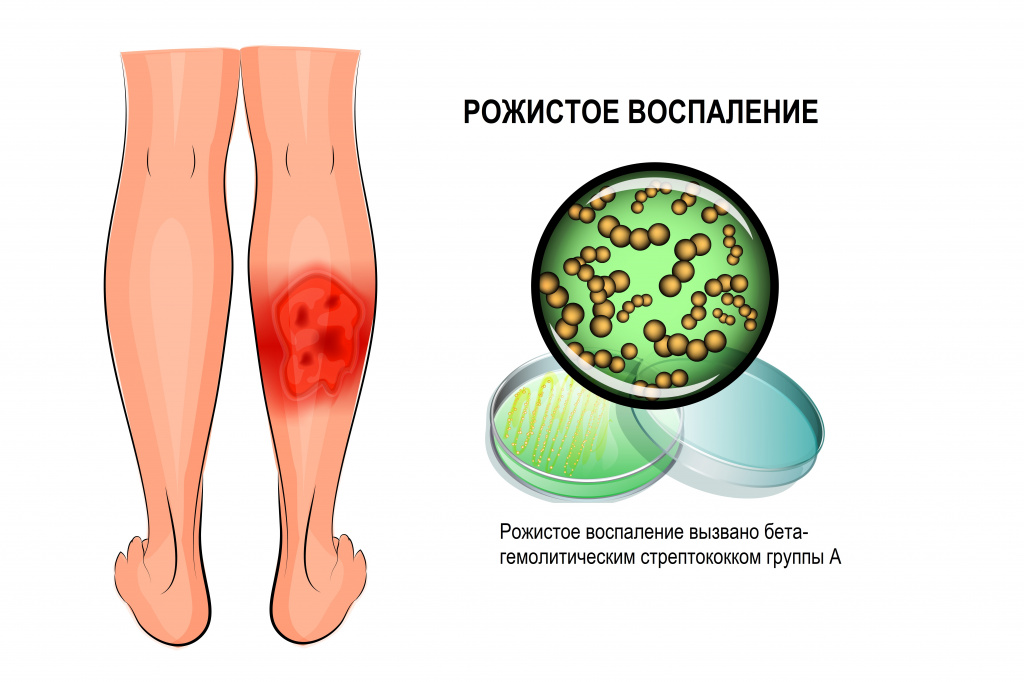
Около половины пациентов с целлюлитом сталкиваются с его рецидивами. Рецидивирующее течение заболевания нередко связано патологиями венозной и лимфатической систем. Как правило, травматические или хирургические вмешательства обусловливают первые проявления целлюлита. Целлюлит нижних конечностей обычно возникает у пациентов старшего возраста на фоне гипостатических явлений (варикозного расширения вен, лимфостаза и др.), а также грибковых заболеваний стоп вследствие нарушения барьерной функции кожи.
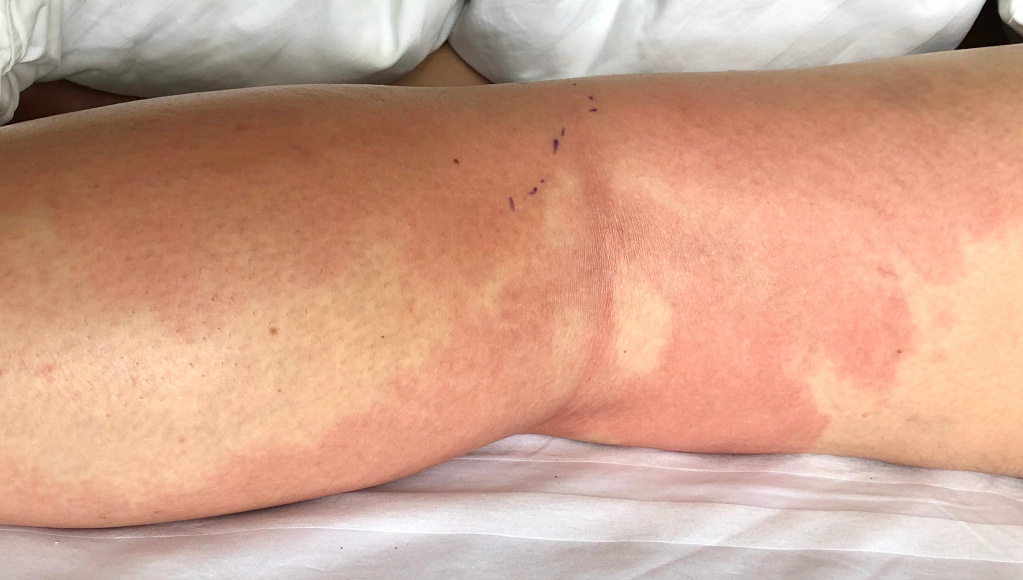
Целлюлит развивается в местах повреждения кожи в результате микротравм, трещин, порезов, ожогов, проколов, укусов животных и насекомых, трофических язв, при отеках любой этиологии. Наиболее подвержены рецидивирующей инфекции больные сахарным диабетом, ожирением, циррозом печени, почечной недостаточностью, а также онкологические пациенты и люди, у которых присутствуют очаги хронической инфекции либо снижен иммунитет.
Классификация заболевания
Выделяют следующие клинические варианты целлюлита:
- эритематозный,
- эритематозно-геморрагический,
- эритематозно-везикулезный,
- эритематозно-везикулезно-геморрагический,
- эритематозно-буллезно-геморрагический.
В зоне воспаления появляется чувство распирания, жжение, боль. Покраснение за несколько часов переходит в яркую эритему с четкими неровными контурами, наблюдаются отек и инфильтрация кожи. Могут появляться пузыри часто с геморрагическим содержимым.
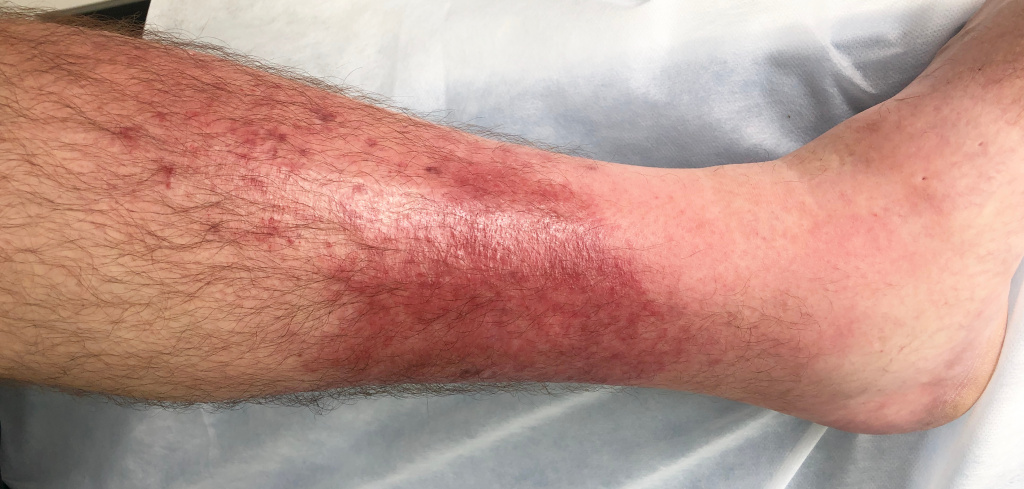
В тяжелых случаях (менее чем у трети больных) возможны лихорадка до 38–40°С, озноб, тахикардия, понижение артериального давления, головная боль, общее недомогание.
Диагностика целлюлита
Диагностика целлюлита основывается на визуальной оценке клинических проявлений и лабораторном подтверждении. Основные диагностические мероприятия включают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Когда человеку делают анализ крови, там среди показателей часто присутствует значение уровня холестерина. В молодом возрасте люди в основном не обращают на него внимания, но постепенно приходят к осознанию того, что знать уровень своего холестерина важно, поскольку его повышение может быть опасно для здоровья.
Как выглядит холестерин?
Многие представляют себе холестерин как жир и считают, что чем жирнее пища, тем больше в ней холестерина. Такая точка зрения оправдана лишь отчасти. Холестерин содержится в крови и выглядит как вязкая субстанция. Считать холестерин исключительно вредным нельзя, потому что он расходуется организмом в процессе выработки гормонов и образования клеточных мембран. В разной степени холестерин участвует в работе иммунной, нервной и пищеварительной систем, поэтому определённый объём холестерина должен содержаться в организме постоянно. Другое дело, что удерживать его в пределах допустимой нормы не всегда легко.
Избыток холестерина имеет свойство откладываться на внутренних стенках артерий. Поначалу это незаметный процесс, но постепенно из-за холестеринового слоя диаметр артерии сужается, а кровь начинает хуже через неё проходить. В местах сужения сосуда из холестеринового слоя формируется плотное образование, которое принято называть “холестериновой бляшкой”. Холестериновые бляшки не только практически полностью перекрывают ток крови по сосуду, но и снижают его эластичность. Процесс образования холестериновых называется “атеросклерозом”.
Сами по себе единичные холестериновые бляшки не представляют серьёзной опасности для здоровья, однако если не принимать меры, то со временем их станет слишком много. Кроме того, холестериновая бляшка — это начальная стадия развития тромба. Нередко тромбы образуются там, где находились атеросклеротические бляшки. Опасность тромба в том, что он полностью запечатывают сосуды и могут перекрыть ток крови к жизненно важным органам. Если тромб возникает в сосуде, питающем сердце, у человека может случиться инфаркт миокарда, а если ток крови останавливается в сосуде, питающем головной мозг, то человек может перенести инсульт.
Приводит ли высокий холестерин к смерти?
Сам по себе холестерин не считается смертельно опасным. К смерти могут привести осложнения, вызванные высоким уровнем холестерина. Некоторые из них мы уже назвали. Атеросклероз может спровоцировать развитие ишемической болезни сердца, а одним из осложнений может стать инфаркт миокарда, инсульт, острый тромбоз и другие заболевания. Перечень может быть большим и определяется тем, какие артерии были поражены.
Весь ли холестерин одинаковый?
Холестерин содержится в крови, но не растворяется в ней. По организму холестерин разносится липопротеинами. Молекулы липопротеинов высокой плотности (ЛПВП) перемещают холестерин из артерий в печень. Позже этот холестерин выводится из организма и не откладывается на стенках сосудов. Такой холестерин считают “хорошим”, поскольку он не только не повышает, а снижает риск развития сердечно-сосудистых заболеваний.
Другой тип холестерина, переносится молекулами липопротеинов низкой плотности (ЛПНП) из печени по всему телу. В периферических тканях холестерин постепенно оседает на стенках сосудов, в результате чего образуются атеросклеротические бляшки. Человеку важно следить и не допускать повышения уровня именно липопротеинов низкой плотности, или “плохого” холестерина.
Ещё одна форма липидов, которые обеспечивают организм энергией, но в большом количестве могут быть вредны, — триглицериды. Они синтезируются печенью или попадают в организм вместе с пищей, а затем переходят в кровь. Большое содержание триглицеридов в крови также нежелательно, поскольку может нарушить работу органов кровообращения.
Что повышает холестерин?
Повышение уровня холестерина может быть связано с различными факторами. Первое, на что стоит обратить внимание, — рацион. Если у человека наблюдается небольшое повышение уровня холестерина врачи обычно рекомендуют ему употреблять меньше пищи с высоким содержанием насыщенных жиров, однако способствовать повышению уровня холестерина могут и некоторые нарушения в работе организма. Например, хроническая почечная недостаточность или снижение функции щитовидной железы. У некоторых людей уровень холестерина может быть повышенным “от природы” и передаваться по наследству. Такая генетическая аномалия называется “семейной гиперхолестеринемией”.
Формируя свой рацион, нужно помнить, что холестерин содержится только в продуктах животного происхождения. Этот аргумент часто приводят в пользу растительного типа питания вегетарианцы. Однако это не означает, что если исключить животную пищу, то остальное питание может быть бесконтрольным. Жаренная на растительном масле пища и продукты с содержанием пальмового масла тоже способны оказать негативное влияние на липидный обмен.
Нужно ли следить за холестерином здоровым людям?
Часто люди начинают следить за теми или иными показателями, когда появляются проблемы и ухудшается самочувствие, но профилактика всегда лучше лечения. Понятие “здоровый человек” слишком общее. Возможно, сейчас у вас нет проблем с печенью с обменом веществ, но это не значит, что их не будет в будущем. Люди с выявленными нарушениями липидного обмена должны регулярно сдавать анализы на холестерин, но и остальным не стоит проверять прочность своего организма.
Если в вашем рационе часто присутствуют жирные блюда, калорийная пища, да и вообще вы любите налегать на сладкое, то это рано или поздно повысит ваш холестерин. Своё влияние могут оказать и другие факторы сердечно-сосудистого риска. На выходе вы рискуете получить атеросклероз со всеми сопутствующими последствиями.
Норма холестерина
Если по результатам анализов ваш холестерин в норме, значит, серьёзных причин для беспокойства нет. При условии соблюдения правил здорового питания и здорового образа жизни следующее обследование можно проходить через несколько лет.
Если же уровень холестерина повышен (от 5 до 6,4 ммоль/л и больше), то стоит контролировать его каждый полгода, чтобы наблюдать динамику. В это же время нужно пересмотреть свой рацион, убрать оттуда продукты, повышающие холестерин, а также отказаться от вредных привычек: курения и употребления алкоголя. О дополнительных рисках, связанных с наличием сопутствующих заболеваний, вас должен предупредить лечащий врач.
Уровнем повышенного риска считается уровень холестерина свыше 6,4 ммоль/л. Такой показатель говорит о необходимости специализированного лечения, поскольку велика вероятность развития ишемической болезни сердца и других сердечно-сосудистых осложнений. Программу лечения должен составить врач на основе проведённых анализов, в том числе на выявление уровня ЛПНП, ЛПВП и триглицеридов.
Группа риска по атеросклерозу
Атеросклероз — коварное заболевание, которое развивается постепенно. Уровень холестерина — это косвенный показатель риска развития атеросклероза, но некоторой категории людей нужно с определённой периодичностью сдавать анализы на холестерин. Такие рекомендации даются:
- мужчинам старше 40 лет;
- женщинам старше 45 лет;
- людям с диагностированным сахарным диабетом;
- людям с избыточным весом;
- людям с заболеваниями щитовидной железы, почек и повышенным артериальным давлением;
- курильщикам;
- людям, которые ведут малоподвижный образ жизни.
Важно понимать, что на первой стадии развития атеросклероз не имеет видимых специфических проявлений. Человек может даже не подозревать о развивающемся заболевания и о проблеме с холестерином. Поэтому врачи рекомендуют регулярно сдавать кровь для проведения биохимического анализа.
Когда начинать следить за холестерином?
Для профилактики не бывает слишком рано. Лучше привыкать следить за своим здоровьем с молодого возраста, тогда оно преподнесёт вам меньше неприятных сюрпризов. Особенно важно уделять внимание своему здоровью после 40 лет, это актуально как для мужчин, так и для женщин. У мужчин ишемическая болезнь сердца может начать развиваться раньше, чем у женщин. Это объясняется гормональным фоном. У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов.
Если раньше считалось, что от атеросклероза страдают преимущественно люди зрелого и пожилого возраста, то сейчас болезнь диагностируют у более молодых пациентов, поэтому разумно будет начать контролировать уровень холестерина в 30-35 лет. Если анализ покажет, что всё в норме, повторную проверку можно проводить через 3-4 года, если же уровень холестерина повышен или наблюдается генетическая предрасположенность к развитию заболеваний сердца и сосудов, то проверять уровень холестерина стоит чаще.
Страдают ли дети от повышенного холестерина?
Уровень холестерина у детей, как правило, не поднимается выше нормы, однако они тоже могут попасть в группу риска, если в их семье обнаружена наследственная гиперхолестеринемия. В этом случае ребёнка поставят на учёт у педиатра-кардиолога с раннего возраста. Контрольный анализ уровня холестерина стоит сделать в возрасте двух лет, а затем периодически повторять.
Проявления атеросклероза
Невозможно заранее предугадать, какие артерии могут стать жертвами атеросклероза. Это зависит исключительно от того, на каких участках будет оседать и накапливаться холестерин. От этого же зависит риск развития тех или иных заболеваний.
Разные проявления атеросклероза
Симптомы повышенного холестерина
Определить точный уровень холестерина в организме можно только после проведения анализа, но есть симптомы, которые могут указать на наличие нарушений в работе организма. Это не позволит поставить диагноз, однако должно стать поводом для похода к врачу терапевту-липидологу или кардиологу. Запишитесь на профилактический приём, если:
- физические нагрузки или излишнее волнение провоцируют появление ноющей боли за грудиной;
- даже незначительная физическая нагрузка вызывает ощущение нехватки кислорода;
- вы стали быстрее уставать, а усталость сопровождается чувством тяжести в области груди;
- у вас часто без причины болит голова, шумит в ушах, ощущается кислородное голодание вплоть до обмороков.
Если вы заметили у себя описанные симптомы, запишитесь на приём к врачу. Достаточно будет посетить терапевта, чтобы тот провёл профилактический осмотр и, при необходимости, направил к другим профильным специалистам.
Диагноз "атеросклероз" трудно поставить без биохимического и инструментального обследования, поэтому приготовьтесь к тому, что вам придётся сдать ряд анализов. Обычно обследование начинается с анализа крови и ЭКГ. Затем в зависимости от полученных результатов назначается программа лечения, если это необходимо. Кровь у пациента, как правило, берут из вены, но если необходим быстрый результат, то его можно получить экспресс-методом через взятие крови из пальца. Для получения более точных результатов сдавать кровь рекомендуется натощак.

Филипп Копылов - профессор кафедры профилактической и неотложной кардиологии, директор Института персонализированной медицины Сеченовского университета, доктор медицинских наук, исследователь, врач-кардиолог.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
Недавно международная группа кардиологов - из Швеции, Италии, Франции, Японии и других стран выступила с революционным заявлением: нет никаких доказательств, убедительно подтверждающих связь между высоким уровнем «плохого» холестерина и сердечно-сосудистыми заболеваниями. К такому выводу исследователи пришли, изучив данные 1,3 млн пациентов. За их состоянием здоровья наблюдали в общей сложности около 50 лет. Еще более удивительным, по словам кардиологов, оказалось то, что пожилые люди с высокими показателями липопротеидов низкой плотности (того самого «плохого» холестерина) живут в среднем дольше остальных! Как такое возможно? Значит ли это, что яичница, сливочное масло и жирное мясо окончательно реабилитированы, а врачам нужно пересмотреть подходы к лечению сердечников препаратами-статинами?
- Перед нами могут стоять два человека, у обоих высокий холестерин, только одного надо лечить, а второго можно вообще не трогать, - рассказывает Филипп Копылов. - По сути, это разгадка-объяснение результатов исследования роли холестерина, которое многих так удивило. Секрет в том, что наблюдение за людьми из разных групп риска дает разные результаты. И лекарства действуют по-разному: если давать их больному человеку по медпоказаниям, его состояние улучшится. А если пичкать здорового или не настолько больного, чтобы ему реально требовались серьезные препараты, то улучшений не будет. Главная задача, я бы даже сказал вызов для современных врачей - определить тех, кто действительно нуждается в снижении холестерина и когда таким пациентам действительно нужны статины. Потому что остальные люди как раз могут прожить дольше без лечения, в том числе при относительно высоком уровне «плохого» холестерина.
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
- При таких условиях пациента, как правило, не нужно лечить даже в случае повышенного уровня «плохого» холестерина. То есть, если уровень ЛПНП (липопротеидов низкой плотности) в крови составляет до 4,9 ммоль/л, - поясняет Филипп Копылов.
Если же человек находится в группе высокого риска сердечно-сосудистых заболеваний, в том числе высока угроза инфаркта и инсульта, то уровень холестерина должен быть не более 2,6 ммоль/л. А при очень высоком риске - максимум 1,8 ммоль/л. Если показатели выше - их нужно снижать, в том числе с помощью лекарств.
В группу высокого и очень высокого риска (в зависимости от количества факторов риска и степени «запущенности») человек попадает, если:
1) есть ожирение. Самое опасное - абдоминальное, то есть в области живота. Измерьте ширину талии: для мужчин критическая отметка – 102 см и больше, для женщин – 88 см и больше;
2) повышенное давление (см. пункт «а» выше);
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
4) пациент злоупотребляет солью - превышает норму 5 мг в сутки, включая соль во всех блюдах и продуктах;
6) мужской пол - риск сердечно-сосудистых заболеваний у мужчин априори выше;
7) возраст - для женщин старше 50 - 55 лет; для мужчин - от 45 лет, а если есть вышеперечисленные факторы - то уже начиная с 35 лет.
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
- Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
- Вопрос непростой. Когда мы начинаем налегать на продукты, богатые животными жирами, это при современном малоподвижном образе жизни зачастую оборачивается ожирением. Вы получаете как минимум один фактор риска и из более «благополучной» группы переходите в менее благополучную, с более высоким риском. И вообще, нужно признать: регуляция системы выработки и обмена холестерина в организме еще частично остается для ученых загадкой. Мы знаем про нее далеко не все.
- То, что холестериновые бляшки в сосудах вредны и опасны - неоспоримо? Или тоже есть сомнения?
- У человека уже с подросткового возраста начинается повреждение внутренней выстилки сосудов. И атеросклеротические бляшки развиваются с возрастом у подавляющего большинства людей (по сути такие бляшки - скопления холестериновых отложений в местах повреждения сосудов. - Авт.). Однако проблема в том, что бляшки не одинаковы. Они могут быть двух видов: стабильные и нестабильные. И серьезнейший вызов в кардиологии сейчас - научиться определять, вычислять именно нестабильные бляшки.
- В чем их опасность?
- Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
- Часто говорят, что аэробные физнагрузки - быстрая ходьба, бег, плавание, езда на коньках - полезны для усиления кровообращения. А если бляшки нестабильные, то, получается, усиление кровотока может ухудшить ситуацию?
- Чисто теоретически – да. Однако если это нагрузки регулярные и разумные (см. ниже «золотую» формулу для расчета пульса. - Авт.), то они дадут положительный эффект. Снизится вес, давление. Также, как правило, идет снижение холестерина. То есть ликвидируются факторы риска, и за счет этого грамотные физнагрузки приносят неоспоримую пользу. А если заниматься от случая к случаю, да еще в редкие моменты своей явки в спортзал пытаться поставить олимпийский рекорд, то угроза разрыва бляшек и инфаркта действительно ощутимо растет.
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
Используйте «золотую формулу» расчета оптимального пульса: 220 минус ваш возраст. Полученную цифру умножаем на 65% - это пульс при умеренной нагрузке; умножаем на 80% - пульс при интенсивной физнагрузке. Если выше — уже чрезмерная нагрузка, неблагоприятная для сосудов и сердца.
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
- Филипп Юрьевич, а что же со статинами? В последнее время идут бурные споры, авторы международного исследования утверждают, что польза таких лекарств очень сомнительна. Кому и для чего их нужно назначать с вашей точки зрения - как исследователя и врача-кардиолога?
- Давайте вспомним: холестерин поступает в наш организм не только с едой, 60 - 70% его вырабатывается в печени, даже если вы сидите на постной диете. Действие статинов заключается, с одной стороны, в том, что тормозится выработка холестерина в печени. В то же время запускается механизм, который превращает уже существующие нестабильные бляшки в стабильные. И это фактически вдвое сокращает риск инфарктов.
- Выходит, если у человека бляшки стабильные и не перекрывают просвет сосудов, то нет показаний для приема статинов? Ведь у этих лекарств серьезные побочные эффекты - от болей в мышцах и суставах до повышения сахара в крови. Когда стоит задача защитить от реальной угрозы, инфаркта с летальным исходом, то подобные «издержки» - меньшее из зол. Есть ли сейчас какие-нибудь разработки, чтобы определить вид бляшек у конкретного пациента?
- Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
- Нужно проверять каждую бляшку?
- Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
- Какие-то из этих методов применяются в России?
- Пока - в минимальном масштабе, только в больших кардиоцентрах, и то как научно-исследовательские работы по большей части. В целом в мире задача определения вида бляшек решается по-разному. В последних международных рекомендациях предлагается вводить компьютерную томографию с контрастом как метод первичной диагностики.
ПОЗДРАВЛЯЕМ!
У «Сеченовки» - юбилей!
В 2018 году Сеченовскому университету, Первому Меду, легендарной «Сеченовке», как его часто называют в народе, исполняется 260 лет. За эти столетия здесь работали, преподавали, лечили, создавали прорывные методы спасения людей и продолжают делать это большинство российских медицинских светил. Среди звезд университета - основатель школы военно-полевой медицины Николай Пирогов; знаменитый хирург, профессор Николай Склифософский; основоположник российской судебной психиатрии Владимир Сербский; основатель системы диспансеризации Николай Семашко; основоположник нейрохирургии Николай Бурденко; основатель школы сердечно-сосудистой хирургии Александр Бакулев. Сейчас среди профессоров «Сеченовки» академик Лео Бокерия, главный трансплантолог Минздрава России академик Сергей Готье, один из ведущих российских хирургов-онкологов, эксперт по опухолям головы и шеи академик Игорь Решетов и многие другие.
«Комсомолка» поздравляет Сеченовский университет и желает новых научно-медицинских прорывов!

Обзор
Модель молекулы холестерина. Возможно, развитие коронавирусной инфекции во многом связано с ним.
Авторы
Редакторы

Конкурс «Био/Мол/Текст»-2020/2021

Эта работа заняла второе место в номинации «Вирусы и микроорганизмы» конкурса «Био/Мол/Текст»-2020/2021.
Генеральный партнер конкурса — ежегодная биотехнологическая конференция BiotechClub, организованная международной инновационной биотехнологической компанией BIOCAD.

Спонсор конкурса — компания SkyGen: передовой дистрибьютор продукции для life science на российском рынке.
Спонсор конкурса — компания «Диаэм»: крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
24 октября 2020 года журнал Cell предопубликовал исследование, в ходе которого ученые выявили гены человека, ассоциированные с заражением коронавирусом SARS-CoV-2 и заболеванием [1]. Публикации, рассматривавшие изменения в работе белков, выходили и раньше, однако исследователи Нью-Йоркского университета первыми изучили связь с развитием инфекции на уровне генома и проверили ее. Они обнаружили шесть генов (рис. 1), работа которых как бы помогала заражению посредством торможения биосинтеза холестерина. «Отключение» этих генов в клетках легких ускоряло его производство, препятствуя инфицированию.

Рисунок 1. Выживаемость клеток при «отключении» различных генов (выживаемость для каждого гена показана своей точкой). Рамкой выделены гены человека, «отключение» которых увеличивало выживаемость. Среди них те самые шесть регуляторов, которые оказались важны для SARS-CoV-2 при инфицировании клетки. Выживаемость при «отключении» различных генов определена на основе экспериментов с CRISPR-Cas9 над клетками эпителия альвеол из карциномы легкого. Рисунок представляет собой так называемый volcano plot, на котором по оси абсцисс нанесена величина различий, а по оси ординат — их статистическая значимость.
Холестерин — один из ключевых игроков в нашей физиологии. Он служит функциональной основой биомембран, потому что регулирует транспорт через них и активность мембранных ферментов, и вообще очень сильно влияет на биофизические свойства мембран. Холестерин — защита клетки от активных форм кислорода и субстрат, из которого синтезируется витамин D3. Холестерин необходим для нормальной работы многих наших рецепторов: от серотониновых в нейронах до MHC-II в иммунных клетках, очень важных для специфического иммунного ответа. В общем, холестерин прямо или опосредованно влияет на все процессы в нашем организме, поэтому в статье мы не обсуждаем вклад холестерина в изменение работы различных систем (например, иммунной) при развитии инфекции, а рассматриваем только связь холестерина с развитием COVID-19.
О самом холестерине вы можете прочитать в статье Анны Шаланды «О холестерине замолвите слово» — в ней есть всё: от его химической природы до атеросклероза. Чуть больше подробностей вы найдете в статье Жореса Медведева «Холестерин: наш друг или враг?», а на случай, если интересен обмен холестерина, есть статья Екатерины Южик «Хороший, плохой, злой холестерин» [2].
Если вам интересно узнать больше о функциях холестерина, то рекомендуем прочесть эти статьи на «БМ»: «Сколько можно съесть мышиного яду? Очерк о витамине D» [3] (о токсичности витамина, который синтезируется из холестерина), «Холестериновая страшилка, которая правит миром» [4] (во многом о статинах; и, главное, исправление ошибок ее автора) и «Липидный фундамент жизни» [5] (о работе холестерина в клеточной мембране).
Поскольку выявленные гены кодируют регуляторы синтеза не только холестерина, но и различных липидов, делать выводы о важности роли именно холестерина было бы нельзя, если бы не одно совпадение. В рамках того же исследования, но несколько позднее, ученые проверяли воздействие более 20 000 препаратов, которые могли бы подойти для лечения коронавирусной инфекции, и обнаружили, что оказавшиеся эффективными вещества активировали биосинтез холестерина. Кроме того, в дополнительных экспериментах амлодипин — препарат, повышающий количество холестерина внутри клеток [6], — способствовал тому, что клетки эпителия альвеол успешнее боролись с инфекцией [1].
Однако есть масса данных о том, что легче коронавирусную инфекцию переносят люди, которые принимают статины — препараты, понижающие уровень холестерина [7], [8]. Чтобы разобраться, на чьей стороне правда, давайте рассмотрим проблему внимательней.
Холестерин мешает коронавирусу?
Начнем с гипотезы «холестерин против ковида», ее подтверждает широкий ряд доводов. Ранее в рамках другого исследования та же исследовательская группа установила, что протекание коронавирусной инфекции подавляет синтез холестерина [9]. Это подтверждается и реальными данными. У ковидных пациентов больницы в Вэньчжоу во время болезни количество холестерина в плазме крови резко снижалось — почти вдвое [10], [11]. Тем интересней, что степень падения холестерина соответствовала тяжести заболевания, и самый низкий уровень зафиксировали у пациентов в критическом состоянии. То же следует из данных, опубликованных сотрудниками Уханьского университета, и данных корейских ученых [12], [13].
Верно и обратное: лекарства, стимулирующие работу тех же путей синтеза холестерина, которые ковид тормозил, препятствовали развитию инфекции, судя по результатам экспериментов над клеточными культурами [9]. Среди проверенных лекарств был и амлодипин, красной нитью ведущий нас к клиническим данным, скрытым чуть дальше. Этот эффект установлен также вне стен лабораторий: сразу два клинических исследования 2020 года обнаружили, что инфицированные коронавирусом пациенты, которые принимали амлодипин или препараты с аналогичным механизмом действия, умирали в несколько раз реже, чем не принимавшие. И ИВЛ им были нужны в разы реже. И в реанимации их удавалось спасти чаще в разы. Данные, собранные в больницах Тунцзи в Китае [14] и Бруклина в США [15], не противоречат друг другу, будучи полученными на разных континентах. Правда, это информация о небольшом количестве пациентов (в первом случае о десятках, во втором случае о сотнях), и необходимы дальнейшие, более обширные проверки. Но в совокупности с результатами лабораторных исследований эти клинические данные выглядят довольно надежно. Велика сила науки!
Конечно, здесь перед нами встает вопрос, не может ли такой «больничный» эффект амлодипина объясняться его основным, сосудорасширяющим, действием? Ведь принимая его, пациенты могли снизить вероятность смерти от закупорки артерий. Могли, однако лабораторные данные говорят о том, что амлодипин мешает коронавирусу буквально на клеточном уровне.
Взаимосвязь холестерина и коронавируса
Так как холестерин может быть связан с коронавирусом? Войдя в контакт с поверхностными рецепторами ACE2, вирус должен проникнуть внутрь клетки, обернувшись участком наружной мембраны. Значительно успешнее проникновение через мембраны, в которых много холестерина (рис. 2, 3) [16].
Дело в том, что холестерин формирует особые участки клеточных мембран — рафты (от англ. raft — «плот»), в пределах которых молекулы перемещаются медленнее, чем в других областях. Благодаря высокой стабильности рафтов, в них собираются особые группы молекул, часто это рецепторы со схожими между собой функциями. Так ведут себя и рецепторы ACE2, которые в результате контакта с коронавирусом запускают его поглощение — эндоцитоз (других подтвержденных для SARS-CoV-2 способов проникнуть в клетку нет). В рамках эндоцитоза вокруг коронавируса формируется мембранный пузырек, который затем отпочковывается внутрь клетки трудами белков кавеолинов, работающих с внутренней стороны мембраны. Для формирования впячивания мембраны в начале эндоцитоза кавеолинам необходимо взаимодействовать с холестерином. Поэтому рафты как бы организуют эндоцитоз: собирают всех участников в одном месте (рис. 2). Итак, без высокого количества холестерина в мембране сосредоточить достаточно его молекул для формирования рафтов невозможно, а без рафтов коронавирус останется «за бортом» клетки (рис. 3). Подробнее о липидных рафтах и биофизике клеточных мембран можно узнать из статьи Антона Чугунова «Липидный фундамент жизни» [17]. А о работе кавеолинов — из статьи Елизаветы Мининой «Кавеолы: уникальные “порталы” клеточной мембраны» [18].

Рисунок 2. Эндоцитоз коронавируса, связавшегося с ACE2, организуется с помощью липидных рафтов, которые формирует холестерин. Бурым цветом отмечены молекулы PIP2 (фосфатидилинозитол-4,5-бисфосфата) — липида, который формирует участки мембраны (домены) вокруг рецепторов ACE2, когда те расположены вне рафтов. Слева: когда в мембране содержание холестерина недостаточное для формирования рафтов, кавеолины не могут запустить эндоцитоз, и проникновения вируса в клетку не происходит. Справа: эндоцитоз вируса происходит, только когда восприимчивый к нему рецептор ACE2 находится в рафте.

Рисунок 3. Модель взаимодействий SARS-CoV-2 с его рецептором ACE2 в условиях высокого и низкого количеств холестерина в клеточной мембране. Только находясь в рафтах, которые формируются холестерином, рецептор ACE2 легко доступен для связывания с коронавирусом.
Но как «потребность» в мембранном холестерине у коронавируса совмещается с тем, что активация биосинтеза холестерина мешает развитию инфекции? Ведь должно же быть наоборот! Реальные механизмы связи развития ковида с синтезом холестерина неизвестны. Ученым только предстоит обнаружить их. А пока они заняты, мы, не встретив ни одного объяснения, предложили свое.
Вот наша гипотеза
На самом деле, всё это не так странно, как кажется. В клетки печени холестерин собирается со всего организма специальными транспортными системами — это тот самый так называемый хороший холестерин. А дальше организм от него de facto избавляется, выделяя в кишечник в составе желчи (рис. 4). В кишечнике же происходит обратный захват, и обычно бо́льшая часть холестерина возвращается в организм. Но этот обратный захват регулируется, и его активность может изменяться . Помните упавший холестерин у тяжелобольных? У этих людей падал в крови уровень как «хорошего», так и «плохого» холестерина. Особенно заметно уменьшение количества «хорошего» холестерина, который мог «эвакуироваться» через печень, и уже не возвращался.
Подробнее про обмен холестерина читайте на «Биомолекуле» [2].

Рисунок 4. Упрощенная схема переноса холестерина внутри организма. «Плохой» холестерин переносится ЛП(О)НП (липопротеидами низкой и очень низкой плотности). «Хороший» холестерин переносится ЛПВП (липопротеидами высокой плотности).
В то же время так называемый «плохой» холестерин, наоборот, разносится по всему организму. Со временем его остатки поглощаются макрофагами и выводятся из организма, также через печень. При избытке «плохого» холестерина они, перегруженные, оседают на стенках артерий. Так появляются те самые атеросклеротические бляшки, которые сужают просвет сосудов, мешая движению крови.
Так вот, еще в исследованиях амлодипина, проведенных в 1980-е годы, было установлено, что при воздействии этого препарата «плохой» холестерин начинал активно запасаться [6], [19]. Клетки забирали его из кровотока, пряча внутрь себя, это подтверждается и более свежими исследованиями [20], [21]. Так уровень холестерина в крови снижался, что могло привести к уменьшению его количества в мембранах клеток, в первую очередь клеток легких, куда он забирался из крови. А это уже преграда на пути вируса.
Вот пока единственное из пришедшего нам в голову, что объясняет происходящее. Приглашаем читателя поучаствовать в дискуссии.
Статины лечат коронавирусную инфекцию?
Как видите, система обмена холестерина в организме очень сложна, поэтому невозможно говорить о пользе использования статинов при COVID-19 однозначно. Давайте по порядку.
Прием статинов до заражения коронавирусом и госпитализации действительно повышал вероятность более легкого течения болезни и благополучного исхода [7], [8], [22]. Потому что со временем благодаря им в организме уменьшается количество «плохого» холестерина. То есть затем его становится меньше в мембранах различных тканей, и вирусу всё сложнее и сложнее заражать клетки. Кроме того, ниже вероятность осложнений при COVID-19, потому что статины стабилизируют атеросклеротические бляшки и тем самым как бы противостоят влиянию на них цитокинового шторма, который развивается при COVID-19 [22].
Однако этот эффект вообще не успевает развиться, если начать принимать статины уже после заражения коронавирусом. Потому что сперва количество холестерина в мембранах, наоборот, повышается, так как в качестве ответа на снижение синтеза захватывается больше «плохого» холестерина [23]. Как понимаете, это только помогает развитию инфекции. Такое быстрое действие статинов оказывается полезным в критических состояниях благодаря их иммуномодулирующему и антитромботическому эффектам [24], в остальных случаях совмещать статины с ковидом может быть опасно. Поэтому статины для лечения коронавирусной инфекции вряд ли годятся. Впрочем, только клинические исследования могут окончательно ответить на такие вопросы.
Итак, холестерин играет видную роль в развитии коронавирусной инфекции, и препараты, которые влияют на его обмен, облегчают протекание болезни на разных ее этапах. Поэтому в статье нам было интересно связать разрозненные данные о взаимном влиянии SARS-CoV-2 и холестерина в цельную картину. Это важно для понимания эффектов различных препаратов, неоднозначных из-за сложности обмена холестерина. Сейчас актуальна инфекция COVID-19, но даже когда эпидемия сойдет на нет, понимание взаимосвязи коронавирусных инфекций и холестерина будет полезным для быстрой разработки лечения инфекций новых коронавирусов: этот не первый и не последний (очень похоже влияние мембранного холестерина на первый SARS-CoV [25]). Кроме того, обсуждение этой темы обращает внимание на важность холестерина в развитии инфекций многих других вирусов. Например, публикуются исследования подобного рода, касающиеся вируса иммунодефицита человека [26], [27].
Читайте также:

