Венозная экзема какой по сеар класс
Обновлено: 28.04.2024
Сегодня пациент с заболеваниями вен в своей медицинской карточке в графе диагноз может увидеть непонятные, на первый взгляд, обозначения, к примеру - CEAP: C2,S, Ep, As, p, Pr, 2,18. Однако потратив буквально 3-5 минут, глядя в шпаргалку, нетрудно «расшифровать» эти обозначения и получить полную информацию не только о тяжести заболевания, но и о точной локализации больных вен и о характере их поражения.
СЕАР – это международная классификация хронических заболеваний вен, созданная в 1994г группой экспертов американского флебологического форума. Это классификация принята в Европе, Азии и рекомендована в России.
Итак, как трактовать кодировку классификации CEAP?
CEAP – аббревиатура, состоящая из первых букв названий разделов классификации.
Первая буква C – клинический класс заболевания
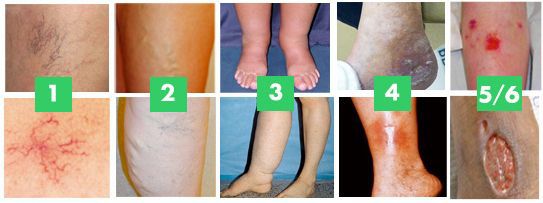
- C0 – Нет видимых или ощутимых признаков венозной болезни, т.е. никаких проявлений заболевания нет.
- C1 – Телеангиоэктазии и ретикулярный варикоз. Телеангиэктазии представляют собой расширенные внутрикожные венулы, диаметром менее 1 мм. Ретикулярные вены -от 1 до 3 мм. Они, как правило, извилисты. Исключение составляют нормальные видимые вены у людей с тонкой, прозрачной кожей.
Телеангиоэктазии и ретикулярный варикоз. Фото
- С2 – Варикозное расширение подкожных вен диаметром 3 мм и более.
Варикозное расширение подкожных вен. Фото
- C3 – Отек нижней конечности, часто на уровне лодыжки, но возможно распространение на голень и бедро.
Отек на нижней конечности на уровне лодыжки и голени. Фото.
- C4a – Гиперпигментация или экзема. Гиперпигментация проявляется характерным коричневатым потемнением кожи обычно в области лодыжки, но может распространяться на голень. Экзема - эритематозный дерматит, который может прогрессировать до пузырей, мокнущей экземы, расслоения и повреждения целостности кожных покровов голени.
- C4b – Липодерматосклероз - в зоне хронического воспаления формируется фиброз кожи и подкожных тканей голени. Иногда развивается белая атрофия кожи, которая проявляется локализованными круглыми или звездчатыми участками кожи цвета слоновой кости в окружении расширенных капилляров, а иногда с участками гиперпигментации. Это признак тяжелого нарушения венозного оттока.
- C5 – Зажившая трофическая язва.
- C6 – Открытая трофическая язва – локальный дефект кожи на всю толщину, чаще всего в области лодыжки, которые не заживают самопроизвольно.
Индекс S или A обозначает наличие субъективных симптомов или их отсутствие (боль в ногах, ощущение тяжести в ногах, быстрая утомляемость ног, «ползанье мурашек» на коже, зуд и жжение кожи, ночные судороги и т.д.)
Вторая буква Е – этиология заболевания.
- Eс – Врожденное заболевание.
- Ep – Первичное.
- Es - Вторичные - нарушения венозного оттока, как следствие другой патологии, например, после венозного тромбоза или травмы.
- En- если происхождение венозного заболевания не установлено.
Третья буква А – анатомическая локализация заболевания.
- As - Поверхностные вены, которые содержатся в подкожной клетчатке нижних конечностей.
- Ap - Перфорантные вены – соединяющие поверхностные и глубокие вены.
- An – Нет изменений венозной системы.
Четвертая буква P – патофизиология, обозначает тип расстройства.
- Pr - Венозный рефлюкс - повреждение венозных клапанов.
- Po - Венозная обструкция – затруднение или полное прекращение потока в вене.
- Pr, о – Cочетание венозного рефлюкса и обструкции.
- Pn – Нарушений венозного оттока не обнаружено.
Цифрой обозначается соответствующий анатомический сегмент. Всего их 18: 1 – телеангиоэктазии и ретикулярные вены; 2 – большая подкожная вена на бедре (БПВ); 3 – БПВ на голени; 4 малая подкожная вена (МПВ); 5 – изменения вне бассейна БПВ и МПВ; 6 – Нижняя полая вена; 7 – общая подвздошная вена; 8 - внутренняя подвздошная вена; 9 – наружная подвздошная вена; 10 – Тазовые вены; 11 – общая бедренная вена; 12 – глубокая вена бедра; 13 – поверхностная бедренная вена; 14 – подколенная вена; 15 – большеберцовые и малоберцовые вены; 16 – мышечные вены (суральные синусы и др); 17 – перфорантные вены бедра; 18 – перфорантные вены голени.
Многообразие форм хронических заболеваний вен требует индивидуального подхода к выбору лечения. Точный диагноз возможен на основании ультразвуковой диагностики вен. Перечисленные ниже примеры диагнозов не могут быть выставлены на основании только лишь врачебного осмотра без УЗИ вен. Итак для наглядности разберем два примера:
Пример 1 CEAP: C2,S, Ep, As, p, Pr, 2,18 обозначает: Варикозное расширение вен с симптомами, первичное заболевание. Рефлюкс по большой подкожной вене на бедре и перфорантной вене голени.
Пример 2
CEAP: C 3,S, Es, Ad, Po, 11,13,14,15 может означать: Посттромботическая болезнь вен нижней конечности с отеком. Обструкция глубоких вен бедренно-подколенного сегмента и большеберцовых вен голени.
Пациенты с патологиями вен в своих медицинских картах могут увидеть не с первого раза понятные шифровки: СЕАР: С2, S, Ер, Аs, р, Рr, 2, 18. Узнать, что означают подобные сокращения можно, если разобраться с тем, что такое классификация варикозной болезни по CЕАР.

Классификация СЕАР: трактовка обозначений
Классификация варикозной болезни нижних конечностей CEAP была разработана в 1994 году экспертами американского флебологического форума. Данная классификация используется в России и странах Европы, Азии. Буквы “С”, “Е”, “А”, “Р” являются первыми буквами наименований разделов классификации. Инструкция по расшифровке рассмотрена ниже.

“С” — это совокупность клинических симптомов патологии:
- С0: ощутимые или видимые симптомы заболевания вен отсутствуют.
- С1: отмечается наличие телеангиоэктазий и ретикулярного варикоза. Телеангиоэктазии являются расширенными внутрикожными венулами, диаметр которых не превышает одного миллиметра. Диаметр ретикулярных вен — 1-3 мм. Исключением являются видимые вены нормальной структуры у людей, которые обладают очень тонкой кожей.
- С2: варикозно расширенные сосуды имеют диаметр от трех миллиметров.
- С3: к симптоматике присоединяется отечность ноги, чаще в области лодыжки, но не исключается распространение отека на области голени и бедра.
- С4а: экзема или гиперпигментация. Экзема представляет собой эритематозный дерматит, прогрессирующий до образования пузырей, расслоения и нарушения целостности кожи голени. Гиперпигментация проявляется как коричневатое потемнение кожных покровов чаще в лодыжечной области, но в некоторых случаях оно может наблюдаться и в области голени.
- С4b: липодерматосклероз. По месту локализации хронического воспаления начинает формировать очаг фиброза кожных покровов и подкожно-жировой клетчатки голени. В некоторых клинических ситуациях наблюдается развитие белой атрофии кожи, что выглядит как округлые или звездчатые участки светлых участков кожных покровов, окруженные расширенными капиллярами или очагами гиперпигментации. Все это подтверждает тяжесть нарушения процессов венозного оттока.
- С5: заживший очаг трофической язвы.
- С6: открытый очаг трофической язвы. Представляет собой дефект кожных покровов на всю их толщину. Наиболее частое место локализации — область лодыжки.
Обратите внимание! Индексами S (симптоматическое течение) или А (асимптомное течение) обозначают присутствие или отсутствие субъективной симптоматики: боли в нижних конечностях, чувства тяжести в ногах, быстрой утомляемости, “ползанья мурашек”, жжения, зуда, судорог.
“Е” обозначает этиологию болезни вен:
- Ес: врожденная патология.
- Ер: первичная патология.
- Еs: вторичная патология, развивающаяся в результате прогрессирования другого заболевания — тромбоза, травмирования.
- Еn: природа патологического процесса не установлена.
“А” обозначает анатомическое расположение очагов патологического процесса:
- Аs: поверхностные вены, расположенные в подкожно-жировой клетчатке ног.
- Ар: перфорантные вены, которые соединяют поверхностные сосуды с глубокими.
- Аd: глубокие вены.
- Аn: в венозной системе не обнаружено изменений.

“Р” говорит о патофизиологическом механизме заболевания:
- Pr: повреждение венозных клапанов и в развитие венозного рефлюкса как результата.
- Po: обструкция, то есть затруднение или прекращение венозного кровотока.
- Pr, o: сочетание обструкции и венозного рефлюкса.
- Pn: не выявлено каких-либо нарушений процесса венозного оттока.
Классификация варикозной болезни CEAP также предусматривает обозначение анатомического сегмента поражения при помощи цифр:
- Ретикулярные вены и телеангиоэктазии.
- БПВ, большая бедренная подкожная вена.
- Большая подкожная вена голени.
- Малая подкожная вена.
- Нарушения вне бассейнов БПВ и МПВ.
- Область нижней полой вены.
- Область общей подвздошной вены.
- Область внутренней подвздошной вены.
- Область наружной подвздошной вены.
- Тазовые вены.
- Общая бедренная вена.
- Глубокая бедренная вена.
- Поверхностная бедренная вена.
- Область подколенной вены.
- Малоберцовые и большеберцовые вены.
- Область мышечных вен.
- Область перфорантных бедренных вен.
- Область перфорантных вен голени.
Важная информация! Присутствие в классификации обозначений En, An, Pn является следствием признания термина “флебопатия” в международной медицине. Этот термин означает такое состояние, при котором присутствует симптоматика венозного застоя, но нет никаких фиксируемых нарушений венозной системы. Флебопатия может развиваться как результат физических перегрузок, приема гормональных препаратов, продолжительного ортостаза.
Разбор клинического примера
Чтобы “голова не пошла кругом” от перечисленных сокращений и цифр, нужно рассмотреть один пример, и тогда все встанет на свои места. Врач может написать в медицинской карте: CEAP: C 3,S, Es, Ad, Po, 11,13,14,15. Это будет означать постромботическую болезнь вен нижней конечности с отечностью и обструкцией глубоких вен бедренно-подколенной области и большеберцовых вен голени.
Почему диагноз звучит именно так?
- С3, S — отечность, симптоматическое течение;
- Es — заболевание имеет вторичную природу;
- Аd — поражены глубокие сосуды;
- Po — наблюдается окклюзия.
Числа обозначают сегменты поражения: 11 — общая бедренная вена, 13 — бедренная вена, 14 — подколенная вена, 15 — малоберцовые и большеберцовые вены.
Важно! Клинический диагноз может быть поставлен только после подтверждения патологии посредством ультразвуковой диагностики.
Корреляция диагнозов по СЕАР и по МКБ-10
Классификация СЕАР может использоваться в качестве подробной детализации диагноза, зашифрованного под кодом МКБ-10.
Корреляция этих классификаций приведена в таблице ниже:
| Клинический класс CEAP | Диагноз по МКБ (формулировка) | Диагноз МКБ (код) |
| С1-С3 | Варикоз сосудов нижних конечностей без воспалительного процесса и образования язв. | I83.9 |
| С4-С5 | Варикоз сосудов ног с воспалительным процессом. | I83.1 |
| С6 | Варикоз с образованием язв. | I83.0 |
Интересно знать! Классификация СЕАР широко используется в научных исследованиях, при подготовке методических рекомендаций, для публикаций в профильных журналах.
Памятка для тех, кто не хочет стать пациентом флеболога
О профилактике варикозного расширения вен нижних конечностей можно говорить пространно и долго. Наиболее важные моменты предупреждения заболевания отражены на фото ниже и на видео в этой статье.
Заключение
Таким образом, рассмотренная классификация варикозной болезни является общепризнанной в международном медицинском сообществе. Она имеет важное значение именно для обозначения полноты клинического диагноза, поскольку учитывает и симптоматику, и этиологию, и патофизиологию, и анатомию. Поэтому ее внедрение в медицинскую практику является целесообразным.
Lанный раздел разработан рабочей группой экспертов РФ по венозной патологии под руководством А.И.Кириенко и опубликован в клинических рекомендациях по диагностике и лечению хронических заболеваний вен

Хронические заболевания вен (ХЗВ) - все морфологические и функциональные нарушения венозной системы. Основными нозологическими формами ХЗВ являются варикозная болезнь нижних конечностей, посттромботическая болезнь нижних конечностей, ангиодисплазии (флебодисплазии).
Варикозная болезнь (ВБ) – заболевание, характеризующееся первичной варикозной трансформацией поверхностных вен.
Посттромботическая болезнь/синдром (ПТБ) – заболевание, обусловленное органическим поражением глубоких вен вследствие перенесенного тромбоза.
Ангиодисплазии – врожденный порок развития сосудистой системы.
Хроническая венозная недостаточность (ХВН) – патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся характерными симптомами (отек, кожные изменения и трофические язвы).
Флебопатия – появление признаков ХВН или субъективных симптомов (боль, тяжесть, утомляемость и пр. ) у лиц без органического поражения венозного русла.
Анатомическая терминология
Терминология Международного Союза флебологов
Глубокие вены
Общая бедренная вена
Глубокая вена бедра или глубокая бедренная вена
Внутренняя огибающая бедренная вена
Наружная огибающая бедренная вена
Глубокие вены голени
Глубокие вены голени
Коленное венозное сплетение
Передние большеберцовые вены
Задние большеберцовые вены
Внутренние подошвенные вены
Наружные подошвенные вены
Глубокая подошвенная венозная дуга
Глубокие плюсневые вены (стопные и тыльные)
Глубокие пальцевые вены (стопные и тыльные)
Поверхностные вены
Большая или длинная подкожная вена
Большая подкожная вена
Наружная срамная вена
Поверхностная вена, огибающая подвздошную кость
Поверхностная надчревная вена
Поверхностная дорсальная вена клитора или полового члена
Передние вены половых губ
Передние вены мошонки
Добавочная подкожная вена
Передняя добавочная подкожная вена
Задняя добавочная подкожная вена
Поверхностная добавочная подкожная вена
Малая или короткая подкожная вена
Малая подкожная вена
Приустьевое расширение малой подкожной вены
Поверхностная добавочная малая подкожная вена
Передняя бедренная огибающая вена
Задняя бедренная огибающая вена
Латеральная венозная система
Дорсальная венозная сеть стопы
Дорсальные венозные дуги стопы
Поверхностные плюсневые вены (дорсальные и стопные)
Венозная сеть стопы
Подкожная венозная сеть стопы
Венозная дуга стопы
Плюсневые вены стопы
Поверхностные пальцевые вены (дорсальные и стопные)
Латеральная краевая вена
Медиальная краевая вена
Перфорантные вены
Перфорантные вены стопы
Тыльные или межголовчатые
Перфоранты области коленного сустава
Ягодичные перфорантные вены
Классификация хронических заболеваний вен
и формулировка диагноза
Классификация ХЗВ должна отвечать как запросам повседневной практики, так и соответствовать нуждам исследовательской работы в области флебологии. В мире практически повсеместно используют классификацию СЕАР.
Определения в классификации
Телеангиэктазии - расширенные внутрикожные вены диаметром до 1, 0 мм.
Ретикулярные варикозные вены - расширенные извитые подкожные вены от 1 до 3 мм в диаметре. Не считаются патологически измененными видимые через кожу вены у людей со светлой кожей (усиленный венозный рисунок).
Варикозные вены - подкожные расширенные вены диаметром 3 мм или более в положении стоя. Обычно имеют узловатый (мешковидный) извитой (змеевидный) вид.
Corona phlebectatica - густая сеть из множества мелких внутрикожных вен в области лодыжек и на стопе.
Отек - визуально и пальпаторно определяемое увеличение конечности за счет возрастания объема интерстициальной жидкости.
Гиперпигментация - изменение цвета кожных покровов голени, заключающееся в появлении различной степени интенсивности коричневого оттенка. Локализуется обычно в нижней трети голени, но может распространяться на другие сегменты голени и на стопу.
Липодерматосклероз - локализованное уплотнение (фиброз) кожи и подкожных тканей.
Экзема - эритематозный дерматит, который может прогрессировать до образования волдырей, мокнутия или шелушащихся высыпаний на коже ноги. Часто локализуется вблизи варикозных вен, но может располагаться в любом месте на нижней конечности.
Атрофия белая - округлой формы небольшой участок кожных покровов, имеющий белый (светлый) цвет, расположенный, как правило, в зоне гиперпигментации. Расценивается, как предъязвенное состояние.
Венозная трофическая язва - дефект кожи и глубжележащих тканей, возникающий вследствие ХВН. Чаще всего возникает в нижней трети голени на медиальной поверхности.
Клинический раздел (С)
В этой части классификации описывают клинический статус пациента. Поводом для отнесения больного к тому или иному классу служит наличие у него наиболее выраженного объективного симптома ХЗВ.
С0 – нет видимых или пальпируемых признаков ХЗВ
С1 – телеангиэктазии или ретикулярные варикозные вены
С2 – варикозно измененные подкожные вены (диаметр более 3 мм)
С4 – трофические изменения кожи и подкожных тканей
a – гиперпигментация и/или венозная экзема
b – липодерматосклероз и/или белая атрофия кожи
С5 – зажившая венозная язва
С6 – открытая венозная язва
Нельзя ставить знак равенства между терминами «класс» и «стадия» (или «форма») ХЗВ. Соответственно, некорректно использовать два последних определения в клиническом разделе СЕАР. Между классами ХЗВ нет последовательной связи, заболевание может проявиться сразу, например, отеком и даже трофическими нарушениями.
Если кроме объективных признаков заболевания обнаруживают субъективные (боли, тяжесть, утомляемость, зуд, жжение, мурашки, ночные судороги), к обозначению клинического класса добавляют букву S (симптоматическое течение). Если пациент не предъявляет жалоб, то используют букву А (асимптомное течение).
Этиологический раздел (E)
О формах ХЗВ целесообразно говорить при описании этиологии заболевания:
Ec – врожденное заболевание
Ep – первичное заболевание
Es – вторичное заболевание
En – не удается установить этиологический фактор
Анатомический раздел (А)
В нём указывают, в какой части венозной системы нижних конечностей обнаружены патологические изменения.
As – поверхностные вены
Ap – перфорантные вены
Ad - глубокие вены
An – не удается выявить изменения в венозной системе
Поражение может локализоваться в одной (например, Ad) или в нескольких системах одновременно (As, p, d).
Патофизиологический раздел (P)
Он предназначен для описания характера нарушений венозной гемодинамики.
Pr, o – сочетание рефлюкса и окклюзии
Pn – не удается выявить изменения в венозной системе
Необходимые пояснения
Статус пациента, описанный с помощью представленных терминов, не является застывшим. Динамика может быть как положительной (успешное лечение), так и отрицательной (прогрессирование заболевания), поэтому обязательно следует фиксировать дату установления диагноза.
Комментарий. Как С0S, En, An, Pn обычно обозначают случаи наличия типичной симптоматики венозного застоя (отеки, боли, тяжесть, утомляемость, ночные судороги, зуд, жжение) у пациентов с абсолютно полноценной венозной системой при воздействии ряда факторов (физические перегрузки, длительный ортостаз, прием эстроген-гестагенов и др. ). То есть, речь идет о флебопатиях.
Уровень диагностических действий (L)
LI – клиническое обследование +/- ультразвуковая допплерография
LII – клиническое обследование + ультразвуковое ангиосканирование +/- плетизмография
LIII – клиническое обследование + ультразвуковое ангиосканирование + флебография или флеботонометрия или спиральная компьютерная томография или магнитно-резонансная томография
Расширенный вариант классификации
При описании пациента можно использовать базовый вариант классификации, в котором указывают клинический класс по максимально выраженному клиническому признаку, а в патофизиологическом разделе отмечают только сам факт наличия рефлюкса, окклюзии или их отсутствие. Для детальной характеристики клинического статуса пациента используют расширенный (advanced СЕАР) вариант классификации. От базового его отличает указание того сегмента венозной системы, в котором были обнаружены патофизиологические изменения (рефлюкс или окклюзия). Каждому гемодинамически значимому отделу венозного русла нижней конечности присвоено свое цифровое обозначение:
Поверхностные вены:
1. Телеангиэктазии и/или ретикулярные варикозные вены
2. Большая подкожная вена бедра
3. Большая подкожная вена голени
4. Малая подкожная вена
5. Вены, не принадлежащие к системам большой или малой подкожных вен
Глубокие вены:
6. Нижняя полая вена
7. Общая подвздошная вена
8. Внутренняя подвздошная вена
9. Наружная подвздошная вена
10. Тазовые вены: гонадная, широкой связки, другие
11. Общая бедренная вена
12. Глубокая вена бедра
13. Поверхностная бедренная вена
14. Подколенная вена
15. Вены голени: передние большеберцовые, задние большеберцовые, малоберцовые
16. Мышечные вены голени
Перфорантные вены:
Кроме этого, в расширенном варианте классификации в клиническом разделе указывают не только самый выраженный объективный признак, но и все имеющиеся симптомы.
Пример диагноза согласно классификации СЕАР
Пациентка обратилась к флебологу 21. 09. 2007 г. Предъявляет жалобы на наличие варикозно измененных вен на левой нижней конечности, отеки дистальных отделов голени, боли и тяжесть в икроножных мышцах во второй половине дня. Выполнено ультразвуковое ангиосканирование: глубокие вены – без патологии, клапанная недостаточность большой подкожной вены на бедре, несостоятельность перфорантной вены в средней трети бедра. Формулировка диагноза согласно классификации СЕАР:
Базовый вариант. Хроническое заболевание вен левой нижней конечности: C3S, Ep, As, p, Pr; 21. 09. 2007; LII.
Полный вариант. Хроническое заболевание вен левой нижней конечности: С2, 3S, Ep, As, p, Pr2, 17; 21. 09. 2007; LII.
Что такое хроническая венозная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, флеболога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хроническая венозная недостаточность (ХВН) — патология, возникающая вследствие нарушений венозного оттока крови в нижних конечностях. Она является одной из самых часто встречаемых болезней, относящаяся к сосудистой системе.
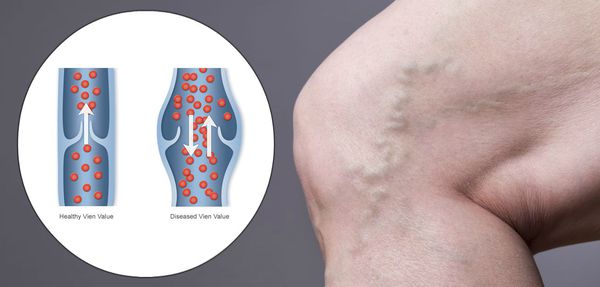
ХВН затрагивает больше женскую половину населения, нежели мужскую. [1] [2] У четверти жителей развитых стран мира можно выявить данное состояние.
Зачастую ХВН путают с варикозным расширением вен нижних конечностей, что является заблуждением. ХВН может существовать и без видимых проявлений расширения вен.
Наследственность, избыточный вес, гиподинамия, ранее перенесённые заболевания сосудистой системы (тромбофлебит или же тромбоз), нарушения гормонального фона и повышенное внутрибрюшное давление, могут являться причинами нарушения оттока крови в нижних конечностях.
У женщин развитие заболевания чаще начинается в период беременности и родов. Во время беременности уровень прогестерона и эстрогена значительно возрастает. Они ослабляют стенки вен. Кроме гормональных изменений, прогрессирование ХВН может быть связано со смещением венозных сосудов в малом тазу, а также с увеличивающейся маткой. Ухудшение состояния венозных стенок может быть связано с изменением давления в венах, при схватках во время родов. Высокий эстрогеновый фон, напряжение стенок вен во время родов являются основными виновниками возникновения заболевания. [7]
Частые и продолжительные статические нагрузки, подъём тяжестей приводят к началу заболевания и его прогрессированию. Пациенты считают нормальным клинические проявления ХВН, связывают их с утомлением и недостаточной физической активностью. К сожалению, больные несвоевременно обращаются к специалистам при первых симптомах заболевания. Наиболее часто ХВН подвержены спортсмены, люди с избыточной массой тела, беременные женщины.
Недооценка серьезности недуга приводит, как правило, к тяжёлым последствиям: расширение вен, их воспаление, тромбообразование, образование трофических язв на нижних конечностях (частые осложнения ХВН). [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронической венозной недостаточности
Клинические признаки ХВН многообразны и не зависят от прогрессирования заболевания.
Начальная стадия проявляется одним или сразу комплексом симптомов. Поводом для обращения к специалисту может стать лишь косметический дефект «звездочки» (телеангиэктазии — ТАЭ), а также появление дискомфорта, тяжести в ногах, усиливающейся при длительном пребывании на ногах. Значительно реже могут встречаться спазмы мышц и раздражения кожных покровов, которые могут проявляться в разной степени. Варикозно-расширенных вен может и не быть, но, как правило, при обследовании выявляются признаки поражения внутрикожных вен. [5]
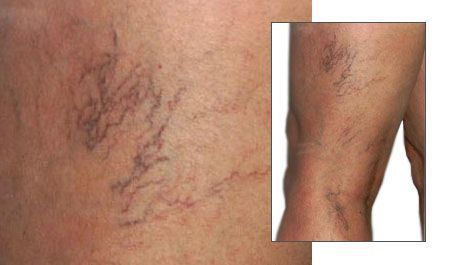
В основном проявление и протекание ХВН сводятся к следующим жалобам:
- появление «звездочек», усиление к концу дня отёчности стоп и голеней;
- мышечные спазмы и ощущение бегающих мурашек;
- понижение температуры и нарушение чувствительности ног;
- появление пигментации на голенях;
- дискомфорт и усталость нижних конечностей.
По мере развития беременности у женщин начинает возрастать степень встречаемости названых признаков. Их появление сокращается в течение недели после рождения ребенка. [7]
Нередко люди с ХВН жалуются на ощущение тепла в ногах, появление зуда, жжения и чувства тяжести. Чаще всего интенсивность симптоматики ХВН усиливается ко второй половине дня или в связи с повышением температуры воздуха.
Возникновение болей в нижних конечностях обусловлено нарушением работы клапанов, приводящего к переходу тока крови из глубоких вен в поверхностные. Вследствие повышения давления в поверхностных венах происходит постепенное нарастание боли, возникает отёчность, сухость и гиперпигментация кожи. [6] Выраженные трофические нарушения могут вызвать открытие язв.
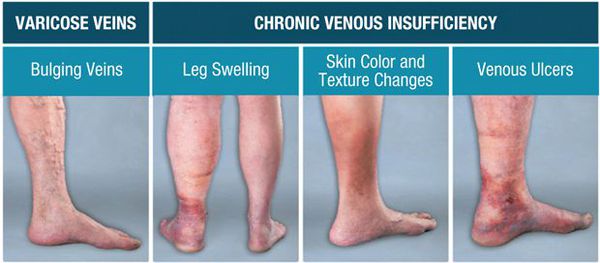
При болезненности вен и покраснении над ними кожи в период протекания симптоматики ХВН существует риск, что они могут предшествовать тромбообразованию вен в нижних конечностях.
Патогенез хронической венозной недостаточности
Патогенез ХВН очень специфичен. У здорового человека отток крови происходит через глубокие вены голени. Благодаря совместной работе постоянно сокращающейся и расслабляющейся скелетной мускулатуры и клапанного аппарата кровь направляется к сердцу, где она насыщается кислородом. В процессе этой работы гладкая скелетная мускулатура усиливает давление на вены, а клапанная система, которая состоит из смыкающихся створок, не позволяет крови поддастся силе тяжести.
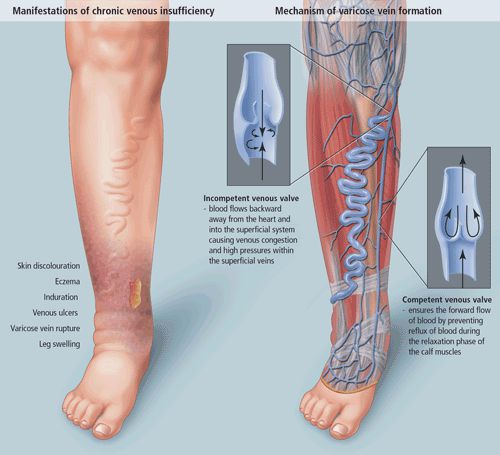
Из-за длительно существующих факторов риска возникает венозная гипертензия, происходит расширение и выпячивание стенки вен. Створки клапанов расходятся и не могут препятствовать патологическому оттоку крови. Увеличенный объём крови сильнее давит на стенку вены, поэтому вена расширяется. Если не начать лечение, вена продолжит расширяться. Стенки сосудов начнут стремительно терять свою эластичность, их проницаемость увеличится. Через стенки в окружающие ткани будут выходить элементы крови, плазма. Таким образом возникает отёк тканей, что еще больше обедняет их кислородом. В тканях накапливаются свободные радикалы, медиаторы воспаления, запускается механизм активации лейкоцитов. Это нарушает питание и обмен веществ тканей. Конечным итогом становится образование «венозных» трофических язв, что существенно снижает качество жизни пациента. [4] [6]
Классификация и стадии развития хронической венозной недостаточности
По клиническим признакам выделяют следующие стадии ХВН:
- 0 стадия — косметический дефект, появление ТАЭ, которая не вызывает никаких клинических проявлений;
- I стадия — отечность голеней и стоп, усиливающаяся ближе к вечеру;
- II стадия — боль по ходу варикозно-расширенной вены, нарастающая ночью. При пальпации вены могут быть болезненными;
- III стадия — постоянная отёчность мягких тканей, чувство онемения и похолодания ног, значительно увеличивается болезненность, присоединяются судороги которые так же нарастают ночью;
- IV стадия — кожные изменения, пигментация, венозная экзема, липодерматосклероз (варикозный дерматит);
- V стадия — кожные изменения, указанные выше, и зажившая язва. При данной стадии может начаться кровотечение, вены закупориваются тромбами, возникает тромбофлебит.
- VI стадия — кожные изменения, указанные выше, и активная язва.
Тромбофлебит можно вылечить только путём хирургического вмешательства. [3] [5]
Осложнения хронической венозной недостаточности
К осложнениям ХВН можно отнести кровотечение из расширенной вены, тромбофлебит и венозную язву. Все эти осложнения возникают на поздних стадиях ХВН при длительном течении заболевания.
Кровотечение из расширенной вены может наступить после травматизации или начаться самопроизвольно. Причиной является нарушение целостности изъязвленных кожных покровов над веной. Как правило, эти вены располагаются в области щиколотки. Эта зона отличается очень высоким давлением в венах, особенно в вертикальном положении тела. Венозная кровь имеет низкую свертываемость, поэтому данные кровотечения при поздней диагностике бывают очень обильными. Неотложная помощь заключается в немедленном переводе больного в горизонтальное положение, конечности придают возвышенное положение и накладывают давящие повязки, если есть возможность выполняется эластичное бинтование. Флебологи могут прошить кровоточащий сосуд или склеить его специальными препаратами. [6]
Трофическая язва развивается в нижней трети голени, в зоне максимальных нарушений кожи. Сначала там появляются коричневые пятна — пигментация. Затем в центре возникают белесоватые уплотнения, напоминающие натёк парафина. Это рассматривается как предъязвенное состояние. Даже малейшая травма этого участка может привести к возникновению дефекта кожи.
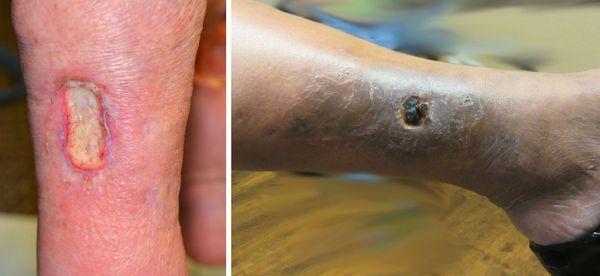
Возникший дефект кожи начинает прогрессивно увеличиваться, вокруг начинается воспаление кожи. Происходит инфицирование язвы. Она начинает мокнуть, тем самым зона воспаления увеличивается. При сохранении причин, вызвавших образование язвы, она возникает вновь и вновь. Поэтому оптимальная тактика лечения — первоочередное устранение причин, вызвавших язву, и профилактику её рецидива. Консервативное лечение заключается в адекватной эластической компрессии, подборе компрессионного трикотажа для пациентов с трофическими язвами, использовании специальных раневых покрытий для различных стадий воспаления трофической язвы. [3]
Диагностика хронической венозной недостаточности
Важно знать, что в лечении любого заболевания главным является выявление его на ранних сроках, тем самым можно предотвратить возможные осложнения, минимизировать затраты и значительно сократить время лечения.
Проведение диагностики ХВН на ранних стадиях способствует ускорению лечения. При диагностике важно определить стадию заболевания. После общего клинического осмотра врач проводит дуплексное ангиосканирование вен нижних конечностей, чтобы определить тактику лечения. Дуплексное ангиосканирование поможет оценить состояние исследуемых сосудов, увидеть места их сужений или расширений, а также выявить тромбообразования.
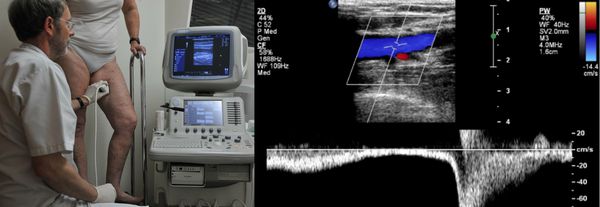
Для самостоятельной диагностики ХВН достаточно просто посмотреть на свои ноги. Такие симптомы, как отёчность, боли и судороги, а также появление на ногах сосудистых сеток и вен, являются «тревожным звонком» для похода к флебологу.
Одним из самых доступных методов диагностики данного заболевания является УЗИ, главным преимуществом которого является многоразовость применения без рисков для здоровья, безболезненность, а также возможность выявить нарушения в текущей работе венозного аппарата. [3]
Для получения лучшего результата обследование рекомендуется проводить во второй половине дня. Поскольку именно после дневной нагрузки на ноги можно провести более точную оценку состояния клапанов, диаметра вен и степени поражённости стенок. На тактику лечения влияет наличие тромба в просвете вен, который приводит к нарушению тока крови и несёт наибольшую угрозу для жизни пациента.
Лечение хронической венозной недостаточности
Способов лечения ХВН достаточно много. В специализированных клиниках основное место занимаю малоинвазивные методы лечения, то есть оперативные вмешательства с минимальным повреждением кожного покрова.
Эндовазальная лазерная коагуляция (ЭВЛК)
В развитых странах помощь с использованием лазерной техники получают до 40% пациентов, страдающих данным заболеванием. При ранней диагностике лечение занимает немного времени и не оставляет следов.Во многих клиниках используется флебологический водяной лазер с длиной волны до 1500 нм, поддерживающий радиальные световоды. Данная технология позволяется закрыть вены любого диаметра через небольшой прокол кожи.
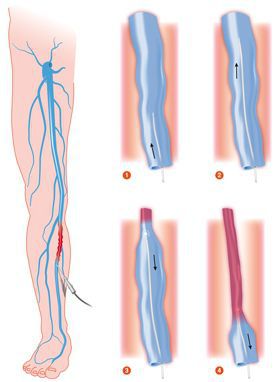
Склеротерапия
Метод склеротерапии основывается на введении склерозанта в просвет поражённого сосуда. Благодаря этому веществу вена заращивается и в дальнейшем исчезает полностью. При более глубоком расположении варикозных вен, применяется методика эхо-склеротерапии. Для более точного внутривенного введения лекарства, процедуру выполняют под контролем УЗИ. С помощью данной методики происходит замещение соединительной тканью, которая исчезает в течение нескольких месяцев. Склеротерапия используется также для устранения наружных косметических проявлений варикоза.
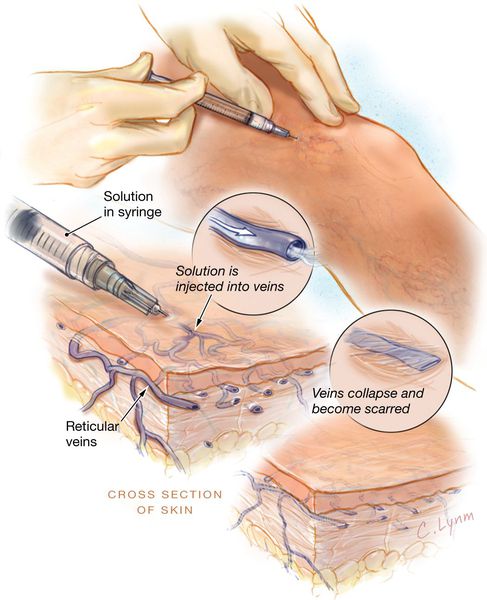
Методика диодной люминесцентной склеротерапии заключается в подсвечивании люминесцентной лампой телеангиоэктазий (до 0,4 мм) или ретикулярных вен (до 2 мм), в просвет которых вводится специальный раствор.
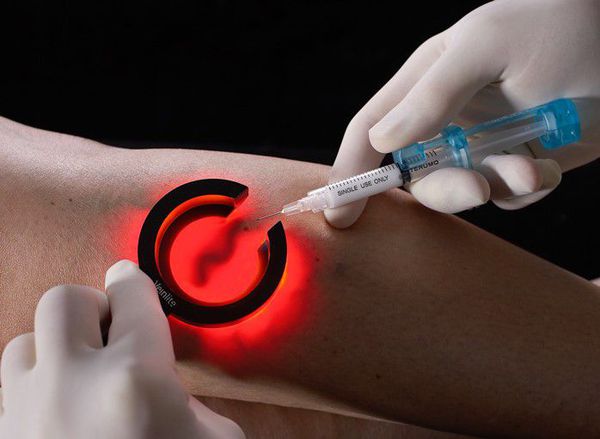
Перспективным направлением в эстетической флебологии является сочетанное применение диодного лазера и склеротерапии — лазерной криотерапии (ClaCS). Данный метод позволяет устранить ретикулярные вены и телеангиоэктазии без особых неприятных ощущений.
Консервативная терапия ХВН заключается в:
- приёме препаратов флеботоников, которые улучшают реологические свойства крови, поддерживают тонус вен;
- устранении факторов появления ХВН (снижение массы тела пациентов, увеличение физической активности и др.);
- ношении компрессионного трикотажа. [4][6]
Пациенту не стоит волноваться о выборе метода лечения, так как флеболог подберёт индивидуальный вариант терапии в зависимости от возраста и вида деятельности пациента, от формы его заболевания и наличия патологий. Обычно при обращении в крупные флебологические центры специалисты для лечения одного пациента одновременно применяют множество методов. Например, для наиболее эффективного и результативного лечения ХВН выполняют лазерную операцию в сочетании с инъекционными способами лечения вен. [4]
Прогноз. Профилактика
Существуют несколько методов, способствующих снижению риска развития патологии и остановке прогрессирования ХВН.
Наибольший положительный эффект даёт увеличение физической активности. Ежедневные пешие прогулки (желательно 2-3 км), спортивная ходьба, бег, плавание, езда на велосипеде повышают венозное давление. Если для вашей работы характерны длительные ортостатические нагрузки, то старайтесь в течение рабочего дня делать 10-15 минутные перерывы, во время которых разминать мышцы ног или же принимать горизонтальное положение, при этом ноги должны быть приподняты.
При ХВН принятие горячих ванн, посещение бани и сауны строго противопоказано, поскольку вызывает увеличение вен, их переполнение и нарушает отток крови.
Снизить риск усиления симптомов ХВН позволяет сокращение времени пребывания на солнце и в солярии, из-за которых снижается мышечный и венозный тонус.
В остановке прогрессирования ХВН немаловажную роль играет постоянный мониторинг массы тела, ведь чем больше вес человека, тем большей нагрузке поддаются сосуды ног. Из рациона питания следует максимально исключить жиры, соль и сахар, все острое и пряное. Употребление пикантных и солёных блюд вызывает задержку жидкости в организме, отложение жира и увеличение веса. Необходимо употреблять как можно больше грубой клетчатки и пищевых волокон.
Женщинам рекомендуется как можно реже ходить в обуви на высоком каблуке (выше 4 см). Из-за высокого каблука мышцы нижних конечностей поддаются непрерывному напряжению, тем самым увеличивая нагрузку на вены. Чтобы восстановить естественный отток крови, ногам нужно давать отдых в течение нескольких минут, снимая обувь каждые 2-3 часа. Помните, что выбирая свободную, устойчивую и удобную обувь, можно избежать возникновения проблем с сосудами.
Людям, входящим в группу риска развития данной патологии, следует носить исключительно свободную одежду и носки без тугой резинки. Для людей, имеющих склонность к ХВН, рекомендуется носить компрессионный трикотаж, подобранный с помощью консультации специалистов-флебологов. [5] [6]
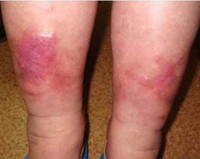
Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
МКБ-10
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.

Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
2. Патоморфология варикозной экземы/ Иванов Е.И., Низамов Ф.Х., Речкалов А.А., Золотухина Е.В.// Медицинская наука и образование Урала. – 2017 – Т. 18, №4(92).
3. Сравнительная характеристика безоперационных методов лечения венозных трофических язв и варикозной экземы: Автореферат диссертации/ Иванов Е.И. – 2006.
4. Clinico-epidemiological study of stasis eczema/ Shankar SV et al.// Int J Res Med Sci. - 2017 Sep;5(9).
Читайте также:

