Почему у ребенка цвет кожи пятнами розовый мрамор
Обновлено: 27.04.2024
Мраморная кожа у младенца редкое явление. Но каждым родителям, которым довелось столкнуться со зрелищем, когда у их чада кожные покровы покрыты красно-фиолетовой сеточкой, пришлось пережить немало тревог, прежде чем они выяснили причину такой аномалии. Излишне паниковать при обнаружении мраморности кожи у грудничка не стоит, но и источник такой реакции эпидермиса все же выяснить нужно. Виновником мраморности кожных покровов может быть как физиологические, так и патологические процессы кровеносной системы ребенка. И если о физиологических причинах возникновения мраморности кожи у новорожденных волноваться не стоит, то патологическое состояние понадобится лечить. Исследуем, что представляет собой мраморная болезнь, ее симптомы, причины и лечение.
Чем отличается мраморная болезнь и мраморность эпидермиса у младенцев
Из-за похожей терминологии многие считают идентичной патологией мраморную болезнь и мраморный цвет кожи у новороженного. Но по своей сути эти отклонения имеют разный патогенез. Что такое мраморная болезнь? Очень опасная патология, такая как мраморная болезнь остеопетроза, характеризуется рассеянным уплотнением костной системы, по причине которого нарушается костномозговое кроветворение, а сами кости становятся ломкими. Заболевание остеопетроза смертельный диагноз, потому как лекарства, полностью исцеляющего этот недуг нет. А детки, страдающие такой генетической аномалией, редко доживают до возраста подростка.

Ранняя диагностика мраморной болезни у детей позволяет контролировать патологический процесс, выраженный переломами костей, неправильным их сращиванием, деформацией скелета и иными нарушениями. Смертельный мрамор наблюдается на срезе пораженной кости, отсюда и название болезни.
Мраморное заболевание опорно-двигательного характера обусловлено генетической аномалией, которая выражается в избыточном формировании костной ткани.
Мраморность кожи грудных детей ― это уже совсем другая патология и связана она с разбалансировкой сосудистой системы. Причины мраморности кожи у ребенка могут быть физиологическими либо патологическими. От этого зависит, нужно ли лечить малыша от сосудистой патологии или мраморная кожа у грудничка является временным явлением.
Физиологические причины мраморной кожи у детей
Иногда, ввиду особенности физиологии, конкретный ребенок имеет сосудистую систему, которая располагается близко к поверхности кожных покровов. Помимо этого, мраморная кожа у ребенка может быть следствием несовершенной терморегуляции. Поэтому когда изменяется температура окружающей среды в особенности в сторону похолодания, у младенца может наблюдаться мраморность кожных покровов. Особенно выражено просматривается рисунок в периферической зоне кровообращения, то есть на ногах и руках малыша.

Все эти факторы приводят к тому, что капиллярная сетка становится видимой.
Дети, предрасположенные к проявлениям мраморности на коже:
- Появившиеся на свет в результате затяжных родов с осложнениями.
- Которые при родах имели сильную нагрузку на шейный отдел и голову.
- Испытывавшие кислородное голодание в период вынашивания либо в процессе родов.
- Перенесшие внутриутробное инфицирование.
- Родившиеся раньше положенного срока.
Еще одной причиной мраморности кожи у ребенка является наследственность. Если один из родителей или тем более оба имеют вегетососудистые нарушения, то ребенку с большой степенью вероятности может передаться по наследству это патологическое состояние. Вегетососудистая дистония ― это не заболевание, а скорее синдром. ВСД может сопровождать человека всю жизнь, выражаясь в нервно-гуморальном расстройстве сердечно-сосудистой системы.
Особенного лечения вегетососудистая дистония не требует, понадобится приучить ребенка с самого раннего возраста к здоровому образу жизни и питания. Помогут правильный распорядок дня, закаливание и спортивные мероприятия. Мраморность кожных покровов у крохи первых месяцев жизни должна самостоятельно исчезнуть по достижению им полугодовалого возраста. Если мраморный сосудистый рисунок не проходит, то это является красноречивым признаком наличия сердечной или сосудистой патологии. Но лучше, конечно, не дожидаться шести месяцев, чтобы проверить пройдет мраморная кожа или нет, а заранее удостовериться у врача в причинах подобной сосудистой реакции организма.
Патологические причины мраморности кожи у ребенка
Физиологическую мраморность кожных покровов младенца лечить не требуется. Если в помещении прохладно, то достаточно растереть кожу малютки либо потеплее его одеть, чтобы тон кожного покрова восстановился. В случае, когда причиной появления сосудистого рисунка на теле крохи, стал перекорм, нужно просто уменьшить порции еды или увеличить промежутки между кормлением и все пройдет. Но когда вне зависимости от вышеперечисленных мероприятий симптомы мраморной кожи у новорожденного не исчезают, то стоит повнимательней изучить свое чадо на предмет обнаружения у него признаков сердечно-сосудистой патологии.
Тревожные симптомы патологической мраморности кожных покровов ребенка:
- Увеличение или снижение температуры тела.
- Обильное отделение пота.
- Возбужденное состояние.
- Выраженная вялость.
- Запрокидывания головки.
- Синева в области носогубного треугольника.
- Наряду с бардово-фиолетовым сосудистым рисунком, основной тон кожи бледный.
Эти симптомы могут указывать на следующие патологии:
- Прогрессирование анемии.
- Врожденные патологии.
- Генетические отклонения.
- Эцефалопатию перианатальную.
- Увеличенное внутричерепное давление.
- Пороки сердца либо врожденные сосудистые отклонения.
- Расстройство костеобразования (рахит).
В ситуации, когда мраморность кожных покровов у новорожденного связана с патологиями, понадобится определить конкретный источник проблемы. Лечащим врачом должно быть назначено полное обследование грудничка.
А по результатам тщательного исследования организма младенца, обязательно назначение индивидуальной терапии.
Чаще всего причиной множества патологий является кислородная недостаточность во внутриутробном развитии или асфиксия, возникающая при сложных и затяжных родах. Даже непродолжительная гипоксия во время беременности или нехватка кислорода при длительной родовой деятельности, способны привести к непредсказуемым неврологическим расстройствам у ребенка, в том числе и к сосудистым нарушениям в виде мраморной кожи.
Если причина мраморности кожных покровов в физиологии младенца, то задачей родителей является позаботиться о полноценном формировании сосудистого тонуса у своего ребенка. Это предназначение легко осуществимо, благодаря регулярному проведению массажных манипуляций, частым и продолжительным прогулкам на свежем воздухе, умеренным закаливаниям, плаванию и прочим полезным мероприятиям. Важно помнить, что крепкий иммунитет и здоровые привычки, заложенные с детства, вознаградят усилия родителей в течение всей полноценной жизни их чада.
Мраморный рисунок на коже ребенка хоть однажды, но наблюдали все родители младенцев. Выглядит это так: на неизмененном фоне кожи контрастно просвечивает сосудистая сетка, создавая причудливый узор, напоминающий мрамор.
С чем это связано? Это связано с особенностями строения кожи и сосудов у грудничков. Кожа очень тонкая, почти прозрачная, а подкожная капиллярная сеть развита хорошо.

Мраморная кожа у ребенка может покрывать все тело или отдельные участки
Причины
Причины мраморности могут быть физиологическими или патологическими.
В большинстве случаев причины этого явления физиологические.
Терморегуляция у детей первого года жизни еще несовершенна. Кровеносная система тоже только налаживает свою самостоятельную работу. Сами сосуды и капилляры расположены слишком близко к коже. Под воздействием перепадов температур, одни сосуды могут расширяться, а другие сужатся. Расширенные сосуды через кожу кажутся более красными, суженные — более синими. Получается мраморный рисунок.
Эта ситуация совершенно нормальна. С ней можно столкнуться, когда малыша раздевают (детки очень чувствительны даже к небольшим колебаниям температуры) или купают в недостаточно теплой воде. Как только организм приспосабливается к новым условиям мраморность исчезает. Такая реакция характерна для детей первого полугодия жизни, у более старших младенцев механизмы становятся более совершенными, и мраморность больше не появляется.
А вот патологические причины заслуживают отдельного внимания. Сохранение мраморности у детей более старшего возраста требует обращения за консультацией к специалисту, чтобы исключить следующие заболевания:
- Патология сердечно-сосудистой системы: не диагностированные вовремя ВПС, миокардиты и эндокардиты, врожденные нарушения ритма сердца
- Неврологические патологии
- Анемия – снижение количества эритроцитов и уровня гемоглобина, которое имеет различное происхождение
- эндокринные заболевания, приводящие к нарушению теплообмена
- Аутоиммунная патология – группа заболеваний, при которых собственные ткани воспринимаются как чужеродные. Иммунокомпетентные клетки вырабатывают аутоантитела, разрушающие ткани и приводящие к развитию специфической воспалительной реакции. Мраморный рисунок на коже часто появляется на фоне развития заболеваний системная красная волчанка, ревматоидный артрит
- интоксикация любой природы(тяжелые инфекционные заболевания, острые отравления и т.д.)
Некоторые специфические инфекции (например, туберкулез, сифилис) вызывают развитие умеренно выраженной интоксикации в течение длительного периода времени. При этом нарушается работа вегетативной нервной системы, изменяется тонус сосудов, что сопровождается характерными кожными изменениями.
Диагностика
Для того чтобы найти причину характерного рисунка на коже, проводится диагностика. Мраморность в младенчестве в подавляющем большинстве случаев указывает на неврологическую патологию. Поэтому педиатр, выполнив всю необходимую диагностику, отправляет ребенка на консультацию к неврологу. Там ребенку назначается нейросонография (УЗИ через большой родничок), а если требуется, то и более сложные исследования (ЭЭГ, МРТ).
Если со стороны нервной системы патологии выявлено не будет, то проводятся следующие диагностические мероприятия в зависимости от клинической картины:
- серологические исследования на наличие специфических антител в крови к возбудителям инфекций;
- определение белков острой фазы воспаления в крови, наличие которых указывает на аутоиммунный процесс;
- электрокардиография для изучения функционального состояния сердца;
- эхокардиография, представляющая собой ультразвуковое исследование сердца;
- реовазография с оценкой состояния кровеносных сосудов;
- коагулограмма, представляющая лабораторный анализ для исследования свертывания крови
- исследование крови на предмет выявления анемии
На основании результатов исследований врач делает заключение о происхождении и характере изменений, приведших к появлению мраморного рисунка на коже, и подбирает соответствующую терапию. При физиологическом происхождении мраморной кожи педиатр назначает наблюдение.
Что делать, если кожа у ребенка стала мраморной
Если мраморный рисунок появляется у детей первого полугодия жизни при попадании в среду с более низкой температурой воздуха, не сопровождается более никакой симптоматикой и быстро исчезает самостоятельно, то никакое лечение не требуется. С возрастом мраморность исчезнет.
Если кроме мраморности есть другие жалобы, то требуется консультация специалиста. Лечение включает два направления:
- Этиотропная терапия – направлена на устранение основного заболевания. В зависимости от результатов проведенной диагностики назначаются антибиотики широкого спектра активности при инфекциях, иммуносупрессоры для лечения аутоиммунной патологии. В случае диагностированных пороков сердца выполняется хирургическое вмешательство. Невролог делает свои назначения.
- Патогенетическое лечение – мероприятия направлены на улучшение функционального состояния сосудов. С этой целью применяются спазмолитики, ангиопротекторы, витамины.
Если врач сочтет возможным, то в домашних условиях применяют теплые ванны, массаж мягких тканей, усиливающих кровоток в них, а также специальные упражнения лечебной физкультуры.
Какие могут быть осложнения
Изменение кожи не несет непосредственной опасности для человека. Однако если мраморность возникла в результате серьезного заболевания, то отсутствие его лечения может привести к тяжелым последствиям вплоть до инвалидизации ребенка или даже летального исхода. Нельзя игнорировать мраморность кожи, особенно если она сочетается с неврологическими расстройствами, повышенной температурой, различными сыпями, синюшностью или резкой бледностью кожных покровов, вялостью ребенка.
Видео

* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Розовый лишай у ребенка — это кожное заболевание инфекционно-аллергической природы, которое принадлежит к группе папулезно-сквамозных дерматозов. Патология проявляется зудящими красными высыпаниями на туловище, лице и волосистой части головы, которые покрыты тонкими чешуйками и напоминают папиросную бумагу. Для диагностики заболевания проводится тщательный осмотр кожных покровов, назначаются лабораторные тесты (гемограмма и биохимический анализ крови, микроскопия чешуек, серологические исследования). Лечение включает рациональный уход за поврежденной кожей, местные средства с гормонами и антигистаминными препаратами для снятия зуда и дискомфорта.
МКБ-10
Общие сведения
Розовый лишай (болезнь Жибера, питириаз розовый, розеола шелушащаяся) по клинической классификации в дерматологии относят к папулосквамозным дерматозам, к той же группе, что и псориаз. Патология составляет до 3,5% среди всех случаев дерматозов детского возраста. Она встречается с одинаковой частотой у мальчиков и девочек, пик заболеваемости приходится на возраст 10-18 лет. Младших школьников и дошкольников розовый лишай поражает редко, а случаи болезни у малышей до 2 лет не зафиксированы.

Причины
Этиология заболевания до сих пор не установлена. Большинство ученых сходятся во мнении, что питириаз провоцируется у ребенка вирусами герпеса 6 и 7 типа, но убедительные научные доказательства этого факта отсутствуют. Другая теория причиной болезни называет аллергизацию организма, вызванную хроническими инфекционными очагами. Среди предрасполагающих факторов лишая у детей называют вирусные кишечные и респираторные инфекции, склонность к аллергическим реакциям.
Основной провоцирующий фактор развития заболевания — снижение иммунитета, что обуславливает высокую частоту встречаемости розового лишая весной и осенью, в периоды сезонных авитаминозов. Риск появления дерматоза увеличивается при острых травмах кожи (порезах, ссадинах, ушибах), при неправильном уходе за телом (несоблюдении гигиены, использовании слишком грубых мочалок и полотенец, косметики с аллергенами и вредными синтетическими компонентами).
Патогенез
Механизм развития болезни Жибера окончательно не изучен. Предположительно, розовый лишай имеет инфекционно-аллергическую природу. Типичные кожные изменения вызваны воспалительными изменениями в толще эпидермиса и дермы, образованием цитокинов, иммунных комплексов и иммуноглобулинов. Эти реакции приводят к нарушению процессов кератинизации, избыточному образованию ороговевших клеток.
Симптомы
Розовый лишай преимущественно дебютирует продромальными расстройствами, которые включают головные боли, ломоту в теле, недомогание и слабость. Они возникают за 1-3 дня до специфических кожных очагов. Большинство детей не замечает этих признаков или не акцентирует на них внимание, считая обычной усталостью, поэтому симптомы выявляются только при подробном опросе ребенка и родителей на приеме у врача.
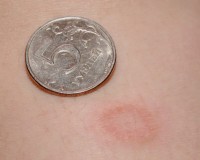
В 80% случаев дерматоз проявляется материнской бляшкой — большим красным пятном округлой или овальной формы, края которого слегка возвышаются над поверхностью кожи. Эпидермис в области поражения покрыт небольшими беловатыми чешуйками, которые внешне напоминают папирусную бумагу. Бляшка имеет типичную локализацию: спина, живот или грудь, иногда у ребенка поражается лицо и волосистая часть головы. На ногах розовый лишай не возникает.
Постепенно происходит распространение кожных поражений от первичного очага в разные стороны. Вокруг большой бляшки появляются небольшие красные пятна и волдыри, внешне напоминающие крапивницу, которые имеют четкие границы и округлые очертания. По форме они похожи на «медальоны», располагаются по линиям Лангера. Высыпания покрываются такими же чешуйками, как и материнская бляшка. Иногда образуются крупные пузыри, наполненные прозрачным содержимым.
В детском возрасте розовый лишай Жибера характеризуется более активным воспалительным процессом и инфильтрацией, по сравнению со взрослыми, поэтому элементы сыпи сопровождаются интенсивным зудом и дискомфортом. Неприятные кожные и субъективные симптомы сохраняются у ребенка в течение 4-8 недель. В большинстве случаев питириаз возникает один раз в жизни, но бывают случаи рецидива дерматоза.
Осложнения
Если лечение не проводится, ребенок может расчесывать кожу до крови, что является входными воротами для бактериальной инфекции. При этом развивается пиодермия — множественные гнойничковые высыпания на коже, сопровождающиеся болезненностью, зудом, жжением. Еще одно возможное осложнение дерматоза — экзематизация, которая характеризуется появлением типичных для экземы поражений кожи на участках, где возник розовый лишай.
Диагностика
Для постановки предварительного диагноза достаточно клинического осмотра у детского дерматолога, который выявляет материнскую бляшку, «медальоны» и другие характерные проявления розового лишая. Диагностическую ценность имеет установление связи между началом сыпи и перенесенной вирусной инфекцией, переохлаждением, снижением иммунитета. Чтобы верифицировать диагноз и обосновать лечение, назначаются лабораторные методы:
- Анализы крови. В показателях гемограммы врач обращает внимание на уровень лейкоцитов и соотношение разных форм, что может указать на существующий вирусный или иммунный воспалительный процесс в организме ребенка. По показаниям рекомендуют биохимическое исследование крови, оценку острофазовых белков и расширенную иммунограмму.
- Микроскопия соскоба кожи. Некоторые элементы розового лишая напоминают микотическую инфекцию. Чтобы правильно подобрать лечение, врач исследует образец чешуек под микроскопом: если мицелий грибов при диагностике не обнаружен, подтверждается диагноз болезни Жибера.
- Серологические реакции. У детей из групп риска необходимо исключить сифилитическую розеолу, для чего применяют ряд лабораторных методов. Для скрининговой диагностики используется РИФ, а при сомнительных результатах исследование дополняют реакцией Вассермана (РСК) и реакцией иммобилизации бледных трепонем.
Лечение розового лишая у ребенка
Лечение начинается с адекватных гигиенических мер, модификации диеты и образа жизни. Чтобы не провоцировать новые высыпания, необходимо максимально ограничить травматизацию кожи. Поэтому врачи разрешают короткий гигиенический душ 1 раз в день с использованием гипоаллергенного мыла или геля. После купания нельзя растирать тело ребенка полотенцем. Одежда должна быть из натуральных тканей, не вызывающих потливость и раздражения.
Поскольку розовый лишай может быть связан с аллергизацией организма, лечение дополняют гипоаллергенной диетой. Из рациона исключают мед, цитрусовые, орехи и другим продукты, которые чаще всего приводят к сенсибилизации ребенка. Детям запрещают загорать и длительное время находится на солнце. Поскольку кремы с SPF могут вызвать дополнительное раздражение кожи, их не применяют; если лишай возник летом, то воздерживаются от длительных прогулок на открытом солнце.
Зачастую заболевание не требует медикаментозных мероприятий, самостоятельно разрешается спустя 1-1,5 месяца. Медикаментозное лечение требуется при интенсивных субъективных симптомах лишая или в случае обширного поражения кожного покрова. Для терапии болезни Жибера детям назначают препараты из нескольких фармакологических групп:
- Кортикостероиды. Лечение дискомфорта и зуда, связанных с дерматозом, проводится с помощью кремов и мазей с топическими противовоспалительными гормонами. Детям наносят невсасывающиеся составы с минимальной концентрацией глюкокортикоидов.
- Антигистаминные средства. Таблетированные лекарства рекомендованы при сильном отеке кожи и мучительном зуде, который не купируется местными средствами. Обычно используют современные медикаменты 2-3 поколения, которые хорошо переносятся ребенком и не вызывают сонливости.
- Гипосенсибилизирующие препараты. В детской дерматологии вводят тиосульфат натрия в виде перорального раствора или внутривенных инъекций. Он обладает высокой способностью к детоксикации, эффективен для купирования активного иммунного воспалительного процесса.
- Антибиотики. Противомикробное лечение назначается по строгим показаниям, если у ребенка диагностированы хронические очаги инфекции (тонзиллит, риносинусит, холецистит). Подбор терапии осуществляют эмпирическим путем, в основном применяют макролиды и пенициллины.
Прогноз и профилактика
У большинства детей выздоровление занимает 1-2 месяца, а своевременно начатое лечение ускоряет этот процесс. Осложнения при розовом лишае отмечаются редко, они не опасны для жизни, поэтому прогноз для всех вариантов течения розового лишая благоприятный. Учитывая неясные этиопатогенетические особенности питириаза, меры специфической профилактики не разработаны. Рекомендуются предупреждение вирусных болезней и санация хронических очагов инфекции.
1. Способ дифференциальной диагностики микроспории гладкой кожи и розового лишая Жибера у детей/ М.А. Уфимцева// РМЖ. — 2018.
2. Лишай розовый Жибера. Клинические рекомендации Российского общества дерматовенерологов и косметологов. — 2016.
3. Дифференциальная диагностика инфекционных экзантем у детей/ Д.Ю. Овсянников// Детские инфекции. — 2015.
Ливедо – это патология сосудов кожи и подкожной клетчатки, которая развивается вследствие вазомоторных нарушений, приводит к развитию преходящего или стойкого пятнистого красновато-голубого или пурпурного сетчатого цианотического рисунка. Может быть самостоятельным заболеванием или значимым симптомом целого ряда эндокринных, неврологических, инфекционных, аутоиммунных патологических процессов. Диагноз устанавливается на основании данных общего осмотра, холодовых проб. Лечение включает физиотерапевтическое воздействие, акупунктуру, назначение лекарственных препаратов, защиту пораженных участков от воздействия низких температур.
МКБ-10
Общие сведения
Ливедо (в переводе с лат. - «синяк») – сетчатый рисунок кожных покровов вследствие локального нарушения кровообращения. Впервые данный термин для обозначения сосудистой патологии употребил австрийский врач, основоположник дерматологии как науки Франц Гебра в 1845 году. В литературе также встречается синонимичное название «кожная асфиксия». Как самостоятельная патология ливедо диагностируется преимущественно у больных женского пола молодого и среднего возраста на участках туловища и конечностей, плохо защищенных одеждой от внешних воздействий. Как симптом других болезней ливедо регистрируется у пациентов обоих полов и любых возрастов, в том числе у детей. Чаще прочих последствия вазомоторных нарушений наблюдаются у пациентов с антифосфолипидным синдромом (в 20% случаев).

Причины ливедо
Кожная асфиксия – это полиэтиологическое заболевание. Для его развития необходимо сочетанное воздействие нескольких повреждающих факторов. Ведущим фактором признан ангионевроз – расстройство нервной регуляции тонуса сосудов микроциркуляторного русла кожи, иногда подкожной клетчатки. Также в развитии патологического процесса могут иметь значение:
Патогенез
В основе развития кожных проявлений лежит спастико-атонический невроз капилляров. Локальное нарушение регуляции тонуса мелких сосудов приводит к спазму артериальных капилляров, в результате чего венозные переполняются кровью. Длительное существование препятствия для нормальной микроциркуляции постепенно приводит к морфологическим изменениям. В стенках венозного колена капилляров накапливаются белковые массы, что вызывает значительное утолщение эндотелия, сужение просвета вплоть до полной облитерации сосудов. В окружающих тканях прогрессируют дегенеративные процессы: периваскулярная инфильтрация и фиброз. Замедление кровотока провоцирует образование в микрососудистом русле множественных тромбов.
Степень выраженности морфологических изменений во многом определяется формой ливедо. Идиопатическая форма сетчатого ливедо характеризуется минимальной степенью фиброза и утолщения эндотелия. Рацемозное ливедо отличается значительным и стойким нарушением микроциркуляции, что часто приводит к образованию участков некроза, формированию язв. В генезе лентовидного ливедо значение также имеет воспалительная реакция, которая проявляется эндофлебитом вен.
Классификация
Наиболее полной и простой для понимания является классификация ливедо, построенная на основе морфологических проявлений патологии. Она была создана в начале XX века и до настоящего времени не потеряла своей актуальности. Классификация учитывает клинические формы кожной асфиксии и условия ее появления:
- Сетчатое (ретикулярное) ливедо. Преходящее или стойкое ухудшение кровообращения на участках тела, подверженных температурным воздействиям. При этом «мраморная кожа» - это следствие частого локального переохлаждения, а «пигментированное ливедо» - это результат интенсивного местного теплового воздействия. Во втором случае помимо цианотичных появляются еще и пигментные пятна.
- Рацемозное ливедо. Стойкое локальное расстройство кровообращения как проявление общей недостаточности кровообращения, интоксикации, ряда инфекционных и аутоиммунных заболеваний. Поражение всего кожного покрова развивается спустя несколько месяцев после травм черепа одновременно с неврологическими нарушениями и психическими расстройствами.
- Лентовидное ливедо. Начальная стадия индуративной эритемы Базена, одной из форм очагового туберкулеза кожи. Развивается на фоне туберкулезного поражения внутренних органов. Регистрируется преимущественно у женщин. Предрасполагающими факторами развития кожного поражения являются локальные изменения микроциркуляции вследствие переохлаждения, гиподинамии.
Симптомы ливедо
Ретикулярное ливедо
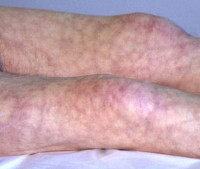
Для ретикулярной формы характерно появление на коже рук, ног, реже боковых поверхностей туловища бледных или синеватых одиночных или множественных пятен и петель различной величины. Пятна образуют на пораженных областях сетку из чередующихся цианотичных и нормальных участков.
Выделяют физиологическую и идиопатическую формы сетчатой асфиксии. Физиологическое ливедо является вариантом нормы, появляется на коже нижних конечностей у здоровых людей при охлаждении и исчезает при согревании. Идиопатическая форма развивается у молодых пациенток на открытых участках тела на фоне нейрогуморальных нарушений (дисменореи, гипотиреоза). Пятна нестойкие, они проявляются сильнее при охлаждении, становятся менее контрастными при согревании и надавливании.
Мраморность кожи при идиопатической форме может быть единственным проявлением ангионевроза, но чаще сочетается с акроцианозом, озноблением, нарушением ороговения, гипергидрозом. Как единственное проявление бледные или цианотичные пятна могут существовать в течение ряда лет и затем самостоятельно исчезнуть. При наличии других симптомов ангионевроза улучшение состояния наступает только в результате повторяющихся курсов лечения.
Рацемозное ливедо
Излюбленной локализацией рацемозного ливедо являются разгибательные поверхности конечностей, ягодицы. Клинически оно проявляется древовидно ветвящимися пятнами синюшного или бордово-красного цвета различного диаметра. Пятна не шелушатся, не исчезают при надавливании и согревании, приобретают более насыщенную окраску при локальном охлаждении. Описаны случаи развития рацемозной асфиксии в непосредственной близости от зоны гангрены конечности, очага ишемического некроза тканей, язв Марторелла.
Лентовидное ливедо
Проявления ливедо лентикулярис располагаются преимущественно на голенях. Сетчатая мраморность кожи образована пятнами синеватого или бордового цвета. Существуют цианотичные пятна недолго, постепенно замещаясь характерными для индуративной эритемы плотными узлами с нечеткими границами.
Осложнения
Характерным исходом рацемозного ливедо является формирование очагов некроза в местах полного прекращения микроциркуляции. Развитие осложнений наступает спустя несколько лет после дебют болезни на фоне ухудшения общего состояния больного.
Постепенное закрытие просвета капилляров приводит к кислородному голоданию тканей, их некротизации и отторжению с формированием язв. Этого можно избежать при полноценном лечении основного заболевания, проведении регулярных курсов местной терапии сосудистых нарушений. Начинать лечение необходимо при появлении первых признаков дистрофии, так как открывшиеся язвы создают угрозу инфицирования тканей, усложняют уход за больным, плохо заживают в условиях недостатка кислорода и питательных веществ.
Диагностика
Поставить диагноз кожной асфиксии несложно. Для этого врачу-дерматологу достаточно общего осмотра и расспроса пациента. Намного труднее диагностировать основное заболевание, которое стало причиной развития сосудистых нарушений, провести дифференциальную диагностику ливедо и других дерматологических заболеваний. Для постановки правильного диагноза могут быть назначены:
- Температурные пробы. Реакция сосудистых пятен на тепло и холод позволяет определить форму кожной асфиксии, степень давности существования трофических нарушений, их обратимость. На основе полученных данных дерматолог определяет план лечения и прогнозирует его эффективность.
- Лабораторные и инструментальные исследования. Назначаются по поводу основного заболевания, если диагноз не был поставлен ранее. С целью диагностики пациент может быть передан специалисту определенного профиля: эндокринологу, ревматологу. Дополнительные анализы могут понадобиться и в том случае, если кожные проявления асфиксии необходимо дифференцировать с розеолами при вторичном сифилисе (реакция Вассермана, ПЦР), токсидермией (реакция дегрануляции базофилов, бласттрансформации лимфоцитов).
Лечение ливедо
Терапия сосудистой патологии кожи проводится длительно, повторяющимися курсами. Выраженный терапевтический эффект дает сочетание лекарственных препаратов с физиотерапевтическими процедурами и рефлексотерапией. Лечение ливедо осуществляется по определенному плану:
- Защита от холода. Больному рекомендуется подбирать одежду таким образом, чтобы не подвергать пораженные области чрезмерному охлаждению. В случае идиопатической формы сетчатого ливедо одного этого может быть достаточно для того, чтобы сосудистые изменения подверглись обратному развитию.
- Лекарственные препараты. Преимущественно применяются препараты системного действия. Это витамины С, РР, кальций, аскорутин и другие средства, предназначенные для укрепления сосудистой стенки. По данным исследований, эффект можно получить от применения иммунодепрессанта азатиоприна. В обязательном порядке проводится комплексное лечение основного заболевания.
- Физиолечение. В приоритете тепловые процедуры (ванны, озокеритолечение), воздействие субэритемными дозами УФ-излучения, плазмаферез, массаж. Физиопроцедуры назначаются при сетчатом и рацемозном ливедо в тех случаях, когда нет противопоказаний к проведению лечения по основному заболеванию.
Прогноз и профилактика
Методы профилактики сосудистых нарушений кожи не разработаны. Прогноз определяется характером и тяжестью основного заболевания, формой ангионевроза. Идиопатическая форма сетчатой асфиксии представляет собой скорее косметический дефект. Рацемозное ливедо требует внимания врача в связи высокой вероятностью появления изъязвлений. Возникновение характерных сосудистых петель и пятен на фоне общего здоровья или после проведения эндоваскулярных процедур требует всестороннего обследования пациента в связи с высокой вероятностью наличия серьезной патологии, протекающей скрыто, без выраженных клинических проявлений.
3. Ливедо-ангиит: клинико-иммунологические особенности, патогенетическая терапия с использованием акупунктуры, азатиоприна и плазмафереза: Автореферат диссертации/ Бимбажапов Р.Д.С. - 1993.
На сервисе СпросиВрача доступна консультация детского невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте . У детей в таком возрасте кожа тонкая и сосуды могут грубо говоря просвечивать . Центр терморегуляции тоже пока формируется. Узи головы , сердца делали ? Ребёнок в весе набирает нормально ? Голову с каждым месяцем держит лучше ?
Асият, здравствуйте!
УЗИ головы делали при выписке из роддома, в месяц пока ещё не делали, сердца тоже. По УЗИ головы все нормально было во всяком случае. Так, жалоб нет вроде, если не брать во внимание проблемы с животиком (мы на ИВ), из-за этого плохо спим днем и ночью. Ещё заметила, что иногда у сына, особенно при зевоте, дрожит подбородок и одна ножка как бы подрагивает, но не всегда.

Судя по описанию никаких проблем не вижу • дрожание подбородка , ножки не является патологией ,нервная система ещё пока развивается, главное чтобы с каждым месяцем это не ставновилось сильнее

Асият, спасибо за ответ! Будем выполнять рекомендации. А то, что ручки - ножки холодные, это тоже придет в норму со временем? Ничего специально делать не нужно? Кроме упражнений

Мы к сожалению никак не сможем повлиять на это . Давайте витамин д. Делайте гимнастику . Со временем чаще всё всё приходит в норму , в редких случаях у людей может быть такая особенность что быстро мерзнут стопы и ладони но на самочувствие это сильно не влияет
Асият, у меня есть такая особенность: мерзнут руки и ноги часто, особенно, когда нервничаю. Скорее всего, дело в вегетативной нервной системе. А как давать витамин Д и какой лучше препарат посоветуете?

Наследственный фактор тоже играет роль конечно .Лучше взять витамин д на масляной основе , например вигантол, пару дней 1каплю(500ед) затем по 2 капли , это профилактическая доза

Здравствуйте!
Холодные ручки и ножки связано с истощение нервной системы после бронхита скорее скорее и возрастного недоразвития нервной системы.
Никаких препаратов давать не надО, мраморная кожа так же в пределах нормы пока.
Сейчас самое главное вес и питание.
Артур, здравствуйте! Спасибо Вам за ответ! Лично я тоже думала, что все в пределах нормы, организм пока еще только формируется и приспосабливается. Но наши педиатры привыкли паниковать и перестраховываться, тем самым капая на нервы мамам. Получается, даже витамин Д давать не стоит?


Здравствуйте. У деток часто мраморная кожа и конечности холодные вследствие незрелости вегетативной нервной системы- это вегетативные реакции, возрастная норма. Ничего страшного не вижу по описанию. Витамин Д давать нужно 1 капелька утром для профилактики рахита.


Здравствуйте.
Мраморная кожа у детей первого года жизни может быть в норме. Это связано с тем, что кожа тонкая, сосуды расположены близко к поверхности.
Периодический тремор подбородка и конечностей до 6-7 месяцев не считается патологией, это связано с возрастной незрелостью нервной системы.
Холодные конечности обычно свидетельствуют об особенностях работы вегетативной нервной системы. Это может быть на фоне перенесеных заболеваний или просто наследственно обусловленным.
По описанию ребенка не вижу неврологической патологии.
Алина, большое спасибо за полный и понятный ответ! Скажите пожалуйста, то, что головку поворачивает больше направо, это решается ношением специального шейного бандажа? Налево шею поворачивает, по сути, без особых проблем, но чаще норовит именно направо, привык, скорее всего

Скорее всего это привычный поворот головы из-за разности тонуса кивательных мышц. Нужен очный осмотр невролога для оценки мышечного тонуса. Основное лечение - массаж и ЛФК, правильная укладка ребенка. Массаж можно с 3х месяцев или по достижению веса 5 кг. Когда укладываете ребенка в кроватку, чередуйте стороны. Не носите ребенка на одну сторону.
Шейный бандаж требуется не всегда.

Добрый день,Алена. Мраморность кожных покровов-один из признаков перенесенной гипоксии(кислородного голодания) во время беременности или родов. Нет ли тремора подбородка,рук или ног?
Срыгивает ли малыш. Если да,то как часто?
Нет ли "любимого положения головы"?
Делали ли узи головного мозга( НСГ) и ЭХО-КГ?
Ирина, здравствуйте! Насчёт гипоксии во время беременности ничего сказать не могу, мне такой диагноз не ставили никогда, беременность протекала нормально. Во время родов тоже ничего такого, было кесарево сечение, все прошло в штатном порядке. Врачи никогда мне насчет этого не говорили ничего.
По поводу тремора я писала выше, что подбородок иногда потрясывается, особенно во время зевоты, и одна ножка, чаще это бывает синхронно. Голову чаще направо поворачивает, хотя налево тоже может вполне, но предпочитает больше направо. Узи пока не делали

Необходимо пройти НСГ и ЭХО-КГ. Это узи головного мозга и узи сердца. В месяц данные обследования являются обязательными для принятия решения о дальнейшем ведении малыша. Четко следите за положением головы,чередуйте и во время сна и во время кормлений. Не забывайте про профилактику рахита.
С уважением,Шмойлова Ирина Анатольевна.
Читайте также:

