Треснула кожа на копчике что это может быть
Обновлено: 27.04.2024
На сервисе СпросиВрача доступна консультация проктолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Тогда возможно грибковая инфекция дала такое . Органы то рядом расположены, и ,как правило, при кандидозе есть и поражение кишечника. Поэтому стоит проверить копрограмму,с местно пока Бепантен чередовать с пимафуцином .

По- моему не очень, но окончательно в этом убедиться можно лишь при очной встрече с проктолгом ,полагаю .

Бывает ещё опрелость, стрептодермия , возможно, на фоне снижения иммунитета, раздражительный дерматит( порошки стиральные ,неподходящее белье( синтетика, тесное,), потливость,длительное сидение )



Добрый вечер, Ольга. К проктологии это не относится. Это не трещина и не экх. Нужен обычный дерматолог. Если ч этим проблесы, то используйте мазь Тридерм 2 р в день, где беспокоит зуд. За пару дней всё пройдёт. К проктологу по этому вопросу можно не ходить

Здравствуйте, конечно с учётом вашей ситуации и того что пробовали лечится сами без эффекта стоит посетить проктолога, а затем по видимо дерматолога. На пилонидальную кисту (экх) не совсем похоже, но нужно смотреть вживую конечно. Больше похоже на дерматит , но опять же нужно смотреть очно. Как вариант из-за повышенной потливости такой дерматит может быть , но это более характерно для детей. Наиболее правильным вариантом будет поход к специалистам а уже затем лечение. Будьте здоровы!
Что такое кокцигодиния? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавриловой Татьяны Александровны, проктолога со стажем в 14 лет.
Над статьей доктора Гавриловой Татьяны Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Кокцигодиния, или анокопчиковый болевой синдром — это группа заболеваний, объединённых таким симптомом, как боль в заднем проходе, области промежности и копчике, которая может иррадиировать в крестец, ягодицы и половые органы. Эти боли могут беспокоить человека в течение всей жизни, временно пропадая и возвращаясь. Заболевание часто является хроническим.
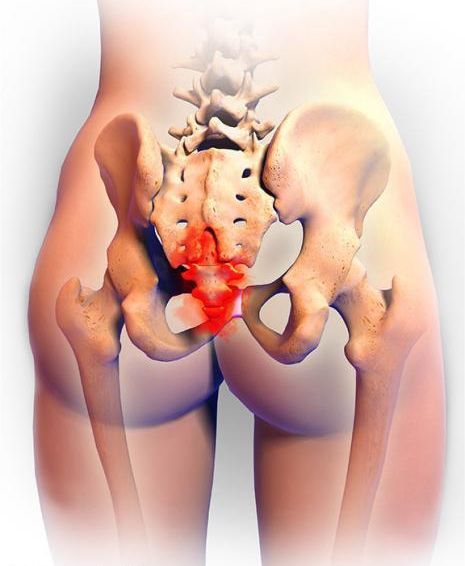
Копчик — самый нижний конечный фрагмент позвоночника. Он представляет собой слияние 4-5 позвонков, прикреплённых к крестцовому отделу посредством хрящевого диска. Особенностью это соединения является отсутствие между позвонками желеобразной структуры — пульпозного ядра. Поэтому в норме движение в суставе отсутствует, а основная причина проявлений болей при данном заболевании — повреждение, ущемление нервов, расположенных в копчиковой и крестцовой зоне.
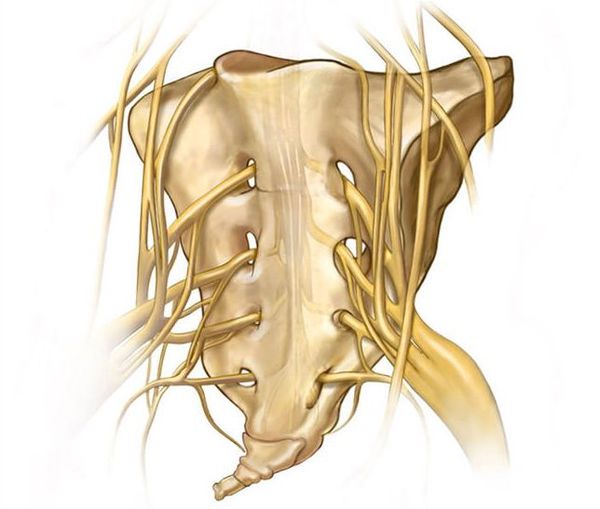
Характер причин данной патологии до сих пор неточен [1] . Пусковыми механизмами кокцигодинии могут быть:
- опухолевый процесс в крестцово-копчиковой области: метастазы опухоли , первичный рак, доброкачественные опухоли по типу хондромы, пресакральная киста;
- роды, осложнённые крупным плодом;
- ортопедические дефекты малого таза: врождённые патологии развития спинного мозга (незарастание дужки позвонка, дисплазия тазовых костей), а также приобретённые, т. е. посттравматические;
- ишемизация (уменьшение кровоснабжения) копчикового, пресакрального нервного сплетения;
- артрит, остеохондроз , возникновение кальцификатов (отложений солей кальция) в крестцово-копчиковом сочленении [5] ;
- воспалительные процессы в пространстве малого таза: проктиты, уретриты , простатиты , сальпингоофориты (воспаление яичников и маточных труб );
- хирургическое вмешательство на органах малого таза и промежности [2] .
Выделяют также идиопатическую кокцигодинию, т.е. не связанную с другими патологическими состояниями. Важную роль в её возникновении играет эмоциональное напряжение и стрессы.
Кокцигодиния чаще встречается у женщин, что можно объяснить гендерными особенностями строения (широкий таз и большая его ротация), а также детородными функциями (осложнённые роды). Она часто сочетается с заболеваниями органов малого таза, такими как простатит, эндометриоз , цистит и др. Данные пациенты длительное время наблюдаются у уролога, гинеколога, проктолога и хирурга.
Часто боли возникают у людей, вынужденных длительное время находиться в положении сидя: бухгалтеров, программистов, офисных работников. Это связано с дегенеративными изменениями и статической деформацией копчика.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кокцигодинии
Проявляется кокцигодиния болевым синдромом тупого, ноющего, распирающего, тянущего, монотонного характера в области копчика с иррадиацией в ягодицы, промежность, половые органы и крестец. Сила боли может меняться в зависимости от положения тела больного: усиливается при положении сидя (особенно на жёсткой поверхности), уменьшается при ходьбе, проявляется порой в положении лёжа, в ночное время, при чихании, кашле, физических нагрузках, занятиях спортом или сексе. Часто проявляется при дефекации в связи с растяжением ампулы прямой кишки газами и каловыми массами. Иногда пациент испытывает временное облегчение после опорожнения кишечника [3] .
Больной становится осторожным в движениях, в положении сидя чаще перемещает вес тела на одну ягодицу, передвигается плавно. Такие изменения при нагрузке на мышцы и суставы влекут за собой сколиотические изменения позвоночника, деформацию суставов, перенапряжение мышц.
Из-за постоянного болевого синдрома меняется и настроение человека, появляется страх, депрессия , раздражительность, бессонница , утомляемость, снижение трудоспособности. Нередко проявление болей сопровождается вегетативными реакциями: повышением потоотделения, периферическим приходящим ангиоспазмом (спазмом сосудов), диареей, рвотой.

Заболевание носит хронический характер, обострения провоцируются стрессовыми ситуациями, общим переохлаждением, чрезмерной или непривычной физической нагрузкой. Существует сезонность заболевания.
Патогенез кокцигодинии
Слово "копчик" происходит от древнегреческого слова "κόκκυξ" — "кукушка", что говорит о его клювовидной форме. Ранее в области копчика был хвост, с помощью которого человек мог цепляться за ветви. Также хвост служил органом равновесия, с его помощью распределялась нагрузка на кости и мышцы таза. Человеческие эмбрионы до сих пор на определённом этапе развития имеют хвост, который потом перестаёт выступать над поверхностью тела.
Основные роли копчика:
- Крепление мышц и связок, которые принимают участие в работе органов малого таза: мочевого пузыря, влагалища, прямой кишки, матки, предстательной железы. К ним относятся прямокишечно-копчиковая, крестцово-седалищная связки, несколько крестцово-копчиковых связок, копчиковая мышца, мышца, поднимающая анус, волокна ягодичной мышцы, элементы тазового апоневроза. Опосредовано копчик связан с твёрдой мозговой оболочкой, а непарный вегетативный ганглий расположен на уровне крестцово-копчикового соединения.
- Крепление ягодичных мышц, которые участвуют в разгибательно-сгибательном движении, подвижность тазобедренных суставов.
- Участие в родовом процессе женщины: расхождении тазового дна и формировании родового пути.
- Опора для позвоночного столба.
Особенностью крестца и копчика является губчатое строение их костной ткани. Она состоит из разнонаправленных костных пластинок с обильным кровоснабжением. Это строение обеспечивает лёгкость конструкции, поддерживающей все органы малого таза.
Боли в копчике возникают при спастических и тонических изменениях в мышцах малого таза. Происходит это из-за патологии крестцово-копчикового сплетения, изменений в области суставов, мышц и костей. Часто это связано с прежним травмированием, которое ведёт к развитию фиброзных процессов (образованию рубцов) и миозиту леваторов — мышц, поднимающих задний проход [4] . Данные изменения провоцируют причины, указанные выше:
- крупный плод во время родов травмирует крестцово-копчиковый сустав;
- ортопедические дефекты малого таза приводят к изменению осевой нагрузки скелета;
- нарушение кровоснабжения копчикового, пресакрального нервного сплетения ведёт к спастическим и тоническим изменениям мышц малого таза;
- появление остеохондроза и кальцификатов в крестцово-копчиковом соединении ведёт к нарушению мобильности [5] ;
- воспаление в области малого таза ведёт к нервальным раздражениям и тоническим реакциям в мышцах малого таза. Появляется гипертонус мышц, триггерные точки;
- операция, связанная с органами малого таза или промежности, может привести к фиброзу и, как следствие, кокцигодинии.
Существует процент пациентов, у которых появление анокопчикового болевого синдрома не связано ни с одним из перечисленных патогенетических процессов. В связи с этим вопрос проявления кокцигодинии до сих пор актуален, а этиопатогенитические факторы изучены не полностью.
Классификация и стадии развития кокцигодинии
Единой классификации кокцигодинии на сегодняшний день не существует. Мы рассмотрим самые распространённые из них.
Аминев А. М. в 1969 году составил классификацию кокцигодинии, основанную на причинах её возникновения [11] . Он выделил четыре группы заболевания:
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях в области крестца и копчика;
- посттравматическая кокцигодиния — падения на копчик, переломы, смещение;
- вторичная кокцигодиния — связана я воспалительными процессами в органах малого таза;
- спинальная кокцигодиния — возникает при поражениях в спинном мозге и его оболочках.
Через шесть лет Перов Ю. А. предложил классификацию, которая стала пользоваться большей популярностью, особенно среди врачей общей практики [4] . Он также разделял болезнь по этиопатогенетическим признакам:
- травматическая кокцигодиния — возникает при падении на копчик, переломах, смещениях;
- воспалительно-токсическая кокцигодиния — является следствием воспаления органов малого таза;
- нейродистрофическая кокцигодиния — проявляется при поражениях в спинном мозге и его оболочках;
- идиопатическая кокцигодиния — нет чёткой связи симптомов болезни с патологическими процессами в тканях крестцово-копчиковой области.
Антадзе А. А. в 1986 году структурировал данное заболевание по-иному, предложив объединить некоторые группы причин:
- нейродистрофическая кокцигодиния — является последствием травм, остеохондроза, врождённых пороков развития;
- воспалительно-токсическая кокцигодиния — разнообразные патологические процессы, протекающие в органах малого таза;
- сосудистая кокцигодиния — возникает при ишемизации, атеросклерозе , сахарном диабете;
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях крестцово-копчиковой области [4] .
Существенных отличий в предложенных классификациях нет. В настоящее время доктор на своё усмотрение определяет, какой из них пользоваться.
Осложнения кокцигодинии
Частота осложнений при кокцигодинии составляет не более 5 % [4] . Длительный ноющий болевой симптом заставляет пациентов обращаться за медицинской помощью, не доводя ситуацию до пика. Однако на фоне доминанты боли могут возникать функциональные расстройства органов малого таза и порой даже брюшной полости, такие как поллакиурия (учащённое мочеиспускание ) , запоры, диарея, рвота.
В связи с неравномерным распределением веса при опоре в положении сидя возникает асимметрия, ведущая к сколиотическим изменениям позвоночника (сколиозу), идёт нагрузка на суставы малого таза и нижних конечностей.
На фоне длительного болевого синдрома возникает депрессия и страх "неизлечимого заболевания". Периодически возникающие фобические состояния порой требуют специализированной психотерапии.
В литературе зафиксированы случаи образования хронических язв на ногах на фоне ангионевроза (нарушение иннервации сосудистой стенки) нижних конечностей, причём боли, начинаясь в крестцово-копчиковой области, распространялись на стопы.
У пациента меняется характер передвижения в пространстве, меняется походка. Человек передвигается в полусогнутом положении мелкими шагами, будто между ног он несёт какой-то предмет. Описаны случаи настолько выраженной острой и длительной боли, что пациент не мог передвигаться, приседать, сгибать нижние конечности [10] .
Диагностика кокцигодинии
Для диагностики кокцигодинии крайне важно собрать анамнез, уточнить характер болей. Часто выявляются давние забытые травмы, падение на копчик, трудные роды крупным плодом, хирургические вмешательства в малом тазу (например, удаление кисты яичника, устранение опущения влагалища и множество других). Эти данные позволяют предположить патогенез процесса и в дальнейшем выбрать точки воздействия на симптом боли [6] .
В обязательный перечень исследования входит ректальный пальцевой осмотр. При кокцигодинии проявляется болезненность при исследовании в области копчика, определяется тугой тяж (шнуровидное уплотнение) крестцово-остистой связки. Данное исследование позволяет оценивать состояние мышц малого таза, присутствие в них гипертонуса (перенапряжения).
Также всем назначается ректороманоскопия — исследование слизистой оболочки прямой кишки и иногда части сигмовидной кишки с помощью ректороманоскопа. Его проведение необходимо для исключения патологии прямой кишки, а также определения наличия опухолей. Ректороманоскопия должна выполняться на пустой желудок. Перед исследованием кишечник нужно очистить с помощью клизм.
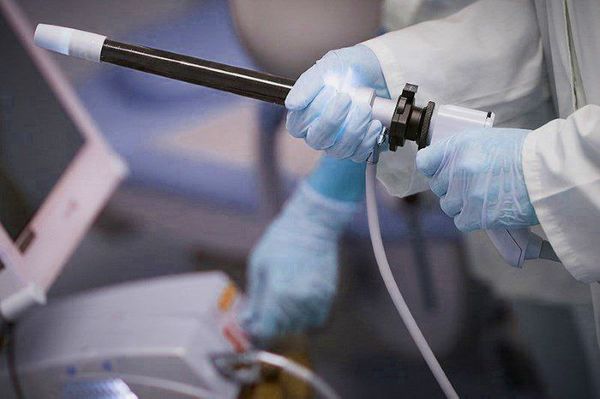
Кроме того, пациентам назначается рентгенография крестцово-копчикового отдела позвоночника в двух проекциях. Часто с помощью данного метода визуализации можно определить посттравматический подвывих копчика, дегенеративные изменения в крестцово-копчиковом диске, склероз или спондилёз [7] . Для более точной диагностики выполняется КТ или МРТ малого таза, которые позволяют выявить отёк тканей у копчика.
В неясных случаях возможно дополнительно привлечение других методов диагностики. К ним можно отнести:
- ирригографию — рентгенологическое исследование кишечника с введением в него контрастного вещества;
- дефекографию — оценка процесса дефекации путём введения в кишечник контрастного вещества под рентген-контролем;
- манометрию — измерение давления в исследуемых органах пищеварительного тракта.
Диагноз кокцигодинии порой требует исключения заболеваний органов малого таза, поэтому пациент консультируется с урологом, гинекологом на наличие хирургических вмешательств, миомы тела матки, а также с ревматологом на наличие коксартрозов (воспаления тазобедренных суставов ) , синовитов малого таза (множественного воспаления суставов ) . Также в обязательном порядке проводится ультразвуковое исследование.
Лечение кокцигодинии
Данное заболевание крайне плохо поддаётся лечению. Результат терапии часто зависит от причины проявления болей. Хороший эффект даёт именно комплексная терапия.
К формам лечения можно отнести:
- медикаментозную терапию;
- мануальную терапию;
- физиотерапию;
- оперативное лечение [9] .
Медикаментозная терапия
Основная группа препаратов данного вида лечения — это нестероидные противовоспалительные средства (НПВС). Они не только борются с воспалением, но и позволяют устранить боль. Их желательно вводить ректально, т. е. использовать в виде свечей или микроклизм.
Не последнее место в лечении кокцигодинии занимают препараты группы миорелаксантов. Они позволяют снизить тонус мышц. Применяют антидепрессанты, так как они пролонгируют и усиливают действие обезболивающих средств. Также их принимают в связи с тем, что на фоне постоянной боли возникают фобии и депрессивный синдром.
Мануальная терапия
Определённой эффективностью обладает массаж спазмированных мышечных структур, в том числе и через прямую кишку, определение триггерных точек. Мануальные врачебные манипуляции направлены на снятие спастических явлений. Хороший результат даёт акупунктура (иглорефлексотерапия). Её лечебный эффект связан с непосредственным влиянием на иннервацию и кровоснабжение мышц путём воздействия на тонус сосудов [8] .

Физиотерапия
В комплексной терапии кокцигодинии также широко используются физиотерапевтические методики [8] . К ним относятся:
- электрофорез с новокаином — введение в организм лекарственного средства путём воздействия на кожу слабого электрического тока;
- ректальная дарсонвализация — воздействие высокочастотного тока на триггерные зоны;
- лазеротерапия.
При системном подходе они ускоряют процесс расслабления тонической мускулатуры мышц тазового дна.
Хирургическое лечение
Операция при кокцигодинии проводится только в случае перелома или вывиха копчика, а также при неэффективности консервативной терапии. Видов оперативного лечения существует несколько. Самые распространённые — кокцигэктомия (удаление копчика) и ламинэктомия (удаление части копчика). В последнее время операции проводятся путём локального радиочастотного воздействия (радиочастотной абляции).
Лечение кокцигодинии, особенно хронической, протекающей длительное время, требует большого терпения от больного и от врача. Многое зависит от доверия пациента: ему необходимо объяснять, что процесс является доброкачественным, призвать к спокойствию и терпению.
Прогноз. Профилактика
Проблема кокцигодинии на современном уровне решена не полностью. Часто результаты лечения многофакторны и зависят от причины возникновения заболевания.
Так как болезнь является хронической, сезонной, провоцируется физическим воздействием или стрессовой ситуацией, пациентам требуется наблюдаться у проктолога, невролога и время от времени проходить курс назначенной терапии [10] .
Порой длительный болевой синдром и стойкие спастические, а затем и дегенеративные изменения в структурах малого таза меняют осевую нагрузку, влияют на органы не только малого таза, но и брюшной полости. Лечение, не приносящее эффекта продолжительный период, может привести к изменениям в личности: возникают фобии , проявляется депрессия, страдает вегетативная нервная система, что сказывается на работе всего организма.
В профилактике заболевания большую роль играет образ жизни. Необходимо донести до больного о необходимости соблюдения правильного расположения при положении сидя, а также перерывов в работе. Большую роль играет лечебная физкультура, которая правильно задействует мышцы скелета.
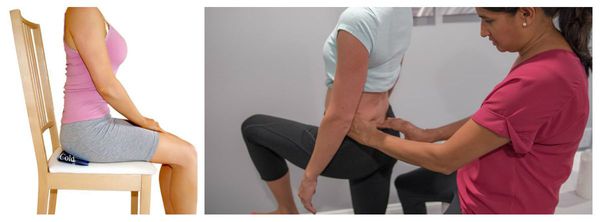
Своевременное обращение к доктору при падениях, травмах в области малого таза ведёт к быстрому купированию процессов локального воспаления, и, как следствие, уменьшает возможность образования рубцов и спастических изменений в малом тазу.
Правильное ведение родов и беременности, умение вовремя распознать клинически узкий таз минимизирует возможность травматизации тканей копчика.
Профилактические беседы о правильной осевой нагрузке на позвоночник, проводимые в школе и на больших предприятиях, могут помочь людям сформировать правильные привычки, а значит снизить вероятность развития дегенеративных процессов в малом тазу и предотвратить возникновение кокцигодинии.
Что такое анальная трещина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Анальная трещина — рана, дефект слизистой, возникающий на стыке анодермы (эпителия анального канала) и слизистой оболочки прямой кишки. Форма дефекта чаще линейная, встречаются эллиптические раны и раны треугольной формы. Возникшая впервые острая трещина приносит весьма болезненные ощущения больному, в основном во время дефекации. [1] [2] Заболевание носит социальную значимость, занимая 3-е место среди проктологических нозологий и возникая чаще у лиц молодого, трудоспособного возраста.
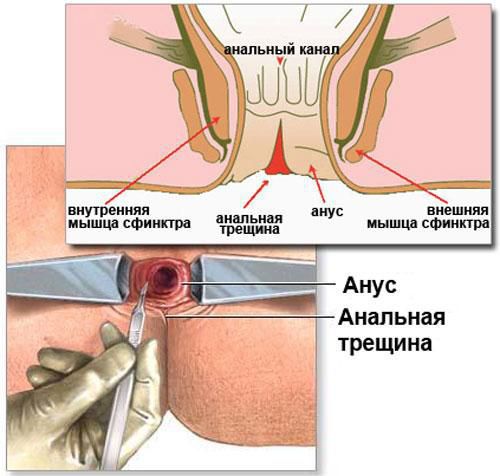
Причины образования раневого дефекта, фиссуры — травмы слизистой прямой кишки или анодермы (от твердого кала, как следствие запоров; при повышении внутрибрюшного давления, беременности, родах, поднятии тяжестей; после анального секса, применения секс-пособий; после медицинских процедур — например, клизм; в результате хронических воспалительных заболеваний ЖКТ, дисбиоза толстого кишечника; при злоупотреблении алкоголем, длительной диарее и пр.)
Дефект может заживать спонтанно или под воздействием фармакологических препаратов — так и случается в 90% случаев острых трещин. Оставшаяся часть рискует попасть в число пациентов с хронической анальной трещиной (ХАТ).
Переход острой формы заболевания в хроническую происходит под действием ряда факторов:
- стойкий спазм внутреннего сфинктера анального канала (ВнАС). Сфинктерометрия в ряде исследований показала наличие спазма всех волокон внутреннего сфинктера у 87% испытуемых и дистальной порции у оставшихся 13% — то есть все обследуемые имели спазм ВнАС; [3]
- регулярное нарушение консистенции каловых масс (плотный стул приводит к дополнительному травмированию стенок кишки, мешающему процессам регенерации);
- отсутствие своевременного и адекватного лечения.
Период, определяющий хронизацию трещины, — обычно 1,5-2 месяца. Существующий в анодерме более 8 недель дефект диагностируется как хроническая анальная трещина. Длительность патологического процесса определяет последующий выбор терапии.
Хроническая трещина требует более агрессивной тактики лечения, чаще с применением хирургических методов, поскольку в области трещины появляются патологические изменения, препятствующие нормальному заживлению тканей. Это и разрушение эластических волокон мышечного слоя на дне язвы, и формирование рубцовой ткани по краям трещины, и образование грануляций в дистальном отделе линейного дефекта (т. н. «сторожевой» бугорок), и появление гипертрофии, уплотнения прямокишечной крипты в проксимальной части трещины (т.н. анального сосочка).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анальной трещины
При острых трещинах:
- Режущая боль при дефекации. Характер болей индивидуален, иногда больные описывают их как ощущение «битого стекла» в заднем проходе. Резкий дискомфорт, боли носят кратковременный характер — несколько минут во время испражнения.
- Кровь алого, неизмененного цвета. Выделяется в начале акта дефекации, чаще в виде алой полоски, капель на кале.
Общие кровопотери при острой патологии незначительны и не приводят к анемизации больного. Самые значимые для пациентов проявления — это резкая болезненность во время стула. Если отмечаются обильные кровотечения, это может свидетельствовать о сопутствующем геморрое.
При хронических трещинах:
- Болевые ощущения несколько отличаются от таковых при острой патологии. Длительность болей может быть до нескольких часов. Интенсивность их, как правило, сильнее. Боли описываются пациентами, как жгуче-режущие. Боли могут отсутствовать при дефекации и начинаться спустя 20-40 минут после нее.
- Выделения крови незначительные. В большинстве случаев могут вовсе отсутствовать.
- Сфинктероспазм. Проявляется затруднением при отхождении кала.
Триада перечисленных симптомов, особенно боли и сфинктероспазм, может послужить причиной появления боязни дефекации, усугубляя нарушения стула и препятствуя тем самым адекватному заживлению хронических анальных трещин. Хроническое воспаление в зоне дефекта анодермы приводит к деструкции эластических волокон в анодерме, отчего последняя теряет свою пластичность, в ней изменяется течение процессов регенерации.
- Еще один симптом, встречающийся в небольшом проценте случаев — зуд в области раны.
Многие исследования [4] [5] указывают на наличие сопутствующего хронического воспалительного процесса в аноректальной области при трещинах. Криптиты, проктиты, папиллиты осложняют течение заболевания. Последовательность появления болезней — образовалась ли сначала трещина, или первичными были хронические воспалительные процессы в кишечнике — при сочетании данных нозологий ответ на вопрос бывает строго индивидуальным, терапия же подобных сочетанных патологий практически не различается.
Патогенез анальной трещины
В большинстве случаев образование острой трещины является следствием травмы анодермы или слизистой прямой кишки. Травмирующим агентом чаще всего бывают плотные каловые массы. Запоры, будь то алиментарные, атонические, рефлекторные или неврогенные, приводят к поверхностному повреждению целостности анального канала.
Второй ключевой момент в формировании трещины, особенно хронической анальной трещины — стойкий спазм внутреннего анального сфинктера (ВнАС). Если наружный сфинктер, который состоит из волокон поперечно-полосатой мускулатуры, является произвольно регулируемым, то внутренний сфинктер, в составе которого присутствуют гладкомышечные клетки, регулируется непроизвольно. Базальный тонус ВнАС большую часть времени контролируется симпатической частью нервной системы, и поэтому сфинктер практически все время находится в состоянии максимального сокращения (это обеспечивает до 85% базального тонуса, остальную часть запирательной функции ВнАС дополняют геморроидальные узлы). При измерении величина назального тонуса АС составляет 90-100 мм.рт.ст, что практически равняется значениям давления в ветвях нижней прямокишечной артерии.
Механизмы, регулирующие тонус ВнАС:
- Автономные постганглионарные нервные парасимпатичекие и симпатические волокна;
- Нервные сплетения (Ауэрбаховский и Мейснеровский) в стенке толстой кишки. Эти образования контролируют и перистальтику, и локальные рефлексы, в том числе ингибиторный рефлекс, расслабляющий ВнАС. Сплетения относятся к норадренергическим, и оксид азота, являясь медиатором в синапсах данных волокон, приводит к релаксации ВнАС;
- Уровень внеклеточного Ca, транспортирующегося через каналы L-типа.
Считается, что возникновение первичного дефекта слизистой не приводит к физиологически быстрому заживлению у ряда больных из-за особенностей строения ЖКТ — малой величины аноректального угла, снижения перфузии крови в области передней и особенно задней комиссуры и недостаточности ректального ингибиторного рефлекса (РАИР). В инструментальных исследованиях выявлены частые случаи (до 85%) недоразвития конечных ветвей внутренней срамной и нижней прямокишечной артерий, питающих эндотелий и подлежащие ткани в области ишиоректальной ямки. Исследования, позволившие установить данный факт: постмортальная ангиография и допплеровская флоуметрия у здоровых лиц. [6]
Подробные исследования микробной флоры лиц, страдающих анальными трещинами, подтвердили факты нарушения симбионтного равновесия в микрофлоре дистальных отделов толстого кишечника (в т.ч. резкое снижение или исчезновение в ее составе лакто и бифидобактерий), увеличение персистентного потенциала патогенных микроорганизмов (увеличение их антилизоцимной активности). [7]
Дополнительное патологическое влияние имеет повышенный уровень провоспалительных цитокинов, антител к эндотелию, и снижение выработки оксида азота.
Все перечисленные факторы в различной степени выраженности способствуют нарушениям процессов регенерации и хронизации анальных трещин.
Классификация и стадии развития анальной трещины
Классифицируют трещины заднего прохода по длительности патологического процесса [1]:
Острыми трещинами считаются дефекты слизистой, анодермы, возникшие 4-8 недель назад, без наличия рубцовых, соединительнотканных разрастаний в области дна и краев раны.
Хронические фиссуры заднего прохода появляются вследствие длительно не заживающих острых трещин, они характеризуются наличием соединительной ткани в области дна, присутствием гипертрофированного анального сосочка и грануляций в виде «сторожевого» бугорка. Длительно существующая, нелеченная или неадекватно леченная трещина может приводить к развитию каллезной ткани в области дефекта (т.н. каллезная трещина).
По расположению раневого дефекта чаще встречаются задние трещины, реже передние или множественные трещины. Характерно их расположение вдоль срединной линии.
Задние трещины образуются в анатомически «слабой» области схождения волокон мышц наружного анального сфинктера, из-за чего подвижность и эластичность стенки здесь снижена.
Множественные трещины могут располагаться напротив друг друга, т.н. «зеркальное» расположение.
Передние трещины обычно диагностируются у женщин, ввиду особенностей анатомического строения (ригидность, малоподвижность передней стенки обусловлена прикреплением к ней ректовагинальной перегородки).
Расположение фиссур по боковым стенкам анального канала встречается не часто.
Осложнения анальной трещины
Осложнения — прямое следствие хронических воспалительных процессов в перианальной области.
Парапроктит. Перситирующие, патогенные штаммы микроорганизмов с повышенной антилизоцимной активностью, или даже сравнительно «безобидные» аэробные бактерии в криптах, при сниженной перфузии крови, становятся источниками инфекционных осложнений — парапроктитов. Предраспологающим фактором к развитию свищей прямой кишки являются особенности строения крипты, а вернее, ее размер и строение анальной железы (ее разветвленность). Наиболее глубокие крипты сами по себе служат входными воротами для инфекции, затрудняя отток из открывающихся в них анальных желез. [8] А если учесть, что наиболее крупные крипты расположены по задней стенке прямой кишки, и туда же открывается большинство анальных желез (их выводные протоки расположены в области 7-12 часов условного циферблата), то излюбленная локализация анальной фиссуры по задней стенке, в районе 6 ч., несет в себе дополнительные риски по развитию парапроктитов.
Пектеноз. Пектеноз — рубцовое изменения стенок анального канала, приводящее к стойкому его сужению. Хронические воспалительные процессы при трещинах заднего прохода неизменно приводят к развитию фиброзных изменений в тканях, когда нормальные мышечные и эластические волокна в области поверхностного эпителиального дефекта замещаются соединительными тканями. Иногда такие процессы носят достаточно обширную локализацию и фиброзное замещение происходит на протяжении всей окружности сфинктера (особенно при множественных трещинах). Развивающиеся рубцовые изменения приводят к необратимому стенозированию (сужению) анального канала. Подобное состояние требует сложной восстановительной операции с радикальным иссечением фиброзной ткани.
Усугубление запоров из-за боязни дефекации. Сильные, жгучие боли во время или после стула вызывают психологические изменения, т.н. «боязнь дефекации». Это психосоматическое состояние замыкает патологический круг, усиливая проблемы с опорожнением кишечника и приводя к дополнительной травматизации стенок прямой кишки.
Диагностика анальной трещины
При проведении диагностического обследования простую трещину заднего канала дифференцируют с полипом анального канала, раком слизистой дистального отдела прямой кишки и анодермы, туберкулезной и сифилитической язвами (твердый шанкр при первичном сифилитическом комплексе). Кроме того, следует провести тщательное исследование слизистой прямой кишки для исключения трещины, сопутствующей неспецифическому язвенному колиту или болезни Крона. Последние нозологии особенно вероятны при множественных трещинах, при отсутствии спазма сфинктера.
После опроса больного проводится осмотр аноректальной области, пальцевое исследование и аноскопия. Ректороманоскопия необходима для изучения состояния слизистой прямой кишки, с целью исключения патологических процессов в толстом кишечнике (болезни Крона, неспецифического язвенного колита, злокачественных новообразований и пр.).
- При острой трещине обнаруживается эллиптический, линейный или даже треугольной формы поверхностный дефект эпителия пограничной области (в месте перехода анодермы в слизистую прямой кишки). Края дефекта часто неправильной формы, неровные. Во время осмотра возможно небольшое кровотечение из раны.
- При хроническом процессе могут быть обнаружены фиброзные изменения краев трещины — грануляции («сторожевой» бугорок) в дистальной части разрыва и разросшиеся ткани гипертрофированного анального сосочка (иногда ошибочно принимаются за фиброзный полип анального канала). Края трещины сглажены, приподняты. На дне визуализируются волокна сфинктера.
При выраженном спазме сфинктера, сильном болевом синдроме зачастую полноценно провести визуализацию, диагностику хронической трещины не представляется возможным. Также трудности возникают при наличии лишнего веса у пациента, когда анальная воронка относительно глубокая и осмотреть анальный канал полностью не представляется возможным. В подобных случаях можно применить блокаду с анестетиками.
Лечение анальной трещины
Острые фиссуры заднего прохода показаны к консервативной терапии.
1. Патогенетически обоснованным и обязательным компонентом в комплексном лечении является нормализация стула, профилактика запоров. Мягкий стул исключит дополнительную травматизацию раневой поверхности.
2.Нормальное течение репаративного процесса обеспечат меры по снижению сфинктероспазма: применение 0,4% нитроглицериновой мази [3] 2 р/д или другого донатора оксида азота — 1% мази изосорбита динитрата 3 р/д с длительностью лечения в 8 недель. Побочные эффекты препаратов нитроглицеринового ряда (головные боли, тахикардия, ортостатическая гипотензия, тахикардия) побуждают досрочно прекратить лечение в 20% случаев.
Адекватную замену выбирают среди нифедипиновой мази (2% гель-дилтиазем) или инъекций ботулотоксинами (БТ). Последние переносятся больными сравнительно хорошо, имеют стойкий эффект даже после 1 инъекции — до 2-3 месяцев. Дозировку подбирают индивидуально, исходя из массы пациента и способа введения. Из немногих отрицательных эффектов можно назвать временное развитие несостоятельности анального сфинктера, инконтиненции.
Если отсутствует эффект от консервативного лечения, есть признаки хронизации трещины, возникают осложнения (пектеноз, свищ) — это показания к хирургическому лечению.
Хронические трещины
В отдельных случаях лечение начинают с медикаментозных средств, описанных в вышеизложенном разделе. Основным методом лечения все же является хирургическое лечение. При показаниях к оперативному лечению операцией выбора становится иссечение трещины с дозированной боковой сфинктеротомией ВнАС [10]. Обоснованным объемом рассечения называют длину разреза, соответствующую протяженности самой трещины, и избежание рассечения мышечных волокон выше зубчатой линии (для профилактики инконтиненции). В послеоперационном периоде для дополнительного сфинктеродилатирующего эффекта применяют нитроглицериновые мази. Имеются достоверные данные о положительном эффекте применения топического метронидазола после фиссуротомии. [9]
Топическая антибактериальная терапия в большинстве случаев значительно сокращает длительность болевого синдрома (до 5 дней вместо стандартных 28) [7] и снижает клинические и объективные проявления неспецифического проктита значительно раньше, чем у пациентов без применения антибиотикотерапии.
Прогноз. Профилактика
Логичными мерами в отношении предупреждения появления фиссур заднего прохода является устранение причин, способствующих их появлению:
- Коррекция питания, лечение запоров и нормализация стула. Употребление достаточного количества балластных веществ: пищевых волокон, клетчатки. Максимальное исключение из рациона рафинированных продуктов, высокоуглеводистой пищи (изделий из сдобного теста, хлеба высшего сорта, кондитерских изделий и т. п.). Включение в меню большого количества овощей, кисломолочных продуктов.
- Если алиментарная коррекция не приводит к нормализации стула, применяют фармпрепараты (осмотические и контактные слабительные).
- Исключение прочих факторов, приводящих к травматизации слизистой прямой кишки.
- Лечение хронических заболеваний ЖКТ.
- Устранение дисбиоза кишечника. [11]
При своевременном лечении и полноценной профилактике прогноз заболевания благоприятный, в большинстве случаев отмечается полное излечение.
Не тяните с постановкой правильного диагноза и лечением.
Обратитесь к опытному специалисту.

Кто из нас не сталкивался с падениями во время гололедицы! Это самая распространенная возможность резко упасть назад и заработать ушиб копчика. По ощущениям, боль может отзываться даже в голове.
Что уж говорить о младенческих приземлениях на “мягкое место”, когда малыш только учится ходить!
Казалось бы, ничего трагичного, поднялся и пошел дальше, но иногда болевой синдром от ушиба не отпускает несколько дней, нарушая привычный образ жизни. Или, что еще страшнее, происходят опасные повреждения, когда требуется медицинская скорая помощь и остеопатическая коррекция.
Физиология копчика
Копчик являет собой самое нижнее отделение позвоночника, завершая его. Относится к рудиментам, то есть не исполняет никаких жизненно важных функций, но сохранился в человеческом организме, объединив в себе около четырех позвонковых звеньев. Они срастаются к подростковому возрасту (иногда намного позже), а у девушек тот, что сверху, остается подвижным. Природа продумала этот момент для облегчения родового процесса.
Можно ли назвать копчик лишним придатком? Отнюдь. К нему присоединяются связки, сухожилия и мышечные волокна, в том числе и анального сфинктера, кишечника, тазового дна.
Сверху копчик крепится к более крупной кости крестца, через отверстия в котором проходят тазовые нервные волокна.
Заслуги копчика в функционировании организма сложно переоценить. Благодаря ему человек может свободно передвигаться, садиться, вставать, наклоняться, справлять физиологические потребности. Данный элемент также поддерживает позвоночный столб и оберегает его.
Травма копчика: основные понятия
Наиболее часто серьезная травма копчику причиняется при резком падении - зимой или на тренировках - либо при сильных ударах, авариях, когда на ушиб накладываются еще и другие травмы. Езда на жестком сидении по выбоинам и камням тоже может нарушать целостную структуру копчика, только происходит это постепенно.
Женщины повреждают копчик в непростых родах, особенно если ребенок имеет крупные размеры. Сама по себе беременность - это фактор, истончающий кости, так что риск перелома или трещины возрастает. Встречается деформированный копчик и у младенцев.
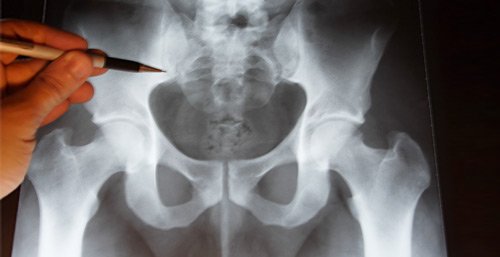
Травмы копчика классифицируются в зависимости от вида нарушений:
- ушиб его самого и близлежащих мягких тканей, внутренних и внешних;
- вывих и подвывих , бывают передним и задним;
- смещение с загибом – вперед, в сторону, со смещением позвонков в разных направлениях;
- переломы , как и у любой другой костной структуры, подразделяющиеся на закрытый, открытый, смещенный, осколочный;
- повреждения, растяжения, разрывы связок крестцово-копчиковой конструкции.
Если произошел ушиб низа спины, в данной области возможны гематомы, сосудистые кровоизлияния, иссечения мышц и жирового слоя, деформация позвонков. А симптомы даже простого ушиба очень болезненны. Часть из них - это непосредственно боль в районе поврежденного места, другие же касаются работы всевозможных органов и систем.
- болевые ощущения , вплоть до невыносимых, на постоянной основе, при ходьбе или попытке сменить позу, также в моменты смеха, чихания, кашля;
- изменение походки , ограничение подвижности тазобедренных суставов;
- боли , иррадиирующие в нижние конечности, и неясной локализации;
- гематомы, синяки и отеки.
При травмировании копчиковой области возможно ухудшение общего состояния, появление головных болей, тошноты как признака мозгового сотрясения.
Как правило, пострадавшие не спешат обращаться в медицинские учреждения, надеясь на самоизлечение.
Сами травмы копчика не опасны для жизни, но отдаленные последствия и симптомы весьма пугающи:
- Опухолевые новообразования, свищи, кисты, абсцессы, осложненная гематома в месте ушиба;
- Болезненность при естественном процессе дефекации, запоры;
- Разлад функционирования внутренних органов из-за нарушения их связи со спинным мозгом;
- Посттравматические хронические боли в районе крестцового сплетения, носящие название кокцигодинии, и нередко сопутствующая им глютальгия - мышечно-тонический комплекс;
- Потеря чувствительности в интимной сфере;
- Нарушение родового процесса у женской половины человечества;
- Мигрени и неврологические заболевания в результате давления на спинной мозг, который, в свою очередь, может вклиниться в мозговое пространство от удара;
- костная мозоль, обездвиженность ног.



Диагностика и лечение
Получившему ушиб необходимо оказать помощь - уложить его на живот и наложить холодный компресс на поврежденное место.
Есть ряд симптомов, при которых срочное врачебное участие необходимо:
- повышение температуры;
- потеря подвижности;
- помутнение сознания;
- нетерпимые боли.
Показаться врачу после ушиба копчика следует хотя бы для того, чтобы исключить перелом.
Врач-травматолог проводит внешний осмотр, пальпирует беспокоящий участок, проверяет рефлексы, амплитуду движений и условия возникновения наиболее сильной боли. Перелом копчика происходит достаточно редко, при подозрении на него назначается 2-проекционный рентген.
Перечень дополнительных рентгенологических методов обследования зависит от серьезности травм. Среди них:
- миелограмма – исследование спинного мозга;
- денситометрия – определение хрупкости позвонков;
- КТ и МРТ – для исключения новообразований.
Любой ушиб копчика лечится прежде всего покоем. Следует избегать горячих ванн и дискомфортных действий. Очень полезно обзавестись ортопедической подушкой. Для профилактики запоров и чрезмерного напряжения при дефекации рекомендуется избегать крепящих продуктов в период восстановления.
Если лечение среднестатистического ушиба занимает около полумесяца, то восстановление при переломе способно затянуться на полгода, и это при отсутствии смещения и осложнений.
Специального лечения копчика не существует. Чаще всего симптомы постепенно уходят сами.
Для облегчения страданий назначаются противовоспалительные и обезболивающие препараты:
- мази, гели - если кожа не повреждена;
- таблетки;
- свечи, микроклизмы.
Важно, чтобы мазь и другие медикаменты были прописаны именно специалистом с учетом состояния поврежденной части тела.
Охлаждающие примочки необходимы, если образовался отек мягких тканей, тогда как кровоподтеки требуют комфортного согревания. Народные средства тоже не последнее место занимают при выхаживании пациента с травмой копчика в домашних условиях.


Легкая физическая нагрузка, в том числе оздоровительная, разрешена уже через неделю.
При переломе постельный режим затягивается, устанавливается фиксирующий корсет, шина или гипс, а для обезболивания могут понадобиться анальгетики в инъекциях. В дальнейшем важно проконтролировать правильность срастания участков копчика.
Лечение и наблюдение ушиба осуществляется травматологом, терапевтом, ортопедом. Возможно, придется обратиться и к врачу-невропатологу, если подозревается или выявляется повреждение спинномозгового канала позвоночника, нервных сплетений.
В случае неспецифических осложнений больной направляется к специалистам иных направлений: проктологу, урологу, гинекологу и др.
В исключительных ситуациях необходимо оперативное вмешательство:
- ранение близлежащих органов;
- образование осколков и сдвигов;
- обширное внутреннее кровоизлияние;
- неправильное сращение после перелома.
Методы лечения копчика в остеопатии
Возвращаясь к привычному образу жизни после травмы копчика, пациент надеется, что боль прошла бесследно. Но со временем он может обнаружить, что некоторые привычные движения даются ему с трудом. Чуть повернешься или наклонишься - как неприятные, мягко говоря, ощущения напоминают о возрасте.
Профессионалы или любители спорта отмечают уменьшение гибкости и подвижности поясничного отдела, участившиеся “прихватывания” спины. Да и осанка выглядит не лучшим образом.
Массаж и лечебная гимнастика приносят временное облегчение, тогда как остеопатия направлена не столько на симптоматику травмы, сколько на полноценное восстановление человека. А обезболивающие эффекты наступают как естественный результат лечения - когда ничего не болит и не тревожит.
Кому и когда нужна помощь остеопата при травме копчика?
- При свежих травмах копчика. Сначала нужно дождаться завершения острой фазы боли, срастания переломов или трещин. Остеопрактик осматривает пострадавшие области, оценивает масштабы нарушения. Своевременное восстановление копчиковой структуры поможет избежать дальнейших осложнений.
- При застарелых болях. Пациент может и не знать о травме, не помнить про ушиб или не придавать этому значения, но остеопат непременно проверяет состояние крестцового участка. Кроме того, он исследует все тело на предмет нарушений, вызванных патологией копчика.
- Беременным. Тело женщины меняется, и нагрузка на таз возрастает. Во 2м-3м триместре посещение клиники остеопатии - это чудесная возможность облегчить состояние и родить без осложнений и вмешательств. Остеопат мягко и бережно устранит травмы копчика и подготовит кости таза к родовому процессу. Особенно важно пройти лечение женщинам при наличии в анамнезе травм копчика.
- По прошествии родов. Вынашивание и рождение ребенка не для каждого женского организма проходят легко. В родах может смещаться копчик, и потом с годами это приводит к различным неприятностям в здоровье, особенно если наложатся повторные роды.
- Новорожденному малышу. Случается, что аномалии носят врожденный характер. Повреждения происходят в утробе или при рождении.


В работе врач использует все имеющиеся результаты анализов и обследований.
Если возникают сомнения в диагнозе, опасение воспалительного или злокачественного процесса, он дополнительно направит на рентген определенной области.
Пройти остеопатическое лечение людей сподвигают боли и дисфункции в работе организма, неврологические проблемы. Но мало кто догадывается, что это все последствия безобидного ушиба при падении!
Если искривленный копчик пережимает нервные окончания, давит на кишечник, смещает части позвоночника, врач в первую очередь устранить причину этих неполадок.
В ответ на конкретную жалобу остеопат ищет глубинное повреждение, первопричину.
Согласно остеонауке, нижнепозвоночный отросток является важным элементом в единой структуре, состоящей из головного и спинного мозга. Врач уделяет достаточно внимания крестцово-тазовой области, регулируя ее синхронизацию с черепом.
Важными участниками этого взаимодействия являются телесные диафрагмы:
При резком ушибе происходят рефлекторные спазмы всего тела, и самостоятельно выйти ему из такого состояния не под силу.
Остеоврач не только правит травмы непосредственно в области крестца, но и устраняет причиненный ими ущерб общему состоянию пациента. Если что-то мешает свободной циркуляции ликвора между тазом и головой, возникает застой, что провоцирует:
- снижение иммунитета;
- боль в голове, шее;
- остеохнодрозы;
- воспалительные процессы;
- обострение хронических заболеваний;
- онемения и судороги в ногах и т.д.
Зажимы спинного и шейного отдела нарушают кровоснабжение мозга, последствия чего - кислородное голодание и внутричерепное давление.

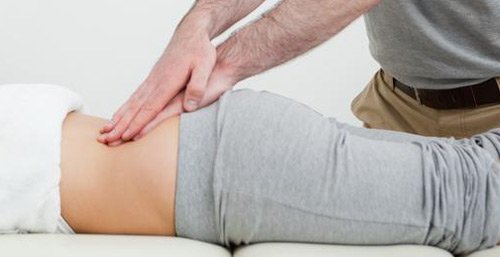
А причины самых разнообразных заболеваний - в когда-то ушибленном копчике! Пациент может годами не замечать, что дышит поверхностно, и лишь после остеопатического лечения понимает разницу.
Остеопрактик как бы настраивает телесные струны. Прорабатывая их с одного конца, он проверяет звучание, в том числе и соседних струн на всем их протяжении.
Другие восстановительные направления Клиники Остеопатии
Остеопатическое лечение не предполагает мгновенного исцеления, хотя уже первые сеансы нередко приносят облегчение.
Вовсе не обязательно продолжать терпеть боль, пока травма еще дает о себе знать. Хороший восстановительный и болеутоляющий эффект имеют гомеопатические препараты: наружные мази, вещества для приема внутрь, примочки. Грамотный гомеопат подбирает лечение индивидуально для каждого пациента.
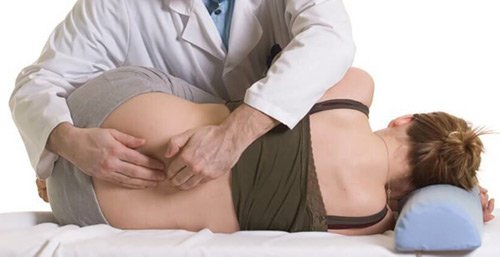
Если остеопатические методы отличаются мягкостью и подходят даже будущим мамам и новорожденным, то мануальная терапия предполагает более жесткое воздействие.
Врач-мануал вправляет копчиковую кость методикой отскока, предварительно разогревая нижний отдел позвоночника. Вправление может осуществляться через задний проход.
Кинезиотейпирование - это лечение путем накладывания на ушиб специальных пластырей-тейпов. Они уменьшают боль, отечность, прочие симптомы.
Если имел место перелом копчика, кинезиотейпы будут полезны после прохождения общего лечебного курса.
Как уберечь копчик?
Вместо того, чтобы лечить ушиб, лучше стараться избегать ситуаций, когда может случиться травма, или смягчать силу удара. Стоит позаботиться об удобной нескользящей обуви для зимы и не спускаться по сколькой наклонной поверхности и обледенелым ступенькам.
Катаясь на коньках или роликах, нужно перераспределять центр тяжести так, чтобы при падении группироваться и опускаться на бок или вперед.



А общее физическое развитие, активность, здоровое питание и хороший сон помогут сохранять равновесие, ловкость и пластичность.

Трещина в копчике – это крайне неприятное состояние, мешающее сидеть, лежать, ходить, опорожнять кишечник и т.д. Зачастую сразу после травмы признаки появления нарушения целостности костной ткани отсутствуют. И лишь спустя несколько часов возникает сильнейшая боль, гематомы, припухлость.
Трещина – это разновидность травмы костной ткани, при которой не происходит полного нарушения её целостности. Причиной частых костных трещин всегда является недостаточная кальцификация костных трабекул. Это может быть признаком остеопороза у взрослых людей или развития рахита у детей младше 5-ти лет.
Трещина в области копчика всегда является следствием травматического воздействия. Это может быть падение на спину, ягодичную область или неудачное приземление на пятки после прыжка с высоты. Вторая разновидность травматического воздействия- хлыстовые внешние удары. При них зачастую возникают продольные трещины позвонков копчика с частичными подвывихами. Патология очень сложна и трудно поддается диагностике. Еще один вид - усталостный перелом. Он возникает у людей, страдающих от избыточной массы тела, ведущих малоподвижный образ жизни и регулярно испытывающих затруднения с опорожнением кишечника. Все эти факторы могут спровоцировать смещение тел копчика и постепенное снижение уровня кальцификации его тканей. При незначительной травме (напрмиер, при резком прилаживании на жёсткую поверхность) возникает трещина, доставляющая массу проблем.
Самая простая в диагностике трещина копчика после падения – обычно человек испытывает боль, которая вынуждает его срочно обратиться к травматологу. При проведении рентгенографического снимка этого отдела позвоночника врач видит нарушение целостности костной ткани. Спустя несколько часов характерные симптомы начинают появляться на кожной поверхности.
Сложнее выявить трещины, которые формируются под воздействием развития остеопороза или давления избыточной массы тела. Как правило, они не дают выраженной клинической картины. Пациента начинают беспокоить функциональные запоры, болезненность в самом низу спины, затруднения при ходьбе, неустойчивость походки и т.д. Зачастую все эти признаки не связываются с возможностью получения травмы копчика.
Между тем, отсутствие своевременного лечения приводит к грубой деформации тела копчика, отложению на его поверхности солей кальция в виде остеофитов. Они травмируют окружающие ткани и вызывают постоянное воспаление.
Перелом, трещина или ушиб копчика: как определить по симптомам?
Клинические симптомы перелома и трещины копчика очень похожи, отличить эти два патологических состояния можно только по рентгенографическому снимку. При переломе видно полное нарушение целостности костной ткани поврежденного участка. При этом отдельные части могут расходиться на несколько миллиметров. При трещине видно ограниченное нарушение целостности костной ткани без расхождения оскольчатых элементов. Трещина может начинаться как от края тела позвонка, так и в его середине. Отличительная особенность – трещина никогда не доходит от одного края кости до другого.
Ушиб копчика от трещины также можно отличить только при помощи рентгенографического снимка. При ушибе надкостницы или окружающих мягких тканей на рентгенографическом снимке в принципе отсутствуют клинические признаки нарушения целостности костной ткани.
Ушиб – это патология, при которой оказывается негативное воздействие на мягкие ткани. Под влиянием компрессии происходит нарушение целостности мелких капиллярных сосудов. Из стенка лопается и возникает гематома. Именно её можно увидеть спустя несколько часов после травмы в виде наружного подкожного синяка. Боль при ушибе может быть сопоставима по силе проявления с переломом и трещиной. Она провоцируется сдавливанием нервных окончаний за счет возникающей воспалительной отечности. Отек – это защитная реакция организма, призванная снизить уровень кровопотери. Отечность ткани сдавливает поврежденные кровеносные сосуды и купирует кровотечение. Последующая воспалительная реакция направлена на удаление остатков распада крови.
Как отличить по симптомам ушиб от трещины и перелома копчика? Поспешу вас огорчить – самостоятельно никак. Только опытный врач травматолог сможет предварительно поставить диагноз перелом. А вот сказать точно, что послужило причиной для боли, можно будет только после проведения рентгенографического обследования.
В настоящее время в травматологии выделяют следующие виды травматического поражения тканей копчика:
- растяжение и микроскопические разрывы связочных и сухожильных тканей;
- полный разрывы связок с нарушением их целостности – проявляется отсутствием возможности совершать определённые движения;
- ушибы мягких тканей и надкостницы, которая отвечает за кровоснабжение костной ткани – возникают гематомы, затрудняется подвижность, сильный болевой синдром;
- вывих одного из позвонков или всего копчика – часто случается при неудачном падении на ягодичную область;
- частичный вывих (подвывих) – может быть хроническим состоянием, которое формируется постепенно на фоне развития дегенеративного дистрофического заболевания позвоночника (остеохондроза), неправильной посадки, нарушения осанки, разрушения тазобедренных суставов и т.д.;
- перелом тела позвонка копчика или его отростков;
- сочетанная травма перелома, трещины и вывиха позвонка.
Определить, что случилось, сможет только травматолог. Не стоит забывать о том, что после завершения основного этапа лечения потребуется реабилитация. Очень часто во время лечения трещины копчика происходит частичная дистрофия окружающих его мышц. Это способствует тому, что возникает нестабильность положения тел позвонков. Очень часто пациенты, которые перенесли трещину копчика жалуются на хронические боли в этом отделе позвоночника. Виной этому – подвывих, сформировавшийся на фоне ослабления мышечной, связочной и сухожильной ткани. Поэтому этап реабилитации лучше не пропускать.
Признаки и симптомы трещины в копчике после падения
Распознать симптомы трещины в копчике довольно легко но трудно их дифференцировать от перелома, вывиха и ушиба. Поэтому, если у вас появились симптомы трещины копчика после падения, рекомендуем незамедлительно обратиться за медицинской помощью.
Важно знать! При падении и последующей боли в позвоночнике нельзя самостоятельно передвигаться. Необходимо лечить на живот и приложить к области копчика холод. Затем нужно вызвать бригаду скорой медицинской помощи. До момента проведения полной диагностики и установления точного диагноза транспортировка пострадавшего пациента должна осуществляться исключительно на носилках. Не проявляйте «героизм» - не пытайтесь добраться до травмпункта или рентгенографического кабинета на собственных ногах. Перелом копчика – это серьезная травма. А трещина при физической нагрузке очень часто переходит в перелом.
Первые клинические признаки трещины копчика включают в себя следующие проявления:
- острая боль в самом низу спины;
- болезненность в области крестца и поясницы;
- усиление боли при попытке совершить любое движение телом или ногами;
- появление отечности вокруг копчика спустя 3 – 4 часа;
- появление обширной гематомы в этом месте спустя 2 – 3 часа;
- невозможность сидеть и резкая боль при попытках ходить;
- отсутствие акта дефекации в течение нескольких суток после получения травмы;
- озноб, может возникать повышение температуры тела, если в асептическое воспаление вовлекаются окружающие прямую кишку мягкие ткани.
При проведении дифференциальной диагностики врач назначает рентгенографический снимок и по его результатам назначает лечение. Терапия как правило, консервативная.
Последствия трещины копчика
При отсутствии своевременного и адекватного лечения могут возникать осложнения данной травмы. Наиболее частые последствия трещины копчика включают в себя:
- образование полного перелома, чаще всего он возникает спонтанно, при попытке подняться на ноги, сделать шаг, приседании или настуживании во время акта дефекации;
- синдром конского хвоста – в области копчика выходят многочисленные корешковые нервы, отвечающие за иннервацию органов брюшной полости и малого таза, работоспособность нижних конечностей, при воспалительном и травматическом отеке это сплетение может сдавливаться;
- онемение ног и нарушение работоспособности мышц (парезы и параличи);
- нарушение работы толстого кишечника, приводящее к развитию упорного функционального или спастического запора;
- нарушение работы сфинктера мочевого пузыря (может проявляться как в гиперактивности и частом мочеиспускании, так ив полном отсутствии выделения мочи в течение нескольких суток);
- нарушение осанки вследствие компенсаторного перераспределения амортизационной нагрузки;
- подвывих копчика за счет ослабления окружающих его мышц и связок;
- ослабление мышц тазового дна и опущение внутренних органов.
Для того, чтобы не допустить развития подобных осложнений, нужно очень ответственно подойти к этапу первичного лечения и проведению реабилитации. Реабилитацию вы можете пройти в нашей клинике мануальной терапии. Здесь работают опытные доктора, которые с помощью индивидуально разработанного курса помогут восстановить здоровье позвоночного столба.
Лечение трещины на копчике: что делают
Первое, что делают, если трещина на копчике – создают условия для полного покоя в этом отделе позвоночного столба. Пациент должен лежат преимущественно на животе. При положении лежа на спине необходимо в область копчика подкладывать специальный круг, который будет исключать вероятность давления на пораженную костную ткань.
Второе, что нужно сделать – приложить холод как можно быстрее после полученной травмы. Чем быстрее вы сузите травмированные кровеносные сосуды, тем меньше будет объем образовавшихся внутренних гематом. Соответственно в восстановительном периоде не будет болей, спровоцированных воспалительными реакциями на фоне распада крови.
Первичное лечение трещины на копчике заключается в следующих мероприятиях:
- назначение постельного режима на срок до 10-ти дней;
- использование нестероидных противовоспалительных мазей местно для облегчения болевого синдрома;
- применение методов физиотерапии с целью ускорения процесса регенерации костной ткани;
- назначение препаратов кальция для повышения скорости образования костной мозоли;
- использование сифонных клизм для опорожнения кишечника в первые 3 дня после травмы (это снижает риск образования полного перелома копчика при натуживании).
После образования костной мозоли (обычно это происходит в течение 10 – 12 дней) необходимо сразу же начинать проводить реабилитацию. Её мероприятия направлены на восстановление физиологического тонуса мышц и связок, улучшение репаративных процессов в области поврежденной костной ткани.
В нашей клинике мануальной терапии курс реабилитации после трещины копчика разрабатывается индивидуально для каждого пациента. Обычно он включает в себя:
- рефлексотерапию – для запуска процесса восстановления всех тканей копчика;
- остеопатию и массаж для улучшения процессов микроциркуляции крови и лимфатической жидкости в области травмирования;
- лечебную гимнастику и кинезиотерапию для улучшения состояния мышц, связок и сухожилий;
- физиотерапию и лазерное лечение как вспомогательные средства.
Если вам требуется пройти реабилитацию после перенесенной трещины копчик, запишитесь на первичную бесплатную консультацию врача вертебролога в нашей клинике мануальной терапии в Москве. В ходе первичной консультации врач расскажет обо всех возможностях и перспективах применения методик мануальной терапии в вашем индивидуальном случае.
Читайте также:

