Сколько может длиться дерматит
Обновлено: 07.05.2024
Дерматит – это синдром (совокупность симптомов), представляющий собой воспалительную реакцию кожи на различные раздражители.
Различают контактные дерматиты и токсидермии. Контактные дерматиты возникают при непосредственном воздействии раздражителя на кожу, при токсидермиях инородные вещества проникают во внутреннюю среду организма, вызывая ряд изменений, одним из проявлений которых будет дерматит. Например, если реакция воспаления в коже возникла при использовании крема с каким-нибудь лекарственным веществом, то это контактный дерматит, а если то же вещество поступило в организм через кишечник (в таблетках или с едой) и возникла сыпь - это токсидермия.
Кроме того, к дерматитам относятся такие заболевания, как себорейный дерматит (перхоть, угри, акне , прыщи), атопический дерматит (аллергический), герпетиформный дерматит, экзема, и другие. В этой статье мы разберем лишь некоторые из них.
Причины дерматита
Раздражители, обусловливающие дерматиты, могут иметь физическую, химическую или биологическую природу.
Есть так называемые, облигатные раздражители, которые вызывают простой дерматит у каждого человека. К ним относятся трение, давление, лучевые и температурные воздействия, кислоты и щелочи, некоторые растения (крапива, ясенец, едкий лютик, молочай). Все мы знаем, что такое ожоги и отморожения, мозоли, каждый хоть раз в жизни «обжигался» крапивой. Проявления и тяжесть течения простого дерматита определяются силой и продолжительностью воздействия фактора. Симптомы простого контактного дерматита появляются немедленно или вскоре после первого контакта с раздражителем, а площадь поражения соответствует площади контакта. Иногда возможно хроническое течение дерматита, при продолжительном действии раздражителя.
Факультативные раздражители вызывают воспаление кожи лишь у лиц, имеющих к ним повышенную чувствительность. Речь идет о таких заболеваниях как аллергический контактный дерматит и атопический (аллергический) дерматит. Количество факультативных раздражителей (сенсибилизаторов) огромно и непрерывно увеличивается.
Аллергический контактный дерматит, в отличие от простого, развивается не сразу после контакта с раздражителем, и не при первом контакте. Для того, чтобы аллергическая реакция (сенсибилизация) сформировалась, требуется до нескольких недель от первого контакта. Тогда при повторном контакте развивается дерматит. Воспалительная реакция кожи явно не соответствует интенсивности действия раздражителя, который не вызовет никаких изменений у людей без аллергии. Площадь изменений на коже может выходить за рамки контакта.
Атопический дерматит - очень сложное заболевание, хроническое воспалительное поражение кожи аллергической природы. Его могут вызывать несколько и даже очень много факторов - аллергенов, и при этом не только контактных, но и поступающих при вдыхании (пыльца, пыль) или с пищей (пищевая аллергия). К атопическим заболеваниям также относится бронхиальная астма, аллергический ринит и др. Предрасположенность к атопии передается генетически. Атопический дерматит обычно развивается в раннем детском возрасте. Часто с возрастом проявления этого заболевания стихают или исчезают совсем.
Cимптомы дерматита
Простой дерматит протекает остро или хронически. Для острых дерматитов характерны яркое воспаление, сопровождающееся зудом, жжением, болью, а иногда - образование пузырей и участков некроза, оставляющих рубцы.
Хронические дерматиты проявляются застойным отеком, синюшностью, утолщением кожи, лихенификацией (шелушением), трещинами, усиленным ороговением, иногда атрофией кожи.
Для острых проявлений аллергического контактного дерматита и атопического дерматита также свойственны яркое покраснение кожи с выраженным отеком. Далее могут появляться пузырьки и даже пузыри, вскрывающиеся и оставляющие мокнущие эрозии (мокнутие). Затухающее воспаление оставляет корки и чешуйки.
Что можете сделать вы
При появлении дерматита лучше обратиться к врачу, а не заниматься самолечением. В лечении простого контактного дерматита основным является прекращение действия раздражителя. Часто пациенты, понимая причину заболевания, справляются с ним сами.
Однако бывают случаи (например, тяжелые химические и термические ожоги, обморожения), когда вмешательство врача просто необходимо.
Лечение
Что может сделать врач
Лечение аллергического контактного дерматита назначается дерматологом и сводится прежде всего к выявлению аллергена. Вас подробно расспросят об образе жизни, профессиональных вредностях, косметических средствах, которыми вы пользуетесь и др. При исключении аллергена симптомы контактного дерматита обычно проходят.
Гораздо сложнее лечение атопического дерматита. Это заболевание должен лечить квалифицированный аллерголог. Применяются антигистаминные средства (как для приема внутрь, так и в виде мазей), глюкокортикоидные препараты, аллерген-специфическая иммунотерапия (СИТ).
Альтернатива гормональным препаратам в лечении атопического дерматита
Кортикостероиды могут вызывать атрофию кожи, особенно на лице, а применение местных антибиотиков чревато формированием устойчивости бактерий и развитием аллергии. Поэтому специалисты - дерматологи часто рекомендуют негормональный препарат на основе активированного пиритиона цинка - крем Скин-кап. Его использование для наружного лечения атопического дерматита и диатеза возможно начиная с 1 года, а побочные действия, характерные для гормональных препаратов и местных антибиотиков отсутствуют. При этом противовоспалительный эффект препарата не уступает гормональным препаратам, а антибактериальное и противогрибковое действие позволяет нормализовать микрофлору кожи, снизить риск присоединения инфекции. Несомненно, назначение препарата возможно только после консультации с врачом.
Профилактические меры
Соблюдайте технику безопасности на производстве и в быту. Если у вас однажды уже был аллергический дерматит и причина известна, старайтесь избегать контакта с соответствующим аллергеном.
Основные направления профилактики атопического дерматита это соблюдение режима питания.
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
 |
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
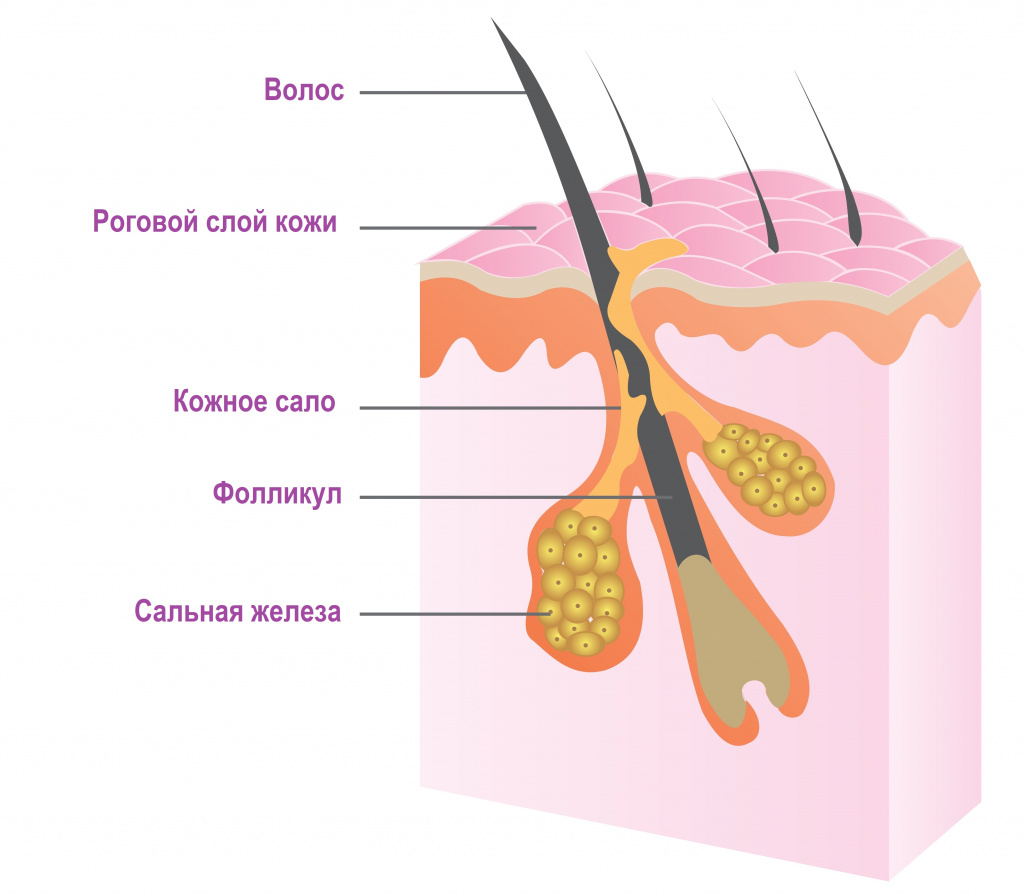
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
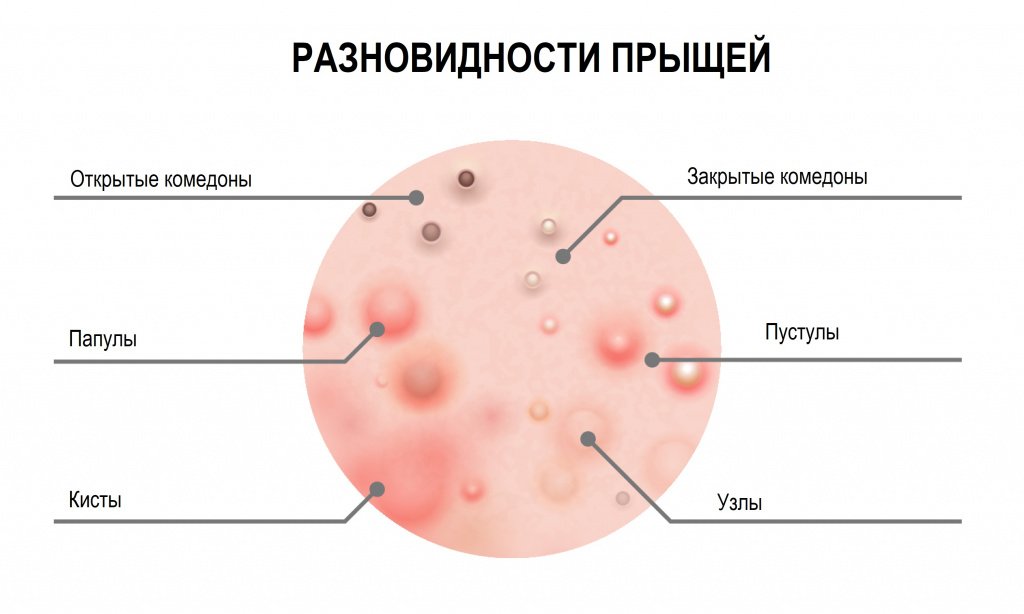
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
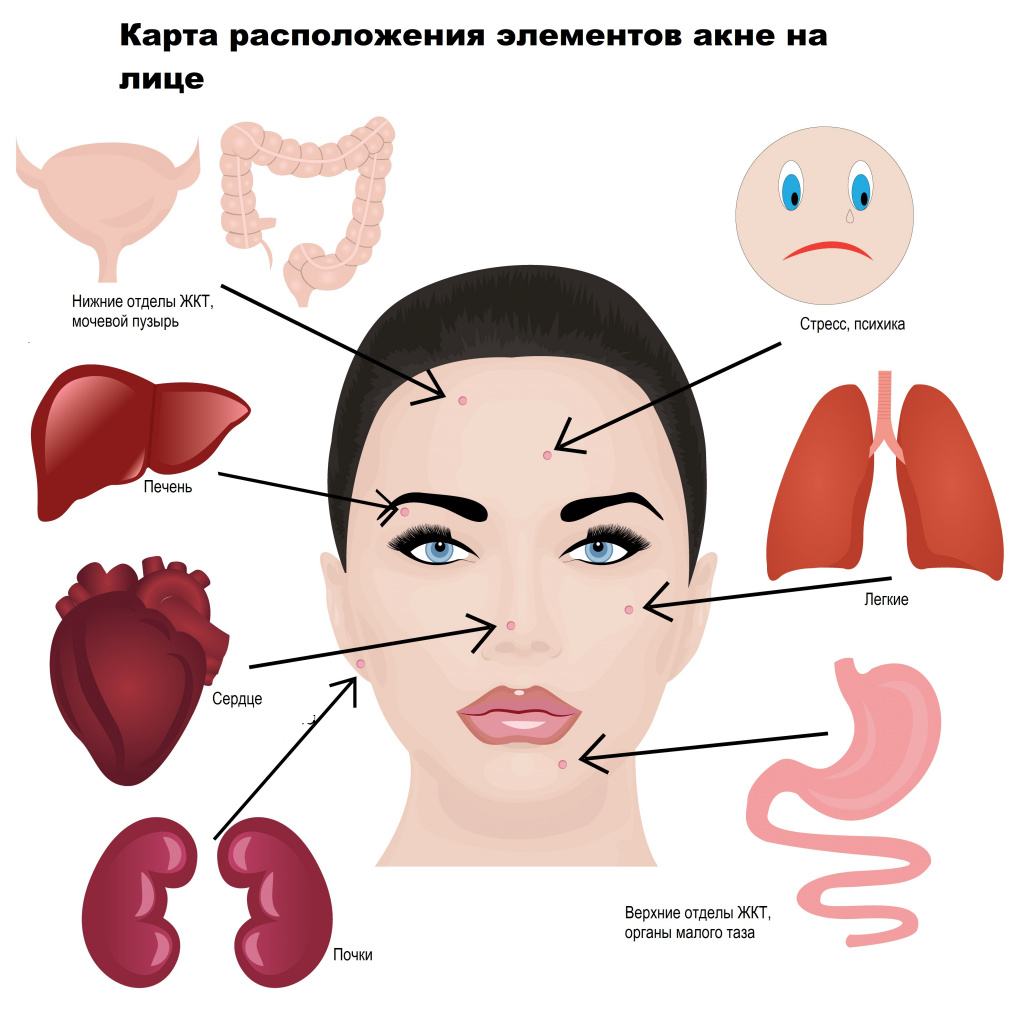
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Акне: причины появления, симптомы, диагностика и способы лечения.
Определение
Акне (аcne vulgaris) чаще называют угрями. Это хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся открытыми или закрытыми комедонами, папулами, пустулами, кистами.
Комедоны - невоспалительные мелкие узелки белого или черного цвета, которые создают ощущение неровного рельефа кожи, проявление скопления кожного сала и кератина в волосяном фолликуле.
Папулы (узелки) - бесполостные образования, выступающие над уровнем кожи, плотной или мягкой консистенции.
Пустулы - полостные элементы сыпи, возникающие в результате гнойного процесса.
Причины появления акне
Акне - один из самых распространенных дерматозов. Пик заболеваемости приходится на возраст 15-18 лет (юношеские угри), причем склонны к акне как юноши, так и девушки. Позднее акне (акне тарда) преобладает у женщин.Выделяют несколько основных факторов, влияющих на развитие угревой сыпи: фолликулярный гиперкератоз, гипертрофия сальных желез, микробная колонизация и воспалительный процесс.
Триггером является генетически обусловленное увеличение количества андрогенов в организме и/или повышенная чувствительность рецепторов клеток сальных желез к производным тестостерона. В результате избыточной продукции кожного сала (себума) возникает гиперкератоз, способствующий образованию пробки в устье фолликулов. Это приводит к скоплению в нижней части фолликула кератиновых масс, избытка кожного сала и различных бактерий. Затем последовательно происходит расширение верхней части волосяного фолликула и образование микрокомедона. Микрокомедон, содержащий кератин, кожное сало и бактерии, продолжает расширяться, стенка фолликула разрывается, и начинается воспалительный процесс. Повышенная секреция себума приводит к росту микроорганизмов (Propionibacterium acnes, Staphylococcus epidermidis, грибов рода Pityrosporum).
Среди причин развития акне нередко называют снижение числа лактобактерий в желудочно-кишечном тракте, приводящее к увеличению уровня липидов в крови.
Кроме того, замечено, что акне чаще страдают люди, в рационе питания которых много продуктов, богатых жирами и быстрыми углеводами.
- Юношеские угри:
-
а) комедоны;
б) папулопустулезные угри;
в) узловато-кистозные угри;
г) молниеносные угри.
- Угри взрослых:
- Угри детского возраста:
- Угри, вызванные экзогенными причинами.
- Угри, вызванные механическими факторами.
- Акнеформные высыпания.
- легкие формы течения акне;
- средние формы течения акне;
- тяжелые формы течения акне.
-
а) поздние угри;
б) инверсные угри;
в) bodybuilding acne;
г) конглобатные, или нагроможденные акне.
-
а) угри новорожденных;
б) угри детей.
Пациенты обычно предъявляют жалобы на сальность кожи, появление комедонов, папул, пустул, болезненность и зуд в месте высыпаний.
При папулопустулезных акне (самых распространенных высыпаниях) наблюдаются закрытые и открытые комедоны, папулы и пустулы. Закрытый комедон - это белесые папулы диаметром 1-2 мм, лучше всего заметные при растягивании кожи. При сдавливании такого комедона его содержимое выделяется с трудом. Закрытые комедоны часто воспаляются с образованием пустул. Открытые комедоны — это черные точки, размером 0,5-1,0 мм. Консистенция открытых комедонов плотная серовато-белая, форма - грушевидная.

У новорожденных акне возникают на фоне гормонального криза новорожденных и в большинстве случаев самостоятельно регрессируют без следа, проявляются единичными или множественными поверхностными папулами, пустулами, закрытыми и открытыми комедонами и милиумами (небольшими поверхностными кистами).
Детские акне наблюдаются редко, их появление связано с повышением андрогенов в организме на фоне врожденной гиперплазии коры надпочечников, вирилизирующих опухолях.
Юношеские акне являются самым распространенным поражением кожи, чаще всего они локализуются в центральной части лица (на носу, лбу, подбородке).
Новые высыпания обычно перестают появляться после 22-23 лет, но в некоторых случаях формируется персистирующая форма акне (постъювенильные акне), поздние акне, или акне тарда.
Симптомы акне тяжелой степени (конглобатная, или узловая форма) - глубокие воспалительные узлы и кисты, которые могут сливаться, возвышаясь над кожей. Когда узлы вскрываются, появляются язвы, которые долго не проходят. После регресса на их месте формируются рубцы постакне.
Возникновение инверсных акне связывают с метаболическим синдромом, инсулинорезистентностью. Воспалительный процесс происходит в апокриновых потовых железах с возникновением и вскрытием подкожных инфильтратов в подмышечных впадинах, в области пупка и промежности, вокруг сосков с последующим формированием рубцовых изменений. Заболевание протекает хронически с частыми рецидивами.
Молниеносные акне регистрируют у лиц мужского пола. Для заболевания характерны боли в крупных суставах, повышение температуры тела, возникают крупные элементы с некротическими корками и кровянисто-гнойным отделяемым на фоне уже имеющихся акне.
Механические угри (аcne mechanica) считается проявлением истинной угревой болезни – высыпания становятся следствием длительного трения или давления на кожу твердыми головными уборами, лобными повязками, тугими воротничками, грубыми шарфами, одеждой из грубой ткани.
Летние акне (Майорка-акне) появляются на открытых солнцу участках лица и тел, а также в результате применения средств с УФ-фильтрами.
Косметические акне провоцируются и поддерживаются косметическими средствами ухода за кожей. Изопропилмиристат, масло какао, ланолин, бутилстеарат, стеариловый спирт и масляная кислота, которые входят в состав средств, обладают наибольшим комедогенным эффектом.
Диагностика акне
С целью уточнения причины возникновения акне могут быть рекомендованы следующие обследования:
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Читайте также: