Синяки на ногах при ревматизме
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ревматизм: причины появления, симптомы, диагностика и способы лечения.
Определение
С точки зрения современной медицины ревматизм (ревматическая лихорадка) представляет собой системный воспалительный процесс инфекционно-аллергического характера, поражающий соединительную ткань организма. Сначала происходит воспаление, на которое организм отвечает иммунной реакцией, и далее начинается аутоиммунная атака на соединительную ткань собственного организма. Часто ревматизм связывают с болью в суставах и ревматическим артритом, но это только часть симптомов заболевания. Ревматическая лихорадка поражает ткани сердечной мышцы, кожу, сосуды, мозг и нервную систему. Значительно реже встречаются ревматические поражения органов дыхания, зрения, желудочно-кишечного тракта.
Интенсивность суставной боли так велика, что заглушает большинство симптомов, поэтому человек не сразу ощущает другие нарушения работы организма.
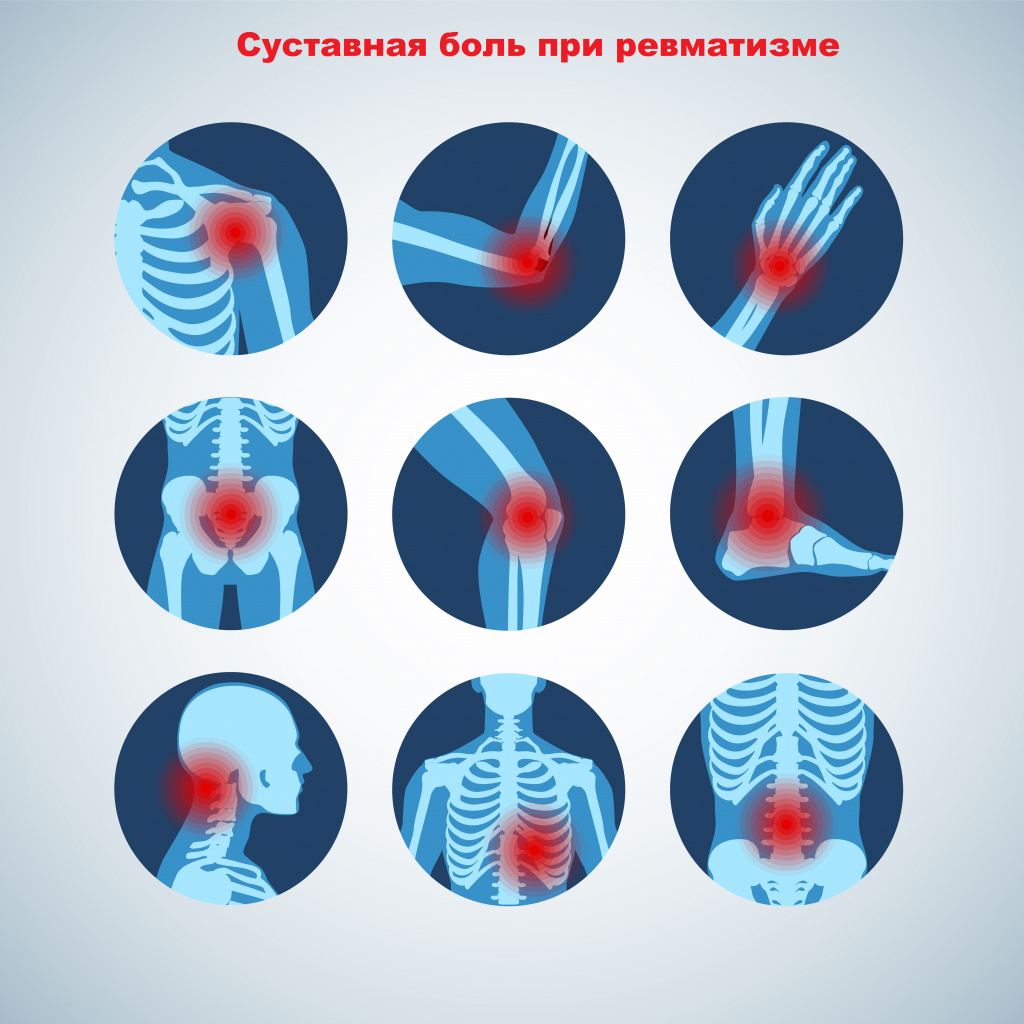
Именно ревматические заболевания вносят наибольший вклад в снижение работоспособности, ухудшение общего состояния здоровья пациента и увеличение количества обращений к врачам первичного звена. Ревматические заболевания встречаются у людей любого возраста. Первый эпизод острой ревматической лихорадки чаще всего развивается между 5 и 15 годами, у детей младше трех лет она практически не встречается. Болезнь поражает девочек в три раза чаще, чем мальчиков.
Причины появления ревматизма
Основной причиной ревматизма является респираторная стрептококковая инфекция группы А. Как правило, заболеванию предшествуют ангина, тонзиллит, фарингит, скарлатина и т. д., во время которых иммунная система активно продуцирует специфические антитела для борьбы со стрептококками. Антитела обнаруживают возбудителей инфекции по определенным белковым молекулам, но такие же белки у некоторых людей присутствуют в соединительной ткани сердца и сосудов. В результате противострептококковые антитела атакуют собственные ткани, вызывая в них воспалительный процесс.
В ряде случаев можно говорить о генетической предрасположенности, так как заболеваемость детей значительно выше в тех семьях, где у кого-то из родителей диагностирован ревматизм.
Патологический процесс носит аутоиммунный характер, поэтому заболевание протекает волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждения, физического напряжения, эмоционального стресса и пр.).
Развитию ревматической лихорадки способствуют такие факторы:
- некорректное лечение стрептококковой инфекции;
- генетическая предрасположенность;
- переохлаждение;
- дефицит витаминов и микроэлементов;
- наличие аутоиммунных заболеваний (системной красной волчанки, склеродермии и др.).
- острую форму (до 3 месяцев);
- подострую форму (3-6 месяцев);
- затяжную форму (более 6 месяцев);
- латентную (скрытую) форму ー протекает без характерных симптомов, без лабораторных изменений, выявляется уже после формирования пороков сердца;
- рецидивирующую форму ー имеет волнообразное течение с быстрым развитием недостаточности внутренних органов.
По клиническим проявлениям:
- ревмокардит ー воспаление тканей сердца;
- полиартрит ー множественное поражение суставов;
- кольцевидная эритема ー специфическая сыпь на коже;
- хорея ー выраженные неврологические симптомы (дрожание рук, слабость мышц, непроизвольные движения);
- подкожные узелки в области суставов.
На раннем этапе отмечается артралгия – быстро нарастающая боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных) с ограничением их подвижности.

Изменения опорно-двигательного аппарата проявляются в виде ревматического полиартрита. Мигрирующий полиартрит - наиболее распространенное проявление острой ревматической лихорадки, часто сопровождающееся повышением температуры. «Мигрирующий» обозначает, что артрит появляется в одном или нескольких суставах, разрешается, но затем возникает в других, в результате чего кажется, что боль переходит с одного сустава на другой. Особенностью ревматического полиартрита является быстрое обратное развитие при назначении противоревматических препаратов. Иногда поражение суставов проявляется лишь полиартралгией — болью в суставах без развития артрита.
Нарушения работы сердца характеризуются шумами, аритмией, тахикардией и снижением артериального давления, что приводит к сердечной недостаточности. Больные предъявляют жалобы на слабые боли или неприятные ощущения в области сердца, легкую одышку при нагрузке. Как правило, ткани сердца поражаются в направлении изнутри наружу, т.е. клапаны и эндокард, затем миокард и, наконец, перикард. Ревматический порок формируется вследствие течения хронической ревматической болезни сердца десятилетиями и в первую очередь проявляется стенозом клапана. Наиболее часто вовлекается митральный и аортальный клапаны.
Ревмокардит у отдельных больных молодого возраста и детей может протекать тяжело - с самого начала болезни присутствует сильная одышка при нагрузке и в покое, постоянные боли в области сердца, учащенное сердцебиение. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Нарушение координации, слабость в мышцах, неконтролируемые движения могут являться признаками ревматического поражения нервной системы. Болезнь может влиять на психику и работу речевого аппарата.
Кожные патологии при заболевании ревматизмом выражаются покраснением и раздражением в виде округлых пятен. На руках и ногах могут появляться подкожные узелки, которые не причиняют боли и могут исчезнуть без лечения.
Особенности ревматизма у детей:
У детей ревматическая лихорадка протекает тяжелее, чем у взрослых, чаще и быстрее формируются пороки сердца. Суставной синдром мало выражен, а другие внесердечные проявления (кольцевидная эритема, подкожные узелки, хорея) встречаются чаще с более яркими проявлениями.
Диагностика ревматизма
Ревматизм диагностируется на основе клинических и лабораторных показателей. Основные критерии: полиартрит, кардит, хорея, аннулярная сыпь, подкожные узелки.
Диагностические мероприятия включают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Ревматизм ног — аутоиммунное заболевание, которое развивается как осложнение стрептококковой инфекции и провоцирует поражение суставов. Патология развивается относительно нечасто, у 2-3% пациентов, которые перенесли стрептококковую инфекцию. Пик заболеваемости приходится на зимнее время года, а в основную группу риска входят люди до 30-40 лет. Чтобы пройти лечение ревматизма, обращайтесь к ревматологу.

Причины ревматизма ног
Основная причина развития ревматизма — перенесённая стрептококковая инфекция, например, фарингит, ангина или тонзиллит, которая не была залечена вовремя и спровоцировала осложнения. Иногда ревматизм развивается при:
- попадании патогенной микрофлоры в сустав напрямую, с кровотоком;
- аллергической реакции организма на токсины, которые выделяют бактерии в процессе жизнедеятельности.
Ревматизм развивается из-за сбоя иммунной системы. Сначала иммунитет борется с вредоносными бактериями, а потом начинает атаковать здоровые клетки.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Симптомы ревматизма ног
Ревматизм — не единственное осложнение стрептококковой инфекции. Поэтому его симптомы стоит рассматривать совместно с другими признаками аутоиммунного сбоя:
- в голеностопных, коленных и тазобедренном суставах развивается боль, которая усиливается и проявляется чаще по мере прогрессирования болезни;
- мягкие ткани вокруг поражённого сустава становятся отёчными, и кожа — красной и горячей на ощупь;
- общая температура тела повышается;
- происходят сбои в работе сердца;
- пациент жалуется на отсутствие сил, аппетита, плохой сон.
Методы диагностики
Ревматизм проявляется нетипичными симптомами, которые могут возникнуть и при ряде других болезней. Поэтому для подтверждения диагноза в клинике ЦМРТ проводят комплекс клинических и инструментальных обследований и рекомендуют сдать следующие анализы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы чувствуете недомогание и боль в суставах после перенесённой ангины или тонзиллита, сначала обратитесь к терапевту. Врач назначит комплексное обследование и при выявлении ревматизма привлечёт к терапии ревматолога.
Ревматизм — заболевание соединительных тканей воспалительного характера, чаще поражает систему сердца или опорно-двигательный аппарат. При отсутствии лечения болезнь затрагивает центральную нервную систему, провоцирует нарушение кровообмена. Требуется консультация врача.
Симптомы ревматизма
Существует несколько признаков, по которым можно распознать прогрессирование ревматизма:
- лихорадка, быстрая утомляемость, приступы головной боли;
- острая боль суставных тканей через 2 недели после инфекционного заболевания;
- боли в области сердечной системы, одышка, учащенное сердцебиение;
- сниженная активность;
- повышение температуры до критических показателей;
- усиленная работа потовых желез;
- опухание суставов;
- увеличивается ломкость сосудов, выражается в частых кровотечения из носа;
- сыпь небольших размеров розового оттенка;
- формирование безболезненных уплотнений в области пораженных суставных тканей;
- нарушения процесса глотания;
- болезненные ощущения в правом боку, при наличии симптома требуется срочная госпитализация;
- поражение сердечной мышечный ткани;
- увеличение местной температуры суставов, покраснение кожных покровов в пораженной области;
- повышенная раздражительность;
- нарушения координации движений.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Причины и факторы риска ревматизма
Развитие ревматизма всегда связано с инфицированием бета—гемолитическим стрептококком группы А, которые вызывает тонзиллиты, фарингиты, отиты, скарлатину и рожистое воспаление.
При этих заболеваниях организм борется с бактериями, с помощью антител — специальных белковых молекул, которые прикрепляются к особым участкам на поверхности микробов. Однако похожие участки есть на поверхности клеток соединительной ткани сердца, суставов и сосудов, и иногда антитела атакуют их и вызывают воспаление.
Чаще недуг прогрессирует после поражения стрептококками. Выделяют несколько факторов, увеличивающих вероятность развития ревматизма:
- ослабленная иммунная система;
- частое пребывание в большом коллективе, например в школе или общежитии;
- возраст от 7 до 15 лет;
- плохие условия жизни;
- неправильно составленный рацион питания;
- употребление спиртных напитков;
- прием наркотических препаратов;
- частые переохлаждения;
- физические повреждения сустава;
- аллергическая реакция, организм начинает вырабатывать антитела на собственные клетки;
- инфекционное заболевания в области носоглотки;
- наследственный фактор.
Стадии развития ревматизма
Выделяют две стадия болезни.
- Острая, чаще диагностируется в возрасте до 20 лет. Провоцируется стрептококковой инфекцией. Симптомы напоминают клиническую картину простудных заболеваний, постепенно развиваются проявления полиартрита и кардита. Длится на протяжении 90 — 180 дней. Может спровоцировать серьезные осложнения.
- Хроническая сопровождается рецидивами заболевания. Риск повторного обострения увеличивается при переохлаждении организма. Заболевание чаще поражает сердечную систему и суставные ткани.
Разновидности
Выделяют несколько видов заболевания:
Ревматизм сердца
Характеризуется постоянными болезненными ощущениями в сердце, одышкой, учащенном ритме сердечной системы. Возможно образование отеков, которые сопровождаются чувством тяжести. Объясняется увеличением размером печени.
Ревматизм суставов
Характеризуется повреждением опорно-двигательного аппарата, сопровождающегося нарастающими болезненными ощущениями в крупных суставных тканях. Пораженная область отекает, ограничивается движение сустава. Избавиться от боли помогают нестероидные медикаментозные средства.
Кожный ревматизм
Характеризуется увеличением проницаемости капиллярных сосудов. В области ног возникают кровоизлияния, на кожных покровах образуются безболезненные уплотнения.
Ревматический плеврит
Диагностируется в 1 из 20 случаев прогрессирования ревматизма. Характеризуется развитием интенсивных болезненных ощущений, которые усиливаются при вдохе, а также увеличением температуры до 40 градусов. Возможны приступы сухого кашля, шумы в области грудной клетки. По мере развития заболевания отмечают лихорадку, одышку.
Ревматизм нервной системы
Характеризуется поражением оболочки мозгового вещества. Сопровождается непроизвольными судорогами. Диагностируется в возрасте до 16 лет. Во время судороги возможен приступ удушья и смертельный исход.
Абдоминальный синдром
Заболевание характеризуется внезапным развитием. У больного повышается температура, прогрессирует тошнота, нарушения стула, схватки желудочно-кишечного тракта.
Диагностика
Для постановки диагноза назначают ЭКГ, ультразвуковое исследование сердца, рентгенографию. Используют лабораторные методы: пациента направляют на общий анализ крови и иммунологический анализ. В сети клиник ЦМРТ для обнаружения заболевания рекомендуют прохождение следующих процедур:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Диагностикой и лечением ревматизма занимаются ревматологи, кардиологи и ортопеды.
Лечение ревматизма
Курс лечения проводится под контролем врача. Больного помещают в стационар. Противовоспалительные лекарства позволяют улучшить самочувствие, предотвратить дальнейшее развитие заболевания. Терапия имеет три этапа. Первый подразумевает лечение недуга во время обострения, проходит в больничных условиях в течение 1,5 месяцев. Второй этап — восстановление организма после интенсивной терапии. Пациента направляют в санаторий или курорт. Вылечить заболевание помогают народные рецепты. Третий этап подразумевает профилактику осложнений. Раз в 12 месяцев пациенту требуется проходить поддерживающую терапию и обследоваться у врача.
Осложнения
При отсутствии лечения повышается риск возникновения осложнений:
- заболевание переходит в хроническую разновидность, лечение которой длится более 3 лет;
- пороки сердечной системы;
- недостаточность сердца;
- нарушения в работе системы кровообмена;
- заболевания почечной системы;
- нарушения работы зрительного и слухового аппарата;
- смертельный исход.
Профилактика ревматизма
Чтобы предотвратить осложнения заболевания требуется соблюдать следующие правила:
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические заболевания детского возраста представлены в отечественной рабочей классификации РБ (1988—1998 гг.). Это ревматическая лихорадка (ревматизм), диффузные болезни соединительной ткани, ювенильные артриты, системные васкулиты, другие болезни суставов, костей и мягких тканей.
Среди клинических проявлений при целом ряде РБ важное место занимают кожные изменения, правильная оценка и интерпретация которых играет большую роль в дифференциально-диагностическом поиске, способствует достоверному и своевременному распознаванию болезни.
В данной статье освещены особенности кожного синдрома при некоторых ревматических заболеваниях детского возраста, наблюдаемых авторами.
Ревматическая лихорадка
Ревматическая лихорадка (ревматизм) рассматривается как системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитическим стрептококком группы А у предрасположенных лиц, главным образом у детей и подростков 7—15 лет.
К диагностическим критериям относятся полиартрит, поражение сердца, хорея, аннулярная эритема и ревматические узелки.
Среди кожных проявлений кольцевидная эритема (аннулярная сыпь) наблюдается у 7—10% детей, обычно не сопровождается субъективными жалобами, не возвышается над уровнем кожи, исчезает при надавливании, преимущественно локализуется на коже туловища, реже — на руках и ногах. Кольцевидная эритема, как правило, отмечается в дебюте заболевания, при стихании активности она исчезает, но может и персистировать в течение ряда месяцев.
Ревматические узелки в последние годы встречаются очень редко, в основном у детей с возвратным ревматизмом. Это округлые, плотные, варьирующие по размерам от нескольких миллиметров до 1–2 см, безболезненные образования. Преимущественная локализация — у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястно-фаланговых суставов, в затылочной области и области ахилловых сухожилий. Количество узелков варьирует от одного до нескольких. Они персистируют от 7—10 дней до двух недель и реже — до одного месяца.
Специального местного лечения ни аннулярная эритема, ни ревматоидные узелки не требуют.
Ювенильный ревматоидный артрит (ЮРА)
С современных позиций ЮРА рассматривается как самостоятельная нозологическая форма неизвестной этиологии, характеризующаяся сложными аутоиммунными процессами патогенеза, наличием большого каскада воспалительных и иммунологических процессов, развивающихся на генетически измененном фоне и сопровождающихся системной дезорганизацией соединительной ткани с преимущественным вовлечением в патологический процесс суставов и прогрессирующим течением заболевания.
Самый серьезный вариант по характеру клинических проявлений, течению и прогнозу — это системный вариант ЮРА, который подразделяется на две формы: болезнь Стилла и субсепсис Висслера-Фанкони.
Болезнь Стилла
Встречается, как правило, у детей раннего возраста, обычно начинается остро, сопровождается гектической лихорадкой, выраженной реакцией со стороны ретикулоэндотелиальной системы (лимфаденопатия, гепатолиенальный синдром), вовлечением в патологический процесс внутренних органов (полисерозиты), поражением суставов, значительными сдвигами лабораторных показателей.
Классическим признаком системного варианта является наличие кожных изменений в виде нефиксированной эритематозной сыпи, которая представляет собой розового цвета, пятнисто-папулезные, реже мелкоточечные кожные элементы, располагающиеся на груди, животе, руках, ногах. Они исчезают при легком надавливании, не сопровождаются субъективными проявлениями и значительно усиливаются при лихорадке и на высоте активности патологического процесса. Сыпь нередко сохраняется длительное время, может появляться при обострении заболевания.
У 5—10% детей с полиартикулярной формой ЮРА отмечается появление ревматоидных узелков. Узелки плотновато-эластичной консистенции обычно подвижны, не спаяны с подлежащими тканями, кожа над ними иногда эритематозно изменена. Узелки могут спонтанно исчезать или сохраняются в течение длительного времени. Их появление считается неблагоприятным прогностическим признаком.
Субсепсис Висслера-Фанкони
Представляет собой острое воспалительное состояние, характерными особенностями которого следует считать гектическую лихорадку, персистирующие сыпи, артралгии или нестойкий артрит, гепато- и/или спленомегалию, лимфаденопатию, а также высокий лейкоцитоз со сдвигом влево, увеличение СОЭ и анемию в крови. Картина болезни напоминает сепсис и болезнь Стилла.
Характерным проявлением заболевания является наличие сыпи, которая характеризуется большим разнообразием и полиморфизмом, чаще располагается на туловище, конечностях. Типичный признак сыпи — это феномен Кебнера, т. е. появление или усиление сыпи в ответ на механическое раздражение кожных покровов. Высыпания обычно не сопровождаются субъективными жалобами. Особый вариант кожных изменений характеризуется «линейным характером», причем чаще полосы располагаются косо или горизонтально, локализуются преимущественно на туловище, бедрах, напоминая стрии. Крайне редко отмечается геморрагическая сыпь.
Отличительной чертой сыпи следует считать ее стабильность. Сыпь значительно усиливается при повышении температуры.
Системная красная волчанка (СКВ)
Мультисистемное аутоиммунное заболевание, развивающееся на основе генетически обусловленного несовершенства иммунорегуляторных процессов, следствием которого является повреждение многих органов и систем. Основными признаками СКВ являются кожные изменения, неэрозивный артрит, нефрит, энцефалопатия, плеврит или перикардит, цитопения (лейкопения и тромбоцитопения), позитивный тест на АНА в крови. Выделяют более 20 вариантов кожных проявлений при СКВ: от эритематозных до тяжелых буллезных высыпаний. Наиболее часто (у 1/3-1/2 детей), особенно в дебюте болезни, встречается эритема над скуловыми выступами и в области переносицы, напоминающая «бабочку». Она характеризуется симметричностью, обычно не сопровождается какими-либо субъективными ощущениями; усиливается при волнении, солнечной инсоляции. Эритематозные высыпания нередко располагаются на открытых частях тела в не защищенных от солнца местах (лицо, верхняя часть груди), реже над крупными суставами, преимущественно локтевыми и коленными. Иногда появляются дискоидные очаги, оставляющие после себя рубцовую атрофию. В остром периоде имеет место люпус-хейлит (поражение красной каймы губ). Могут также отмечаться различные сосудистые изменения: телеангиоэктазии, ладонный, подошвенный, дигитальный капилляриты, геморрагические высыпания, как проявления васкулита (петехии, пурпура); сетчатое ливедо на коже нижних, реже верхних конечностей и туловища. У 1/3 детей встречаются волчаночная энантема или афтозный стоматит.
Склеродермия
В целом заболевание отличает клинический полиморфизм. Наиболее характерным является формирование склеродермических очагов бляшечной или полосовидной формы, локализующихся в различных областях, чаще на конечностях и туловище. Очаги могут встречаться гипо/гиперпигментированные, с желтоватым либо красноватым оттенком. У многих детей определяется достаточно выраженное уплотнение кожи, сочетающееся у некоторых из них с уплотнением подкожных мягких тканей. Субъективные ощущения у большинства заболевших отсутствуют, однако могут наблюдаться зуд и боль. С течением времени очаги претерпевают отчетливую трансформацию с формированием остаточных изменений в виде атрофии и/или дисхромии кожи.
Помимо бляшечных или полосовидных кожных очагов определяются более редкие разновидности: по типу «удар сабли», атрофодермия Пазини-Пьерини, болезнь белых пятен, буллезно-геморрагическая и др.
У детей с системной склеродермией отмечается более выраженный спектр признаков со стороны кожи и подкожных мягких тканей, их относительно большая неспецифичность.
Дерматомиозит. Полимиозит
Это тяжелое прогрессирующее системное заболевание мышц, кожных покровов и сосудов микроциркуляторного русла с менее отчетливым поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. В клинической картине имеют место лихорадка, прогрессирующая мышечная слабость, вплоть до полной обездвиженности, интенсивные мышечные боли, нарастающая мышечная и общая дистрофия.
Дерматит является патогномоничным для заболевания признаком, встречается у 3/4 детей с ювенильным дерматомиозитом, чаще появляется в течение нескольких недель от начала мышечных симптомов. Наиболее типичными ранними кожными изменениями можно считать эритематозные с фиолетовым оттенком пятна, прежде всего в периорбитальных (симптом «очков») и периназальных областях, на веках и ушных раковинах, высыпания в области разгибательных поверхностей мелких суставов кистей (папулы Готтрона), эквиваленты которых отмечаются и над другими суставами. Среди кожных симптомов встречаются также эритема с отечностью околоногтевых валиков, васкулитные пятна, сетчатое ливедо, язвенно-некротические изменения. Возможно развитие алопеции и дистрофических изменений ногтей. Сосудистый компонент представлен капилляритами ладоней, сетчатым ливедо, телеангиоэктазиями.
Системные васкулиты
Системные васкулиты (СВ) — это группа болезней, характеризующихся первичным деструктивно-пролиферативным поражением стенки сосудов различного калибра, приводящим ко вторичным изменениям органов и тканей. Существующие классификации СВ учитывают калибр пораженных сосудов, характер воспаления, гистологические данные, иммунологические особенности процесса. Кожные феномены включены в разные схемы оценки активности. К ним относятся: петехии/экхимозы, сетчатое ливедо, кожные некрозы, язвы, узловатая эритема, узелки по ходу сосудов.
Наиболее значимыми с точки зрения частоты вовлечения кожи заболеваниями из группы системных васкулитов являются геморрагический васкулит и узелковый полиартериит.
Геморрагический васкулит
Наиболее распространенный системный васкулит у детей, характеризующийся поражением мелких сосудов с изменениями прежде всего кожи, кишечника, почек. Основные проявления: нетромбоцитопеническая пурпура, артрит и артралгии, абдоминальные боли, желудочно-кишечные кровотечения и гломерулонефрит. Почти в половине случаев отмечается рецидивирующий характер процесса. Прогноз чаще благоприятный.
Почти у всех больных наблюдаются изменения кожи. Характерна симметричная петехиальная сыпь и/или пальпируемая пурпура, локализующаяся преимущественно дистально на нижних конечностях, усиливающаяся после пребывания ребенка в вертикальном положении и наблюдающаяся в течение нескольких дней. Данные изменения настолько характерны, что занимают одну из ведущих позиций среди других диагностических критериев. Наряду с этим встречаются эритематозные, папулезные и везикулезные элементы.
Узелковый полиартериит
Представляет собой некротизирующий васкулит периферических и центральных артерий среднего и мелкого калибра. Ювенильный узелковый полиартериит характеризуется некротизацией кожи с подлежащими мягкими тканями и слизистых с развитием полиморфной клинической симптоматики. Изменения могут касаться любого органа и развиваться на фоне довольно выраженных общих симптомов болезни (лихорадки и кахексии). Кроме этого, отмечаются потеря веса, кожные изменения, абдоминальные и мышечно-скелетные боли, вовлечение центральной нервной системы.
Кожные изменения отмечаются более чем у половины больных и нередко являются одним из первых симптомов болезни. Наиболее типичны болезненные подкожные узелки по ходу сосудов, ливедо (сетчатое или древовидное). Ливедо, встречающееся у большинства больных, может сохраняться и в периоды ремиссий, становясь более ярким при обострении. У каждого третьего пациента развивается тромбангиитический синдром с быстрым формированием некрозов кожи и слизистых оболочек, гангрены дистальных отделов конечностей. Также могут наблюдаться папуло-петехиальные высыпания, везикулы, буллы. Значимость кожных изменений в диагностике состояния подчеркивается наличием кожных симптомов в диагностических критериях заболевания.
Болезнь Лайма
Это полисистемное заболевание, вызываемое спирохетой Borrelia burgdorferi, которая переносится иксодовыми клещами. Кожные изменения представлены, прежде всего, клещевой мигрирующей эритемой на месте укуса клеща. Эритема представляет собой красное, растущее по периферии пятно диаметром не менее 5 см, гомогенно окрашенное или кольцевидной формы с просветлением в центре. В трети случаев эритема может сопровождаться зудом и болезненностью. Эритема может самопроизвольно исчезать, однако возможны прогрессирование и хронизация процесса, появление вторичных эритем кожи. Достаточно редко отмечаются также появление уртикарных элементов, узловатая эритема, единичная доброкачественная лимфоцитома кожи и — у взрослых — хронический атрофический акродерматит. Из других клинических признаков встречаются гриппоподобный синдром, увеличение регионарных лимфоузлов, проявления со стороны нервной системы (поражение лицевого и других черепно-мозговых нервов и радикулопатия), сердца (атриовентрикулярная блокада), артралгии, артрит, иногда поражение глаз.
Кожные изменения встречаются при болезни Кавасаки, смешанном заболевании соединительной ткани, периодической болезни и других редких заболеваниях, относящихся к ревматологической рубрике.
Лечение
Лечение кожных изменений, при большинстве ревматических заболеваний сводится к купированию основных симптомов болезни. Одно из ведущих мест в спектре антиревматических средств занимают глюкокортикостероиды. Наиболее интенсивным методом введения стероидов является пульс-терапия, при которой доза вводимого препарата достигает 20–30 мг/кг в сутки. Курс составляет три дня, при необходимости показано повторное введение. Дозы, назначаемые внутрь, варьируют в зависимости от нозологической формы и степени активности процесса от 1-2 мг/кг (в расчете на преднизолон) до 0,5–0,7 мг/кг в сутки. Поддерживающей может считаться доза 0,1–0,3 мг/кг в сутки. Нередко ГКС назначаются в сочетании с НПВП в стандартных дозах. Среди базисных средств, дополняющих ГКС, препаратом выбора на сегодняшний день (особенно при ЮРА) является метотрексат (расчетная доза 10 мг/мІ в неделю). Используются также азатиоприн (1,5 мг/кг в сутки), циклоспорин А (сандиммун) (3,5—5 мг/кг в сутки), циклофосфан, сульфасалазин, препараты золота, хинолиновые средства, а также их сочетания. Определенная роль в лечении ревматических заболеваний отводится иммуноглобулинотерапии, которая осуществляется курсами по несколько циклов внутривенного введения из расчета 0,4-0,5 г/кг на одно введение. В последнее время ведется поиск новых эффективных и безопасных лекарственных средств, таких, как ингибиторы фактора некроза (ремикейд, этанерцепт и др.), мофетила микофенолат, лефлуномид и др.
Применяется также и местная терапия. Назначаются аппликации ДМСО, солкосерила, индовазина, крема долгит, мадекассола, гепарина и других местных средств. Немаловажную роль также играют физиотерапевтические процедуры, в том числе курортотерапия. Во многих случаях в лечебный комплекс включаются антифиброзные препараты (пеницилламин, а также мадекассол, колхицин, ферменты и др.), глюкокортикостероиды, средства, влияющие на систему микроциркуляции (пентоксифиллин, никошпан и др.). Обсуждается необходимость использования иммунодепрессантов (метотрексата, азатиоприна и др.), хинолиновых производных (плаквенил), системной энзимотерапии.
При дерматомиозите в ходе лечения кожных изменений определенную роль играют солнцезащитные препараты, противовоспалительные и противозудные средства, стероидные мази. Эффективны в отношении дерматологических проявлений заболевания хинолиновые производные. При резистентности кожных изменений наряду с использованием ГКС и плаквенила в лечебный комплекс могут быть добавлены дапсон, мофетила микофенолат (позволяет постепенно уменьшить дозу ГКС), такролимус (топическое применение при эритематозных, отечных изменениях).
Таким образом, кожные изменения, нередко являющиеся неотъемлемой частью сложной картины нарушений во всем организме, занимают значимое место в практике педиатра и детского ревматолога. Именно кожный синдром, впервые выявляемый на приеме у дерматолога или врача первого контакта, должен настораживать в плане возможного развития одного из заболеваний ревматологического круга.
Д. Л. Алексеев, кандидат медицинских наук
Н. Н. Кузьмина, доктор медицинских наук, профессор
С. О. Салугина, кандидат медицинских наук
Институт ревматологии РАМН, Москва


В статье мы расскажем о причинах и симптомах болезни, а в конце дадим три полезных профилактических совета.
Ревматизм — это воспаление соединительной ткани суставов и сердечно-сосудистой системы. Считается, что им страдают люди старшего возраста, но по статистике чаще заболевают ревматизмом дети и подростки 7-15 лет.
Причины ревматизма
Главная причина ревматизма — стрептококковая инфекция. Болезнь развивается в результате острого тонзиллита, воспаления лимфоузлов, отита, фарингита и др. Ревматизм возникает как ответ иммунной системы, но не у всех: только при нарушении работы защитных сил. Иммунитет вырабатывает антитела, которые агрессивно реагируют на соединительную ткань организма и вызывают воспаление.
Симптомы ревматизма
Болезнь может проявляться по-разному, в зависимости от того, какая система органов больше поражена. Они возникают через 2-3 недели после перенесенной бактериальной инфекции. Основные признаки:
- слабость, утомляемость;
- боль в суставах (может быть переходящей, “перебрасываться” с одного на другой сустав);
- отечность в больных суставах, ограничение подвижности;
- подъем температуры (от 37С и выше)
По мере развития болезни боль усиливается в крупных и средних суставах: локтевых, коленных, тазобедренных. Нарушается функция сердца — появляется учащенное или наоборот, редкое сердцебиение, боли в груди, одышка.
Ревматическая атака может проходить также быстро, как возникает, но ревматизм при этом не исчезает. Симптомы могут возвращаться очень редко — от первого до второго приступа иногда проходит несколько лет. Но все это время воспалительный процесс сохраняется, деформируя ткани сердца и суставы.
Что будет, если запустить?
После первой атаки может пройти от нескольких месяцев до нескольких лет. Даже при отсутствии симптомов развиваются опасные последствия ревматизма.
Самое безобидное из них — эритема, — покраснение кожи в виде красной окружности с четкими краями. Она возникает при большинстве ревматических болезней. В четверти случаев воспаление тканей сердца приводит к появлению пороков: сердце становится больше, появляются шумы при прослушивании, аритмия. Поражение митрального клапана может привести к сердечной недостаточности.
Нарушение работы нервной системы приводит к “малой хорее” — непроизвольным движениям конечностей, мышц лица, тела, нарушению координации, почерка, дефектам речи.
Не запускайте болезнь, обращайтесь к врачу (педиатру или терапевту) при появлении первых симптомов — как стрептококковой инфекции, так и признаков ревматизма. А чтобы не допустить болезнь, следуйте советам по профилактике.
Советы по профилактике
- Предупреждение стрептококковых инфекций — введение антибиотика Бициллин-5. Бициллинопрофилактика — для тех, кто уже перенес ревматизм (в этом случае профилактика круглогодичная), а также тех, кто был в контакте с больными. Врач подберет нужную дозу или заменит препарат при аллергии на пенициллиновые антибиотики.
- Укрепление иммунитета — “волшебных” таблеток для него нет, а вот четким распорядком дня, полноценным питанием, регулярной физической активностью вы ему очень поможете.
Можно заниматься бегом, плаванием, любимым видом спорта. До 20 лет подходят силовые тренировки, занятия, развивающие гибкость и работоспособность суставов (танцы, фитнес). После 35-40 лет нужно позаботиться о здоровье позвоночника и выбрать йогу, пилатес. Подойдут и умеренные кардионагрузки (ходьба, бег, катание на коньках).
- Своевременное и грамотное лечение болезней верхних дыхательных путей: при появлении первых симптомов нужно обратиться к врачу (педиатру, терапевту), не отказываться от антибиотиков, если их назначает специалист, а также не прерывать курса лечения при первом же улучшении. Необходима и изоляция больных стрептококковой инфекцией: нахождение больного в отдельной проветриваемой комнате. У него должны быть свои предметы гигиены и посуда. Нужно купить больному набор нетканых масок, менять их каждые 3 часа.
После перенесенной инфекции нужно пройти комплексную диагностику: сдать анализы мочи, крови, сделать УЗИ сердца. Детям нужно наблюдаться в течение 3 месяцев у педиатра и ревматолога.
Человек с деформирующим артрозом испытывает боль в суставах и чувство, что они стали жесткими.

Рефлексотерапия — один из самых эффективных методов безмедикаментозного лечения. Её история насчитывает…

Для нормализации работы сустава особенно полезны лечебная физкультура, кинезиотерапия, мануальная терапия…
Читайте также:

