Синее пятно на ноге не болит не чешется что может быть
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Темные пятна на голени ног могут появляться под воздействием внешних факторов или же выступать симптомом серьезного заболевания. Для того чтобы навсегда избавиться от этой проблемы нужно точно установить причину ее возникновения.

Причины появления темных высыпаний
Темное пятно на голени на ногах у мужчин или женщин - это не только косметический недостаток, но и признак патологических процессов в организме. Такие высыпания отличаются по цвету, размеру, структуре (гладкой или шелушащейся), а также причинам возникновения. К заболеваниям, которые могут вызывать темные пятна на голенях, относятся:
| Заболевание | Характерные симптомы |
| Варикоз вен | Красновато-коричневые пятнышки различного размера и неправильной формы |
| Хронический дерматит | Темно-коричневые пятнышки небольшого или среднего размера, чешутся и шелушатся |
| Сахарный диабет | Темные или светлые коричневые высыпания, различного размера |
| Атеросклероз | Темные пятнышки, имеющие небольшие размеры и симметричное расположение |
| Нейрофиброматоз | Многочисленные небольшие пятнышки коричнево-молочного цвета |
| Цирроз и фиброз печени | Коричнево-желтоватые или розоватые высыпания, круглой или овальной формы |
| Псориаз, лишай и экзема | Потемневшие участки ног огрубевают, чешутся и шелушатся |
| Лентиго | Зудящие бурые или темно-коричневые пятнышки, появляющиеся в большом количестве |
Потемневшие пятна на коже голеней и других участках ног могут появляться в результате сбоя в работе щитовидной железы и всей эндокринной системы, нарушения обмена веществ и авитаминоза.

Темные пятна у женщин и мужчин
Причины появления темных высыпаний на ногах могут отличаться у мужчин и женщин. Темные, практически черные пятна с четко очерченными границами могут свидетельствовать о развитии хлоазмов.

Это патология, которая сопровождается избыточным накоплением меланина в одном участке кожи, что и приводит к гиперпигментации.
Хлоазмы встречаются только у женщин - при этом пятна могут возникать не только на голенях, но и на груди вокруг сосков, животе, лице.
Пигментация кожи у мужчин может быть спровоцирована меланозом Беккера. Чаще всего такие пятна появляются в молодом возрасте и выглядят, как обычные родинки. На потемневших местах ускоряется рост волос. Точная причина развития меланоза Беккера не установлена.

На начальном этапе развития высыпания имеют светло-бежевый, розоватый оттенок. По мере прогрессирования они приобретают насыщенный коричневый, практически черный оттенок. Почернение кожи свидетельствует о начавшемся некрозе тканей. В таких случаях требуется экстренное оперативное вмешательство, в противном случае возможно развитие гангрены.
Воздействие внешних факторов
В случае если на голени ноги появилось темное пятнышко, это может быть вызвано совершенно естественными, безобидными факторами.
- ношение неудобной, тесной обуви;
- узкая, стягивающая одежда, вызывающая дискомфорт;
- неправильное проведение эпиляции или бритья;
- аллергическая реакция на косметические и медикаментозные препараты, а также средства гигиены;
- загар в солярии;


Точечные пятнышки могут быть обычными веснушками и возникать у человека любого возраста, как у взрослого, так и ребенка. Они не нуждаются в медикаментозном лечении и не должны вызывать опасений.
Появление бежево-коричневых высыпаний на коже ног или других частях тела связано с гормональными «перестройками» в организме. Они не требуют специального лечения и самостоятельно исчезают после рождения ребенка.

Особенности при варикозе
При отсутствии своевременного лечения варикозное расширение вен приводит к опасным последствиям, одним из которых являются красновато-коричневые, синие или коричнево-бурые пятна на голени. Они возникают по ходу вен - как спереди, так и сзади.
Основные разновидности сосудистых пятен:
-
Воспалительные - развиваются на фоне расширения капилляров на протяжении длительного времени.


Усиленная пигментация кожи голеней может беспокоить и после оперативного удаления вен - склеротерапии или флебэктомии. Высыпания сопровождаются дополнительными симптомами - отечностью голеностопного сустава, потерей чувствительности конечности. При таких осложнениях требуется повторное обращение к хирургу.
Темные пятна при дерматологических болезнях
Темные высыпания на голенях и других участках ног могут быть вызваны различными дерматологическими заболеваниями. К ним относятся:


Экзема развивается на фоне нарушений в работе эндокринной и нервной систем, аллергии или замедленного метаболизма. Высыпания на ногах связаны с варикозной экземой, которая сопровождается нарушениями кровообращения и застоем крови.
Причиной возникновения высыпаний может стать отрубевидный лишай - при других видах болезни сыпь красного цвета. В большинстве случае она появляется на верхней половине тела, но иногда может возникать и на ногах.

Не менее часто коричневые пятнышки на ногах появляются при псориазе, дерматите, нейродермите или аллергии. Лечение подбирается в зависимости от болезни, спровоцировавшей сыпь. В случае нейрофиброматоза высыпания на ногах имеют различный цвет, место локализации и площадь поражения. Точный диагноз сможет поставить только дерматолог после проведения обследования.
При сахарном диабете
Появление темных пятен внизу или вверху голени - частый «спутник» сахарного диабета. При этом заболевании кожа ног становится сверхчувствительной, что и приводит к усиленной гиперпигментации. Чаще всего такие высыпания сопровождаются зудом, жжением, дискомфортом и неприятными, болезненными ощущениями.
Такие высыпания имеют крупные размеры, в середине можно заметить атрофированный участок кожи. Этот процесс считается необратимым, в таких случаях назначается только симптоматическая терапия.

Одно из наиболее опасных осложнений сахарного диабета - появление трофических язв на коже ног. В таких случаях методы лечения подбираются в индивидуальном порядке, чаще всего проводится хирургическое вмешательство. После операции необходимо регулярно обрабатывать кожу ног специальными лекарственными препаратами - например, Актовегином.
При атеросклерозе
Потемневшие пятнышки на коже голеней могут указывать на развитие атеросклероза. Это заболевание возникает на фоне закупорки кровеносных сосудов нижних конечностей атеросклеротическими бляшками.

Для этого заболевания характерны симметрично расположенные небольшие высыпания, размер которых не превышает 2 см. По мере прогрессирования атеросклероза пятна заметно увеличиваются в размерах. Появление пятен на ногах совмещается с другими симптомами атеросклероза:
- быстрой утомляемостью во время ходьбы и физической активности;
- хромота при нагрузках на ноги;
- судороги, онемение и чувство «мурашек» в ногах;
- истощение и похудение нижних конечностей;

Выраженность симптомов при атеросклерозе зависит от отягчающих факторов, к которым относятся курение, наличие сахарного диабета, пожилой возраст. Атеросклероз требует срочного лечения, так как это заболевание может вызывать множество тяжелых осложнений, среди которых септические состояния, гангрена и необходимость в ампутации конечности.
Изменение цвета кожи при гиперпигментации
В большинстве случае потемнение кожи голеней связано с гиперпигментацией. Они возникают у мужчин и женщин старше 45-55 лет и называются возрастными. Такие пятнышки могут иметь различную цветовую насыщенность, размеры и форму. Чаще всего возрастная пигментация усиливается под воздействием ультрафиолетового излучения.

Возрастная пигментация кожи ног не требует никакого лечения и не вызывает боли или дискомфорта, единственное беспокойство, которое могут вызывать возрастные пятна - это неэстетический вид ног. Возрастную гиперпигментацию нужно отличать от карциномы. Это злокачественное заболевание, поражающее ткани кожи, слизистых, а также различных внутренних органов. Наибольшую опасность несут пятна, расположенные в нижних частях голени и стремительно увеличивающиеся в размерах. При карциноме потемневшие участки тела огрубевают, на их поверхности постепенно образовываются уплотнения. При выявлении таких новообразований нужно сразу же обратиться к онкологу для уточнения диагноза.

При заболеваниях печени
Возникновение темных пятен на ногах может быть вызвано гепатитом или циррозом печени. Также высыпания на голени характерны для холангита, холецистита, холелитиаза, печеночной недостаточности, злокачественных опухолях или глистных поражениях печени.

Печень играет роль своеобразного фильтра в организме, выводящего шлаки и токсические вещества. При нарушениях в его работе токсины начинают накапливаться, что и приводит к формированию темных пятен.
Высыпания на ногах при печеночных болезнях можно определить по характерному коричнево-желтоватому или розоватому оттенку.
Чаще всего они округлые или слегка продолговатые, плоские, расположенные в хаотичном порядке. Такие пятна сопровождаются сильным зудом и жжением, вызывая серьезный дискомфорт. Болезни печени имеют другие, дополнительные симптомы - покраснение кожи ладоней, пожелтение склер, появление розовой сыпи в области живота и белого налета на языке, мелкие сосудистые сеточки на лице, верхних или нижних конечностях.

Краткое обобщение
Темные пятна на ногах могут возникнуть у человека любого возраста. Эта проблема может быть вызвана воздействием внешних факторов или же свидетельствовать о развитии серьезных заболеваний.
Высыпания на голенях - частый симптом дерматологических, печеночных или сосудистых болезней. Точный диагноз сможет поставить только врач после проведения полного медицинского обследования. Лечение патологии зависит от причин ее появления.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
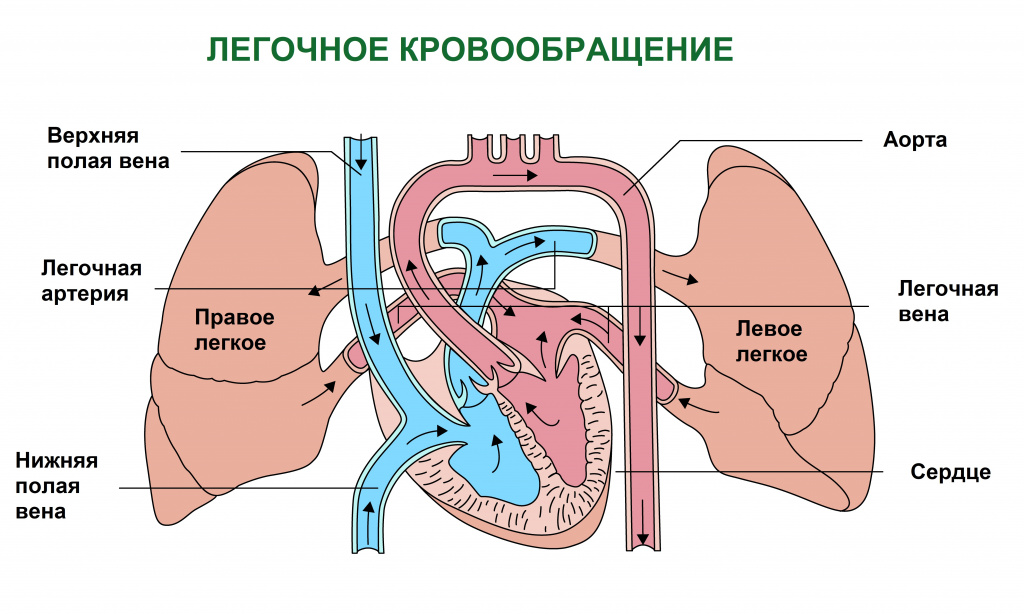
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых - продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:
- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.
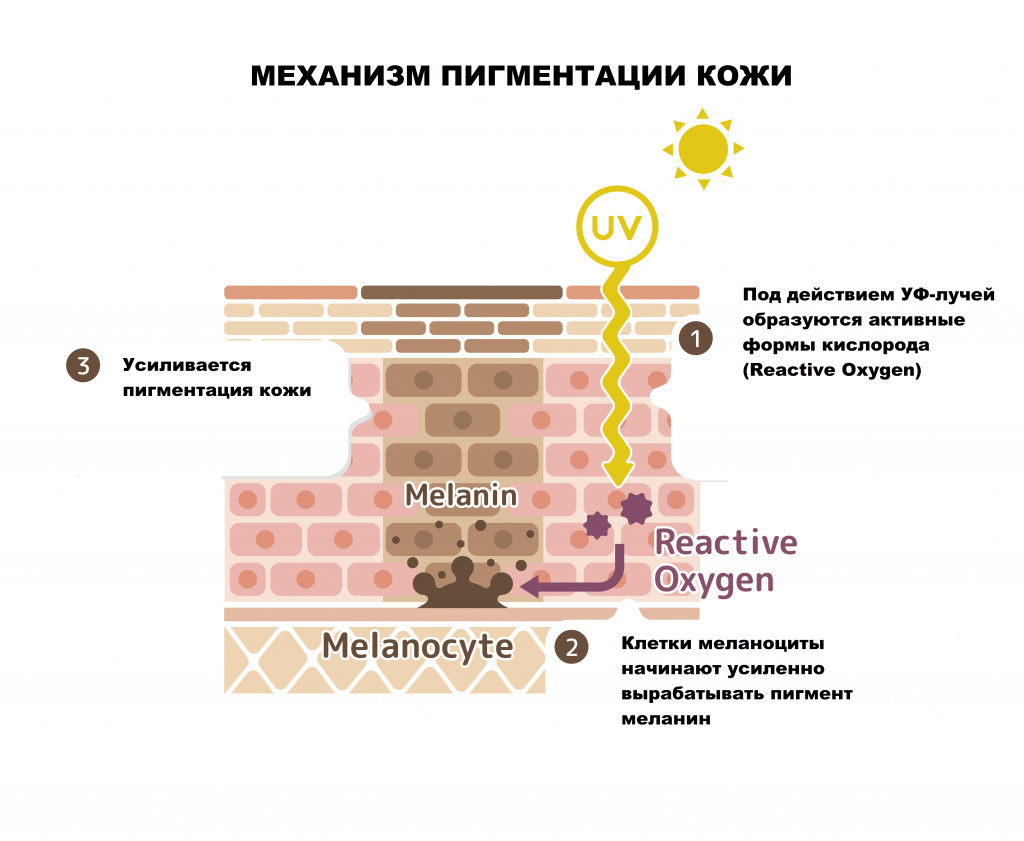
Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:
- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин - как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, - если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.
Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.

Часто больных настораживает образование темных пятен на коже ног. Первоначально их наличие не доставляет беспокойства. Со временем положение существенно ухудшается, появляется покраснение, зуд. Затем через уплотнившуюся кожу начинает сочиться жидкость. Это уже начало образования трофической язвы. О прогрессировании заболевания свидетельствует появившаяся рельефность вен, усиливающаяся отечность. Наблюдается появление пятен, что свидетельствует о трофических изменениях кожи.
Возникновение гиперпигментации связано с запущенностью болезни, и проявляется на ее четвертой стадии. Пигментация вызывается застоем крови, который обусловлен расширением венозных сосудов. При истончении стенки сосуда она может лопаться под воздействием давления, вызывая появление красных пятен. Если такие пятна имеют внушительные размеры может потребоваться хирургическое вмешательство. Без лечения красные пятна приобретают коричневый оттенок. Коричневые пятна имеют локализацию в районе лодыжек. Кожа приобретает сухость, становится плотной на ощупь, больного донимает зуд.
Поздние стадии варикоза
На более поздней стадии варикоза пятна приобретают синий цвет. Он является результатом недостаточного обогащения крови кислородом. Темные пятна говорят о переходе болезни в хроническую форму. Терапия варикозной пигментации будет эффективной только при параллельном лечении основного заболевания. Возврат коже нормального цвета возможен после восстановления стабильного кровообращения, то есть нужно избавиться от варикоза. Иногда пятна не исчезают после излечения, тогда применяют лазерную терапию. Для полного удаления пятен понадобится пять и более сеансов, в зависимости от выраженности пигментации.
Своевременное обращение к врачу избавляет пациента от множества проблем. Выполнение рекомендаций врача и здоровый образ жизни помогут избежать появления пигментации, связанной с венозными заболеваниями.
Читайте также:

