Шелушение кожи на одной руке при диабете
Обновлено: 30.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное
Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия)
В настоящее время поражение кожи при ИЗСД у детей может быть классифицировано следующим образом: первичное, вторичное и смешанное (сочетанное) поражения кожи; метаболические нарушения кожи; поражение кожи, связанное с лечением ИЗСД
Нарастание частоты заболеваемости инсулинзависимым сахарным диабетом (ИЗСД) у детей и подростков требует расширения исследований по профилактическому и раннему выявлению как доклинических стадий сахарного диабета (СД), так и его осложнений, своевременное обнаружение и лечение которых являются основными факторами, позволяющими предотвратить инвалидизацию и сократить смертность больных. При ИЗСД поражаются все органы и ткани организма, наиболее общим механизмом поражения является формирование диабетической микроангиопатии. Ряд авторов не только признают, что поражение кожи при ИЗСД является наиболее доступным признаком для клинической оценки врачом, но и прослеживают связь между поражением кожи при ИЗСД и такими осложнениями этого заболевания, как нефропатия, нейропатия, ретинопатия, развитие ограничения подвижности суставов (ОПС) — артропатия (хайропатия). Большинство исследований, проведенных в основном у взрослых больных, страдающих как инсулиннезависимым сахарным диабетом (ИНСД), так и ИЗСД, статистически достоверно показывают, что частота встречаемости симптомокомплекса поражения кожи, чаще всего описываемого как «диабетическая дермопатия», возрастает с повышением частоты других специфических осложнений СД. Все исследователи отмечают, что своевременная диагностика и лечение, включающее повышение уровня гликемического контроля, уменьшают проявления осложнений, а на ранних стадиях делают возможным их обратное развитие.
Особенностью кожных покровов ребенка, обусловливающей их повышенную чувствительность к патологическим изменениям, является более тонкий, чем у взрослых, и более рыхлый слой эпидермиса за счет большего содержания воды. Граница между эпидермисом и дермой неровная, связь между ними слабее, чем у взрослых. Дерма имеет преимущественно клеточную структуру, особенно у детей до шести лет; коллагеновые волокна очень тонкие, эластические, слабо развиты, тогда как волокнистая структура у взрослых имеет малое количество клеточных элементов. За счет этих особенностей защитная функция кожи у детей ослаблена — кожа более ранима, склонна к инфицированию (недостаточная кератинизация рогового слоя, его тонкость, незрелость местного иммунитета), эпидермолизу (легкое отделение эпидермиса от дермы), особенно у детей до трех лет. Поверхность детской кожи суше, чем у взрослых, имеет более выраженную склонность к шелушению вследствие физиологического паракератоза и более слабого функционирования железистого аппарата кожи.
Большинство исследователей считают, что поражения кожи при СД встречаются довольно часто, и, учитывая микроскопические изменения, они могут достигать даже 100% при манифестации заболевания. С помощью гистологических и электронно-микроскопических исследований доказано сходство морфологического строения кожи больных СД в возрасте моложе 40 лет и практически здоровых людей старше 60 лет. У них исчезают эластические волокна и активируются фибробласты, отмечаются разрывы коллагеновых пучков, снижение синтеза эластина и полимеризации коллагена при повышении количества коллагеновых белков, глюкозоаминогликанов, структурных гликопротеинов. При этом установлено, что снижение количества эластических волокон на всех стадиях старения кожи обычно предшествует изменениям коллагена.
У детей, в отличие от взрослых, практически не встречаются такие разнообразные, распространенные при СД первичные формы поражения кожи микроангиопатического и макроангиопатического генеза (в связи с резистентностью к инсулину), как генерализованная кольцевидная гранулема (granuloma annulare), папуллезно-роговой дерматоз Карле (hyperkeratosis follicularis et parafollicularis in cutem penetrans), папиллярно-пигментная дистрофия кожи (acanthosis nigricans), эруптивные ксантомы (xantoma papuloeruptivum), склередема (scleredema), кальцифилаксия (calcifilaxia), а также исчезающие гранулемы, резипелоидоподобная эритема, пигментный пурпурный дерматоз, периунгвальные телеангиоэктазии. Также крайне редки у детей и такие вторичные инфекционные поражения, в том числе кожи, как злокачественный наружный отит — тяжелая инфекция, вызываемая Pseudomonas; неклостридиальная газовая гангрена, как правило вызываемая Proteus, Klebsiella, E. coli, Pseudomonas; некротизирующий фасциит — смертельная инфекция, поражающая поверхностную фасцию. Из метаболических нарушений кожи, сопровождающих СД, практически не встречаются у детей гемохроматоз и порфирия.
- классическая — единичные крупные очаги поражения, чаще встречаемые на коже голеней, нередко с изъязвлениями;
- атипичная — с двумя вариантами течения — склеродермоподобным и поверхностно-бляшечным.
Никакое современное лечение, направленное либо на коррекцию углеводного обмена и метаболических нарушений, либо на улучшение микроциркуляции и тканевой резистентности (лазеротерапия, рентгенотерапия, криодеструкция и др.), не позволяет добиться стойких радикальных результатов. В настоящее время большинство исследователей все же рассматривают ЛН как самостоятельное заболевание — хронический дерматоз.
Таким образом, в настоящее время поражения кожи при ИЗСД у детей может быть классифицированы следующим образом:
- первичное, вторичное и смешанное (сочетанное) поражение кожи;
- метаболические нарушения кожи;
- поражение кожи, связанное с лечением ИЗСД.
Первичное поражение кожи — это сосудистые поражения (осложнения) микроангиопатического генеза — структурные и функциональные нарушения в мелких кровеносных сосудах (артериолы, венулы, капилляры). Клинически проявляются эритемой конечностей, внешне напоминающей рожу, иногда с изъязвлениями. Микроскопически характерны утолщение базальных мембран сосудов и пролиферация эндотелиальных клеток. К ним относится диабетическая дермопатия и рубеоз. Собственно диабетическая дермопатия — одна из самых распространенных форм поражения кожи — выражается в образовании множественных бессимптомных двухсторонних атрофических гиперпигментированных пятен, чаще всего на голенях. Их присутствие свидетельствует о возможности микрососудистых изменений в других тканях. Специфическое лечение дермопатии не проводится. Также имеет место рубеоз — розовый оттенок кожи лица у больных ИЗСД, обусловленный функциональной микроангиопатией или повышенным сродством гликированного гемоглобина к кислороду.
Вторичное поражение кожи включает: кожные инфекции — бактериальные и грибковые; неврологические нарушения — сенсорные, моторные и автономные.
Больные СД склонны к развитию инфекционно-воспалительных заболеваний, особенно при неудовлетворительном контроле гликемии. На поверхности кожи больных СД выявляется в 2,5 раза больше микроорганизмов, чем у здоровых лиц, а бактерицидная активность кожи у больных СД ниже, чем у здоровых, в среднем на 20%, и это снижение прямо коррелирует с тяжестью течения СД, в связи с чем при СД, в том числе ИЗСД, часто наблюдаются различные инфекционно-воспалительные и инфекционно-грибковые заболевания кожи. Прежде всего они развиваются на коже нижних конечностей, пораженных нейропатией и ишемией. Это обычно полимикробные инфекции: золотистый стафилококк, гемолитический стрептококк, грамотрицательные аэробные бактерии и множество анаэробов. На ногах, в области мозолей или в других местах трения и нарушения целостности кожи, в области ногтевых лож образуются язвы или нагноения. Инфекция может распространиться на окружающие ткани, вызывая некротизирующий целлюлит, лимфангит, гнойный миозит, некротизирующий фасциит, остеомиелит или даже газовую гангрену (такие исходы распространения инфекции у детей практически не встречаются). Пиодермии, фурункулы, карбункулы, флегмоны, рожа, дерматиты, эпидермофития, кандидомикоз, хронические паронихии и панариции, инфицированная гангрена встречаются у больных СД значительно чаще, чем в популяции. По принятой нами классификации ИЗСД у детей и подростков инфекционно-воспалительные и инфекционно-грибковые заболевания, в том числе кожи, отнесены не к сопутствующим ИЗСД заболеваниям, а к неспецифическим осложнениям ИЗСД, что правомерно, так как распространенность, тяжесть этих поражений, сложность их лечения у детей обусловлена именно наличием ИЗСД. Фурункулез у больных СД протекает тяжело и длительно, а подкожные абсцессы головы могут привести даже к тяжелым поражениям мозга. У взрослых больных СД встречается и гангрена Фурнье, для которой характерно поражение подкожных тканей в области полового члена, мошонки и промежности, реже — стенки живота. Возбудителем этого поражения является смешанная аэробная и анаэробная микрофлора. Микробно-воспалительные процессы при СД могут привести к сепсису. Присоединение инфекционно-воспалительных и грибковых заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям СД и увеличивает потребность организма в инсулине. У лиц с хорошим контролем СД фурункулез и карбункулы встречаются не чаще, чем в популяции здоровых. Из грибковых поражений у детей с ИЗСД наиболее распространены кандидозы, чаще всего вызывающие ангулярные стоматиты, паронихии, вульвовагиниты или баланиты.
Эпидермофитии у детей с ИЗСД довольно редки, но часто осложняются вторичной бактериальной инфекцией. Крайне редки у детей трудно поддающиеся терапии фикомикоз, мукормикоз, при которых в процесс могут вовлекаться мозговые оболочки. У детей с ИЗСД довольно распространены дерматомикозы, особенно стоп и ладоней, кожа которых становится сухой и чешуйчатой.
Широко распространены вторичные нарушения кожи, связанные с неврологической патологией при СД. Среди них: сенсорные нарушения — онемение пальцев ног, постепенно распространяющееся выше, захватывающее стопы, способствующее развитию травматических язвенных поражений, вторичных инфекций и гангрены, особенно при наличии сосудистых изменений; моторные нарушения — слабость межкостных мышц вызывает уплощение стоп с потерей смягчающей функции подошвы стоп; автономные (вегетативные) нарушения — гипергидроз верхней половины тела и сухость кожи нижней части туловища. Эти проявления относятся к диабетической нейропатии, поражающей 5-50% больных СД. У детей с ИЗСД наиболее часто встречается дистальная симметричная сенсорно-моторная полинейропатия с минимальными кожными проявлениями (сухость кожи, гиперкератоз, мозоли, вторичное инфицирование пораженных участков кожи, нарушения роста ногтей), обратимая в фазе начальных проявлений. Именно нейропатия — один из ведущих патогенетических факторов развития в дальнейшем синдрома «диабетической стопы» (ДС). Среди больных СД, осложненным синдромом ДС, частота ампутации нижних конечностей в 15 раз выше, чем у остального населения. При преобладании нейропатических изменений над изменениями периферического кровотока развивается нейропатическая форма ДС, одним из вариантов течения которой является поражение кожи — нейропатическая язва. Она чаще возникает на участках стопы, испытывающих давление, — плантарной поверхности и межпальцевых промежутках. Длительно протекающая сенсорно-моторная нейропатия приводит к деформации стопы с перераспределением и повышением давления на ее отдельные участки. В этих местах отмечается утолщение кожи, гиперкератоз с высокой плотностью. В дальнейшем развивается аутолиз подлежащих мягких тканей с формированием язвенного дефекта, при этом больной может ничего не замечать из-за снижения болевой чувствительности. Язвенный дефект может вторично инфицироваться, в том числе анаэробной микрофлорой, с развитием гипертермии, лейкоцитоза, требующих срочного хирургического лечения с некроэктомией, антибактериальной терапией, улучшением гликемического контроля. У детей все формы ДС встречаются крайне редко, но начальные проявления имеют место в детском возрасте, что требует адекватного обучения, обследования и лечения больных, в том числе прицельного осмотра состояния кожи при ИЗСД.
К смешанному (сочетанному) поражению кожи при СД относятся: утолщение кожи (синдром «диабетической руки» — ОПС с утолщением кожи и склеродермоподобным синдромом), желтый цвет кожи и ногтей, синдром «диабетических пузырей», пруригус и повреждения волос. К нему же следует отнести склеродермоподобные изменения кожи пальцев и тыльной части кистей рук, снижающие их подвижность. Кожа утолщается в области пальцевых суставов и периунгвально. Эти изменения, иногда в сочетании с артропатией (ОПС), описываются некоторыми исследователями как синдром «диабетической руки». Часто с утолщением кожи ассоциируется гиперкератоз. Желтый цвет кожи и ногтей (ксантохромия) ранее связывался с гиперкаротинемией, но сейчас доказано, что при СД в крови сохраняется нормальный уровень каротина. В настоящее время этиология и патогенез не выяснены. Синдром «диабетических пузырей» возникает редко, как правило на коже конечностей. Выявляются одиночные или множественные пузыри, заживающие без рубцевания через две—пять недель. Возможна симптоматическая терапия. Пруригус — поражение кожи в аногенитальной области на фоне кандидоза (гиперемия, трещины, шелушения, вторичное инфицирование). Иногда при плохо контролируемом СД может быть диффузное выпадение, а у больных пониженного питания — избыточный рост волос (лануго) на коже рук и спины. Редко, обычно при плохом уровне гликемического контроля, наблюдаются повышенное шелушение кожи, себорейный дерматит, ихтиозоподобный синдром, особенно в области голеней.
К метаболическим нарушениям кожи при СД относится ксантоматоз, редко встречающийся в детском возрасте и являющийся следствием гиперлипидемии. Клинически ксантоматоз проявляется в виде плотных желтых папул с эритематозным ободком, чаще на кистях, стопах, ягодицах, разгибательных поверхностях верхних и нижних конечностей. Купируется адекватной инсулинотерапией.
Специфическими кожными осложнениями лечения ИЗСД являются липодистрофии, образующиеся в местах инъекций инсулина. Встречаются в виде липом или липогипертрофий (плюс-ткань) и липоатрофий (минус-ткань). В связи с широким применением в настоящее время хорошо очищенных биосинтетических человеческих инсулинов липоатрофии встречаются крайне редко. В настоящее время именно липогипертрофии, или липомы, представляют собой наиболее распространенную проблему для больных ИЗСД, даже при небольшом сроке заболевания. Они возникают в результате некорректной техники введения инсулина (нарушения схем ротаций мест инъекций инсулина, несоблюдение техники и правил введения препаратов), а иногда и без видимых причин; затрудняют абсорбцию и метаболизм инсулина, ухудшают компенсацию заболевания, увеличивают потребность в инсулине, создают косметические дефекты на коже. Кроме вышеописанных правил профилактики липодистрофий, в случае их появления дополнительно и с хорошим эффектом применяется массаж липом, физиотерапия. Также у некоторых больных периодически возникают кровоподтеки в местах инъекций инсулина. Эти места, как правило, теплее на ощупь, чем окружающая кожа.
Обобщая вышеизложенное, можно сказать, что исследование кожи, представляющей собой наиболее доступную неинвазивному клиническому осмотру систему организма, имеет огромное клиническое значение. Знание особенностей поражения кожи у детей при ИЗСД не только помогает в оценке фазы течения заболевания, но и имеет непреходящее значение для решения вопросов о направлении диагностического поиска, коррекции лечения и прогнозе течения ИЗСД.
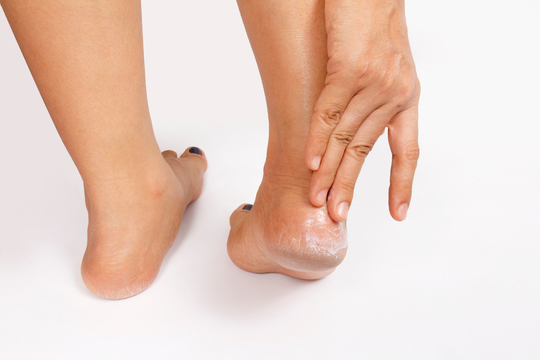
Очень часто пациенты с диабетом, особенно с суб- или декомпенсированным диабетом, испытывают серьезные проблемы с кожей. Часто возникает вопрос: а как нарушение углеводного обмена – сахарный диабет – связан с сухостью кожи и кожными инфекциями, которым они подвержены? Ведь всё это свидетельствует о нарушении барьерной, защитной функции кожи, вернее, состояния эпидермиса и даже – его верхнего, рогового, слоя. И почему при высоком уровне сахара в крови страдает кожа?
При сахарном диабете кожа становится более уязвимой и требует особого и ежедневного ухода. Сухость, трещины, натоптыши, утолщение кожного покрова, и как следствие повышенный риск инфицирования – все эти проблемы поможет решить специализированная линейка косметических средств.
Как происходит снижение защитных свойств кожи при диабете
Нарушение защитной, барьерной функции кожи напрямую связано с ее сухостью, с нехваткой воды в верхнем, роговом, слое кожи.
Причин такого серьезного нарушения гидратации рогового слоя при диабете несколько:
- Нарушение микроциркуляции крови в капиллярах, которыми пронизана дерма – внутренний слой кожи. Это состояние называется «микроангиопатией». В норме часть воды попадает в роговой слой из нижних слоев кожи, которые пронизаны сетью мелких кровеносных сосудов. Вода из капилляров дермы поднимается вверх и задерживается в роговом слое особыми молекулами – компонентами Натурального Увлажняющего Фактора. При диабете кровоснабжение дермы нарушается, воды становится меньше, роговой слой ее не получает изнутри.
- На поверхности кожи всегда есть естественная водно-жировая пленка, которая состоит из воды, кожного сала и компонентов пота. Она снижает испарение воды из эпидермиса. Но при диабете нарушается ее состав из-за изменения кислотности: поверхность кожи, которая в норме должна быть слабокислой, становится слабощелочной (рН 7.0 и выше). Соотношение жира и воды в пленке меняется, и она уже не может удерживать воду. И к тому же изменение среды ухудшает микрофлору кожи (состав и количество живущих на нашей коже бактерий): начинают быстро размножаться болезнетворные микроорганизмы, возрастет риск инфекции.
- Очень специфическим изменением кожи при диабете является следствие гликирования коллагена (связывания глюкозы с коллагеном и эластаном). Если глюкозы в крови много, то она вступает в химические реакции с белками кожи, в первую очередь с коллагеном. А если коллаген оказывается связанным, он не может поддерживать упругость кожи, и она становится жесткой или, наоборот, дряблой, внешний вид ухудшается.
Ксероз и гиперкератоз
Научное название сухости кожи – ксероз или ксеродермия. При этом состоянии кожа вялая, ее упругость снижена, она шелушится, что часто сопровождается зудом. Такая кожа тонкая, как пергамент, и ухаживать за ней следует с осторожностью. Желательно использовать только специализированные косметические кремы с небольшим процентом мочевины (3-5%). Этот ингредиент проникает в роговой слой и удерживает вокруг себя молекулы воды, не давая им испаряться. Высокое содержание питательных масел (авокадо, кокосовое) в таких кремах помогает смягчать сухость и насыщает кожу необходимыми липидами.

Гиперкератоз, наоборот, - это избыточное ороговение, утолщение кожи. Роговой слой разрастается, потому что нарушается процесс отшелушивания корнеоцитов («кирпичиков» рогового слоя). Чаще всего это происходит на конечностях. Такие ороговевшие, потрескавшиеся пятки знакомы практически всем взрослым людям, а не только диабетикам. Но при диабете это нарушение состояния кожи встречается гораздо чаще и гораздо опаснее: под толстым слоем кожи, под сухой мозолью может образоваться внутренняя язва, что приведет к синдрому диабетической стопы. Этому грозному осложнению диабета подвержены 6% людей с нарушением углеводного обмена, поэтому уход за проблемной кожей стоп является важной частью профилактики этого синдрома. Для избавления от гиперкератоза нужны уже кремы с более высоким содержанием мочевины: 10% и даже выше.
Мочевина в кремах при диабете: зачем, сколько и когда?
Эффективность таких кремов значительно повышается, если в их состав помимо мочевины входит молочная кислота, усиливающая их кератолитическое (отшелушивающее) действие. Схема действий проста и понятна: чистые пяточки обрабатываются мелкой пемзой или мягкой пилочкой, а потом на кожу наносится крем. Желательно делать это сразу после водных процедур, пока кожа еще влажная.

Микротравмы кожи при диабете

И в заключение приведем общие правила ухода за сухой кожей, которые помогут восстановить ее защитную функцию и улучшить качество жизни пациента:
- Для купания и умывания не использовать щелочное натуральное мыло (твердое, кусковое), у которого кислотность (рН) составляет 7.0-12.0, а использовать жидкие средства для с кислотностью (рН) 4.5-5.7.
- Избегать частого и продолжительного мытья, особенно в горячей воде.
- Для ухода за сухой кожей использовать эмоленты (смягчающие и увлажняющие косметические средства) на основе глицерина, мочевины, ниацинамида (витамин В3).
- Наносить на кожу эмоленты не реже 2 раз в день.
- Для ухода за раздраженной кожей использовать кремы, содержащие 2.5-5% пантенола.
Источники
- Demirseren D. D. et al. Relationship between skin diseases and extracutaneous complications of diabetes mellitus: clinical analysis of 750 patients //American journal of clinical dermatology. – 2014. – Т. 15. – №. 1. – С. 65-70.
- Macedo G. M. C., Nunes S., Barreto T. Skin disorders in diabetes mellitus: an epidemiology and physiopathology review //Diabetology & metabolic syndrome. – 2016. – Т. 8. – №. 1. – С. 63.
- Zhang P. et al. Global epidemiology of diabetic foot ulceration: a systematic review and meta-analysis //Annals of medicine. – 2017. – Т. 49. – №. 2. – С. 106-116.
- Lichterfeld A. et al. Evidence-based skin care //Journal of Wound, Ostomy and Continence Nursing. – 2015. – Т. 42. – №. 5. – С. 501-524.
- Shakya S., Wang Y., Mack JA., Maytin EV. Hyperglycemia-Induced Changes in Hyaluronan Contribute to Impaired Skin Wound Healing in Diabetes: Review and Perspective. //Int J Cell Biol - 2015 - Vol.2015 - p.701738.
Редакция благодарит специалистов компании АВАНТА за помощь в подготовке материала.
Своевременное выявление и лечение ксероза кожи у больных сахарным диабетом необходимо для предупреждения развития и прогрессирования ряда осложнений, в частности синдрома диабетической стопы.
Основным методом устранения сухости кожи у данной категории пациентов считается применение наружных средств с мочевиной и витаминами, таких как Бальзамед и Бальзамед интенсив. Средства указанной серии получили высокую оценку как врачей, так и пациентов.
- КЛЮЧЕВЫЕ СЛОВА: сахарный диабет, ксероз кожи, нейропатия, синдром диабетической стопы, Бальзамед, Бальзамед интенсив
Своевременное выявление и лечение ксероза кожи у больных сахарным диабетом необходимо для предупреждения развития и прогрессирования ряда осложнений, в частности синдрома диабетической стопы.
Основным методом устранения сухости кожи у данной категории пациентов считается применение наружных средств с мочевиной и витаминами, таких как Бальзамед и Бальзамед интенсив. Средства указанной серии получили высокую оценку как врачей, так и пациентов.
Сахарный диабет (СД) уже многие годы остается значимой медико-социальной проблемой. Он является одной из важнейших причин инвалидизации и смертности. Кроме того, отмечается его высокая распространенность. Так, по данным Международной диабетической федерации (International Diabetes Federation – IDF), в 2017 г. в мире насчитывалось 425 млн страдающих СД, к 2030 г. их количество может достичь 600 млн [1]. Возрастание заболеваемости наблюдается и в нашей стране. Встречаемость СД за последние 15 лет увеличилась более чем в два раза и в настоящее время составляет 2–5% популяции. Согласно данным государственного регистра больных СД, на 31 декабря 2016 г. таковых было 4,35 млн, у 4 млн (92%) диагностирован СД 2 типа. Однако, по мнению экспертов, реальное количество пациентов гораздо больше. Согласно результатам эпидемиологических исследований, не все страдающие СД стоят на учете, у значительной части лиц с метаболическим синдромом и нарушением толерантности к углеводам высок риск развития патологии в ближайшем будущем [2].
Патогенез СД сложен и многофакторен. Инсулинорезистентность, дисфункция бета-клеток поджелудочной железы, наследственность, гиподинамия, неправильное питание обусловливают различные метаболические изменения. Однако одну из ведущих ролей в развитии СД играет оксидативный стресс. Антиоксидантная система организма не способна противостоять этому патологическому процессу.
Вследствие гипергликемии снижается эндоневральный кровоток, нарушается капиллярная проницаемость, увеличивается эндоневральная васкулярная сопротивляемость, уменьшается эндоневральное кислородное напряжение. Это приводит к гипоксии, ухудшению кровоснабжения нервных волокон, нарушению их функции и развитию диабетической нейропатии.
Метаболические изменения, оксидативный стресс, снижение антиоксидантной защиты, микро- и макроангиопатии, нейропатия вызывают осложнения, которые на доклинической стадии практически не диагностируются, а на клинической – лечатся, но с определенными трудностями.
Известно, что одной из первых на происходящие в организме процессы реагирует кожа. Изменение ее состояния может быть одним из признаков развития СД.
Эпидермис состоит из нескольких слоев эпителиальных клеток, которые непрерывно делятся, благодаря чему кожа быстро обновляется. При этом ороговевшие клетки постоянно отшелушиваются. При изменениях в эпидермисе деление эпителиальных клеток и, следовательно, обновление кожи замедляется. На некоторых участках кожа истончается. В результате ее защитные функции снижаются и повышается риск травматизации. На коже кистей и стоп в области максимального трения и давления процесс отшелушивания замедляется, роговой слой утолщается. Снижение скорости клеточного обмена приводит к дефициту натурального увлажняющего фактора. Последний состоит из свободных аминокислот, мочевины и других компонентов, создающих гидролипидную мантию. Кроме того, в норме кожа на 70% состоит из воды. Изменения, ассоциированные с СД, обусловливают ее обезвоживание. При длительно протекающем патологическом процессе появляются шелушение, ощущение стянутости, сухость кожи (ксероз), зуд.
Дерма содержит тонкие пучки эластической ткани, коллагена, мышечных волокон, нервные окончания, сосуды. При СД обновление структур дермы нарушается, кожа теряет эластичность. Снижаются ее тургор, увлажнение и тонус. Вследствие нейропатии и ишемии нарушается функция структур жировой клетчатки – потовых и сальных желез. Меняется кислотность эпидермиса, снижаются барьерные свойства и создаются предпосылки для развития инфекций. Нарушается процесс терморегуляции. Усиливается выпадение волос.
Изменения со стороны кожи, в частности ксероз, у больных СД являются одним из факторов развития синдрома диабетической стопы [3, 4]. Для него характерна определенная стадийность: микротрещины, язвы на стопах, гангрена, остеомиелит. При последних состояниях может потребоваться госпитализация и ампутация конечности [3–8]. Как было отмечено ранее, лечить клиническую стадию и осложнения синдрома диабетической стопы сложно.
Терапевтические и профилактические мероприятия при ксерозе кожи позволяют избежать или отсрочить развитие синдрома диабетической стопы. На начальной стадии ксероза широко применяются наружные средства в виде кремов, бальзамов, увлажняющих препаратов. Результаты сравнительных исследований их эффективности у больных СД оказались противоречивыми. Однако большинство исследователей отдали предпочтение кремам с мочевиной (карбамидом). Мочевина способствует увлажнению кожи, удалению ороговевших частиц.
Более высокий комплаенс отмечен при применении средств серии Бальзамед и Бальзамед интенсив вследствие достаточно быстрого противовоспалительного, увлажняющего и регенерирующего действия [9, 10].
В состав данных средств входят 10%-ная мочевина, витамины А, Е, F, масла авокадо и жожоба, которые улучшают трофику кожи, нормализуют процесс заживления, положительно влияют на микроциркуляцию.
Опыт применения средств Бальзамед и Бальзамед интенсив
Нами оценена эффективность Бальзамеда и Бальзамеда интенсив при лечения ксероза кожи у больного СД.
Пациент 68 лет обратился к врачу общей практики с жалобами на жажду, общую слабость, быструю утомляемость, онемение и зуд в области стоп и голеней после ночного сна и в течение дня, ощущение неуверенности при ходьбе.
Из анамнеза: сахарный диабет 2 типа установлен в 63 года после обращения по поводу учащенного мочеиспускания. Назначены метформин 850 мг/сут и препарат для снижения уровня холестерина. Кроме того, рекомендованы специальная диета, физическая нагрузка, регулярный контроль глюкозы в крови, периодическое посещение врача. Пациент регулярно принимал только метформин, диету не соблюдал, самоконтроль глюкозы в крови не проводил, врача не посещал. Артериальная гипертензия – десять лет, регулярно принимал гипотензивные препараты. Артериальное давление в пределах 140–150/90–95 мм рт. ст., измеряется по требованию – один-два раза в месяц при болях в голове и головокружениях. Максимальные цифры артериального давления – 180/100 мм рт. ст. Больной курит (по пачке сигарет в день), употребляет алкоголь (по несколько раз в месяц). Имеет отягощенный семейный анамнез в отношении артериальной гипертензии по линии отца и СД 2 типа по материнской линии. Аллергологический анамнез не отягощен.
Физикальный осмотр: состояние удовлетворительное. Телосложение гиперстеническое. Ожирение третьей степени (индекс массы тела > 42 кг/м²). Частота дыхательных движений – 18 в минуту. Над всей поверхностью легких ясный легочный звук. Дыхание везикулярное, хрипы отсутствуют. Частота сердечных сокращений – 76 в минуту, пульс ритмичный. Тоны сердца ритмичные. Артериальное давление в положении сидя – 145/95 мм рт. ст. Пульсация на периферических артериях стоп сохранена. Живот мягкий, безболезненный при пальпации. Симптом Пастернацкого отрицательный с обеих сторон. Периферические лимфатические узлы не увеличены. Периферических отеков нет.
Осмотр и оценка состояния кожных покровов и внешнего вида нижних конечностей: кожа нижних конечностей бледная, сухая, шершавая на ощупь, покраснение отсутствует. Эластичность снижена. Патологический кожный процесс симметричный, локализуется на подошвах в области пяток и больших пальцев, представлен гиперкератозом, многочисленными мелкими чешуйками, подчеркнутым кожным рисунком. Мозолей, натоптышей, трещин и язвенных дефектов не обнаружено. Суставы стоп не деформированы. Волосы на голенях отсутствуют. Ногтевые пластины не изменены.
Неврологическое обследование: пациент ориентирован в месте и времени, в отношении текущих и отдаленных событий память не нарушена, внимание значительно снижено. Эмоционально лабилен, неопрятен. Выраженные рефлексы орального автоматизма. Сила в конечностях удовлетворительная. Парезы не наблюдаются. Мышечный тонус несколько повышен в конечностях по пластическому типу. Мышечная атрофия не выявлена. Сухожильные рефлексы умеренной живости в руках (S = D), коленные – торпидные, ахилловы – отсутствуют. Неустойчивость в позе Ромберга. Интенционное дрожание и атаксия при выполнении координаторных проб. Вибрационная чувствительность снижена на больших пальцах обеих ног – 4–5 усл. ед., на обеих лодыжках – 5 усл. ед. Мышечная и суставная (проприоцептивная) чувствительность сохранна. Болевая и тактильная чувствительность снижена: гипестезия в дистальных отделах нижних конечностей по типу носков. Температурная чувствительность сохранна.
Необходимо отметить, что исследование вибрационной чувствительности проводили с помощью градуированного камертона по Рюдель – Сейфферу, частота колебаний – 128 Гц. Рукоятку вибрирующего инструмента поочередно прикладывали к большим пальцам и лодыжкам ног. Для получения достоверных результатов замеры проводили не менее трех раз. Когда пациент переставал ощущать колебания камертона, отмечали показания шкалы. В норме вибрационная чувствительность должна быть более 6 усл. ед.
Проприоцептивная чувствительность определялась в положении лежа с закрытыми глазами. Пациент определял направление сгибания пальцев ног – вверх или вниз.
Поверхностная чувствительность также исследовалась в положении лежа с закрытыми глазами. Чувствительность сравнивалась на симметричных участках в направлении от дистальных отделов к проксимальным. Для оценки болевой чувствительности использовали одноразовую зубочистку, для тактильной – кусочек ваты, для температурной – пробирки с теплой и холодной водой.
Клинический анализ крови: гемоглобин в норме – 120 г/л.
Биохимический анализ крови: глюкоза – 10,2 ммоль/л, гликозилированный гемоглобин – 10%, холестерин – 7,8 ммоль/л, холестерин липопротеинов низкой плотности – 4,5 ммоль/л, липопротеинов высокой плотности – 0,5 ммоль/л, триглицериды – 2,3 ммоль/л.
Общий анализ мочи: уровень глюкозы в пределах нормы, белок – отрицательно.
Электрокардиограмма: ритм синусовый, правильный, гипертрофия левого желудочка.
На основании характера жалоб больного, данных анамнеза, оценки состояния кожных покровов стоп, результатов неврологического обследования и лабораторных исследований поставлен диагноз: инсулиннезависимый сахарный диабет средней степени тяжести c множественными осложнениями (E11.7), диабетическая сенсорная полинейропатия (G63.2), дерматит сухой кожи (L85.8), артериальная гипертензия второй степени второй стадии.
Для лечения ксероза был назначен Бальзамед интенсив. Режим применения: несколько раз в день и на ночь в течение месяца или до клинического улучшения. Кожа предварительно должна быть очищена и обработана пемзой.
Исходя из данных статистики и собственного опыта, у пациентов с СД отмечается низкий комплаенс лечению. Для повышения такового обсуждался возможный риск развития осложнений при отказе больного от лечения, было обосновано назначение средства Бальзамед интенсив. Для профилактики сухости кожи пациента обучили правильному уходу за кожей стоп (гигиене стоп), проинформировали о внешних факторах, способных усилить ксероз кожи: сухость воздуха, особенно в помещении в зимнее время, высокая температура и ультрафиолетовое излучение, горячие ванны, использование щелочных моющих средств, ношение тесной обуви, синтетического белья.
Для оценки эффективности лечения раз в десять дней проводился осмотр кожи стоп.
Кроме того, пациент вел дневник наблюдения.
Положительный эффект лечения отмечался уже через десять дней. Максимальный результат достигнут через 30 дней. Внешне кожа стоп выглядела мягкой, гладкой, увлажненной и эластичной, исчезли чешуйки, сгладился кожный рисунок. В дневнике самоконтроля пациент отметил удобство применения бальзама, приятные ощущения после его нанесения и эффективность.
По окончании лечения для профилактики сухости кожи был рекомендован Бальзамед. В отличие от Бальзамеда интенсив данное средство обладает более легкой текстурой.
Полученные нами результаты согласуются с результатами ряда исследований. В частности, сравнительное исследование эффективности Бальзамеда интенсив и препарата, содержащего мочевину, проводили О.В. Удовиченко и Е.В. Бублик [11]. В исследовании участвовали 45 пациентов с СД 1 и 2 типов, у которых была выявлена сухость кожи стоп. Средний возраст больных – 60 ± 12 лет, длительность заболевания – 13 ± 7 лет. Пациенты были разделены на две группы: первая получала Бальзамед интенсив, вторая – препарат сравнения. Средства наносили два раза в день в течение одного месяца.
Состояние кожи оценивалось при осмотре пяточных областей, выраженность ксероза кожи определялась по шкале Exelbert. Ноль баллов по указанной шкале означает нормальное состояние кожи, один балл – наличие нерезко выраженных чешуек, два балла – множества чешуек, три – небольшого количества многоугольников, четыре – умеренного количества многоугольников, пять – выраженной сети многоугольников, шесть – поверхностных трещин, семь – трещин умеренной глубины, восемь баллов – глубоких трещин (кровоточащие и т.п.). На фоне применения Бальзамеда интенсив проявления ксероза в среднем снизились на 44%, при использовании препарата сравнения – только на 22%.
В исследование Л.С. Кругловой и соавт. было включено 60 пациентов с различными хроническими дерматозами, локализующимися на стопах. Возраст больных варьировался от 12 до 74 лет, в среднем – 42,6 ± 5,7 года. Всем участникам исследования было назначено комплексное лечение в соответствии с медицинскими стандартами. В качестве базовой терапии рекомендован Бальзамед интенсив два раза в день на протяжении одного – полутора месяцев. Для оценки состояния кожи использовали дерматологический индекс шкалы симптомов. С его помощью по трехбалльной системе определяют выраженность таких симптомов, как ксероз, гиперкератоз, десквамация, трещины, эритема, болезненность, зуд.
После наступления клинической ремиссии всем пациентам был рекомендован Бальзамед. Схема применения: четыре раза в день в течение шести месяцев.
По результатам исследования был сделан следующий вывод: средства Бальзамед интенсив и Бальзамед характеризуются высокой терапевтической и профилактической эффективностью. Они восстанавливают водно-липидный барьер и функции кожи [10]. Согласно результатам исследований, а также нашего наблюдения, на фоне применения Бальзамеда интенсив и Бальзамеда развития аллергических и других побочных реакций не выявлено.
Таким образом, средства серии Бальзамед могут быть рекомендованы больным СД для лечения дерматита сухой кожи и регулярного ухода за кожей стоп.
У пациентов с СД большое внимание следует уделять профилактике таких осложнений, как диабетическая нейропатия, синдром диабетической стопы. Для таких больных разработана методика ухода за кожей ног. При первых симптомах сухости кожи рекомендовано наносить средства с мочевиной. К таким средствам, в частности, относятся Бальзамед и Бальзамед интенсив.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

