Сестринский уход при язвах и свищах
Обновлено: 28.04.2024
Свищ всегда приходит внезапно, когда воспаление уже вылечено или операционная рана давно зажила. Его появление нельзя предугадать, хоть его формирование проходит не без симптомов, но то, что в этом месте случится именно свищ, догадаться невозможно. Зато появившийся свищ спутать с чем-то другим очень сложно.
Что такое свищ?
Свищ — это сформировавшееся в результате патологического процесса соустье между полыми органами желудочно-кишечного тракта и/или мочеполовой системы. Свищ — это также и извитой трубчатый ход от органа, проходящий через мягкие ткани с выходом на кожу.
Более благозвучное название свища, заимствованное из латыни, — фистула, но это медицинское понятие более широкое. Оно включает также искусственно сформированные соустья, как оперативно создаваемая фистула между веной и артерией у диализных пациентов. В одной ипостаси фистула — это свищ, в другой — искусственно созданное соустье, свищ же — всегда нерукотворная патология.
Свищ всегда имеет начало — внутреннее отверстие, локализующееся в первичном очаге воспаления с нагноением. Началом свища может быть незаживающая рана от травмы или операции, что особенно характерно для органов желудочно-кишечного тракта, продуцирующих секреты: желудочный, кишечный или панкреатический сок, желчь.
Наружное отверстие свища может открываться в другой орган или на кожу, как при свище прямой кишки, но это отверстие не обязательно — некоторые свищевые ходы слепо заканчиваются в мягких тканях, мышцах или клетчатке, образуя там гнойные кистообразные полости — затёки.
Виды свищей
Классификация свищей многообразна, у каждого органа — собственная градация свищей по локализации, иногда степени вовлечения окружающих тканей и даже по объему через свищ выделяемого секрета.
Полные свищи имеют наружное и внутреннее отверстие, неполные — только внутреннее.
Открывающиеся в коже называются наружными свищами, соединяющие органы свищи — внутренние.
Внутренние свищи по числу вовлеченных в процесс органов бывают комбинированными и изолированными. Изолированные свищи называются по органу, давшему ему начало: панкреатический, желчный, кишечный, вагинальный, мочеточниковый и так далее.
При соустье двух или нескольких органов, комбинированном виде свища, используется «объединённое» название. Так при свищевом ходе между прямой кишкой и влагалищем — свищ ректовагинальный, при свищевом ходе от желчного пузыря к желудку — свищ холецистогастральный, между поджелудочной железой и стенкой желудка — панкреатогастральный или поджелудочно-желудочный свищ.
По количеству ходов свищи делятся на одноканальные или простые и многоканальные или сложные, а также разветвленные или непрямые и неразветвленные или прямые.
По состоянию тканей и хода — инфицированные или осложненные свищи, как правило, гнойные и «чистые» неинфицированные или неосложненные свищи с выделением, к примеру, желчи или панкреатического сока.
| В зависимости от количества отверстий | Полные свищи | Имеют два отверстия – соединяют два органа между собой или один орган с поверхностью кожи |
| Неполные свищи | Имеют только одно отверстие | |
| В зависимости от локализации второго отверстия (для полных свищей) | Внутренние свищи | Соединяют внутренние органы |
| Наружные свищи | Соединяют внутренние органы с поверхностью кожи | |
| В зависимости от количества вовлеченных органов | Изолированные свищи | Получают название только по одному органу, давшему начало свищу |
| Комбинированные свищи | Вовлечено два и более органов | |
| В зависимости от хода свища | Одноканальные (простые) | Один свищевой ход |
| Многоканальные (сложные) | Несколько свищевых ходов | |
| Разветвленные (непрямые) | Имеется разветвление свища | |
| Неразветвленные (прямые) | Нет разветвлений | |
| В зависимости от наличия осложнений | Неосложненные (неинфицированные) | Признаки инфекции отсутствуют |
| Осложненные (инфицированные) | Имеются признаки инфекционного процесса в свище | |
| В зависимости от течения | Первичные | Свищ обнаружен впервые |
| Рецидивирующие | Процесс то утихает, то вновь активируется: развивается воспаление, появляются новые свищевые ходы или открываются старые |
Свищи делятся на первичные и хронически протекающие — рецидивирующие, когда процесс то затухает, то вновь воспаляется с образованием новых ходов и иногда закрытием старых.
Свищ прямой кишки классифицируют по отношению к анальному сфинктеру, а свищи, локализующиеся над анусом и подковой огибающие его, с открытием внутрь прямой кишки ещё и градуируют по 4 степеням сложности.
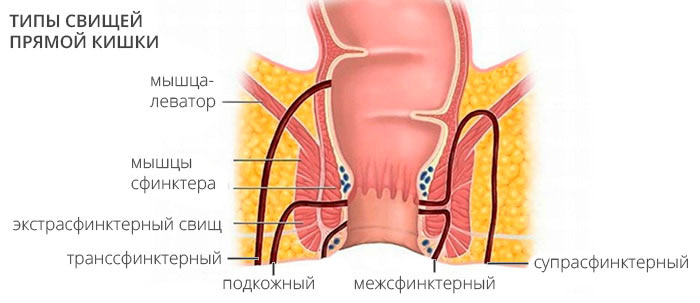
Поджелудочные полные свищи могут быть малыми с выделением до полстакана сока, средними — до 700 миллилитров и большими.
Вариантов классификаций столько, сколько существует в человеческой природе видов свищей.
Причины появления свищей
Большинство свищей формируется в результате осложненного течения воспалительного процесса: при остром панкреатите, воспалении окружающей прямую кишку клетчатке — парапроктите, язвенно-некротическом колите — болезни Крона, остеомиелите.
Деструктивные процессы внутренних органов тоже могут положить начало формированию свищевого хода, так происходит при пролежнях стенки желчного пузыря крупным камнем, когда сдавливание тканей приводит к их истончению и последующему разрыву. У трёх их четырёх женщин с желчнокаменной болезнью пролежни — ведущая причина формирования желчного свища.
Аналогичный механизм локальной деструкции тканей включается при прободении или пенетрации язвы желудка в поджелудочную железу, завершающийся открытием желудочно-поджелудочного свищевого хода.
Некоторые исследователи причиной образования свища считают ишемические изменения стенки прямой кишки при частом использовании ректальных свечей с НПВС.
Травмы операционные, родовые и спонтанные — одна из ведущих причин образования свища. Операционные травмы могут быть случайными — не замеченными при ревизии и практически микроскопическими рассечениями тканей в зоне операции и отсроченными, когда отторгаются организмом используемые в хирургии материалы: шовный шёлк или скобки степлера.
Кроме случайной хирургической травмы к свищам может привести оперативная помощь при вскрытии гнойного парапроктита. Речь не идет о неадекватной хирургии, просто это такое неблагоприятное место: плохое кровоснабжение клетчатки — основного места действия при невозможности прекращения транзита через кишку каловых масс, изобилующих кишечной микрофлорой. Нет стерильности и всегда присутствуют патогенные микроорганизмы — нет условий для заращения операционной раны.
Травмы при родах, особенно разрывы при неадекватной акушерской помощи, а также незамеченные при послеродовом осмотре повреждения — самая частая причина влагалищных фистул.
Изменение мягких тканей после давней лучевой терапии, особенно при сочетанном облучении рака шейки или тела матки, рака прямой кишки тоже может привести к формированию свищей. К формированию хода предрасполагает несколько факторов: нарушение питания тканей в результате постлучевого фиброза при наличии обильной кишечной и влагалищной микрофлоры. Постлучевые свищи довольно сложно дифференцировать с истинными злокачественными свищами, формирующимися при некрозе прогрессирующей или рецидивной злокачественной опухоли.
Кисты поджелудочной железы, наполненные едким панкреатическим секретом, способны самопроизвольно находить выход своему содержимому, расплавляя ткани ферментами и формируя свищевые ходы из брюшной полости в грудную — между поджелудочной железой и плеврой или бронхами.
Аналогичный результат, только с выходом на кожу, возможен при пункционном дренировании кистозных полостей поджелудочной железы, выполняемом с лечебной целью у ослабленного пациента, или при дренировании перекрытого камнем или опухолью общем желчном протоке.
Каждый свищ имеет свою конкретную причину и комбинацию неблагоприятных условий для заживления.
Симптомы появления
Процесс формирования свища сложно отследить, он может занимать от нескольких дней, как случается при остром панкреатите, так и несколько месяцев, как при постлучевых изменениях тканей.
Проявления на начальном этапе формирования свища обусловлены его первопричиной, как правило, местным воспалительным процессом с исходом в гнойное расплавление тканей с болью и инфильтрацией, часто интоксикацией и лихорадкой.
Вне обострения воспалительной реакции свищевой ход прощупывается как тяж. Размеры уплотнения вокруг свищевого хода обусловлены воспалительной инфильтрацией и разветвлением самих свищевых ходов, рубцовыми изменениями окружающих тканей, ранее вовлекавшимися в воспалительный конгломерат.
Сформированный свищ имеет вход и иногда выход, ткани вокруг него уплотнены, из отверстия можно выдавить отделяемое: гной, желчь, панкреатический сок и так далее. При свищевом ходе из кишки во влагалище из половых органов может вытекать кал, при соустье кишки с мочевым пузырём из ануса подтекает моча. Отделяемое из кишечного свища имеет каловый запах, гнойный секрет из влагалища тоже специфически пахнет. Особенно тяжёлым окружающим кажется запах отделяемого свища, ведущего из зоны распада злокачественной опухоли.
Воспаление вызывает болевой синдром от небольшого дискомфорта до невыносимых болей. Опухолевые свищи не болят, поскольку формируются внутри распадающегося новообразования.
При активизации инфекции с формированием затеков гнойного содержимого присоединяется общая реакция: интоксикация, высокая температура, потливость и бледность, сердцебиение и учащённое дыхание.
Методы диагностики
Диагностика простого неразветвленного одноканального свища несложна — достаточно прощупать в локальном уплотнении тяж, из которого при надавливании может потечь содержимое.
Все наружные выходы свища исследуются пуговчатым зондом, так определяется локализация ходов. Зонд вводят со стороны кожи, осторожно продвигая его до упора, если исследуется прямокишечный свищ, то внутри прямой кишки прохождение зонда определяют указательным пальцем.
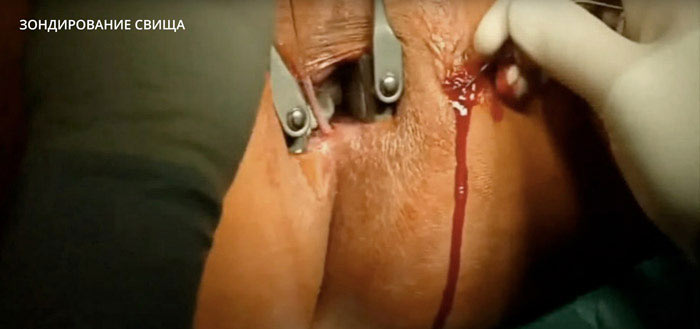
Дальше проводится проба с красящим веществом — метиленовым синим, который шприцем вводится в наружное отверстие. При ректальном свище до пробы в кишку вставляют ватный тампон, по отметкам красителя на нем определяют точное место внутреннего отверстия.
При любом свище можно фиксировать выход краски при эндоскопии: аноскопии, ректоскопии, колоноскопии, цистоскопии, кольпоскопии и так далее. Эндоскопическое обследование одно из ведущих и в процессе диагностики и лечения выполняется неоднократно.
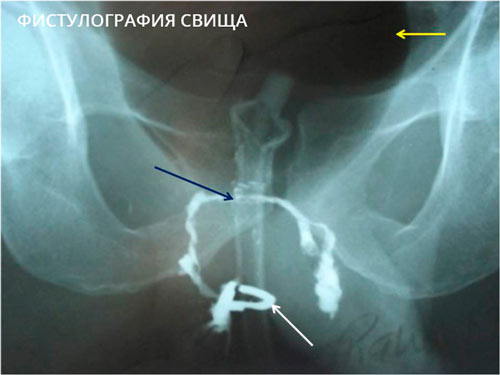
В некоторых случаях выполняется фистулография — рентген анатомической области до и после введения в свищ контрастного вещества. Процедура не требуется только при простых и коротких свищах прямой кишки вне обострения воспаления.
Методы визуализации, КТ и МРТ, также позволяют уточнить локализацию ходов и затеков, разветвленность и первопричину заболевания.
При вовлечении прямой кишки информативна ультрасонография (УЗИ) специальным ректальным датчиком, когда компьютерная программа позволяет увидеть патологию в трёхмерном изображении. При планировании операции дополнительно определяется функция анального сфинктера.
- Пальпация (ощупывание),
- осмотр отверстия на коже,
- исследование свища с помощью зонда,
- проба с метиленовым синим.
- Установить предварительный диагноз,
- оценить состояние пациента,
- оценить ход свища,
- выявить ответвления, карманы.
- Общий анализ крови,
- общий анализ мочи,
- биохимическое исследование крови,
- бактериологическое исследование отделяемого.
- Оценить общее состояние здоровья пациента,
- выявить возбудителей инфекционного процесса в свище, чтобы правильно подобрать антибиотики.
- Эндоскопическая диагностика: аноскопия, ректоскопия, колоноскопия, цистоскопия, кольпоскопия,
- фистулография – рентгенография после введения в свищ контрастного раствора,
- УЗИ,
- КТ,
- МРТ.
- Детально оценить свищевой ход,
- установить окончательный диагноз,
- уточнить детали в сложных случаях.
Способы лечения свищей
Свищи редко закрываются самостоятельно, на это можно надеяться только при создании благоприятных условий, к примеру, ограничении и отчасти контроле движения кала по прямой кишке с помощью очистительных клизм. В подавляющем большинстве случаев консервативная терапия неэффективна, единственный радикальный способ лечения — хирургический, то есть иссечение патологического участка в том числе и с реконструкцией недостающих тканей.
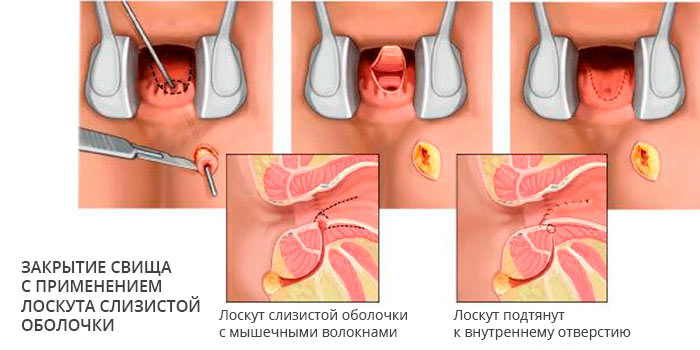
Технически простое оперативное вмешательство, в том числе эндоскопическое, и добрая сотня хирургических модификаций не может вылечить около половины пациентов, которых преследуют рецидивы. Особенно сложно добиться успеха при кишечных и мочевых свищах, поскольку они всегда контаминированы микрофлорой. В некоторых случаях приходится прибегать к формированию кишечной стомы, временно — на несколько месяцев прекращая движение каловых масс по патологически измененному участку кишки.
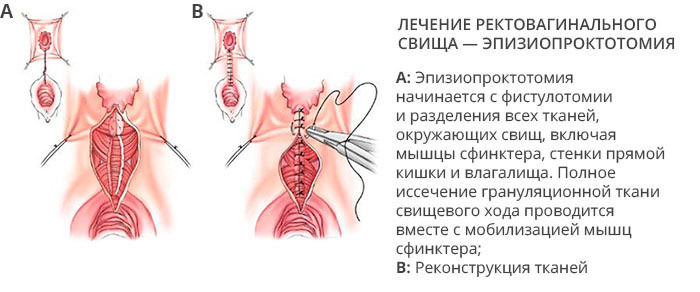
В единичных случаях прибегают к «дедовским методам» лечения с выскабливанием слизистой оболочки хода, обжигают её химическими реагентами и ферментами, добиваясь слипания стенок. Большего результата, приблизительно у 50%, добиваются введением в свищевой ход фибринового клея, склеивающего стенки.
Аналогично клею действуют тампоны из биоматериалов, герметизирующие внутреннее отверстие, запустевание хода способно вызвать слипание стенок и закрытие свища.
До настоящего времени не определились с ролью антибиотиков в лечении свищей, вызванных воспалением, поскольку лекарства не способны проникнуть внутрь инфильтрата из-за массивных рубцовых изменений. Тем не менее, при свищевых ходах на фоне болезни Крона специфическая медикаментозная терапия проводится обязательно и небезуспешно.
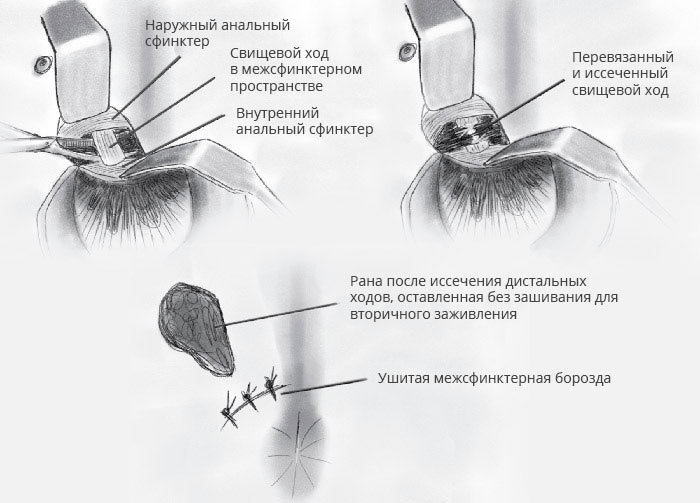
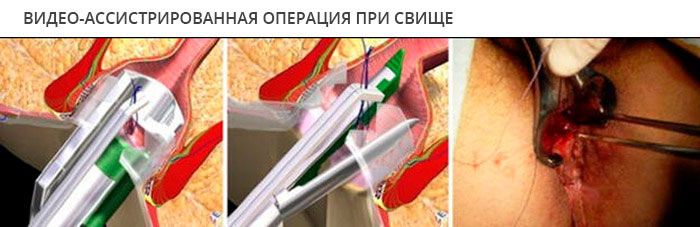
Операция при свищах методом LIFT
Профилактика свищей
Не все болезни поддаются профилактике, особенно свищи, осложнившие течение гнойного парапроктита. Тем не менее возможно адекватное лечение приводящих к парапроктиту заболеваний — геморроя и трещин, и именно это будет профилактикой образования свищей.
Осложненное течение родов не предотвратить, но качественная и своевременная акушерская помощь, внимательное отношение к женщине и тщательный послеродовый осмотр — доступная профилактическая мера.
Высокая частота постлучевых поражений тканей, прогрессирующий с течением времени фиброз, заставил онкологов отказаться от высоких доз лучевой терапии и даже изменить подходы к лечению злокачественных опухолей половой сферы.
Особое значение придается правильному выбору способа хирургического лечения заболеваний полых органов и адекватному ведению послеоперационного периода.
В нашей клинике осложненное течение заболевания — большая редкость, потому что мы не только знаем о способах профилактики, но и активно их используем.
В продолжении цикла статей по хирургии для медсестер, сегодня поговорим об омертвлениях. Вспомним некрозы, гангрены, пролежни, язвы и свищи. Рассмотрим факторы, способствующие возникновению, клиническую картину и лечение различных омертвлений.
Некроз
- Некроз (nekrosis) — омертвение группы клеток, части или целого органа в живом организме. Разновидностью некроза является гангрена.
- Некроз может возникнуть при повреждении ткани в результате воздействия факторов:
- механического (травма),
- температурного (ожог, отморожение),
- химического (кислоты, щелочи),
- лучистой энергии и патогенных микробов.
- состояние реактивности организма,
- тип нервной системы,
- сердечная недостаточность,
- гиповитаминозы,
- болезни обмена веществ,
- анемия.
- нарушения общего состояния организма, вызываемые острой или хронической инфекцией, интоксикацией, истощением, содействуют развитию и распространению некротических процессов.
- особенности строения сосудистой системы,
- наличие сосудистых анастомозов, коллатералей в области поражения,
- темп развития нарушений кровообращения,
- патологические изменения в сосудах,
- наличие сдавливающей сосуд гематомы.
Некроз иногда наблюдается при неправильном наложении жгута, гипсовой повязки, ущемлении кишок в грыжевом кольце, завороте кишки, ущемлении геморроидальных узлов, вследствие давления опухоли, инородных тел, дренажей, а также при сильном натяжении краев кожи.
Сужение кровеносного сосуда вдвое уменьшает кровоток на 75%, сужение же просвета на 2/3 приводит к ограничению магистрального кровотока в 15-17 раз. При нарушении кровообращения ускоряет развитие и увеличивает распространение некроза тканей наличие инфекции и ее токсинов.
- охлаждение области с нарушенным кровообращением, усиливая спазм сосудов, еще более нарушает кровообращение и содействует развитию некроза.
- Чрезмерное согревание этой области повышает обмен веществ тканей, что в условиях недостаточного кровообращения может привести к ускорению некроза.
- Воздействие на ткани и органы механической силы приводит к разрушению части или целых органов при размозжении, разрывах.
- Действие на ткани температуры выше 60°С или ниже 5°С приводит к быстрой гибели, некрозу.
- Крепкие растворы кислот, коагулируя белки клеток, вызывают сухие коагуляционные некрозы. Едкие щелочи, растворяя белки и омыляя жиры, ведут к развитию колликвационных некрозов тканей.
Гангрена
Гангрена (gangraina) — омертвение какого-либо участка тела или органа, характеризующееся распадом тканей с отложением пигментов крови, вследствие чего ткани имеют черную окраску. Чаще гангрена развивается в местах, наиболее удаленных от сердца (например, пальцы конечности), или в очагах с местным нарушением кровообращения, например в червеобразном отростке или легком.
По происхождению гангрены делят на неспецифические и специфические.
По степени поражения тканей гангрены бывают поверхностные, глубокие и тотальные.
По клиническому течению гангрены разделяют на сухие и влажные.
Неспецифические гангрены могут развиваться в результате длительного пребывания наложенного жгута; ранения крупного магистрального сосуда; травмы; нарушения трофики тканей (пролежни, трофические язвы); воздействия инфекции и ее токсинов; перевязки сосудов, тромбоза или эмболии крупного сосуда.
Специфические гангрены развиваются при атеросклерозе, сифилисе, диабете, отравлении спорыньей.
Дополнительно выделяют атеросклеротическую, или старческую, ювенильную, или спонтанную, и симметричную гангрену.
Также выделяются гангренозные дерматиты: а) гангрена кожи в результате инфицирования кожных покровов стрептококками, стафилококками и др.; б) гангрена кожи на фоне инфекционных заболеваний; в) гангрена кожи на фоне хронической инфекции; г) гангрена кожи при отравлении (углерода оксидом, свинцом, фосфором) и др.
Сухая гангрена
Развивается при медленно прогрессирующем нарушении кровообращения у истощенных, обезвоженных больных, при отсутствии воспалительного набухания тканей, чаще всего поражает конечности и обычно не прогрессирует.
Сухая гангрена может развиться и под влиянием физического или химического фактора, который, повреждая ткань, отнимает у нее влагу; например, действие раскаленного металла, электрического тока.
Клиника характеризуется сильными ишемическими болями дистальнее места закупорки сосуда. Пульс на периферических артериях не прощупывается. Конечность становится бледной и холодной. Теряется поверхностная и глубокая чувствительность, возникает ощущение онемения. Конечность становится бледной и холодной на ощупь. Кожа приобретает мраморный вид.
Чаще всего страдает и коллатеральный кровоток в результате спазма коллатеральных артериальных ветвей, что ускоряет и расширяет процесс некроза.
На границе омертвевших и здоровых тканей постепенно развивается демаркационный вал, отграничивающий мертвые ткани. В этот период необходимо строгое соблюдение асептики, так как попадание гнилостной микрофлоры может вызвать переход сухой гангрены во влажную. Ткани постепенно высыхают. Условия для развития микроорганизмов в сухих тканях неблагоприятные.
При сухой гангрене распада мертвых тканей почти не бывает, всасывание токсических продуктов незначительное. Это позволяет без угрозы для жизни больного выполнять операцию в более поздний период, когда отчетливо сформируется демаркационный вал. Если причиной образования гангрены явилось повреждение тканей, производят щадящую ампутацию по демаркационной линии. Если же причиной образования гангрены явилось нарушение артериального кровообращения, ампутацию конечности выполняют значительно проксимальнее. Отграничить жизнеспособные ткани от омертвевших помогает метод интраоперационного окрашивания — пораженные ткани не прокрашиваются.
Влажная гангрена
Влажная (гнилостная) гангрена чаще развивается при закупорке сосудов, спазме или анатомическом нарушении стенки, ранениях сосудов. Развитию гангрены способствуют сопутствующие заболевания: сахарный диабет, сердечная и почечная недостаточность.
Патогенез влажной гангрены — к еще не высохшей омертвевшей ткани присоединяется гнойная или гнилостная инфекция. Мертвые ткани являются питательной средой для инфекции, она бурно развивается, что приводит к распространению процесса. В результате происходит всасывание продуктов распада тканей с токсинами жизнедеятельности микроорганизмов, возникает тяжелейшая интоксикация.
Клинические проявления влажной гангрены начинаются с побледнения кожи и появления синеватых вен на пораженной конечности, темно-красных пятен, пузырей, наполненных сукровичным содержимым. Распадающиеся ткани имеют зловонный запах. Общее состояние больного тяжелое, отмечаются заторможенность, вялость, беспокоят боли в пораженной конечности, частый слабый пульс, низкое АД, высокая температура, сухой язык. Тяжелая интоксикация распадающимися тканями и бактериальными токсинами резко снижает сопротивляемость организма, не успевает образоваться демаркационный вал, и это приводит к сепсису и смерти больного.
- Борьба с интоксикацией, коррекция нарушений обмена веществ, введение больших объемов изотонического раствора натрия хлорида, 5%-ного раствора глюкозы.
- Переливание плазмы, эритроцитарной массы, кровезаменителей (желатиноль, гемодез).
- Применение методов квантовой гемотерапии: ультрафиолетовое и внутрисосудистое лазерное облучение крови.
- Проводятся плазмосорбция и плазмаферез, которые могут использоваться в целях предоперационной подготовки.
- Радикальное оперативное вмешательство, направленное на устранение источника интоксикации. При гангрене органов брюшной полости показаны лапаротомия с удалением нежизнеспособного органа и санация брюшной полости.
- Профилактика гангрены включает мероприятия по восстановлению нарушенного кровообращения: снятие спазма сосудов, эмболэктомии. Предупреждать и проводить лечение тех заболеваний и осложнений, следствием которых является гангрена (эндартериит, острые хирургические заболевания, травмы).
Пролежни
Пролежень (decubitus) — дистрофические или язвенно-некротические изменения мягких тканей, развивающиеся вследствие трофических расстройств и нарушения кровообращения. Возникают у лежащих долгое время, ослабленных больных на местах, подвергающихся систематическому давлению.
Наиболее часто пролежни локализуются в области крестца, лопаток, затылка, больших вертелах, бедренных костях, на пятках.
Образование пролежней происходит незаметно, сначала наблюдается бледность тканей, затем на коже появляется покраснение с последующим переходом в цианоз. Развивается отечность с отслойкой эпидермиса. На коже появляется множество пузырьков с геморрагической жидкостью. Происходит нарушение питания клеток кожи, они гибнут, развивается некроз ткани с отторжением и образованием глубоких гнойных ран, в центре которых определяется прилежащая кость. Очень часто процесс идет не сверху вниз, а наоборот — снизу вверх.
- Многократное поворачивание пациента на абсолютно ровной жестковатой поверхности с использованием специального противопролежневого матраса.
- Ежедневная обработка кожных покровов крестца, копчика, лопаток, области пяточных бугров, наружного затылочного выступа, области лодыжек, мыщелков большого и малого вертелов камфорным спиртом.
- Гиперемированные участки обрабатывают 5%-ной диоксидиновой мазью, поливинилпирролидонйодом, поливидоном-йодом, раствором моксофлоксацина.
- Обработка раны протеолитическими ферментами (ируксол, трипсин), использование гипертонических растворов (10% раствор натрия хлорида, мази на гидрофильной основе).
- После отторжения некротических масс и очищения раны назначают препараты, улучшающие регенераторные процессы — повязки с солкосериловой, 10%-ной метилурациловой, синтомициновой и эритромициновой мазями.
- После общеукрепляющей терапии показана пластика раны.
- Применение лечебной физкультуры, УВЧ, ультрафиолетовое облучение, лампы соллюкс.
Язвы
Язва (ulkus) — дефект кожных покровов, слизистой оболочки и глубжележащих тканей, развивающийся в результате их некроза, когда процессы регенерации отсутствуют или выражены слабо.
- Варикозное расширение вен; нарушение лимфооттока (обширный отек, слоновость).
- Преимущественное поражение крупных артериальных стволов, например — облитерирующий эндартериит и атеросклероз, тромбоз, эмболия, или перевязка магистральных артерий; а также поражения мелких капилляров — диабетические, гипертензивные.
- Врожденные и посттравматические артериовенозные фистулы.
- Посттравматические незаживающие раны.
- Инфекционное, микотическое и паразитарное поражение.
- Внутренние заболевания организма, анемии, заболевания печени, селезенки, портальная гипертензия, авитаминозы, алиментарная дистрофия.
- При повреждениях и заболеваниях спинного и головного мозга; перерыв периферического нервного ствола или ушиб; вследствие постоянного раздражения периферического нервного ствола.
- При доброкачественных, первичных злокачественных новообразованиях, и на почве олеогранулем (хронические язвы).
Края язвы могут быть ровные и неровные, обрубленные и подрытые, мягкие, плотные и омозоленные, по цвету — бледные, красные, цианотичные. Дно язвы бывает углубленным или приподнятым, может быть покрыто грануляциями или некротическими участками.
Язвы с вялой грануляцией, окаймленные соединительной тканью, называют каллезными. Чаще встречаются поверхностные варикозные, посттравматические, рубцовые и послеожоговые, а также язвы желудочно-кишечного тракта. Язвы могут иметь размеры от точечных до 30 и более сантиметров диаметре.
К образованию язв при варикозной болезни нижних конечностей и трофическим расстройствам приводит несостоятельность вен. Нарушение микроциркуляции, флебогипертензия, воспалительный процесс, тромбоз мелких сосудов резко нарушают питание и оксигенацию тканей, что ведет к образованию варикозных язв. Язвы быстро увеличиваются, очень болезненны, с обильными гнойными выделениями. Дно язвы может достигать апоневроз. Вокруг язвы располагается широкая зона индурации и гиперпигментации кожи. Язвы часто длятся годами, замещаются грубым рубцом с истонченной кожей над ним. Хроническая язва может злокачественно перерождаться. Причинами рецидивов варикозных язв являются тяжелая работа, переутомление, травма или продолжительная ходьба.
К образованию язв может привести тромбоз или тромбофлебит глубоких вен нижних конечностей и таза. Рубцы, образующиеся после консервативного лечения глубоких ран и ожогов, часто изъязвляются. В этом отношении типичны рубцы подколенной ямки. Эти язвы то заживают, то открываются вновь. Они могут осложняться кровотечением, малигнизироваться.
Для диагностики производятся бактериологические и патогистологические исследования.
Лечение
Лечение проводится комплексное, включающее устранение основного заболевания или этиологического фактора.
Применяют консервативные и оперативные методы лечения. Лечение должно быть местным и общим.
Общее лечение:
1. Переливание компонентов крови.
2. Витаминотерапия.
3. Ультрафиолетовое, лазерное облучение крови.
Местное лечение:
1. Создание благоприятных условий для оттока раневого содержимого и очищения язвы в стадии гидратации — используются гипертонические растворы и мази на водорастворимой основе.
2. Строгое соблюдение правил асептики и антисептики при перевязках.
3. Возвышенное положение и иммобилизация пораженной конечности для создания лучшего оттока крови и лимфы и ограничение активных движений.
В стадии дегидратации назначают индифферентные или биостимулирующие мази.
5. Оперативное лечение поверхностных язв — удаление патологически измененных грануляций и рубцовой ткани. Для закрытия образовавшегося дефекта используют кожную пластику. При варикозных язвах производят флебэктомию с перевязкой вен.
Свищи
Свищ (fistula) — патологический канал, выстланный грануляциями или эпителием, открывающийся на поверхности тела и соединяющий полые органы, полости, глубоколежащие ткани с внешней средой или полые органы между собой. При чинами развития свищей могут быть воспалительные процессы, травмы, опухоли, пороки развития, инородные тела.
Характер отделяемого свища различный: секрет органа, слизь, гной, продукты распада тканей, содержимое полого органа — кишечника, моча или желчь.
Классификация
I. По происхождению свищи могут быть врожденные и приобретенные. Врожденные свищи образуются в связи с пороками развития, чаще — срединные и боковые свищи шеи и свищи пупка.
Приобретенные свищи делятся на:
1. Вызванные патологическим процессом.
2. Созданные оперативным путем — искусственные свищи (мочевого пузыря, кишки, желудка).
II. По отношению к внешней среде выделяют:
1. Наружные свищи полых органов, полостей, тканей (кишечный, дуоденальный, бронхоторакальный, параректальный).
2. Наружные свищи мягких тканей и костей, соединяющие очаг инфекции с внешней средой.
3. Внутренние свищи между двумя полыми органами и патологическим очагом (желудочно-кишечный, маточно-пузырный и др.).
III. Свищи выделяют по строению:
1. Гранулирующие — стенки которых покрыты грануляциями.
2. Эпителизированные — со стенками свищевого канала, покрытыми эпителием.
3. Губовидные, при которых эпителий слизистой полого органа непосредственно переходит на кожные покровы. Имеется отверстие полого органа во внешнюю среду без свищевого канала.
IV. По характеру отделяемого выделяют свищи — гнойные, слизистые, мочевые, слюнные, каловые, ликворные и др.
Клиническая картина характеризуется значительными нарушениями общего состояния.
При гнойных свищах отмечается интоксикация, усиливающаяся при затруднении оттока. Нарушения общего состояния больного могут развиться и при вторичном инфицировании через свищ, что возможно не только при гранулирующих, но и при врожденных, эпителизирующихся свищах.
При свищах желудка и тонкой кишки в связи с потерей пищеварительных соков могут наступить резкое нарушение водно-электролитного и белкового обмена и смерть больного.
При свищах полых органов, сопровождающихся затеканием в орган секрета, не свойственного ему (пищи в бронх, кишечного содержимого в мочевой пузырь), нарушается функция органов.
Эпителизирующиеся и губовидные свищи самопроизвольно не заживают, гранулирующие же свищи могут заживать самостоятельно, если организм справляется с микрофлорой, а секвестры или инородные тела выделились из очага.
Свищи полого органа могут самостоятельного закрываться при уменьшении выделения через него содержимого этого органа (кишечное содержимое, желчь, моча).
При наружном свище диагноз ставится при характерных жалобах, анамнезе, виде раны и количестве отделяемого.
Диагностика внутренних свищей трудна и чаще всего является находкой при обследовании больного. Для определения направления свищевого хода, его длины, количества и характера ответвлений, связи с патологическим очагом применяют зондирование, рентгенографию — фистулографию с введением в свищ контрастного вещества (уротраст, верографин).
Введение метиленового синего в плевральную полость при подозрении на бронхоплевральный свищ позволяет установить окрашивание мокроты, то же при свищах прямой кишки.
- Уход за каналом свища и окружающей кожей, применение дренажа или специальных приемников. Кожа вокруг тщательно очищается, смазывается цинковой мазью, вазелином или пастой Лассара.
- Ликвидация очага воспаления при гранулирующих свищах. Применяются физиопроцедуры, прижигания грануляций, оперативное вмешательство.
- Ликвидация очага, удаление эпителиального покрова свищевого хода эпителиальных свищей, нередко с частичной резекцией этих органов.
- Радикальная операция при губовидных свищах — мобилизация и зашивание стенки полого органа с ликвидацией свищевого канала. Искусственные свищи накладывают с лечебной целью для восстановления функции органа, уменьшения страдания больного, обеспечения питания или отведения содержимого либо секрета органа.
- Они бывают временными или постоянными. Временные (гранулирующие) свищи накладывают в расчете на самостоятельное заживление, постоянные (губовидные) — на продолжительный срок. Операция, в результате которой полость того или иного органа стала сообщаться через наружные покровы с внешней средой, называется «стомия». К названию органа добавляется слово «стомия» (греч. stoma — отверстие): гастростомия, холецистостомия. Наложенные искусственно межорганные соустья называют анастомозами. Например, межорганные анастомозы: гастроэнтероанастомоз, энтероанастомоз.
Организатор:
- «Академия непрерывного медицинского образования», учебный центр дополнительного последипломного образования врачей и среднего медицинского персонала.
3 Циркуляторные некрозы, причины, условия влияющие на них.
4 Виды некрозов
а) понятие «сухой» и «влажный» некроз, гангрена; их клинические проявления, принципы лечения и ухода
б) трофическая язва. Признаки, сравнительная характеристика трофической язвы и раны, принципы лечения и ухода.
г) свищи, виды, признаки, принципы ухода
д) пролежни, предупреждение, клинические признаки принципы лечения.
В здоровом организме человека постоянно идут процессы гибели клеток и регенерация: слущиваются клетки эпидермиса, эпителия верхних дыхательных путей, разрушаются клетки крови и т. д. Их место занимают вновь образовавшиеся клетки, при этом функция органов не страдает.
Такие процессы для организма являются нормальными и способствуют постоянному его обновлению. Однако омертвение тканей, а иногда и целых органов может носить патологический характер, значительно нарушать функцию органов и систем.
НЕКРОЗОМ называют гибель тканей, целых органов или их частей в живом организме.
По причине возникновения некрозы делят на две группы:
Прямые некрозы возникают непосредственно в области воздействия какого-либо внешнего фактора.
- Смерть клеток может быть обусловлена воздействием механической силы и в той или иной степени выражена как при закрытых (переломы, вывихи, разрывы и т. д.), так и при открытых (раны) повреждениях.
- Некроз может возникнуть при ожогах под влиянием на организм физического (повышенная температура, электрический ток, лучевая энергия) или химического (кислота или щелочь) фактора. - - Гибель клеток и тканей организма вследствие жизнедеятельности патогенных микроорганизмов является одним из компонентов гнойных заболеваний и осложнений.
Непрямые (циркуляторные) – возникают в результате нарушения кровообращения.
Возникновение циркуляторных (непрямых) некрозов связано с нарушением питания клеток и тканей в живом организме. Для их развития не нужно непосредственное воздействие извне на определенную область тела, некрозы возникают как бы сами собой вследствие внутренних причин.
В настоящей лекции мы рассмотрим циркуляторные некрозы.
Циркуляторные некрозы возникают в результате нарушения кровоснабжения и иннервации.
Причины циркуляторных неврозов:
нарушение артериальной проходимости,
- повреждение магистрального сосуда
2. нарушение венозного оттока,
3. нарушение микроциркуляции,
4. нарушение иннервации.
Условия, влияющие на быстроту и степень распространения омертвения, могут быть разделены на три группы:
Анатомо-физиологические особенности организма.
Наличие или отсутствие инфекции в организме.
Физические явления (особенности внешней среды).
Анатомо-физиологические особенности организма делятся на
а) общие – интоксикации, истощение, авитаминоз.
б) местные - особенности строения сосудистой системы, заболевания сосудов, наличие гематом.
Присутствие микробов, воздействие токсинов в области с нарушенным кровообращением ускоряет развитие и увеличивает распространение некроза ткани (газовая гангрена, гангренозный аппендицит, холецистит, гангрена легкого).
Физические явления внешней среды. Охлаждение области с нарушенным кровообращением, усиливая спазм сосудов, еще больше нарушает кровообращение и содействует развитию некроза.
Чрезмерное согревание этой области повышает обмен веществ в тканях с недостаточным кровообращением и также может привести к ускорению некроза.
Тяжелые виды омертвений наблюдаются при поражении тканей проникающей радиацией.
Мы продолжаем цикл бесед, начатый в № 3 нашего журнала за 1999 год, с председателем Московской цикловой комиссии преподавателей основ сестринского дела Изабеллой Иосифовной ТАРНОВСКОЙ о преподавании сестринского дела в терапии. Тема нашей беседы - язвенная болезнь.
Язвенная болезнь (пептическая язва) - скорее локальный процесс, чем заболевание всего организма, как это считалось раньше. Болезненный процесс развивается тогда, когда воздействие на слизистую оболочку желудка факторов агрессии превышает действие факторов защиты.
Факторы агрессии делятся на экзогенные (внешние) и эндогенные (внутренние). К экзогенным факторам относятся курение, употребление алкоголя (и никотин, и алкоголь вызывают гиперсекрецию желудка), а также прием некоторых лекарственных средств, таких как нестероидные противовоспалительные средства (анальгин, аспирин), кортикостероиды и др.
Поражение слизистой желудка и 12-перстной кишки под воздействием бактерии Helicobacter pilori (HP) - ведущий эндогенный фактор агрессии. Далее следуют гиперсекреция хлористо-водородной (соляной) кислоты, гиперсекреция пепсина, наличие желчи (для язвенной болезни 12-перстной кишки) и нарушение моторики (двигательной функции) верхних отделов пищеварительного тракта.
Бороться с Helicobacter pilori чрезвычайно сложно. В процессе жизнедеятельности она выделяет три фермента: уреазу, каталазу, супероксиддисмутазу. В процессе пищеварения уреаза соединяется с мочевиной пищевых продуктов, в результате чего выделяется аммиак и углекислый газ, которые образуют защитные оболочки бактерии. Это позволяет ей беспрепятственно проникать через защитный слой слизи, не разрушаясь даже под действием пищеварительных соков, и оседать на эпителии антрального отдела желудка и участках желудочной метаплазии слизистой 12-перстной кишки.
Защитными факторами слизистой оболочки являются: простагландины (вырабатываются слизистой), слизь, бикарбонаты (образуются в результате метаболизма), фосфолипиды (вещества, которые входят в состав клеточной мембраны), микроциркуляция в слизистой оболочке желудка и скорость регенерации эпителия слизистой оболочки в случае ее повреждения.
Современное лечение язвенной болезни осуществляется с помощью антисекреторных средств, препаратов для подавления и уничтожения НР-инфекции, лекарств, оказывающих защитное действие на слизистую оболочку (например, мотилиума), и симптоматических средств (прокинетиков). Диетотерапии сегодня не отводится столь важная роль, как прежде.
Следует подробнее остановиться на методах диагностики, применяемых при язвенной болезни - лабораторных и фракционных исследованиях, РН-метрии, ацидотесте. Существует ряд факторов, которые влияют на достоверность лабораторных исследований. Во-первых, необходимо соблюдать определенные правила забора желудочного сока, а методика проведения фракционных исследований должна быть стандартизирована (необходим стандартизированный завтрак). Кроме того, существуют внешние факторы, способные изменить секрецию в момент исследования.
На сегодняшний день наиболее точную информацию дает РН-метрия. Данные, поступающие на счетчик в течение суток (пациент при этом занимается своей привычной деятельностью), позволяют проследить изменения секреции желудка в зависимости от времени суток и приема пищи.
Ацидотест обычно употребляется в педиатрической практике и позволяет оценить состояние пациента довольно приблизительно (нормальная секреция, гиперсекреция или гипосекреция). Для получения более точных данных необходимы дополнительные исследования.
В настоящее время, учитывая степень опасности эндоскопических методов, активно используется рентгенологический метод.
А теперь обратимся к задаче.
Задача №5
В отделение гастроэнтерологии по поводу обострения язвенной болезни двенадцатиперстной кишки госпитализирован Игорь Иванович Мягков, 42 лет, одинокий, по профессии программист. Пациент страдает язвенной болезнью в течение 4 лет. Обострения заболевания случаются с периодичностью 1 раз в год. Обращается к врачу только при обострении. Дважды лечился в стационаре, но самостоятельно прекращал лечение, как только проходили боли и изжога, так как "не видел смысла" в его продолжении.
В течение посдеднего месяца Исорь Иванович просыпается в 1-2 часа ночи из-за болей в желудке. Боль также появляется утром вскоре после пробуждения, затем ослабевает после приема пищи и вновь усиливается через 2-3 часа после еды. Бывает изжога, которую он снимает раствором соды. Пациент курит по 10 сигарет в день. Пытался бросить курить несколько раз, но безуспешно. Питается "как все", часто совмещает прием пищи с чтением газет или просмотром телевизионных передач. Два-три раза в неделю выпивает с друзьями несколько рюмок вина, любит баночное пиво. Работа у Игоря Ивановича интересная и денежная. Работает подолгу, иногда до головной боли, которую быстро снимает аспирином, иногда анальгином.
Предпочитает отдыхать летом с друзьями на байдарках. Масса тела пациента 82 кг, рост 174см, АД -140/90 мм рт.ст. На зубах налет от сигарет, видны зубные камни. Изо рта - неприятный запах ("несвежее дыхание").
Задание: провести сестринскую оценку, определить проблемы пациента, сформулировать цели и сестринские вмешательства.
- Изабелла Иосифовна, в каждой ситуационной задаче вы указываете, помимо возраста пациента, место его работы, должность, способ проведения досуга и некоторые другие сведения, которые на первый взгляд не имеют отношения к сестринскому делу. Почему?
- Хороший вопрос. Действительно, по врачебной модели сестринского дела, к сожалению, еще очень популярной в нашей стране, пациент - это набор анатомических органов и физиологических систем. Все остальные аспекты повседневной деятельности пациента (при выборе этой модели) сестру не должны интересовать, конечно, если профессия пациента сама по себе не является фактором риска для здоровья (асфальтоукладчик, шахтер, учитель и т.п.).
Но если говорить об изменении функций сестринского дела, холистическом подходе к пациенту, его здоровью (или нездоровью), мы должны иметь представление об определенных аспектах повседневной деятельности пациента, его образовании, интеллекте, привычках и многом другом.
Так считаю не только я, но и мои коллеги-единомышленники, которых становится все больше в разных регионах страны. Без холистического подхода будет невозможен тот новый независимый вид деятельности сестринского персонала (консультирование, обучение), который возможен в рамках осуществления сестринского процесса.
Но вернемся к задаче. В результате первичной сестринской оценки установлено, что у Игоря Ивановича отсутствует четкое представление о том, что такое язвенная болезнь и каковы ее возможные осложнения. Он принимает анальгин при головной боли (от компьютера устают глаза и болит голова); курит 10 сигарет в день; пытался бросить курить несколько раз, но безуспешно. Два-три раза в неделю Игорь Иванович выпивает "несколько рюмок" с друзьями в баре, любит пить пиво.
- Каковы же проблемы пациента, цели и вмешательства медсестры?
- Игорь Иванович испытывает боль, которая нарушает его сон. Цель медсестры - улучшить состояние пациента и, следовательно, уменьшить болевые ощущения.
Медсестра должна рассказать пациенту, насколько важно соблюдать схему лекарственной терапии, сроки приема препаратов и по отношению друг к другу, и по отношению к приему пищи. Так, например, циметизин, который ускоряет заживление и уменьшает секрецию, следует принимать во время еды, так как он замедляет стимуляцию соляной кислоты пищей. А антациды следует принимать через 1-3 часа после еды, так как при одновременном применении они препятствуют всасыванию циметидина.
Необходимо также обучить пациента приемам релаксации, что способствует отдыху и ускоряет излечение.
Следующая проблема Игоря Ивановича - это дефицит знаний о язвенной болезни и о влиянии вредных факторов на его здоровье. В результате сестринских вмешательств он должен не только узнать факторы риска заболевания, но и иметь планы отказа от курения, алкоголя и исключения приема таких лекарственных средств, как анальгин и аспирин.
Медсестре следует рассказать пациенту о том, как употребление никотина, алкоголя, аспирина и анальгина влияет на возникновение язвы и течение болезни, назвать анальгетики, не содержащие аспирин и анальгин, например парацетамол.
Пациенту следует знать, как уменьшить вредное воздействие аспирина на слизистую оболочку желудка, если приема этого препарата нельзя избежать. Нельзя принимать аспирин после еды, так как под действием пищеварительного сока молекула ацетилсалициловой кислоты распадается и терапевтический эффект качественно снижается. Чтобы его сохранить и одновременно исключить фактор агрессии, следует рекомендовать пациенту даже при разовых приемах аспирина употреблять его натощак в растворимом виде или запивать большим количеством воды (2/3 стакана), а если курс приема длительный, то нейтральным киселем (то есть крахмалом на воде). Кортикостероиды в отличие от нестероидных противовоспалительных средств можно запивать молоком - лекарственное действие сохраняется, а агрессивность по отношению к слизистой желудка снижается.
Пациенту с язвенной болезнью при приеме любых лекарственных средств следует очень внимательно изучать прилагаемую аннотацию.
Медсестра должна обсудить с Игорем Ивановичем прежние попытки бросить курить и продумать другие пути избавления от этой привычки (посещение специальных групп при наркоцентре), а также убедить Игоря Ивановича в необходимости уменьшить частоту приема алкоголя. Следует также посоветовать ему обратиться к окулисту. Ведь головная боль может быть вызвана ухудшением зрения, глаукомой.
Следующая проблема - недостаток у пациента знаний об осложнениях, которые могут возникнуть, и их последствиях. Необходимо предотвратить осложнения. Поэтому медсестра должна рассказать Игорю Ивановичу о признаках, свидетельствующих о кровотечении (рвота, падение АД, холодная и липкая кожа, дегтеобразный стул, беспокойство) и перфорации (внезапная резкая боль в животе). Следует убедить пациента в важности своевременного обращения к врачу, так как вовремя принятые меры смогут предупредить крайне серьезные последствия (перитонит, тяжелую кровопотерю, смерть).
Таким образом, медсестра должна обучить пациента необходимым правилам поведения при язвенной болезни, а также последовательно и аргументированно убеждать в необходимости их соблюдения.
В результате такого обучения пациент должен знать дозы, время приема, принцип действия и побочные эффекты лекарственных средств; принимать лекарственные средства в течение всего периода лечения (даже когда субъективные симптомы заболевания уменьшаются или исчезают); принимать антациды в строго назначенное время.
Пациенту следует избегать самолечения, в частности употребления соды, а также соблюдать правила приема лекарственных средств, обладающих агрессивными свойствами по отношению к слизистой желудка и 12-перстной кишки (например, нестероидных противовоспалительных средств, стероидных гормонов).
Для снятия боли, не связанной с язвенной болезнью, пациенту следует принимать парацетамол или растворимый аспирин, которые обладают меньшей агрессивностью по отношению к слизистой.
Курение должно быть прекращено или сведено до возможного минимума.
Пациенту необходимо предоставить всю необходимую информацию о диагностических исследованиях и правильной подготовке к ним, а также о необходимых правилах питания.
- Вы сказали, что соблюдению специальной диеты при язвенной болезни сегодня отводится не такая важная роль, как раньше. С чем это связано?
- Лишние запреты иногда могут не улучшить, а ухудшить ситуацию. Поэтому специальная диета назначается лишь при очень тяжелых обострениях язвенной болезни или при выраженном болевом синдроме. Однако пациенту следует соблюдать определенные правила питания и включать в свой рацион необходимые продукты.
Ежедневный рацион пациента должен быть сбалансированным, следует принимать небольшое количество пищи между основными приемами, если это уменьшает боль; избегать употребления продуктов, обладающих выраженным раздражающим действием на слизистую оболочку желудка или 12-перстной кишки (острая или чрезмерно соленая пища, жирные блюда), а также других продуктов, которые по опыту пациента могут вызвать "дискомфорт в области желудка".
Больному следует отказаться или свести до минимума употребление алкоголя (нельзя употреблять алкоголь в больших количествах и/или натощак), необходимо избегать стрессовых ситуаций во время еды, планировать "спокойное время" после еды, принимать пищу медленно и тщательно ее пережевывать.
При язвенной болезни необходимо включать в рацион следующие компоненты: белковые продукты (инпитан, энпиты, унипит, олимпик); новые продукты, содержащие полиненасыщенные жирные кислоты (ПНЖК), например масло, обогащенное бетааротином; препараты с биологически активными веществами, витаминами и минеральными добавками; продукты, содержащие полезную микрофлору кишечника (бифидо- и лактобактерии); заменители сахара (аспартам, сластилин, ксилит, сорбит) и продукты, содержащие пищевые волокна (пшеничные отруби, хлеб с отрубями, хлопья с пшеничными зародышами).
Дренаж – это устройство в виде вакуумного аспиратора и вводимых в послеоперационный шов или рану силиконовых трубок, предназначенное для отвода гнойного содержимого наружу. Такая система устанавливается на теле пациента снаружи. Её главная задача – извлечение сформировавшегося в повреждённых тканях экссудата и предотвращение развития лимфореи (нагромождение определённого количества серозной жидкости, в состав которой входит лимфа, секретируемая повреждёнными тканями в ране). Лимфорея не только кардинально тормозит процесс рубцевания, но часто провоцирует нежелательные осложнения.
Для чего проводится послеоперационная перевязка с заменой дренажа?

В послеоперационный период перевязка с заменой дренажа назначается в профилактических целях для предотвращения процессов, провоцирующих воспаление и раздражение тканей и кожного покрова. В основе процедуры лежит применение хирургических дренажей, способствующих заживлению вскрытой в ходе операции полости, которые оказывают антибактериальный эффект от наружных травм и вирусной инфекции. Само собой это очень важная процедура, незаменимая в основном после сложнейших оперативных вмешательств.
Замена дренажа происходит, когда имеет место риск попадания инфекции в полость раны, когда возникает кровотечение либо скопление других послеоперационных экссудатов. За счёт его повторной установки осуществляется процесс отхождения кровяных сгустков либо лимфы из очага раны. В случае если происходит нагноение операционного шва, дренаж способствует выведению гнойных сгустков, провоцирующих размножение микроорганизмов и бактерий.
Преимущественно в виде дренажа используются слоистые повязки из марли, реже применяются силиконовые, тефлоновые и латексные повязки. Разновидность дренажа выбирает хирург, проводящий операцию, с учётом степени повреждения и возможного заражения вскрытого очага. Какой бы дренаж не устанавливался, изначально он обрабатывается, как и рана, специфическими антисептиками, обеспечивая быстрое рубцевание раны.
Кроме того, послеоперационная перевязка с заменой дренажа необходима при мониторинге состояния здоровья больного после проведённой операции – объём, тип, характер выделяемого экссудата свидетельствуют о степени заживления раны.
Отвод лишнего экссудата обеспечивает более быстрое затягивание послеоперационных полостей, уменьшает отёчность тканей. Вместе с тем сокращается и опасность воспаления.
Период устранения дренажа регулируется индивидуально для каждого пациента, поскольку на нём сказываются определённые факторы. В большинстве случаев дренаж удаляется на 3-5 послеоперационный день.
Когда делают послеоперационную перевязку с заменой дренажа?

Показаниями к замене дренажа при перевязке могут быть:
- высыхание его наружного конца;
- повышение у больного температуры;
- чрезмерное заполнение гнойным содержимым полости раны или вскрытого очага;
- усугубление общего состояния здоровья пациента;
- обильные потери фибрина, который способствует закупорке выходного отверстия раны.
Подготовка к процедуре
Алгоритм подготовительного этапа по замене дренажа при послеоперационной перевязке включает:
- Гигиеническое очищение рук медперсоналом.
- Использование перчаток во время выполнения процедуры.
- Идентификацию пациента.
- Представление, объяснение больному задачи и последовательности предстоящей манипуляции.
- Получение добровольного согласия пациента на процедуру.
- Получение от пациента информации относительно того, приносит ли ему дренаж какой-либо дискомфорт (в том случае, когда больной находится в сознании).
- Повторная гигиеническая обработка рук антисептиком, их осушение.
- Подготовка всех необходимых для манипуляции средств.
- Подготовка ёмкости с дистиллированной водой или физиологическим раствором.
- Подготовка дренажной системы (трубки для отведения гнойного содержимого должны быть стерильны и правильно подобраны по размеру).
- Замена старого дренажа новым.
- Закрытие раны чистой стерильной повязкой.
Как проводится перевязка (послеоперационная) с заменой дренажа?

Различают два вида дренажа. Первый (активный) используется для отхождения гнойной жидкости через специальное отверстие либо путём отсасывания в специальную трубку в направлении снизу вверх. Второй тип (пассивный) устанавливается в направлении сверху вниз.
Установка той или иной разновидности дренажа подбирается в зависимости от состояния здоровья пациента, трудностей, с которыми пришлось столкнуться в ходе проведении оперативного вмешательства, степени тяжести патологии, присутствия / отсутствия симптомов воспаления.
Отсутствие либо некорректность установки по какой-либо причине дренажа значительно увеличивают срок заживления раны, что впоследствии может поспособствовать проникновению в операционный шов (рану) инфекции, микробов, представляющих повышенную опасность для больного в послеоперационный период.
Последовательность этапов смены дренажа во время перевязочной процедуры:
- подготовка средств, предназначенных для обработки раны;
- дезинфекция рук тёплым мыльным раствором накануне и после манипуляции, последующая их обработка антисептиком;
- устранение старой перевязки и дренажа;
- очищение полости раны антисептиком или, например, 0,9 %-ным солевым раствором;
- введение антибиотиков (при необходимости);
- установка нового дренажа с последующей стерильной перевязкой.
В некоторых случаях с целью обеспечения быстрого рубцевания поражённого участка врач может назначить пациенту приём антибактериальных и противовоспалительных лекарственных средств, подобрать курс физиотерапии, рекомендовать обработку раны специальными полиэтиленоксидными гелями и мазями.
Уход за послеоперационной раной

Рана, образовавшаяся после оперативного вмешательства, относится к резаным. Надлежащий уход и послеоперационное восстановление по времени занимает в среднем 14-21 день.
После проведения операции рекомендуется тщательно очищать рану асептическим раствором, вовремя менять перевязки, осуществлять визуальное наблюдение за признаками заражения. Грамотная обработка раны обеспечивает её быстрое и своевременное заживление.
Рекомендации по уходу за очагом раны
Чтобы предотвратить распространение инфекции в послеоперационной полости и обеспечить её заживление важно держать послеоперационную полость в сухости и чистоте.
Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача.
Ни в коем случае нельзя постоянно держать рану закрытой до момента снятия врачом швов.
Не стоит слишком часто делать перевязку, однако сменить её необходимо, когда она просочилась кровью либо гнойным отделяемым, загрязнилась либо отпала от раны.
Послеоперационный мониторинг осуществляется:
- При болезненности раны (в этом случае больному рекомендуется принимать назначенные доктором обезболивающие).
- С целью устранения болевых ощущений и отёчности вокруг раны.
- Когда, например, необходима фиксация верхней / нижней конечности в приподнятом положении после проведения операции на руке / ноге.
- Когда нужно, чтобы на ране какое-то время находился обёрнутый марлей (бинтом, стерильной салфеткой) холодный мешок в течение каждых 20 минут на протяжении двух часов.
Как при обработке раны с постхирургическим наложением швов, так и в период после удаления швов существует высокий риск раскрытия раны. В этот период соблюдайте особую осторожность и аккуратность при перевязке и смене дренажа, в частности при обработке послеоперационных полостей, размещённых на подвижных участках тела: максимально устраните напряжение в области шва / раны, чтобы они не разошлись, на протяжении 14 дней с момента хирургического вмешательства исключите физические нагрузки и подъём тяжестей. Соблюдайте рекомендации доктора.
Помните, что свежая незарубцевавшаяся рана какое-то время может быть гиперчувствительной, закостеневшей, онемевшей, чуть возвышенной над поверхностью кожи. Также она может выглядеть отёкшей, покрасневшей, в то время как вокруг неё может наблюдаться зуд. Подобная симптоматика является нормальной реакцией в послеоперационный период заживления.

Обратитесь за помощью к специалисту в случае:
ОБРАТИТЕ ВНИМАНИЕ!
Рубцевание и заживление раны занимает от нескольких недель до месяца. Всё это время она очень чувствительна. Этот факт следует учитывать при её обработке.
Очень важно защищать послеоперационную область, в которой установлен дренаж, от внешнего травмирования, избегать трения об узкую одежду.
Перевязку и замену дренажа осуществлять по мере необходимости. В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком.
Читайте также:

